Пиодермия как лечить какие лекарства пиодермия как лечить
Обновлено: 17.04.2024
Пиодермия и ее лечение. Врачи-специалисты отвечают на часто задаваемые вопросы пользователей
Вопросы:
Врачи-специалисты отвечают на часто задаваемые вопросы пользователей
Что такое пиодермия?
Пиодермия это заболевание гнойного поражения кожи, вызванное чаще всего гноеродные (пиогенные) кокки — стрептококки и стафилококки, которые постоянно находятся на коже и слизистых оболочках. Кроме данных возбудителей, на коже человека есть и другие микроорганизмы, как псевдодифтерийная палочка, дрожжеподобные грибы и др., которые также при определённых условиях могут вызвать заболевание.
Наименование заболевание получило от от греческого py’on – гной и de’rma – кожа). Это одно из наиболее распространённых кожных заболеваний.
Причины пиодермии
Частыми причины возникновения пиодермии являются переохлаждение и перегрев организма в условиях производства.
При охлаждении организма нарушается кровообращение, возникает отёчность кожи, уменьшается салоотделение и потоотделение, в результате кожа становится сухой и шелушащейся, отчего легко подвергается травме и инфицированию.
Перегрев организма, приводит к потере воды и хлоридов(минеральных солей), последнее сказывается на сосудистой системе и функциях почек и кожи.
Возможность пиогенной инфекции может быть усилена дополнительными раздражающими факторами как масла и другие загрязнители.
Симптомы пиодермии
Поверхностные стафилодермии
Наиболее распространены фолликулит, вульгарный сикоз, остиофолликулит, эпидемическая пузырчатка новорожденных.
Остиофолликулит – гнойничок, окруженный зоной легкой гиперемии, пронизанный волосом.
При фолликулите гнойничок расположен на фоне болезненного узелка синюшно-розового цвета.
Вульгарным сикозом называют множественные, рецидивирующие остиофолликулиты и фолликулиты на фоне уплотненной синюшно-розовой кожи, чаще в области усов и бороды.
Эпидемическая пузырчатка новорожденных – тяжелое, контагиозное заболевание первых дней жизни.
Кроме ладоней и подошв кожа ребенка покрывается крупными пузырями, которые в дальнейшем образуют корки и обширные эрозии.
Глубокие стафилодермии
Наиболее известны фурункул, карбункул, гидраденит.
Фурункул развивается из остиофолликулита или фолликулита.
Вначале появляется болезненный узел в толще кожи, который увеличивается, в его центре формируется крупная пустула, вскрывающаяся с последующим отделением гнойно-некротического стержня. После чего, образовавшаяся язва постепенно рубцуется.
Карбункул это несколько расположенных в одном месте тесно прилегающих друг к другу фурункулов на фоне общего плотноватого, отечного инфильтрата синюшно-багрового цвета.
Образовавшаяся после вскрытия карбункула глубокая язва заживает грубым рубцом.
Гидраденит – гнойное воспаление апокриновых потовых желез, часто рецидивирующее.
В подмышечных впадинах, аногенитальной области, вокруг сосков молочных желез появляются глубокие, болезненные узлы, над которыми кожа окрашена в синюшно-розовый цвет.
Узлы вскрываются с выделением жидкого гноя.
Поверхностные стрептодермии
Наиболее распространенным является стрептококковое импетиго.
Это заболевание возникает чаще на лице у детей и женщин молодого возраста. На фоне слегка гиперемированной кожи появляются фликтены (пузыри с опалесцирующим содержимым), ссыхающиеся в желтоватые корки или эрозирующие.
При присоединении стафилококков корки становятся зеленовато-желтыми или иногда геморрагическими (вульгарное импетиго).
Без лечения заболевание может охватить обширные участки кожи.Простой лишай, чаще у детей, это абортивная форма стрептококкового импетиго. Выражен появлением беловатых или светло-розовых, слегка шелушащихся пятен.
Глубокие стрептодермии
Вульгарная эктима. При данном заболевании возникают глубокие пустулы, ссыхающиеся в корки гнойно-кровянистого характера, под которыми обнаруживают язвы.
Через 2-3 нед язвы рубцуются.
Как передается?
Передается пиодермия при непосредственном контакте с больным человеком, а также через зараженные предметы – через игрушки, одежду, посуду, полотенца.
Хроническая пиодермия
Хроническая пиодермия развивается у людей со сниженным иммунитетом. Страдают люди, получающие мощную гормонотерапию, онкобольные, алкоголики, старики, больные сахарным диабетом, СПИДом, дети с врожденными иммунодефицитами, при хроническом недостатке питания. У таких пациентов малейшее повреждение кожи вызывает пиодермию.
Пиодермия у детей
Пиодермия у детей чаще всего развивается из-за несоблюдения родителями гигиенического режима. То есть, родители не моют свои руки перед тем, как дотронуться до ребенка, плохо или редко моют ребенка, одежда ребенка плохо постирана и не проглажена, редко меняют его одежду. В редких случаях, также при несоблюдении правил гигиены, возможно заражение ребенка от родственников, у которых имеются очаги хронической инфекции – носители стафилококков, стрептококков, лица со сниженным иммунитетом (больные сахарным диабетом, алкоголизмом, старики, онкобольные).
Пиодермия у новорожденных
Пиодермия у новорожденных чаще всего возникает из-за внутрибольничного инфицирования, при нарушении правил ухода за ребенком и у ослабленных, недоношенных детей. Распространенная пиодермия у новорожденных называется буллезным импетиго, угрожает жизни и очень быстро прогрессирует, лечение проводится только в стационаре. На коже появляется красные высыпания, которые быстро переходят в гиперемию всей кожи, происходит отслойка эпидермиса с формированием больших пузырей и корок. При попадании инфекции в пупочную ранку развивается ее воспаление – омфалит, который может быстро перейти в пупочный сепсис. Симптомы омфалита: гной из пупочной ранки и неприятный запах, отек и покраснение краев ранки и кожи вокруг, повышение температуры тела, отказ от еды, беспокойство.
Лечение
Лечение омфалита проводит только врач. В начальной стадии возможно местное применение медикаментов: промывание ранки раствором перекиси водорода, обработка бриллиантовой зеленью, раствором йода, раствор метиленового синего и различные местные антимикробные препараты.
Лечение пиодермии у детей заключается в применении антибиотиков широкого спектра действия, инфузионной терапии, иммуномодуляторов. На начальных стадиях пиодермии возможно лечение пиодермии местными средствами – растворы борной и салициловой кислот, сангвиритин, эвкалимин, томицид, циминаль и другие в виде растворов, примочек, под повязку.
Смотрите также ответ нашего специалиста на вопрос пользователя: Пиодермия у детей , как как вылечить?.
У взрослых лечение пиодермии также проводит врач. При легкой пиодермии применяются местные препараты (см. выше), при средней степени тяжести к местному лечению добавляются антибиотики широкого спектра действия и сульфаниламиды.
Для повышения сопротивляемости организма в лечении пиодермии используют иммуномодулирующий препарат Тимоген. Это Тимоген крем, который наносится на участки поражений, и Тимоген раствор для инъекций.
Можно ли лечить в домашних условиях?
Прежде всего необходимо установить природу пиодермии.
Иными словами выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
После курса антибактериальной терапии (местное применение антибактериальных препаратов в большинстве случаев оказывается неэффективным) на фоне нормальной поливитаминно-минеральной поддержки (прием витаминов) подобные заболевания обычно проходят.
Но пиодермии, как правило, развиваются на фоне сниженной иммунологической резистентности или провоцируются заболеваниями внутренних органов: желудка, кишечника, печени, поджелудочной железы.
Поэтому необходимо провести углубленное обследование.
С какого возраста можно применять “Тимоген крем” у детей?
Тимоген крем соответствует требованиям, предъявляемым к наружной терапии при лечении хронических дерматозов (атопический дерматит, строфулюс, микробная экзема и пиодермия) у детей. Его можно применять детям любого возраста
Лечение народными средствами
Для лечения легких форм пиодермии используют средства народной медицины, которые обладают антисептическим и антимикробными свойствами. Это настои и отвар для примочек различных трав: ромашки, крапивы, семена укропа, корневище аира, почки тополя, корень лопуха, кашица из чеснока, березовых почек, еловая смола, свежеотжатый сок дымянки лекарственной.
Профилактика
Профилактика пиодермии сводится к тщательному соблюдению гигиенических мероприятий, а также устранению очагов хронической инфекции.
Вам может быть интересно, врачи-специалисты отвечают на часто задаваемые вопросы пользователей:
Иммуномодуляторы: виды, особенности применения и противопоказания
Глубокая пиодермия – группа гнойно-воспалительных поражений кожи (преимущественно ее глубоких слоев – дермы), обусловленных инфицированием тканей стафилококками, стрептококками или смешанной микрофлорой. Симптомы заболевания различаются в зависимости от выраженности воспаления и характера возбудителя, но обязательно включают в себя отек, болезненность, покраснение и образование гноя. Диагностика глубокой пиодермии основывается на внешних кожных проявлениях и микробиологических исследованиях для идентификации возбудителя. В лечении широко применяются хирургические приемы для обеспечения оттока гноя, местные и общие антибиотики, противомикробные и антисептические средства.
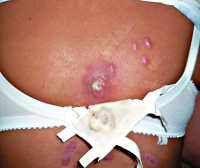
Общие сведения
Глубокая пиодермия – гнойное заболевание кожных покровов, особенностью которого является поражение дермы, подкожной клетчатки, глубоко расположенных волосяных фолликулов, потовых и сальных желез. Это состояние является одной из наиболее распространенных патологий в дерматологии – по разным данным, на нее приходится от 30 до 40% всех дерматологических заболеваний. Практически каждый человек минимум несколько раз в жизни страдал от проявлений различных форм глубокой пиодермии. Это объясняется высокой распространенностью возбудителей (стафилококков и стрептококков), их вирулентностью, огромным разнообразием штаммов. В большинстве случаев глубокая пиодермия не угрожает жизни человека и даже излечивается самостоятельно без специальной терапии, но иногда она может быть причиной интоксикации, источником метастатических гнойных очагов и даже причиной сепсиса.

Причины глубокой пиодермии
В широком плане, глубокая пиодермия – поражение кожи, обусловленное гноеродной микрофлорой, к которой относят стафилококков, стрептококков, синегнойную палочку и некоторые другие микроорганизмы. Однако более 95% случаев заболевания вызываются именно кокковой флорой, так как она широко распространена в окружающей среде и отчасти представлена даже на поверхности кожи здорового человека. При проникновении в ткани кожи через микротрещины, повреждения эпидермиса, вдоль волосяных стержней и по протокам кожных желез микроорганизмы начинают бурно размножаться. Выделяемые ими в процессе жизнедеятельности ферменты и различные токсины вызывают деструкцию клеток кожи. В результате этих процессов формируется первичный очаг, расположенный в дерме – симптомов глубокой пиодермии на этом этапе не наблюдается.
Сами микроорганизмы и выделяемые ими ферменты обладают сильными иммуногенными свойствами, поэтому практически сразу после формирования первичного очага происходит незамедлительная реакция иммунной системы. Традиционно первыми на инфицирование реагируют тканевые макрофаги, затем путем хемотаксиса в будущий очаг глубокой пиодермии попадают нейтрофилы, а затем и другие иммунокомпетентные клетки. Выделяемые ими биологически активные вещества приводят к местному отеку, покраснению, появлению болезненных ощущений. Клинически это соответствует первой стадии глубокой пиодермии – образованию воспалительного очага, который может иметь тенденцию к расширению.
Симптомы глубокой пиодермии
Существует несколько клинических разновидностей глубокой пиодермии, которые характеризуется разными возбудителями, выраженностью симптомов и типом поражаемых тканей. Все формы этого заболевания по характеру микрофлоры, вызвавшей воспаление, делят на стафилодермии, стрептодермии и смешанные разновидности, которые иногда называют стрептостафилодермиями. К глубоким пиодермиям, вызванным стафилококками, относят фурункулы, карбункулы, гидрадениты и глубокий фолликулит. Глубокие стрептодермии представлены вульгарной эктимой, а воспаления из-за смешанной микрофлоры – хронической язвенно-вегетирующей пиодермией.
Фурункул – разновидность глубокой пиодермии, особенностью которой является поражение волосяного фолликула гнойно-некротического характера с переходом на окружающие ткани. Его развитию может предшествовать поверхностное гнойное воспаление (фолликулит), однако возможно и первичное развитие глубокого процесса. На участке кожи, окружающей волос, формируется сначала очаг багрового цвета размером от нескольких миллиметров до 1-2 сантиметров, болезненный и плотный, его температура заметно выше окружающих кожных покровов. Затем глубокая пиодермия такого типа сопровождается появлением гноя, в центре которого будет стержень из некротизированной ткани. Гнойно-некротическое содержимое отторгается через 3-10 дней, на месте поражения кожи формируется небольшая язва, которая быстро рубцуется.
Карбункул – более тяжелая разновидность глубокой пиодермии, вызываемая стафилококковой флорой и характеризующаяся поражением глубоких слоев дермы и подкожной жировой клетчатки. В глубине кожи возникает плотный инфильтрат, кожные покровы над ним приобретают синюшно-багровый оттенок, становятся горячими и болезненными. Через несколько дней в очаге глубокой пиодермии начинают формироваться пустулы, происходит выделение гноя и некротических стержней, на месте поражения образуется язва. Все это сопровождается выраженными общими симптомами – интоксикацией, лихорадкой, болями стреляющего характера в месте карбункула. Отмечается регионарный лимфаденит и лимфангит. После разрешения этой формы глубокой пиодермии на месте поражения остается заметный рубец.
Гидраденит – форма глубокой пиодермии, при которой поражаются апокриновые потовые железы с развитием гнойного воспаления. Из-за этого характерная локализация патологических очагов – подмышечные впадины, околососковая и аногенитальная области. Гидраденит начинается с развития болезненного узла синюшного цвета, который за несколько дней значительно увеличивается в размерах и самопроизвольно вскрываются с выделением обильного количества гноя. Затем происходит постепенное заживление, рубцы образуются в крайне редких случаях. При этой форме глубокой пиодермии также отмечается регионарный лимфаденит и лимфангит, но общие симптомы выражены слабо. Гидрадениты, особенно в области подмышечных впадин, склонны к частым рецидивам.
Глубокий фолликулит – одна из наиболее легких форм глубокой пиодермии, которая отличается от обычного фолликулита более выраженным поражением волосяных луковиц. Симптоматика в целом сходна с фурункулом, однако проявления менее выраженные, общих симптомов практически никогда не наблюдается. Главный диагностический критерий, позволяющий дерматологу отличить фурункул от глубокого фолликулита – отсутствие гнойно-некротического воспаления, так как не образуется характерный некротический стержень.
Вульгарная эктима – форма глубокой пиодермии, вызываемая стрептококковой микрофлорой. Чаще всего поражает кожу голени у ослабленных больных, в крайне редких случаях возникает у здоровых людей. Эктима начинается с образования на поверхности кожных покровов пустулы с мутным содержимым серозного, иногда геморрагического характера. Затем пустула исчезает и на ее месте формируется типичный очаг глубокой пиодермии – болезненная язва с выраженным воспалительным ободком вокруг, дно образования покрыто слоем гноя. Через 2-3 недели после появления язвы начинается ее постепенное рубцевание с развитием заметного шрама.
Хроническая язвенно-вегетирующая пиодермия – кожное заболевание, возбудителями которого является смешанная микрофлора, наибольшую роль в развитии патологии играет золотистый стафилококк и стрептококки группы А. Глубокая пиодермия такого типа чаще всего развивается у ослабленных больных – истощенных лиц, страдающих алкоголизмом, пожилых людей. Характеризуется образованием на нижних конечностях эрозий неправильной формы с рваными краями, окруженных воспаленной кожей. Дно язвенных образований покрыто гноем, часто возникают выделения с неприятным зловонным запахом. Эрозии длительное время не заживают и склонны к частым рецидивам или поражению других участков кожных покровов.
Осложнениями любой разновидности глубокой пиодермии могут быть метастатические гнойные поражения регионарных лимфатических узлов и отдаленных органов. Особенно опасны в этом отношении глубокие фолликулиты и фурункулы, возникающие в пределах носогубного треугольника – имеющиеся там анастомозы кровеносных сосудов способствуют заносу инфекции в головной мозг и его оболочки. У ослабленных больных на фоне глубокой пиодермии могут возникать флегмоны и сепсис, являющиеся жизнеугрожающими состояниями. В редких случаях возможно развитие токсического шока.
Диагностика глубокой пиодермии
Диагностика различных форм глубокой пиодермии осуществляется посредством осмотра дерматолога (иногда может потребоваться консультация хирурга). Из дополнительных методов исследования наиболее часто применяют посев гноя для определения характера возбудителя и для выяснения его чувствительности к антибактериальным средствам. При развитии общих симптомов также в ряде случаев необходимо проведение общего анализа крови, в самых тяжелых случаях – бакпосев крови для диагностики сепсиса. Результаты осмотра зависят от формы глубокой пиодермии и стадии ее развития – это может быть просто воспалительный очаг, сформировавшийся гнойник, ранка или язва с гнойным отделяемым. При посеве определяются стафилококки или стрептококки, может обнаруживаться смешанная микрофлора. Микробиологические исследования посевов могут определить вид и штамм возбудителя, а также его чувствительность к антибиотикам.
Если имеется повышение температуры, головная боль, слабость то необходимо проведение общего анализа крови. Обычно при глубокой пиодермии определяются легкие неспецифические признаки воспаления – повышение скорости оседания эритроцитов, небольшой лейкоцитоз. В более тяжелых случаях наблюдаются уже выраженные изменения – значительный рост СОЭ, выраженный лейкоцитоз, выявляются изменения в распределении нейтрофилов. В крови появляется множество юных форм этой фракции лейкоцитов, что носит название нейтрофильного сдвига влево. Если есть подозрения, что глубокая пиодермия стала причиной сепсиса, производят посев крови на питательные среды – в норме кровь человека абсолютно стерильна, рост культур говорит о наличии возбудителя в крови. Для диагностики таких осложнений, как метастатические гнойные очаги могут применяться ультразвуковые, рентгенологические и другие методы клинических исследований.
Лечение глубокой пиодермии
При незначительных по выраженности гнойных поражениях без общих проявлений интоксикации рекомендуется ждать самопроизвольного разрешения глубокой пиодермии. Лечебные мероприятия сводятся к недопущению осложнений. При наличии волос вокруг гнойного очага их нужно аккуратно состричь – использование бритвы может привести к распространению инфекции. Мыть участок с очагом глубокой пиодермии не рекомендуется, допустимо только протирать кожу вокруг него дезинфицирующими растворами (хлоргексидином, раствором салициловой кислоты). Строго запрещается без участия дерматолога или хирурга самостоятельно вскрывать гнойник или каким-либо способом ускорять отделение гноя – это может привести к диссеминации возбудителя.
Если глубокая пиодермия характеризуется развитием крупных очагов с появлением общих симптомов (лихорадка, слабость, головные боли), то необходимо назначение антибактериальных средств, таких как эритромицин, тетрациклин, линкомицин – предварительно желательно сделать бактериальный посев и определить препарат, к которому наиболее чувствителен данный микроорганизм. Также при глубокой пиодермии применяют и противомикробные средства из группы сульфаниламидов – например, сульфаметоксазол+триметоприм. В последние годы в тяжелых случаях гнойных поражений кожи используют и иммунологические препараты – стафилококковый анатоксин, антистафилококковую гипериммунную плазму и ряд других.
При глубоком расположении значительного по размерам очага пиодермии прибегают к хирургическому вскрытию полости гнойника для формирования дренажа и оттока гноя. Кроме того, это позволяет доставлять антисептические и антибактериальные препараты непосредственно в область поражения, что ускоряет лечение. Вскрытие очага глубокой пиодермии должно происходить в стерильном помещении и осуществляться квалифицированным гнойным хирургом.
Прогноз и профилактика глубокой пиодермии
В большинстве случаев прогноз при развитии различных форм глубокой пиодермии благоприятный – после отделения гноя происходит заживление очага, довольно часто с образованием рубцов. Однако у ослабленных больных с низким уровнем иммунитета возможно развитие осложнений, некоторые из которых могут угрожать жизни и требуют лечения в условиях стационара. Для профилактики развития глубокой пиодермии необходимо придерживаться правил личной гигиены, своевременно обрабатывать кожные повреждения (ссадины, порезы) антисептиками. Кроме того, важно устранять возможные источники инфекции в организме – кариозные зубы, хронические инфекции ЛОР-органов.
Моему ребенку 1 месяц, врачи поставили диагноз Пиодермия. Высыпания на личике, ушках. Можно ли вылечить это заболевание?
Пиодермию нужно срочно начинать лечить. Кроме препаратов, которые выписали вам врачи, Вашему младенцу необходим очень хороший уход, Вы должны тщательно относиться к кормлению младенца. Он должен получать все необходимые его возраст у витамины и полезные вещества.
Так как это очень частый вопрос, ниже информация со ссылками, которые должны помочь.
Пиодермия у детей
Пиодермия у детей чаще всего развивается из-за несоблюдения родителями гигиенического режима. То есть, родители не моют свои руки перед тем, как дотронуться до ребенка, плохо или редко моют ребенка, одежда ребенка плохо постирана и не проглажена, редко меняют его одежду. В редких случаях, также при несоблюдении правил гигиены, возможно заражение ребенка от родственников, у которых имеются очаги хронической инфекции – носители стафилококков, стрептококков, лица со сниженным иммунитетом (больные сахарным диабетом, алкоголизмом, старики, онкобольные).
Подробная информация о пиодермии: причины, симптомы, лечение
Пиодермия у новорожденных
Пиодермия у новорожденных чаще всего возникает из-за внутрибольничного инфицирования, при нарушении правил ухода за ребенком и у ослабленных, недоношенных детей. Распространенная пиодермия у новорожденных называется буллезным импетиго, угрожает жизни и очень быстро прогрессирует, лечение проводится только в стационаре. На коже появляется красные высыпания, которые быстро переходят в гиперемию всей кожи, происходит отслойка эпидермиса с формированием больших пузырей и корок. При попадании инфекции в пупочную ранку развивается ее воспаление – омфалит, который может быстро перейти в пупочный сепсис. Симптомы омфалита: гной из пупочной ранки и неприятный запах, отек и покраснение краев ранки и кожи вокруг, повышение температуры тела, отказ от еды, беспокойство.
Лечение
Пиодермия у детей: лечение
Лечение омфалита проводит только врач. В начальной стадии возможно местное применение медикаментов: промывание ранки раствором перекиси водорода, обработка бриллиантовой зеленью, раствором йода, раствор метиленового синего и различные местные антимикробные препараты.
Лечение пиодермии у детей заключается в применении антибиотиков широкого спектра действия, инфузионной терапии, иммуномодуляторов.
На начальных стадиях пиодермии возможно лечение пиодермии местными средствами – растворы борной и салициловой кислот, сангвиритин, эвкалимин, томицид, циминаль и другие в виде растворов, примочек, под повязку.
Лечение пиодермии у подростков и взрослых
У взрослых лечение пиодермии также проводит врач. При легкой пиодермии применяются местные препараты (см. выше), при средней степени тяжести к местному лечению добавляются антибиотики широкого спектра действия и сульфаниламиды.
Для повышения сопротивляемости организма в лечении пиодермии используют иммуномодулирующий препарат Тимоген крем, который наносится на участки поражений, и Тимоген раствор для инъекций.
Вам может быть интересно, врачи-специалисты отвечают на часто задаваемые вопросы пользователей:
Иммуномодуляторы: виды, особенности применения и противопоказания детям и детям до 1 года
Пиодермия лечение — это комплекс медикаментозных, лечебно-терапевтических и хирургических мероприятий, который осуществляется с целью нейтрализации проявлений и причин патологического состояния. Пиодермия (пиодермит) — это поражение кожи гнойно-воспалительного характера, которое возникает в результате жизнедеятельности пиококков: стрептококков и стафилококков. Нередко причиной болезни становятся пневмококки и синегнойная палочка. Клинически пиодермия проявляется нагноением кожи, которое характеризуется острым течением болезни, реже имеет хронический характер. Появление рубцовых изменений после пиодермита или полное восстановление кожных покровов будет зависеть от глубины и масштабов поражения кожи. Различают первичную пиодермию, возникающую на неизменном кожном покрове, и вторичную — образующуюся на фоне определенной болезни кожи, которая, в основном, сопровождается зудом (атопический дерматит, экзема, чесотка и др.).
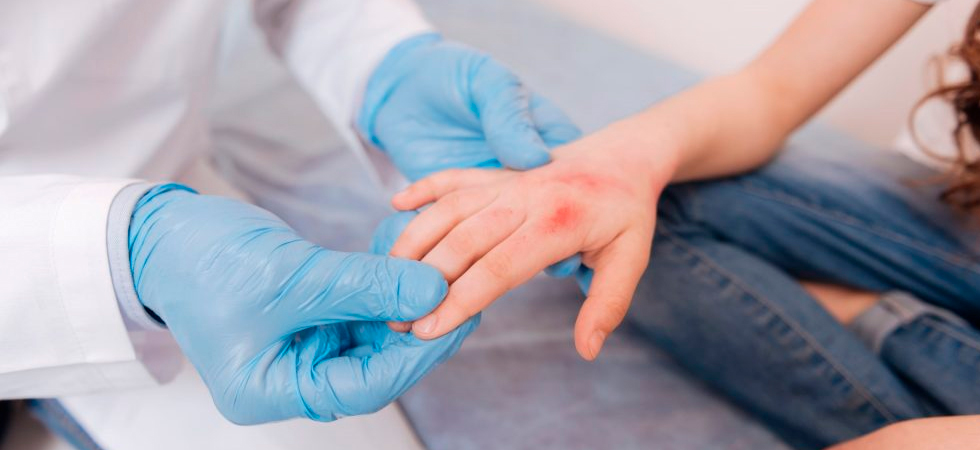
Специфика лечения пиодермии
Лечение пиодермита, в зависимости от формы тяжести и клинических проявлений, может осуществляться хирургом или дерматологом. Чаще всего в терапии пиодермии прибегают к использованию антибактериальных препаратов. Подавляя рост патологических микроорганизмов (стрептококков, стафилококков), антибиотики считаются главным компонентом в лечении различных форм пиодермита.
Различают следующие методы терапии пиодермии:
- Наружные средства (препараты местного действия);
- Иммунотерапия;
- Хирургическое лечение;
- Антибиотикотерапия.
Выбор наиболее эффективной методики лечения пиодермита будет зависеть от состояния здоровья пациента, формы патологического состояния и тяжести поражения кожных покровов. Терапия пиодермии должна иметь комплексный характер, включая уход за кожей, применение системных и местных препаратов, физиотерапевтические процедуры и диету. В лечении пиодермита следует соблюдать основной принцип, который подразумевает проведение этиотропной терапии, влияющей на раздражителя болезни, и патогенетической — направленной на коррекцию сопутствующего патологического состояния и устранение способствующих пиодермиту факторов.
При локализованной форме пиодермии не рекомендуется мыть кожу только в области поражения, а при обширном распространении гнойничковых высыпаний мытье запрещено вовсе. При наличии волос в области пиодермических элементов их необходимо аккуратно состричь, но не сбривать. Непораженные участки кожного покрова обрабатываются дезинфицирующими растворами. Чтобы предотвратить распространение инфекции ногти коротко подстригаются и также обрабатываются. При длительном процессе болезни и наличии множественных гнойничковых высыпаний особое внимание нужно уделить режиму питания, которое должно быть регулярным, рациональным, полноценным и насыщенным витаминами. Кроме того, нужно исключить употребление алкоголя, а также ограничить количество потребляемой соли и углеводов.
Для наружного лечения пиодермита используются анилиновые красители, антимикробные и антисептические средства, спиртовые растворы. При множественных очагах применяют мази, которые содержат сульфаниламиды и антибиотики. Топические глюкокортикостероидные комбинированные препараты, обладающие антибактериальными и противовоспалительными свойствами, назначаются при вторичной гнойничковой болезни основных дерматозов (экзема, чесотка т.д.). Курс терапии средствами локального действия длится 7 - 14 дней.
При наличии глубоких ограниченных очагов инфекции, после первичной обработки пораженных участков, показаны рассасывающие мази и ферменты, действие которых сконцентрировано на ускорении репаративных процессов. Это позволяет ограничить распространение гноя и обеспечить проникновение лекарств в глубокие слои кожного покрова. Для терапии язвенных поражений при пиодермите используются эпителизирующие повязки и мази.
Для санации всей кожи пациенту с диагностированной пиодермией показано обтирание дезинфицирующими препаратами или общее ультрафиолетовое облучение. Если наружное лечение глубоких пиодермических поражений не дало положительных результатов, пиодермия лечится с помощью антибиотиков широкого спектра (внутрь или парентерально). Системные антибактериальные средства назначаются в следующих ситуациях:
- Хроническое течение болезни;
- Появление общих патологических признаков (недомогание, головные боли, лихорадка);
- Возникновение регионарных последствий (лимфангит, лимфаденит);
- Обширное распространение гнойничковых высыпаний.
Терапия пациентов с хроническим пиодермитом антибиотиками системного действия назначается только после проведения предварительного бактериологического анализа и выявления чувствительности микрофлоры к антибактериальным препаратам. Курсовые и одноразовые дозы антибиотиков, а также способ их введения, определяется доктором персонально в зависимости от формы, тяжести и клинических признаков патологического состояния. Реже антибактериальных препаратов, в случае их непереносимости, назначаются сульфаниламидные средства, которые по своему механизму действия не менее эффективны.
При амбулаторном лечении пиодермита чаще всего назначается внутренний прием антибиотиков, что отличается высокой биодоступностью. Если терапия пиодермии проводится в условиях стационара, предпочтение отдается внутривенному (парентеральному) введению антибиотиков. При продолжительном течении болезни антибактериальный препарат сначала на протяжении 3-7 дней вводится парентерально, затем принимается внутрь. При наличии острого течения пиодермита курс антибактериальной терапии составляет не менее 6-7 дней, при хроническом — 7-12 суток.
Кроме терапии антибиотиками при хронических формах пиодермита широко используется иммунотерапия. Гангренозная, язвенно-вегетирующая и другие формы глубокого пиодермита помимо антибиотиков лечатся еще с помощью системных глюкокортикостероидов.
В комплексную терапию гнойничковой болезни кожи также входят различные физиотерапевтические процедуры: сухое тепло, ультрафиолетовое облучение, УВЧ, wiRA-терапия — инфракрасное излучение, которое прошло фильтрацию через воду, низкоэнергетическое лазерное излучение.
Пиодермия у взрослых: лечение местными препаратами
Препараты локального действия назначаются при поверхностном поражении придатков кожи и кожного покрова. Прежде чем наносить наружные средства, следует провести первичную обработку пораженных участков, очистив кожу от омертвевших тканей. Препаратами местного воздействия для терапии пиодермии могут выступать спиртовые растворы, антисептические, антимикробные средства, мази, гели, аэрозоли.
Для терапии пиодермических высыпаний могут использоваться такие препараты местного действия:
- Салициловая кислота — мазь наружного использования, обладающая противовоспалительным эффектом. Механизм ее действия заключается в размягчении рогового слоя эпидермиса и подавлении роста патогенных микроорганизмов. Мазь наносится на кожу, после чего накладывается специальная повязка, которая меняется раз в 2-3 дня. Терапевтический курс длится не более 7 дней;
- Зеленка (бриллиантовый зеленый) — это спиртовой раствор, подавляющий рост стрептококковых и стафилококковых бактерий. Зеленку следует наносить на пораженные и на здоровые окружающие участки кожи;
- Марганцовка (калия перманганат) — это порошок для приготовления раствора, которым промывают пораженную кожу. Обеззараживающие свойства марганцовки обусловлены высвобождением атомов кислорода, подавляющих действие определенных патогенных бактерий;
- Фукорцин — раствор для наружного использования, который сдерживает рост стафилококковых и стрептококковых инфекций. Также препарат обладает противогрибковыми свойствами. Фукорцин наносится 2-3 раза в сутки на кожу. После полного высыхания препарата можно дополнительно использовать кремы, пасты и мази;
- Хлоргексидин — это гель, который используется для подавления или уничтожения патогенных бактерий. Препарат способен сохранять свои терапевтические свойства в любой биологической жидкости (гной, кровь и пр.);
- Бетадин: раствор обладает выраженными противомикробными свойствами благодаря высвобождению йода при взаимодействии с кожей. Стерильную накладку или материал смачивают в растворе после чего обрабатывают кожу;
- Триамцинолон — это глюкокортикостероидное средство в виде крема, устраняет воспалительный процесс и снижает проявления местных аллергических реакций. Крем наносится 2-3 раза в сутки.
Терапевтический курс препаратами локального действия длится 1-2 недели. Нередко используются комбинированные препараты, сочетающие иммунодепрессивное и противовоспалительное действие.
Комбинированные лекарственные препараты для лечения пиодермитов у взрослого
Для терапии гнойничковых высыпаний на коже могут использоваться следующие комбинированные лекарственные препараты:
- Фуцикорт — крем, который уменьшает выраженность воспалительных проявлений (покраснение, боль, отечность). Антибиотик, что находится в составе препарата, взаимодействуя с кожей, способствует подавлению роста патогенных микроорганизмов;
- Гиоксизон — мазь, механизм действия которой направлен на ослабление аллергических и воспалительных реакций, что могут возникнуть как осложнение пиодермита. Препарат обладает противозудным эффектом. Продолжительность курса подбирается индивидуально;
- Лоринден С — крем наружного использования, который оказывает противовоспалительное воздействие, снижает выраженность аллергии, а также подавляет рост стафилококковых и стрептококковых инфекций. После нанесения крема на кожу накладывается специальная повязка, которую необходимо менять 1 раз в сутки.
Лечение пиодермии у взрослых антибактериальными препаратами
Терапия пиодермита антибиотиками осуществляется в случае отсутствия положительного эффекта от использования препаратов местного воздействия. Кроме того, антибактериальные препараты назначаются при таких формах гнойничковой болезни, как карбункул, фурункул на шее и лице, а также при пиодермитах, которые осложняются сопутствующими патологиями. Выбор наиболее эффективного антибиотика происходит на основании результатов антибиотикограммы, которая проводится с целью определения восприимчивости инфекции к антибактериальным препаратам.
При легкой и средней форме пиодермита антибиотики принимаются внутрь. При тяжелой степени болезни и наличии сопутствующих патологий терапия проводится посредством внутривенных инъекций.
Существует несколько групп антибиотиков, которые могут использоваться для терапии пиодермита:
- Пенициллины: данная группа антибиотиков включает следующие препараты:
- Амоксициллин — антибиотик широкого спектра, подавляющий рост грамположительных (стафилококки, стрептококки) и грамотрицательных бактерий. Взаимодействуя с клеточной стенкой инфекции препарат способствует ее разрушению;
- Ампиокс — комбинированный препарат, терапевтический эффект которого заключается в ослаблении роста и разрушении различных патогенных микроорганизмов;
- Цефалексин — это антибиотик широкого спектра, который способствует разрушению бактериальной стенки инфекции путем нарушения ее целостности;
- Цефазолин — антибактериальный препарат, действие которого направлено на подавление роста и разрушение клеточной стенки стрептококков и стафилококков. Также препарат достаточно эффективен при терапии смешанной инфекции;
Антибактериальный препарат и его дозировка подбираются врачом индивидуально с учетом результатов предварительного обследования, состояния здоровья пациента, а также тяжести и формы патологического процесса.
Лечение пиодермита у взрослых иммунотерапией
Иммунотерапия — это методика лечения пиодермита с помощью лекарственных препаратов, побуждающих иммунную реакцию организма на воздействие определенных патогенных микроорганизмов. Иммунотерапия назначается при хроническом течении гнойничковой болезни с обострениями пиодермических поражений не менее одного раза в 3-4 месяца. Прежде чем назначать курс иммунотерапии пациент проходит иммунограмму, которая позволяет оценить основные характеристики иммунной системы пациента.
Для терапии пиодермита у взрослого могут применяться следующие иммунологические препараты:
- Стафилококковый анатоксин — препарат, который способствует образованию иммуноглобулинов (специфических иммунных клеток), нейтрализующих стафилококк;
- Стафилококковая вакцина: данный лечебный препарат обладает иммуномодулирующими и антимикробными свойствами. Действие вакцины заключается в увеличении численности иммуноглобулинов, которые эффективно противостоят инфекции, а также стимуляции иммунной системы;
- Стафилококковый бактериофаг — это специфический вирус, который проникая в клетки стафилококковой инфекции способствует их разрушению;
- Стрептококковый бактериофаг — вирус, разрушающий клетки стрептококковой бактерии;
- Лейкинферон — это препарат, который содержит интерферон, обладающий иммуностимулирующими свойствами. Он усиливает реакцию иммунной системы, воздействуя на различные иммунные клетки;
- Стрептококковая вакцина — препарат, который активизирует иммунные силы организма для борьбы со стрептококковой инфекцией.
Хирургическое лечение пиодермии
Терапия пиодермита хирургическим способом осуществляется в случае, если гнойно-воспалительный процесс имеет злокачественное течение с образованием обширной зоны некроза (отмирания) тканей. Оперативное вмешательство показано при таких формах пиодермии, как гидраденит, карбункул, фурункул. Операция заключается в прокалывании гнойника с помощью скальпеля с последующей установкой дренажа в полость. Перед проведением процедуры доктор использует местное обезболивание или замораживает пораженный участок хлорэтилом. После хирургического иссечения гнойничковых образований назначается курс антибактериотерапии. Это позволит предотвратить появление послеоперационных осложнений.
Заниматься самостоятельным вскрытием или удалением гнойников не рекомендуется, поскольку это может спровоцировать распространение инфекции, инфицирование раны и другие серьезные последствия.
Лечение пиодермии у взрослых народными методами
Народные методы могут использоваться только для терапии легких форм пиодермита. Существует множество различных средств народной медицины, которые могут помочь устранить зуд, уменьшить боль и отечность, а также способствовать скорейшему регенерированию тканей. Следует учитывать, что использование народных методов при тяжелых формах пиодермии не только не дает необходимого терапевтического эффекта, но и может стать причиной появления тяжелых осложнений. Любое народное средство используется как вспомогательное и применение его возможно только после рекомендации лечащего врача.
Отсутствие квалифицированного и своевременного лечения пиодермита может спровоцировать возникновение тяжелых побочных явлений, поэтому при появлении первых патологических признаков развития гнойничковой болезни следует обратиться за помощью к специалисту для проведения диагностики и назначения эффективного терапевтического курса.
![Запишитесь к дерматологу бесплатно]()
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Читайте также:


