Пневмоцистная пневмония у вич отзывы
Обновлено: 24.04.2024
Здравствуйте,поделюсь нашей историей,мама моя переболела гнойным минингитом с 29.02.20-14.03.20,15.03.20 появилась боль за грудиной,кашель и т.д.поставили пцп 23.03.20 положили в инфекционку 5.04.20 выписали и перевели на таблетированый бисептол и флуканазол до этого капали,на таблетках пцп дала рецедив,теру трастиву назначили 13.04.20 начали пить 20.04.20,и начали снова капать бисептол и флуканазол,так как таблетки говорят подделка могла быть,капаем и до сегодняшнего дня +преднизалон,+таблетки урсохол,фолиевая,гептрал,омез и т.д…ИС не делали в СЦ ,ВН тоже не делают мол нет реактивов и так понятно что низкий уровень ис ,сделали в синево имунограму сд4 0,2 наш доктор с обычной инфекционки говорит мало очень,порекамендовано прокапать биовен,прокапали,мама лежит на кислородном концентраторе дома,отдышка вроде отходит появился кашель и пропал голос!может кто-то с этим сталкивался?как поднять ис?еще нашли цитомегаловирус но его сказали пока не трогать,лечить СПид и пцп!поделитесь пожалуйста своим опытом!
@чебурашка кроме концетратора вам бы еще пульсоксиметр, чтобы сатурацию оценивать. Уход в маске и с соблюдением всех предосторожностей. Проветривать аккуратно и часто, стараться в помещении держать не меньше 600ppm CO2 (легко сказать, но не так просто замерит точно).
Терапия должна выглядеть примерно так:
Стандартная терапия в среднем случае тут выглядит так: триметоприм/сульфаметоксазол (TMP/SMX) 320/1600 каждые 8 часов. Стандартная таблетка триметоприм (TMP) 80 мг и сульфаметоксазол (SMX) 400. Или 4-5 мг по TMP на кг массы трижды в сутки (15 мг TMP в сутки на кг суммарно). Т.е. например при массе тела 50 кг это 250 мг TMX, т.е. 3 таблетки каждые 8 часов. От 2 недель, но все же стоит смотреть на 21 день как стандарт, иногда дольше, но скорее, когда дольше нужно, то необходимо рассматривать альтернативные режимы терапии, и это в среднем случае должно быть ясно по течению уже через неделю, что что-то пошло не так.
Если она сильно отличается от этого, стоит понять, почему так.
Альтернативные режимы терапии что-то из ряда:
Пентамидин 4 мг/кг внутривенно 1 раз/день (нефротоксичность, вполть до ОПН, риски панкреатита, мониторим калий, сахара, трансаминазы, мониторинг сердечного ритма)
Атоваквон 750 мг перорально два раза в сутки (температура, сыпь, трансаминазы)
Триметоприм 5 мг/кг перорально 4 раза/день с дапсоном 100 мг перорально 1 раз/день (сыпь, трансаминазы, нейтропения)
Клиндамицин от 300 до 900 мг внутривенно каждые 6-8 ч (стандартный случай 600 IV каждые 8 часов или 300-450 внутрь четыре раза в стуки) + примахин 15-30 мг однократно в сутки (примахин: гемолиз – смотрим дефицит Г6ФД/G6PD и лучше заранее, метгемоглобинемия, сыпь, лихорадка; клиндамицин: сыпь, диарея, колиты и прочие небольшие неприятности с ЖКТ в ассортименте)
Гистоплазмоз, криптококкоз, цитомегаловирус или вторичную бактериальную пневмонию, а также ТБ всегда иметь ввиду.
@ilya-antipin спасибо,пульсоксиметр есть,кислород без аппарата 85-91колеблится,цитомегаловирус нашли но сказали пока его оставить.я ни чего не пойму…
@ilya-antipin левофлоксацин пьем 2 раза в день,и азитромицин раз в неделю.температура то есть то нет чаще бывает 37-37.2
@чебурашка как видите, если мы лечим GWG? то терапия должна быть иной. Азитромицин имеет смысл, как профилактика вторичной бактериальной. Лучат вас так, будто мы работаем с внебольничной пневмонией бактериальной неуточненной. И указывайте дозы.
@ilya-antipin дозы антибиотиков по 500,бисептол по 8 ампул на 200 физа,флуканазол 2×100.
Азитромицин имеет смысл, как профилактика вторичной бактериальной.
Стандартная терапия в среднем случае тут выглядит так: триметоприм/сульфаметоксазол (
Задам сюда вопрос.
Дано: у пациентки лечили пневмонию (неизвестно какой этиологии) + туб. ИС в апреле - 5 клеток.
Принимает сейчас от туба : циклосерин, пиразинамид, левофлоксацин, протионамид.
Есть кашель , одышка, периодически температура 37-38.
Вопрос : стоит ли подключить Бисептол как профилактику пцп ?
Рентген вы видели, динамика по нему положительная, КТ сейчас нет возможности сделать.
Вопрос : стоит ли подключить Бисептол как профилактику пцп ?
Да, просто потому, что ИС ниже 200. Но… концентрация циклоспорина под вопросом сразу, впрочем, из-за пиразинамида он тут и так под вопросом. Потому, скорее тут весь компот нужно на ревизию отправлять.
Потому, скорее тут весь компот нужно на ревизию отправлять
Компот выбирали на основании исследования на устойчивость МБТ по мокроте. Он не покатит как профилактика пневмонии? Уж очень дохера лекарств пьет. Еще АРВТ, флуконазол, валацикловир…
И какую дозу Бисептола выбрать если что? Без анализа на токсоплазму.
@ilya-antipin а какая должна быть терапия?
циклосерин, пиразинамид, левофлоксацин, протионамид
Странно почему при МЛУ инъекционные аминогликозиды в её случае не назначены,
В ее городе все странно. Прям феномен даже по российским меркам. Бисептол тоже не назначили. Год кормили неработающей схемой при 5 клетках. То есть год с диагностированным СПИДом ходила, под конец уже с температурой 40. Пока я до областного сц через активистов не добрался. Положили с пневмонией и тубом. А так не хотели.
Потом выдали Кемерувир без ритонавира и два неработающих препарата из старой схемы.
Пришлось самим докупать Тивикай и сооружать схему.
@чебурашка первый коммент выше смотрите.
@васьвась пока что ты её ангел хранитель, сам это понимаешь я думаю, До врача бы дотянуться и попросить инъекционные(канамицин, амикацин, капреомицин) курсом чтоб ей покололи, хотя они по рекомендациям лечения туберкулёза должны это делать, у неё 4й режим туберкулёзной химотерапии, я уж щас не помню, но там должно быть 4 или 5 препаратов, один из которых инъекционный аминогликозид, ну и при лечении пневмонии при туберкулёзе, они мягко скажем лишними не будут. Если конечно до этого она не получала лечение и нет к ним устойчивости у МБТ. Ну а если до этого в ее схеме ПТТ не было аминогликозидов и ей просто их не назначают, по каким то причинам непонятным, то смысл и эффективность проводимого на данный момент лечения отсутствует, я уверен в этом, тем более с таким ИС. Циклосерин так просто ведь ей не назначили бы и наверно уже проходила лечение туб ну и отсутствуют основные препараты 1 го ряда(изониазид и рифампицин) МЛУ. Каким то образом надо узнать у врача, почему не ставят уколы, и совместно с уколами этими просить добавить ПАСК(не знаю только совместим он с ДТГ или нет), если не в виде таблеток то хотя бы пусть просит ингаляции им. Если по каким то причинам(например положительная динамика ) откажут в назначении ПАСК, пусть просит ингаляции (канамицином, амикацином) станет легче в плане кашля и одышки, причем ощутит на себе после первых процедур, разумеется в её случае было бы лучше и эффективней комплексное лечение этими лекарствами, но почему то тянут эскулапы. Мне по окончательному итогу назначили следующее: бисептол(ко тримаксозол)2 т 2 р в день, аминогликозиты в/м и ингаляции+ПТТ(с заменой пиразинамид на ПАСК)последний после обращения в Минздрав только начали давать и схему АРВТ потом добавили всеми “любимую” стартовую, лам тен регаст. Тяжко было вообще, особенно ночью. В её случае с тивикаем думаю по проще должно всё это переноситься, предполагаю, не утверждаю.

здравствуйте
шансы есть при любой ситуации. хорошо, что ситуация стабильная, без ухудшений, на восстановление лёгочной ткани нужно значительное время. кому-то кислородный концентратор нужен и дальше после выписки, больше недели это не так много. более конкретно трудно говорить, так как мало исходных данных.

Здравствуйте!
То что он сам себя обслуживает это уже хорошо.
Но чтоб дать прогнозы нужно знать вирусную нагрузку и CD4, сам ВИЧ осложняет течение ковида. В добавок при иммуносупрессии часто легкие поражает пневмоцистная пневмония, с которой бороться достаточно сложно.
Имеются хоть какие нибудь анализы на руках? Ковид подтвердили?
Ирина,анализов на руках нет. Только все со слов врачей. Ковид подтвердили. Так же врачи говорят что 5 дней назад подача концентрации кислорода была 45 сейчас увеличили до 99. Температуры не было, а сейчас иногда поднимается до 38 но при этомдавление и пульс в норме. Также он кушает сам и просит чтоб принесли то или иное из еды. Повторное кт не делали только ренген на ренгене показывается поражение но какое они не говорят. Так же опять со слов врачей ухом они слышат ухудшение, но при этом он остаётся активен разговаривает, вертится прибывает в нормальном настроение. Попросили принести бесиптол. Все медикаменты которые положено в том числе и уколы дорогостоищие он получает.

По ВИЧ на клетки и нагрузку нужно дообследовать, чтоб понимать уровень иммунодефицита. Бисептол и флуконазол получать нужно обязательно. Нужно решать вопрос с ВААРТ терапией, на ее фоне пойдет улучшение. Так же нужны посевы мокроты, смотреть что присоеденилось, контроль инфекциониста нужен обязательно.
На сервисе СпросиВрача доступна консультация пульмонолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Добрый день! Как определили ,что Пневмоцистная пневмония? По клинике? Или ,то ,что Пневмония на фоне В 20, чаще всего Пневмоцистная? И если начали противотуберкулезной лечение, значит инфильтрация в лёгких сохраняется,но теперь считают,что это тубпроцесса? Кто назначил Преднизолон в сочетании с противотуберкулезной терапией ( высокий риск распада лёгочной ткани)? С уважением, Ольга. По поводу В20 ,какие цифры активности вируса?
Ольга, ДОБРЫЙ ДЕНЬ..ОПРЕДЕЛИЛИ ПРЕЖДЕ ВСЕГО ПО СТАТУСУ. О КОТОРОМ МЫ НЕ ЗНАЛИ. КЛЕТОК 80..И ПО СОСТОЯНИЮ..НА ПРИЕМЕ У ПУЛЬМОНОЛОГА СКАЗАЛИ..--НЕ ДОЖИДАЯСЬ РЕЗУЛЬТАТОВ АНАЛИЗА ПО СТАТУСУ НАЧИНАЙТЕ БИСЕПТОЛ+ПРЕДНИЗОЛОН..А УЖЕ КОГДА ОПРЕДЕЛИЛСЯ СТАТУС..ЧЕРЕЗ НЕДЕЛЮ ПОСЛЕ НАЧАЛА РЕТРОВИРУСНОЙ ТЕРАПИИ НАЗНАЧИЛИ ПРОТИВОТУБЕРКУЛЕЗНОЕ . ЛЕЧЕНИЕ ЛЕГКИЕ ЧИСТЫЕ..НО У НИХ ТАКОЙ ПОРЯДОК..БОЛЬШОЕ ВАМ СПАСИБО..ДАЖЕ НЕ НАДЕЯЛАСЬ ПОЛУЧИТЬ ОТВЕТ..ЖИВУ НЕ В РОССИИ..И ДЕНЬГИ ПЕРЕЧИСЛИЛА БЫ..НО У МЕНЯ И КАРТОЧКИ НЕТ.. ЧТО ДЕЛАТЬ С ПРОТИВОТУБЕРКУЛЕЗНОЙ ТЕРАПИЕЙ..КАК СКАЖЕЩЬ ВРАЧУ ЧТО ПИТЬ НЕ БУДЕМ..Я ОЧЕНЬ БОЮСЬ РЕЦЕДИВА..БОЛЬШЕ ЧЕМ ВИЧ

Добрый день! Диагноз туберкулёз подтвердили тоже? Бацилоносительство выявили( открытая форма или нет)? По поводу Пневмоцистной Пневмонии у меня был клинический случай ,мальчик 18 лет,из хорошей семьи. Один незащищённый половой акт, и В20. Пневмонию я имею вылечила,но у него не было данных за туберкулёз. Поэтому уточняю у Вас , если туберкулёз установили,то лечение может отменить только фтизиатр по результатам контроля лечения. С уважением, Ольга ( потому что туберкулёз - серьезное заболевание и на фоне В20 тем,более. )

Добрый день, ещё раз,фтизиатр должен написать своё заключение с диагнозом и рекомендациями. При туберкулёзе,поверьте мне , пожалуйста,ничего в лёгких не слышно. У одной своей пациентки,которую не брали на лечение фтизиатры,утверждали,что у нее Верхнедолевая пневмония и писали лечение в пульмонолоои,я выслушала амфорическое дыхание( пошёл распад лёгких) , взяли тут же мокроту, там палочка и только тогда наши ,,чудо- фтизиатры,, её взяли на лечение. Поэтому фтизиатры просто так не назначают лечение,значит на рентгене есть признаки туберкулёза и лечение самим нельзя бросать( есть летальные случаи у молодых,которые не лечили тубпроцесс). Кстати мой папа был фтизиатром и начинал работать в Казахстане,они с друзьями там свое время организовали одну из лучших фтизиатрических служб в стране и всё дело шло к тому,что в наше время туберкулёза не должно было быть,как ,например,оспы( светлая им память). Но, туберкулёз есть и такие формы,с какими даже папа не сталкивался,а только изучал по учебникам. Хотя здесь в России,когда он организовал фтизиатрических отделение и по амнистии ему вместо 40 пациентов, положили только освободившихся 90 ,он лечил все формы и не только у социально неблагополучных слоев населения,лечил и вылечивал! И Вашему родственнику желаю выздоровления! С уважением,Ольга.
а) Терминология:
1. Аббревиатура:
• Пневмоцистная пневмония (ПЦП)
2. Синоним:
• Пневмония, вызванная Pneumocystis jirovecii
3. Определение:
• Жизнеугрожающая респираторная инфекция, развивающаяся у людей с иммунодефицитом:
о Например, у ВИЧ-инфицированных; у людей, получающих иммуносупрессивную терапию
• Этиология: Pneumocystis jirovecii, старое название - Pneumocystis carinii
б) Визуализация:
2. Рентгенография легких при пневмоцистной пневмонии:
• Норма (10-30%)
• Двухсторонние прикорневые или диффузные симметричные плохо отграниченные затемнения, или ретикулярные изменения
• Участки консолидации, занимающие несколько долей:
о В результате прогрессирования заболевания или развития острого респираторного дистресс-синдрома (ОРДС)
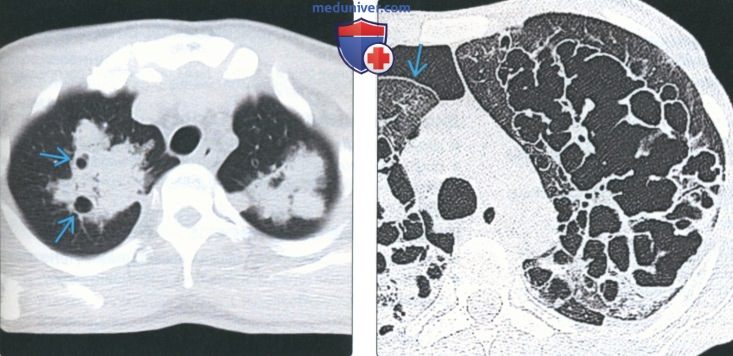
(Слева) На аксиальной КТ без КУ у пациента с пневмоцистной пневмонией в верхушечных отделах обоих легких визуализируются участки снижения пневматизации с кистозными включениями. Кисты (участки некроза и кавитации) возникают в 30% случаев пневмоцистной пневмонии.
(Справа) На аксиальной КТВР у мужчины 31 года с пневмоцистной пневмонией и СПИД определяются сливные участки пневматоцеле в верхних долях обоих легких в сочетании с правосторонним пневмотораксом, вероятным осложнением пневматоцеле.
3. КТ легких при пневмоцистной пневмонии:
• Хроническая ПЦП:
о Неправильные линейные затемнения
о Тракционные бронхоэктазы
о Нарушение архитектоники легкого
о Крупный очаг(и)
4. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТВР
в) Дифференциальная диагностика пневмоцистной пневмонии:
г) Патология:
1. Общая характеристика:
• Pneumocystis jirovecii: широко распространенный эукариотический микроорганизм
• Рибосомная РНК аналогична таковой у грибков, что позволяет классифицировать Pneumocystis jirovecii как грибковый организм
• Серологические исследования демонстрируют практически общую серопозитивную реакцию на пневмоцисты к двухлетнему возрасту
• Патофизиология неизвестна; возможна реактивация латентной детской инфекции, передача возбудителя между восприимчивыми хозяевами, или заражение из внешней среды
• У пациентов с ВИЧ/СПИД и ПЦП намного выше нагрузка пневмоцистами, ниже уровень нейтрофилов по сравнению с инфицированными, но ВИЧ(-) пациентами
2. Микроскопия:
• Менее типичные проявления:
о Интерстициальный фиброз
о Гранулемы
о Формирование гиалиновых мембран
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Прогрессирующее диспноэ
о Непродуктивный кашель
о Субфебрильная лихорадка
• Другие признаки/симптомы:
о Острая боль в грудной клетке:
- Может быть связана с пневмотораксом
о Тахипноэ
о Тахикардия
о Кровохарканье (3%)
о Отсутствие симптомов (3%)
о Отсутствие нарушений при аускультации
• Клинический профиль:
о СПИД-главный фактор риска ПЦП
о Другие факторы риска: химиотерапия при злокачественных опухолях, иммуносупрессивная терапия, врожденные нарушения иммунитета
о ВИЧ-инфицированные пациенты:
- Младшая возрастная группа
- Подострое клиническое течение
- Средний интервал между появлением симптомов и диагнозом: 28 дней
- CD4(+) клетки: о ВИЧ(-)пациенты:
- Старшая возрастная группа
- Внезапное развитие дыхательной недостаточности
- Средний интервал между появлением симптомов и диагнозом: 5 дней
о Диагностика:
- Индукция мокроты в гипертоническом солевом растворе: диагностическая ценность 50-90%
- Бронхоальвеолярный лаваж: идентификация возбудителя при помощи различных вариантов окраски:
Трофические формы: модифицированная окраска по Папаниколау, по Райту-Гимзе, по Граму-Вейгерту
Цисты: окраска по Гомори, толуидиновым синим
- Моноклональные антитела: выше чувствительность и специфичность по сравнению с традиционным окрашиванием образцов индуцированной мокроты
- ПЦР: выше чувствительность и специфичность по сравнению с бронхоальвеолярным лаважом и исследованием индуцированной мокроты
2. Демография:
• Мужчины и женщины заболевают одинаково часто
• Снижается заболеваемость у лиц, страдающих СПИД, в связи с появлением высокоактивной антиретровирусной терапии и всеобщей профилактики ПЦП
3. Течение и прогноз:
• ВИЧ(+) пациенты:
о Летальность в начальном стадии 10-20% о ↑ смертность у пациентов, которым требуется ИВЛ
о Меньшее количество воспалительных клеток соотносится с большей оксигенацией и лучшей выживаемостью
• ВИЧ(-) пациенты:
о Летальность 30-60%
о У пациентов, страдающих злокачественными опухолями, выше риск гибели
4. Лечение пневмоцистной пневмонии:
• Метод выбора: триметоприм-сульфаметоксазол и адъюнктивная терапия кортикостероидами (для подавления воспалительного процесса в легких у пациентов с тяжелыми инфекциями)
• Первичную профилактику ПЦП у ВИЧ-инфицированных взрослых людей необходимо начинать при уровне CD4 • Пожизненная профилактика у пациентов, ранее переносивших ПЦП
ж) Список использованной литературы:
1. Bienvenu AL et al: Pneumocystis pneumonia suspected cases in 604 non-HIV and HIV patients. Int J Infect Dis. 46:11-7, 2016
2. Lu PX et al: Correlation between imaging features of Pneumocystis Jiroveci pneumonitis (PCP), CD(4) (+) T lymphocyte count, and plasma HIV viral load: A study in 50 consecutive AIDS patients. Quant Imaging Med Surg. 2(2): 124-9, 2012
Количество пациентов со сниженным иммунитетом постоянно растет, что обусловлено: увеличением диапазона применения цитостатической терапии с целью лечения злокачественных опухолей; внедрением в практику пересадки донорских органов, трансплантации кос
Количество пациентов со сниженным иммунитетом постоянно растет, что обусловлено:
- увеличением диапазона применения цитостатической терапии с целью лечения злокачественных опухолей;
- внедрением в практику пересадки донорских органов, трансплантации костного мозга и других форм гематологических манипуляций, выполняемых с гематопоэтической и гематопротезирующей целью;
- эпидемией СПИДа/ВИЧ-инфекции;
- врожденными нарушениями иммунитета, а также ростом числа лиц с аутоиммунными заболеваниями;
- проводимыми многолетними курсами иммуносупрессивной терапии у пациентов с болезнями соединительной ткани;
- алкоголизмом, наркоманией и расширением контингента лиц с асоциальным типом поведения [11].
Объединяющим свойством различных популяций пациентов в данном случае является их повышенная восприимчивость к различным инфекционным агентам, что объясняется снижением пороговых значений вирулентности [1, 6]. Повреждения легочной ткани как инфекционной, так и неинфекционной природы являются едва ли не самой часто описываемой патологией среди пациентов с различными нарушениями иммунитета. При этом легочная инфекция занимает лидирующее положение среди всех инвазивных инфекций, которые диагностируются у такого рода больных [6, 9, 10].
Риск возникновения инфекций нижних дыхательных путей (ИНДП) в группе больных со сниженным иммунитетом весьма различается и зависит от ряда факторов, наиболее важными среди которых являются: нейтропения, аспирация, характер и степень выраженности изменений со стороны иммунной системы (табл. 1), а также эпидемиологическая ситуация в регионе. Одним из наиболее серьезных факторов риска возникновения ИНДП у данной категории пациентов является выраженная и продолжительная нейтропения [5, 8].
Пациент с нарушениями иммунитета, с одной стороны, постоянно находится под воздействием патогенов окружающей среды, а с другой — именно наличие дефекта иммунитета определяет тип легочной инфекции, которая у него развивается. У таких пациентов наиболее распространенными причинами развития ИНДП являются: нозокомиальная инфекция, зачастую резистентная к антибиотикам; воздействие факторов окружающей среды (воздушно-капельная инфекция и/или инфекция, передающаяся через питьевую воду); инфекции, порог вирулентности которых высок среди популяции; реактивация ранее перенесенных инфекций (например, туберкулез) [10, 12].
Каковы же основные особенности респираторных инфекционных процессов у больных со сниженным иммунитетом, знание которых помогает своевременно распознать и как можно быстрее начать проводить специфическое, адекватное терапевтическое лечение.
- При выявлении незначительных по степени интенсивности затемнений легочной ткани во время обычного рентгенологического исследования органов грудной клетки (ОГК) в данной группе пациентов должна в обязательном порядке назначаться компьютерная томография ОГК.
- В случае выявления многофокусных легочных инфильтраций инфекционной (вирусной, бактериальной или грибковой) этиологии, неинфекционной природы, а также при подозрении на метастатическое поражение легочной ткани выполнение рентгенографии ОГК в сочетании с исследованием мокроты не может являться адекватной диагностической процедурой из-за низкой результативности.
- Серологическая диагностика обычно малоинформативна у этих пациентов, в организме которых не генерируется своевременная выработка антител в ответ на инфекцию; в силу этого чаще используются методики, основу которых составляет определение антигена и/или ДНК - полимеразные цепные реакции (ПЦР).
- Выполнение в наиболее сжатые сроки компьютерного томографического исследования легких, а также постановка патоморфологического диагноза (по результатам гистологического и культурального исследований полученных образцов тканей и смывов из трахеи и бронхов) в значительной степени повышают выживаемость пациентов в данной группе.
- В легочной ткани одновременно могут протекать несколько процессов, в частности инфекционный с наличием одного или нескольких патогенов (Pneumocystis сarinii/jiroveci, цитомегаловирусная инфекция (ЦМВ) и т. д.). Нередко выявляется суперинфекция на фоне течения других процессов (например, на фоне развития острого респираторного дистресс-синдрома (ОРДС) или лекарственного поражения легочной ткани).
- Использование сокращенных схем назначаемой иммуносупрессивной химиотерапии (особенно кортикостероидами) может являться столь же значительным фактором риска развития инфекции, как и назначаемая антибактериальная терапия.
Успешность проводимой эмпирической антибактериальной терапии во многом зависит от предварительно проведенного микробиологического обследования и идентификации возбудителя. В абсолютном большинстве случаев речь идет о грибковой или смешанной бактериально-грибковой флоре. Этиологическая расшифровка ИНДП у данной категории больных представлена следующим образом [1–3, 6, 11]:
- типичные бактерии - 37%;
- грибы - 12%;
- вирусы - 15%;
- Pneumocystis carinii/jiroveci - 8%;
- Nocardia asteroides - 7%;
- Mycobacterium tuberculosis - 1%;
- микст-инфекция - 20%.
Довольно часто в популяции пациентов с нейтропенией [11, 12] возникают микст-инфекции, основу которых составляют: инфекции респираторно-сентициального вируса, либо ЦМВ, или инвазия Aspergillus spp. в сочетании с грамотрицательной флорой или P. carinii/jiroveci. Пневмоцистоз в виде моноинфекции и/или в виде микст-инфекции чаще всего описывается у пациентов, получающих системную кортикостероидную терапию (это касается как длительных курсов монотерапии кортикостероидами, так и использования их в качестве составной части режима химиотерапевтической поддержки у онкологических больных).
В современной литературе описывается увеличение количества грибковых поражений и их торпидное течение у пациентов со сниженным иммунитетом, несмотря на применение новейших противогрибковых препаратов [8, 11, 12]. В настоящее время наиболее актуальными являются три инфекционных агента, вызывающих легочные изменения: Pneumocystis carinii/jirovici, представители рода Aspergillus (особенно A. fumigatus) и Cryptococcus neoformans [12, 14].
Таксономически пневмоцисты относят к грибам. В начале нового тысячелетия тип Pneumocystis carinii, вызывающий инфекции у человека, был выделен в отдельный вид Pneumocystis jiroveci — в честь чешского ученого-паразитолога Отто Йировеца, впервые описавшего этот микроорганизм как причину заболевания у человека.
P. jiroveci, являющийся внеклеточным паразитом с преимущественным тропизмом к легочной ткани, поражает пневмоциты 1-го и 2-го порядков. Сложности при проведении дифференциальной диагностики в случае подозрения на развитие у пациента пневмоцистной пневмонии (ПП) в основном объясняются тем фактом, что стандартное обследование больных малоинформативно, до 20% из них имеют стертую клинику, а рентгенологическое обследование не выявляет патологии. Первыми признаками развивающейся ПП являются медленно нарастающая гипоксемия, одышка и кашель при скудности данных физического осмотра и рентгенологических проявлений.
С клинических позиций выделяют три стадии болезни.
- Отечная стадия, продолжительностью в среднем 7-10 дней, характеризуется медленно нарастающей одышкой, которая неуклонно прогрессирует, вплоть до выраженной одышки в покое, и сопровождается сухим непродуктивным кашлем. В легких хрипы не выслушиваются, дыхание, как правило, ослабленное. Симптомы общей интоксикации незначительны (субфебрилитет, общая слабость). Рентгенологическая картина в начале заболевания неясная, чаще всего описываемая как вариант нормы; реже выявляется прикорневое снижение пневматизации легочной ткани и усиление интерстициального рисунка.
- Для ателектатической стадии (продолжительность около 4 нед) характерна выраженная одышка в покое (до 30-50 дыхательных движений в 1 мин), пациентов беспокоит малопродуктивный кашель с выделением вязкой мокроты, нередко описывается вздутие грудной клетки. Часто отмечается фебрильная лихорадка. Аускультативная картина характеризуется жестким и/или ослабленным дыханием (локально или над всей поверхностью легких), иногда выслушиваются сухие хрипы. На более поздних этапах в клинической картине заболевания на первый план выходят симптомы дыхательной и сердечно-сосудистой недостаточности. Рентгенологи на этой стадии более чем в половине случаев выявляют билатеральные облаковидные инфильтраты (симптом "бабочки"), а также - обильные очаговые тени ("ватное" легкое).
- Последняя, эмфизематозная стадия характеризуется развитием эмфизематозных лобулярных вздутий и, возможно, разрушением альвеолярных перегородок с развитием пневмоторакса. Клинически может наблюдаться некоторое улучшение состояния больных, уменьшение одышки.
Диагностические мероприятия, направленные на выявление Pneumocystis jiroveci, начинают с получения индуцированной мокроты. Материал исследуют методом прямой микроскопии окрашенных мазков. В последнее время для более точной диагностики разработаны и применяются метод ПЦР, иммунофлюоресцентные методы с моно- и поликлональными антителами. Бронхоскопия с бронхоальвеолярным лаважем в сочетании с трансбронхиальной биопсией позволяет почти в 100% случаев обнаружить возбудителя и, следовательно, является наиболее эффективным и достоверным методом диагностики ПП. В тех случаях, когда пациенты прибегали к лечению пентамидином, эффективность диагностики с использованием бронхоальвеолярного лаважа снижалась до 60%. Окончательный диагноз пневмоцистоза ставится при обнаружении цист или трофозоидов в ткани или альвеолярной жидкости [7, 9].
В настоящее время обследование пациентов с подозрением на развитие ПП проводится по следующей схеме — всем больным с пневмонией лечение назначается эмпирически, и только при тяжелом легочном процессе проводится легочная биопсия. В отсутствие адекватного специфического лечения пневмоцистоза летальность достигает 100% у пациентов с иммунодефицитами и 50% — у недоношенных детей. Прогноз остается неблагоприятным (зависит от фонового состояния), и без коррекции иммунного статуса у 15% пациентов возникают рецидивы ПП [4, 8].
У пациентов, не получающих триметоприм-сульфаметоксазол (или иные антибактериальные препараты, назначаемые в режиме химиопрофилактики при высоком риске развития пневмоцистоза (табл. 2), сохраняется высокая вероятность возникновения пневмоцистоза на фоне развития ЦМВ-инфекции, что, возможно, связано с блокировкой альвеолярных макрофагов и снижением функции CD4-лимфоцитов.
Относительно частоты выявления пневмоцистоза в группе пациентов с иммунодефицитными состояниями (в которую не вошли пациенты с ВИЧ-инфекцией), следует отметить, что при отсутствии своевременно проводимых профилактических мероприятий примерно у 5–12% пациентов развивается развернутая клиника пневмоцистоза [13]. Применение активной антиретровирусной терапии существенно снижает риск развития ПП при СПИДе. В случае снижения уровня CD4 < 200/ммЁ в обязательном порядке назначается первичная профилактика P. jirovici-инфекции продолжительностью 4–6 мес [15].
На сегодняшний день препаратом выбора для лечения ПП является комбинация триметоприма и сульфаметоксазола в соотношении 1 : 5, вводимая внутривенно. Доза для взрослых составляет 20 мг триметоприма (с 100 мг сульфаметоксазола) на кг массы тела в день. Вводятся препараты тремя равными порциями с интервалом через 8 ч в течение 1–3 нед (табл. 3). В случае отказа от стандартной схемы лечения альтернативой может служить назначение комбинации препаратов клиндамицина с примаквином. Применение данной комбинации по эффективности сравнимо с использованием триметоприма в сочетании с сульфаметоксазолом. В качестве дополнения к антибактериальным препаратам в терапии в первую очередь назначаются глюкокортикостероиды, особенно при развитии гипоксемии — с целью предупреждения усиления дыхательной недостаточности на фоне начала антипневмоцистной терапии.
Как пример развития ПП у больного с тяжелым иммунодефицитом, обусловленным ВИЧ-инфекцией, представляем историю болезни больного Ш. 1939 г. р., поступившего в ГВКГ им. Н. Н. Бурденко 05.11.04 г. с жалобами на общую слабость, повышение температуры тела, кашель с незначительным количеством слизистой мокроты, одышку при физической нагрузке, похудание на 3–4 кг за последние 3 мес.
На момент госпитализации: состояние средней степени тяжести, обусловленное дыхательной недостаточностью. При осмотре кожных покровов видны сухие следы расчесов, акроцианоз. В подмышечных, паховых областях с обеих сторон пальпируются единичные, мягко-эластичной консистенции безболезненные лимфатические узлы. В легких при аускультации выслушивается жесткое дыхание, хрипов нет. Частота дыхания — 23–24 в минуту, пульс — 87 в минуту, артериальное давление — 140/80 мм рт. ст. Со стороны пищеварительной, мочеполовой, нервной систем патологии не выявлено. Больному была назначена антибактериальная терапия, включающая ципрофлоксацин, рифампицин. Помимо антибиотиков пациент получал муколитики, фестал, альмагель, бисакодил. На фоне проводимого лечения сохранялись гектические подъемы температуры, нарастала дыхательная недостаточность. С учетом затяжного течения пневмонии больной повторно был осмотрен фтизиатром, данных, подтверждающих туберкулез, снова не было выявлено. В ходе обследования методом иммуноферментного анализа и иммунного блотинга были выявлены антитела к ВИЧ, что заставило пересмотреть диагностический алгоритм и предположить развитие у больного ПП либо поражения легких в рамках ЦМВ-инфекции; окончательно не был исключен из диагностического ряда и вариант развития туберкулезного процесса в легких. Ввиду вышесказанного к проводимой терапии был добавлен бисептол в адекватных дозах. При иммунологическом исследовании выявлено абсолютное снижение CD4 до 19,3/ мкл. Все вышеперечисленное позволило диагностировать у больного ВИЧ-инфекцию в стадии 3Б (СПИД-ассоциированный комплекс), двустороннюю субтотальную пневмонию. При проведении (11.11.04) повторного рентгенологического исследования ОГК (рис. 1) отмечалась отрицательная динамика в виде нарастания объема и интенсивности инфильтрации легочной ткани. При ультразвуковом исследовании органов брюшной полости обнаружены диффузные изменения печени, поджелудочной железы, селезенки, увеличение лимфоузлов подмышечных, паховых областей. При контрольной компьютерной томографии ОГК отмечалась отрицательная динамика в виде прогрессирования диффузных изменений в обоих легких (рис. 2, 3). На фоне лечения у больного нарастала дыхательная недостаточность, сохранялись гектические подъемы температуры, развился ОРДС, в связи с чем пациент был переведен в отделение реанимации и интенсивной терапии, где осуществлялись респираторная поддержка, проводились антибактериальная, дезинтоксикационная терапия, противоязвенное и антитромботическое лечение, симптоматическая терапия. Однако, несмотря на все перечисленные мероприятия, 23.11.04 г. наступила остановка сердечной деятельности по типу асистолии.
Согласно материалам аутопсии у больного было подтверждено наличие двухсторонней полисегментарной ПП, ОРДС: полнокровие капилляров альвеолоцитов и наличие гиалиновых мембран на стенках альвеол (рис. 4, 5).
Литература
- Collin B. A., Ramphal R. Pneumonia in the compromised host including cancer patients and transplant patients//Infect. Dis. Clin. North. Am. 1998; 12: 781.
- Junghanss C., Marr K. A. Infectious risks and outcomes after stem cell transplantation: are nonmyeloablative transplants changing the picture?//Curr. Opin. Infect. Dis. 2002; 15: 347.
- Bodey G., Rodriguez V., Chang H. et al. Fever and infection in leukemic patients: A study of 494 consecutive patients. Cancer. 1978; 41: 1610.
- Coker D. D., Morris D. M., Coleman J. J. et al. Infection among 210 patients with surgically staged Hodgkin's disease//Am. J. Med. 1983; 75: 97.
- Sickles E. A., Greene W. H., Wiernik P. H. Clinical presentation of infection in granulocytopenic patients//Arch. Intern. Med. 1975; 135: 715.
- Rubin R. H., Greene R. Clinical approach to the compromised host with fever and pulmonary infiltrates//In: Clinical Approach to Infection in the Compromised Host, 3rd edition, Rubin R. H., Young L. S. (Eds), Plenum Press, New York. 1994; 121.
- LiPuma J. J., Spilker T., Coenye T., Gonzalez C. F. An epidemic Burkholderia cepacia complex strain identified in soil//Lancet. 2002; 359: 2002.
- Escalante C. P., Rubenstein E. B., Rolston K. V. Outpatient antibiotics therapy for febrile episodes in low-risk neutropenic patients with cancer//Cancer Invest. 1997; 15: 237.
- Talcott J. A., Whalen A., Clark J. et al. Home antibiotic therapy for low-risk cancer patients with fever and neutropenia: A pilot study of 30 patients based on a validated prediction rule//J. Clin. Oncol. 1994; 12: 107.
- Rosenow E. C., Wilson W. R., Cockerill F. R. Pulmonary disease in the immunocompromised host//Mayo. Clin. Proc. 1985; 60: 473.
- Junghanss C., Marr K. A., Carter R. A. et al. Incidence and outcome of bacterial and fungal infections following nonmyeloablative compared with myeloablative allogeneic hematopoietic stem cell transplantation: a matched control study//Biol. Blood. Marrow. Transplant. 2002; 8: 512.
- Ascioglu S., Rex J. H., de Pauw B. et al. Defining opportunistic invasive fungal infections in immunocompromised patients with cancer and hematopoietic stem cell transplants: an international consensus//Clin. Infect. Dis. 2002; 34: 7.
- Fishman J. A. Prevention of infection due to Pneumocystis carinii//Antimicrob. Agents. Chemother. 1998; 42: 995.
- Fishman J. A. Treatment of infection due to Pneumocystis carinii//Antimicrob Agents. Chemother. 1998; 42: 1309.
- Furrer H., Egger M., Opravil M. et al. Discontinuation of primary prophylaxis against Pneumocystis carinii pneumonia in HIV-1-infected adults treated with combination antiretroviral therapy. Swiss HIV Cohort Study//N. Engl. J. Med. 1999; 340: 1301.
А. Ф. Шепеленко, доктор медицинских наук, доцент
М. Б. Миронов, кандидат медицинских наук
А. А. Попов
Главный военный клинический госпиталь им. Н. Н. Бурденко,
ММА им. И. М. Сеченова, ГИУВ МО РФ, Москва
Читайте также:

