Пневмококковая крупозная пневмония рентген
Обновлено: 24.04.2024
ФГБУ "Санкт-Петербургский научно-исследовательский институт фтизиопульмонологии";
Медицинский факультет Санкт-Петербургского университета
Иркутская городская клиническая больница
Пневмококковая (крупозная) пневмония: клинико-морфологические особенности
Журнал: Архив патологии. 2013;75(3): 22‑30
Цинзерлинг В.А., Свистунов В.В. Пневмококковая (крупозная) пневмония: клинико-морфологические особенности. Архив патологии. 2013;75(3):22‑30.
Tsinzerling VA, Svistunov VV. Pneumococcal lobar (croupose) pneumonias: clinical and morphological characteristics. Arkhiv Patologii. 2013;75(3):22‑30. (In Russ.).
ФГБУ "Санкт-Петербургский научно-исследовательский институт фтизиопульмонологии";
Медицинский факультет Санкт-Петербургского университета
Приведены данные о частоте пневмококковых пневмоний, летальности от них и современные представления о свойствах пневмококка. На основании анализа аутопсийного материала по Иркутску и Санкт-Петербургу сделан вывод о том, что крупозная пневмококковая пневмония остается распространенным заболеванием. Летальный исход чаще происходит в первые сутки, высока доля расхождений клинического и патологоанатомического диагнозов. Важнейшими факторами риска являются охлаждение и алкогольная интоксикация. Пневмококк является практически единственным этиологическим фактором крупозной пневмонии даже в тех случаях, когда его не высевают. Среди осложнений важное значение имеют гнойный менингит и менингоэнцефалит, лейкопения. В целом подтверждены представления В.Д. Цинзерлинга о морфогенезе крупозной пневмонии. Показана возможность развития трех вариантов серого опеченения в зависимости от соотношения нейтрофильных лейкоцитов и фибрина. Выявлены частота и клиническая значимость поражений миокарда, почек и других органов.
ФГБУ "Санкт-Петербургский научно-исследовательский институт фтизиопульмонологии";
Медицинский факультет Санкт-Петербургского университета
Иркутская городская клиническая больница
В России, по данным О.В. Зайратьянца и соавт. [3], от острых пневмоний ежегодно умирают около 3000 человек, что составляет 20,1 на 100 000 населения. В Иркутске в 2007 г. смертность от острых пневмоний составила 51, а общая летальность от острых пневмоний — 10,3% [4]. По данным Департамента здравоохранения и социальной помощи населению администрации Иркутска, продолжался неуклонный рост смертности от пневмоний, которая к 2011 г. достигла 59. Среди умерших от заболеваний органов дыхания, по данным вскрытий, КП уверенно занимает 1-е место, составляя на протяжении многих лет в среднем 3—4,5% общего числа аутопсий. По данным В.Д. Цинзерлинга [5, 6], летальность от КП составляла 12—31%. Резкое сокращение числа умерших от этого заболевания отмечалось в 1950—60-е годы, что напрямую связывалось с внедрением в практику антибактериальных препаратов [7]. В 1980—90-е годы появились данные об увеличении числа умерших от КП [8, 9].
Тяжелую интоксикацию, с которой протекает заболевание, объясняют большим числом медиаторов воспаления и цитокинов, продуцируемых в ходе заболевания как ПК, так и самим организмом. После перенесенного заболевания иммунитет становится типоспецифическим и сохраняется в течение 6—12 мес. В настоящее время проводятся исследования по получению оптимальной вакцины.
Зарубежные исследования, посвященные патогенезу ПКИ, довольно многочисленны и проводятся с использованием современных молекулярно-биологических методов исключительно на экспериментальном материале. Показано, что ряд факторов, определяющих особенности макроорганизма, влияет на тяжесть ПКИ. Установлено, что генетическая вариабельность генов TLR2, TLR3, CD14, Fc-gamma RIIA повышает риск развития инвазивного заболевания у инфицированных больных [15]. Выявлено, что выраженное протективное действие против ПК оказывает Il1-β, уровень которого, по крайней мере у мышей, сильно варьирует [16]. Также было показано существенное влияние на течение заболевания галектина-3, члена семейства β-галактозидсвязывающего лектина, который продуцируется альвеолярными макрофагами [17].
Определенную клиническую значимость имеют и результаты исследования in vitro, проведенного J. Wang и соавт. [18], в котором доказано, что морфин резко снижает функции альвеолярных макрофагов в отношении ПК.
Во всех современных источниках показано, что наиболее тяжелое течение ПКИ приобретают у лиц из групп риска. Чаще всего к ним относят детей раннего возраста, стариков, лиц с иммунодефицитом (в том числе СПИДом), а также перенесших вирусные респираторные инфекции. Обычно указывается на преобладание летальных исходов в зимние месяцы. R. Dagan и соавт. [19] опубликовали данные о преобладании числа заболевших КП в социальных группах с низкими материальными доходами. В некоторых источниках [1, 10, 20, 21] особое внимание уделяется бедности, алкоголизму и принадлежности к ряду этнических групп (афроамериканцам, индейцам).
В ряде отечественных источников без ссылок на фактические данные приводятся сведения о полиэтиологичности КП [10]. При этом в качестве возможных, хотя и редких, возбудителей рассматривают стрептококки, кишечную палочку и др. Следует отметить, что В.Д. Цинзерлинг настаивал на выделении только двух этиологических вариантов долевой пневмонии — пневмококковой и довольно редкой клебсиеллезной (так называемой фридлендеровской пневмонии).
Изменения других органов при КП в литературе практически не описаны, кроме общих указаний на возможность дистрофических изменений. Современных зарубежных публикаций, включающих морфологическую характеристику пневмококковых пневмоний, нет. Встречаются только обзоры экспериментальных моделей [11] преимущественно в целях оценки эффективности разных вариантов лечения.
Все изложенное послужило основанием для проведения настоящего исследования летальных исходов от КП с анализом как клинико-эпидемиологических, так и патологоанатомических данных.
Материал и методы
Нами проведен углубленный клинико-морфологический анализ КП по материалам аутопсий по Иркутску за 1999—2011 гг. В ходе детального вскрытия умерших от КП проводили взвешивание органов и микроскопическое исследование материала. Брали материал для бактериологического, бактериоскопического и гистобактериоскопического исследований. Мазки-отпечатки окрашивали метиленовым синим и по Граму. Окрашивание флоры в срезах проводили азуром и эозином. Учитывали клинические и анамнестические сведения.
Цифровой материал обрабатывали методом вариационной статистики с применением критериев достоверности Стьюдента. В ходе исследования использовали материалы отдела статистики Департамента здравоохранения и социальной помощи населению администрации Иркутска [4].
Кроме того, нами проанализированы результаты патологоанатомических вскрытий, проведенных в Санкт-Петербурге в 2011 г. [26]. Для более детальной характеристики КП у умерших в Санкт-Петербурге проведен анализ отчетов патологоанатомического отделения (ПАО) Клинической инфекционной больницы (КИБ) им. С.П. Боткина за 1993—2007 гг. Данная крупная прозектура была взята для анализа в связи с возможностью получения полных достоверных сведений, включая результаты посмертных бактериологических исследований в период, когда в больнице отмечалась очень высокая (до 98%) доля патологоанатомических вскрытий.
Результаты
Общее число аутопсий в Иркутске за этот период составило 9478 случаев, из них умерших от КП было 315 (3,3% общего числа аутопсий). Углубленно проанализированы 152 случая. Мужчины составили 78,3% умерших, женщины — 21,7%, общее число умерших до 60 лет — 61,1%. На весенне-летний период пришлось 58,5% наблюдений, что может быть связано с купанием в холодной воде Байкала. Злоупотребление алкоголем зафиксировано в медицинской документации в 70% случаев. Косвенным морфологическим подтверждением данных анамнеза о злоупотреблении алкоголя явилось обнаружение тотального и крупноочагового жирового гепатоза, который установлен более чем в 80% наблюдений. Связь между эпидемическими периодами по гриппу, острым респираторным вирусным инфекциям и частотой летальных исходов от КП не установлена.
Согласно данным патологоанатомической службы Санкт-Петербурга [26], в 2011 г. в городе от болезней умерли 57 496 человек, из которых патологоанатомами были вскрыты 19 515, судебно-медицинскими экспертами — 16 393 человек. Диагноз КП был поставлен патологоанатомами в 180 случаях, расхождение клинического и патологоанатомического диагноза в стационарах установлено в 13,1% случаев. Подробных сведений о результатах при проведении судебно-медицинских исследований нет.
В ПАО КИБ им. С.П. Боткина за 1993—2007 гг. были вскрыты 269 умерших от КП. Число вскрытий с этим диагнозом существенно варьировало (от 7 случаев в 1996 г. до 33 в 1993 г.) и составляло 3,7—6% от секционного материала больницы. Среди умерших преобладали мужчины (208 человек, 77,3%). Сведения о хроническом алкоголизме имелись в 227 (84,4%) картах стационарного больного.
В половине случаев смерть наступила в первые сутки.
Проведен анализ 152 случаев КП в Иркутске. Высеваемость ПК составила 24%. В то же время при развернутой клинико-морфологической картине КП в 22 (17,9%) случаях флоры при бактериологическом исследовании не выявлено. При бактериоскопическом исследовании во всех случаях обнаружен грамположительный ланцетовидный диплококк, хотя поиск его в ряде случаев был затруднен. Ни в одном из наблюдений прижизненного исследования мокроты на определение микрофлоры не проводилось.
Специально проанализированы 97 случаев с полными клинико-анамнестическими данными. Во всех наблюдениях имелось внезапное начало, фебрильная температура отмечена в 95 случаях. Сосудистая (сердечно-сосудистая) недостаточность клинически выявлена в 87,5% наблюдениях. Летальность в первые сутки составила 55,3%. К 3-м суткам доля умерших составила 79%. В 1-ю неделю КП стала причиной смерти 90,1% пациентов.
В 89,4% случаев КП была долевой, в 15,1% — сублобарной. В 61,2% наблюдений отмечено одностороннее поражение, а в остальных — двустороннее. При одностороннем характере чаще поражалось правое легкое (в 47,7% случаев). Поражение одной доли имело место в 16,4% наблюдений, в остальных случаях поражались несколько долей, а в 13,8% наблюдений КП была тотальной. Отмечено существенное увеличение массы легких, которая при долевых пневмониях превышала 1 кг, при двусторонних составляла около 3 кг, в отдельных случаях достигала 4 кг.
При микроскопическом исследовании установлено несколько вариантов морфологических изменений.
При микробном отеке (1-й тип) наблюдается выраженная гиперемия капилляров, просветы альвеол расширены, заполнены серозной жидкостью, встречаются единичные эритроциты, лейкоциты. При окраске азуром определяется большое количество ланцетовидных диплококков (см. рис. 1, в,г).
Все варианты характеризовались малым или полным отсутствием поражений бронхов.
В 21,7% наблюдений отмечено поражение сосудов в виде флебитов с инфильтрацией стенки сосудов лейкоцитами, в ряде случаев в их просветах визуализировались тромбы. Встречались очаговые некрозы паренхимы, экссудат приобретал гнойный характер (см. рис. 2, в).
КП с абсцедированием отмечена в 30,9% наблюдений. В альвеолах преобладал лейкоцитарный экссудат, фибрин сохранялся в виде мелких депозитов или отсутствовал. Стенки межальвеолярных перегородок были разрушены, видны формирующиеся абсцессы с невыраженной капсулой, гиперемия не наблюдалась (см. рис. 2, г).
Во всех случаях при бактериологическом исследовании высевалась смешанная микробиота, иногда в комбинации с пневмококком.

Следует отметить, что в большинстве наблюдений разная цветовая характеристика и разнообразные микроскопические изменения встречались в одном и том же случае, в кусочках, взятых из разных отделов пораженного легкого, а при двусторонних поражениях — из разных долей. Данные о частоте выявленных нами структурных изменений в зависимости от сроков заболевания представлены в табл. 1. Всего при исследовании 110 случаев, в которых была известна длительность заболевания, установлено 417 типов изменений (в среднем 3,8 варианта морфологической картины на 1 случай).
В табл. 2 представлены сведения о наблюдавшихся нами легочных и внелегочных осложнениях. Среди легочных осложнений отмечена типичная карнификация (см. рис. 2, д). По данным В.Д. Цинзерлинга [5], осложнения в виде менингита имелись в 6% случаев, в нашем исследовании — в 11,2% (рис. 3, а—в). Рисунок 3. Внелегочные поражения при КП. а — вентрикулит с кровоизлиянием в сосудистое сплетение; б — гнойный васкулит сосудов головного мозга; в — гнойный менингит; г — резкое полнокровие сосудов, очаговые кровоизлияния и миоцитолиз в миокарде; д — макроскопические изменения почек: сероватый оттенок расширенного коркового слоя, красно-синюшные пирамидки с подчеркнутыми границами; е — микроскопические изменения почек: малокровие коры, некробиотические изменения нефротелия извитых канальцев; а, б, в, г, е — окраска гематоксилином и эозином. ×100. Гнойные менингиты и менингоэнцефалиты, по материалам КИБ им. С.П. Боткина в Санкт-Петербурге, диагностированы в 25,3% наблюдений. Во многих источниках литературы о них не упоминается. Сведений о частоте других осложнений в литературе мы не встретили.
В 33,5% случаев выявлены изменения миокарда (см. рис. 3, г): микроскопическая картина острой коронарной недостаточности — в 25,6% наблюдений, микроскопическая картина, сходная с ранним инфарктом миокарда, — в 7,9%. В 82% случаев эти изменения были обнаружены у лиц моложе 45 лет при отсутствии атеросклеротических изменений в коронарных артериях.
Бифуркационные лимфатические узлы были резко увеличены в размерах, иногда образуя пакет, темно-серого цвета с красным оттенком. Микроскопически отмечались выраженное полнокровие, кровоизлияния. Краевые синусы были расширены и содержали серозный экссудат.
В надпочечниках (помимо 7 случаев массивных кровоизлияний) отмечались расстройства кровообращения разной степени (от полнокровия до мелких геморрагий).
Бактериологически и бактериоскопически в лимфатических узлах, миокарде, почках и надпочечниках микробиота не обнаруживалась.
Случаев течения заболевания по типу генерализованной ПКИ с проявлениями ДВС-синдрома не выявлено.
В 11,2% наблюдениий в Иркутске и в 3,3% наблюдений в Санкт-Петербурге (особенно в последние годы) в крови отмечалась лейкопения вплоть до агранулоцитоза, расшифровать природу которого не представилось возможным.
Клинико-лабораторные и морфологические признаки вирусных респираторных инфекций и ВИЧ-инфекции документированы в обоих городах в небольшом числе наблюдений.
Представленные сведения и анализ данных литературы свидетельствуют о целесообразности выделения среди внебольничных пневмоний КП, имеющей ряд характерных черт, несмотря на то, что она не указана в Международной классификации болезней 10-го пересмотра. Частота этого заболевания, нередкие ошибки в клинической диагностике и высокая летальность свидетельствуют о необходимости большего внимания к КП со стороны специалистов разных профилей, особенно в России.
Этиология заболевания связана с ПК, в том числе в тех наблюдениях, в которых не высевали данного возбудителя. В пользу этого однозначно свидетельствуют результаты бактериоскопического и гистобактериоскопического исследований. При сочетанных поражениях отрицательный результат мог быть связан с подавлением ПК другой микробиотой. Отрицательные результаты в ряде случаев можно объяснить антибактериальной терапией. Кроме того, следует помнить об уникальной способности ПК к аутолизу.
Основываясь как на собственных фактических материалах, так и на данных современной литературы, можно полностью подтвердить взгляды В.Д. Цинзерлинга на пато- и морфогенез долевой и сублобарной пневмококковой КП. Заболевание начинается с проникновения ПК в нижние отделы респираторного тракта. Этому способствуют дополнительные факторы, важнейшие из которых — охлаждение и алкогольное опьянение, вирусные респираторные инфекции являются факультативным фактором. Весьма вероятна роль особой вирулентности штамма ПК. В просветах альвеол формируется очаг серозного воспаления, который по порам Кона начинает быстро распространяться и за короткий период может охватить всю долю. Под воздействием аутолизина происходит распад ПК с выделением большого количества медиаторов воспаления и цитокинов, обеспечивающих системный воспалительный ответ с яркими клиническими проявлениями (лихорадкой, ознобом и др.) Гиалуронидаза и нейраминидаза, способные разрушать основное вещество соединительной ткани, обеспечивают адгезию и колонизацию ПК на первых этапах. Пневмолизин, высвобождающийся при распаде ПК, оказывает прямое токсическое действие на капилляры, резко увеличивая их проницаемость. Аналогичным действием обладают продукты распада капсульного вещества. Среди них — производные пептидогликана, оказывающие мембранолитическое действие на альвеолы и эндотелий капилляров, а также перекись водорода, которая также резко повышает проницаемость сосудистой стенки. При этом сосудистая стенка может пропускать не только фибрин, но и эритроциты. Пневмолизин также оказывает и выраженное хемотаксическое действие на лейкоциты и моноциты. Такой механизм объясняет быстроту и выраженность сосудистых реакций, а также выход фибрина и эритроцитов в альвеолярные пространства. Именно скорость распространения и захват больших пространств легочной паренхимы в короткие сроки явились ключевыми факторами для включения в патогенез этого заболевания аллергических механизмов [22, 24]. N. Engleberg и соавт. [1] подчеркивают, что КП нельзя рассматривать как заболевание, в основе которого лежат аллергические механизмы. Предшествующая сенсибилизация, напротив, способствует быстрому распознаванию ПК, что и обеспечивает более эффективный фагоцитоз. В настоящее время можно выделить 5 вариантов экссудативной реакции, следующей за серозным отеком. Достоверно судить о причинах развития тех или иных изменений не представляется возможным. Отсутствует строгая зависимость между длительностью заболевания и определенной морфологической картиной. В некоторых случаях воспалительный процесс захватывает не всю, но бóльшую часть доли. Результаты проведенного нами клинико-морфологического анализа свидетельствуют о принципиальном сходстве долевых и сублобарных КП.
Среди легочных и внелегочных осложнений КП наиболее важными являются изменения в миокарде, встретившиеся в 33,5% случаев, которые могут иметь решающее значение в танатогенезе и являться непосредственной причиной смерти. Причины изменений в сердечной мышце, вероятно, связаны с циркуляцией в крови большого числа медиаторов воспаления и цитокинов, продуцируемых как самим ПК, так и макроорганизмом. В клинической практике могут иметь значение изменения, обнаруженные в почках у 42,8% умерших. Обнаруженная морфологическая картина острой почечной недостаточности коррелировала с клиническими проявлениями в виде олигоурии и азотемии, выявленных при жизни у 21% пациентов. Важное значение имеют и вторичные пневмококковые гнойные менингиты и менингоэнцефалиты, частота которых может достигать 25,3%.
Пневмококковые инфекции — группа бактериальных заболеваний, которые проявляются проявляющихся гнойно-воспалительными изменениями в разных органах и системах, чаще всего проходящих в легких по типу крупозной пневмонии и в ЦНС по типу гнойного менингита.
Пневмококки постоянно живут в верхних дыхательных путях взрослых и детей, потому их относят к условно-патогенным микроорганизмам. У большинства здоровых детей пневмококки обнаруживают в посевах слизи из ротоглотки. Носители данного возбудителя это в основном дети раннего возраста и пожилые люди. Предполагают, что во время носительства формируется иммунитет – скорее типоспецифический, чем напряженный. Болезнь в этих случаях может развиться, только если резко снизилась иммунная реактивность организма во время тяжелых форм гриппа и ОРВИ, долговременного применения кортикостероидных гормонов, цитостатиков и т. д.
Эпидемии возникают из-за клонов пневмококков с большей вирулентностью и инвазивностью. Они зарождаются при неблагоприятных условиях внешней среды у ослабленных детей. Этому способствует скученность (например, в детских коллективах), холодное время года, повышенная заболеваемость ОРВИ). Инфекцию всегда переносит человек – как больной, так и носитель. Пути передачи пневмококковой инфекции: воздушно-капельный, контактно-бытовой.
Заболеванию подвержены дети с дефицитом типоспецифических антител. Особенно тяжело протекает болезнь у малышей с серповидно-клеточной анемией или дефицитом С3.
Что провоцирует / Причины Пневмококковой инфекции у детей:
Изначальное название пневмококков – Diphcoccus pneumoniae. На сегодня возбудитель переименован на Streptococcus pneumonia и отнесен к семейству Streptococcaceae, роду Streptococcus.
Пневмококки представляют собой грамположительные овальные или сферические кокки, размер которых от 0,5 до 1,25 мкм. Располагаются они попарно, иногда – короткими цепочками. Ранее кокки назывались ланцетовидными диплококками за свою форму ланцета (дистальный конец каждой пары заостренный). Пневмококки имеют хорошо организованную капсулу. Выделяют более 85 сероваров пневмококков по полисахаридному составу капсулы.
Пневмококки имеют капсульные антигены, а также соматические, которых насчитывается три. Разрушение пневмококков сопровождается высвобождением эндотоксина. Во внешней среде пневмококки устойчивы. Могут сохраняться 1-2 месяца в высушенной мокроте, а на зараженных пеленках около 1-2 недель. Мгновенно погибают при кипячении. Около 10 минут могут жить при температуре среды 50-60 ˚С. Пневмококки имеют высокую чувствительность к распространенным дезинфицирующим средствам.

Патогенез (что происходит?) во время Пневмококковой инфекции у детей:
По лимфе и крови пневмококки распространяются из первичного очага поражения, что приводит к пролонгированной бактериемии. Она может проходить без симптомов или как инфекционно-токсический синдром. Если организм ребенка ослаблен, пневмококки могут преодолеть гематоэнцефалический барьер и вызвать менингит/ менингоэнцефалит.
Распространение инфекции контактным бронхогенным путем может привести к гнойному плевриту, среднему отиту, гаймориту, перикардиту, мастоидиту, эпидуральному абсцессу, эмпитеме. Пневмококковая бактериемия в некоторых случаях может привести к гнойному артриту, остеомиелиту, абсцессу мозга.
Тяжелые формы пневмококковой инфекции свойственны в основном грудничкам. Тяжесть болезни зависит от вирулентности возбудителя и от реактивности макроорганизма. Болезнь проходит особенно тяжело в случае массивной бактериемии. В тяжелых случаях пневмококкые заболевания сопровождаются развитием реологических и гемодинамических нарушений вплоть до возникновения острой надпочечниковой недостаточности, диссеминированного внутрисосудистого свертывания крови, отека и набухания вещества мозга.
Симптомы Пневмококковой инфекции у детей:
Пневмококковую инфекцию у детей классифицируют по критерию очага поражения. Выделяют такие виды:
- крупозная пневмония
- пневмококковый менингит
- эндокардит
- остеомиелит .
Такая форма как крупозная пневмония представляет собой острое воспаление легких с быстрым вовлечением в процесс доли легкого и прилегающего участка плевры. Болезни подвержены в основном дети школьного возраста и подростки. Крайне редко случается крупозная пневмония у грудничков. Морфологические изменения при данном заболевании происходят по стадиям. Патологический процесс, как правило, начинается в задних и заднебоковых отделах правого легкого в виде небольшого фокуса воспалительного отека, который быстро увеличивается, формируя фазу гиперемии и серозной экссудации (стадия прилива) с размножением в экссудате пневмококков. Далее наступает фаза миграции лейкоцитов и выпадения фибрина (стадия гепатизации) с последующим постепенным рассасыванием элементов экссудата — лейкоцитов и фибрина на стадии разрешения.
Крупозная пневмония у детей начинается остро с таких симптомов как озноб и боли в боку, которые становятся сильнее при глубоких вдохах, сухой кашель, слабость, головная боль, повышенная температура (доходит до 39 - 40 °С), разбитость, возбужденность, в некоторых случаях бредовые состояния.
Вскоре появляются такие симптомы:
- гиперемия щек;
- короткий болезненный кашель с выделением небольшого количества вязкой стекловидной мокроты;
- учащенное поверхностное дыхание;
- раздувание крыльев носа;
- герпетические высыпания на крыльях носа;
- герпетические высыпания на губах; губ (в некоторых случаях);
- цианоз кончиков пальцев (в некоторых случаях).
Наблюдается отставание грудной клетки при дыхании на стороне поражения. Если процесс локализирован в нижней доле правого легкого, болит не только грудная клетка, но и живот, потому есть шанс спутать крупозную пневмонию у детей с болезнями брюшной полости, такими как перитонит, аппендицит, панкреатит и прочие. У детей может отмечаться частый жидкий стул, повторная рвота, вздутие живота. Эти симптомы также могут указывать на острую кишечную инфекцию, что утрудняет диагностический процесс.
Когда процесс локализирован в верхней доле правого легкого, могут возникнуть такие менингеальные симптомы как судороги, ригидность мышц затылка, резкая головная боль, частая рвота и проч. В тяжелых состояниях возможен бред.
Изменения в легких претерпевают весьма характерное развитие. В типичных случаях в первые сутки на пораженной стороне отмечают отметить тимианический оттенок перкуторного звука, потом всего за несколько часов звук становится притупленным. Под конец первых суток заболевания на высоте вдоха выслушивают крепитацию и мелкопузырчатые влажные или сухие хрипы.
Пик крупозной пневмонии приходится на 2-3-й день от начала заболевания. На пике притупление в зоне поражения становится резко выраженным и над очагом поражения начинает выслушиваться бронхиальное дыхание, иногда шум трения плевры, голосовое дрожание и бронхофония. При этом кашель становится сильнее, более влажным и болезненным. Мокрота в некоторых случаях становится красновато-коричневого оттенка. Одышка нарастает, а цианоз губ и лица усиливается.
Анализ крови на пике болезни показывает нейтрофильный лейкоцитоз, увеличение содержания палочкоядерных до 10— 30%, может быть сдвиг формулы до юных и миелоцитов. В частых случаях выявляется токсическая зернистость нейтрофилов, типичны анэозинофилия, умеренный моноцитоз, повышение СОЭ.
Рентген показывает основные стадии развития крупозной пневмонии. На стадии прилива видно небольшое прозрачности в зоне пораженного участка, усиление легочного рисунка из-за полнокровия сосудов. Стадия гепатизации отмечается выраженным понижением прозрачности участка пораженного легкого, картина похожа на ателектаз (спадение доли легкого). На стадии разрешения ренгенограмма показывает медленное восстановление прозрачности пораженного участка легкого. В некоторых случаях бывает жидкость в плевральной полости, что называется плевропневмонией. Болезнь длится в общем примерно 3-4 недели (зависит от каждого индивидуального случая). Лихорадочный период (повышенная температура) длится от 7 до 10 суток. Структура и функции легких полностью восстанавливаются спустя 1-1,5 месяца.
Пневмококковый менингит является самой тяжелой формой гнойного менингита у детей. Болезнь характерна для детей от 6 до 12-ти месяцев. До 5-ти месяцев жизни это заболевание встречается крайне редко. У детей старшего возраста пневмококковый менингит обычно возникает после травмы черепа или хронических заболеваний придаточных пазух носа, а также болезнь характерна для детей с нарушениями иммунитета (как врожденными, так и приобретенными). В группе риска – дети с онкологическими заболеваниями или серповидно-клеточной анемией. Поражение мозговых оболочек – вторичное явление, сначала следуют другие проявления инфекции, вызванной пневмококками.
Пневмококковый менингит, как правило, имеет острое начало, температура тела сильно повышена. Но если ребенок ослаблен, температура может достигать субфебрильных значений, а в редких случаях остается в норме. У детей проявляется беспокойство, они срыгивают и кричат. Среди первых симптомов часто отмечают тремор, судороги, выбухание большого родничка, гиперестезию, а в тяжелых случаях и потерю сознания. Менингеальный синдром неярко выраженный и часто неполный. В большинстве случаев болезнь начинается сразу как менингоэнцефалит. В таких случаях с первых суток отмечают нарушение сознания, судороги, тремор конечностей, резкое психомоторное возбуждение, что переходит в сопор и кому.
Спинномозговая жидкость гонойная, мутная, зеленовато-серого оттенка. Отстаивание приводит к выпадению осадка. В жидкости наблюдается нейтрофильный плеоцитоз, высокое содержание белка, пониженное количество сахара и хлоридов.
Анализ крови показывает лейкоцитоз с резким сдвигом влево, моноцитоз, анэозинофилию. Вероятная также умеренная анемия. СОЭ выше нормы.
Пневмококки в ряде случаев выступают возбудителями гнойного артрита, среднего отита, перикардита, остеомиелита, первичного перитонита, эндокардита и пр. Эти болезни могут быть как самостоятельными, так и возникают на фоне пневмонии, трахеита, бронхита. Они характерны в основном для детей раннего возраста. По симптоматике они неотличимы от болезней, вызванных иными гноеродными бактериями.
Диагностика Пневмококковой инфекции у детей:
Диагностика пневмококковой инфекции у детей требует выделения возбудителя из очага поражения или крови больного ребенка. При подозрении на крупозную пневмонию берут мокроту для исследования. При подозрении на сепсис для анализов используют кровь, а при подозрении на другие болезни пневмококковой природы берут воспалительный экссудат или гнойное отделяемое.
Патологический материал отправляют на микроскопическое исследование. Основанием для предварительной диагностики выступает обнаружение грамположительпых диплококков ланцетовидной формы, окруженных капсулой. Далее устанавливают принадлежность обнаруженных кокков к пневмококкам с помощью комбинированных типоспецифических сывороток, содержащих в высоких титрах антитела ко всем серотипам пневмококка. В первые несколько суток от начала пневмококкового менингита есть шанс найти возбудитель в спинномозговой жидкости. В ней он может располагаться внеклеточно или внутриклеточно. Чтобы выделить чистую культуру, делают посев исследуемого материала на кровяной, асцитический или сывороточный агар.
Пневмококк на питательных средах дает рост мелких прозрачных колоний. Чтобы выделить чистую культуру, в некоторых случаях применяют биологическую пробу. Для этой цели заражают белых мышей внутрибрюшинно исследуемым материалом. Если в материале есть патогенные пневмококки, мыши погибают через сутки-двое.
Лечение Пневмококковой инфекции у детей:
Лечение пневмококковой инфекции должно быть комплексным. Выраженные формы требуют лечения антибиотиками.
Легкие и среднетяжелые формы (такие как бронхит, назофарингит и отит) можно лечить фепоксиметилпенициллином (вепикомбином). Доза 50000—100000 ЕД на 1 кг тела в сутки, разделенная на 4 приема (принимают внутрь). Или назначается пенициллин в аналогичной дозе, 3 раза в сутки, вводится внутримышечно. Курс – от 5 до 7 дней. Другой вариант – назначается азитромицин (сумамед) из расчета 10 мг/кг в день, курс 3 суток.
Больных крупозной пневмонией или менингитом лечат цефалоспориновым антибиотиком 3-го и 4-го поколения. В ходе антибиотикотерапии рекомендуется проверять чувствительность выделенных пневмококков к назначенному препарату и при необходимости его заменять. В последние годы часто выделяют штаммы пневмококков, которые устойчивы ко многим антибиотикам.
Тяжелые формы пневмококковой инфекции лечат не только антибиотиками, но и инфузионной, патогенетической, общеукрепляющей и симптоматической терапией по принципам, аналогичным таковым при иных инфекционных заболеваниях.
При пневмококковом менингите летальные исходы составляют 10-20%. При других формах болезни летальные исходы случаются редко. Смертью болезнь может кончиться у детей с врожденным или приобретенным иммунодефицитом, длительно леченных иммуносупрессивными препаратами, у детей с врожденными уродствами.
Профилактика Пневмококковой инфекции у детей:
Ее вводят детям от 2-х лет из группы риска по пневмококковой инфекции: детям с асготенией, иммунодефицитами, хронической патологией почек, серповидно-клеточной анемией, хронической патологией сердца. Вакцина вводится единоразово подкожно или внутримышечно, доза составляет 0,5 мл. Эта вакцина редко вызывает побочные реакции, обладает высокой иммуногенностыо. После вакцинации антитела в крови сохраняются до 5-ти лет. Противопоказанием к введению пневмококковой вакцины является гиперчувствительность к составным компонентам вакцины.
Детям с иммунодефицитным состоянием в случае контакта с больным пневмококковой инфекцией можно вводить гамма-глобулин по 0,2 мл/кг внутримышечно.
К каким докторам следует обращаться если у Вас Пневмококковая инфекция у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пневмококковой инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Пневмония пневмококковая – это разновидность воспаления легких, встречающаяся чаще всего. Причиной этого заболевания становится Str. pneumoniae. Примерно 5-25% населения, совершенно здорового, – это переносчики пневмококка, по большей части, это касается детей.
Причины возникновения и патогенез заболевания
Пневмококк наиболее часто становится причиной воспаления большей части доли легкого, а также иногда всей доли. Но нередко пневмококк становится первопричиной возникновения очаговой пневмонии.
В медицинской литературе описаны четыре патологоанатомические фазы протекания долевой пневмококковой пневмонии.
1. Фаза прилива, микробного отека, покраснения. Ее характеризует значительное наполнение сосудов кровью, сильная экссудация серозной жидкости. В экссудате определяются пневмококки. Такая фаза длится 12-72 часа.
2. Фаза красного опеченения. Для нее характерно полное заполнение экссудатом альвеол той части легкого, которая поражена болезнью. Причем, в экссудате определяют белки плазмы (фибриноген), а, как следствие диапедеза, увеличено число эритроцитов. Участок легкого, в котором есть воспаление, безвоздушный, плотный, приобретает красноватую окраску и внешне походит на печень. Длительность этого периода 1-3 суток.
3. Фаза серого опеченения. В этой фазе в экссудате из альвеол определяют значительно больше лейкоцитов (по большей части это нейтрофилы), а вот эритроциты значительно уменьшаются в количестве. Легкое, как и раньше, плотное, серовато-желтое на разрезе, очень заметна зернистость легкого. В результате микроскопических анализов определяют увеличение нейтрофильных лейкоцитов и фагоцитированных пневмококков. Эта фаза длится 2-6 суток.
4. Фаза разрешения. В это время в альвеолах неуклонно рассасывается экссудат. Причина этого – воздействие макрофагов и лейкоцитов. Медленно происходит растворение фибрина, легочная ткань перестает быть зернистой. Со временем ткань легкого восстанавливает свою воздушность. Сколько продлится этот период, будет зависеть от того, насколько распространен воспалительный процесс, реактивности организма, а также способов терапии и оттого, насколько лечение интенсивно.
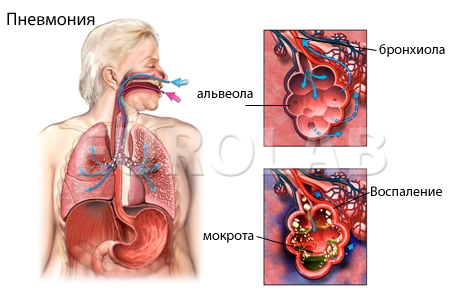
Проявления болезни
Постановка диагноза пневмококковая пневмония
Для долевой пневмококковой пневмонии характерны определенные физикальные проявления, которые прямо обусловлены патоморфологической фазой болезни.
При первой стадии накопления экссудата – это притупленный тимпанический звук выше очага воспаления, удлиненный выдох при жестком дыхании, несильная начальная крепитация. В некоторых случаях слышны оба типа хрипов: влажные и сухие. При второй стадии уплотнения (еще называемой опеченением) сильно увеличивается дрожание голоса, проявляется бронхофония. Во время проведения выстукивания слышится тупой звук, не слышно везикулярное дыхание, крепитации нет, часто слышен шум от трения плевры. На последней стадии неуклонно приходит в норму дрожание голоса, бронхофония прекращается, возникает redux крепитация – звучная, обильная и на большом протяжении). Кроме того, хрипы звучные мелкопузырчатые, а бронхиальное дыхание со временем переходит в жесткое, а потом в везикулярное. Но важно учитывать тот факт, что при пневмококковой пневмонии эти фазы могут не протекать в указанной последовательности, а в отдельных участках легких могут наблюдаться одновременно разные проявления. Если пневмококковая пневмония носит очаговый характер, симптомы намного меньше выражены. Так, в некоторых случаях слышится притупленный перкуторный звук выше очага поражения. А, как следствие сопутствующего очагового бронхита, слышны крепитация и мелкопузырчатые хрипы.
Данные рентгенологии
Во время стадии уплотнения или опеченения определяются самые яркие изменения в ткани легкого. При долевой пневмонии характерно весьма интенсивное затемнение доли легкого. Во время томографического исследования наблюдается воспалительная инфильтрация, а на ее фоне ясно видны бронхи. Этот симптом надежно разграничивает пневмонию и ателектаз легкого. Локальное уплотнение или очаговая тень выявляют очаговую пневмококковую пневмонию.
Лабораторные исследования
Самые явные и показательные изменения в результатах общего анализа крови. Чаще всего сильно проявляется лейкоцитоз – лейкоциты повышаются до 20-30х109/л, определяют, что уровень нейтрофилов намного выше нормы, лейкоцитарная формула очень сдвинута влево (до миелоцитов и промиелоцитов). Во время пика болезни пропадают эозинофилы, намного меньше нормы лимфоцитов и тромбоцитов. Когда приходит завершающая стадия, число лимфоцитов, эозинофилов и тромбоцитов приходит в норму. Очень показательно увеличение СОЭ. Биохимический анализ крови проявляет симптомы воспаления: несколько выше уровень а,- и у-глобулинов, серомукоида, сиаловых кислот, фибрина, гаптоглобина.
Критерии постановки диагноза
Диагноз пневмококковая пневмония ставится, если наличествуют нижеперечисленные признаки.
- Болезнь возникает весьма остро, чувствуется озноб; выражена лихорадка. Пациент испытывает грудные боли, задыхается, сильно кашляет.
- Показательные данные физикального исследования и рентгенологии легких.
- В препаратах мокроты, которые окрашены по Граму, наличествуют грамположительные ланцетовидные диплококки – они создают недлинные цепочки. При этом нужно выявить 10 и более диплококков или типичных пневмококков. Последним доказательством того, что выявленные стрептококки принадлежат к пневмококку является реакция набухания его капсулы. Такая реакция бывает, когда добавляют поливалентную пневмококковую антисыворотку.
- Нарастают титры противопневмококковых антител в парных сыворотках крови пациенте, которые брали в первый день болезни и на 10-14 день.
Терапия пневмококковой пневмонии
Если пневмония протекает легко, позволительно применять бактерицидные антибиотики перорально. Феноксиметилпенициллин, ампициллин (амоксициллин), цефалоспорины первого поколения. Если есть индивидуальная непереносимость вышеуказанных лекарств, назначают эритромицин, в некоторых случаях бисептол или его аналог гросептол. Допустима и терапия с назначением пенициллина. Если диагностирована средняя степень тяжести пневмонии или тяжелое протекание болезни, первостепенно назначение пенициллина. Препарат вводят внутримышечно, по 1-2 млн ЕД через 4 часа. В случае, когда пневмонию осложняют эмпиема плевры, абсцесс легкого, инфекционный эндокардитом, препараты не очень хорошо проникают в ткани. Тогда дозу пенициллина стоит увеличить в два раза. Сейчас признано много штаммов пневмококка, резистентных к пенициллину. Если имеем дело с таким случаем, нужно назначать цефалоспорины, имипенем, ванкомицин.
Средства против кашля
Средства от кашля прописывают пациентам с диагнозом острая пневмония с начала болезни. Чрезмерно кашель несет опасность возникновения пневмоторакса. Все средства от кашля относят к двум категориям: наркотические или ненаркотические. Применение противокашлевых препаратов наркотического характера моет привести к привыканию или к угнетению дыхательного центра. Рекомендованные препараты и дозы:
- Таблетки муколитические – состоят из кодеина 0.02 г; натрия гидрокарбоната 0.2 г; корня солодки 0.2 г; травы термопсиса 0.01 г.
- Кодеина фосфат – принимают 2 - 3 р/день по 0.1 г.
- Кодтерпин – таблетки, которые состоят из кодеина 0.015 г; натрия гидрокарбоната 0.25 г; терпингидрата 0.25 г.
- Метилформин (кодеин) – принимают 2 - 3 р/день по 0.015 г.
- Этилморфин (дионин) – прописывают в таблетках 2 - 3 р/день по 0.01 г.
Врачи считают, что применение ненаркотических препаратов от кашля предпочтительнее, поскольку не приводит к привыканию или к угнетению дыхательного центра. Рекомендованные препараты и дозы:
- Глауцина гидрохлорид – получают из травы мачека желтого, принимают в форме таблеток 2 - 3 р/день по 0.05 г.
- Ледин – произведен из травы багульник, вызывает подавление кашлевого центра, приводит к расширению бронхов, его прописывают в форме таблеток 3 р/день по 0.05 г.
- Битиодин – угнетает действие кашлевых рецепторов на слизистой оболочке дыхательных путей, а также кашлевой центр в продолговатом мозге. Применяют в форме таблеток 3 р/день по 0.01 г . – активное действие против кашля не уступает действию кодеина, он подавляет кашлевой центр в продолговатом мозге, принимают 3 или 4 р/день по 0.1 г .
- Тусупрекс – препарат подаквляет деятельность кашлевого центра, принимается в форме таблеток 3 р/день по 0.01-0.02.
Противовоспалительные препараты пациентам назначают, чтобы уменьшился воспалительный отек и улучшились микроциркуляции. Принимать при значительном повышении температуры тела – 39-40 °С, показаны ацетилсалициловая кислота или парацетамол 2 - 3 р/день по 0.5 г.
Если ярко выражены боли в плевре, целесообразно выписывать метиндол-ретард 1 - 2 р/день по 0.075 г, вольтарен 2 или 3 р/день по 0.025 г, а также иные нестероидные противовоспалительные препараты. Но не забывать, что они влияют на работу иммунной системы, уменьшая способность к фагоцитозу. Поэтому во время острой фазы их применяют короткое время. Если сильны боли в грудной клетке, пациенту рекомендуют принимать анальгин.
Сердечно-сосудистые препараты
- Камфорное масло – важное средство, необходимое в случае острой пневмонии. Камфара тонизирует сердечно-сосудистую и дыхательную системы, усиливает сокращение миокарда, производит отхаркивающий эффект. Препарат оказывает сильное бактерицидное действие. В литературе говорится о свойстве камфары улучшать вентилирование альвеол. Камфара показана к применению, если у пациента пневмония протекает тяжело. Рекомендовано подкожно 3 - 4 р/день по 2-4 мл. Но может иметь побочный эффект – возникновение инфильтратов. – препарат, получаемый соединением сульфокамфорной кислоты с новокаином. 1%-ый раствор вводят внутримышечно, подкожно или внутривенно 2 или 3 раза/день. Достоинством препарата является то, что он имеет важные терапевтические свойства камфары, но не приводит к возникновению инфильтратов. – 25%-ый раствор диэтиламида никотиновой кислоты. Оказывает стимулирующее действие на дыхательный и сосудодвигательный центры. Показан 3 раза/день подкожно, внутримышечно и внутривенно по 2-4 мл, если у пациента диагностировали выраженную артериальную гипотензию или крупозную пневмонию.
Все эти препараты нормализуют движение крови в малом круге кровообращения.
Если очень снижается способность левого желудочка сокращаться, можно рекомендовать сердечные гликозиды, но учитывая чувствительность воспаленного миокарда. Вводить капельно небольшие дозы внутривенно.
Пневмония - инфекционное заболевание, характеризующееся воспалением легочной паренхимы и накоплением экссудата в просвете альвеол. В пораженном участке легкого развивается уплотнение (инфильтрат), в случае благоприятного исхода восстанавливается нормальная структура легочной ткани. Основными возбудителями острых пневмоний являются прежде всего пневмококк, а также грамположительные кокки (золотистый стафилококк, В-гемолитический стрептококк), смешанная аэробная флора, грамотрицательные бактерии (кишечная палочка, палочка Пфейффера, протей) и др. Острые пневмонии могут быть вызваны вирусами (в частности, гриппа, респираторным синцитиальным вирусом), микоплазмами, грибами, риккетсиями, хламидиями. Возможно сочетание нескольких возбудителей, например вирусов и бактерий. Пути проникновения возбудителей в легкие различны: вдыхание из окружающего воздуха и аспирация носоглоточного содержимого, гематогенное распространение, травма грудной клетки или другое экзогенное повреждение легочной ткани (например, при бронхоскопии). После попадания в легкие на микроорганизмы действует комплекс защитных реакций, обеспечивающий их удаление. Пневмония развивается при наличии нарушений в системе легочной защиты или у ослабленных пациентов: стариков, алкоголиков, больных с сопутствующими болезнями сердца, легких, почек, иммунодефицитами, после переохлаждения и т. д.
Крупозная (долевая) пневмония характеризуется поражением доли или нескольких долей легкого и вовлечением в процесс плевры.
Этиология и патогенез
Наиболее часто (до 90 % случаев) крупозную пневмонию вызывают пневмококки всех типов; значительно реже - клебсиелла, стафилококк, стрептококк. Мужчины болеют в 1,5 раза чаще, чем женщины. В основе заболевания лежит гиперергическая реакция на пневмококки, которые присутствуют в носоглотке у 10-60 % здоровых людей. Для развития крупозной пневмонии необходимы предрасполагающие факторы, например, изменения в системе легочной защиты, а также переохлаждение, хронические заболевания легких, сердца, опухоли, грипп и т.д.
Заболевание проходит ряд стадий. В стадию прилива (1-3-й день болезни) экссудат, содержащий пневмококки и большое количество фибрина, заполняет альвеолы, распространяясь по всей доле вплоть до листков висцеральной плевры, которые и служат анатомическим барьером, для его дальнейшего продвижения. Отечная жидкость может попадать в бронхи, захватывая соседние доли легкого. Вовлечение в процесс плевры приводит к развитию плеврита. Стадия уплотнения разделяется на две фазы: 1) красного опеченения (4-5-й дни болезни) - альвеолы заполняются фибринозным выпотом, содержащим большое количество эритроцитов и нейтрофилов, последние фагоцитируют пневмококки или другие бактерии, предотвращая дальнейшее распространение инфекции; 2) серого опеченения (6-7-й дни болезни) - в уплотненном легком содержатся в основном лейкоциты. Процесс фагоцитоза завершается. Во время стядии разрешения мигрирующие в альвеолы макрофаги удаляют остатки бактерий, фибрина, нейтрофилов и т.д., что в сочетании с отделением альвеолярного содержимого при кашле приводит к исчезновению экссудата и восстановлению нормальной анатомической структуры легкого.
Клиника
Обычно заболевание начинается внезапно с сильного озноба, лихорадки, кашля, болей в грудной клетке, нередко после простудного заболевания. Озноб, длящийся несколько часов и сменяющийся жаром, больные переносят крайне тяжело, повторные ознобы свидетельствуют о развитии осложнений. Лихорадка высокая - от 39,5° до 40С постоянного характера, сопровождается миалгиями, недомоганием, слабостью. Нередко наблюдаются головная боль, беспокойство бессонница, бред. Мокрота вначале скудная, пенистая, беловатая, затем становится ржавой в результате примеси крови, поздней мутнеет от обилия лейкоцитов и фибрина. Ко времени разрешения пневмонии мокрота делается более жидкой и обильной, содержит мало лейкоцитов и эритроцитов. Боль в грудной клетке может быть очень интенсивной, колюще-режущего характера, локализуется над пораженной долей легкого и резко усиливается при глубоком дыхании, кашле, надавливании на грудную клетку. Пациент нередко лежит на больном боку, чтобы уменьшить экскурсию ребер над областью плеврита. Боль уменьшается также при сдавлении грудной клетки рукой или компрессом, разъединении листков плевры выпотом. Боль может иррадиировать в плечо или верхнюю область живота, в зависимости от локализации пораженного участка.
При осмотре нередко обнаруживают герпетические высыпания на губах "теплый" цианоз, увеличение частоты дыхания до 25 40 и даже 50 в минуту. Дыхание поверхностное, в акте дыхания участвуют дополнительные дыхательные мышцы. Грудная клетка на пораженной стороне отстает при дыхании, голосовое дрожание усилено, при перкуссии отмечается притупление перкуторного звука, во время стадии прилива - притупление с тимпаническим оттенком. В стадию прилива над пораженной стороной на фоне ослабленного дыхания выслушивается крепитация (crepitatio indux). В стадию уплотнения дыхание над пораженным легким становится бронхиальным, могут выслушиваться сухие хрипы, обусловленные сопутствующим бронхитом. С пораженной стороны усилена бронхофония. В стадию разрешения вновь появляется крепитация (crepitatio redux), дыхание становится жестким, а затем и везикулярным. В этот период могут выслушиваться влажные звонкие мелкопузырчатые хрипы. Вовлечение в процесс плевры сопровождается шумом трения плевры, при наличии выпота наблюдается ослабление или исчезновение дыхания. Пульс частый, в тяжелых случаях может развиться недостаточность кровообращения (острое легочное сердце). На аорте может выслушиваться систолический шум, обусловленный высоким ударным объемом сердца. В первые дни заболевания могут наблюдаться тошнота и рвота. Лихорадка сохраняется около недели и критически снижается на 5-9-й день. В это время больные жалуются на резкую слабость, изнуряющий пот, сердцебиение. После снижения температуры тела одышка, частота сердечных сокращений уменьшаются, улучшается сон. Применение антибиотиков резко изменило течение крупозной пневмонии. Описанная выше классическая ее форма с 7-10-дневной лихорадкой в настоящее время уступила место абортивным формам с более легким и быстрым течением, характерным для очаговой пневмонии.
Диагноз
Рентгенологически при крупозной пневмонии выявляют интенсивное гомогенное затемнение, занимающее долю или целое легкое. В результате лечения эти изменения исчезают, в некоторых случаях рентгенологическая динамика отстает от клинической на несколько недель. Лейкоцитоз крови может достигать 15-30109/л, в лейкоцитарной формуле преобладают нейтрофилы, в том числе незрелые формы, в которых обнаруживают токсическую зернистость. В тяжелых случаях возможна лейкопения, свидетельствующая о более серьезном прогнозе. СОЭ увеличена. При исследовании газового состава крови выявляют гипоксемию с гиперкапнией и респираторный алкалоз. В мокроте много белка, фибрина, эритроцитов, лейкоцитов, при окраске мазков мокроты по Граму можно обнаружить пневмококки.
При очаговой пневмонии (бронхопневмония) инфекционный воспалительный процесс локализуется в бронхах и окружающей паренхиме, захватывая от одного до нескольких сегментов легких. Бронхопневмония чаще возникает у больных, страдающих бронхоэктазами или хроническим бронхитом, а также пациентов с заболеваниями сердца, сахарным диабетом, опухолями. Наиболее частыми причинами бронхопневмонии являются золотистый стафилококк, палочка Пфейффера, пневмококк.
Клиника
Диагноз
Рентгенологическое исследование выявляет гомогенное затемнение, соответствующее по размеру одному или нескольким сегментам легких, изредка обнаруживает несколько очагов воспаления. Воспалительный процесс чаще локализуется в нижних отделах легких. В крови отмечают умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, увеличение СОЭ, при вирусных инфекциях иногда лейкопению. Мокрота слизистая или слизисто-гнойная; для определения природы возбудителя мазки мокроты окрашивают по Граму.
Читайте также:

