Пневмония холера цинга гемофилия малярия
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гемофилия: причины появления, симптомы, диагностика и способы лечения.
Определение
Гемофилия является редким, но серьезным наследственным заболеванием, связанным с нарушением функции свертывания крови, что приводит к неконтролируемым и часто спонтанным кровотечениям и кровоизлияниям в различные органы и ткани. При гемофилии организм человека не может естественным способом остановить кровотечение, возникшее из-за повреждения кровеносного сосуда в результате травмы, хирургического вмешательства или стресса. Интенсивность кровотечения сопоставима с таковой у здорового человека, однако оно продолжается значительно дольше.
Кровь содержит много белков, называемых факторами свертывания, которые помогают остановить кровотечение. Существует два различных типа гемофилии. Каждый отличается дефицитом определенного фактора свертывания крови. Заболевание появляется в результате мутации гена фактора свертывания крови VIII (гемофилия А) или фактора свертывания IX (гемофилия В). Наиболее распространенным типом заболевания является гемофилия А, которая встречается у 80-85% больных гемофилией. В типичном случае человек с тяжелой формой гемофилии А страдает кровотечением 35 раз в год.
Тяжесть гемофилии определяется количеством фактора свертывания крови — чем он ниже, тем больше вероятность возникновения кровотечения, которое может привести к серьезным проблемам со здоровьем.
Гемофилия известна человечеству более 2000 лет. Первые сведения о заболевании содержатся в Талмуде, согласно которому мальчику не делали обрезание, если двое его старших братьев умерли из-за кровопотери, вызванной этой же манипуляцией.
Причины появления гемофилии
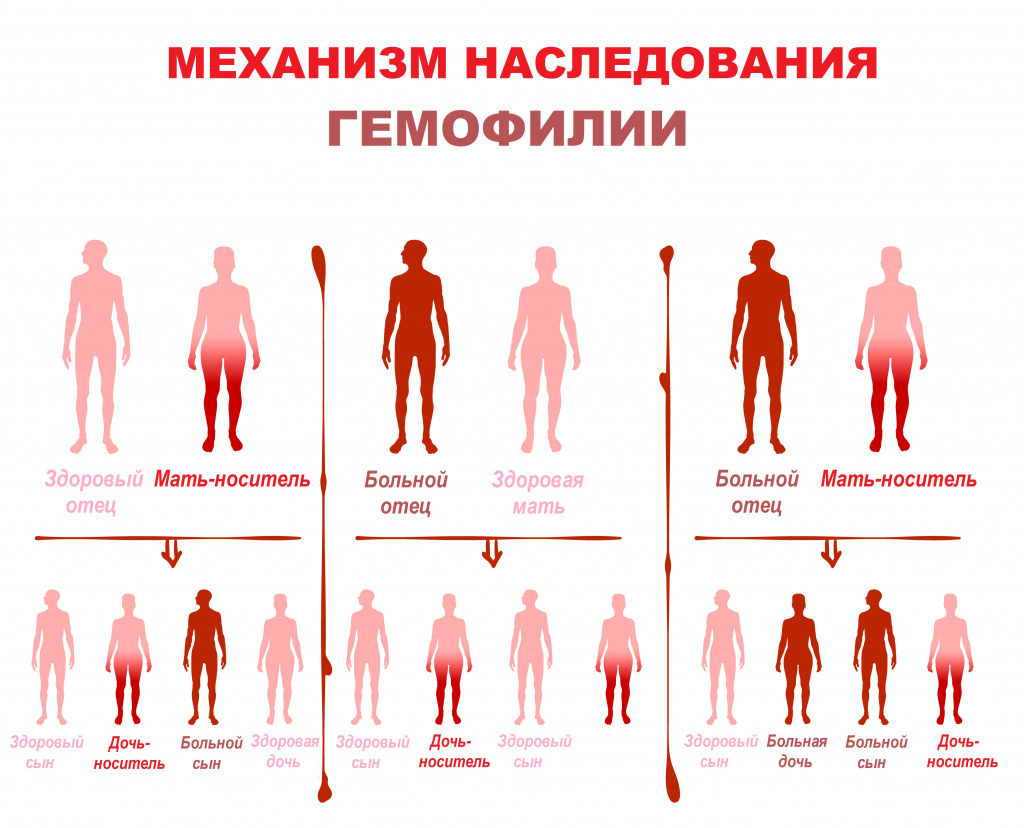
Заболевание передается от родителей к ребенку, хотя примерно в трети случаев вызвано спонтанной мутацией. Гены, кодирующие оба фактора свертывания крови, локализованы в Х-хромосоме. У женщин имеются две половые хромосомы ХХ. Хромосомный набор мужчин — ХY. При рождении девочек одна Х-хромосома наследуется от матери, а другая — от отца. Мужчина, больной гемофилией, имеет одну аномальную Х-хромосому и одну неповрежденную Y-хромосому. В случаях рождения мальчиков Y-хромосома наследуется от отца, а одна из Х-хромосом — от матери.
Сыновья мужчины, больного гемофилией, и здоровой женщины будут со 100% вероятностью здоровыми, а дочери — со 100% вероятностью носительницами гемофилии. В среднем, носительницы гемофилии будут иметь 30-50% от нормального уровня фактора свертывания.
Если женщина — носительница гемофилии имеет одну Х-хромосому здоровую, а другую аномальную, то от здорового мужчины у нее с равной долей вероятности могут родится как здоровые сыновья (50%), так и больные (50%) гемофилией, а дочери также с равной долей вероятности будут или здоровыми (50%), или носительницами (50%) гемофилии. Именно поэтому гемофилией страдают в основном пациенты мужского пола, которые наследуют пораженную X-хромосому от матери.
Дочери могут болеть гемофилией с вероятностью 25%, если она есть у отца, а мать – носительница гена. Но это случается крайне редко.
Классификация заболевания
Кодирование по Международной классификации болезней 10-го пересмотра:
- D66.0 – Наследственный дефицит фактора VIII.
- D67.0 – Наследственный дефицит фактора IХ.
- легкая – активность фактора 5-40% (0,05–0,40 МЕ/мл);
- средняя – активность фактора 1-5% (0,01–0,05 МЕ/мл);
- тяжелая – активность фактора менее 1% (менее 0,01 МЕ/мл).
- Типичные:
- гемартрозы крупных суставов 70-90%,
- гематомы (кровоизлияния в мышцы/мягкие ткани) 20-40%,
- кровотечения из слизистых (носовые, десневые, луночковые) 10%,
- гематурии 5-10%.
- в ЦНС – 5%,
- в ЖКТ – 5%,
- в области шеи/горла – 5%,
- забрюшинные гематомы – 5%.
Гемофилия средней тяжести имеет сходные проявления. Первые признаки, как правило, манифестируют после года. У пациентов с активностью факторов более 2% реже возникают кровоизлияния в суставы, забрюшинные гематомы и гематурии. Наиболее типичны посттравматические гематомы и длительные кровотечения, особенно при травмах слизистых оболочек.
Геморрагический синдром обычно возникает вследствие значительных травм или в результате хирургического лечения. Поражение опорно-двигательного аппарата встречается чрезвычайно редко.
Общие признаки гемофилии:
- длительные кровотечения после травм;
- внутрисуставные кровотечения, вызывающие отек и боль;
- кровоизлияние в кожу (гематомы) или мышцу и мягкие ткани;
- десневые кровотечения, которое трудно остановить после удаления или потери зуба;
- постинъекционные кровотечения;
- кровь в моче или кале;
- частые и трудно останавливаемые носовые кровотечения.
Диагностика гемофилии начинается с выявления наличия геморрагического синдрома в анамнезе у пациента и членов семьи. Сбор жалоб и анамнеза вкупе с физикальным осмотром позволяют определить необходимый объем обследования пациента.
Лабораторная диагностика
Рекомендуется проведение поэтапного лабораторного коагулологического исследования с целью верификации диагноза и исключения приобретенного дефицита фактора VIII или IX, а также исключения дефицита других факторов свертывания крови.
В качестве первого этапа выполняют коагулологический скрининг, в ходе которого определяются следующие показатели:
-
активированное частичное тромбопластиновое время;
АЧТВ – скрининговый тест для оценки внутреннего пути активации свертывания крови (факторы XII, XI, IX, VIII, X, V и II) и мониторинга пациентов, получающих гепариновую терапию. Синонимы: Анализ крови на АЧТВ; Активированное парциальное тромбопластиновое время; Кефалин-каолиново.
Синонимы: Анализ крови на протромбин; Протромбин; Протромбиновое время; Протромбиновый индекс; Международное нормализованное отношение; МНО; Фактор свертывания крови II. Prothrombin; PT; Protime; INR; International normalized ratio; Coagulation Factor II; FII. Краткое описание исследования Прот.
Фибриноген – белок, предшественник фибрина, составляющего основу сгустка при свертывании крови. Исследование направлено на оценку способности организма к тромбообразованию и выявлению связанных с этим процессом нарушений. Синонимы: Анализ крови на фибриноген; Фибриноген; Фактор I (первый).
-
активность факторов VIII, активность факторов IX;
Синонимы: Фактор свертывания VIII; Антигемофилический фактор (АГФ); Антигемофильный глобулин. Factor VIII Coagulant Activity (VIII); Coagulation Factor VIII; Factor VIII Activity Blood Test; Antihemophilia Factor A Test; AHF, Factor VIII; Antihaemophilic globulin. Краткая характери.
Синонимы: Фактор свертывания крови IX; Антигемофильный глобулин B. Factor IX (FIX, Christmas Factor) Activity; Coagulation Factor IX Activity; Blood Clotting Factor 9 Activity; Factor IX Activity; Antihemophilic factor IX. Краткое описание исследования «Фактор свертывания IX.
Для исключения приобретенных дефицитов факторов VIII или IX требуется молекулярно-генетическая диагностика.
Исследование мутаций фактора IX при гемофилии B. Тип наследования. Х-сцепленный рецессивный. Гены, которые контролируют выработку FVIII или FIX , находятся в Х-хромосоме. Так как мужчины имеют только одну Х-хромосому, при мутациях соответствующего гена буде.
Инструментальная диагностика позволяется визуализировать кровотечения/кровоизлияния различных локализаций, а также выявить осложнения, развившиеся в результате геморрагических проявлений. По показаниям проводятся следующие обследования:
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологических образований.
Ультразвуковое сканирование структуры крупных суставов и определение их функциональной активности.
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
Комплексное ультразвуковое сканирование органов мочевыделительной системы, позволяющее обнаружить патологию на ранних стадиях развития.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
Лечением больных гемофилией занимается врач-гематолог. Для подтверждения наличия геморрагических проявлений или их последствий также рекомендуется проведение консультации специалистов. По показаниям возможны консультации:
- неонатолога или врача-педиатра ;
- врача-генетика;
- травматолога-ортопеда;
- хирурга ;
- уролога ;
- невролога ;
- оториноларинголога ;
- стоматолога.
Гемофилия является неизлечимым заболеванием, поэтому основная цель терапии – купирование симптомов. Главный принцип лечения – специфическая заместительная терапия концентратами факторов свертывания. Концентраты фактора производятся либо из человеческой плазмы (плазматические), либо они генетически модифицированы (рекомбинантные).
Если препараты произведены из плазмы, принимается ряд мер, чтобы убедиться в том, что в продукте отсутствует вирусная инфекция, и что пациенты не заразятся такими вирусами, как гепатит С или ВИЧ. С этой целью применяются строгие критерии к выбору доноров плазмы. Кроме того, производители разработали различные методы по очищению и дезактивации вирусов во время производственного процесса препаратов крови. Тем не менее, пациентам следует знать, что есть теоретическая вероятность заражения через использование препаратов плазмы.
Рекомбинантные препараты создают из живых клеток, таких как моноклональные антитела. Они считаются технологически более продвинутыми и несут меньший риск вирусного заражения.
В настоящее время нет оснований для предпочтительного выбора между плазматическими или рекомбинантными препаратами.
Концентраты факторов свертывания крови вводятся внутривенно. Однако примерно у 30% пациентов с тяжелой гемофилией организм начинает вырабатывать антитела, что крайне затрудняет лечение, а в некоторых случаях делает его невозможным.
Существует два вида специфической терапии – профилактическая и лечение по факту возникновения кровотечений (по требованию). Во всех случаях рекомендовано сразу использовать достаточную дозу и соблюдать кратность введения препарата.
Для лечения гемофилии среди более новых лекарственных средств можно отметить фитусиран (снижает выработку природного антикоагулянтного белка – антитромбина) и концизумаб (увеличивает выработку тромбина). Генная терапия с использованием аденовирусного вектора для доставки гена фактора VIII или IX также подвергается клиническим испытаниям.
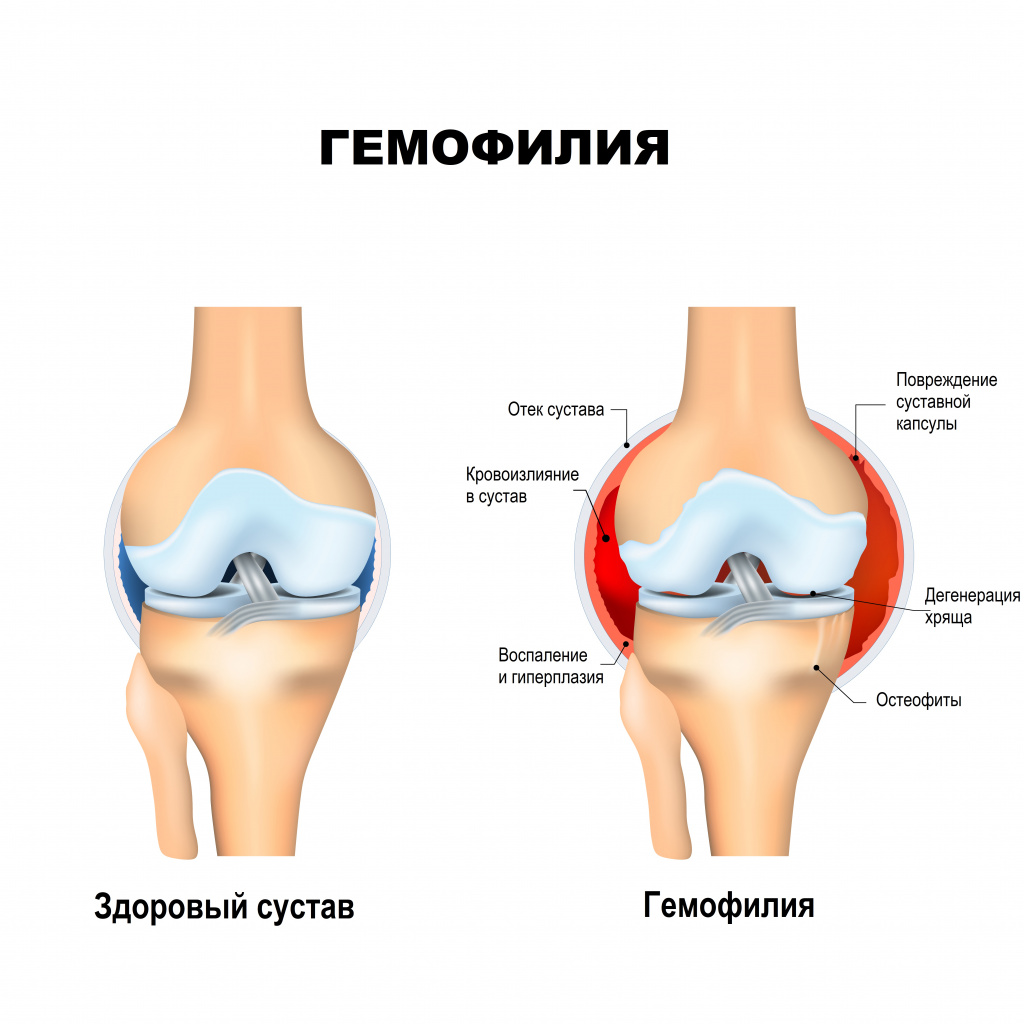
Серьезные осложнения встречаются при тяжелой и умеренной гемофилии и чаще всего проявляются в виде разрушений суставов и развития артрита. Кровотечения в сустав приводят к разрушению его нормальных тканей и развитию хронического артрита, очень болезненного и приводящего к нарушению функции сустава. Кровоизлияния в суставы отмечаются и у детей с 2-3 летнего возраста. Чаще всего поражаются крупные суставы – коленные, локтевые, голеностопные. Если кровотечение продолжается, то крайне высок риск инвалидизации и ограничения движения в суставе (в худшем случае человек может потерять конечность).
![Сустав.jpg]()
Помимо негативного влияния на качество жизни человека, кровоизлияния нередко становятся жизнеугрожающими, если происходят в жизненно важных органах, например, в мозге.
Профилактика гемофилии
Профилактическая заместительная терапия концентратами факторов свертывания крови – необходимое условие сохранения физического и психологического здоровья пациентов с тяжелой и среднетяжелой гемофилией. Профилактическое лечение обычно назначается детям, чтобы снизить риск кровотечений и повреждений суставов. В последнее время с этой же целью профилактику стали назначать и пожилым людям. Профилактика предполагает вливание фактора свертывания крови на регулярной основе (через день), чтобы сохранить нормальное свертывание крови у больного и предотвратить спонтанные кровотечения.
Детей с гемофилией необходимо оберегать от травм, предотвращать удаление зубов путем тщательной санации полости рта и квалифицированной стоматологической помощи.
Пациентам перед оперативным вмешательством или удалением зуба проводят заместительную терапию фактором (предпочтительно с использованием рекомбинантного препарата).
Молодые люди должны осознать, что поддержание физической активности очень важно для укрепления мышц, связок и суставов. Мышечная слабость, плохая координация движений значительно повышают вероятность травмы сустава и последующего развития воспаления (артрита). Хорошая физическая форма, крепкий мышечный каркас снижают риск спорадических кровотечений. Оптимальный вид спорта для людей, страдающих гемофилией, – плавание.
Людям с гемофилией рекомендуется носить на себе медальон с информацией о болезни. Это может спасти жизнь в критической ситуации.
Для профилактики кровотечений больные гемофилией должны избегать применения аспирина и нестероидных противовоспалительных препаратов, поскольку они замедляют тромбоцитарную функцию.
Прививки для больного гемофилией не представляют большой опасности. Более того, в список обязательных входит вакцина против гепатита В. Большинство лекарственных препаратов все же следует принимать перорально из-за опасности кровотечения при внутримышечном введении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
![]()
Задание 7 № 6
Определите происхождение болезней, приведённых в списке. Запишите номер каждой из болезней в списке в соответствующую ячейку таблицы. В ячейках таблицы может быть записано несколько номеров.
Список болезней человека:
1) ветряная оспа
2) синдром Дауна
3) инфаркт миокарда
Приобретённое заболевание Неинфекционное Приобретённое заболевание Неинфекционное Передается по наследству: синдром Дауна. Инфекционные заболевания: ветряная оспа, дизентерия, малярия. Неинфекционное: инфаркт миокарда.
Ответ: наследственное — 2, инфекционное — 145, неинфекционное — 3.
![]()
Задание 7 № 945
Определите происхождение болезней, приведённых в списке. Запишите номер каждой из болезней в списке в соответствующую ячейку таблицы. В ячейках таблицы может быть записано несколько номеров.
Список болезней человека:
Глистные инвазии Вирусная инфекция Неинфекционное заболевание Глистная инвазия – это большая группа болезней, связанная с проникновением паразитических червей в организм человека.
Неинфекционные заболевания — известные также как хронические болезни, не передаются от человека человеку. Они имеют длительную продолжительность и, как правило, медленно прогрессируют.
Вирусные инфекции – большая группа заболеваний, причиной которых служит вирус.
Ответ: Глистные инвазии — 13, вирусная инфекция — 4, неинфекционное заболевание — 25.
![]()
Задание 7 № 946
Определите происхождение болезней, приведённых в списке. Запишите номер каждой из болезней в списке в соответствующую ячейку таблицы. В ячейках таблицы может быть записано несколько номеров.
Список болезней человека:
Инфекционные заболевания — группа заболеваний, вызываемых проникновением в организм патогенных (болезнетворных) микроорганизмов, вирусов.
Неинфекционные заболевания — известные также как хронические болезни, не передаются от человека человеку. Они имеют длительную продолжительность и, как правило, медленно прогрессируют.
Ответ: Бактериологические — 13, вирусные — 4, неинфекционное заболевание — 25.
![]()
Задание 7 № 947
Определите происхождение болезней, приведённых в списке. Запишите номер каждой из болезней в списке в соответствующую ячейку таблицы. В ячейках таблицы может быть записано несколько номеров.
Список болезней человека:
5) куриная слепота
Инфекционные заболевания — группа заболеваний, вызываемых проникновением в организм патогенных (болезнетворных) микроорганизмов, вирусов.
Неинфекционные заболевания — известные также как хронические болезни, не передаются от человека человеку. Они имеют длительную продолжительность и, как правило, медленно прогрессируют.
Наследственные заболевания – это болезни, появление и развитие которых связано со сложными нарушениями в наследственном аппарате клеток, передаваемых через гаметы (репродуктивные клетки). Обусловлено возникновение таких недугов нарушениями в процессах хранения, реализации и передачи генетической информации.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цинга: причины появления, симптомы, диагностика и способы лечения.
Определение
Цинга — это заболевание, развивающееся в результате острого недостатка аскорбиновой кислоты (витамина C) в в организме человека.
Первые зафиксированные случаи цинги относятся ко временам Крестовых походов. По мере развития мореплавания в эпоху географических открытий XVI—XVIII веков заболевание часто распространялось среди моряков, что объяснялось длительными плаваниями и скудным рационом питания. В XVIII веке ученые выяснили причину развития цинги, и с тех пор мореплаватели были обязаны брать с собой на борт достаточный запас цитрусовых. После этого вспышки опасной болезни, конечно, происходили, но их становилось все меньше и меньше.
Причины появления цинги
В наше время цинга стала очень редким заболеванием, единичные случаи фиксируют среди людей, в рационе которых отсутствуют сырые фрукты и овощи.
Авитаминозу С могут способствовать состояния, при которых нарушена всасывающая функция кишечника (синдром мальабсорбции). У грудных детей в редких случаях развивается цинга, если основу их питания составляют кипяченое молоко, молочные консервы и овощные пюре без добавления витамина С.
Классификация заболевания
Выделяют три степени тяжести цинги в зависимости от выраженности клинических проявлений: легкую, среднюю и тяжелую.
Симптомы цинги
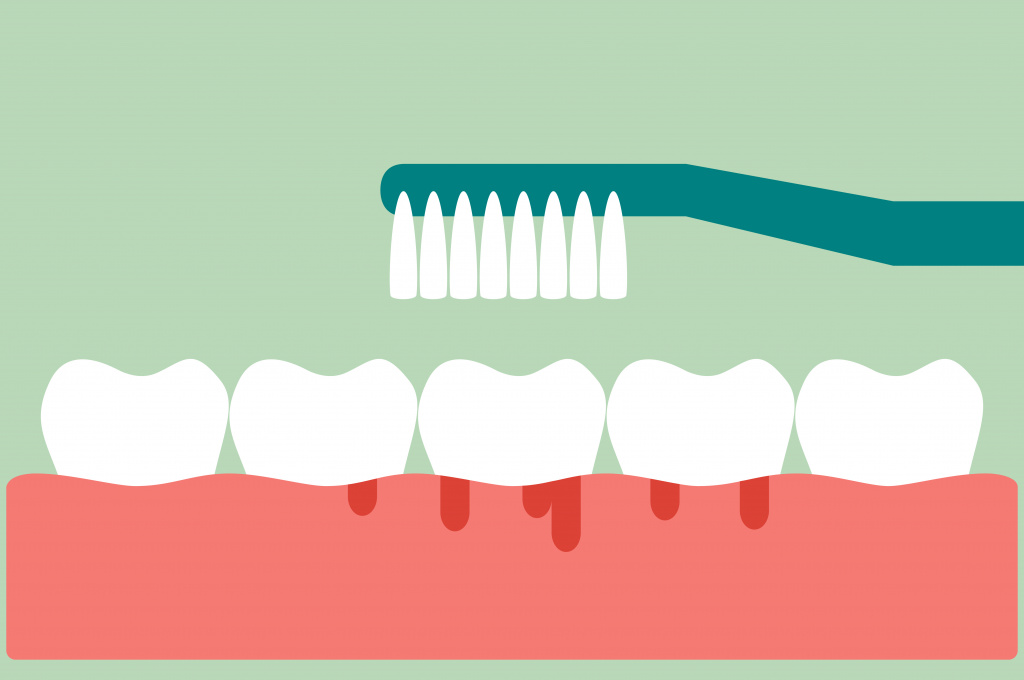
Тяжесть проявлений заболевания определяется темпами развития авитаминоза С и его длительностью. Симптомы возникают спустя несколько месяцев после прекращения поступления в организм аскорбиновой кислоты: сначала больные отмечают общую слабость, утомляемость; возможна травматизация десен твердой пищей или зубной щеткой и их кровоточивость.
![Кровоточивость десен.jpg]()
У детей снижается аппетит, наблюдаются бледность кожи и немотивированное беспокойство.
При цинге первой степени одним из ведущих симптомов заболевания становится утомляемость. Физическая нагрузка приводит к быстрой и выраженной усталости и появлению миалгии (боли в мышцах). Отмечается припухлость десен, пастозность и бледность лица; на коже нижних конечностей и туловища появляются мелкие кровоизлияния, локализующиеся преимущественно вокруг луковиц волос. Обнаруживается умеренная анемия.
На фоне приема аскорбиновой кислоты проявления цинги первой степени быстро исчезают.
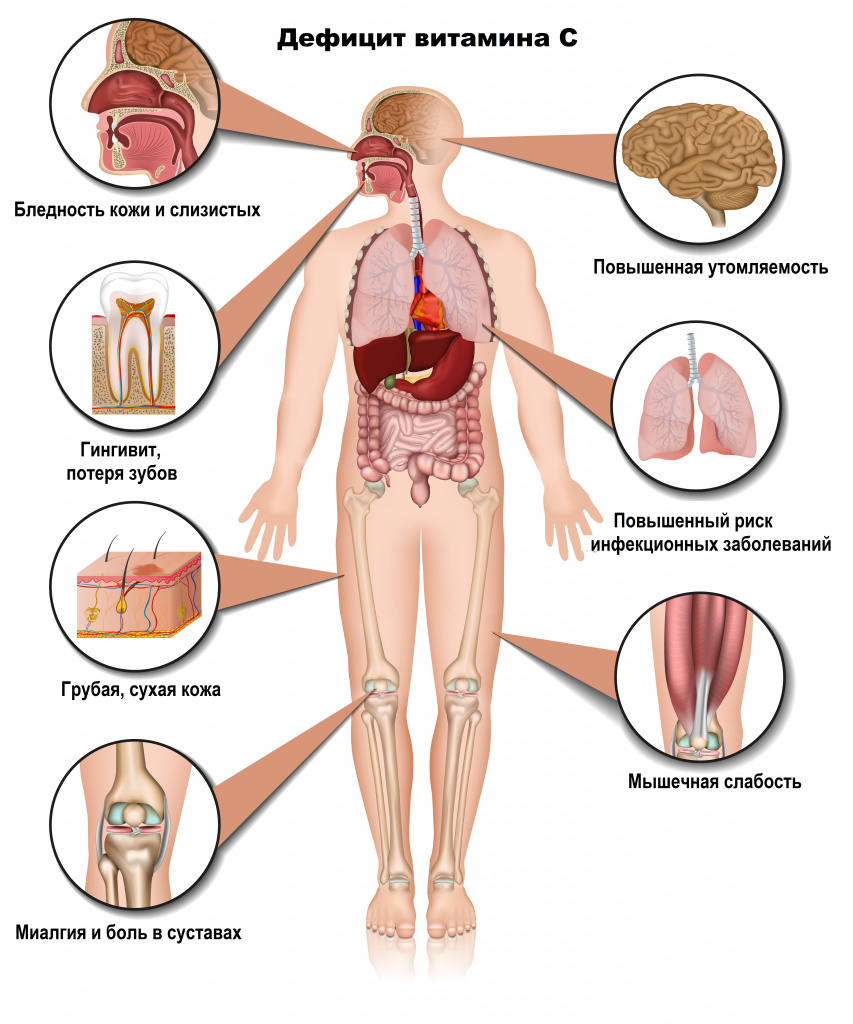
Цинга второй степени характеризуется более тяжелым общим состоянием. Заметно общее похудание, вплоть до истощения. Выражен гингивит с гангреной и кровоточивостью десен. Кожа приобретает темный цвет с локальной гиперпигментацией. Отмечаются обширные кровоизлияния в мышцы, в подкожную клетчатку, иногда субпериостальные (рядом с надкостницей) и внутрисуставные кровоизлияния с артропатией (воспалением суставов).
![Кровоизлияние.jpg]()
Кровоизлияние в подкожную клетчатку
Из-за кровоизлияний в мышцы ног и в суставы пациенты испытывают мучительную боль, значительно ограничивающую передвижение.
![Дефицит витамина С.jpg]()
Цинга третьей степени характеризуется крайне тяжелым состоянием больных, требующим проведения неотложных терапевтических мер. Отмечаются истощение, гангренозный гингивит (воспаление десен), язвенные поражения кожи, массивные и распространенные кровоизлияния в кожу, мышцы, внутренние органы, в плевру, перикард, суставы. Часто наблюдается кровь в моче (макрогематурия), возможны геморрагические инфаркты почек и легких. Резко выражена анемия. Часто присоединяются инфекционные поражения легких, энтерит, сепсис.
Функция сердца при неосложненной цинге существенно не нарушена; иногда отмечается тахикардия, имеется тенденция к снижению артериального давления.
Для цинги характерно снижение секреторной функции желудка и поражение кишечника с клинической картиной энтероколита, протекающего как осложнение цинги (с язвенным поражением кишечника, кишечными кровотечениями).
У лиц, перенесших цингу второй и третьей степени, нередко формируются контрактуры конечностей и деформации суставов в связи с развитием плотной соединительной ткани в местах бывших кровоизлияний. Эти изменения могут приводить к резкому ограничению функции конечностей, чаще ног.
У детей грудного возраста наряду с геморрагическими проявлениями цинги отмечаются нарушения развития скелета — так называемый рахитический скорбут, или болезнь Меллера—Барлоу. Грудной ребенок, заболевший цингой, ослаблен, бледен, из-за болей в мышцах и суставах ребенок плачет, когда его пеленают, берут на руки, вынимают из кровати, купают. Вследствие дефектов процесса окостенения вблизи диафизов костей могут возникать поднадкостничные гематомы (синяки). Движения в конечностях становятся ограниченными и болезненными.
Важный симптом цинги у ребенка – цинготные четки (воспаление в местах костно-хрящевых соединений ребер), которые напоминают четки при рахите, но очень болезненны. Боль усиливается при глубоком вдохе, из-за чего дыхание становится поверхностным.
Диагностика цинги
Для выявления анемии назначают анализ на ферритин.
Синонимы: Анализ крови на ферритин; Депонированное железо; Индикатор запасов железа. Serum ferritin. Краткая характеристика определяемого вещества Ферритин Ферритин – это основная форма внутриклеточного депонирования железа в организме. Состоит ферритин из белковой оболочки (апофер.
![Заболевание гемофилия – этиология, признаки, профилактика]()
Генная гемофилия – неизлечимое наследственное заболевание, вызывающее нарушение свертываемости крови и поражающее детей мужского пола (девочки не болеют гемофилией, но являются носительницами гена гемофилии).
У здорового человека при открытии кровотечения включается защитный механизм – кровь начинает сворачиваться, в результате чего образуется сгусток, который закрывает брешь в поврежденном сосуде. А у больного гемофилией кровь не сворачивается. Это означает, что мальчик или мужчина, у которого диагностировано заболевание гемофилия, может умереть после обычной травмы, в результате которой открылось кровотечение.
Что вызывает заболевание? И почему генная гемофилия? Все дело в происхождении болезни – она возникает у тех, у кого есть ген гемофилии. Наличие такого гена приводит к тому, что в крови отсутствуют свертывающие факторы. Их у здорового человека насчитывается больше 10, обозначают их римскими цифрами. Чаще всего ген гемофилии провоцирует отсутствие факторов VIII и IX.
Это сегодня студенты решают генетические задачи на гемофилию, а когда-то заболевание гемофилия не было известно человеку. Но это не означает, что признаки гемофилии не проявлялись. В древнем Талмуде (свод религиозных и правовых положений иудаизма) можно найти сведения о том, что иногда мальчики умирали после обрезания из-за кровотечения. В те времена это связывали со знаком свыше, сейчас же заболевание пытаются предупредить заранее. Поскольку гемофилия передается по наследству, приходится контролировать рождаемость в семьях, где оно является семейным. Считается, что в семье, где гемофилией болеет только муж, не должны рождаться девочки – такую беременность рекомендуется прерывать. Тем семьям, в которых женщина является носителем гемофилии, вне зависимости от того, болеет ее муж, или нет, не рекомендуется иметь детей вообще.
Впервые гемофилию как заболевание идентифицировали только в конце XVIII века. На сегодня известно точно, что заболевание действительно неизлечимо, и стало понятно, почему дочери отца, больного гемофилией, не болеют этим заболеванием. Все дело, опять же в генетике: у новорожденных девочек унаследованная от отца измененная хромосома Хь, компенсируется материнской хромосомой Х.
Самая известная женщина-носительница болезни – королева Виктория. Гемофилия, как оказалось – это наследственное заболевание британской королевской семьи. Девятерых детей родила королева Виктория. Гемофилия стала причиной смерти только одного ее ребенка: принц Леопольд умер из-за потери крови после падения с лестницы. Кроме этого, наследственная гемофилия коснулась еще троих детей королевы: три ее дочери – Беатриса, Виктория и Алиса были носительницами заболевания. Таким образом, ген гемофилии посредством брачных связей передался династиям, которые правили в Великобритании, Югославии, Румынии, Дании, Швеции, Норвегии, Испании, Германии, Греции и даже России. Царица Александра, жена царя Николая, была внучкой королевы Виктории и дочерью принцессы Алисы. Генная гемофилия, как мы знаем из истории, поразила царевича Алексея.
Даже из такого простого примера видно, что наследование гемофилии происходит не всегда. Ошибочно будет утверждать, что наследование гемофилии происходит в 100% случаев, и что сыновья от матери-носителя будут обязательно больными. Для того чтобы понять, что это не так, следует прибегнуть к основам генетики: наследование гемофилии мальчиками происходит следующим образом: болеют только те сыновья, которые унаследовали поврежденную хромосому.
Признаки гемофилии
Не всегда наследование гемофилии означает раннюю смерть для ребенка. Есть много случаев, когда мужчина, унаследовавший ген гемофилии, доживал до 70-80 лет. Самое главное – это ранняя диагностика заболевания гемофилия, вот почему важно знать и обращать внимание на такие признаки гемофилии:
- огромное количество кровоподтеков и синяков на теле ребенка;
- частые кровотечения из носа;
- кровь трудно остановить даже после незначительных порезов или травм.
Считается, что вышеуказанные признаки заболевания проявляются в том случае, если оно протекает в легкой форме. Часто генная гемофилия обнаруживается после удаления или лечения зубов, после травмы.
Но существуют и более серьезные формы болезни, протекающие с характерными симптомами, из-за чего продиагностировать ее можно еще до исполнения ребенку года. Выдают заболевание такие признаки гемофилии:
- повреждения суставов. Начинаются они из-за кровоизлияний в суставные полости, которые появляются, когда ребенок начинает ходить. В этом случае кровоизлияния наблюдаются в локтях, голенях и коленях, а лучезапястные, тазобедренные и плечевые суставы страдают реже. Если родители упустят такие симптомы, не примут меры, наследственная гемофилия может стать причиной инвалидности их ребенка;
- кровотечения в желудочно-кишечном тракте, которые проявляются рвотой, похожей на кофейную гущу, черным калом, алой кровью, вытекающей из прямой кишки или рта;
- кровотечения в мочевыделительной системе. Возникают без причины или из-за травмы поясницы, злоупотребления аспирином, проявляются появлением крови в моче;
- кровоизлияния в нервной системе. Такой признак гемофилии встречается редко, но представляет большую опасность для человека. Если возникнет поражение спинного мозга, у человека может начаться паралич или парез. Если заболевание гемофилия станет причиной кровоизлияния в мозг, человека может поразить инсульт;
В некоторых, самых тяжелых случаях гемофилию диагностируют уже после рождения ребенка – по кровотечениям из пупочной ранки, которые тяжело остановить, обширным кефалогематомам, а также по тому, что кровь начинает безостановочно течь после несложных медицинских процедур: забора крови, внутривенных вливаний лекарств и пр.
Лечение гемофилии
Наследственная гемофилия, как уже было сказано, неизлечима, и не следует думать, что поможет прививка от гемофилии. Для облегчения состояния больного гемофилией практикуют делать прямое переливание крови ребенку от его родственников. А прививка от гемофилии – это распространенное и не совсем правильное название прививки от гемофильной инфекции.
Гемофильная инфекция – вирус, который часто вызывает ОРВИ и ОРЗ. Показана так называемая прививка от гемофилии детям, которые посещают детские сады, школы и ничего общего такая вакцина с генетической гемофилией не имеет.
Родителям, дети которых больны гемофилией, рекомендуется встать на учет в центр гемофилии, проходить обследования, делать переливания крови, проходить физиопроцедуры. Обращение в центр гемофилии даст возможность избежать нежелательных осложнений в виде ограниченности движений и инвалидности, нарушений работы органов мочевыделительной системы, сердца и сосудов.
Кроме обращения в центр гемофилии родителям может помочь и общество гемофилии. В большинстве случаев – это благотворительные организации, объединяющие людей, больных гемофилией и родителей таких детей. Общество гемофилии может дать ощутимую моральную поддержку, научить тому, как правильно обращаться с больными детьми и воспитать их так, чтобы они не чувствовали себя изгоями, но и были более внимательны к себе. Доклад на тему гемофилия или презентация на тему гемофилия, которые часто организовывает общество гемофилии, все это могут дать родителям детей, страдающих таким редким заболеванием. Но самое главное, что может дать общество гемофилии – это поддержка и понимание того, что и такие дети имеют право на полноценную жизнь.
Правильная профилактика гемофилии заключается в особом контроле за ребенком, защите его от травм, регулярных обследованиях (полноценное обследование может обеспечить только специализированный центр гемофилии).
Кроме этого, на случай экстренных ситуаций у ребенка или взрослого человека, страдающего гемофилией, должен быть с собой документ, в котором есть данные о типе и стадии заболевания, о лечении, которое проводилось ранее.
![Холера]()
Холера – это особо опасное инфекционное заболевание, которое вызывает сильную диарею и обезвоживание вплоть до гиповолемического шока и смерти. Чаще всего заражение происходит через загрязненную воду. При отсутствии лечения эта патология может привести к летальным осложнениям в течение нескольких часов даже у ранее здоровых людей. Современные методы очистки воды практически устранили холеру в промышленно развитых странах. Но эта болезнь все еще встречается в Африке и Юго-Восточной Азии. Риск эпидемии холеры наиболее высок, когда бедность, войны или стихийные бедствия вынуждают людей жить в тесноте без надлежащих санитарных условий.
Согласно статистическим данным, ежегодно в мире фиксируется около 5 млн случаев холеры, из которых около 130 тыс. заканчивается летально.
В каких странах можно заразиться холерой?
Повышенный риск инфицирования холерным вибрионом есть у людей, проживающих или пребывающих в длительной командировке в следующих странах:
- Йемен.
- Ирак.
- Иран.
- Индия.
- Нигерия.
- Уганда.
- Мексика.
- Танзания.
- Бразилия.
Симптомы холеры
Большинство людей, инфицированных холерным вибрионом, не заболевают и даже не знают, что были заражены. Но при этом они выделяют бактерии со стулом в течение 7-14 дней, из-за чего все еще могут заразить других через загрязненную воду.
Как правило, клинические проявления холеры представлены умеренной или выраженной диареей, которая мало чем отличается от расстройства стула другого происхождения. Реже развиваются более серьезные симптомы. Как правило, это происходит внезапно, спустя 1-3 дня после заражения.
Симптомами холерной инфекции могут быть:
Сухость слизистых оболочек рта
Умеренный налет на языке белого цвета
Кожа бледная и сухая, ее упругость и эластичность снижены
Резкая общая слабость
Охриплость голоса, снижение его громкости
Судороги в икроножных мышцах
Повышенная частота сердцебиения и падение артериального давления
Синюшный окрас кожи и слизистых оболочек
Человек может говорить только шепотом
Судороги мышц по всему телу
Мочеиспускание частично или полностью прекращается
Ранее упомянутые симптомы развиваются очень быстро
Систолическое артериальное давление опускается ниже 60 мм рт. ст.
Вместо рвоты возникает икота
Снижается температура тела
Темные круги вокруг глаз
Общие тонические судороги
Развивается гиповолемический шок
Когда обратиться к врачу?
Риск вспышки холеры в промышленно-развитых странах невелик. Даже в тех регионах, где он существует, вероятность инфицирования при условии соблюдения рекомендаций по безопасности пищевых продуктов минимален. Тем не менее случаи холеры отмечаются во всем мире.
Таким образом, если после посещения региона с недавно зафиксированными случаями холеры у человека появляется тяжелая диарея, это повод немедленно обратиться к врачу².
Особенности холеры у детей
В возрасте до 3 лет характерное для холеры обезвоживание переносится значительно тяжелее. Из-за этого у детей быстрее развиваются признаки нарушения работы нервной системы в виде резкой общей заторможенности, судорог и даже утраты сознания. При этом, в отличие от взрослых, температура тела у детей при холере часто повышается до 37,5-38,0°С.
Лечение холеры
Лечение больных с холерой проводится в стационарах инфекционного отделения, в изолированном боксе. В большинстве случаев пациенты нуждаются в постельном режиме. Основу лечения составляет коррекция водно-солевого баланса и антибактериальная терапия. Длительность лечения зависит от тяжести протекания холеры и составляет 3-5 дней.
Восстановление водно-солевого баланса
Важную роль в лечении занимает восстановление водно-солевого баланса, которое необходимо начать с первых часов развития заболевания. Необходимо компенсировать потерю жидкости в организме: объем поступающей жидкости должен в 1,5 раза превышать ее потери (рвотные массы, стул).
![]()
Регидратацию и коррекцию водно-солевого баланса важно начать как можно раньше. Фото: belchonock / Depositphotos
При 1-2 степени обезвоживания используются водно-солевые растворы, которые принимаются перорально. При 3-4 степенях дегидратации больные теряют возможность пить самостоятельно, из-за чего солевые растворы вводятся внутривенно струйно на протяжении первых нескольких часов, после чего их введение продолжают внутривенно капельно.
![Ic important flat@2x]()
В некоторых случаях нет возможности приобрести готовый раствор для пероральной регидратации. В качестве временной меры можно использовать приготовленный в домашних условиях аналог. Для этого нужно смешать:
- 1 литр бутилированной или кипяченой воды.
- 6 чайных ложек без горки (около 30 граммов) столового сахара.
- 1/2 чайной ложки без горки (около 2,5 граммов) поваренной соли.
Антибактериальная терапия
Для борьбы непосредственно с возбудителем заболевания назначаются антибиотики. При холере эффективными средствами считаются:
- тетрациклины: тетрациклин, доксициклин;
- фторхинолоны: ципрофлоксацин;
- макролиды: эритромицин;
- при непереносимости антибиотиков назначаются препараты из группы нитрофуранов (фуразолидон).
Историческая справка
В XIX веке холера начала распространяться по миру из своего первоначального резервуара – дельты реки Ганг в Индии. Шесть последующих пандемий забрали жизни многих миллионов людей на всех континентах планеты. Последняя (седьмая) пандемия началась в Южной Азии в 1961 году, в 1971 году достигла Африки, а в 1991 году – Америки. Сейчас холера является эндемическим заболеванием во многих странах¹.
Факторы риска
К холере восприимчивы все, за исключением младенцев, получивших иммунитет от кормящих матерей, ранее переболевших холерой. Тем не менее, определенные факторы могут сделать человека более уязвимыми для болезни или обусловить более тяжелое течение инфекции. К таковым относятся:
- Плохие санитарные условия. Антисанитария в местах проживания характерна для лагерей беженцев, бедных стран и районов, пострадавших от голода, войны или стихийных бедствий.
- Снижение или отсутствие кислоты в желудке. Бактерии холеры не могут выжить в кислой среде, а обычная желудочная кислота часто служит защитой от инфекции. Но люди с низким уровнем желудочного сока (например, дети, пожилые и люди, принимающие препараты для снижения секреции желудочного сока) лишены этой защиты.
- I (0) группа крови. Причины до конца еще не изучены, но вероятность развития холеры у людей с первой группой крови в два раза выше, чем у остальных².
Диагностика
Постановка диагноза проводится на основе сочетания данных истории болезни, клинических проявлений и результатов лабораторных исследований. При сборе анамнеза выясняются возможные пути инфицирования холерой (употребление в пищу потенциально зараженной воды или морепродуктов) и факторы риска – например, командировка в неблагополучные страны, области, районы за несколько дней до появления симптомов.
При лабораторной диагностике холеры используются следующие анализы:
- Общий анализ крови (ОАК). В нем отмечается умеренное повышение уровня эритроцитов и лейкоцитов, в том числе нейтрофилов. Также повышается насыщение эритроцитов гемоглобином, скорость оседания эритроцитов (СОЭ). При этом может падать уровень моноцитов.
- Общий анализ мочи (ОАМ). Помимо общего уменьшения объема выделяемой мочи по мере нарастания обезвоживания в ней может отмечаться повышение уровня патологических цилиндров и белка.
- Бактериологический посев. При подозрении на холеру с целью выявления возбудителя образец рвотных масс или испражнений сеется на питательную среду. Спустя 1-2 дня получают рост колоний. При подозрении на холеру исследование повторяется еще дважды.
- Экспресс-тесты с моноклональными антителами. Позволяют в течение 5 минут подтвердить факт инфицирования человека холерными вибрионами.
- Реакция непрямой гемагглютинации крови (РНГА). Дает возможность выявить наличие специфических антител в крови. Положительным результатом считается их диагностический титр 1:160. Тест информативен только с 5-го дня заболевания.
- Полимеразная цепная реакция (ПЦР). Позволяет выявить генетический материал (в данном случае – ДНК) возбудителя. Помимо выделений больного для исследования также может использоваться вода или продукты питания, которые являются потенциальным источником заражения.
![]()
Бакпосев при холере – один из методов диагностики. Фото: Nathan Reading / Flickr (CC BY-NC-ND 2.0)
Дифференциальная диагностика холеры проводится с другими заболеваниями, которые на ранних этапах могут сопровождаться похожими симптомами. К ним относятся:
- Острые кишечные инфекции: сальмонеллез, брюшной тиф, эшерихиоз (дизентерия), ротовирусная инфекция. Они также сопровождаются диареей, рвотой. Однако в отличие от холеры при них повышается температура тела, возникают боли в животе, а обезвоживание зачастую умеренное или вовсе отсутствует.
- Отравления. Симптомы интоксикации химическими веществами напрямую зависят от конкретного реагента. Однако в большинстве случаев они также проявляются рвотой, диареей и признаками нарушения работы ЦНС. При этом дегидратация, как правило, не возникает.
- Ботулизм. Острая инфекция, которая также приводит к нарушению работы ЦНС. При этом помимо судорог скелетных мышц страдает зрение и дыхание. В отличие от холеры часто возникает запор. Причиной инфицирования чаще всего становится употребление в пищу испорченных консервов или копченостей.
Возбудитель и пути инфицирования
Возбудитель холеры – холерный вибрион (Vibrio cholerae), а именно две его серогруппы O1 и O139. Из них основными биотипами, которые вызывают вспышки заболевания, являются: О1 classica – классический биотип. О1 El Tor – преобладает в настоящее время. О139 Bengal – известен с 1992 года, причина крупной эпидемии в Бангладеш, Индии и рядом расположенных странах.
Источником инфекции является больной человек или носитель бактерии. Люди наиболее заразны в первые 7 дней с момента развития холеры – в это время они активно выделяют холерные вибрионы в окружающую среду. Насекомые и животные не являются переносчиками этой болезни.
Передача инфекции чаще всего происходит фекально-оральным способом. Инфицирование может происходить следующими путями:
- Поверхностная или колодезная вода. Загрязненные общественные колодцы – частая причина крупномасштабных вспышек холеры. Особому риску подвержены люди, живущие в тесноте в плохих санитарных условиях.
- Морепродукты. Употребление в пищу сырых или недоваренных морепродуктов, особенно моллюсков, может привести к развитию холеры.
- Сырые фрукты и овощи. Сырые неочищенные фрукты и овощи – частый источник инфекции в эндемичных регионах. Неразложившиеся удобрения или оросительная вода, содержащая неочищенные сточные воды, могут загрязнять продукты на поле.
- Зерна. В регионах, где широко распространена холера, рис и просо, загрязненные после приготовления и хранящиеся при комнатной температуре в течение нескольких часов, могут стать средой для роста бактерий холеры.
![]()
Риск развития эпидемии холеры наиболее высок в антисанитарных условиях. Фото: Olgatribe / Depositphotos
Классификация
В клинической практике используется несколько классификаций холеры. Это обусловлено различиями в симптомах заболевания и подходах к лечению в различных случаях. Также некоторые формы болезни могут иметь нехарактерное для классической холеры течение.
В зависимости от развивающихся симптомов холера делится на такие формы:
- Типичная или желудочно-кишечная. Классическая форма холеры, сопровождающаяся расстройствами ЖКТ.
- Атипичная. Включает в себя несколько подвидов, которые существенно отличаются от типичного варианта заболевания. К атипичным формам холеры относятся:
- Молниеносная. Отличается чрезвычайно быстрым развитием с ярко выраженной рвотой и диареей, из-за чего быстро формируется сильное обезвоживание, а в течение 3-4 часов возникает дегидратационный шок.
- Сухая. Характеризуется резким ухудшением общего состояния человека. Еще до появления диареи может развиться коматозное состояние.
- Стертая. Отличается сравнительно легкими симптомами: частота дефекации в сутки составляет от 1 до 3 раз, а стул не видоизменен. Общее состояние при этом зачастую удовлетворительно, диагноз устанавливается только на этапе лабораторных тестов.
- Бессимптомная. Вариант инфицирования, который протекает без каких-либо клинических проявлений. Выявляется только после лабораторной диагностики.
Отдельно принято выделять вибрионосительство. Это состояние, при котором инфицированный человек выделяет в окружающую среду холерные вибрионы, но при этом признаков заболевания у него нет. У него могут быть следующие варианты:
- Реконвалесцентное. Отмечается у людей, которые восстанавливаются после перенесенной холеры.
- Транзиторное. Характерно для людей, которые пребывают в очаге вспышки холеры. Они заражаются, но их организм успешно справляется с инфекцией. Как правило, сохраняется не более 3 месяцев.
- Хроническое. Состояние, при котором холерные вибрионы сохраняют свою активность в организме и человек продолжает выделять их в окружающую среду более 3 месяцев.
В зависимости от состояния больного, выраженности поражения желудочно-кишечного тракта и степени дегидратации выделяют следующие степени тяжести холеры³:
Осложнения
Без должного лечения холера может быстро привести к летальному исходу. В самых тяжелых случаях потеря большого количества жидкости и электролитов может стать причиной смерти в течение нескольких часов. В других случаях люди, не получающие необходимой помощи, могут умереть от обезвоживания и дегидратационного шока через 1-2 дня после появления первых симптомов холеры².
Хотя сильное обезвоживание считается наиболее опасным осложнением холеры, при этой патологии могут возникнуть и другие проблемы:
- Низкий уровень сахара в крови (гипогликемия). Низкий уровень сахара (глюкозы) в крови – основного источника энергии для организма – характерен для тяжелых форм холеры. Гипогликемия может сопровождаться судорогами, потерей сознания и приводить к смерти. Дети наиболее подвержены снижению уровня глюкозы при холере.
- Низкий уровень калия (гипокалиемия). Больные холерой на фоне диареи теряют большое количество электролитов, в том числе калия, в результате чего нарушается работа сердца и нервной системы, что создает угрозу для жизни пациента.
- Почечная недостаточность. Когда почки теряют свою фильтрующую способность, в организме накапливается избыточное количество жидкости, некоторых электролитов и продуктов метаболизма, что также опасно для жизни.
- Вторичная инфекция. На фоне холеры организм становится более восприимчивым к другим бактериям. Это может привести к таким осложнениям, как воспаление легких, абсцессы, сепсис.
Вакцинация против холеры
Специфическая профилактика холеры представлена вакциной, которая принимается внутрь. На данный момент разработано и одобрено для использования три препарата⁴:
Полная программа вакцинации зависит от препарата и возраста человека и может включать 2-3 дозы, которые вводятся с интервалом в 1-2 недели. Полный курс вакцинации обеспечивают защиту от холеры в течение трех лет, тогда как одна доза дает кратковременную защиту.
![Ic important@2x]()
Ни одна вакцина против холеры не обеспечивает 100% защиты, а вакцинация не заменяет стандартные меры профилактики и контроля, включая меры предосторожности в отношении продуктов питания и воды⁴.
Прогноз и профилактика
При легкой и среднетяжелой форме заболевания прогноз относительно благоприятный. Однако даже в таких случаях без своевременного оказания помощи могут развиться осложнения, приводящие к смерти. После перенесенного заболевания у человека остается стойкий иммунитет.
Несмотря на то что холера редко встречается в странах Европы, риск заражения все еще сохраняется. Также дополнительные меры предосторожности стоит соблюдать при посещении стран с активными вспышками холеры среди населения. Для этого используется специфическая и неспецифическая профилактика.
К основным мерам неспецифической профилактики холеры относятся:
- Соблюдение правил личной гигиены. Необходимо часто мыть руки водой с мылом, особенно после посещения туалета и перед работой с пищевыми продуктами. Если мыло и вода недоступны, нужно использовать дезинфицирующее средство для рук на спиртовой основе.
- Употребление только качественной воды. Важно пить только безопасную воду, в том числе бутилированную, кипяченую или продезинфицированную. Ее нужно использовать даже для чистки зубов. Горячие напитки, напитки в банках или бутылках в целом безопасны, но перед тем, как открывать их, нужно обеззаразить внешнюю поверхность упаковки. Также не стоит добавлять лед в напитки, если нет уверенности в том, что он изготовлен из чистой воды.
- Питание только проверенной пищей. Нужно отдавать предпочтение самостоятельно приготовленной и горячей пище, по возможности избегать еды от уличных торговцев. Рекомендуется отказаться от суши, а также от любой сырой или неправильно приготовленной рыбы и морепродуктов. Важно употреблять в пищу фрукты и овощи, которые можно очистить самостоятельно, например, бананы, апельсины и авокадо.
Заключение
Холера – это редко встречающееся в развитых странах заболевание. Однако это не значит, что риска заражения вовсе нет. Не стоит пренебрегать средствами профилактики в отношении этой инфекции, в особенности при планировании командировки или туристического посещения стран, в которых часто регистрируются случаи холеры.
Читайте также: