Пневмония и сепсис у недоношенных
Обновлено: 25.04.2024
Неонатальный сепсис – системное инфекционное заболевание у ребенка первых 28 дней жизни, проявляющееся характерными клиническими симптомами и/или подтвержденной положительной культурой крови [9].
Пользователи протокола: неонатологи, педиатры, врачи общей практики, врачи скорой и неотложной медицинской помощи.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и/или общепризнаны
Класс III - имеющиеся данные или общее мнение свидетельствуют о том, что лечение неполезно/неэффективно и, в некоторых случаях может быть вредным
В - результаты одного рандомизированного клинического исследования или крупных нерандомизированных исследований
С – общее мнение экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров
Классификация
Ранний неонатальный сепсис – реализация процесса происходит в возрасте 0 - 72 часа после рождения; [1.2]
Поздний сепсис новорожденных – инфекция новорожденного в возрасте> 72 часов после рождения, обусловленная горизонтальным переносом микроорганизмов из окружающей среды или реже через плаценту, во время родов [3,4].
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
• определение газов крови и электролитов.
Диагностические мероприятия, проводимые на этапе скорой помощи: не проводятся.
• плохое мытье рук медицинского персонала.
• изменения со стороны ЦНС – раздражительность, летаргия, гипотония, гипорефлексии, вялость, тремор, набухание большого родничка, судороги
• изменения со стороны ЖКТ - плохо сосет, теряет в массе тела, срыгивания, рвота, метеоризм, гепатоспленомегалия, диарея;
Лабораторные исследования:
• Общий анализ крови: анемия, лейкоцитоз или лейкопения, тромбоцитопения. ЛИ -> 0,2- 0,3, нейтропения, ускоренное СОЭ;
• Биохимический анализ крови: увеличение СРБ, гипогликемия, повышение АЛТ и АСТ, билирубина за счет прямой фракции, повышение мочевины, креатинина, азотемия;
• Бактериологическое исследование крови: рост бактерий для раннего – СГБ; грамм отрицательные бактерии, энтерококки и др., и для позднего: стафилококк золотистый, грамм отрицательные бактерии (клебсиелла, псевдомонас, ацинетобактер), грибы.
• рентгенография сустава при остеомиелите/остеоартрите: утолщение надкостницы, признаки разрушения кости, отек мягких тканей, накопление жидкости;
Пневмония у новорожденных — это острое инфекционно-воспалительное поражение респираторных отделов легких. Основные причины: возбудители TORCH-комплекса, стрептококки и стафилококки, хламидии, другие патогены, колонизирующие родовые пути матери. Заболевание проявляется синдромом дыхательных расстройств, инфекционным токсикозом, неврологическими нарушениями. Для диагностики неонатальных пневмоний проводят рентгенографию ОГК, бакпосев мокроты, серологические и общеклинические исследования крови. Лечение включает этиотропную антибиотикотерапию, кислородную поддержку, патогенетические медикаменты (иммуномодуляторы, инфузионные растворы).
МКБ-10
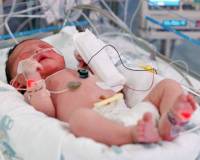
Общие сведения
Пневмония — одна из основных проблем практической неонатологии. Заболеваемость составляет около 1% среди доношенных новорожденных и до 10% среди недоношенных. У младенцев, которые сразу после рождения находились на длительной ИВЛ, распространенность нозокомиальной пневмонии составляет до 40-45%. Воспаление легких рассматривается в качестве основной причины или сопутствующего фактора до 25% летальных исходов в период неонатальности. По данным Росстата, младенческая смертность от пневмонии достигает 7,5%.

Причины
У новорожденного собственный иммунитет крайне низкий, а все системы органов находятся в состоянии транзиторных приспособительных реакций и еще не адаптировались к смене условий после рождения. Поэтому младенцы очень чувствительны к любым видам инфекций, от которых преимущественно страдают кожа и респираторный тракт. Этиологическая структура неонатальных пневмоний отличается от таковой у старших детей и взрослых. Конкретные причины зависят от пути заражения:
- Трансплацентарный. В утробе матери ребенок чаще сталкивается с инфекциями TORCH-комплекса, которые имеют тропность к эпителию дыхательных путей, — с краснухой, токсоплазмозом, простым герпесом и цитомегаловирусом. В редких случаях происходит заражение сифилисом и туберкулезом.
- Интранатальный. Во время родов основной путь инфицирования — контактный, который реализуется при прохождении через материнские родовые пути. Если они не санированы, новорожденный может заразиться хламидиями, кишечной палочкой микоплазмой и уреаплазмой. Чаще других встречается хламидийная пневмония (33% случаев).
- Постнатальный. После рождения заражение младенца может произойти в стационаре, особенно, если ему проводят инвазивные манипуляции или кислородную поддержку. Здесь на первый план выходят золотистые стафилококки, синегнойная палочка, вирусы гриппа и парагриппа. Причины постнатальных пневмоний также включают грибы рода Кандида, аденовирусы, микобактерии туберкулеза.
Основной предрасполагающий фактор пневмонии у новорожденных — недоношенность, которая в 10 раз повышает риск заболевания. На втором месте стоят дыхательные нарушения, требующие интубации и применения ИВЛ. Частота пневмоний возрастает у детей с врожденными аномалиями дыхательных путей. Легочному воспалению способствует желудочно-пищеводный рефлюкс, при котором зачастую развивается аспирационный синдром и патогенные бактерии попадают в дыхательные пути.
Патогенез
В большинстве случаев при неонатальных пневмониях наблюдается двустороннее поражение интерстициальной ткани и альвеол, которое вызывает тяжелые гипоксические расстройства и связанный с ними ацидоз. Сочетание гипоксемии и нарушений кислотно-основного равновесия провоцирует полиорганную недостаточность. В первую очередь страдает сердечно-сосудистая система, а при тяжелом течении и другие органы — почки, печень, головной мозг.
Независимо от причины, пневмонии у новорожденных протекают в 3 стадии. Сначала происходит инфильтрация (первая неделя болезни), когда поражаются преимущественно периферические отделы легких. На второй неделе начинается стадия рассасывания, характеризующаяся уменьшением процента затемненных участков и повышением пневматизации. На третьей неделе наступает этап интерстициальных изменений и деформации легочного рисунка.
Классификация
В зависимости от причины, у новорожденных выделяют бактериальную, вирусную, грибковую или протозойную формы заболевания. Если патология возникла при отсутствии других очагов инфекции в организме, ее называют первичной. Вторичное воспаление легких формируется при аспирационном синдроме, сепсисе. В современной неонатологии важна классификация пневмоний по времени развития на 2 группы:
- Врожденные. Инфицирование в этом случае происходит анте- или интранатально, а первые клинические признаки определяются в течение 3 суток после родов. Частые причины врожденного воспаления — внутриутробные инфекции.
- Приобретенные (постнатальные). Заражение патогенными микробами происходит в роддоме (нозокомиальная форма) или после выписки младенца (внебольничная форма). Симптомы выявляются спустя 72 часа после рождения ребенка, но не позже 28 дня жизни.
Симптомы пневмонии у новорожденных
Кашель у новорожденного обычно отсутствует. Изо рта периодически выделяется слизь или пена с неприятным запахом. Симптоматика дополняется общими признаками: отказом от сосания груди, повышением температуры тела, патологической возбудимостью или угнетением ЦНС. В неонатальном периоде пневмониям сопутствует инфекционный токсикоз, для которого характерен серый оттенок кожи, геморрагическая сыпь, желтуха и гепатоспленомегалия.
Осложнения
Болезнь может приводить к отеку легких, гнойно-деструктивным процессам (абсцессам, буллам, гангрене), пиопневмотораксу. Продолжительные дыхательные расстройства у новорожденных провоцируют гипоксическую энцефалопатию, кардиопатию, нефропатию. Наиболее тяжело протекают пневмонии у недоношенных детей: они часто заканчиваются генерализацией инфекции и сепсисом, а в 40% вызывают летальный исход.
Диагностика
Неонатолог начинает обследование со сбора анамнеза матери (течение беременности и родов, экстрагенитальные патологии), чтобы предположить причины дыхательных нарушений у новорожденного. Физикальные данные малоинформативны, поскольку у младенцев намного труднее выявить хрипы и крепитацию при аускультации. Расстройства дыхания оценивают по шкале Сильвермана или Даунса. Основными диагностическими методами для верификации возможной пневмонии у новорожденных являются:
Лечение пневмонии у новорожденных
Консервативная терапия
Лечение младенцев с воспалением легких проводится только стационарно: в отделении патологии новорожденных или в блоке реанимации и интенсивной терапии. Основу лечения составляют антибиотики, которые сначала подбираются эмпирически, а затем корректируются после получения результатов бактериологической диагностики. В неонатологии в основном используют бета-лактамные препараты и макролиды. Как патогенетические методы применяются:
- Кислородная поддержка. Обеспечение нормальной сатурации — первостепенная задача врачей, поскольку это снижает риск метаболических и полиорганных нарушений. Рекомендована неинвазивная вентиляция (бифазик, CIPAP), в тяжелых случаях ребенка переводят на ИВЛ.
- Иммунотерапия. Для стимуляции собственных защитных сил организма новорожденного назначают иммуноглобулины II поколения, которые включают комплекс IgG, IgM, IgA (пентаглобин).
- Инфузионная терапия. Для восполнения ОЦК и коррекции электролитных показателей показано внутривенное вливание растворов. Базовым считается 10% раствор глюкозы, который обеспечивает организм энергией. При гипоксических нарушениях эффективно ведение неотона.
Прогноз и профилактика
Вероятность полного выздоровления высокая у доношенных новорожденных без врожденных пороков и иммунодефицитов. Менее благоприятнен прогноз у недоношенных младенцев, особенно когда они требуют кислородной поддержки на ИВЛ. Профилактика неонатальных пневмоний включает антенатальную охрану плода, своевременную диагностику и лечение инфекций у беременной, предотвращение РДС путем введения дексаметазона при высоком риске преждевременных родов.
2. Диагностическая значимость признаков пневмонии у новорожденных детей/ В.В. Зубков, Е.Н. Байбарина, И.И. Рюмина // Акушерство и гинекология. — 2012.
4. Врожденная пневмония у недоношенных новорожденных: особенности этиологии, диагностики и лечения/ Е.В. Волянюк // Практическая медицина. — 2011.
Сепсис новорожденных – генерализованная гнойно-септическая инфекция, характеризующаяся наличием первичного очага и циркуляцией инфекции в крови. Сепсис новорожденных проявляется признаками инфекционного токсикоза (температурной реакцией, вялостью, диспепсией, землистой окраской кожных покровов) и образованием гнойных метастатических очагов в различных органах (мозговых оболочках, легких, костях, печени и пр.). Диагноз сепсиса у новорожденных устанавливается на основании клинических критериев и выделения возбудителя при бактериологическом посеве крови. Лечение сепсиса новорожденных включает системную антибиотикотерапию, санацию первичного и метастатических гнойных очагов, посиндромную терапию.
Общие сведения
Сепсис новорожденных – общий инфекционный процесс, обусловленный попаданием условно-патогенной и гноеродной микрофлоры из локальных очагов в кровяное русло и сопровождающийся тяжелыми системными проявлениями. По данным зарубежной педиатрии, частота сепсиса новорожденных составляет 0,1-0,8%; среди недоношенных и детей с перинатальной патологией, находящихся в ОРИТ, - 14%. Неонатальная смертность, обусловленная сепсисом новорожденных, высока и стабильна – около 30-40%. Развитию сепсиса способствуют недостаточная сформированность барьерных механизмов и иммунитета у новорожденных, пограничные состояния периода новорожденности, патологическое протекание перинатального периода, сложность ранней диагностики септических состояний.

Причины
В настоящее время доминирующее место (около 50%) среди возбудителей сепсиса новорожденных принадлежит грамположительной флоре (главным образом, стафилококкам, гемолитическому стрептококку группы А). Чуть реже (до 40% случаев) выявляется грамотрицательная микрофлора (кишечная палочка, синегнойная палочка, клебсиелла и др.); в 10% этиологическими агентами выступает смешанная флора (часто ассоциация стафилококка с грибами Candida).
Со стороны матери факторами, способствующими бактериальной контаминации новорожденного, выступают бактериальный вагиноз, кольпиты, эндометрит. Большое значение имеет степень и характер иммуносупрессии у новорожденного, которые могут быть связаны с неполноценным питанием или приемом лекарств беременной, наследственным иммунодефицитом или ВИЧ-инфекцией. В отдельных случаях причиной вспышек сепсиса новорожденных становится несоблюдение санитарного режима в родильных или детских отделениях.
Классификация
По времени развития выделяют внутриутробный и постнатальный (ранний неонатальный и поздний неонатальный) сепсис новорожденных. Внутриутробный сепсис предполагает антенатальное или интранатальное инфицирование плода; при этом первичный гнойно-септический очаг располагается вне организма ребенка (чаще всего в его роли выступает плацентит, хорионит, хориоамнионит и т. д.). В случае постнатального сепсиса первичный гнойно-воспалительный очаг всегда располагается в организме самого новорожденного.
Ранний неонатальный сепсис новорожденных развивается в первые 4-ро суток жизни ребенка. Клинические течение заболевания обычно молниеносное, с быстрым развитием полиорганнной недостаточности, летальным исходом в 5-20% случаев. Поздний неонатальный сепсис новорожденных манифестирует на 5-й день и позднее. Характеризуется медленно прогрессирующим течением, возникновением вторичных септических очагов, 5-10%-ной летальностью.
Течение сепсиса новорожденных может быть молниеносным (3-7 дней), острым (до 4-8 недель), подострым (до 1,5-3 месяцев), затяжным (более 3 месяцев). С учетом локализации первичного септического очага и входных ворот различают: пупочный, кожный, легочный, ринофарингеальный, отогенный, риноконъюнктивальный, кишечный, урогенный, катетеризационный и др. виды сепсиса новорожденных. Сепсис новорожденных может протекать в форме септицемии или септикопиемии.
Симптомы сепсиса новорожденных
Септицемия или сепсис новорожденных без метастазов обычно развивается на фоне предшествующего мокнущего пупка, конъюнктивита, гнойничковой сыпи, опрелостей, стоматита. Предвестниками сепсиса новорожденных могут выступать вялость или беспокойство, снижение аппетита, обильные частые срыгивания, плохая прибавка в весе. В период разгара развивается температурная реакция (гипер- или гипотермия), отечный синдром или эксикоз, гипотрофия. Характерным признаком сепсиса новорожденных является грязновато-серый (землистый) оттенок кожных покровов, желтушность, мраморность кожи, сыпь.
Вследствие токсического поражения различных органов возникают гепатоспленомегалия, пневмопатия (тахипноэ, цианоз), кардиопатия (тахикардия или брадикардия, артериальная гипотензия), диспепсия, мочевой синдром (олигурия, анурия, ОПН), геморрагический синдром, надпочечниковая недостаточность. Чаще всего септицемия осложняется присоединением пневмонии, которая выступает как самостоятельное интеркуррентное заболевание.
Септикопиемия или сепсис новорожденных с гнойными метастазами характеризуется возникновением на фоне интоксикации вторичных очагов отсева в мозговых оболочках, легких, костях, печени, других органах. Чаще всего септикопиемия протекает с развитием гнойного менингита, абсцедирующей пневмонии, остеомиелита; реже – с формированием абсцесса печени, гнойного артрита, панофтальмита, медиастинита, флегмоны желудка или кишечника. В восстановительном периоде происходит санация пиемических очагов, стихание токсикоза, постепенное восстановление нарушенных функций.
Молниеносная форма сепсиса новорожденных протекает с развитием септического шока: стремительным ухудшением состояния ребенка, снижением температуры тела, брадикардией, кровоточивостью, отеком легких, острой почечной недостаточностью. Летальный исход при молниеносном течении сепсиса новорожденных наступает в течение 3-5 суток.
Диагностика сепсиса новорожденных
Диагноз сепсиса новорожденного может быть заподозрен неонатологом или педиатром на основании лихорадки свыше 3 дней или прогрессирующей гипотермии; гиперлейкоцитоза, сменяющегося лейкопенией; повышением содержания в крови маркеров инфекционного процесса (СРБ, интерлейкина-8, прокальцитонина).
Факт бактериемии при сепсисе новорожденных подтверждается путем посева крови на стерильность. Важное значение имеет выявление первичного гнойного очага и метастатических очагов, микробиологического исследование отделяемого из них (бактериологическое исследование мазка с конъюнктивы, мочи на микрофлору, соскоба/отделяемого с кожи на микрофлору, мазка из глотки, кала на дисбактериоз и т. п.).
Дифференциальная диагностика сепсиса новорожденных осуществляется с локализованными гнойно-воспалительными заболеваниями (пневмонией, медиастинитом, перитонитом, менингитом, энтероколитом), генерализованными вирусными инфекциями (цитомегалией, герпесом, энтеровирусной инфекцией) и микозами (кандидозом, аспергиллезом) и др. Для этого используются дополнительные лабораторные методы – ПЦР, ИФА, микроскопия.
Лечение сепсиса новорожденных
Терапия при сепсисе новорожденных проводится одновременно в нескольких направлениях и включает санацию септического и пиемических очагов, подавление циркуляции возбудителя в крови, коррекцию нарушенных функций.
Основу этиологического лечения сепсиса новорожденных составляет антибиотикотерапия: эмпирическая комбинированная до уточнения характера микрофлоры) и целенаправленная после получения антибиотикограммы. Противомикробные препараты вводятся внутривенно, в максимальных возрастных дозировках в течение 10-15 суток с последующей сменой. Чаще всего в клинической практике для лечения сепсиса новорожденных в различных сочетаниях используются цефалоспорины, аминогликозиды, аминопенициллины, карбапенемы и др.
С целью местного лечения гнойных очагов производится вскрытие фурункулов и абсцессов, перевязки с антибактериальными и ферментными препаратами; назначается УВЧ, СВЧ, электрофорез.
Патогенетическая терапия сепсиса новорожденных включает иммунокоррекцию (плазмаферез, гемосорбцию, введение иммуноглобулинов), проведение дезинтоксикационной терапии (внутривенной инфузии глюкозо-солевых растворов и свежезамороженной плазмы), адекватную кислородотерапию и т. д. При сепсисе новорожденных обязательно проводится мониторинг состояния жизненно-важных функций: АД, ЧСС, ЭКГ, КОС и газового состава крови, биохимических показателей (сахара крови, креатинина, электролитов), гематокрита.
В остром периоде сепсиса целесообразно пребывание новорожденных в кувезе, кормление материнским молоком, тщательный уход. В восстановительном периоде к лечению подключается гимнастика, массаж, лечебные ванны.
Прогноз и профилактика сепсиса новорожденных
Прогноз сепсиса новорожденных серьезный: летальность составляет от 30-40% до 60% среди глубоко недоношенных детей. У выздоровевших детей в отделенном периоде могут отмечаться частые ОРВИ, пиелонефрит, анемия, перинатальная энцефалопатия.
Профилактика сепсиса новорожденных включает выявление и санацию инфекций мочеполовой сферы у беременной, соблюдение противоэпидемических мероприятий медперсоналом родильных домов и отделений новорожденных, тщательный гигиенических уход за новорожденным, естественное вскармливание. Вопрос о сроках вакцинации новорожденных с сепсисом против туберкулеза и против гепатита В , проводимой в первые дни жизни, решается в индивидуальном порядке.
Лечение бактериальных инфекций у новорожденных, находящихся в условиях реанимационного отделения на искусственной вентиляции легких (ИВЛ), представляет большие трудности во всем мире. Именно бактериальные осложнения - вентиляционная пневмония, сепсис, вторичный бактериальный менингит - часто определяют неблагоприятный исход терапии у этой категории больных.
Антибактериальная терапия в реанимации новорожденных в настоящее время строится на основе препаратов из группы пенициллинов, цефалоспоринов и аминогликозидов. Часто приходится использовать эти препараты в комбинациях, так как ни одни из антибиотиков вышеперечисленных групп не может перекрыть весь спектр потенциальных возбудителей госпитальной инфекции у новорожденных "высокого риска". Другой проблемой является длительность необходимой антибактериальной терапии, которая может колебаться от 10 дней до 2-3 мес. (2-8 курсов антибактериальной терапии). Селекция резистентности выделяемой флоры в процессе лечения, а также вопросы потенциальной нефротоксичности (например, при последовательном назначении антибиотиков аминогликозидного ряда), делают подбор последующих схем антибиотиков достаточно сложным.
В этом свете антибактериальные препараты из группы карбапенемов представляют значительный интерес для терапии тяжелых бактериальных инфекций у новорожденных благодаря высокой антибактериальной активности и сверхширокому спектру антимикробного действия. Особенности использования карбапенемов у детей изложены в обзоре литературы [1].
В настоящее время группа карбапенемов представлена двумя препаратами - имипенемом/циластатином (Тиенам) и меропенемом (Меронем). Эти препараты близки по своим антибактериальным и фармакокинетичсским свойствам, однако в неонатологии предпочтительно использовать меропенем на основании следующих фактов:
1. Меропенем в отличие от имипенема/циластатина не оказывает раздражающего действия на мозговые оболочки и может быть использован для лечения менингита [2].
2. Меропенем более активен, чем имипенем/циластатин в отношении госпитальных штаммов Pseudomonas aeruginosa - одного из наиболее "проблемных" микроорганизмов в реанимации новорожденных [3].
В лаборатории антибактериальной терапии ДГКБ М №13 им. Н.Ф. Филатова накоплен значительный опыт (более 50 больных) по клиническому применению меропенема (Меренем, "Zeneca") для лечения тяжелых бактериальных инфекций у новорожденных детей в условиях реанимационного отделения [1]. Меропенем продемонстрировал высокую эффективность и хорошую переносимость, в том числе и при лечении тяжелых случаев бактериального менингита у новорожденных.
В качестве примера приводим 2 выписки из истории болезни новорожденных.
Другим примером успешного использования меропенема у новорожденного является следующий клинический случай.
Ребенок М., мальчик, родился 17.12.96 г, от матери 34 лет. Беременность 2-я (1-я - в 1987 г, срочные роды), протекала с токсикозом, угрозой прерывания, бактериурией. Роды вторые, на 33-34 нед. беременности путем операции кесарево сечение по поводу частичной отслойки плаценты, кровотечения. Извлечен живой, недоношенный мальчик весом 2500 г. Оценка по шкале Ангар 6->6 балов. Состояние при рождении крайне тяжелое. В связи с неэффективным дыханием через 5 мин. начато проведение ИВЛ. Выполнена катетеризация v.umbilicalis. В возрасте 11 ч жизни переведен в отделение реанимации ДБК ГКБ №7, где тяжесть состояния была обусловлена дыхательной недостаточностью за счет респираторного дистресс синдрома (РДС) II типа, неврологической симптоматикой в виде синдрома угнетения центральной нервной системы (ЦНС), однократно отмечались тонические судороги. ИВЛ проводилась 4 сут., затем выполнена экстубация трахеи, дан дополнительный кислород в кислородной палатке. Угнетение ЦНС сохранялось, судорог повторно не было, отеки уменьшились. С 4-х суток появилась конъюгационная желтуха (билирубин до 183 мкмоль/л). В возрасте 6 сут. жизни переведен в отделение патологии новорожденных в тяжелом состоянии за счет развития пневмонии и трахеобронхита, угнетения ЦНС. В отделении патологии новорожденных состояние ребенка продолжало прогрессивно ухудшаться и 03.01.97. (16 сут. жизни) ребенок повторно поступил в отделение реанимации Тушинской ДГБ. Состояние при поступлении крайне тяжелое за счет грубой неврологической симптоматики в виде судорожного синдрома, дыхательной и сердечной недостаточности, инфекционного токсикоза, ДВС синдрома, грубых метаболических нарушений (рН - 7,26, ВЕ=-8), электролитных нарушений в виде гипокалиемии (2,8 ммоль/л), анемии (Нb 88 г/л). Диагноз при поступлении: сепсис, двухсторонняя пневмония, подозрение на гнойный менингит, гипоксически-ишемическое поражение ЦНС, судорожный синдром, ДВС синдром, анемия смешанного генеза. В общем анализе крови (от 04.01.97) выраженные воспалительные изменения: лейкоциты - 23,7х10 9 , палочкоядерные нейтрофилы - 54%, СОЭ - 24 мм/ч. Цитоз ликвора (от 08.01.97) 283 кл/мм 3 (850/3). В течение первых 16 сут. жизни ребенок получал следующую антибактериальную терапию: клафоран+амикацин (8 дней), ципрофлоксацин (8 дней). В момент повторного поступления в реанимацию назначен фортум+уназин (3 дня) - без клинического эффекта. По микробиологическим данным, из трахеобронхиального экссудата выделены 2 культуры: Klebsiella pneumonia, резистентная к цсфалоспоринам 3 генерации (цефатоксим, цефтазидим, цефоперазон) и ципрофлоксацину, и Pseudomonas aeruginosa, чувствительная только к меропенему и полимиксину и слабо чувствительная к амикацину. С 06.01.97. ребенку назначен меропенем (120 мг/кг в сутки в/в в 3 приема) в комбинации с амикацином (10 дней). Интратекально и перорально вводили полимиксин. Такая целенаправленная антибактериальная терапия оказалась результативной. Клинически - состояние с положительной динамикой, через 10 дней (на 28 сут. жизни) ребенок экстубирован, в общем анализе крови от 16.01.97. лейкоциты - 4,5х10 9 , палочкоядерные нейтрофилы - 5%, эозинофилы - 14%, СОЭ - 2 (мм/час). Цитоз ликвора от 13.1.97 - 81 кл/мм 3 (244/3), от 23.01.97 - 20 кл/мм 3 (60/3). Рентген: 17.02.97. - легочные поля прозрачны. Начал хорошо усваивать энтеральное кормление через зонд. Переведен в отделение патологии новорожденных.
Таким образом, благодаря использованию меропенема удалось купировать два тяжелейших случая бактериального менингита и тяжелой бактериальной инфекции, вызванной полирезистентными штаммами Pseudomonas aeruginosa. Предшествующая антибактериальная терапия, включавшая цефалоспорины 3 генерации, аминогликозиды и фторхинолоны, у этих новорожденных оказалась неэффективной. Меропенем использовался в максимальной дозировке 120 мг/кг в сут. в три введения, внутривенно. Не было зафиксировано каких либо токсических эффектов во время терапии меропенемом за исключением транзиторной эозинофилии (14%) у одного больного. Показатели формулы крови пришли в норму сразу после отмены препарата.
В заключение следует отметить Меронем - новый антибиотик из группы карбапенемов - как важный препарат резерва в терапии тяжелых бактериальных инфекций в неонатологии.
ЛИТЕРАТУРА
1. Н.В. Белобородова, А.В. Бирюков. Антибиотики группы карбапенемов в педиатрии. Российский вестник перинатологии и педиатрии. 1997. - т.42. - №6. - С. 37-44.
2. "Merrem/Meronem" (meropenem) Technical Monograph. International Edition, 1995. Zeneca Phirmaceuticals.
3. Klugman K.P. Meningitie in children, INPHARMA. 1996, Suppl 1 - p. 5-7.
Врожденная пневмония — это острое инфекционно-воспалительное заболевание респираторных отделов легких в результате анте- и/или интранатального инфицирования, имеющее клинико-рентгенологические проявления в первые 72 ч жизни ребенка
1.2 Этиология и патогенез
Этиологическая структура пневмоний у новорожденных существенно отличается от других возрастных периодов. В этиологии неонатальной пневмонии при трансплацентарном пути инфицирования особое значение имеет цитомегаловирусная, герпетическая инфекции, краснуха, туберкулез, сифилис. При перинатальном инфицировании важная роль отводится стрептококкам группы В, кишечной палочке, анаэробным бактериям, хламидиям, микоплазме, цитомегаловирусу, Haemophilus influenzae, Listeria monocytogenes (табл. 1) [4, 8]. По данным D.M. Popovich, A. McAlhany (2004) Chlamydia trachomatis является самым распространенным в США возбудителем микробных инфекций, передающихся половым путем, при этом хламидийная пневмония развивается у 33% новорожденных [10].
Таблица 1. Этиология врожденной пневмонии
При трансплацентарном инфицировании
Toxoplasma gondiiTreponema pallidum
Вирус простого герпеса
При интранатальном инфицировании
Стрептококк группы ВE. coli
Постнатальный путь инфицирования обусловлен коагулазонегативными стафилококками, золотистым стафилококком, синегнойной палочкой, аденовирусами, энтеровирусами, цитомегаловирусами, вирусами гриппа А, В, парагриппа, РС-вирусами, кандидами, кишечной палочкой, микобактериями туберкулеза и др. [6, 8].
Патогенез и патологическая анатомия
Большую роль в развитии врождённой пневмонии играют:
инфекционно-воспалительные заболевания органов мочевой и половой систем матери (эндометрит и т.д.);
гестационная зрелость плода, состояние системы сурфактанта и бронхолёгочного аппарата, пороки развития бронхиального дерева, перенесённая внутриутробная гипоксия, асфиксия в родах, аспирация мекония, околоплодных вод и т.д. Заболевание развивается вследствие гематогенного заноса возбудителя в последние дни или недели беременности или в результате инфицирования лёгких при поступлении в них околоплодных вод (заражённых при эндометрите, хориамнионите и т.д.), или при аспирации инфицированного содержимого родовых путей.
Недоношенность, СДР, нарушение сердечно-лёгочной адаптации, гипоксия плода способствуют развитию инфекционного процесса вследствие функциональной, морфологической и иммунологической незрелости ткани лёгких.
Во всех случаях обнаруживают двустороннее поражение лёгких (как альвеол, так и интерстиция). Оно обусловливает возникновение после рождения гиперкапнии, гипоксемии, смешанного ацидоза и гипоксии, ухудшение синтеза сурфактанта, что вызывает появление ателектазов, паренхиматозного отёка лёгких, повышение внутрилёгочного давления. В результате прогрессирующей гипоксии, ацидоза и нарушения микроциркуляции очень быстро развивается полиорганная недостаточность (вначале — сердечно-лёгочная, затем — других органов).
Для врождённой пневмонии, вызванной стрептококками группы В, характерно сочетание дыхательных расстройств и болезни гиалиновых мембран. В их формировании ведущее значение придают двум механизмам:
Ф микроорганизмы, влияя на альвеолярные пневмоциты и эндотелиальные клетки капилляров, вызывают экссудацию белков плазмы в альвеолы с последующим отложением фибрина и формированием гиалиновых мембран; Ф иммунные комплексы, состоящие из компонента комплемента СЗ, IgG и глыбок фибрина, повреждают лёгочную ткань.
Обычно в первые 24 ч жизни развивается воспалительная реакция в интерстициальной ткани лёгких, образуются множественные мелкие диффузно расположенные ателектазы.
Стадии пневмонии:
- Стадия инфильтрации (первая неделя болезни). Затенение легочной ткани без четких контуров и границ, которое, как правило, локализуется в периферических отделах сегментов, доли. В определенных участках затенение может быть ограничено межсегментарными или междолевыми перегородками, в смежных сегментах выявляется реакции интерстициума.
- Стадия рассасывания (вторая неделя болезни). Протяженность и интенсивность инфильтрации уменьшаются, возможна визуализация дольковых затенений и очаговых теней различного размера в сочетании с участками легочной ткани обычной или повышенной пневматизации на фоне усиления легочного рисунка за счет интерстициального компонента.
- Стадия интерстициальных изменений (конец второй — начало третьей недели). Инфильтративные изменения отсутствуют и выявляются интерстициальные изменения на месте инфильтрации в виде перибронхиальных изменений, сетчатой деформации легочного рисунка, тяжистости.
Согласно Национальному руководству по неонатологии диагноз врожденной пневмонии может быть подтвержден, если выявлен хотя бы один основной или три (и более) вспомогательных диагностических признака (Антонов, Е.Н. Байбарина, 2003)
1.3 Эпидемиология
Заболеваемость пневмонией составляет около 1% среди доношенных и около 10% среди недоношенных детей. У новорождённых, находящихся в отделении реанимации на ИВЛ, заболеваемость нозокомиальной пневмонией варьирует в широких пределах и может достигать 40%.
1.4 Кодирование по МКБ 10
P23 - Врожденная пневмония
В зависимости от этиологии врождённой пневмонии, отдельно регистрируют:
Р23.0. Вирусная врождённая пневмония.
Р23.1. Врождённая пневмония, вызванная хламидиями.
Р23.2. Врождённая пневмония, вызванная стафилококком.
Р23.3. Врождённая пневмония, вызванная стрептококком группы В.
Р23.4. Врождённая пневмония, вызванная кишечной палочкой [Escherihia coli>.
Р23.5. Врождённая пневмония, вызванная Pseudomonas.
Р23.6. Врождённая пневмония, вызванная другими бактериальными агентами.
Р23.8. Врождённая пневмония, вызванная другими возбудителями.
Р23.9. Врождённая пневмония неуточнённая.
1.5 Классификация
Клиническая классификация врожденной пневмонии
Классификация пневмонии новорожденных [3,4]:
Пневмония у новорождённых может быть бактериальной, вирусной, грибковой или вызвана другими возбудителями (токсоплазма, сифилис);
Бактериальная пневмония у новорождённых может быть ранней (до 72 часов после рождения) и поздней (после 72 часов после рождения);
Бактериальная пневмония может быть микробиологически подтверждена (когда в наличии есть положительный посев из трахеи) или микробиологически не подтверждена (когда нет положительного посева из трахеи);
Вентилятор ассоциированные пневмонии;
Вторичные пневмонии, являющиеся проявлением или осложнением аспирационного синдрома, сепсиса.
1.6 Клиническая картина
У новорождённого уже с первых часов жизни наблюдают одышку, включение в акт дыхания вспомогательной мускулатуры грудной клетки, приступы апноэ и цианоза, пенистые выделения изо рта. Оценка по Сильверману 4—6 баллов. Отмечают нарастающую вялость, бледность кожи (часто с цианотичным оттенком), тахикардию, увеличение размеров печени. Нередко развиваются склерема, кровоточивость. Пневмония сопровождается выраженным нарушением общего состояния: ребёнок становится вялым или беспокойным, снижается аппетит, появляются срыгивания, рвота, метеоризм, расстройство стула, присоединяются симптомы сердечно-сосудистой недостаточности, нарушения функции ЦНС.
У недоношенных новорождённых характерно доминирование в клинической картине симптомов угнетения ЦНС, нарастающей дыхательной недостаточности (периорбитальный и периоральный цианоз, появление приступов апноэ); наблюдают падение массы тела.
Пневмонии, вызванные стрептококками группы В, развиваются в первую очередь у недоношенных новорождённых, чаще в первые 24—72 ч жизни. Наблюдают усиливающуюся одышку, нарушение ритма дыхания (апноэ, гаспсы). Характерно появление хрипящего шумного выдоха, вздутия и снижения эластичности грудной клетки, разлитого цианоза, прогрессирующей гипоксемии. При рентгеновском исследовании выявляют симптом воздушной бронхографии, ретикулярно-нодозную сетку (за счёт множественных мелких ателектазов) и воспалительную инфильтрацию интерстиция.
Пневмонии, вызванные неотрицательными бактериями, протекают тяжело: с лихорадкой, апноэ, нарушениями гемодинамики, респираторным дистресс-синдромом, лёгочной гипертензией, инфекционно-токсическим шоком. При рентгеновском исследовании обнаруживают признаки, подобные синдрому гиалиновых мембран, — появление ретикулярно-нодозной сетки.
Листериозная пневмония не обладает какими-либо клиническими и рентгенологическими особенностями.
Хламидийная пневмония обычно развивается на 3—6-й нед жизни. В половине случаев ей предшествует конъюнктивит (его выявляют на 5—15-е сут). Для пневмонии характерны отсутствие лихорадки, подострое малосимптомное начало и сухой непродуктивный кашель (кашель стакатто), бронхообструктивный синдром.
Токсикоза нет. При физикальном обследовании выявляют незначительные изменения в лёгких. На рентгенограммах отмечают двустороннюю диффузную неравномерную инфильтрацию с преобладанием интерстициального компонента. В общем анализе периферической крови иногда обнаруживают умеренную эозинофилию.
Уреаплазменная пневмония обычно возникает на второй неделе жизни у детей, рождённых от матерей с указанной инфекцией. Характерно медленное развёртывание клинической картины. Пожалуй, единственный типичный симптом — упорный непродуктивный кашель. Рентгенологические особенности также отсутствуют, обнаруживают двустороннее поражение лёгких с инфильтративными неравномерными очаговыми тенями. Изменения в общем анализе периферической крови могут отсутствовать.
2. Диагностика
Критерии диагностики врожденной пневмонии. Формулировка диагнозов
Подтверждение диагноза врожденная пневмония если выявлен хотя бы один основной или три (и более) вспомогательных диагностических признака (Антонов, Е.Н. Байбарина, 2003):
Основные:
очаговые инфильтративные тени на рентгенограмме грудной клетки (при проведении рентгенографического исследования в первые трое суток жизни в 30% случаев могут отсутствовать);
высев у матери и ребенка идентичной микрофлоры (при условии взятия материала в первые сутки жизни);
при аспирационном синдроме развитие пневмонии в течение первых трех суток жизни (этот критерий применим в тех случаях, когда аспирация произошла интранатально и была подтверждена при отсасывании содержимого из трахеи непосредственно после рождения ребенка).
Вспомогательные диагностические критерии:
лейкоцитоз более 21?109/л (в сочетании со сдвигом лейкоцитарной формулы влево более 11% или без него) в общем анализе крови на первые сутки жизни;
отрицательная динамика в общем анализе крови на 2–3-и сутки жизни;
усиление бронхососудистого рисунка при рентгенологическом исследовании (в сочетании с локальным снижением прозрачности легочных полей или без него) в первые трое суток жизни;
наличие инфекционных заболеваний у матери;
наличие других гнойно-воспалительных заболеваний у ребенка в первые трое суток жизни;
наличие гнойной мокроты при первой интубации трахеи в первые трое суток жизни;
увеличение размеров печени в первые сутки жизни (более 2,5 см по средне-ключичной линии; для детей с массой тела менее 1500 г — более 2 см), иногда в сочетании с доступностью для пальпации селезенки (в отсутствие гемолитической болезни новорожденных);
тромбоцитопения менее 170?109/л;
концентрация иммуноглобулина М в сыворотке крови более 21 мг% в первые сутки жизни;
наличие жидкости в плевральных полостях с первых суток жизни;
воспалительные изменения, обнаруженные при гистологическом исследовании плаценты.
Уровень убедительности рекомендаций В (уровень достоверности доказательств –2а).
2.1 Жалобы и анамнез
Наличие факторов риска со стороны матери и ребенка:
наличие острой инфекции у матери;
колонизация матери СГБ (35-37 неделя беременности);
преждевременное отхождение околоплодных вод (? 18 часов);
повышение температуры матери во время родов ? 38? C;
бактериурия матери во время этой беременности;
нарушение КТГ плода;
недоношенный ребенок, маловесный при рождении;
перекрестная инфекция родителей и медперсонала;
хирургическое лечение новорожденного;
плохое мытье рук медперсонала.
2.2 Физикальное обследование
нестабильная температура (>37,9c или <360c);
учащенное дыхания >60/мин или эпизоды апноэ;
сильное втяжение податливых участков грудной клетки;
аускультация легких: ослабленное дыхание, выслушиваются крепитирующие хрипы;
асимметрия дыхательных шумов и экскурсий грудной клетки;
вялость, бледность, сероватый оттенок окраски кожи, отказ от сосания;
сонливость или изменения неврологического состояния;
не усвоение пищи;
тахикардия> 180 уд/мин;
увеличение параметров ИВЛ;
гнойное содержимое из трахеи.
2.3 Лабораторная диагностика
Рекомендованы бактериологические посевы (содержимое зева, трахеи, кал и др.) с определением чувствительности выделенной флоры к антибиотикам
Уровень убедительности рекомендаций А (уровень достоверности доказательств-1а)
Рекомендовано определение уровня С-реактивного белка [7].
Уровень убедительности рекомендаций С (уровень достоверности доказательств-3).
Комментарии: Повышение уровня С-реактивного белка более 10 мг/л является ранним признаком бактериальной инфекции у доношенных детей, тогда как подобная закономерность между его концентрацией в крови у недоношенных детей и наличием у них инфекционной патологии четко не доказана.
Прокальцитониновый тест (ПКТ) в последнее время считается чувствительным маркером воспалительной реакции. Повышение уровня ПКТ в сыворотке крови у новорожденных более 0,5 нг/мл определяет высокую вероятность инфекционного процесса.
Таблица 2 - Контрольные диапазоны ПКТ для новорожденных в возрасте 0-48 часов
Читайте также:

