По воротной вене инфекция попадает в печень из
Обновлено: 18.04.2024
КТ, МРТ, УЗИ признаки окклюзии воротной вены
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Наличие гиподенсного тромба в воротной вене на КТ с контрастным усилением
о МРТ и цветовая допплерография:
- Отсутствие кровотока и эффекта потери сигнала, обусловленного током крови в воротной вене:
Может объясняться снижением скорости тока крови при портальной гипертензии
- Отсутствие визуализации воротной вены (при хронической окклюзии)
- Кавернозная трансформация воротной вены с появлением коллатералей в воротах печени
• Локализация:
о Любые отделы внутри- или внепеченочной части воротной вены
5. Рекомендации по визуализации:
• Лучший метод диагностики:
о Цветовая допплерография - высокоточный и недорогой метод исследования, применяемый в первую очередь
о КТ с контрастным усилением либо МРТ используются с целью всесторонней оценки изменений
• Выбор протокола:
о Цветовая или спектральная допплерография
о КТ с контрастным усилением или МРТ
(Слева) На аксиальной КТ с контрастным усилением у женщины 32 лет с кровотечением из варикозно расширенных вен пищевода, однако без упоминаний о каком-либо заболевании печени в анамнезе, не визуализируется воротная вена, определяется лишь небольшое количество мелких венозных коллатералей. Селезенка не визуализируется (состояние после спленэктомии, выполненной по поводу нескольких эпизодов инфаркта).
(Справа) На КТ срезе у этой же пациентки определяется окклюзия воротной вены визуализируются крупные коллатеральные вены. Обратите внимание на нарушение морфологии печени: гипертрофию ее центральных отделов и атрофию периферических, что обусловливает скругление ее краев. (Слева) На КТ срезе на фоне нарушения морфологии печени визуализируются коллатеральные вены в типичном случае, иллюстрирующем первичный тромбоз воротной вены. Данные изменения могут быть ошибочно приняты за признаки цирроза, как при лучевых методах исследования, так и клинически. Тем не менее, цирроз печени и окклюзия воротной вены обусловлены отличными причинами, имеют разное клиническое значение и характеризуются различным прогнозом. Впоследствии у пациента было обнаружено предтромботическое состояние —дефицит протеина.
(Справа) На КТ срезе определяется большее количество венозных коллатералей в брыжейке (на фоне тромбоза воротной вены). (Слева) На КТ в артериальной фазе контрастного усиления у женщины 59 лет, у которой на фоне предтромботического состояния возник тромбоз воротной вены, визуализируется тромб в задней ветви воротной вены правой доли. Определяется преходящее повышение плотности печени, обусловленное компенсаторным усилением кровотока по печеночной артерии.
(Справа) На КТ в портально-венозной фазе контрастного усиления у этой же пациентки определяется равномерное контрастное усиление печени, асцит; визуализируется тромбированная правая долевая ветвь воротной вены.
в) Дифференциальная диагностика окклюзии воротной вены:
2. Сдавливание извне:
• Сдавливание воротной вены могут вызвать узлы в воротах печени, объемные образования печени и поджелудочной железы
3. Синдром Бадда-Киари:
• Тромбоз печеночных вен (а не ветвей воротной вены) ± нижней полой вены
• Гипертрофия сохранных участков печени, расположенных центрально; атрофия и некроз периферических отделов
г) Патология:
1. Общая характеристика:
• Этиология:
о Самые частые причины: цирроз печени и панкреатит
о Тромбоз:
- Стаз крови в результате обструкции синусоидов на фоне цирроза
- Острый панкреатит:
Сгусток крови попадает в воротную вену через селезеночную вену
- Септический тромбофлебит:
Обусловлен дивертикулитом, аппендицитом, интарперитонеальным абсцессом, воспалительной болезнью кишечника
- Повышенная свертываемость крови
о Опухолевая инвазия:
- Чаще всего обусловлена гепатоцеллюлярным раком (ГЦР)
- А также протоковым раком поджелудочной железы или нейроэндокринной опухолью
- Редко возникает на фоне метастатического поражения печени или холангиокарциномы
• Ассоциированные патологические изменения:
о Абсцесс печени и септический тромбофлебит
о Опухоли печени (например, ГЦР) и опухолевая инвазия
2. Стадирование, градация и классификация:
• Прорастание рака печени или поджелудочной железы в воротную вену существенно ухудшает прогноз
3. Микроскопия:
• Опухолевый тромб имеет ту же тканевую структуру, что и первичная опухоль
д) Клинические особенности:
1. Проявления окклюзии воротной вены:
• Наиболее частые признаки/симптомы:
о Нарушение функции печени
о Боль в животе, обусловленная застойными изменениями в кишечнике, непроходимостью (илеус), либо инфарктом
• Другие признаки/симптомы:
о Асцит
о Инцедентальная находка при лучевых методах исследования: часто обнаруживается в случаях далеко зашедшего цирроза печени
о Может являться первым проявлением гиперкоагуляции:
- Возникающие при этом морфологические и функциональные нарушения печени могут быть ошибочно интерпретированы как изменения, обусловленные циррозом
• Клинический профиль:
о Чаще всего заболевают пациенты, страдающие циррозом печени ± ГЦР
2. Демография:
• Возраст:
о Любой
3. Течение и прогноз:
• Тромб в воротной вене, не обусловливающий ее окклюзию, может лизироваться без каких-либо остаточных изменений либо с формированием незначительного рубца
• Окклюзионный тромбоз воротной вены означает постоянное, стойкое нарушение тока крови в ней:
о Смертность при портальной гипертензии обусловлена кровотечением из варикозно расширенных вен ЖКТ
о Снижение кровотока в печени, гибель клеток, регенеративные изменения
• Опухолевая инвазия воротной вены означает неблагоприятный прогноз:
о Делает невозможной трансплантацию печени или резекционное вмешательство, ограничивает возможность химиоэмболизации
4. Лечение:
• Антикоагулянты при остром, умеренно выраженном тромбозе (при удовлетворительном функциональном состоянии печени)
• Системный прием антибиотиков при септическом тромбофлебите
Поражения печени, описанные в данной рубрике, являются проявлениями основного заболевания, а не самим заболеванием, то есть описывает одно из проявлений болезни, демонстрируя и раскрывая один из характерных признаков или симптомов основной болезни, а не саму болезнь.
Таким образом, код K77 является дополнительным кодом и может быть использован только после кода основного заболевания, например, после:
- Шистосомоз [бильгарциоз] (B65.0-B65.9).
Из данной подрубрики исключены:
- Алкогольный гепатит (K70.1);
Классификация
Амилоидоз
1. Выделяют 4 основные формы амилоидоза:
- амилоидоз, связанный с изменениями иммуноцитов;
- реактивный системный;
- наследственный;
- локализованный.
2. Исходя из локализации амилоида, выделяют 3 гистологических типа печеночного амилоидоза:
- I тип - интралобулярный;
- II тип - перипортальный;
- III тип - периваскулярный, смешанный.
Токсоплазмоз
Выделяют острую, хроническую, латентную и резидуальную формы врожденного токсоплазмоза. Поражение печени наиболее актуально при острой форме.
Различают также церебральные и висцеральные формы врожденного токсоплазмоза. Поражения печени характерны для висцеральной формы.
Этиология и патогенез
Токсоплазмоз
Считается, что внутриутробное заражение плода происходит, если мать инфицирована во время беременности. Антитела, циркулирующие в организме женщины до наступления беременности, обеспечивают надежную защиту плода от заражения. Заражение плода происходит путем трансплацентарной передачи.
Токсоплазмозные поражения печени (мезенхимальный гепатит с печеночной недостаточностью) формируются в основном при заражении матери в третьем триместре беременности. Поражения печени наблюдаются при остром течении токсоплазмоза и сочетаются с поражением других органов и систем (лимфатические узлы, почки, центральная нервная система).
В печени обнаруживается картина интерстициального гепатита с мелкими участками некрозов и перипортальной инфильтрацией, воспаления желчных протоков, вне- и внутрипеченочные холестазы Холестаз - нарушение продвижения желчи в виде застоя в желчных протоках и (или) проточках.
. Порой находят очаги экстрамедуллярного кроветворения.
Селезенка увеличена, с гиперплазией пульпы и обширной клеточной инфильтрацией.
Крайне редко обнаруживаются цисты или свободно лежащие паразиты. Характерные для токсоплазмоза изменения обнаруживаются в других органах и тканях.
Сифилис плода. Ранний врожденный сифилис (сифилис грудного возраста и сифилис раннего детского возраста).
Поражение плода сифилисом происходит на 5-м месяце беременности и сопровождается изменениями внутренних органов, а несколько позднее и костной системы.
Первичное и преимущественное поражение печени у таких плодов является подтверждением плацентарной теории передачи сифилиса потомству. Специфические признаки врожденного сифилиса внутренних органов плода носят большей частью диффузный воспалительный характер и проявляются мелкоклеточной инфильтрацией и разрастанием соединительной ткани. Распространенные и тяжелые поражения висцеральных органов плода часто делают его нежизнеспособным, что приводит к поздним выкидышам и мертворождениям.
Изменения в печени связаны с тем, что спирохета проникает в организм плода через пупочную вену. Макроскопически печень увеличенная, очень плотная, желто-коричневого или белесовато-коричневого цвета (так называемая "кремневая" печень).
Шистосомоз
Поражение печени часто вызывается шистосомами S. mansoni и S. japonicum. Основной локализацией паразитов являются венозные сплетения брюшной полости, что может обусловить кишечный или мочеполовой шистосомоз. Однако нередко эти проявления клинически не выражены, и изменения печени являются ведущими в картине болезни.
Патология печени развивается при попадании в нее яиц гельминтов через воротную вену. Тяжесть поражения печени в результате инвазии S. japonicum связана с большим количеством яиц, откладываемых этим гельминтом. Попав в мелкие разветвления воротной вены, яйца шистосом задерживаются в них и вызывают иммунологические и клеточные реакции в печени. Вокруг соответствующих участков портальной вены возникают инфильтраты из гистиоцитов и эозинофилов, замещающихся впоследствии фибробластами. Одновременно имеется гиперплазия купферовских клеток с расширением синусоидов. Пигмент шистосом поглощается клетками ретикулоэндотелия. При этом сами гепатоциты на ранней стадии болезни чаще остаются неизмененными, хотя и возможны небольшие участки их некроза.
Основным морфологическим проявлением заболевания являются гранулы вокруг яиц в ветвях воротной вены. В последующем происходит утолщение стенок портальных трактов с набуханием и дистрофией печеночных клеток по периферии долек в результате их ишемии. Далее прогрессирует фиброз ткани, характер и распространение которого зависят от локализации и величины пораженных ветвей воротной вены, иногда ограничиваясь одной долей.
На ранних стадиях увеличение селезенки носит реактивный характер. Позже в ней могут развиться фиброз или повторные инфаркты в результате тромбозов селезеночной вены.
Яйца шистосом, попадая в ветви портальной вены, образуют гранулёмы с нарушением кровотока в печени и портальной гииертензией. С увеличением продолжительности инвазии после разрушения и рассасывания яиц на месте гранулём развивается фиброз. Постепенно он прогрессирует вокруг более крупных ветвей воротной вены, приводя к характерным для этого заболевания изменениям - фиброзу Симмерса: на срезах печени появляются белые кольца вокруг ветвей воротной вены, которые похожи на мундштук глиняной трубки.
Эпидемиология
Признак распространенности: Редко
Амилоидоз. При реактивном амилоидозе печень поражается почти всегда, при наследственном - в 50% случаев. Поражение печени в целом наблюдается у 60-90% больных амилоидозом.
Врожденный сифилис
Распространенность существенно колеблется в различных регионах. В развивающихся странах заболеваемость ассоциирована с низким уровнем развития здравоохранения; в западных странах - с наркоманией и СПИД.
Расовых и гендерных различий не выявлено.
Шистосомоз
В зависимости от вида возбудителя, шистосомоз распространен в различных эндемических регионах (Африка, Ближний Восток, Дальний Восток, Южная Америка, Карибский бассейн, Индия, Турция).
Интенсивность и распространенность инфекции, в среднем, увеличиваются с возрастом и достигают пика обычно в возрасте от 10 до 20. лет. Несколько чаще поражаются мужчины (возможно, в связи с хозяйственной деятельностью).
Клиническая картина
Клинические критерии диагностики
гепатомегалия; спленомегалия; асцит; боль в правом подреберье; желтуха; лихорадка; гипотрофия; сыпь; слабость; гиперспленизм; увеличение живота
Воротная вена собирает идущую от органов брюшной полости (кишечника, селезенки, желудка) кровь и несет ее в печень. Орган обеспечивает очистку крови, после чего происходит ее отток в общую систему кровообращения. Портальный кровеносный сосуд образуется слиянием селезеночной, нижней и верхней брыжеечной вен. В воротный сосудистый ствол непосредственно впадают вены поджелудочной железы и желудочные (правая и левая). Воротный кровеносный сосуд печени обеспечивает нормальную работу пищеварительного тракта и является важным узлом системы кровообращения, патологии которого отражаются на функционировании всего организма.
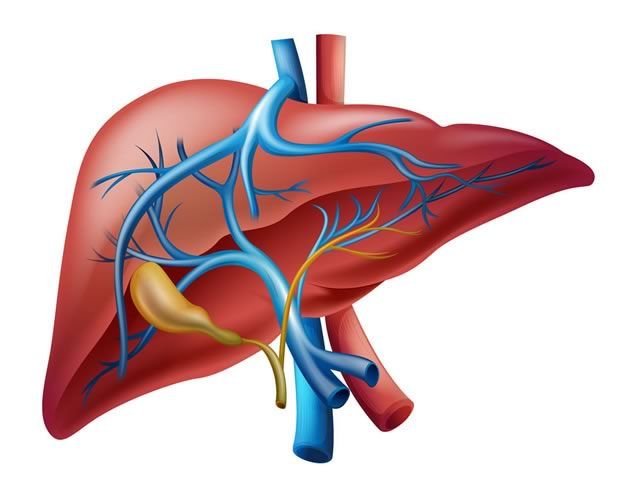
Поражения воротной вены
Выделяют следующие виды патологий.
Портальная гипертензия. Данное заболевание характеризуется увеличением внутреннего давления в воротной вене. Причинами развития данной патологии могут быть вирусные гепатиты, печеночный цирроз, нарушения обменных процессов, тяжелые сердечные заболевания, тромбы печеночных, селезеночных вен и другие. Симптоматика выражена диспепсией, снижением веса, тяжестью в правом подреберье, общей слабостью.
Тромбоз. Данная тяжелая патология развивается при формировании кровяных сгустков в просвете воротной вены, препятствующих оттоку крови. Основными причинами развития тромбоза являются следующие: воспаление и злокачественные образования органов пищеварения, травмы печени, желчного пузыря, селезенки, аномалии свертываемости крови, цирроз, различные инфекции и другие. Патология проявляется болевыми ощущениями в области живота, тошнотой с последующей рвотой, повышением температуры, диспепсическим синдромом и другими симптомами.
Кавернозная трансформация. Заболевание характеризуется образованием сосудистых полостей (каверном), заполненных кровью, и развивается вследствие генетического порока формирования вен, заключающегося в их значительном сужении, частичном или полном отсутствии. Кавернозная трансформация является врожденной аномалией. Если она не была выявлена в детстве, то обнаруженная в зрелом возрасте указывает на прогрессирующую портальную гипертензию, вызванную гепатитом или циррозом.
Пилефлебит. Эта патология характеризуется гнойным воспалением воротной вены, спровоцированным перитонитом, возникшим после перенесенного острого аппендицита. Симптомами пилефлебита являются: сильный жар, боли в животе с признаками отравления, желтуха, внутреннее кровоизлияние в венозной области пищевода, желудка и другие.
Диагностика и лечение
Диагностические мероприятия включают в себя следующие этапы и методы: осмотр, сбор анамнеза, ультразвуковое обследование, компьютерную и магнитно-резонансную томографию, портографию. Полученные инструментальными обследованиями данные дополняются показателями анализов крови. Лечение зависит от вида и тяжести поражения, сопутствующих симптоматических патологий и других факторов.
Воротная вена, v. portae. Вены образующие воротную вену
Воротная вена собирает кровь от всех непарных органов брюшной полости, за исключением печени: от всего желудочно-кишечного тракта, где происходит всасывание питательных веществ, которые поступают по воротной вене в печень для обезвреживания и отложения гликогена; от поджелудочной железы, откуда поступает инсулин, регулирующий обмен сахара; от селезенки, откуда попадают продукты распада кровяных элементов, используемые в печени для выработки желчи.
Конструктивная связь воротной вены с желудочно-кишечным трактом и его крупными железами (печень и pancreas) обусловлена, кроме функциональной связи, и общностью их развития (генетическая связь).
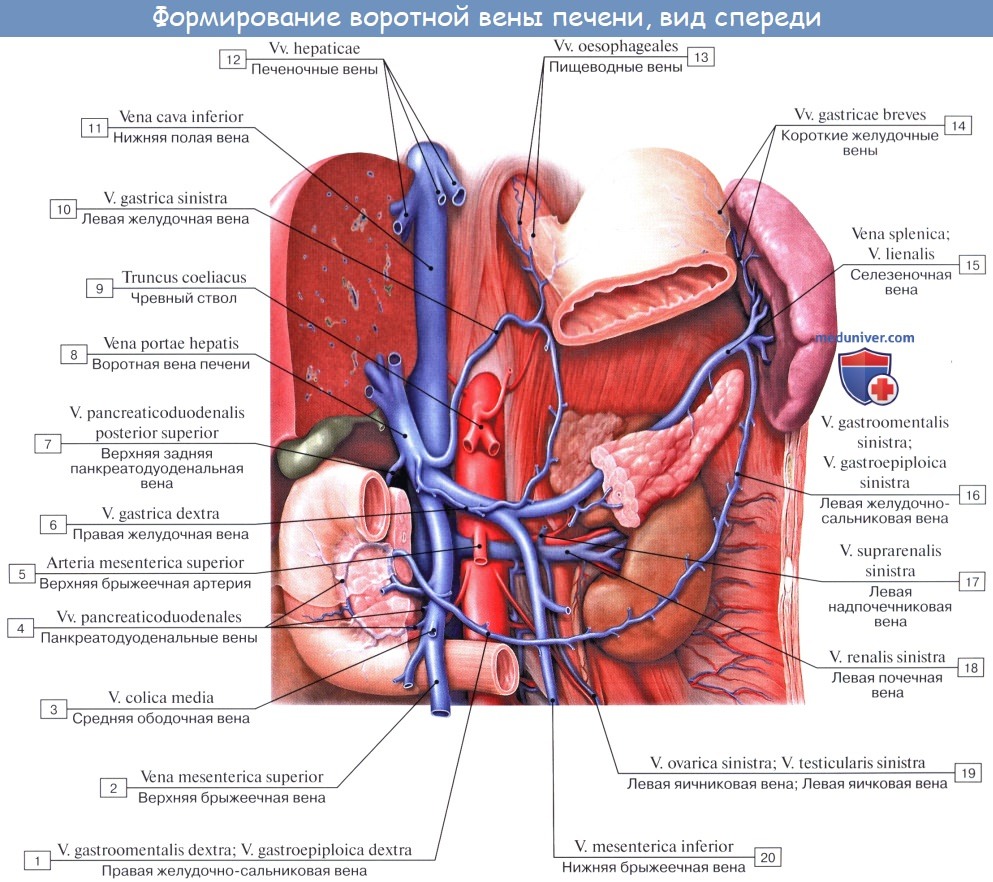
V. portae, воротная вена, представляет толстый венозный ствол, расположенный в lig. hepatoduodenale вместе с печеночной артерией и ductus choledochus. Слагается v. portae позади головки поджелудочной железы из селезеночной вены и двух брыжеечных — верхней и нижней.
Направляясь к воротам печени в упомянутой связке брюшины, она по пути принимает vv. gastricae sinistra et dextra и v. prepylorica и в воротах печени разделяется на две ветви, которые уходят в паренхиму печени. В паренхиме печени эти ветви распадаются на множество мелких веточек, которые оплетают печеночные дольки (vv. interlobulares); многочисленные капилляры проникают в самые дольки и слагаются в конце концов в vv. centrales, которые собираются в печеночные вены, впадающие в нижнюю полую вену.
Таким образом, система воротной вены в отличие от других вен вставлена между двумя сетями капилляров: первая сеть капилляров дает начало венозным стволам, из которых слагается воротная вена, а вторая находится в веществе печени, где происходит разделение воротной вены на ее конечные разветвления.
V. lienalis, селезеночная вена, несет кровь из селезенки, желудка (через v. gastroepiploica sinistra и vv. gastricae breves) и из поджелудочной железы, вдоль верхнего края которой позади и ниже одноименной артерии она направляется к v. portae.
Vv. mesentericae superior et inferior, верхняя и нижняя брыжеечные вены, соответствуют одноименным артериям. V. mesenterica superior на своем пути принимает в себя венозные ветви от тонкой кишки (vv. intestinales), слепой кишки, восходящей ободочной и поперечной ободочной кишки (v. colica dextra и v. colica media), и, проходя позади головки поджелудочной железы, соединяется с нижней брыжеечной веной. V. mesenterica inferior начинается из венозного сплетения прямой кишки, plexus venosus rectalis.
Направляясь отсюда вверх, она на пути принимает притоки от сигмовидной ободочной кишки (vv. sigmoideae), от нисходящей ободочной кишки (v. colica sinistra) и от левой половины поперечной ободочной кишки. Позади головки поджелудочной железы она, соединившись предварительно с селезеночной веной или самостоятельно, сливается с верхней брыжеечной веной.
КТ, МРТ, УЗИ при пиогенном абсцессе печени
а) Определение:
• Ограниченное скопление гноя в печени с деструкцией ее паренхимы, обусловленное бактериальной инфекцией
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Образование с множественными перегородками в структуре или группа кистозных образований меньшего размера
(Слева) На аксиальной КТ с контрастным усилением у женщины 37 лет с периодически рецидивирующим холангитом определяется существенное расширение внутрипеченочных желчных протоков, в просвете которых находятся скопления газа. Также визуализируется многокамерный пиогенный абсцесс.
(Справа) На корональной МР томограмме (МР-панкреатохолангиография) у этой же пациентки определяется выраженное расширение внутрипеченочных и проксимальных внепеченочных желчных протоков, киста холедоха четвертого типа, ставшие причиной возникновения восходящего холангита и абсцесса. (Слева) На аксиальной КТ у женщины средних лет с жалобами на боль в верхней половине живота справа и лихорадкой после артериальной химиоэмболизации по поводу ГЦР, определяется плотное скопление этилированного масляного раствора (липиодол) внутри опухоли. Также определяется скопление жидкости и газа в центре образования; аспирата представлял собой некротически измененную и инфицированную ткань опухоли.
(Справа) На аксиальной КТ без контрастного усиления у пожилого пациента, страдающего дивертикулитом, с жалобами на боль вверху живота справа, определяется округлое скопление жидкости и газа - абсцесс, причиной которого стал инфекционный тромбофлебит, обусловленный дивертикулитом. (Слева) На аксиальной КТ с контрастным усилением у мужчины 46 лет, которому недавно была выполнена холецистэктомия, визуализируется абсцесс в области ложа желчного пузыря и прилежащих к нему отделов печени, содержащий газ и жидкость.
(Справа) На поперечной сонограмме у этого же пациента определяется скопление комплексной жидкости, при дренировании которого под контролем УЗИ был получен гной. Через две недели, несмотря на сохранение остаточного образования в печени, произошло клиническое улучшение, и какого-либо дополнительного лечения не потребовалось.
4. УЗИ:
• Серошкальное УЗИ:
о Неравномерно утолщенная гипоэхогенная или умеренно эхогенная стенка
о Эхогенность абсцессов:
- Анэхогенные (50%), гиперэхогенные (25%), гипоэхогенные (25%)
- ± перегородки или уровни жидкости в абсцессе
- Эхогенные (яркие) включения с наличием артефактов позади обусловлены газом
- ± дебрис в структуре абсцесса, а также заднее акустическое усиление
5. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТ с контрастным усилением
в) Дифференциальная диагностика пиогенного абсцесса печени:
1. Метастазы в печени:
• Кистозные образования, которые чаще всего не сгруппированы и не имеют перегородок
2. Амебный абсцесс печени:
• Округлое периферическое образование без перегородок в структуре, в 85% случаев — единичное
3. Инфаркт трансплантата печени:
• Тромбоз печеночной артерии → некроз печени и желчных протоков
5. Билиарная цистаденокарцинома:
• Редко встречающееся образование кистозного характера, с плотностью воды и множественными перегородками в структуре
• Воспалительные изменения окружающих тканей отсутствуют
г) Патология. Общая характеристика:
• Этиология:
о Пять основных путей формирования пиогенного абсцесса печени:
- Билиарный: восходящий холангит
- Портальный: пилефлебит воротной вены:
В порядке уменьшения частоты: дивертикулит, аппендицит, проктит, воспалительная болезнь кишечника
о Бактериальная инфекция попадает в печень по брыжеечным венам:
- Артериальный: по печеночной артерии при септицемии
- Непосредственное распространение
о Например, при перфорации язвы желудка или двенадцатиперстной кишки
- Травматический: при тупой травме или проникающих ранениях, а также при оперативных вмешательствах
о Превалирующие причины в странах Запада:
- Дивертикулит или восходящий холангит
- Инфицирование некротически измененной (в результате инфаркта) ткани (трансплантата печени, опухолей)
д) Клинические особенности:
1. Проявления пиогенного абсцесса печени:
• Клинический профиль:
о Люди среднего или пожилого возраста с лихорадкой, болью вверху живота справа, увеличением печени и ее болезненностью при пальпации, лейкоцитозом
• Диагноз: на основании данных тонкоигольной биопсии
2. Демография:
• Эпидемиология:
о Около 90% всех абсцессов печени являются пиогенными
о Заболеваемость выше в странах Запада (обусловлена восходящим холангитом и дивертикулитом)
3. Лечение:
• Чрескожная аспирация и парентеральное введение антибиотиков (показатель успешности более 90%)
е) Диагностическая памятка пиогенного абсцесса печени:
1. Следует учесть:
• В большинстве случаев данные лучевых методов исследования в сочетании с клиническими проявлениями позволяют установить точный диагноз
2. Советы по интерпретации изображений:
• Абляция или трансартериальная химиотерапия опухолей печени может приводить к некрозу опухоли с появлением газа:
о Дифференциальная диагностика опухоли, в структуре которой имеется газ, с абсцессом на основании только лишь данных лучевой диагностики невозможна
ж) Список использованной литературы:
1. Kuo SH et al: Mortality in Emergency Department Sepsis score as a prognostic indicator in patients with pyogenic liver abscess. Am J Emerg Med. 31 (6):916-21, 2013
2. Alsaif HS et al: CT appearance of pyogenic liver abscesses caused by Klebsiella pneumoniae. Radiology. 260(1): 129-38, 2011
3. Benedetti NJ et al: Imaging of hepatic infections. Ultrasound Q. 24(4):267-78, 2008
Читайте также:

