Почему с бронхитом кладут в инфекционную больницу
Обновлено: 19.04.2024
От него не скроешься. Рано или поздно с ним встречается каждый человек. Надо ли его бояться? А может, инфекция совсем безобидна? Паниковать не стоит, но и легкомысленное отношение – ошибка.
— Елена Геннадьевна, что такое вирус Эпштейна-Барр?
— Среди герпес-вирусов насчитывают 8 типов, вызывающих патологии у вида Homo sapiens, то есть у людей. Вирус Эпштейна-Барр – герпес-вирус IV типа. После заражения вирусом Эпштейна-Барр инфекция остаётся в организме навсегда и никогда его не покидает.
Вирус Эпштейна-Барр – один из самых распространённых герпес-вирусов у людей. Восприимчивость к нему человека высока. Многие дети инфицируются до достижения годовалого возраста, а к 40-50 годам инфекция есть в организме практически у каждого.
— Как происходит заражение вирусом Эпштейна-Барр?
Вирус Эпштейна-Барр проникает в организм через верхние дыхательные пути, и уже оттуда распространяется в лимфоидную ткань, вызывая поражения лимфоузлов, миндалин, селезёнки и печени.
При размножении в организме вирус Эпштейна-Барр воздействует на иммунную систему. Механизм воздействия сложен, но в конечном результате за счёт поражения В-лимфоцитов и угнетения Т-клеточного иммунитета происходит подавление выработки интерферона – белка, отвечающего за противовирусную защиту организма.
В современном мире у детей отмечается всплеск заболеваемости, особенно в городах. Наиболее высока вероятность заразиться в местах скопления людей.
— А бессимптомный носитель может быть опасен?
— Чаще всего источником инфекции становится человек в острой стадии болезни. Но передача от бессимптомного носителя не исключена.
— Какую болезнь вызывает вирус Эпштейна-Барр?
— Классическое проявление – инфекционный мононуклеоз. Для него характерны общие интоксикационные симптомы: высокая температура тела, сонливость, вялость, головные боли, боль в горле, увеличение лимфоузлов (или лимфопролиферативный синдром).
Лимфопролиферативный синдром сочетает:
- Поражение рото-, носоглотки: острый фарингит с гипертрофией (увеличением) лимфоидной ткани носоглотки, острые аденоидит и тонзиллит. Это проявляется затруднённым носовым дыханием, храпом во сне.
- Поражение периферических лимфатических узлов (часто поражаются переднешейные, подчелюстные и заднешейные).
Выраженное увеличение шейных лимфоузлов может сопровождаться одутловатостью лица, пастозностью век. - Увеличение печени и селезёнки.
Читайте материалы по теме:
Знать, что ребёнок инфицирован, важно и по другой причине. Вирус Эпштейна-Барр может изменить реакцию на некоторые антибиотики, спровоцировать токсикоаллергическую реакцию. Поэтому следует обязательно своевременно выявлять вирус и сообщать о нём лечащим врачам, они будут подбирать антибиотики с учётом этого факта.
Тяжёлые последствия возникают, если первичное заражение происходит у женщины в период беременности. Вирус Эпштейна-Барр преодолевает плацентарный барьер, это грозит гибелью плода или значительными дефектами развития.
— Есть мнение, что вирус Эпштейна-Барр вызывает гепатит и даже лимфому. Это правда?
— Герпетические вирусы кровотоком разносятся по всему организму, поражают все группы лимфатических узлов. И печень, и селезёнка при остром течении мононуклеоза увеличены. При этом течение болезни обычно благоприятное, здоровье печени полностью восстанавливается.
Утверждать, что вирус Эпштейна-Барр непременно приводит к лимфоме, нельзя. Обнаружить вирус недостаточно: если инфицировано практически всё население планеты, естественно, анализы обнаружат наличие вируса в организме, но ведь лимфомой заболевает далеко не каждый. Конечно, хроническое подавление иммунной системы может приводить к разным нарушениям, в том числе к онкологическим заболеваниям. Но достоверной связи нет. А скомпенсировать иммунные нарушения современная медицина в силах.
Паниковать точно не стоит. Но и надеяться на самостоятельное излечение не надо. Когда ребёнок постоянно болеет, родители зачастую впадают в отчаяние. И хотя избавиться от герпес-вирусов навсегда невозможно, вполне можно облегчить состояние и в разы уменьшить частоту заболеваний. Лечиться можно и нужно.
Подробнее о гепатитах читайте в наших статьях:
— Какими методами можно проверить, присутствует ли в организме вирус Эпштейна-Барр? Какие анализы его выявляют?
Метод ИФА точнее, он в любом случае покажет и наличие инфекции, и выраженность инфекционного процесса. Выводы в данном случае делают по присутствию в крови специфических иммуноглобулинов (антител) к вирусу. Например, если обнаружены иммуноглобулины класса М (IgM), можно говорить об острой фазе инфекции (первичном заражении либо реактивации вируса, когда-то попавшего в организм). Если найдена определённая фракция иммуноглобулина класса G (IgG), это свидетельствует, что организм в прошлом уже сталкивался с инфекцией. Поэтому для определения диагностического метода нужна консультация врача.
— Какими методами лечения вируса Эпштейна-Барр располагает современная медицина?
— Это сложная задача. Если для герпес-вирусов I и II типа (вирусов простого герпеса) есть специфические противовирусные средства, то для вируса Эпштейна-Барр и цитомегаловируса специфической терапии пока не разработали. При лёгком течении болезнь может пройти сама, но при тяжёлом течении с поражением костного мозга медицинская помощь необходима. Лечение направлено на стимуляцию иммунитета, применяются интерфероны. Схему лечения выбирают, исходя из множества факторов, определять её должен только врач.
После излечения вирус продолжает жить в организме. Периодически могут возникать обострения: из-за переохлаждения, длительного пребывания под солнцем, стресса и т. д. Проявления инфекции – всегда повод идти к врачу.
Беседовала Дарья Ушкова
Редакция рекомендует:
Для справки:
Королёва Елена Геннадьевна
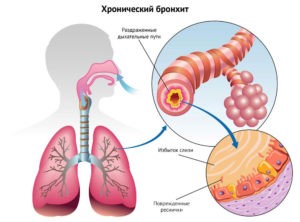
Бронхит – это заболевание, при котором у детей воспаляются бронхи (полые ответвления трахеи, соединяющие ее и легкие).
Общие сведения о болезни
При воспалении бронхи сильно отекают, вследствие чего сужаются, поэтому воздух по ним поступает с затруднением. Организм в ответ на воспалительный процесс вырабатывает большое количество слизи, а бронхи путем мышечных сокращений стремятся от нее избавиться, чтобы не было закупорки. В итоге ребенок кашляет и отхаркивает мокроту.
Почему бронхит опасен?
Вследствие этой болезни сильно ухудшается проходимость бронхов, что снижает уровень вентиляции легких. Недостаток кислорода негативно сказывается на работе всех систем организма, притупляет мозговую активность, что внешне проявляется слабостью, вялостью, отсутствием желания заниматься даже любимыми делами.
Вторая причина опасности заболевания – его возможный переход в пневмонию. Несмотря на плохую проходимость бронхов, бактерии и вирусы все равно могут продвигаться по ним в легкие. Осев на плохо снабжаемых кислородом внутренних поверхностях, они размножаются, вызывая воспаление.
Важно! При отсутствии терапии или неправильном лечении бронхита пневмония – одно из самых частых осложнений у детей разного возраста.
Дети хуже переносят бронхит!
Мокрота при этом заболевании скапливается довольно глубоко. Избавиться от нее организм может только за счет деятельности дыхательной мускулатуры, которая у дошкольников развита плохо. Даже сильный кашель у малышей может быть неэффективным, вне зависимости от его длительности. В связи с этим дети страдают больше и дольше, чем взрослые.
Причины заболевания:
- стрептококк, пневмококк и другие бактерии (мокрота бывает гнойной);
- грипп, а также другие вирусы (мокрота имеет желтоватый оттенок либо прозрачна);
- грибковые инфекции;
- контакт с токсинами и/или аллергенами.
Первые две причины – наиболее частые для детей, а среди них самый опасный фактор развития бронхита – грипп.
Родителям следует знать, что ребенок может заболеть бронхитом, даже если:
- раньше у него не было этого заболевания;
- вы не допускаете переохлаждения ребенка.
Симптомы заболевания
Самая распространенная форма болезни – вирусная, и она проявляется следующими симптомами:
- повышенная температура;
- кашель;
- частое неглубокое дыхание, шум во время этого процесса, хрипы;
- сниженный аппетит;
- сонливость, слабость (часто ребенку даже тяжело дойти до туалета).
При бактериальной природе недуга ребенок испытывает:
Важно! Нельзя проводить самолечение этого заболевания. Тем более при его бактериальной форме – в этом случае детей госпитализируют и лечат только в условиях стационара!
Классификация детских бронхитов
По продолжительности болезнь бывает:
- хронической – длительные бронхиты (от трех месяцев), которые повторяются на протяжении более двух лет;
- рецидивирующей – три раза в год или более ребенок переносит заболевание длительностью 2-3 недели;
- острой – длится 2-3 недели.
По природе:
- инфекционный бронхит, вызванный бактериями, вирусом или их сочетанием;
- аллергическая форма – контакт с аллергенами, вредными веществами (пыль, сигаретный дым, токсины и др.).
Выделяют также обструктивный бронхит, характерный для дошкольников и проявляющийся закупоркой бронха. Его причинами могут быть:
- очень сильный отек бронхов (он наиболее опасен при изначально узком их просвете);
- повышенная вязкость, обильное выделение слизи, ее плохой отток;
- бронхоспазм.
При частых обструктивных бронхитах нужно провести обследование ребенка на предмет бронхиальной астмы. Источник:
Н.К. Кайтмазова, Т.Б. Касохов, И.Е. Третьякова, З.А. Цораева
Современные представления об обструктивном бронхите у детей
// Вестник новых медицинских технологий, 2009, т.XVI, №1, с.204-206
Методы диагностики
Если при прослушивании грудной клетки педиатр замечает характерные признаки болезни, то ребенку назначаются:
- клинический анализ крови для определения формы заболевания – вирусной или бактериальной;
- рентгенография (исключает или подтверждает пневмонию);
- исследование мокроты (точно выявляет возбудителя).
Лечение бронхита
Какие меры могут принять родители:
Какие препараты рекомендуются врачами?
- если у ребенка есть серьезные патологии легких (врожденные аномалии, малая выработка ферментов для разжижения мокроты и др.);
- при наличии обструктивного бронхита назначаются лекарства для расширения просвета бронхов;
- короткий курс муколитического препарата может быть назначен, если болезнь протекает тяжело, эта мера сочетается с массажем для отвода мокроты и лекарствами, которые стимулируют откашливание.
Помимо пероральных препаратов, могут быть прописаны ингаляции. Но только с использованием рекомендованных врачом лекарств и специальных приборов!
При бронхите исключить:
- горячие паровые ингаляции;
- перегрев грудной клетки горячими ванными, компрессами, одеждой, разогревающими мазями, горчичниками.
Меры профилактики
- Не курите рядом с ребенком, а лучше вообще в квартире.
- Своевременно делайте прививки от пневмококка и других бактерий-возбудителей этого недуга.
- Обеспечьте ребенку профилактику ОРВИ (не перегревайте его, надевайте ему одежду по погоде, проводите закаливания).
У нас работают одни из лучших в Санкт-Петербурге детских пульмонологов. Клиника имеет современное диагностическое оборудование, проводит точные лабораторные исследования в короткий срок.
Наш специалист верно диагностирует заболевание и назначит индивидуальный курс лечения для вашего ребенка. Мы сделаем все для того, чтобы вернуть малышу здоровье, не допустить осложнений болезни. Если пациенту потребуется нахождение в стационаре, ему будет предоставлена комфортная и уютная палата, а внимательный персонал обеспечит круглосуточный уход.
Источники:
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Острая кишечная инфекция у детей и взрослых занимает второе место по распространённости после респираторных болезней. Этот группа инфекционных заболеваний, протекающих в ЖКТ и сопровождающихся местными и общими симптомами. Особенно остро кишечная инфекция проходит у младенцев. Согласно статистике ВОЗ, каждый год в мире от кишечных инфекций умирает примерно 2 млн детей младше 5 лет. Поэтому очень важно своевременно обращаться за квалифицированной помощью.
Всплески заболевания обычно приходятся на теплое время года, особенно когда влажно. Болезнетворные микроорганизмы живучи и могут существовать до нескольких дней вне тела человека. Это могут быть вирусы и бактерии. Дети раннего возраста наиболее подвержены заражению и сложнее переносят инфекцию. У них велик риск осложнений и серьезного вреда здоровью в целом. Микроорганизмы проходят через рот и желудок, потом закрепляются в кишечнике и размножаются, от этого происходит общая интоксикация.
Разновидности инфекций
Все инфекции делятся на бактериальные и вирусные, которые в свою очередь тоже классифицируются на несколько видов.
Бактериальные виды
- Стафилококковая – на ее фоне появляется рвота, диарея, незначительно повышается температура тела. Может быть насморк, желудочные и кишечные спазмы, покраснение горла.
- Сальмонеллезная – ребенка лихорадит, у него повышается температура, стул становится жидким, но сохраняет нормальный цвет.
- Брюшно-тифозная – возникает лихорадка, ломота в теле, может носом идти кровь, болеть горло, при мочеиспускании ребенку больно.
- Эшерихиоз – рвота, понос, повышение температуры тела, колики в животе. Источник:
А.Н. Сурков
Тактика лечения острых кишечных инфекций у детей
// Вопросы современной педиатрии, 2011, т. 10, №6, с.141-147
Вирусные формы
Причины развития заболевания
Возбудителями острых кишечных инфекций могут выступать патогенные и условно-патогенные бактерии, вирусы.
Основные формы передачи вируса: орально-фекальная, а для вирусной инфекции характерен воздушно-капельный путь. Нередко заражение происходит от грязных, несвежих или недостаточно приготовленных продуктов, сырой воды. Вирус или бактерия проходит через рот и желудок и далее укрепляется в кишечнике, где начинается активное размножение, приводящее к интоксикации организма.
Основные причины заражения:
- контакт с людьми-носителями;
- некачественные или несвежие продукты питания;
- низкое качество и загрязненность воды;
- плохо вымытые овощи и фрукты.
Симптомы кишечной инфекции у детей
Признаки заболевания разделяют на местные и общие. К последним относятся:
- высокая температура;
- недомогание;
- головная боль;
- обезвоживание.
Местные симптомы:
- поражения желудка и кишечника;
- диарея;
- боли в животе;
- рвота.
При тяжёлой форме острой кишечной инфекции у ребёнка могут развиться осложнения с различной симптоматикой:
- Нейротоксикоз: спутанность сознания, нервозность, судороги.
- Нарушение кровообращения: снижение давления, бледность и синюшность кожи, ухудшение работы сердца.
- Почечная недостаточность: снижение выработки мочи, боли в районе поясницы.
- Гиповолемический шок от обезвоживания: резкое похудение, пониженная температура, у младенцев — западение родничка.
- Кровотечения в органах ЖКТ.
Самые распространенные признаки, по которым можно определить инфекцию – это некоторые изменения поведения ребенка. Он становится сонливым, отказывается от еды, у него вялость.
Болезнь может иметь инкубационный период. Первые симптомы могут появляться через 6-48 часов после заражения.
Способы клинической диагностики
Чтобы точно установить диагноз и исключить другие заболевания, проводятся:
- бактериологические посевы кала и рвоты;
- анализ крови (общий, иммуноферментный);
- копрологический анализ кала. Источник:
Д.В. Усенко, А.А. Плоскирева, А.В. Горелов
Острые кишечные инфекции у детей в практике педиатра: возможности диагностики и терапии
// Вопросы современной педиатрии, 2014, т.13, №3, с.12-20
Очень важно отличить инфекцию кишечника от других болезней с похожими симптомами. Например, от небактериального отравления пищей или лекарствами, воспаления аппендикса, пневмонии. Если появились симптомы, нужно обратиться к детскому инфекционисту или гастроэнтерологу. Врач назначит бактериологические исследования и/или дополнительные серологические способы диагностики, чтобы выявить антитела к возбудителям инфекции. При вирусных инфекциях ухудшается общее состояние, поднимается высокая температура, а при бактериальных возникают четкие локальные симптомы.
Лечение острой кишечной инфекции у детей
Первое желание родителей – что-то дать ребенку, как-то начать его лечить еще до консультации с врачом.
До прихода врача нужно оказать первую помощь:
Если соблюдать все рекомендации врача, бороться с обезвоживанием и соблюдать диету, ребенок сможет выздороветь за 4-5 дней.
Рекомендации при острой форме заболевания
Профилактика обезвоживания
Меры против высокой температуры
Антибиотики
ВОЗ дала рекомендации, когда при кишечных инфекциях показана терапия именно противомикробными препаратами:
- диарея на протяжении нескольких дней;
- кровь в рвотных и каловых массах;
- холера в тяжелой форме.
Сорбенты
Это именно то, что можно дать ребенку при кишечной инфекции, чтобы избежать интоксикации. Согласно данным ВОЗ, нет прямых доказательств действенности таким препаратов именно против заболевания. Однако и вреда они не наносят, поэтому педиатры часто их назначают.
Диета при кишечной инфекции у детей
Болезнь будет протекать хуже, если кормить ребенка молочными и мясными продуктами. Почти любая еда может ухудшить состояние. Поэтому в идеале показано голодание на 1-2 дня. Однако далеко не все родители согласны на такое и такие меры не подходят детям с низкой массой тела. ВОЗ предлагает кормить ребенка так же, как и до болезни, но лучше перевести его на вегетарианскую диету с преобладанием жидкой пищи. Полезны овощи, крупы.
Профилактика кишечных инфекций
- соблюдать личную гигиену;
- употреблять в пищу только чистые и свежие продукты;
- подвергать их необходимой термической обработке;
- пить только кипячёную воду;
- избегать контактов с больными.
Источники:
- А.Н. Сурков. Тактика лечения острых кишечных инфекций у детей // Вопросы современной педиатрии, 2011, т.10, №6, с.141-147.
- Д.В. Усенко, А.А. Плоскирева, А.В. Горелов. Острые кишечные инфекции у детей в практике педиатра: возможности диагностики и терапии // Вопросы современной педиатрии, 2014, т.13, №3, с.12-20.
- Х.С. Хаертынов, В.А. Анохин. Современные принципы терапии острых кишечных инфекций // Казанский медицинский журнал, 2010, т.1, №XCI
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Острый бронхит – воспалительное заболевание органов дыхательной системы, при котором в воспалительный процесс вовлекаются бронхи. Является одной из частых причин обращения за медицинской помощью. В большинстве случаев острого бронхита его причиной является инфекция, например вирусная или бактериальная, и требуется лечение противовирусными препаратами или антибиотиками.
Острый бронхит — это заболевание, характеризующееся воспалительным процессом дыхательной системы человека, поражением слизистой оболочки. Во время заболевания нарушается проходимость бронхов. Острый бронхит подразделяется на виды:
- Первичный (возникает как самостоятельное заболевание, нарушающее деятельность только бронхов);
- Вторичный (возникает в результате другого инфекционного заболевания).
На практике чаще встречаются вторичные бронхиты. Дети и взрослые редко страдают изолированным бронхитом, в первую очередь заболевание осложняется заложенностью носа и болевыми ощущениями в носоглотке.
При остром течении заболевания поражается ряд органов:
- Слизистая оболочка бронхов.
- Подслизистый слой ткани.
- Мышечный слой ткани.
Появление осложнений острого бронхита связано с недостаточным лечением заболевания. К осложнениям можно отнести развитие пневмонии, появление острой дыхательной недостаточности, сердечной недостаточности, астмы, облитерирующего бронхиолита. Любая форма бронхита переходит в хроническую, если вовремя не начать лечение. Своевременное обращение к специалисту поможет избежать осложнения со здоровьем.
Причины и симптомы острого бронхита
Признаки острого бронхита:
- Внезапность появления заболевания;
- Заложенность носовых проходов;
- Боли и першение в носоглотке;
- Частый кашель, сопровождающийся мокротой;
- Болевые ощущения в грудной клетке;
- Одышка;
- Повышенная температура тела;
- Головные боли;
- Повышенная утомляемость;
- Ослабленность.
Причины острого бронхита:
- Вирусное заболевание;
- Заболевание бактериального характера;
- Грибковое заболевание;
- Отравление;
- Аллергическая реакция;
- Загрязненность воздушных масс (угольные шахты, заводы по переработке отходов).
Симптомы острого бронхита:
- Снижение аппетита;
- Интоксикация;
- Появление озноба.
Симптомы и причины острого бронхита у взрослых и у детей одинаковые, а лечение разное. Многие медикаменты запрещены в детском возрасте. Острый бронхит у взрослых и детей сопровождается заболеваниями органов дыхательной системы:
Диагностика острого бронхита включает в себя ряд исследований:
- Визуальный осмотр больного медицинским специалистом;
- Анкетирование и беседа, изучение образа жизни пациента;
- Рентген легких (дозировка подбирается исходя из возраста пациента);
- Развернутый анализ крови;
- Осмотр слизистых трахеобронхиального дерева с использованием дыхательного бронхоскопа;
- Электрокардиограмма;
- Флюорография;
- Исследование мокроты, отделяемой из органов дыхательной системы;
- Исследование внешнего дыхания, включающего в себя измерение объема и скорости дыхательного процесса.
Консультативный прием у специалиста – верный путь в борьбе с недугом. При первых признаках наступления заболевания необходимо обратиться за медицинской помощью.
Как проходит лечение острого бронхита
Схема лечения заболевания зависит от возбудителя. Если причиной является вирусная инфекция, то лечение в обязательном порядке содержит прием противовирусных препаратов. Дозировка препарата подбирается исходя из степени и этапа заболевания, возраста пациента.
Неотъемлемой частью лечения бронхита является прием антибиотиков и пробиотиков одновременно. Пробиотики помогают поддерживать микрофлору кишечника. При интоксикации организма курс приема пробиотиков составляет не менее семи дней. Как вылечить острый бронхит поможет опытный врач, так как самолечение может привести к негативным последствиям и переходу бронхита в хроническую форму.
Лечение острого бронхита включает в себя несколько этапов:
- Выявление возбудителя;
- Назначение медикаментозной терапии, способствующей расширению бронхов и облегчению дыхательных процессов;
- Прием медикаментов, способствующих отхождению мокроты;
- Прием препаратов поражающих возбудителей заболевания, антибиотиков.
- Противовирусные препараты: Виферон, Кагоцел.
- Препараты способствующие расширению бронхов: Беродуал, Теотард.
- Отхаркивающие препараты: Бронхорус, Лазолван, Мукалтин, Гербион.
- Антибиотики: Цефтриаксон, Левофлоксацин.
Внимание! Перед приминением обязательно проконсультируйтесь с врачом.
Многие препараты используются в период основного лечения, а также и после для проведения паровых процедур. Например, Лазолван или Беродуал. Для проведения ингаляций препараты реализуются в форме суспензий.
Антибиотики назначаются в последнюю очередь, если заболевание не поддается ранее установленной схеме лечения. Курс приема антибиотиков составляет от 5 до 10 дней. Лечение острого бронхита проходит в условиях стационара. В домашних условиях после основного лечения необходимо продолжить курс, включающий в себя физиопроцедуры.
Проведение ингаляций при помощи небулайзера – эффективный метод лечения бронхита.
Кроме приема медикаментов, при лечении бронхита применяется массаж и дыхательная гимнастика. Массаж улучшает отхождение мокроты и улучшает циркуляцию крови, снимает тонус. Дыхательная гимнастика направлена на восстановление дыхания и устранения одышки.
Уход и рекомендации
Во время лечения острого бронхита следует отказаться от вредных привычек:
- Прием спиртных напитков, так как очень сильная нагрузка на печень создается в период медикаментозного лечения;
- Отказ от сигаретной продукции, для улучшения отхождения мокроты и очищения легких.
Соблюдение режима дня – важное условие в период лечения. В рационе присутствует пища, богатая белками и поливитаминами. Обильное употребление жидкости. Больной выпивает в сутки не меньше трех литров. С жидкостью выводятся из организма вредные вещества. Помещение подлежит постоянному проветриванию и поддержанию достаточной влажности
Противопоказания
Во время лечения и в период восстановления организма противопоказано:
- Курение.
- Употребление спиртных напитков.
- Переохлаждение организма.
- Сухой воздух в помещении.
В случае если причиной острого бронхита стала аллергическая реакция, запрещается контактировать с агрессивным аллергеном. Устранение факторов, провоцирующих появление или обострение бронхита, своевременное лечение и профилактика – это залог здоровья человека.
Что может объединять человека, перенесшего ОРВИ, работника вредного производства, аллергика и заядлого курильщика?
- Галина Павловна, есть те, кто болел бронхитом, есть те, кто слышал или подозревает об этом заболевании, но что это такое на самом деле?
Это воспаление слизистой оболочки бронхов.
- Что происходит с организмом человека в общем и с его лёгкими, в частности, при бронхите?
Ведущий симптом – кашель, достаточно мучительный и заставляющий обращаться за медицинской помощью. В начале заболевания кашель сухой, раздражающий, может усиливаться на вдохе, при разговоре. Его еще называют непродуктивным, поскольку при нем нет выделения мокроты. Возможны дискомфорт или боли за грудиной.
Спустя некоторое время кашель становится влажным (продуктивным, так как при нем начинает отделение мокроты). Это может происходить как на фоне лечения, так и без него. Отделяемая мокрота может иметь слизистый, гнойный характер.
Если отмечается сужение просвета бронхов (обструкция), возникает одышка (этот симптом отмечается не у всех пациентов).
Легочные альвеолы при бронхите в воспалительный процесс не вовлекаются.
- Каким бывает бронхит у взрослых и детей?
Он бывает острым и хроническим.
Острый бронхит - это процесс, при котором симптомы сохраняются не более 3 недель, заболевание отмечается не чаще 3 раз в год.
При хроническом бронхите признаки (в частности, кашель с мокротой) отмечаются более 3 недель, эпизоды обострения или острого бронхита возникают чаще 3 раз в год.
По характеру воспаления бронхит бывает катаральным, катарально-гнойным, гнойным, иногда - геморрагическим (с выделением прожилок крови, кровянистой мокроты).
У детей хронический бронхит встречается и выставляется как диагноз реже, чем у взрослых.
- Чем бронхит отличается от тяжелой простуды и пневмонии?
Более частые признаки при ОРВИ - это поражение верхних дыхательных путей, глотки. Кашель при ней менее продолжительный и менее мучительный. Могут быть боли в горле при глотании, першение. При выслушивании (аускультации) грудной клетки никаких патологических изменений (патологических дыхательных шумов) не отмечается.
Пневмония также может осложнять течение ОРВИ. При ней состояние больного более тяжелое, при выслушивании грудной клетки может отмечаться ослабление дыхания, а также характерный звуковой феномен - крепитация. Следует помнить, что если пневмонический очаг небольшой по объему и при этом залегает глубоко в ткани легкого, то услышать специфические для нее признаки иногда невозможно.
- Почему возникает бронхит? Бронхитом можно заразиться?
Причинами бронхита бывают инфекции (бактерии, вирусы, грибки), аллергены, токсические и раздражающие вещества. Интересный пример неинфекционного бронхита - попадание желудочного (!) содержимого в просвет бронхов. Такое встречается, например, при гастроэзофагеальной рефлюксной болезни, когда в горизонтальном положении (чаще ночью) кислое желудочное содержимое попадает из желудка в пищевод, и далее затекает через гортань в трахею и бронхи.
Можно ли заразиться бронхитом? Да, если бронхит инфекционного происхождения. Однако правильнее говорить, что можно заразиться той инфекцией, которая вызвала бронхит.
- Как отличить вирусный бронхит от бактериального?
На этапе осмотра пациента врачом можно лишь предполагать, какой именно природы бронхит, т.е. вирусной, бактериальной или какой-то иной. Однако точный диагноз можно поставить только после проведения соответствующих исследований, т.е. вирусологических и бактериологических. Это может быть исследование мокроты на наличие патогенного агента, крови - на наличие антител к каким-то вирусам, которые способны вызывать бронхит, и т.п.
- Чем опасен бронхит? Может ли острый бронхит перейти в хронический или астму?
Он опасен появлением осложнений. При длительно текущем, нелеченном бронхите может сужаться просвет бронхов (вследствие воспалительного отека слизистой оболочки) с затруднением прохождения по ним воздуха. Возможно развитие пневмонии.
Продолжительность терапии зависит, прежде всего, от причины, вызвавшей бронхит. В среднем, при остром неосложненном бронхите она составляет 10-12 дней. Лечат его амбулаторно.
Некоторые формы хронического бронхита лечатся в стационаре. Необходимость в госпитализации определяется лечащим врачом.
Несмотря на то, что во многих случаях бронхит лечится дома, это - не синоним самолечения. В любом случае, необходимо сразу показаться врачу и уже после этого выполнять его назначения.
- Чего ни в коем случае нельзя делать больному бронхитом? Например, можно ли ему курить?
Не заниматься самолечением (в том числе принимать антибиотики; при сухом кашле - средства, подавляющие кашель; бесконтрольно использовать жаропонижающие препараты; не проводить физиопроцедуры), не откладывать консультацию у доктора.
Курить больному с бронхитом нельзя. Причина проста. В табачном дыме содержатся раздражающие вещества, которые при уже имеющемся остром воспалительном процессе будут замедлять излечение, а при хроническом - усугублять патологический процесс.
- Каковы могут быть последствия бронхита, если его не лечить?
- Может быть существуют какие-то методы, соблюдение которых позволяет не заболеть бронхитом?
Безусловно. Гарантий, разумеется, нет, но значительно уменьшить вероятность возникновения это недуга вполне возможно.
Это, прежде всего, своевременное и правильное лечение ОРВИ под контролем доктора.
Важно соблюдать режим труда и отдыха, достаточно спать, рационально питаться, заниматься физкультурой и спортом.
- А что делать человеку, у которого однажды уже была диагностирована эта болезнь? В чём заключается вторичная профилактика бронхита?
Избегать воздействия факторов, способствующих хронизации патологического процесса - прежде всего, отказаться от курения.
Если человек занимался спортом - продолжать занятия.
Полезны дыхательные упражнения, в том числе, в рамках дыхательной гимнастики.
По показаниям, после консультации с врачом, могут назначаться иммуномодуляторы.
- К врачу какой специальности необходимо обратиться при симптомах бронхита?
Если есть возможность - к врачу-пульмонологу. Однако на практике в силу отсутствия такого специалиста по месту жительства, либо высокой его загруженности, попасть к нему не всегда возможно. В таком случае следует обращаться к терапевту или к врачу общей практики.
Гревцова Галина Павловна
Выпускница лечебного факультета Курского государственного медицинского университета 2002 года.
Читайте также:

