Полиомиелит у детей статьи
Обновлено: 23.04.2024
Полиомиелит (болезнь Хайне–Медина, детский спинальный паралич) — острое вирусное инфекционное заболевание, характеризующееся в тяжёлых случаях поражением мотонейронов спинного мозга и ядер черепных нервов в стволе головного мозга с развитием периферических параличей. Заболеваемость: 0,01 на 100 000 населения в 2001 г.
Массовая вакцинация против полиомиелита привела к резкому снижению заболеваемости во многих странах мира. Спорадические случаи и локальные вспышки этого заболевания среди невакцинированных регистрируют до настоящего времени (в России — вспышка полиомиелита среди невакцинированных детей в Чеченской Республике в 1994–1996 гг.). ВОЗ планирует ликвидировать полиомиелит в течение первого десятилетия ХХI века.
Классификация • Непаралитические формы •• Абортивная (без поражения нервной системы) •• Менингеальная • Паралитические формы •• Спинальная •• Понтинная •• Бульбарная •• Бульбоспинальная форма •• Понтоспинальная форма •• Бульбопонтоспинальная форма.
Этиология. Возбудитель — РНК-содержащий вирус семейства Picornaviridae рода Enterovirus. Известны 3 серотипа вируса. Возбудитель поражает мотонейроны серого вещества спинного мозга и ядра двигательных черепных нервов. При разрушении 40–70% мотонейронов возникают парезы, свыше 75% — параличи. Возбудитель устойчив во внешней среде.
Эпидемиология. Единственный резервуар и источник инфекции — человек (больной и вирусоноситель). Наиболее опасны в эпидемическом отношении вирусоносители и больные со стёртыми и абортивными формами. Инфекция распространяется контактным и алиментарным путями. Заболевание регистрируют во всех возрастных группах, но чаще у детей до 5 лет. Наиболее подвержены риску развития паралитического полиомиелита: пациенты с иммунодефицитными состояниями (в большей мере В-дефицитные), истощенные и ослабленные дети, неиммунные беременные.
Анамнез: контакт с больным полиомиелитом за 3 нед до появления первых симптомов заболевания, пребывание в регионе, неблагополучном по заболеваемости полиомиелитом. Факт проведения вакцинации живой полиомиелитной вакциной за месяц до появления первых симптомов заболевания или контакт с вакцинированным в течение последних двух месяцев (ситуации, связанные с вакцинассоциированной формой болезни).
• Вакцинассоциированные случаи полиомиелита. Согласно определению ВОЗ, к ним следует относить паралитический полиомиелит (с развитием вялых парезов или параличей без нарушения чувствительности) со стойкими остаточными явлениями (сохраняющимися более 2 мес), развившийся в сроки с 4-го по 30-й день после проведения вакцинации у вакцинированного и с 4-го по 60-й день — у контактного с привитым. От таких больных выделяют вирус полиомиелита, сходный с вакцинным, и наблюдают нарастание титров типоспецифических АТ более чем в 4 раза. Вакцинассоциированный полиомиелит развивается у 1 из 6 млн вакцинированных детей, а у контактных с привитыми — в 2 раза реже.
• Постполиомиелитический синдром: мышечная утомляемость, фасцикуляции и атрофии различных групп мышц; наблюдают через много лет после перенесённой паралитической формы.
Методы исследования • Выделение возбудителя с первых дней болезни из слизи носоглотки, кала, ликвора • Обнаружение АТ к возбудителю и прироста их титра в динамике в реакциях нейтрализации и РСК.
ЛЕЧЕНИЕ • При паралитических формах — симптоматическая терапия: в остром периоде (первые 2 нед болезни) постельный режим, покой, тепло на поражённую конечность (укутывание, озокеритотерапия, парафиновые аппликации), ортопедический режим (вытянутые нижние конечности, под коленные суставы подкладывают валики, стопы упирают под углом 90° в ножной конец матраца; при поражении верхних конечностей их удерживают в слегка отведённом положении, матрац, на котором лежит больной, должен быть твёрдым и ровным, на кровать под матрац подкладывают фанерный щит) • В восстановительном периоде показаны массаж, физиотерапевтические реабилитационные мероприятия. Назначают антихолинэстеразные препараты, холиномиметики и витамины группы В. Больных паралитическим полиомиелитом лечат в стационаре не менее 40 дней, в периоде остаточных явлений показано санаторное лечение.
Осложнения • Пневмония • Паралич дыхательных мышц • Поражение бульбарных ядер • Постполиомиелитический синдром.
Профилактика • Иммунизацию проводят живой ослабленной вакциной Сейбина, начиная с 3 мес жизни, трёхкратно через 45 дней. Ревакцинацию проводят в 18, 20 мес и в 16 лет. В обычных условиях вакцинацию проводят одновременно с АКДС. Для вакцинации иммунодефицитных детей, а также лиц, их окружающих, используют парентеральную инактивированную (убитую) вакцину Солка. Дети до 15 лет, имевшие тесный контакт с больным полиомиелитом, подлежат немедленной однократной вакцинации живой пероральной поливалентной вакциной. При невозможности её проведения контактных по палате изолируют сроком на 20 дней • Высокая эффективность вакцинопрофилактики полиомиелита позволила ВОЗ в 1988 г. принять решение о возможности ликвидации этой инфекции в мире. В настоящее время принятая программа глобальной ликвидации полиомиелита успешно выполняется. В России разработали и внедряют аналогичную национальную программу. В соответствии с ней помимо плановой (рутинной) 3-кратной иммунизации детей с 3-месячного возраста и последующей 4-кратной ревакцинации также проводят дни туровой (национальной) иммунизации (2 раза в год всех детей до 3 лет независимо от прививочного анамнеза), а также дополнительную массовую иммунизацию в следующих случаях: на территориях с охватом вакцинацией менее 95% населения, по эпидемиологическим показаниям (в очагах инфекции), при отмечающейся циркуляции вируса среди населения.
Синонимы • Болезнь Хайне–Медина • Детский спинальный паралич • Острый передний полиомиелит • Острый боковой полиомиелит
МКБ-10 • A80 Острый полиомиелит
Примечание. Существуют генные дефекты, ведущие к предрасположенности к инфицированию полиовирусами (например, локус 19q13.2–q13.3, ген PVS).
Код вставки на сайт
Полиомиелит (болезнь Хайне–Медина, детский спинальный паралич) — острое вирусное инфекционное заболевание, характеризующееся в тяжёлых случаях поражением мотонейронов спинного мозга и ядер черепных нервов в стволе головного мозга с развитием периферических параличей. Заболеваемость: 0,01 на 100 000 населения в 2001 г.
Массовая вакцинация против полиомиелита привела к резкому снижению заболеваемости во многих странах мира. Спорадические случаи и локальные вспышки этого заболевания среди невакцинированных регистрируют до настоящего времени (в России — вспышка полиомиелита среди невакцинированных детей в Чеченской Республике в 1994–1996 гг.). ВОЗ планирует ликвидировать полиомиелит в течение первого десятилетия ХХI века.
Классификация • Непаралитические формы •• Абортивная (без поражения нервной системы) •• Менингеальная • Паралитические формы •• Спинальная •• Понтинная •• Бульбарная •• Бульбоспинальная форма •• Понтоспинальная форма •• Бульбопонтоспинальная форма.
Этиология. Возбудитель — РНК-содержащий вирус семейства Picornaviridae рода Enterovirus. Известны 3 серотипа вируса. Возбудитель поражает мотонейроны серого вещества спинного мозга и ядра двигательных черепных нервов. При разрушении 40–70% мотонейронов возникают парезы, свыше 75% — параличи. Возбудитель устойчив во внешней среде.
Эпидемиология. Единственный резервуар и источник инфекции — человек (больной и вирусоноситель). Наиболее опасны в эпидемическом отношении вирусоносители и больные со стёртыми и абортивными формами. Инфекция распространяется контактным и алиментарным путями. Заболевание регистрируют во всех возрастных группах, но чаще у детей до 5 лет. Наиболее подвержены риску развития паралитического полиомиелита: пациенты с иммунодефицитными состояниями (в большей мере В-дефицитные), истощенные и ослабленные дети, неиммунные беременные.
Анамнез: контакт с больным полиомиелитом за 3 нед до появления первых симптомов заболевания, пребывание в регионе, неблагополучном по заболеваемости полиомиелитом. Факт проведения вакцинации живой полиомиелитной вакциной за месяц до появления первых симптомов заболевания или контакт с вакцинированным в течение последних двух месяцев (ситуации, связанные с вакцинассоциированной формой болезни).
• Вакцинассоциированные случаи полиомиелита. Согласно определению ВОЗ, к ним следует относить паралитический полиомиелит (с развитием вялых парезов или параличей без нарушения чувствительности) со стойкими остаточными явлениями (сохраняющимися более 2 мес), развившийся в сроки с 4-го по 30-й день после проведения вакцинации у вакцинированного и с 4-го по 60-й день — у контактного с привитым. От таких больных выделяют вирус полиомиелита, сходный с вакцинным, и наблюдают нарастание титров типоспецифических АТ более чем в 4 раза. Вакцинассоциированный полиомиелит развивается у 1 из 6 млн вакцинированных детей, а у контактных с привитыми — в 2 раза реже.
• Постполиомиелитический синдром: мышечная утомляемость, фасцикуляции и атрофии различных групп мышц; наблюдают через много лет после перенесённой паралитической формы.
Методы исследования • Выделение возбудителя с первых дней болезни из слизи носоглотки, кала, ликвора • Обнаружение АТ к возбудителю и прироста их титра в динамике в реакциях нейтрализации и РСК.
ЛЕЧЕНИЕ • При паралитических формах — симптоматическая терапия: в остром периоде (первые 2 нед болезни) постельный режим, покой, тепло на поражённую конечность (укутывание, озокеритотерапия, парафиновые аппликации), ортопедический режим (вытянутые нижние конечности, под коленные суставы подкладывают валики, стопы упирают под углом 90° в ножной конец матраца; при поражении верхних конечностей их удерживают в слегка отведённом положении, матрац, на котором лежит больной, должен быть твёрдым и ровным, на кровать под матрац подкладывают фанерный щит) • В восстановительном периоде показаны массаж, физиотерапевтические реабилитационные мероприятия. Назначают антихолинэстеразные препараты, холиномиметики и витамины группы В. Больных паралитическим полиомиелитом лечат в стационаре не менее 40 дней, в периоде остаточных явлений показано санаторное лечение.
Осложнения • Пневмония • Паралич дыхательных мышц • Поражение бульбарных ядер • Постполиомиелитический синдром.
Профилактика • Иммунизацию проводят живой ослабленной вакциной Сейбина, начиная с 3 мес жизни, трёхкратно через 45 дней. Ревакцинацию проводят в 18, 20 мес и в 16 лет. В обычных условиях вакцинацию проводят одновременно с АКДС. Для вакцинации иммунодефицитных детей, а также лиц, их окружающих, используют парентеральную инактивированную (убитую) вакцину Солка. Дети до 15 лет, имевшие тесный контакт с больным полиомиелитом, подлежат немедленной однократной вакцинации живой пероральной поливалентной вакциной. При невозможности её проведения контактных по палате изолируют сроком на 20 дней • Высокая эффективность вакцинопрофилактики полиомиелита позволила ВОЗ в 1988 г. принять решение о возможности ликвидации этой инфекции в мире. В настоящее время принятая программа глобальной ликвидации полиомиелита успешно выполняется. В России разработали и внедряют аналогичную национальную программу. В соответствии с ней помимо плановой (рутинной) 3-кратной иммунизации детей с 3-месячного возраста и последующей 4-кратной ревакцинации также проводят дни туровой (национальной) иммунизации (2 раза в год всех детей до 3 лет независимо от прививочного анамнеза), а также дополнительную массовую иммунизацию в следующих случаях: на территориях с охватом вакцинацией менее 95% населения, по эпидемиологическим показаниям (в очагах инфекции), при отмечающейся циркуляции вируса среди населения.
Синонимы • Болезнь Хайне–Медина • Детский спинальный паралич • Острый передний полиомиелит • Острый боковой полиомиелит
МКБ-10 • A80 Острый полиомиелит
Примечание. Существуют генные дефекты, ведущие к предрасположенности к инфицированию полиовирусами (например, локус 19q13.2–q13.3, ген PVS).

Полиомиелит – это опасное для жизни заболевание, вызываемое полиовирусом.
Вирус передается от человека к человеку и может инфицировать спинной мозг человека, вызывая паралич (когда человек не может двигать частями тела).
Каковы симптомы полиомиелита?
У большинства людей, инфицированных полиовирусом (около 72 из 100), не будет никаких видимых симптомов. Примерно у 1 из 4 человек с полиовирусной инфекцией будут симптомы гриппа, которые могут включать:
- Боль в горле
- Жар
- Усталость
- Тошноту
- Головную боль
- Боль в животе
Эти симптомы обычно длятся от 2 до 5 дней, а затем проходят сами по себе.
У меньшего количества людей с полиовирусной инфекцией разовьются другие, более серьёзные симптомы, влияющие на головной и спинной мозг:
- Парестезия (ощущение покалывания в ногах)
- Менингит (инфекция оболочки спинного и / или головного мозга) встречается примерно у 1 из 25 человек с полиовирусной инфекцией.
- Паралич (человек не может двигать частями тела) или слабость в руках, ногах или в обоих случаях встречается примерно у 1 из 200 человек с полиовирусной инфекцией.
Паралич – самый тяжелый симптом, связанный с полиомиелитом, потому что он может привести к необратимой инвалидности и смерти. От 2 до 10 из 100 человек, страдающих параличом от полиовирусной инфекции, умирают, потому что вирус поражает мышцы, которые помогают человеку дышать.
Даже у детей, которые, кажется, полностью выздоравливают, могут развиться новые мышечные боли, слабость или паралич во взрослом возрасте. Это называется постполиомиелитным синдромом. Постполиомиелитный синдром (PPS) – это состояние, которое может поражать выживших после полиомиелита спустя десятилетия после того, как они выздоровеют от своей первоначальной полиовирусной инфекции.
Как передается полиовирус?
Полиовирус очень заразен и передается от человека к человеку. Он обитает в горле и кишечнике инфицированного человека. Полиовирус заражает только людей. Он попадает в организм через рот и распространяется через:
- Контакт с калом (фекалиями) инфицированного человека.
- Капли от чихания или кашля инфицированного человека (реже).
Зараженный человек может передать вирус другим людям непосредственно до и в течение 2 недель после появления симптомов.
Вирус может жить в кале инфицированного человека в течение многих недель. В антисанитарных условиях он может загрязнять пищу и воду. Люди, у которых нет симптомов, всё же могут передать вирус другим и заразить их.
Как защитить своего ребенка от полиомиелита?
Есть два типа вакцины, которые могут предотвратить полиомиелит:
- Вакцина против инактивированного полиовируса (ИПВ) вводится в виде инъекции в ногу или руку, в зависимости от возраста пациента.
- Оральная полиовакцина (ОПВ) все еще используется во многих странах мира.
Вакцина против полиомиелита защищает детей, подготавливая их организм к борьбе с полиовирусом. Почти все дети (99 детей из 100), получившие все рекомендованные дозы инактивированной вакцины против полиомиелита, будут защищены от полиомиелита.
Полиомиелит (polio — серый, myelon — спинной мозг) — это вирусное воспаление нервных клеток мозга, которое приводит к параличу. Виновники распространения заболевания — энтеровирусы. Это простые по строению и очень мелкие вирусы. Они живут непродолжительное время в пищеварительном тракте или носоглотке. Преобладает воздушно-капельный путь попадания вируса в организм. Он оседает в области лимфатических узлов глотки и начинает размножаться. Это переломный момент в возникновении заболевания. В целом восприимчивость к возбудителю полиомиелита низкая. Среди детей, заразившихся вирусом, болеют лишь 0,2–1%. Самый высокий процент болеющих (80%) приходится на возраст от года до пяти лет. Новорождённые болеют редко. Дети старшего возраста часто переносят скрытые формы болезни в результате чего получают стойкий иммунитет и повторно не болеют.
Клинические особенности. Симптомы полиомиелита у детей зависят от защитных факторов в области лимфоглоточного кольца и количества попавшего вируса. Если иммунитет слабый, то возбудитель проникает в кровь, возникает вирусемия. Чаще он стремится к нервным клеткам. Хотя может поражать и другие органы: лёгкие, бронхи, миндалины, сердце.
Инкубационный период полиомиелита составляет минимально пять дней, максимально до месяца, в среднем две недели. Дальнейшее течение заболевания будет зависеть от иммунитета человека. Заболевание может протекать в виде различных состояний:
-без клинических симптомов (инаппарантная форма). В этот период происходит выработка иммунитета. Её можно обнаружить только при исследовании крови на антитела к вирусу; висцеральная или абортивная форма встречается часто до 80% случаев. Специфических признаков болезни нет, только лабораторное подтверждение. Для неё характерны обычные инфекционные симптомы: слабость, повышение температуры, головная боль, насморк, бронхит. Реже рвота, боли в животе. Неврологических нарушений нет. Течение благоприятное. Существуют формы заболевания с поражением нервной системы. Может протекает с различными исходами: с параличом либо без него. Не паралитическая форма имеет симптомы, похожие на висцеральную, но они более выражены. Заподозрить полиомиелит можно при появлении менингеальных знаков (ригидность мышц затылка, сильная головная боль). Болезнь отступает через 2–4 недели. Параличей нет. Самая опасная форма — паралитическая. Характеризуется нарастанием симптоматики и тяжести состояния. На первый план выходят симптомы поражения нервной системы: бред, головная боль, рвота, нарушение сознания, судороги (особенно у маленьких детей). Наряду с менингеальными знаками, присутствуют боли по ходу нервных стволов. Изменение тела в постели сопровождается резкой болезненностью, пальпация (надавливание) вдоль позвоночника болезненная.
Параличи возникают внезапно, обычно на фоне снижения температуры. Прогноз паралитической формы неутешительный: отказывают ноги, человек навсегда прикован к постели. Смерть от полиомиелита возможна, если вирус добрался до продолговатого мозга. Здесь расположены важные центры жизнеобеспечения. У взрослых летальные случаи встречаются чаще, чем у детей. Также причиной смерти могут быть бактериальные осложнения — тяжёлые пневмонии, сепсис. До 10% из числа заболевших паралитической формой умирают от паралича дыхательных мышц.
В зависимости от того, где протекал воспалительный процесс, различают следующие варианты осложнения после полиомиелита:
• спинальный — вялые параличи конечностей, шеи, туловища;
• бульбарный — нарушено глотание, речь, дыхание — это очень опасное осложнение полиомиелита;
• поражение лицевого нерва;
• поражение головного мозга.
Во многом исход заболевания предопределяет распространённость поражения, своевременно начатое лечение и серьёзное отношение к реабилитации. Если развиваются стойкие параличи, то это грозит инвалидностью.
Профилактические мероприятия.
Всех больных с подозрением заболевания госпитализируют в обязательном порядке. На сегодняшний день нет специфических препаратов для лечения полиомиелита. Противовирусные средства, антибиотики неэффективны. При подозрении на полиомиелит больного немедленно изолируют, а всех, кто с ним контактировал, подлежат наблюдению в течение 21 дня. Самый лучший способ профилактики полиомиелита — это вакцинация. На сегодняшний день пока не придумали ничего лучше, чем такая профилактика полиомиелита. Прививочные мероприятия по предупреждению заболевания являются строго обязательными. Начинают вакцинацию с первых месяцев жизни ребёнка. Она включена в перечень обязательных детских прививок, поэтому проводится бесплатно. Вакцина бывает двух видов:
• инактивированная (ИПВ) с убитыми вирусами — инъекционная форма;
• пероральная живая вакцина (ОПВ) в виде драже или жидкого раствора.
Первая волна вакцинации проходит в три этапа: в 3 месяца; в 4,5 месяца; в 6 месяцев. Следующая волна вакцинации проходит в 18 месяцев, 20 месяцев и заканчивается в 14 лет.
Для взрослых вакцинация необходима, если человек не получил её в детстве и при поездке в зоны опасные по данному заболеванию: Пакистан, Афганистан и т. д. И пока в мире остаётся хоть один инфицированный ребёнок, риску заражения полиомиелитом будут подвергаться все дети, поэтому лучший способ профилактики болезни — это вакцинация.
Категория документа:
(c) Управление Федеральной службы по надзору
в сфере защиты прав потребителей и благополучия
человека по Республике Мордовия, 2006-2015 г.
Если Вы не нашли необходимую информацию, попробуйте зайти на старую версию сайта

В настоящее время, когда случаи дикой полиомиелитной инфекции почти не регистрируются (Россия относится к странам, свободным от полиомиелита), эпидемиологическое значение приобрели случаи вакциноассоциированного паралитического полиомиелита (ВАПП или ВАП).
Напомним, что в настоящее время применяют два основных типа вакцин против полиомиелита:
1. Оральная полиомиелитная вакцина (OПВ), содержащая ослабленный живой полиовирус в виде горьких капель, которая вводится через рот.
2. Инактивированная полиомиелитная вакцина (ИПВ), содержащая убитый полиовирус, которая вводится внутримышечно.

ВАП может встречаться как у реципиентов живой полиомиелитной вакцины (тем, кому сделали прививку), так и у контактирующих с ними детей (которые не прививались). Случаи ВАП у реципиентов вакцины встречаются крайне редко и связаны, как правило, с введением первой дозы живой вакцины полиомиелитной пероральной 1,2,3 типов. ВАП возникает чаще всего у непривитых детей с иммунодефицитными состояниями при их тесном контакте с детьми, недавно вакцинированными ОПВ. Наиболее часто ВАП у контактных регистрируется в детских закрытых организациях (домах ребенка, стационарах и других организациях с круглосуточным пребыванием детей) - при нарушении персоналом санитарно-противоэпидемического режима, а также в семьях, где одновременно находятся дети, не имеющие прививок против полиомиелита, и вместе с ними - недавно привитые ОПВ.
Следуя рекомендациям ВОЗ, в соответствии с резолюцией Всемирной ассамблеи здравоохранения WHA 68.3 в Российской Федерации в апреле 2016 года осуществлен переход с трехвалентной оральной полиовакцины (тОПВ) на бивалентную оральную полиовакцину (бОПВ) против 1-го и 3-го типов полиовируса.

Дело в том, что дикий полиовирус 2 типа не выявляется в мире еще с 1999 года. В то же время 26-31% случаев возникновение болезни ассоциированы именно с вакцинным вирусом 2 типа, который являлся компонентом трехвалентной ОПВ. Поэтому стало крайне важно перейти от использования трехвалентной ОПВ (содержащей серотипы вируса 1,2 и 3) к бивалентной вакцине (содержащей только серотипы 1 и 3), что и было сделано.
Помните, что полиомиелит неизлечим! Даже учитывая вероятность развития ВАП (только 1 на 160 000 прививок), учтите, что в отсутствии вакцинации паралитическая форма заболевания развивается у каждого сотого заболевшего (величина огромная), что представляет собой серьезную угрозу здоровья населения.

Не отказывайтесь от профилактических прививок – защитите своего ребенка!
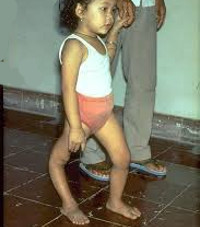
Полиомиелит - вирусная инфекция, протекающая с преимущественным поражением центральной нервной системы (серого вещества спинного мозга) и приводящая к развитию вялых парезов и параличей. В зависимости от клинической формы течение полиомиелита может быть как малосимптомным (с кратковременной лихорадкой, катаральными явлениями, диспепсией), так и с выраженными менингеальными симптомами, вегетативными расстройствами, развитием периферических параличей, деформации конечностей и т. д. Диагностика полиомиелита основана на выделении вируса в биологических жидкостях, результатах РСК и ИФА-диагностики. Лечение полиомиелита включает симптоматическую терапию, витаминотерапию, физиолечение, ЛФК и массаж.
Общие сведения
Полиомиелит (болезнь Гейне-Медина, детский спинальный паралич) - энтеровирусная инфекция, вызываемая полиовирусами, поражающими мотонейроны передних рогов спинного мозга, что приводит к тяжелым паралитическим осложнениям с инвалидизацией больного. Наибольшая восприимчивость к полиомиелиту (60-80%) отмечается у детей в возрасте до 4-х лет, поэтому заболевание изучается, главным образом, в рамках педиатрии, детской неврологии и детской ортопедии.
Последняя эпидемия полиомиелита в Европе и Северной Америке была зафиксирована в середине прошлого столетия. В 1988 г. ВОЗ была принята резолюция, провозгласившая задачу ликвидации полиомиелита в мире. В настоящее время на территории стран, где проводится профилактическая вакцинация против полиомиелита, заболевание встречается в виде единичных, спорадических случаев. До сих пор эндемичными по полиомиелиту остаются Афганистан, Нигерия, Пакистан, Сирия, Индия. Страны Западной Европы, Северной Америки и Россия считаются территориями, свободными от полиомиелита.

Причины полиомиелита
Инфекция вызывается тремя антигенными типами полиовируса (I, II и III), относящегося к роду энтеровирусов, семейству пикорнавирусов. Наибольшую опасность представляет вирус полиомиелита I типа, вызывающий 85% всех случаев паралитической формы заболевания. Будучи устойчивым во внешней среде, вирус полиомиелита может до 100 суток сохраняться в воде и до 6 месяцев - в испражнениях; хорошо переносить высушивание и замораживание; не инактивируется под воздействием пищеварительных соков и антибиотиков. Гибель полиовируса наступает при нагревании и кипячении, ультрафиолетовом облучении, обработке дезинфицирующими средствами (хлорной известью, хлорамином, формалином).
Источником инфекции при полиомиелите может выступать как больной человек, так и бессимптомный вирусоноситель, выделяющий вирус с носоглоточной слизью и испражнениями. Передача заболевания может осуществляться контактным, воздушно-капельным и фекально-оральным путями. Восприимчивость к вирусу полиомиелита в популяции составляет 0,2–1%; абсолютное большинство заболевших составляют дети до 7 лет. Сезонные пики заболеваемости приходятся на летне-осенний период.
Вакцино-ассоциированный полиомиелит развивается у детей с выраженным врожденным или приобретенным иммунодефицитом (чаще ВИЧ-инфекцией), получавших живую оральную аттенуированную вакцину.
Условиями, способствующими распространению вируса полиомиелита, служат недостаточные гигиенические навыки у детей, плохие санитарно-гигиенические условия, скученность населения, отсутствие массовой специфической профилактики.
Внедряясь в клетки, вирус полиомиелита вызывает нарушение синтеза нуклеиновых кислот и белка, приводя к дистрофическим и деструктивным изменениям вплоть до полной гибели нейрона. Разрушение 1/3-1/4 нервных клеток приводит к развитию парезов и полных параличей с последующей атрофией мышц и контрактурами.
Классификация полиомиелита
В клинической практике различают формы полиомиелита, протекающие без поражения нервной системы и с поражением ЦНС. К первой группе относятся инаппарантная и абортивная (висцеральная) формы; ко второй – непаралитическая (менингеальная) и паралитические формы полиомиелита.
В зависимости от уровня поражения нервной системы паралитическая форма полиомиелита может выражаться в следующих вариантах:
- спинальном, для которого характерны вялые параличи конечностей, шеи, диафрагмы, туловища;
- бульбарном, сопровождающимся нарушениями речи (дизартрией, дисфонией), глотания, сердечной деятельности, дыхания;
- понтинном, протекающим с полной или частичной утратой мимики, лагофтальмом, свисанием угла рта на одной половине лица;
- энцефалитическом с общемозговыми и очаговыми симптомами;
- смешанном (бульбоспинальном, понтоспинальном, бульбопонтоспинальном).
Отдельно рассматривается такое поствакцинальное осложнение, как вакциноассоциированный паралитический полиомиелит. Частота развития паралитических и непаралитических форм полиомиелита составляет 1:200.
В течении паралитических форм полиомиелита выделяют инкубационный, препаралитический, паралитический, восстановительный и резидуальный периоды.
Симптомы полиомиелита
Инкубационный период при различных формах полиомиелита в среднем составляет 8–12 дней.
Инаппарантная форма полиомиелита представляет собой носительство вируса, которое никак не проявляется клинически и может быть обнаружено только лабораторным путем.
Абортивная (висцеральная) форма полиомиелита составляет более 80% всех случаев болезни. Клинические проявления неспецифичны; среди них преобладают общеинфекционные симптомы – лихорадка, интоксикация, головная боль, умеренные катаральные явления, боли в животе, диарея. Болезнь заканчивается через 3-7 дней полным выздоровлением; остаточных неврологических симптомов не отмечается.
Менингеальная форма полиомиелита протекает по типу доброкачественного серозного менингита. При этом отмечается двухволновая лихорадка, головные боли, умеренно выраженные менингеальные симптомы (Брудзинского, Кернига, ригидность затылочных мышц). Через 3-4 недели наступает выздоровление.
Паралитическая форма полиомиелита имеет наиболее тяжелое течение и исходы. В препаралитическом периоде преобладает общеинфекционная симптоматика: повышение температуры, диспепсия, ринит, фарингит, трахеит и др. Вторая волна лихорадки сопровождается менингеальными явлениями, миалгией, болями в позвоночнике и конечностях, выраженной гиперестезией, гипергидрозом, спутанностью сознания и судорогами.
Примерно на 3-6 день заболевание вступает в паралитическую фазу, характеризующуюся внезапным развитием парезов и параличей чаще нижних конечностей при сохранной чувствительности. Для параличей при полиомиелите характерны асимметричность, неравномерность, преимущественное поражение проксимальных отделов конечностей. Несколько реже при полиомиелите развиваются парезы и параличи верхних конечностей, лица, мышц туловища. Через 10-14 дней наблюдаются первые признаки мышечной атрофии. Поражение жизненно важных центров продолговатого мозга может вызвать паралич дыхательных мышц и диафрагмы и послужить причиной гибели ребенка от острой дыхательной недостаточности.
В восстановительном периоде полиомиелита, который длится до 1 года, происходит постепенная активизация сухожильных рефлексов, восстанавливаются движения в отдельных мышечных группах. Мозаичность поражения и неравномерность восстановления обусловливает развитие атрофии и мышечных контрактур, отставание пораженной конечности в росте, формирование остеопороза и атрофии костной ткани.
В резидуальном периоде отмечаются остаточные явления полиомиелита – стойкие вялые параличи, контрактуры, паралитическая косолапость, укорочение и деформации конечностей, вальгусная деформация стоп, кифосколиозы и пр.
Диагностика полиомиелита
Полиомиелит у ребенка может быть заподозрен педиатром или детским неврологом на основании анамнеза, эпидемиологических данных, диагностически значимых симптомов. В препаралитической стадии распознавание полиомиелита затруднено, в связи с чем ошибочно устанавливается диагноз гриппа, ОВРИ, острой кишечной инфекции, серозного менингита другой этиологии.
Главную роль в этиологической диагностике полиомиелита играют лабораторные тесты: выделение вируса из слизи носоглотки, фекалий; методы ИФА (обнаружение IgM) и РСК (нарастание титра вирусоспецифических антител в парных сыворотках). Для дифференциации типов вируса полиомиелита используется ПЦР.
При проведении люмбальной пункции спинномозговая жидкость вытекает под повышенным давлением; исследование цереброспинальной жидкости при полиомиелите выявляет ее прозрачный, бесцветный характер, умеренное повышение концентрации белка и глюкозы. Электромиография подтверждает поражение на уровне передних рогов спинного мозга.
Лечение полиомиелита
Манифестные формы полиомиелита лечатся стационарно. Общие мероприятия включают изоляцию больного ребенка, постельный режим, покой, высококалорийную диету. В правильном уходе за больным полиомиелитом важную роль играет придание конечностям правильного (физиологического) положения, профилактика пролежней, массаж грудной клетки. При дисфагии организуется питание через назогастральный зонд; при нарушении самостоятельного дыхания проводится ИВЛ.
Поскольку специфическое лечение полиомиелита не разработано, проводится, главным образом, симптоматическая и патогенетическая терапия. Назначаются витамины группы В, аскорбиновая кислота, обезболивающие и дегидратирующие препараты, неостигмина, дыхательные аналептики и др.
В восстановительном периоде основная роль в комплексной терапии полиомиелита отводится реабилитационным мероприятиям: ЛФК, ортопедическому массажу, парафинолечению, УВЧ, электромиостимуляции, общим лечебным ваннам, санаторно-курортному лечению.
Лечение полиомиелита проводится при участии детского ортопеда. Для предотвращения развития контрактур может быть показано наложение гипсовых повязок, лонгет, ортопедических шин, ношение ортопедической обуви. Ортопедо-хирургическое лечение остаточных явлений полиомиелита может включать теномиотомию и сухожильно-мышечную пластику, тенодез, артрориз и артродез суставов, резекцию и остеотомию костей, хирургическую коррекцию сколиоза и пр.
Прогноз и профилактика полиомиелита
Легкие формы полиомиелита (протекающие без поражения ЦНС и менингеальная) проходят бесследно. Тяжелые паралитические формы могут приводить к стойкой инвалидизации и летальному исходу. Благодаря многолетней целенаправленной вакцинопрофилактике полиомиелита в структуре заболевания преобладают легкие инаппарантная и абортивная формы инфекции; паралитические формы возникают только у невакцинированных лиц.
Профилактика полиомиелита включает обязательную плановую вакцинацию и ревакцинацию всех детей согласно национальному календарю прививок. Дети с подозрением на полиомиелит подлежат немедленной изоляции; в помещении проводится дезинфекция; контактные лица подлежат наблюдению и внеочередной иммунизации ОПВ.
Читайте также:

