Полижинакс от уреплазменная инфекция
Обновлено: 18.04.2024
Нормальная микрофлора влагалища женщин репродуктивного возраста является одним из показателей здоровья, так как играет большую роль в поддержании микроэкологического статуса. Взаимодействие между представителями нормальной микрофлоры и клетками вагиналь
Нормальная микрофлора влагалища женщин репродуктивного возраста является одним из показателей здоровья, так как играет большую роль в поддержании микроэкологического статуса. Взаимодействие между представителями нормальной микрофлоры и клетками вагинального эпителия осуществляется на клеточном и молекулярном уровнях и постоянно контролируется со стороны ряда систем макроорганизма. Результатом этого взаимодействия являются создание и поддержание высокой колонизационной резистентности вагинального эпителия к внедрению патогенных и условно-патогенных микроорганизмов [1–6].
Бактериальный вагиноз выделен из категории неспецифических вагинитов в отдельную нозологическую форму. К нему относят патологические состояния во влагалище, сопровождающиеся нарушениями качественного и количественного состава нормальной микрофлоры и не связанные с бактериальными инфекциями, передаваемыми половым путем (ИППП), грибами или простейшими.
Согласно современным представлениям, бактериальный вагиноз — инфекционный невоспалительный синдром полимикробной этиологии, который связан с дисбиозом вагинального биотопа. Нарушение микроэкологии влагалища при бактериальном вагинозе характеризуется резким снижением количества или отсутствием лактобактерий, продуцирующих перекись водорода и увеличением количества Gardnerella vaginalis, грамотрицательных анаэробных бактерий (Bacteroides spp., Mobiluncus spp., Fusobacterium spp., Peptostreptoicoccus spp., M. hominis, U. urealyticum).
Гарднереллы, как и лактобациллы, обладают выраженной способностью к адгезии на поверхности вагинальных эпителиоцитов. Gardnerella vaginalis могут продуцировать токсические биопродукты, к которым относятся муколитические ферменты и гемолизин, являющийся лейкотоксическим фактором. Гемолизин, воздействуя на эритроциты, вызывает образование многочисленных пор в эритроцитарной мембране, а также оказывает влияние на лейкоциты, вызывая их структурные и функциональные нарушения. Этим и объясняется отсутствие существенной лейкоцитарной инфильтрации, т. е. активности лейкоцитов в присутствии Gardnerella vaginalis.
Определенную роль в патогенезе бактериального вагиноза играют представители семейства Mycoplasmataceae — Mycoplasma hominis и Ureaplasma urealyticum. 70% выделенных штаммов Ureaplasma urealyticum относятся к биовару Parvo, 23,3% — к биовару Т960. Большинство пациенток, у которых была выделена Ureaplasma urealyticum, относящаяся к биовару Parvo, имели в прошлом раннее начало половой жизни, частую смену половых партнеров, наличие одновременно нескольких половых партнеров, большое количество беременностей и абортов, а также сопутствующие гинекологические заболевания и ИППП.
При обследовании половых партнеров пациенток с бактериальным вагинозом морфотипы ассоциированных с бактериальным вагинозом микроорганизмов выявлялись у 25% мужчин, при этом клинические проявления (баланопостит) наблюдались только у 3,1% [2].
В результате субмикроскопического исследования вагинального экссудата пациенток с бактериальным вагинозом определены структурно-функциональные особенности микробных клеток, участвующих во взаимодействии друг с другом, при этом клетки организма-хозяина представлены преимущественно плоским эпителием. Установлена грамвариабельность Gardnerella vaginalis вне зависимости от характера микробных ассоциаций. Анализ электронограмм продемонстрировал, что структурная организация Gardnerella vaginalis, адгезированных на поверхности эпителиальных клеток, не зависела от сочетания бактериального вагиноза с другими инфекционными агентами.
При сочетании бактериального вагиноза с Chlamydia trachomatis, Mycoplasma hominis, Ureaplasma urealyticum наблюдали значительное количество микроорганизмов в межклеточном пространстве и бактерий, морфологически идентичных микоплазмам [2].
Пациентки предъявляют жалобы на обильные выделения из половых путей белого или серого цвета, часто с неприятным запахом, особенно после полового акта или во время менструации. При длительно текущем процессе выделения приобретают желтовато-зеленую окраску, становятся более густыми, нередко напоминают творожистую массу, обладают свойством пениться; слегка тягучие и липкие, они равномерно распределяются по стенкам влагалища. Количество белей варьирует от умеренных до весьма обильных, составляя в среднем 20 мл в сутки. Жалобы на зуд и дизурические расстройства встречаются редко: они могут совсем отсутствовать или появляться периодически. Эти симптомы обнаруживаются у 16–23% пациенток с нарушениями микрофлоры влагалища. Характерным признаком бактериального вагиноза является отсутствие воспалительного процесса стенок влагалища. Нередко женщины с бактериальным вагинозом жалуются на обильное менструальное кровотечение, боли в низу живота. В то же время у части пациенток какие-либо субъективные ощущения отсутствуют.
Диагностика бактериального вагиноза основана на данных анамнеза, оценке субъективных и объективных симптомов заболевания, результатах лабораторных тестов — микроскопического исследования материала, аминного теста и рН вагинального экссудата [3].
При сборе анамнеза выясняют:
- проведение в прошлом терапии антибиотиками, цитостатиками, кортикостероидами, противовирусными и противогрибковыми препаратами;
- наличие гинекологических, эндокринных заболеваний, заболеваний желудочно-кишечного тракта и др.;
- соблюдение правил личной и половой гигиены;
- данные о половых партнерах, практике сексуальных контактов и состоянии органов мочеполовой системы половых партнеров;
- применение и методы контрацепции.
Диагноз бактериального вагиноза устанавливается на основании наличия трех критериев из нижеперечисленных:
- гомогенные выделения беловато-серого цвета, равномерно адгезированные на слизистой оболочке вульвы и влагалища, имеющие неприятный запах;
- рН влагалищного экссудата > 4,5;
- положительный результат аминного теста (появление рыбного запаха при смешивании на предметном стекле влагалищного отделяемого с 10%-ным раствором КОН в равных пропорциях);
- изменения микроценоза влагалища, выявляемые при микроскопическом исследовании вагинального экссудата.
Обследование пациентки следует проводить не ранее, чем через 72 ч после последнего полового контакта (без использования презерватива); оно не проводится также во время менструации. В течение 3 нед до обследования женщина не должна получать терапию системными и местнодействующими антибактериальными препаратами [3].
При микроскопическом исследовании нативного и окрашенного по Граму вагинального мазка определяются следующие признаки:
Оценка общей микробной обсемененности вагинального отделяемого проводится по 4-балльной системе — по числу микробных клеток, обнаруживаемых в одном поле зрения при иммерсионной микроскопии:
1 балл (+) — до 10 микробных клеток в поле зрения, незначительное их количество (скудный рост);
2 балла (++) — от 11 до 100 микробных клеток в поле зрения, умеренное их количество;
3 балла (+++) — от 100 до 1000 микробных клеток в поле зрения, большое их количество;
4 балла (++++) — более 1000 микробных клеток в поле зрения, массивное их количество.
Так как Gardnerella vaginalis может быть обнаружена у здоровых женщин, культуральное исследование и ПЦР-диагностику для идентификации Gardnerella vaginalis не проводят. Культуральное исследование проводят при наличии показаний для определения видового и количественного состава вагинального микроценоза и исключения возбудителей ИППП.
При культуральном исследовании могут быть обнаружены изменения, характерные для бактериального вагиноза: общая микробная обсемененность превышает 10 9 КОЕ/мл; при использовании только аэробных условий культивирования рост микроорганизмов отсутствует или наблюдается рост сопутствующих условно-патогенных микроорганизмов (чаще в небольшом титре); полимикробный характер микрофлоры с абсолютным преобладанием облигатно-анаэробных видов и Gardnerella vaginalis; отсутствие роста лактобацилл или резкое снижение их титра (< 10 4 КОЕ/мл).
На основании проведенных исследований в настоящее время рекомендуется в план ведения пациенток включать:
- анализ субъективных и объективных проявлений заболевания, данных акушерско-гинекологического и полового анамнеза с акцентом на перенесенные или сопутствующие заболевания урогенитальной системы;
- комплексную оценку микробиоценоза влагалища, включающую идентификацию возбудителей ИППП;
- идентификацию Mycoplasma hominis, Ureaplasma urealyticum культуральным методом с количественной оценкой возбудителей;
- определение биопринадлежности Ureaplasma urealyticum для решения вопроса о выборе тактики дальнейшего ведения пациентки;
- целесообразно привлекать специалистов смежных дисциплин (гинекологов, урологов) при наличии сопутствующих заболеваний урогенитальной системы;
- клинико-микробиологическое обследование половых партнеров (профилактическое лечение половых партнеров пациенток с бактериальным вагинозом в настоящее время признано нецелесообразным).
Целью лечения является уменьшение выраженности клинических симптомов, нормализация лабораторных показателей, предотвращение развития возможных осложнений в период беременности, а также в послеродовом периоде и при выполнении инвазивных гинекологических процедур.
Результаты лабораторных исследований в норме следующие.
Лечение
Основное направление терапии — применение местных или системных антибактериальных препаратов с антианаэробным эффектом.
Показано применение клиндамицина. Препарат является 7-дезоксипроизводным линкомицина, ингибирует синтез белков в микроорганизмах, оказывает бактериостатическое или бактерицидное действие в зависимости от концентрации в макроорганизме и чувствительности микроорганизма. Препарат эффективен в отношении грамположительных микроорганизмов (стафилококков, стрептококков, пневмококков, палочки дифтерии), гарднерелл, микоплазм. Устойчивость микроорганизмов к клиндамицину вырабатывается медленно. При приеме внутрь клиндамицин всасывается лучше, чем линкомицин. После внутримышечного введения максимум его концентрации в крови отмечается через 2–2,5 ч. Препарат хорошо проникает в жидкости и ткани организма, выводится с мочой и желчью. При нарушении функции почек и печени выведение клиндамицина замедляется. При бактериальном вагинозе можно назначать одну из лекарственных форм клиндамицина: крем 2%-ный 5 г в аппликаторе (разовая доза) интравагинально 1 раз в день (на ночь) в течение 6 дней; овули 100 мг интравагинально на ночь в течение 3 дней; капсулы 300 мг внутрь 2 раза/сут в течение 7 дней.
Клиндамицин разрешенн к применению у беременных в виде 2%-го крема 5 г (разовая доза) интравагинально 2 раза/сут в течение 5 дней.
Также при бактериальном вагинозе можно назначать метронидазол. Он обладает широким спектром действия в отношении простейших, подавляет развитие Trichomonas vaginalis, Entamoeba histolytica и лямблий. В отношении анаэробных бактерий препарат высокоэффективен. Метронидазол хорошо всасывается при приеме внутрь, проникает в органы и ткани, проходит через плаценту и гематоэнцефалический барьер, накапливается в печени. Период полувыведения препарата составляет 8–10 ч, полностью выводится из организма через 1–2 сут после введения. Метронидазол в основном выводится с мочой в неизмененном виде и в виде метаболитов, частично — с калом. При применении метронидазола могут отмечаться потеря аппетита, сухость и неприятный вкус во рту, тошнота, рвота, диарея, головная боль, крапивница, зуд. Эти явления проходят после окончания лечения или отмены препарата. Возможна лейкопения. Препарат противопоказан при беременности и кормлении грудью, нарушениях кроветворения, остром течении заболеваний центральной нервной системы. Во избежание развития тяжелых побочных реакций следует предупреждать пациентов о недопустимости приема алкоголя и содержащих его продуктов как в ходе терапии метронидазолом, так и в течение 24 ч после ее окончания. При бактериальном вагинозе можно применять одну из следующих схем лечения с использованием метронидазола:
- гель 0,75% 5 г (разовая доза) интравагинально (на ночь) в течение 5 дней;
- таблетки 500 мг внутрь 2 раза/сут в течение 7 дней;
- таблетки 2 г внутрь однократно.
Также используют и другие производные метронидазола:
- тинидазол (Тинидазол-Акри, Веро-тинидазол), таблетки 2 г внутрь однократно;
- орнидазол (Орнидазол-Веро), таблетки 500 мг внутрь 2 раза/сут в течение 5 дней.
Ранее было проведено сравнительное изучение эффективности местнодействующих пробиотиков. Поскольку не было выявлено достоверных отличий в результатах лечения у пациенток, получавших и не получавших эти средства, в настоящее время их не рекомендуют при лечении бактериального вагиноза [3].
При сочетании бактериального вагиноза с ИППП, одновременно применяют антибактериальные препараты в соответствии с нозологической формой заболевания [2]. При неосложненной гонорейной инфекции назначают цефтриаксон однократно внутримышечно в дозе 250 мг (препарат является цефалоспориновым антибиотиком III поколения; после внутримышечного введения пик концентрации в крови отмечается через 1,5 ч; из организма выводится медленно). При обнаружении хламидий и/или микоплазм показано применение антибиотиков — макролидов, тетрациклинов.
Высокий терапевтический эффект, хорошая переносимость способствовали значительному распространению применения макролидов. Их антимикробный эффект обусловлен нарушением синтеза белка в рибосомах микробной клетки. Как правило, макролиды оказывают бактериостатическое действие, но в высоких концентрациях способны вызывать и бактерицидный эффект. Кроме антибактериального действия, макролиды обладают умеренной иммуномодулирующей и противовоспалительной активностью. Представителем III поколения макролидов является джозамицин (Вильпрафен). Этот антибиотик быстро абсорбируется из желудочно-кишечного тракта (ЖКТ), хорошо проникает через биологические мембраны и накапливается в тканях. Максимальная концентрация достигается через 1–2 ч после приема. Через 45 мин после приема дозы 1 г средняя концентрация джозамицина в плазме составляет 2,41 мг/л; связывание с белками плазмы не превышает 15%. Прием препарата с интервалом в 12 ч обеспечивает сохранение эффективной концентрации джозамицина в тканях в течение суток. Равновесное состояние достигается через 2–4 дня регулярного приема. Концентрация джозамицина в полиморфонуклеарных лейкоцитах человека, моноцитах и альвеолярных макрофагах примерно в 20 раз выше, чем в других клетках организма. Препарат биотрансформируется в печени до менее активных метаболитов. Джозамицин выводится главным образом с желчью, выведение же с мочой составляет менее 20%. Препарат назначается по 500 мг 2 раза в день в течение 10 дней.
Из группы тетрациклинов при ИППП наиболее эффективен доксициклин; в последние годы широко применяется Юнидокс Солютаб. Препарат отличается от Доксициклина гидрохлорида нейтральной реакцией, оказывает меньшее раздражающее действие на слизистую оболочку пищеварительного тракта и обладает улучшенными противомикробными и фармакокинетическими свойствами. Юнидокс Солютаб блокирует рибосомальную полимеразу и тормозит синтез белка в микроорганизмах.
Таблетки Юнидокс Солютаб обладают контролируемой растворимостью. Их можно не только принимать внутрь целиком или по частям, но и быстро приготовить из них сироп, суспензию (растворив таблетку в 20 мл воды) или раствор (растворив таблетку в 100 мл воды), которые обладают приятным вкусом. Таблетки растворяются в воде в течение 5–10 с, в биологических жидкостях — в течение 1 мин, превращаясь в равномерную суспензию.
Юнидокс Солютаб всасывается полностью. Биодоступность препарата составляет 95%. Через 2 ч после приема (200 мг в первый день и 100 мг в последующие дни) уровень в сыворотке составляет от 1,5 до 3 мг/мл. Препарат на 80–90% связывается с белками плазмы, хорошо проникает в ткани, накапливается в ретикулоэндотелиальной системе. Период полувыведения составляет 16–18 ч, после приема повторных доз — 22–23 ч.
Ранее были отмечены преимущества, заключающиеся в отсутствии побочных эффектов по типу эзофагитов, встречающихся при применении обычных форм Доксициклина гидрохлорида, способности накапливаться в высоких концентрациях в репродуктивных органах и активно воздействовать на инфекционный агент.
Юнидокс Солютаб назначают в дозе 200 мг в течение 10 дней.
Лабораторный контроль эффективности терапии следует проводить непосредственно по окончании этиотропного лечения: при микроскопии вагинальных мазков, окрашенных по Граму, необходимо констатировать степень эрадикации микроорганизмов, ассоциированных с бактериальным вагинозом; при посеве вагинального отделяемого — выявлять случаи колонизации факультативно анаэробными условно-патогенными микроорганизмами.
При сочетании бактериального вагиноза с урогенитальным хламидиозом и/или микоплазмозом лабораторный контроль необходимо повторить через 3 нед по окончании терапии.
По вопросам литературы обращайтесь в редакцию.
И. В. Хамаганова, доктор медицинских наук, профессор
РГМУ, Москва
В.Н.Серов
Научный центр акушерства, гинекологии и перинатологии РАМН (директор - академик РАМН, проф. В. И. Кулаков), Москва
Нормальную микрофлору человека рассматривают как совокупность микробиоцинезов, занимающих многочисленные экологические ниши на коже и слизистых оболочках. Микроорганизмы, составляющие нормальную микрофлору, находятся между собой в разнообразных взаимоотношениях - нейтрализма, конкуренции, синергизма и др. Изменение численности того или иного вида микроорганизмов в соответствующем биотоне или появление не свойственных данному месту обитания бактерий служит сигналом для адаптивных или необратимых изменений в соответствующем звене микроэкологической системы (Цвелев Ю. В., Кочеровец В.И, Кира Е.Ф., Баскаков В.П., 1995, Кира Е.Ф., 1995).
Знания о микрофлоре половых путей, ее регуляции, изменчивости чрезвычайно важны для понимания сути происхождения процессов при инфекционных болезнях, что позволяет вырабатывать адекватные лечебно-профилактические мероприятия и тем самым снизить заболеваемость. Особенностью нормальной микрофлоры половых путей у женщин является многообразие ее видового состава, в течение всей жизни представленной строгими и факультативными анаэробными микроорганизмами и значительно реже аэробными.
Динамическое равновесие иммунной системы организма - хозяина и вагинального биотона определяется уровнем гликогена в клетках эпителия влагалища, который в свою очередь связан с функциональным состоянием яичников, контрацепцией, лактофлорой, рН вагинального содержимого; состоянием местного иммунитета.
Было показано, что анаэробы в женских половых органах значительно преобладают над аэробами и факультативными аэробами в течение всей жизни, причем отношение анаэробных микроорганизмов к аэробным составляет 10:1.
Строгие анаэробные бактерии являются частью сложной микроэкологической системы и находятся в определенном равновесии, способствуя нормальному функционированию половых органов в различные периоды жизни женщин. Собственную микрофлору имеют наружные половые органы, влагалище и цервикальный канал.
Полость матки у беременных, при целых плодных оболочках и отсутствии признаков хорионамнионита, стерильна. Не высеваются в норме микроорганизмы из маточных труб и яичников.
Основными представителями микрофлоры влагалища у здоровых женщин являются Zactobacillus Spp., Corinebacterium Spp., молочнокислые стрептококки, Staphilococcus epidermalis. Другие бактерии встречаются значительно реже, в небольших количествах (Кира Е. Ф., 1995 ).
В настоящее время инфекции влагалища занимают первое место в структуре всех инфекционно-воспалительных заболеваний женских половых органов.
Наиболее часто встречаются неспецифический кандидозный вульвовагинит и трихомониаз.
Неспецифический вагинит склонен к рецидивированию, плохо поддается лечению у ослабленных женщин, беременных, при дисбактериозе кишечника, хронических воспалительных заболеваниях внутренних половых органов, у женщин после повторных абортов и др.
Кроме упорных выделений, чувства жжения, болей и дисфункции, неспецифический вагинит способствует возникновению специфических вагинальных инфекций - гонореи, хламидиоза, сифилиса, СПИДа, вследствие нарушения естественной колонизационной резистентности влагалищного биотока и шейки матки. Если при неизменных слизистых оболочках влагалища возможно заражение сифилисом 1 раз на 9-10 контактов, то при воспалительном заболевании заражение возникает в 3-4 раза чаще. Подобная закономерность характерна и для СПИДа.
Кроме снижения колонизационной резистентности, неспецифический кольпит представляет реальную угрозу для внутриутробного инфицирования плода, невынашивания беременности, развития послеродового и послеабортного эндометрита. Таким образом кольпит является фактором риска многих заболеваний и осложнений, которые в значительной степени оказывают отрицательное влияние на репродуктивную функцию женщины.
Следовательно разработка и внедрение в практику врача новых, адекватных методов лечения инфекций влагалища имеют медицинское и социальное значение.
Нистатин - хорошо зарекомендовавший себя, как антимикробный препарат, сочетающий в себе фунгицидное и фунгистатическое действие в дозировке 100 000 ME. Он активен прежде всего в отношении дрожебодобных грибковых Candida Histoplasma, Coccidiodes, Cryptococcus.
Гель диметилполисилоксана является активным экципиентом с функцией распространения основных элементов по всей поверхности влагалища. Он также обладает успокаивающим действием на воспаленную слизистую поверхность влагалища.
Работа проводилась в 10 городах России - Москве, Санкт-Петербурге, Саратове, Ростове-на-Дону, Челябинске, Иркутске, Самаре, Волгограде, Томске, Хабаровске.
Характеристика обследованных групп больных приводится в таблице 1.
Таблица 1.
Характеристика обследованных групп
| № | Показатели | Основная группа | Контрольная группа |
| 1 | Количество больных | 320 | 320 |
| 2 | Средний возраст | 29,3±3,6 | 31,6±4,8 |
| 3 | Длительность клинических проявлений до 1 месяца | 56,7% | 43, 8% |
| 4 | Длительность клинических проявлений более 1 месяца | 43,3% | 56,2% |
| 5 | Сопутствующие заболевания: Фоновые заболевания шейки матки. хронический сальпингоофорит, миома матки | 33,3% 15,3% 12,3% | 38% 16,7% 11,1 % |
| 6 | Не имели сопутствующих заболеваний гениталий | 39,1 % | 34,2% |
Как видно из данных, приведенных в таблице 1, основная и контрольные группы больных по ряду параметров имеют значительное сходство, тем самым достоверность наблюдений повышается. В таблице 2 приводятся данные по клиническим проявлениям вагинита.
Таблица 2
Как видно из таблицы 2, обследованные группы были рандомизированы по основным клиническим проявлениям заболевания. Так длительность клинических проявлений вагинита в основной и контрольной группах статистически существенно не отличаются друг от друга.
Симптомы вагинита и клинико-микробиологический диагноз в группах наблюдения были вполне сопоставимы.
В таблице 3 приводится динамика показателей бактериоскопического исследования.
Таблица 3
При микроскопии окрашенных по Граму мазков у 100 % женщин количество лейкоцитов было более 30 в поле зрения. Необходимо отметить также, что 76,7 % и 66,7 % больных основной и контрольной групп соответственно во влагалищном биотопе присутствовали лактобактерии. Как следует из представленной таблицы, в основной группе отмечался значительный микробиологический эффект применяемого препарата, который проявлялся в снижении выявления дрожжевого грибка и его мицелия с 38 % до 4 % больных и уменьшении в 10 раз количества больных с числом лейкоцитов во влагалищном мазке от 12 до целого поля зрения. В то же время в контрольной группе (плацебо) микробиологического эффекта в отношении кандид не отмечалось, число больных с большим количеством лейкоцитов во влагалищном мазке не изменялось, со сниженным числом лактобактерий осталось практически прежним.
Несомненный интерес представляют результаты, полученные при количественном и качественном микробиологическом исследовании (табл. 4, 5).
Таблица 4.
Бактериологическое исследование основной группы (Полижинакс)
| Перечень возбудителей | До лечения | После лечения |
| Лактобактерии | 76,7% | 86,3% |
| Стафилококки | 73,3% | 30% |
| Коринебактерии | 50% | 43,3% |
| Стрептококки | 46,7% | 40% |
| Кандиды | 38% | 4% |
| Энтеробактерии | 53,3% | 10% |
| Микробные ассоциации | 100% | 100% |
Таблица 5.
Бактериологическое исследование основной группы (Плацебо)
| Перечень возбудителей | До лечения | После лечения |
| Лактобактерии | 66,7% | 63,3% |
| Стафилококки | 53,3% | 60% |
| Коринебактерии | 46,7% | 50% |
| Стрептококки | 73,3% | 66,7% |
| Кандиды | 26,7% | 26,7% |
| Энтеробактерии | 36,7% | 23,3% |
| Микробные ассоциации | 100% | 100% |
В результате проведенного лечения отмечен положительный бактериологический эффект препарата в отношении кандид, стафилококков, энтеро-бактерий, в то время, как количество коринебактерий и стептококков снизились незначительно.
Микробиологическое обследование контрольной группы до лечения не выявило достоверной разницы с основной группой. В то же время, после проведенной терапии отмечена достоверная разница в действии плацебо (табл. 5).
Число больных с кандидозным вагинитом не изменилось, число больных с стафилококком возросло, с каринебактериями - возросло; в то время, как число лактобактерий, стептококков и энтеробактерий незначительно снизилось.
Таким образом, резюмируя вышеописанные результаты необходимо оценить клинико-бактериологическую эффективность препарата, как высокую в лечении неспецифического вагинита (полное выздоровление всех больных), в отношении кандидозного вагинита (выздоровление в 87,6 % больных), смешанного-бактериального и кандидозного (выздоровление 92,3 % больных).
Возможность рецидивов, возникающих в течение месяца у 6-12 % пациентов, зависит от дисбиоза влагалищого биотока, дистактериоза кишечника, возможности инфицирования от полового партнера.
Для профилактики рецидивов целесообразно назначение эубиотиков, соответствующей диеты при дисбактериозе кишечника, лечение полового партнера.
Литература:
1. Кира Е. Ф. Бактериальный вагиноз: клиника, диагностика, лечение. Дис. Д-ра мед. Наук СПб. 1995-297 с.
2. Цвелев Ю. В., Кочеровец В. И., Кира Е. Ф., Баскаков В. П. Анаэробная инфекция в акушерско - гинекологической практике, СПб, 1995, 313 с.
Проведена оценка действия полижинакса на суточные культуры 163 штаммов микроорганизмов, выделенных из влагалища женщин репродуктивного возраста в опыте in vitro. Исследовались концентрированный раствор полижинакса и разведения этого препарата в изотоническом растворе натрия хлорида. Установлено, что грамотрицательные бактерии высокочувствительны к антибактериальным препаратам, входящим в состав полижинакса. Дрожжеподобные грибы рода Candida чувствительны к нистатину, который входит в состав полижинакса. Лактобациллы, выделенные из влагалища женщин репродуктивного возраста, резистентны к полижинаксу даже в самой низкой концентрации.
Ключевые слова: вульвовагинит, культуры микроорганизмов, выделенных из влагалища женщин, полижинакс.
The effect of polygynax on 24-hour cultures of 163 strains of the microorganisms isolated from the vagina of reproductive-aged women was evaluated in an in vitro experiment. The concentrated solution of polygynax and its dilutions in isotonic sodium chloride solution were tested. Gram-negative bacteria were found to be highly susceptible to the antibacterial agents contained in polygynax. Yeast-like fungi of the genus Candida were susceptible to nystatin that is a component of polygynax. The lactobacilli isolated from the vagina of reproductive-aged women were resistant to polygynax even at the lowest concentration.
Key words: vulvovaginitis; cultures of microorganisms isolated from the female vagina, polygynax.
Проблема выделений из влагалища — самая распространенная жалоба среди женщин, обратившихся за амбулаторной гинекологической помощью. Причина этих выделений — наличие бактериального вагиноза, вульвовагинита, цервицита [1]. Этиология перечисленных заболеваний может быть самой разнообразной. При бактериальном вагинозе превалируют факультативные и облигатные анаэробные бактерии. При вульвовагините наиболее частыми возбудителями являются трихомонады, дрожжеподобные грибы рода Candida, а также ассоциации аэробных и анаэробных микроорганизмов. Цервицит наиболее часто вызывается хламидиями, гонококками, микоплазмами, относящимися к виду Mycoplasma genitalium [1—3].
В связи с тем что часто эти заболевания вызываются ассоциациями разных микроорганизмов, необходим поиск комбинированных препаратов, способных активно влиять на те микроорганизмы, которые могут составлять этиологическую структуру инфекций нижних отделов генитального тракта [6].
Таким средством является полижинакс — комбинированный препарат в виде вагинальных капсул, содержащий неомицина сульфат 35 000 МЕ, полимиксина В сульфат 35 000 МЕ и нистатин 100 000 МЕ. Спектр действия этого препарата достаточно широк. Он оказывает действие на дрожжеподобные грибы, грамположительные и грамотрицательные бактерии [4].
Цель нашего исследования — оценка действия полижинакса, комбинированного препарата, на микроорганизмы, выделенные из влагалища женщин репродуктивного возраста в опыте in vitro.
Материал и методы
В исследование были включены 163 штамма микроорганизмов: Candida albicans (10 штаммов), Esherichia coli (14 штаммов), Citrobacter spp. (14 штаммов), Klebsiella spp. (11 штаммов), Proteus spp. (16 штаммов), Pseudomonas aeruginosa (10 штаммов), Haemophilus spp. (10 штаммов), Streptococcus agalactiae (11 штаммов), Streptococcus spp. (14 штаммов), Enterococcus spp. (11 штаммов), Staphylococcus aureus (18 штаммов), Staphylococcus saprophyticus (5 штаммов), Lactobacillus spp. (19 штаммов). Все микроорганизмы были выделены из влагалища женщин репродуктивного возраста.
В опыте in vitro использовали суточные культуры бактерий, выращенные в жидких питательных средах: в среде Сабуро для дрожжеподобных грибов, среде MRS для лактобацилл и в тиогликолевой среде для факультативных анаэробных бактерий.
Капсулы полижинакса вскрывали и растворяли их содержимое в изотоническом растворе натрия хлорида. Исследовались следующие разведения полижинакса: концентрированный раствор (содержимое 1 капсулы), далее разведения этого препарата в изотоническом растворе натрия хлорида 1:10, 1:100 и 1:1000.
Для определения чувствительности микроорганизмов к препарату использовали следующие питательные среды: Muller-Hinton Agar и Blood Muller-Hinton Agar (BioRad, США) с добавлением 3% донорской эритроцитарной массы и 2% сыворотки крупного рогатого скота. Выбор питательной среды проводили в зависимости от требовательности микроорганизма к условиям культивирования.
Учет результатов чувствительности микроорганизмов к препарату в разных разведениях проводили визуально, замеряя диаметр зоны задержки роста. Чувствительной к данному препарату считали культуру микроорганизмов с диаметром задержки роста для дрожжеподобных грибов более 18 мм (по нистатину), для других микроорганизмов более 17 мм (по неомицину).
Результаты и обсуждение
В табл. 1 приведены данные по чувствительности 10 штаммов Candida albicans, выделенных из влагалища женщин репродуктивного возраста, к полижинаксу. Все изоляты этих дрожжеподобных грибов были чувствительны к этому препарату, исследуемому как в цельном виде (без разведения), так и в разведениях в 10, 100 и 1000 раз.
Таблица 1. Чувствительность дрожжеподобных грибов рода Candida к полижинаксу
| Род гриба | Препарат без разведения | Коцентрация препарата | |||||
| 0,1 | 0,01 | 0,001 | |||||
| чув., % | уст., % | чув, % | уст., % | чув. % | уст., % | чув., % | |
| Candida albicans (n=10) | 100 | 0 | 100 | 0 | 100 | 0 | 100 |
Эти данные свидетельствуют о том, что нистатин, входящий в состав полижинакса, является эффективным препаратом в лечении кандидозного вульвовагинита.
Результаты исследования чувствительности грамотрицательных микроорганизмов к полижинаксу приведены в табл. 2.
Таблица 2. Чувствительность грамотрицательных микроорганизмов к полижинаксу
| Микроорганизм | Препарат без разведения | Коцентрация препарата | |||||
| 0,1 | 0,01 | 0,001 | |||||
| чув., % | уст., % | чув, % | уст., % | чув. % | уст., % | чув., % | |
| Грамотрицательные микроорганизмы (n=75) | 100 | 0 | 100 | 22,676 | 77,33 | 32,00 | 68,00 |
| Escherichia coli, n=14 | 100 | 0 | 100 | 0 | 100 | 0 | 100 |
| Citrobacter spp., n=14 | 100 | 0 | 100 | 0 | 100 | 14,29 | 85,71 |
| Klebsiella spp., n=11 | 100 | 0 | 100 | 0 | 100 | 27,27 | 72,73 |
| Proteus spp., n=16 | 100 | 0 | 100 | 50,0 | 50,0 | 100 | 0 |
| Pseudomonas aeruginosa, n=10 | 100 | 0 | 100 | 90,00 | 10,00 | 100 | 0 |
| Haemophilus spp., n=10 | 100 | 0 | 100 | 0 | 100 | 0 | 100 |
Поиск препаратов, эффективных в отношении бактерий, относящихся к семейству Enterobacteriaceae, очень важен, так как именно эти микроорганизмы являются частыми возбудителями неспецифических вульвовагинитов. Кроме того, в настоящее время описаны случаи выявления резистентности грамотрицательных бактерий к наиболее часто используемым антибактериальным препаратам [5, 7].
В состав полижинакса входит неомицина сульфат и полимиксин В. Неомицин — антибактериальный препарат, оказывающий бактерицидное действие как на грамположительные, так и на грамотрицательные микроорганизмы, а полимиксин действует преимущественно на грамотрицательные микроорганизмы. Поэтому не удивительно, что in vitro полижинакс эффективно действует на значительный спектр грамотрицательных бактерий. Их количество было значительным в исследовании — 75 штаммов.
Полижинакс без разведения и в разведении 1:10 (т.е. в концентрации 0,1) оказывал 100% эффект на все грамотрицательные микроорганизмы. Это имеет большое клиническое значение, так как капсула препарата вводится во влагалище, и препарат поступает в просвет влагалища в концентрированном виде. Что касается чувствительности грамотрицательных микроорганизмов к большим разведениям полижинакса (в 100 и 1000 раз), то лишь протей и синегнойная палочка были резистентны к этим разведениям препарата. В клинической практике вряд ли следует ожидать большого разведения препарата вагинальными выделениями.
Что касается чувствительности грамположительных бактерий к антибиотикам, входящим в состав полижинакса в неразведенном состоянии препарат оказывает также 100% бактерицидный эффект (табл. 3). В разведении 1:10 число чувствительных штаммов микроорганизмов остается высоким — от 100 до 90,9%. Отрадно отметить, что Staphylococcus aureus и Staphylococcus saprophyticus оказываются высокочувствительными к препарату и в разведении 1:100.
Таблица 3. Чувствительность грамположительных микроорганизмов к полижинаксу
| Микроорганизм | Препарат без разведения | Коцентрация препарата | |||||
| 0,1 | 0,01 | 0,001 | |||||
| чув., % | уст., % | чув, % | уст., % | чув. % | уст., % | чув., % | |
| Грамположительные микроорганизмы (n=59) | 100 | 3,39 | 96,61 | 23,73 | 76,27 | 62,71 | 37,29 |
| Streptococcus agalactiae (gr. B) (n=11) | 100 | 9,1 | 90,9 | 81,82 | 18,18 | 100 | 0 |
| Streptococcus spp. (n=14) | 100 | 0 | 100 | 0 | 100 | 14,29 | 85,71 |
| Enterococcus sрp. (n=11) | 100 | 9,1 | 90,9 | 45,45 | 54,65 | 100 | 0 |
| Staphylococcus aureus (n=18) | 100 | 0 | 100 | 0 | 100 | 66,67 | 33,33 |
| Staphylococcus saprophyticus (n=5) | 100 | 0 | 100 | 0 | 100 | 20,00 | 80,00 |
Очень важным аспектом в изучении антибактериальных препаратов, назначаемых вагинально, является исследование их эффективности в отношении лактобацилл, выделяемых из вагинального биотопа. Важно, чтобы вагинальные лактобациллы были резистентны к изучаемому препарату, что гарантирует отсутствие негативного воздействия антибиотиков, входящих в состав полижинакса, на нормальную микрофлору влагалища [8].
Данные по чувствительности вагинальных лактобацилл к полижинаксу представлены в табл. 4. Из приведенных данных видно, что все лактобациллы (19 штаммов), выделенные из влагалища женщин, были резистентны к антибактериальным препаратам, входящим в состав полижинакса.
Таблица 4. Чувствительность лактобацилл к полижинаксу
| Лактобациллы | Препарат без разведения | Коцентрация препарата | |||||
| 0,1 | 0,01 | 0,001 | |||||
| чув., % | уст., % | чув, % | уст., % | чув. % | уст., % | чув., % | |
| Lactobacillus spp. (n=19) | 0 | 100 | 0 | 100 | 0 | 100 | 0 |
Данные по чувствительности и резистентности разных групп микроорганизмов к полижинаксу суммированы на рисунке (а, б). Таким образом, полижинакс является медикаментозным препаратом, высокоэффективным в отношении всех групп микроорганизмов. Однако лактобациллы во всех исследуемых разведениях препарата оказались резистентными.
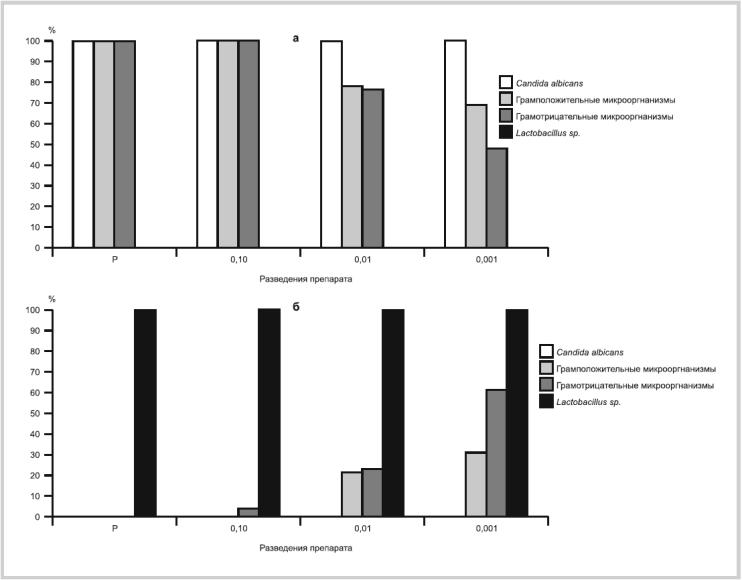
Чувствительность (а) и устойчивость (б) микроорганизмов, выделенных из влагалища женщин, к полижинаксу.
Р — концентрированный раствор.
Таким образом, полижинакс, показавший in vitro высокую эффективность против большинства грамотрицательных и грамположительных бактерий, выделенных из влагалища женщин репродуктивного возраста, а также против дрожжеподобных грибов рода Candida, не оказывающий действия на вагинальные лактобациллы, может быть рекомендован для лечения вагинальных инфекций.
Выводы
1. На основании проведенного исследования по оценке действия полижинакса, комбинированного препарата, на микроорганизмы, выделенные из влагалища женщин репродуктивного возраста, в опыте in vitro установлено, что грамотрицательные бактерии (Esherichia coli, Citrobacter spp., Klebsiella spp., Proteus spp., Pseudomonas aeruginosa, Haemophilus spp. ) и грамположительные бактерии (Streptococcus agalactiae, Streptococcus spp., Enterococcus spp., Staphylococcus aureus, Staphylococcus saprophyticus) высоко чувствительны к антибактериальным препаратам, входящим в состав полижинакса.
2. Дрожжеподобные грибы рода Candida чувствительны к нистатину, который входит в состав полижинакса.
3. Лактобациллы, выделенные из влагалища женщин репродуктивного возраста, резистентны к полижинаксу, даже в самой низкой концентрации.
Литература
1. Савичева А.М., Соколовский Е.В., Домейка М. Краткое руководство по микроскопической диагностике инфекций, передаваемых половым путем. СПб: Фолиант 2004; 128.
2. Fan A.P., Xue F.X. Clinical characteristics of aerobic vaginitis and its mixed infections. Zhonghua Fu Chan Ke Za Zhi 2010; 45: 12: 904—908.
3. Frey Tirri B. Antimicrobial topical agents used in the vagina. Curr Probl Dermatol 2011; 40: 36—47.
4. Goran D., Vesna A., Adela S., Biljana T.K., Snezana M. Polygynax in the treatment of fungal and non specific vaginitis. Akush Ginekol (Sofiia) 2004; 43: 6: 23—26.
5. Nolewajka-Lasak I., Rajca M., Kaminski K., Kunicka M., Krol W. Antibiotic sensitivity of Enterobacteriaceae isolated from women vagina and uterine cervix. Med Dosw Mikrobiol 2003; 55: 4: 351—356.
6. Tempera G., Furneri P.M. Management of aerobic vaginitis. Gynec Obstet Invest 2010; 70: 4: 244—249.
7. Paterson D.L. Resistance in gram-negative bacteria: enterobacteriaceae. Am J Med 2006; 119: 6: Suppl 1: 20—28.
8. Strus M., Malinowska M., Heczko P.B. In vitro antagonistic effect of Lactobacillus on organisms associated with bacterial vaginosis. J Reprod Med 2002; 47: 1: 41—46.
Вопросы антибиотикотерапии урогенитальной микоплазменной инфекции активно дискутируются. Многочисленные исследования посвящены разработке рекомендаций по терапии микоплазменной инфекции. Но по-прежнему наиболее сложным и актуальным на сегодняшний день ост
В последние десятилетия наряду с ростом заболеваемости урогенитальной патологией отмечаются значительные изменения в ее структуре. По данным эпидемиологических исследований, более чем у 40% больных с воспалительными заболеваниями урогенитального тракта выявляется микоплазменная инфекция [1].
Урогенитальная микоплазменная инфекция довольно широко распространена в популяции. Человек является естественным хозяином, по крайней мере, одиннадцати видов микоплазм, из них три вида (Mycoplasma genitalium, Mycoplasma hominis, Ureaplasma urealyticum) способны вызывать воспалительные заболевания урогенитального тракта. Носительство М. hominis и U. urealyticum среди населения варьирует от 10% до 50% [1].
В настоящее время все большее внимание в отечественной и зарубежной литературе уделяется виду U. urealyticum. Данный вид включает в себя два биовара: PARVO (серотипы 1, 3, 6 и 14) и T-960 (серотипы 2, 4, 5, 7, 8, 9, 10, 11, 12, 13). Оба биовара способны инициировать патологические проявления. Так, с биоваром PARVO связывают выраженную лейкоцитарную реакцию при микроскопии мазка, кольпит, пиелонефрит, дистрофические изменения плаценты, а также рождение детей с массой тела менее 3 кг.
Биовар Т-960 считается ответственным за проявления негонококкового уретрита у мужчин, патологические выделения из влагалища у женщин и, в редких случаях, внутриутробную гибель плода [3].
Отличительными особенностями микоплазм и уреаплазм являются отсутствие клеточной стенки и способность паразитировать на мембране клеток хозяина.
Основной путь передачи микоплазменной инфекции — половой. Чаще всего микоплазмы обнаруживаются у лиц с повышенной половой активностью. Для развития инфекционного процесса важное значение имеет не столько сам факт наличия или отсутствия микоплазм, сколько широта и массивность их диссеминации. К факторам, провоцирующим развитие инфекционного процесса, относятся: присоединившаяся инфекция другой природы, изменение гормонального фона, беременность и роды; нарушения иммунного и интерферонового статусов организма. Немаловажную роль в развитии инфекции играет и вирулентность конкретного штамма.
Кроме того, широко распространено бессимптомное носительство микоплазм. Во многих случаях они вызывают латентную инфекцию, которая под влиянием различных стрессовых факторов может перейти в хроническую рецидивирующую или острую форму.
Клиническая картина мико- и уреаплазменной инфекции неспецифична и, как правило, не отличается от клинических проявлений инфекций, вызванных другими возбудителями урогенитальных инфекций.
Таким образом, воспалительные заболевания мочеполовых органов, обусловленные патогенными и условно-патогенными микоплазмами, продолжают оставаться серьезной проблемой в связи с возможностью развития тяжелых осложнений, связанных с репродуктивной функцией. Несмотря на неоднозначность мнений исследователей в отношении патогенной роли мико- и уреаплазменной инфекции, в этиологической классификации Всемирной организации здравоохранения (ВОЗ) 2006 г. и синдромальной классификации CDC (Centers for Disease Control and Prevention, центры по контролю и профилактике заболеваний США) эти микроорганизмы выделены как возможные этиологические агенты неспецифических негоноккоковых уретритов, воспалительных заболеваний органов малого таза и бактериального вагиноза [2].
Современные международные и российские рекомендации по лечению микоплазменной инфекции
Одним из наиболее сложных на сегодняшний день остается вопрос эффективности терапии урогенитальных инфекций.
Многочисленные исследования посвящены разработке схем и методик применения тех или иных антимикробных препаратов. Оптимизируют антибактериальную терапию с помощью иммуномодуляторов, ферментных и других лекарственных средств. В целом, терапия инфекций, передаваемых половым путем, должна быть комплексной, а применяемые препараты — обладать широким спектром действия. К препаратам, используемым для лечения инфекций, передаваемых половым путем, ВОЗ выдвинуты следующие требования:
- эффективность не менее 95%;
- хорошая переносимость и малая токсичность;
- безопасность использования во время беременности;
- медленное развитие резистентности микроорганизмов к средствам терапии;
- доступная цена.
Основные принципы медикаментозной терапии:
- основные препараты (препараты выбора) — обеспечивают наилучшее соотношение между эффективностью лечения и доказанной безопасностью лечебного средства;
- альтернативные препараты — обеспечивают приемлемые результаты лечения при отсутствии возможности использования основных схем лечения (беременность, кормление грудью, индивидуальная непереносимость лекарственного средства, сопутствующие заболевания и т. д.).
Рациональный выбор антибиотиков для эмпирической терапии следует осуществлять с учетом следующих критериев:
- спектр активности, соответствующий предполагаемому возбудителю;
- фармакокинетика, определяющая проникновение антибиотика в очаг воспаления, кратность введения и длительность курса лечения;
- эффективность при урогенитальных инфекциях, доказанная в рандомизированных клинических исследованиях;
- противопоказания и частота побочных эффектов;
- удобство применения для пациента (повышает аккуратность соблюдения режима лечения);
- фармакоэкономические аспекты лечения.
Вопросы антибиотикотерапии урогенитальной микоплазменной и уреаплазменной инфекции также активно дискутируются. В то же время адекватная антибиотикотерапия должна проводиться лишь с учетом чувствительности конкретного штамма возбудителя [5–6].
С учетом вышеуказанных пунктов можно выделить следующие перспективные группы антибиотиков для лечения мико- и уреаплазменной инфекции: тетрациклины, макролиды, фторхинолоны, азалиды.
Критериями назначения этиотропной терапии при выявлении генитальных микоплазм, по мнению большинства исследователей, являются:
1) клинические и лабораторные признаки воспалительного процесса в органах мочеполовой системы;
2) результаты комплексного микробиологического обследования на наличие патогенных и условно-патогенных микроорганизмов с количественным обнаружением генитальных микоплазм более 104 КОЕ/мл;
3) предстоящие оперативные или другие инвазивные мероприятия на органах мочеполовой системы;
4) бесплодие;
5) беременность (оценка акушерско-гинекологического анамнеза).
Среди наиболее часто применяемых антибиотиков сохраняется стабильно высокая чувствительность мико- и уреплазменной инфекции к джозамицину (94,8% 5 лет назад и 94,4% в настоящее время) и отмечается увеличение числа штаммов, чувствительных к доксициклину, с 93,2% до 97,2%. Вместе с тем чувствительность к другому антибиотику этой же группы, тетрациклину, снизилась с 92,5% до 83,3%.
Препараты, указанные в альтернативных схемах, не имеют каких-либо преимуществ между собой и рассматриваются как равнозначные.
Рекомендованными препаратами в соответствии с Европейским руководством по ведению беременных женщин, инфицированных микоплазмами [7], являются: эритромицин по 500 мг 4 раза в день в течение 7 дней; или амоксициллин 500 мг внутрь 3 раза в день 7 дней; или джозамицин 500 мг 2 раза в день 7 дней.
Для лечения беременных [2] применяется следующая схема: джозамицин по 500 мг внутрь 3 раза в сутки в течение 10 дней (табл. 1 и 2).
Эффективность и безопасность отдельных препаратов, используемых для терапии микоплазменной инфекции
Тетрациклины
Одним из основных препаратов для лечения инфекций, передаваемых половым путем, остается представитель группы тетрациклинов — доксициклин. При этом эталоном эффективности различных режимов терапии является пероральный прием доксициклина (100 мг 2 раза в день в течение 10 дней). Доксициклин отличается от тетрациклина лучшими фармакокинетическими свойствами и большей безопасностью. В основе механизма антибактериального действия доксициклина, как и других тетрациклинов, лежит подавление им биосинтеза белка микробной клетки на уровне рибосом [8]. Среди солей доксициклина предпочтение следует отдавать моногидрату, который, в отличие от гидрохлорида, не вызывает развития эзофагита и оказывает минимальное воздействие на микрофлору кишечника [4]. Наиболее удобной в применении является форма доксициклина моногидрата в виде таблеток диспергируемых, которая позволяет применять препарат как в форме таблеток, так и суспензии или раствора. Кроме того, лекарственная форма диспергируемой таблетки обеспечивает стабильное всасывание доксициклина и равномерное нарастание его концентрации в крови. При негонококковом уретрите, вызванном U. urealyticum, M. hominis или M. genitalium, доксициклин применяют в дозе 100 мг 2 раза в день в течение 7–14 дней [4]. Хорошие результаты были получены при применении доксициклина у женщин, инфицированных различными видами микоплазм и страдающих бесплодием или привычным невынашиванием беременности. В ряде случаев после применения доксициклина наступала беременность, которая заканчивалась нормальными родами в срок и без осложнений [4].
С клинической точки зрения наиболее актуальным представляется выбор тех препаратов, к которым U. urealyticum демонстрирует наивысшую чувствительность. Выделение устойчивых к действию доксициклина инфектов отмечается крайне редко. Рост числа штаммов, чувствительных к доксициклину, можно объяснить тем, что в последние годы этот препарат несколько потеснили макролиды (кларитромицин, рокситромицин, азитромицин), активно применяемые в терапии урогенитальной инфекции.
Сохранение высокой чувствительности возбудителя к доксициклину доказывает обоснованность его применения в лечении микоплазмозов. При его применении могут наблюдаться отдельные побочные эффекты, чаще со стороны желудочно-кишечного тракта (ЖКТ). К недостаткам доксициклина относится невозможность его назначения детям до 8 лет и беременным женщинам, а также женщинам в период лактации.
Макролиды
Другие группы антибиотиков, применяемые для лечения микоплазмозов, представлены, в частности, макролидами. Для макролидов в целом характерны более низкие минимальные подавляющие концентрации (МПК), чем для фторхинолонов. По мнению ряда исследователей, при мико- и уреаплазменной инфекции макролиды должны использоваться в качестве препаратов первого ряда [9].
Препарат группы макролидов эритромицин в течение длительного времени применялся в качестве альтернативы тетрациклинам, однако этот препарат часто плохо переносится больными. Согласно опубликованным результатам терапия эритромицином остается достаточно эффективной — 83–95%. Тем не менее многие авторы отмечают, что выраженные побочные эффекты со стороны ЖКТ, а также высокая курсовая доза и необходимость многократного приема (4 раза в день по 500 мг) снижают целесообразность выбора этого антибиотика.
В группе макролидов самые низкие МПК для уреаплазм имеют кларитромицин и джозамицин. Прием 250 мг кларитромицина 2 раза в день в течение 7 дней, как правило, приводит к исчезновению M. hominis, U. urealyticum из половых путей мужчин и женщин. Применение рокситромицина (300 мг 1 раз в день) не уступает по эффективности стандартному режиму приема доксициклина.
Джозамицин обладает широким спектром антибактериального действия, включающим не только все клинически значимые возбудители микоплазмоза (M. hominis, M. genitalium, U. urealyticum), но и другие частые этиологические агенты при урогенитальных инфекциях — хламидии и Neisseria gonorrhoeae.
Преимуществом 16-членных макролидов, к которым относится джозамицин, перед эритромицином и другими препаратами этой группы является более редкое развитие к ним устойчивости у ряда микроорганизмов, например S. pneumoniae [10]. Аналогичная тенденция прослеживается и в отношении внутриклеточных возбудителей. Несмотря на широкое применение джозамицина, клинические штаммы микоплазм и уреаплазм сохраняют высокую чувствительность к нему как за рубежом [11], так и в России [3]. Например, в период с 2001 по 2003 г. был отмечен рост количества устойчивых штаммов к рокситромицину, кларитромицину, левофлоксацину и клиндамицину, в то время как уровень антибиотикорезистентности к джозамицину за это время не изменился [7]. Аналогичные данные были получены и в исследовании, проведенном в Красноярске, где было показано сохранение стабильно высокой чувствительности U. urealyticum к джозамицину на протяжении последних 5 лет [12]. Более высокая активность джозамицина в отношении уреаплазм по сравнению с другими макролидами продемонстрирована и в других отечественных исследованиях [4].
В зарубежном сравнительном исследовании чувствительности к семи антибактериальным препаратам (джозамицин, доксициклин, миноциклин, спарфлоксацин, рокситромицин, офлоксацин и азитромицин) возбудителей смешанной инфекции U. urealyticum и M. hominis, выделенных у больных негонококковым уретритом, также была показана их высокая чувствительность к джозамицину, превышающая таковую к препаратам сравнения [13]. При подобных инфекциях уровень резистентности возбудителей особенно высок, в связи с чем выбор препаратов для их лечения должен проводиться наиболее тщательно. Например, резистентность к азитромицину в данном исследовании составила 90,48%.
Джозамицин накапливается в лимфатических узлах и половых органах, причем его концентрации в этих органах при воспалительных процессах повышаются, т. к. он способен проникать внутрь фагоцитарных клеток (макрофагов, фибробластов, полиморфноядерных гранулоцитов) и переноситься ими в очаг воспаления [14]. Концентрация препарата в полиморфноядерных лейкоцитах человека, моноцитах и альвеолярных макрофагах приблизительно в 20 раз выше, чем во внеклеточном пространстве [15].
В отличие от большинства других макролидов, джозамицин наряду с хорошим проникновением внутрь клеток создает и высокие концентрации в сыворотке крови, что имеет важное значение при системном проявлении инфекции [16]. Препарат не связывается с изоферментами цитохрома Р-450 и не влияет на НАДФ-цитохром-С-редуктазу, поэтому обладает значительно более низким риском лекарственных взаимодействий, чем эритромицин и кларитромицин, и не оказывает отрицательного влияния на функцию печени. Для джозамицина характерны выраженные иммуномодулирующие свойства, которые могут способствовать усилению терапевтического эффекта у больных с воспалительными заболеваниями [17].
После приема внутрь джозамицин быстро абсорбируется из ЖКТ. Сmax достигается через 1–2 ч после приема. Через 45 мин после приема дозы 1 г средняя концентрация джозамицина в плазме составляет 2,41 мг/л. Связывание с белками плазмы не превышает 15%. Прием препарата с интервалом в 12 ч обеспечивает сохранение эффективной концентрации джозамицина в тканях в течение суток. Равновесное состояние достигается через 2–4 дня регулярного приема.
Одним из преимуществ джозамицина является быстрое создание высокой концентрации препарата в клетках и тканях за счет его высокой липофильности. При пероральном применении концентрация препарата в лейкоцитах, моноцитах, фагоцитах, макрофагах и клетках эпителия приблизительно в 20 раз выше, чем в межклеточном пространстве.
Поскольку микоплазмы и уреаплазмы являются внутриклеточными паразитами, вышеуказанные свойства джозамицина делают его идеальным препаратом для лечения инфекций, вызванных этими патогенами.
Доказана также высокая клиническая эффективность джозамицина. По данным Института исследования инфекционных кожно-венерических заболеваний (Австрия), степень излечения микоуреаплазмоза при применении джозамицина составляет 97% (для сравнения: эффективность применения доксициклина при данной патологии составляет 50%, азитромицина — 55,5%) [1].
Достаточно широкий спектр антимикробного действия антибиотика делает его эффективным при лечении смешанных инфекций, включающих анаэробные, к которым женщины особенно восприимчивы. Для лечения урогенитального микоуреаплазмоза рекомендуемая доза препарата — по 500 мг 2 раза в сутки в течение 7–10 дней.
Азитромицин является полусинтетическим антибиотиком широкого спектра действия, первым представителем подкласса азалидов. Подобно другим макролидам, обладает в основном бактериостатическим эффектом, но благодаря способности создавать очень большие внутриклеточные концентрации может действовать бактерицидно. К достоинствам азитромицина следует отнести его хорошую переносимость. Результаты клинических исследований показали, что азитромицин и доксициклин обладают практически одинаковой эффективностью при уреа- и микоплазменной инфекциях (94,9% и 95,9% соответственно).
Фторхинолоны
Фторхинолоны в лечении микоплазмозов относятся к альтернативным препаратам. Среди них предпочтение стоит отдавать офлоксацину и его левовращающему изомеру — левофлоксацину.
Амоксициллин
Согласно рекомендациям американского Центра по профилактике и контролю за заболеваниями, к альтернативным препаратам, применяемым при урогенитальных инфекциях (табл. 1), относится амоксициллин. Однако несмотря на приводимые относительно высокие показатели излечения амоксициллином — 82–94%, нельзя забывать, что in vitro пенициллины оказывают неполный ингибирующий эффект по отношению к внутриклеточным возбудителям, в частности, M. hominis, U. urealyticum.
Резюмируя вышесказанное, необходимо отметить, что на сегодняшний день существует множество рекомендаций и схем лечения микоплазменной инфекции. Эффект лечения зависит от многих причин, поэтому обязательным условием успеха лечения является комплексное обследование пациента до назначения лекарственного препарата с обязательным определением чувствительности выявленного патогена к антибактериальным препаратам. Установление клинико-микробиологических критериев излеченности урогенитальных инфекций, вызванных микоплазмами, проводится через 1 месяц после окончания лечения. При отсутствии клинических проявлений заболевания и выявлении возбудителя в количестве менее 104 КОЕ/мл осуществляется динамическое наблюдение за больными, в больших количествах — повторное лечение с заменой антибиотика [18].
С учетом общих принципов лечения инфекционных больных, терапия микоплазменной инфекции должна быть комплексной, этиологически, патогенетически и симптоматически обоснованной и дифференцированной в соответствии с видом возбудителя, клинической формой и характером болезни, наличием осложнений и остаточных явлений.
Литература
В. Н. Кузьмин 1 , доктор медицинских наук, профессор
М. И. Гусейнзаде
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
Abstract. The questions of antimicrobial therapy of urogenital mycoplasma infections are actively discussed. Numerous studies devoted to the development of recommendations for mycoplasma infections treatment. But one of the most difficult and up-to-date questions is the choice of effective therapy.
Читайте также:

