Полосы на ногтях при отравлении
Обновлено: 25.04.2024
Причины коричневой полосы на ногте (меланонихии)
PUVA-терапия может активизировать меланоциты дистального отдела матрикса и ногтевого ложа, выступая причиной продольной либо поперечной меланонихии. Мягкое рентгеновское излучение используют (в основном в Швейцарии и Германии) для лечения псориаза. Побочные эффекты такого излучения сходны с побочными эффектами PUVA-терапии.
Меланиновая пигментация ногтей отличается от немеланиновой гиперхромии, например, при топическом лечении некоторыми лекарствами (к примеру, темно-оранжевый цвет при лечении антралином) и от гематомы, особенно вызванной повторяющейся микротравмой (натирающей обувью, что может приводить к имитации продольной полоски). Последнее обстоятельство может быть связано с деформациями ног и/или неудобной обувью у больных псориазом.
Диагностика гематомы обычно проста (если нанести каплю иммерсионного масла на ногтевую пластинку, с помощью дерматоскопа можно увидеть крошечные глобулы засохшей крови). После 10 мин пребывания ног в теплой воде, смягчающей ногти, маленький кусок ногтевой пластинки может оторваться. Кровь можно найти и при положительной псевдопероксидазной реакции (тест Hemostix). Гистопатология выявляет озерки крови, пероксидазоположительные, но отрицательные по тесту с берлинской лазурью.
Меланиновая пигментация ногтя иногда вызывается грибковой инфекцией (Trichophyton rubrum nigricans или плесневые грибы семейства Dematiaceous). Такая меланонихия начинается дистально и развивается в проксимальном направлении.
Меланиновая пигментация при продольной меланонихии образуется фокальными меланоцитами матрикса. Появление такой пигментации вызвано применением некоторых лекарств, излучением, эндокринопатией, ВИЧ-инфекцией, воспалительными нарушениями ногтей, болезнью Лаугера, синдромом Пейтца—Джигерса, немеланотическими опухолями. Кроме того, пигментация бывает вызвана неправильным питанием или травмами.
Меланоцитарная пигментация матрикса также может приводить к поперечной меланонихии (после применения цитотоксических лекарств или электроннолучевой терапии).
Пигментация ногтей вследствие пролиферации меланоцитов должна насторожить врача в тех случаях, когда наблюдаются следующие признаки:
— изолированная пигментация одного пальца во время I—VI декад жизни (меланома у детей встречается крайне редко);
— пигментация, возникшая внезапно на ранее нормальной ногтевой пластинке;
— пигментация, которая вдруг становится темнее, крупнее или синеет (по направлению к матриксу);
— приобретенная пигментация большого и указательного пальца руки или большого пальца ноги;
— травма пальца;
— недавно возникшая изолированная пигментация у чернокожего пациента (в частности, на больших пальцах рук или ног);
— любое приобретенное повреждение у пациента с меланомой в анамнезе;— пигментация, связанная с дистрофией ногтей (частичная деструкция ногтей или отсутствие ногтевой пластинки);
— пигментация околоногтевой кожи (симптом Гетчинсона), которую нужно дифференцировать от ложного симптома Гетчинсона.
Чтобы оценить пигментацию ногтей, необходимо использовать дерматоскоп. На основании полученных результатов принимают решение, нужна ли биопсия. Биопсия обязательна при наличии одного из морфологических изменений, описанных Ronger и соавт..
Коричневая полоса на ногте (меланонихия) после PUVA-терапии а - Продольная грибковая меланонихия, вызванная Trichophyton rubrum.
б - Болезнь Лаугера: продольная меланонихия, связанная с ложным симптомом Гетчинсона. а - Меланонихия, вызванная приемом цитотоксических препаратов.
б - Продольная меланонихия, связанная с миксоидной псевдокистой. а - Комбинация поперечной и продольной меланонихии с поперечной лейконихией.
б - Латеральная меланонихия трения. а - Проксимальное увеличение продольной меланонихии (меланома in situ).
б - Метастаз меланомы спины. а - Меланонихия, вызванная симптомом Гетчинсона.
б - Подногтевая гематома, ложный симптом Гетчинсона. а - Дерматоскопия продольной меланонихии,
обусловленной невусом, у ребенка.
б - Дерматоскопия меланомы in situ.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 21.02.2022
- Reading time: 7 минут чтения
Синегнойная палочка (Pseudomonas aeruginosa) – очень важный этиологический фактор инфекций, часто протекающих с тяжелыми осложнениями и даже со смертельным исходом
Pseudomonas имеет низкие потребности в питании и разные механизмы устойчивости ко многим антибиотикам. Эта бактерия устойчива к классическим дезинфицирующим средствам и низкому pH. По этим причинам синегнойная палочка относится к наиболее опасным и распространенным этиологическим факторам, вызывающим угрожающие жизни больничные инфекции, связанные с заражением крови (сепсис, септический шок).
Что такое синегнойная палочка?
Pseudomonas aeruginosa — узкоспециализированный и один из самых распространенных условно-патогенных микроорганизмов, вызывающих инфекции пищеварительной и мочевыводящей систем у людей и животных. Возбудитель дает характерный для инфильтратов тканей слизисто-гнойный экссудат синего цвета – отсюда и его название.
Бактерии Pseudomonas aeruginosa — внеклеточный возбудитель, представляющий собой прямые или слегка изогнутые грамотрицательные палочки, длиной 2-4 мкм, шириной – 0,5-1,5 мкм. Эти бактерии не образуют эндоспоры (споры). Потребности в питании Pseudomonas aeruginosa минимальны — эта бактерия способна жить и размножаться в дистиллированной воде и использовать различные субстраты в качестве источника углерода и энергии. Возбудитель повсеместно распространен в окружающей среде: в воде, почве, пищеварительном тракте человека и животных.
В 2000 году был расшифрован полный геном Pseudomonas aeruginosa. Последовательность ДНК этого возбудителя составляет 6,3 миллиона пар оснований. Это крупнейший из известных на сегодняшний день геномов бактерий. Количество генов — 5570, что почти аналогично простейшим эукариотическим клеткам. Например, дрожжи Saccharomyces cerevisiae имеют около 6200 генов.
Особенности патологического механизма синегнойной палочки
Синегнойная палочка — условно-патогенный микроорганизм, а значит, вызывает заболевание только при благоприятных условиях, связанных с ослаблением иммунитета, поэтому синегнойная палочка — один из основных этиологических факторов внутрибольничных инфекций. Это бактерия чаще встречается у пациентов, находящихся в стационаре более недели.
Бактерия обладает минимальными потребностями в питательных веществах и широкой толерантностью к условиям окружающей среды, в которой она находится, она также вырабатывает ферменты, переваривающие белки, что облегчает ее проникновение в ткани.
Патогенез инфекции включает в себя 3 стадии:
- прикрепление бактерий к клеткам и колонизация;
- местная инфекция;
- распространение кровью.
Особое значение имеет колонизация дыхательных путей у больных муковисцидозом и людей, проходящих искусственную вентиляцию легких с помощью респиратора. Инфекция может поразить любой орган.
Серьезная проблема при лечении инфекций — устойчивость синегнойной палочки к многочисленным антибиотикам и бактерицидам.
Доказано, что необычайная устойчивость P. aeruginosa к естественным и искусственным бактерицидным веществам — результат наличия в ее мембране множества высокоэффективных белковых насосов, роль которых заключается в откачке вредных для клетки веществ, например антибиотиков. В то же время они проницаемы для питательных веществ.
Заболевания, вызываемые Pseudomonas aeruginosa
Синегнойная палочка, как условно-патогенный микроорганизм, атакует в основном людей с ослабленной иммунной системой. В первую очередь, Pseudomonas aeruginosa вызывает заболевания легких у людей, страдающих муковисцидозом и СПИДом, заболевания кожи и пищеварительной системы. Поскольку синегнойная палочка может заразить практически любую живую ткань, спектр заболеваний и состояний, вызываемых этой бактерией, намного шире.
Респираторная инфекция — пневмония, вызванная синегнойной палочкой
Пневмония развивается в основном у людей с хроническими заболеваниями легких и принимающих иммуносупрессивные препараты. Особенно уязвимы больные, находящиеся в отделениях интенсивной терапии.
Симптомы пневмонии, связанной с синегнойной палочкой:
- лихорадка и связанный с ней озноб;
- сильная одышка;
- кашель;
- спутанность сознания.
При физическом осмотре ощутимы хрипы над легочными полями и цианоз.
Хроническая инфекция нижних дыхательных путей особенно часто встречается у пациентов с муковисцидозом. Сопровождается хроническим кашлем с отхаркиванием выделений, плохим аппетитом, потерей веса и слышимыми хрипами в груди.
Кожные инфекции
Pseudomonas aeruginosa особенно легко размножается во влажной среде. Поэтому такая проблема как Синдром зеленых ногтей встречается у людей, работающих в условиях повышенной влажности. Для инфицированных ран наблюдаются характерные голубовато-зеленые выделения со сладковатым запахом.
Синегнойная палочка также распространенный этиологический фактор инфекций ожоговых ран и фолликулитов у людей, пользующихся бассейнами и джакузи.
Гастроэнтерит — воспаление желудочно-кишечного тракта
Основные симптомы гастроэнтерита:
- диарея;
- потеря аппетита;
- тошнота;
- рвота;
- сильные схваткообразные боли в животе.
Обычно это не опасное для жизни заболевание, но, если его не лечить, оно приводит к опасному обезвоживанию и нарушению ионного баланса в организме, особенно у детей и пожилых людей. По разным данным, ежегодно от гастроэнтерита в мире умирают 3-6 млн детей.
Гастроэнтеритом можно заразиться:
- в основном при контакте с человеком, не соблюдающим гигиену после дефекации;
- при контакте с зараженной пищей и водой;
- через обще игрушки;
- от животных.
Некротический энтероколит — воспаление тонкой и толстой кишки
Некротический энтероколит (НЭК) — наиболее частое заболевание новорожденных, требующее хирургического вмешательства. Воспаление приводит к некрозу и гибели частей тонкой и толстой кишки и может распространяться на соседние ткани.
В основном синегнойная палочка поражает недоношенных детей и новорожденных с очень низкой массой тела при рождении. НЭК диагностируется у 10% новорожденных с массой тела менее 1500. Уровень смертности больных малышей в этой группе составляет более 50%. У детей с массой тела более 2500 г смертность ниже.
Типичные симптомы некротического энтероколита:
- кровавый стул;
- вздутие живота, рвота;
- нарушение дыхания, апноэ;
- симптомы шока.
Несмотря на множество исследований, точные причины развития НЭК до сих пор не установлены, и, скорее всего, существует множество этиологических факторов, включая инфекции, вызванные синегнойной палочкой.
Эндокардит
Заболевание встречается у больных, получающих внутривенные препараты, и у пациентов с имплантированным искусственным клапаном в сердце.
Симптомы эндокардита, вызванного синегнойной палочкой неспецифичны: лихорадка, общая слабость. При физикальном осмотре можно обнаружить:
- шум над сердцем во время аускультации;
- пятна Рота, т.е. петехии в сетчатке;
- небольшие безболезненные эритематозные поражения на руках и ногах – симптом Джейнуэя;
- болезненные язвочки и красноватые узелки на пальцах – узелки Ослера.
Инфекции центральной нервной системы
Инфекция центральной нервной системы обычно протекает как менингит или как абсцесс головного мозга. Симптомы включают: лихорадку, головную боль, спутанность сознания.
Инфекции костей и суставов
Чаще поражают позвоночник, таз и грудино-ключичный сустав. Инфекция может попасть через кровь, например, у больных, получающих внутривенные препараты, в результате травм мягких тканей. Синегнойная палочка — типичный этиологический фактор при патологиях стопы.
Инфекции суставов сопровождаются отеками и болью и постоянной лихорадкой.
ЛОР-инфекции
Инфекция наружного уха, вызванная Pseudomonas aeruginosa (ухо пловца), сопровождается острой болью, зудом и гнойными выделениями из наружного слухового прохода. У больных сахарным диабетом может развиться злокачественный наружный отит, не реагирующий на антибиотикотерапию, дополнительно проявляющийся:
- отечностью и болезненностью мягких тканей вокруг уха;
- увеличением окружающих лимфатических узлов.
Лихорадка встречается редко, иногда присоединяется паралич лицевого нерва, проявляющийся: опущением уголка рта, века глаза, невозможностью моргать, морщить лоб и т. д.
Бактерия Pseudomonas aeruginosa также — распространенный этиологический фактор при хроническом среднем отите.
Глазные инфекции
Инфекции внутри глазного яблока часто возникают после травм, у людей, носящих контактные линзы, в иммунодефицитных состояниях, например, при СПИДе. Типичные симптомы включают:
- боль;
- покраснение, отек век;
- гнойные выделения;
- нарушения зрения.
Перианальный абсцесс
Факторы, способствующие формированию перианального абсцесса:
- кишечные инфекции и бактериемии, вызванные синегнойной палочкой;
- повреждение кожи или слизистой оболочки вокруг ануса во время постановки клизмы, операции или острым предметом в стуле.
Абсцесс может располагаться неглубоко (подкожно) или глубоко. Симптомы заболевания:
- внезапная сильная боль, усиливающаяся при сидении и дефекации;
- отек и покраснение в месте абсцесса;
- по мере распространения инфекции — озноб и жар.
Если не лечить абсцесс, он может прорваться через кожу. Заболевание у 30% больных рецидивирует или заканчивается осложнениями в виде перианального свища.
Инфекция мочеиспускательного канала
Инфекции мочевыводящих путей (ИМП) составляют до 50% нозокомиальных (внутрибольничных) инфекций. Pseudomonas aeruginosa — причина 40% всех нозокомиальных инфекций мочевыводящих путей. Инфекции поражают почки, мочевой пузырь и мочевыводящие пути.
В основном инфекции мочевыводящих путей, вызванные Pseudomonas aeruginosa, грозят людям с сахарным диабетом, иммунодефицитом, заболеваниями, затрудняющими отток мочи (что значительно облегчает рост бактерий).
Чаще всего первая стадия заболевания — инфекция уретры, проявляющаяся жжением и зудом при мочеиспускании. Если проблему не лечить, инфекция распространяется на мочевой пузырь. В этом случае больных беспокоят:
- частое мочеиспускание;
- жжение и боль;
- боль в почках.
Инфекции почек включают целый спектр симптомов:
- лихорадку (до 40°C);
- озноб;
- боль в области почек;
- затрудненное мочеиспускание;
- пиурию;
- гематурию;
- слабость;
- рвоту;
- боли в животе.
Инфекции почек очень опасны, так как приводят к почечной недостаточности, абсцессам и сепсису.
Бактериемия — заражение крови
Бактериемия — это наличие в крови бактериальных клеток. В отличие от сепсиса, с которым ее часто путают, бактериемия не дает клинических симптомов.
Инфекция может быть связана с многими факторами:
- активная чистка зубов с травмированием десен, из-за чего бактерии могут попасть в кровоток через десны;
- травмы и инфекции;
- операции и катетеризация.
Часто бактерии Pseudomonas aeruginosa образуют биопленки на имплантатах и периодически высвобождают из них клетки, вызывая бактериемию. Появившаяся лихорадка может указывать на то, что бактериемия переросла в сепсис.
Септицемия (сепсис) — общее заражение организма
Септицемия возникает, когда бактерии в кровотоке размножаются и вызывают обширные инфекции. Сепсис чаще поражает людей с ослабленной иммунной системой, и большинство случаев заражения Pseudomonas aeruginosa могут привести к сепсису. В группе риска маленькие дети и пожилые люди.
Это заболевание — общая защитная реакция организма на присутствие клеток Pseudomonas aeruginosa.и токсины, которые патоген выделяет в кровоток. Синегнойная палочка может заражать многие органы, приводя к их повреждению и некрозу, вызывая шок и смерть. Смертность среди больных с сепсисом, вызванным синегнойной палочкой — от 10%.
Заболевание может протекать в двух формах:
- тяжелый сепсис, сопровождающийся полиорганной недостаточностью;
- септический шок — возникает при резком падении давления и нарушении кровотока в тканях, что может привести к некрозу разных органов.
Сепсис — одна из основных причин гибели больных в больницах, особенно в отделениях интенсивной терапии. Один из основных этологических факторов сепсиса — синегнойная палочка.
Диагностика при заражении синегнойной палочкой
При возникновении описанных симптомов, особенно у пациента с иммунодефицитом, следует немедленно обратиться к врачу.
Диагноз инфекции устанавливается на основании анализа микробиологической культуры. Более половины штаммов Pseudomonas aeruginosa продуцируют сине-зеленый пигмент – пиоцианин – отсюда и название бактерии – синегнойная палочка. Колонии бактерий также издают характерный сладковатый запах.
Каковы методы лечения синегнойной инфекции?
При лечении инфекции Pseudomonas aeruginosa применяется комбинированная антибактериальная терапия – обычно два антибиотика. Препараты назначаются на основе антибиотикограммы, оценивающей чувствительность заражающего штамма к антибактериальным препаратам. Как уже отмечалось, большая проблема при лечении инфекций, вызванных бактерией, — ее устойчивость ко многим антибиотикам. В зависимости от типа инфекции может потребоваться хирургическое лечение.
Можно ли полностью вылечить инфекцию, вызванную синегнойной палочкой?
Полностью вылечить инфекцию удается, но иногда, особенно при сосуществовании тяжелых хронических заболеваний, она может привести к летальному исходу.
Наибольшая смертность из-за Pseudomonas aeruginosa связана с инфекциями ожоговых ран, сепсисом и менингитом.
Что нужно делать после окончания лечения инфекции?
Дальнейшее ведение больного зависит от типа инфекции. В некоторых случаях, например, после инфицирования центральной нервной системы, для выявления возможных неврологических дефектов необходимо длительное наблюдение.
Профилактика — что делать, чтобы избежать заражения синей гнойной палочкой?
Существует вакцина против заражения синегнойной палочкой. Показания к ее применению: состояние угрозы инфицирования и сепсиса, вызванного Pseudomonas aeruginosa, особенно у людей с обширными ожогами. Прививку можно использовать профилактически для достижения иммунитета и лечебным путем у инфицированных людей для повышения специфического иммунитета и снижения риска бактериемии.
Выводы
Синегнойная палочка ответственна за возникновение различных заболеваний и состояний, многие из которых характеризуются высокой смертностью. Это особая проблема для больных с пониженным иммунитетом, иммуносупрессией, СПИДом, муковисцидозом и диабетом.
В связи с постоянным увеличением устойчивости к антибиотикам необходимо искать новые альтернативные способы борьбы с этим патогеном и глубже изучать механизмы патогенеза. Углубление знаний о факторах, которые делают этот оппортунистический патоген, успешным, позволит найти способы остановить ее распространение в больничной среде.
Появление пятен, полос на ногтях в норме. Причины
Поперечная полосовидная лейконихия (поперечные белые полосы) у здорового пациента. Обратите внимание, что линии не доходят до боковых валиков, что указывает, вероятно, на доброкачественный процесс
б) Распространенность (эпидемиология):
• Лейконихия обычно проявляется доброкачественными одиночными или множественными пятнышками (точечная лейконихия) или неполными поперечными линиями белого цвета (поперечная полосовидная лейконихия) на ногтях. Лейконихия часто встречается у детей и с возрастом наблюдается реже. Родители иногда обеспокоены тем, что это состояние может быть связано с недостатками питания, в частности с нехваткой кальция, однако почти всегда такие опасения необоснованны.
- Чаще всего специфические причины лейконихии отсутствуют. Она обычно развивается в результате незначительной травмы ногтевой кутикулы или матрицы и является распространенным состоянием ногтей в детском возрасте2. Бхли причиной изменений являются агрессивные маникюрные процедуры или невроз, помогает устранение этих факторов. Лейконихия может также являться непрямым следствием аутоиммунных процессов, в том числе гнездной алопеции или заболеваний щитовидной железы. Гистологически в ногтевой пластинке определяется большое количество ядерных клеток, что связано с отсутствием связи между корнеоцитами, обеспечивающей прозрачность ногтя.
• Продольная меланонихия (ПМ) представляет собой продольную пигментированную полосу с различными оттенками (от светло-коричневого до черного), шириной (чаще 2-4 мм) и четкостью контуров на ногтевой пластинке одного или нескольких пальцев. Очаги продольной меланонихии (ПМ) следует дифференцировать с подногтевой меланомой.
• Гипертрофия ногтя и онихогрифоз (ноготь, скрученный в рог - гипертрофия боковой части ногтя) развиваются в виде непрозрачного утолщения ногтей с избыточным ростом кпереди пли вбок. Это явление может быть связано с возрастом, грибковыми инфекциями и травмой. Иногда при надавливании ощущается боль.
• Деформация ногтя вследствие привычных действий, как правило, вызвана привычкой сдавливания проксимальной части ногтевого валика. В результате развивается воспаление, которое приводит к появлению волнистых и бороздчатых образований на ногтевой пластинке, в то время как сам ноготь остается неповрежденным и твердым.
• Линии Бо представляют собой поперечные линейные вдавлепия на ногтевой пластинке, предположительно возникающие вследствие подавления роста ногтя в результате местной травмы или тяжелого заболевания. Вдавления обычно расположены симметрично на некоторых или всех ногтях и могут сочетаться с белыми линиями. В большинстве случаев они исчезают через несколько месяцев по мере роста ногтя. Можно приблизительно рассчитать время начала системного заболевания, измерив расстояние между линией Во и проксимальным валиком ногтя, а затем умножив его на коэффициент, равный 6-10 дням па миллиметр роста ногтя.
Точечная лейконихия у пациента, имеющего привычку обкусывать ногти. Обратите внимание также на острую паронихию пятого пальца Продольная меланонихия на пальцах кисти: на нескольких ногтях просвечиваются полоски ногтевого пигмента Онихогрифоз (ноготь, скрученный в рог) является разновидностью боковой гипертрофии ногтя Деформация ногтя вследствие привычных действий - сознательного или неосознанного растирания или сдавливания проксимальных участков ногтя и ногтевого валика. Горизонтальные бороздки формируются в проксимальных отделах и продвигаются в дистальном направлении по мере роста ногтевой пластинки. Чаще всего поражается ноготь большого пальца кисти Линии Бо, скорее всего вторичные, после приступа острого холецистита, развившегося несколько месяцев тому назад Линии Миса, проходящие поперечно по всей ширине ногтя и имеющие слегка закругленную форму, повторяющую форму дистального края лунулы
в) Диагностика изменений цвета ногтей в норме. При нарушении цвета ногтя биопсия ногтя или матрицы позволяет установить точный клинический диагноз. Пациенты с темным цветом кожи и продольной меланонихии (ПМ) на нескольких пальцах часто нуждаются только в наблюдении. Появление новой темной линии на одном ногте должно послужить сигналом к выполнению биопсии. Биопсийпый материал забирается из самого темного участка пигментированной полосы. При проведении биопсии дистальной части матрицы кожа проксимального ногтевого валика обычно отводится.
Гистологический диагноз атипичной меланоцитарной гиперплазии неизбежно влечет за собой полное удаление очага.
г) Дифференциация изменений цвета ногтей в норме и при патологии:
• Пигментные очаги па ногтевом ложе не являются причиной продольной меланонихии (ПМ), ее вызывают только очаги на ногтевой матрице. Очаговое поражение ногтевого ложа нередко является причиной пятнышек под ногтями, которые, однако, не приобретают форму полос. Такой очаг наблюдается через ногтевую пластинку как серовато-коричневое или черное пятно.
• У пациентов с продольной меланонихией (ПМ) всегда необходимо подозревать диагноз подногтевой меланомы. Если причина про дольной меланонихии точно неизвестна, у взрослых необходимо выполнить биопсию. Распространение пигментации на соседние с ногтевой пластинкой участки кожи с вовлечением ногтевых валиков или копчиков пальцев носит название признака Гетчинсона, который является важным диагностическим критерием меланомы ногтя.
• Гематому можно принять за продольную меланонихию (ПМ), однако пигментация перемещается по мере роста ногтевой пластинки, при этом наблюдается ее проксимальная граница, повторяющая форму лунулы. Отверстие в ногтевой пластинке позволяет увидеть подлежащее ногтевое ложе и убедиться в причине изменения окраски.
• Линии Миса и Мюрке можно принять за лейконихию или линии Бо. Линии Миса представляют собой многочисленные белые поперечные линии, которые начинаются в матрице ногтя и проходят, не прерываясь, по всей ногтевой пластинке. Они могут появляться вследствие отравления солями тяжелых металлов или в результате тяжелого инсульта. Линии Мюрке представлены двойными белыми поперечными линиями, которые отражают нарушение кровообращения ногтевого ложа и могут встречаться при хронической гипоальбуминемии.

д) Список использованной литературы:
1. Grossman М, Scher RK. Leukonychia. Review and classification. Int J Dermatol. 1990;29:535-541.
2. Baran R, Kechijian Р. Diagnosis and management. J Am Acad Dermatol. 1989;21:1165-1175.
3. Daniel CR, Zaias N. Pigmentary abnormalities of the nails with emphasis on systemic diseases. Dermatol Clin. 1988;6:305-313.
4. Noronha PA, Zubkov B. Nails and nail disorders in children and adults. Am Fam Phys. 1997;55:2129-2140.
Этиопатогенез • Энтеротоксическое (при приёме внутрь), нейротоксическое (диффузные дистрофические изменения более выражены в передних и боковых рогах спинного мозга и периферических нервах), гемолитическое (и связанные с ним поражение почек и печени) действие • Трёхвалентный мышьяк (As3+) связывается с тиоловыми группами ферментов и других белков в тканях • При хроническом отравлении мышьяк обычно накапливается в тканях, содержащих большое количество сульфгидрильных групп (ногти, волосы).
Клиническая картина
• Острое отравление: артериальная гипотензия, повышение проницаемости капилляров, мышечные спазмы, головокружение, гемолиз с развитием гемоглобинурии, желтухи, гемолитической анемии, острой почечно-печёночной недостаточности •• При приёме внутрь — жжение в горле, металлический привкус во рту, рвота (рвотные массы зеленоватого цвета), сильная боль в животе. Профузная диарея, напоминающий рисовый отвар, иногда с кровью. Резкое обезвоживание организма с хлорпеническими судорогами •• При ингаляции мышьяковистого водорода — спазм гортани, бронхоспазм, возможен отёк лёгких, метгемоглобинемия (цианоз), очень быстро развивается тяжёлый гемолиз, острая почечно-печёночная недостаточность (на 2–3 сут) •• В тяжёлых случаях (паралитическая форма отравления) — сопор, судороги, потеря сознания, паралич дыхания, кома, коллапс.
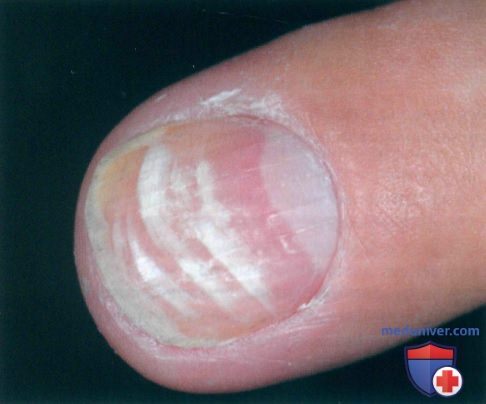
• Хроническое отравление: стойкое расширение капилляров, недомогание, повышенная утомляемость, анемия; возможны энцефалопатия, периферические невриты с потерей чувствительности; характерны жгучая боль, парестезии, реже слабость в конечностях, возможна гипотрофия мелких мышц; гиперкератозы, выпадение волос; на ногтях пальцев рук и ног появляются белые поперечные полосы (полоски Маеса); токсический гепатит. К мышьяку может развиться толерантность.
ЛЕЧЕНИЕ
Режим • При интоксикации лёгкой степени — лечение в амбулаторных условиях • При интоксикации средней тяжести — в условиях стационара • При трудоустройстве исключают контакт с токсическими веществами.
Тактика ведения • Рвотные средства, промывание желудка через зонд, повторные сифонные клизмы • При отравлении мышьяковистым водородом — непрерывная ингаляция кислорода • Показан ранний гемодиализ с одновременным введением антидотов, обменное переливание крови • Инфузионная и противошоковая терапия, форсированный диурез • Симптоматическая терапия: при резкой боли в кишечнике — спазмолитические средства (платифиллин, атропин); при гемоглобинурии — глюкозо-прокаиновая смесь (500 мл 5% р-ра глюкозы, 50 мл 2% р-ра прокаина), аминофиллин, натрия гидрокарбонат (1 л 4% р-ра) в/в, сердечно-сосудистые средства, лечение печёночной и почечной недостаточности • Специфическая (антидотная) терапия •• Димеркаптопропансульфоната натрия 5% р-р 150–200 мл в/в капельно или по 5 мл в/м каждые 6–8 ч •• Тетацин-кальций (30 мл 10% р-ра на 500 мл 5% р-ра глюкозы) в/в капельно.
Прогноз • Достаточно серьёзный (особенно при отравлении мышьяковистым водородом, смерть может наступить в течение первого часа в результате паралича дыхания) • Смертельная доза мышьяка при приёме внутрь 0,1–0,2 г.
МКБ-10 • T57.0 Токсическое действие мышьяка и его соединений
Код вставки на сайт
Этиопатогенез • Энтеротоксическое (при приёме внутрь), нейротоксическое (диффузные дистрофические изменения более выражены в передних и боковых рогах спинного мозга и периферических нервах), гемолитическое (и связанные с ним поражение почек и печени) действие • Трёхвалентный мышьяк (As3+) связывается с тиоловыми группами ферментов и других белков в тканях • При хроническом отравлении мышьяк обычно накапливается в тканях, содержащих большое количество сульфгидрильных групп (ногти, волосы).
Клиническая картина
• Острое отравление: артериальная гипотензия, повышение проницаемости капилляров, мышечные спазмы, головокружение, гемолиз с развитием гемоглобинурии, желтухи, гемолитической анемии, острой почечно-печёночной недостаточности •• При приёме внутрь — жжение в горле, металлический привкус во рту, рвота (рвотные массы зеленоватого цвета), сильная боль в животе. Профузная диарея, напоминающий рисовый отвар, иногда с кровью. Резкое обезвоживание организма с хлорпеническими судорогами •• При ингаляции мышьяковистого водорода — спазм гортани, бронхоспазм, возможен отёк лёгких, метгемоглобинемия (цианоз), очень быстро развивается тяжёлый гемолиз, острая почечно-печёночная недостаточность (на 2–3 сут) •• В тяжёлых случаях (паралитическая форма отравления) — сопор, судороги, потеря сознания, паралич дыхания, кома, коллапс.
• Хроническое отравление: стойкое расширение капилляров, недомогание, повышенная утомляемость, анемия; возможны энцефалопатия, периферические невриты с потерей чувствительности; характерны жгучая боль, парестезии, реже слабость в конечностях, возможна гипотрофия мелких мышц; гиперкератозы, выпадение волос; на ногтях пальцев рук и ног появляются белые поперечные полосы (полоски Маеса); токсический гепатит. К мышьяку может развиться толерантность.
ЛЕЧЕНИЕ
Режим • При интоксикации лёгкой степени — лечение в амбулаторных условиях • При интоксикации средней тяжести — в условиях стационара • При трудоустройстве исключают контакт с токсическими веществами.
Тактика ведения • Рвотные средства, промывание желудка через зонд, повторные сифонные клизмы • При отравлении мышьяковистым водородом — непрерывная ингаляция кислорода • Показан ранний гемодиализ с одновременным введением антидотов, обменное переливание крови • Инфузионная и противошоковая терапия, форсированный диурез • Симптоматическая терапия: при резкой боли в кишечнике — спазмолитические средства (платифиллин, атропин); при гемоглобинурии — глюкозо-прокаиновая смесь (500 мл 5% р-ра глюкозы, 50 мл 2% р-ра прокаина), аминофиллин, натрия гидрокарбонат (1 л 4% р-ра) в/в, сердечно-сосудистые средства, лечение печёночной и почечной недостаточности • Специфическая (антидотная) терапия •• Димеркаптопропансульфоната натрия 5% р-р 150–200 мл в/в капельно или по 5 мл в/м каждые 6–8 ч •• Тетацин-кальций (30 мл 10% р-ра на 500 мл 5% р-ра глюкозы) в/в капельно.
Прогноз • Достаточно серьёзный (особенно при отравлении мышьяковистым водородом, смерть может наступить в течение первого часа в результате паралича дыхания) • Смертельная доза мышьяка при приёме внутрь 0,1–0,2 г.
МКБ-10 • T57.0 Токсическое действие мышьяка и его соединений

Вертикальные или продольные борозды на ногтях встречаются у многих. Если внимательно под углом рассмотреть пластины, то, скорее всего, обнаружите тонкие, еле заметные линии, идущие от основания ногтя до свободного края. Такой рисунок считается вариантом нормы. Но бывает так, что продольные борозды на ногтях глубокие и выраженные, отличаются по цвету от пластины. В этом случае они указывают на нарушения, проблемы с ногтями или внутренними органами.
Продольные борозды формируются и на верхних, и на нижних конечностях. Перед тем как пытаться избавиться от такого дефекта, важно узнать причины, которые к нему привели.
Почему образуются продольные борозды на ногтях?
Причины связаны с ухудшением кровообращения, обменных процессов в конечностях, замедлением обновления клеток, травмами, недостатком питательных веществ.
Так причиной продольных борозд на ногтях рук часто становится не аккуратно выполненный маникюр. Например, неправильное удаление кутикулы приводит к повреждению пластины в зоне матрикса. И тогда в дальнейшем при отрастании ногтя его поверхность становится уже не такой гладкой. Причина может быть и в постоянном наращивании ногтей. При нанесении на пластину искусственных покрытий используются химические вещества с раздражающим действием, которые разрушают верхний слой.
- грибковая инфекция или онихомикоз;
- псориаз, красный плоский лишай;
- несбалансированное питание, недостаток белка, нутриентов (цинка, железа, витаминов A, E, группы B);
- нарушение пищеварения, неполное усвоение питательных веществ;
- сухость, обезвоживание;
- стрессы, депрессивное состояние;
- сахарный диабет;
- ревматоидный артрит;
- болезни сердца, сосудов, нервной системы;
- вредные привычки;
- контакт с моющими и чистящими средствами.
На стопах особо продольные борозды на ногтях выражены на большом пальце. Это связано с тем, что его площадь гораздо больше. Он испытывает нагрузку при ходьбе, более подвержен травмам и чаще поражается грибковой инфекцией. Вертикальные полоски на ногтях пальцев стоп возникают при ношении тесной обуви, повышенном потоотделении.
Одна вертикальная борозда может быть начальным симптомом онихорексиса или продольного расщепления ногтя. Онихорексис вызывают патологии периферических сосудов, болезнь Дарье, миксоидные кисты и другие нарушения.
Не всегда продольные бороздки указывают на серьезные проблемы, часто это проявление возрастных изменений. После 55 лет из-за снижения кровообращения, замедления обменных процессов, скорости обновления клеток такие полоски встречаются у большинства людей. У пожилых ногти становятся тусклыми, желтоватыми, утолщаются.
Как выглядят?
Продольные борозды на ногтях пальцев рук или ног – это слегка выступающие над поверхностью пластины вертикальные полоски, царапины. Также проявляются в виде углублений. Иногда это не полоски, а многочисленные, выстроенные в линию точечные бугорки или углубления.
В зависимости от причины фото продольных борозд на ногтях выглядит по-разному.
Один из примеров:

Вертикальные борозды часто неотличимы по цвету от ногтевой пластины или окрашены в белый, желтый, коричневый цвет. Могут проходить через весь ноготь от зоны матрикса до свободного края или располагаться вверху, внизу, посередине пластины. Бывают тонкими или утолщенными, единичными или множественными, параллельными друг другу.
Кроме борозд в зависимости от причины будут присутствовать другие симптомы. Например, расслоение, крохкость, ломкость, потускнение, утолщение. Если дело в недостатке витаминов, то кроме появления полос меняется цвет и структура пластины. При нехватке железа ногти деформируются, их форма начинает напоминать ложку. При грибковой инфекции пораженные зоны теряют прозрачность, меняют окраску, становятся желтыми, крохкими, утолщенными. При онихорексисе продольные борозды дают трещины на ногтях и из-за нарушения целостности пластины увеличивают шансы заразиться грибком.
Важно обратить внимание на все сопутствующие симптомы и рассказать о них врачу. Это поможет быстрее поставить правильный диагноз.
Сами по себе продольные рельефные полоски не вызывают деформации пластины и почти не видны издалека. Однако приводят к некоторым сложностям с маникюром, не позволяют с первого раза ровно положить лак.
Как избавиться от продольных борозд на ногтях?
Прежде всего, выясните, что означает появление продольных борозд на ногтях? Какие причины их вызвали? И в этом поможет врач. При необходимости кроме осмотра он назначит дополнительное обследование, анализы, консультацию профильных специалистов.
При правильном лечении по мере отрастания пластины ногти снова станут гладкими. К сожалению, выровнять уже измененный ноготь нельзя. Нужно ждать, пока его сменит новая пластина. Это занимает от 2 месяцев до нескольких лет в зависимости от скорости роста и времени, потраченного на устранение причины. Иногда полностью избавиться от рельефных полос не получается, но они становятся гораздо менее выраженными.
Многие женщины пробуют выровнять поверхность пластины с помощью шлифовки пилочкой. Мы не рекомендуем так делать без одобрения подолога. Если ноготь слишком хрупкий, интенсивная шлифовка только усугубит состояние. Также при наличии борозд не рекомендуется наносить гель-лак или другие искусственные покрытия.
Вертикальные полоски, вызванные старением, есть на всех ногтях одновременно. Причина их появления в том, что с возрастом организм больше не может полноценно восстанавливать клетки. Чтобы улучшить здоровье и внешний вид ногтей, делайте массаж кистей и стоп, лечебные восстанавливающие маски. По рекомендации врача принимайте специальные витаминно-минеральные комплексы.
При грибковой инфекции потребуется зачистка пластины от пораженных зон и курс противогрибковых препаратов, которые назначает врач.
Если вдруг вы заметили, что ногти на руках или ногах покрылись бороздами, изменили форму, цвет, стали ломкими, то это весомый повод посетить специалиста.
Чтобы снизить риск болезней ногтей, придерживайтесь здорового образа жизни, сбалансированного питания. Правильно ухаживайте за ногтями и периодически проверяйте их состояние в кабинете подолога.
Читайте также:

