Половозрелая особь личинки паразита
Обновлено: 15.04.2024
С точки зрения паразитического образа жизни различают истинный и ложный паразитизм, а также облигатный и факультативный.
Истинный — это когда взаимоотношения между паразитом и хозяином являются закономерными и имеют эволюционную основу.
Ложный — когда в нормальных условиях данный вид паразита ведет свободный образ жизни. При попадании в организм хозяина ложный паразит может определенное время сохранять жизнеспособность и нарушать жизнедеятельность хозяина.
Облигатный паразитизм — паразитизм, являющийся обязательным для данного вида организмов. Большинство видов паразитов относятся к этой группе.
Факультативные паразиты могут вести свободный образ жизни, но попадая в организм хозяина, проходят в нем часть цикла своего развития и нарушают его жизнедеятельность.
Временные паразиты посещают хозяина только для питания (в основном кровососущие членистоногие).
Постоянные паразиты делятся на стационарных и периодических.
Стационарные — всю жизнь проводят на хозяине или внутри него. Примеры: вши, чесоточный клещ, трихинелла спиральная и др.
Периодические паразиты часть своего жизненного цикла проводят в паразитическом состоянии, а остальное время обитают свободно. Например, угрица кишечная.
Нередко паразитический образ жизни ведут только личинки, а половозрелые формы живут свободно. Такой личиночный паразитизм называется ларвальным. Противоположное явление, когда личинка живет свободно, а половозрелая особь живет как паразит, называется имагинальный паразитизм.
Особое значение в медицине имеет классификация паразитов по их локализации в организме хозяина.
Эктопаразиты находятся на покровах хозяина. К ним относятся кровососущие насекомые и клещи.
Эндопаразиты обитают внутри хозяина. Их делят на паразитов, обитающих в полостных органах, связанных с внешней средой (пищеварительная, дыхательная, мочеполовая системы), и паразитов тканей внутренней среды (опорно-двигательный аппарат, система крови, соединительная ткань).
В процессе жизнедеятельности паразиты нередко осуществляют миграцию в организме хозяина и способны таким образом сначала обитать в полостных органах, а потом перемещаться в ткани организма (Пример: трихинелла и свиной цепень.).
Биологическая библиотека - материалы для студентов, учителей, учеников и их родителей.
Наш сайт не претендует на авторство размещенных материалов. Мы только конвертируем в удобный формат материалы, которые находятся в открытом доступе и присланные нашими посетителями.
Если вы являетесь обладателем авторского права на любой размещенный у нас материал и намерены удалить его или получить ссылки на место коммерческого размещения материалов, обратитесь для согласования к администратору сайта.
Разрешается копировать материалы с обязательной гипертекстовой ссылкой на сайт, будьте благодарными мы затратили много усилий чтобы привести информацию в удобный вид.
МКБ-10

Общие сведения
Очагом вухерериоза являются территории тропического и субтропического климата (Африка, Южная Америка, Индия, Южная и Восточная Азия, острова Тихого и Индийского океанов). Восприимчивость всеобщая, чаще болеют мужчины. Сезонность не выражена, заболеваемость связана с активностью комаров. Местное население в основном болеет стертыми формами ввиду повторных заражений и циркуляции в крови специфических антител. В острой форме заболевание чаще переносят иммигранты. По последним данным, лимфатическими филиряидозами заражено около 80 млн. человек эндемичных районов, клинические проявления наблюдаются у 15% из них. Начиная с 2000 г. ВОЗ активно разрабатывает программу по ликвидации заболевания с массовым охватом местного населения химиопрофилактикой.

Причины вухерериоза
Возбудитель гельминтоза – нематода Wuchereria bancrofti (нитчатка Банкрофта) из семейства Filarudae Cobbold. Длина самки может достигать 10 см, самца – 3-4 см. Женские особи рождают личинок – микрофилярий. Половозрелые паразиты обитают в лимфатических узлах и сосудах, а личинки – в крови хозяина. Развитие нематод происходит со сменой хозяев. Резервуаром и источником вухерериоза служит инфицированный человек и некоторые виды обезьян. Заболевание передается с укусом комара.
При укусе инфицированного человека микрофилярии попадают в организм комара. Пройдя цикл развития до инвазивной стадии (около 40 дней), личинки поступают в хоботок насекомого. Таким образом, с новым укусом инфицируется здоровый человек. Локализация микрофилярий в организме человека зависит от активности комаров-переносчиков. Днем личинки находятся в сосудах внутренних органов, а ночью мигрируют в подкожные, чтобы во время наибольшей активности с укусом попасть в организм насекомого. В теле хозяина взрослые особи могут жить до 7-8 лет, у некоторых людей паразитируют до 20 лет; продолжительность жизни личинки до 6 мес.
Патогенез
Во время укуса комара в кровяное русло человека попадают микрофилярии. В его организме при прохождении стадий развития до половозрелых особей личинки выделяют продукты обмена. С этим связаны первые клинические симптомы в виде токсико-аллергических реакций из-за сенсибилизации чужеродными веществами. Взрослые нематоды живут в лимфатических сосудах. Образуя клубки, они перекрывают их просвет. Сосуды расширяются, часто лопаются, их стенка воспаляется. Рецидивы инфекции способствуют тромбозу и склерозу лимфатических сосудов, что в конечном итоге ведет к лимфостазу. Явления фиброза и некроза отмечаются и в лимфоузлах. Измененные стенки сосудов, а также открытые раны служат местом присоединения вторичной инфекции.
Симптомы вухерериоза
Инкубационный период составляет 5-6 мес., у коренных жителей может затягиваться на десятилетия. Различают периоды острых и хронических проявлений. Острый период длится от нескольких недель до нескольких лет. Характерны симптомы аллергической реакции: лихорадка, миалгии, головная боль, высыпания на коже типа экссудативной эритемы. У многих пациентов возникает так называемая тропическая легочная эозинофилия. Данный симптомокомплекс включает в себя ночные приступы кашля, субфебрильную температуру тела, слабость, признаки милиарного поражения легких на рентгенограмме.
Наблюдается местная реакция со стороны тканей, в которых находится возбудитель. Развиваются лимфангиты, лимфадениты. Лимфоузлы болезненны, кожа над воспаленными структурами гиперемирована, отечна. Чаще всего поражаются паховые узлы. Возникают фуникулиты, орхиэпидидимиты, синовиты, формируется гидроцеле, у женщин могут отекать половые губы, а также молочные железы с формированием мастита. Подобные острые явления держатся от нескольких часов до нескольких дней. Затем процесс регрессирует. Частота рецидивов ‒ от единичных атак в год до ежемесячных обострений.
На фоне постоянной активации воспалительного процесса развивается варикозное расширение лимфатических сосудов. Часто сосуды лопаются, на коже появляются язвочки с истечением лимфы. При поражении глубоких лимфоузлов приступы могут напоминать малярию (выраженная интоксикация на фоне лихорадки с последующим потоотделением), а при вовлечении лимфатических структур брюшной полости – острый живот. В остром периоде вухерериоза явления обструкции тока лимфы обратимы, однако при многократных воспалениях формируется фиброз сосудов и лимфоузлов, они заменяются соединительнотканными тяжами, возникает лимфостаз, развивается лимфедема (слоновость), наступает хроническая форма.
Элефантизм (слоновая болезнь) более характерен для нижних конечностей, половых органов, на лице чаще всего поражается верхнее веко. Объективно конечности становятся громадных размеров, кожа покрывается бородавчатыми разрастаниями, образуется множество незаживающих язв. За счет разрыва лимфатических сосудов внутренних органов формируется хилурия (выделение лимфы с мочой при разрыве сосудов почек и мочевого пузыря), хилезная диарея, асцит, перитонит. Хилезное пропитывание мошонки – лимфоскротум – также характерно для хронической стадии. В случае развития такой патологии вес мошонки может достигать 15-20 кг.
Осложнения
Самым частым осложнением является присоединение инфекции в месте разрыва лимфатического сосуда с формированием лимфангитов, тромбофлебитов, гангрены, сепсиса. Кроме того, лимфа является жидкостью, богатой белком. При постоянной потере за счет повреждения сосудов развивается прогрессирующая белковая недостаточность, пациенты теряют вес, возникает кахексия.
За счет обтурации мочевыводящих путей сгустками крови и лимфы нередко отмечается острая задержка мочи. Вокруг тел погибших нематод во внутренних органах человека возникают зоны асептического воспаления. Инфицирование подобных структур приводит к развитию абсцессов. При самостоятельном вскрытии образованных гнойников в серозные полости формируются эмпиема плевры, перитонит, гнойный артрит. Прорыв лимфы в просвет внутренних органов ведет к хилурии, хилезному асциту, диарее.
Диагностика
При подозрении на вухерериоз обязательна консультация инфекциониста, паразитолога с последующей госпитализацией больного в инфекционную больницу. В случае формирования элефантизма необходим осмотр хирурга. Данные физикального осмотра зависят от стадии заболевания. В острую фазу на первое место выходят симптомы токсико-аллергической реакции, а в хроническую – последствия лимфостаза.
Объективно при пальпации определяется обычно одностороннее увеличение паховых лимфоузлов. Узлы болезненны. На нижних конечностях отмечается наличие варикозно расширенных лимфатических сосудов. В месте их разрыва имеются раны с подтеканием лимфы. В стадию формирования элефантизма нижние конечности, преимущественно голени и стопы, огромных размеров, на кожном покрове множество бородавок, трофических язв. Мошонка, половой член, большие половые губы значительно увеличены, отечны. Молочные железы могут опускаться ниже пояса. В диагностике используются следующие клинико-лабораторные методы:
- Клинические и биохимические исследования. В общем анализе крови при обострении характерно наличие эозинофилии, возможны признаки воспаления; при прогрессировании белковой недостаточности отмечается снижение уровня общего белка и фракций. В анализе мочи определяется хилурия.
- Обнаружение возбудителя. Для непосредственного выявления паразита исследуют мазки или препараты толстой капли крови. При микроскопии определяются микрофилярии. Кровь для таких исследований необходимо брать ночью либо днем при проведении провокационного теста с приемом диэтилкарбамазина.
- Определение инфекционных маркеров. Для обнаружения специфических антигенов используют экспресс-тесты ИФА, метод быстрой иммунохроматографии. Титр антител определяют с помощью ИФА, НРИФ. Идентификацию ДНК нематоды производят методом ПЦР.
- Ультразвуковое исследование. Выполняется УЗИ лимфоузлов, органов мошонки, лимфатических сосудов конечностей. Важным сонографическим признаком вухерериоза служит обнаружение движущихся микрофилярий и взрослых паразитов в лимфатических структурах.
Дифференциальная диагностика должна осуществляться с бактериальными лимфангитами, а также с причинами развития узловатого лимфангита, такими как споротрихоз и лейшманиоз. Следует учитывать, что серологические методы диагностики могут давать перекрестные реакции с антигенами Strongyloides stercoralis. Легочную эозинофилию необходимо отличать от туберкулеза. Хронические формы вухерериоза важно разграничить с заболеваниями, способными вызвать лимфостаз (наследственные патологии лимфатических сосудов, хроническая сердечная недостаточность, варикозная болезнь нижних конечностей).
Лечение вухерериоза
Всех зараженных необходимо госпитализировать и изолировать. Лечение направлено на уничтожение, как личинок, так и взрослых особей. Основным препаратом является диэтилкарбамазин. Он принимается внутрь по 6-7 мг/кг/сут. 14 дней или по схеме с постепенным увеличением дозы. Продукты распада нематод могут вызывать аллергические реакции, поэтому препарат назначают совместно с антигистаминными средствами и глюкокортикостероидами. По показаниям проводится симптоматическое лечение (прием жаропонижающих препаратов, вскрытие и дренирование абсцессов).
При использовании диэтилкарбамазина часто наблюдаются побочные реакции в виде кожного зуда, лимфаденопатии, гепато- и спленомегалии. Кроме того, при сопутствующем онхоцеркозе может развиться необратимое поражение глаз. С целью уменьшения нежелательных эффектов разработаны альтернативные схемы с добавлением или изолированным применением альбендазола и ивермектина. Проявления хронической стадии вухерериоза данными медикаментами не излечиваются. Препараты назначают с целью предотвращения дальнейшего прогрессирования процесса. Улучшению качества жизни способствует хирургическая коррекция лимфостаза, а также ношение бандажей.
Прогноз и профилактика
При вовремя распознанном заболевании и своевременно начатой терапии прогноз благоприятный. Летальные случаи чаще всего связаны с развитием инфекционных осложнений. Мероприятия неспецифической защиты направлены на уничтожение мест выплода комаров, изоляцию и лечение больных. В эндемичных по вухерериозу странах необходимо использовать антимоскитные сетки, репелленты. Среди местного населения широко распространена химиопрофилактика диэтилкарбамазином или альбендазолом с ивермектином. В рамках реализации программы ВОЗ для массового охвата населения с целью предупреждения развития заболевания диэтилкарбамазин используют в качестве добавки к соли в течение года. Биологические препараты для специфической профилактики не разработаны.
4. Wuchereria bancrofti infection and disease in a rural area of Papua New Guinea/ Neal A.// Papua and New Guinea medical journal. – 2000 - Sep-Dec, 43(3-4).
Мигрирующая личинка – это группа инфекционных кожных заболеваний, связанных с поражением личинками гельминтов. Основным симптомом является дерматит в виде нитевидных линий, образуемых при передвижении возбудителя в верхних слоях дермы. Сыпь сопровождается сильным зудом, чаще всего поражаются нижние конечности. Типичные симптомы позволяют поставить диагноз по клинической картине и анамнезу, возможно обнаружение личинок в коже при биопсии. Лечение этиотропное (антигельминтные препараты) и симптоматическое; допускается местное применение хлорэтила, в редких случаях показано хирургическое вмешательство.
МКБ-10
Общие сведения
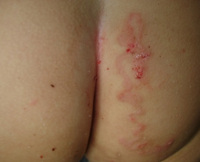
Мигрирующая личинка (larva migrans, ползучая болезнь) является собирательным названием для группы кожных личиночных поражений. Первые письменные упоминания заболевания датируются 1874 годом, клиническую характеристику нозологии дали Уайт и Дав в 1929 году. Патология распространена в тропических странах, на территории бывшего СССР, США, Европы. Наблюдается прямая зависимость заболеваемости от сезона – дожди способствуют рассеиванию яиц и личинок паразита. Частота нетипичных локализаций поражения (туловище, ягодицы, голова) также зависят от сезонных изменений вследствие использования либо неиспользования обуви и закрытой одежды.

Причины
Наиболее распространенными возбудителями являются личинки анкилостом Ancylostoma braziliense, A. ceylanicum, A. caninum. Путь заражения – контактный (через кожу). Для гельминтов человек является биологическим тупиком – паразиты за редким исключением не могут пройти через базальную мембрану эпидермиса, вследствие чего личинки погибают в коже, не достигая половой зрелости. Хаотичная миграция внутри верхних слоев кожи приводит к появлению извитых (серпигинозных), реже линейных ходов.
Источниками инфекции служат собаки и кошки, в кишечнике которых обитают половозрелые особи. Считается, что анкилостомами поражено до 50% бродячих собак. С фекалиями яйца паразитов выделяются в окружающую среду, где в условиях высокой влажности, затененности и тепла развиваются личиночные формы. При нахождении на песке без обуви и длительном лежании личинки активно проникают в кожу. Факторы риска – мужской пол, молодой возраст, проживание в неудовлетворительных социально-гигиенических условиях, на территории с загрязнением испражнениями животных.
Патогенез
Личинки проникают в организм человека при случайном контакте сквозь отверстия волосяных фолликулов, микротрещины или через неповрежденную кожу, которая разрушается протеазой, вырабатываемой паразитами. Дермальное ограничение продвижения обусловлено малым количеством либо отсутствием продуцируемой личинкой коллагеназы, необходимой для расщепления базальной мембраны. Обычно возбудитель находится в зернистом эпидермальном слое, крайне редко проникает в нижележащие покровы, но быстро возвращается обратно.
Расположение хода не связано с локализацией личинки, поскольку движение последней хаотично и беспорядочно. Возможно наличие как одиночных, так и множественных ходов, заполненных серозным отделяемым. Иногда выявляются уртикарные и эритематозные высыпания. В толще эпидермиса в надбазальных слоях обнаруживаются непосредственно личинки, а также воспалительные явления аллергического генеза: некротизированные кератиноциты, спонгиоз, внутриэпидермальные везикулы, большое количество нейтрофилов и эозинофилов.
Симптомы мигрирующей личинки
Инкубационный период составляет 1-5 суток, может укорачиваться до нескольких часов либо удлиняться до месяца и более. На месте внедрения личинки возникает сильный зуд, болезненность, жжение, появляется красный бугорок. Около 40% случаев инвазии приходится на кожные покровы нижних конечностей, 20% – на ягодицы, гениталии, 15% – на область живота. По мере продвижения личинки на коже возникают возвышающиеся извилистые нитевидные линии красновато-коричневого цвета, исходящие из первичного бугорка.
Паразит двигается относительно медленно, до 1-3 см в сутки, его передвижение может не ощущаться пациентом, редкими проявлениями считаются отеки области инвазии, гнойнички вокруг волосяных фолликулов. Симптомы сохраняются от 4 недель до 6 месяцев, могут самостоятельно регрессировать. Около 50% больных отмечают появление сухого надсадного кашля со скудной мокротой. Температура тела обычно остается нормальной, резкое повышение может свидетельствовать о присоединении вторичной бактериальной инфекции.
Осложнения
Наиболее частыми осложнениями мигрирующей личинки являются гнойные воспалительные процессы в коже, связанные с присоединением гноеродной флоры: импетиго, абсцессы, фолликулит. Нередко наблюдаются осложнения на фоне приема этиотропных лекарств, их воздействия на ЖКТ, ЦНС и другие органы. Реже встречающаяся массивная инвазия паразита приводит к отечности и лимфостазу конечностей, описаны случаи синдрома Леффлера, эозинофильного энтерита, мультиформной экссудативной эритемы и буллезных кожных поражений. В случае миграции личинок по кровеносному руслу и попадания в легочную ткань формируются бронхиты, пневмонии, плевриты.
Диагностика
Диагноз мигрирующей личинки подтверждается инфекционистом, нередко требуется осмотр дерматовенеролога и других врачей. Обязателен тщательный сбор эпидемиологического анамнеза с уточнением поездок в природные зоны, эндемичные по данному заболеванию. Диагностические методы, необходимые для верификации личиночного поражения, включают следующие методики:
- Физикальное обследование. При объективном осмотре на коже стоп, ягодиц, живота, реже других частях тела обнаруживаются характерные серпигинозные нитевидные извитые ходы, приподнятые над кожными покровами, буровато-коричневого оттенка до 5 см длиной и 3 мм шириной. Наблюдаются расчесы вследствие сильного зуда. Внутренние органы и системы обычно в норме.
- Лабораторные исследования. Характерными изменениями в общеклиническом анализе крови считаются лейкоцитоз, эозинофилия (до 50%) и незначительное ускорение СОЭ. Биохимические параметры в пределах нормы за исключением гипергаммаглобулинемии. Иммунограмма может выявить повышение уровня Ig E. В редчайших случаях аллергического поражения легких возможно обнаружение до 90% эозинофилов в мокроте.
- Выявление инфекционных агентов. Доказательством инвазии служит визуализация личинок в биоптатах кожи. С целью дифференциального диагноза исследуются кожные и перианальные соскобы, проводится ИФА с боррелиозными антигенами, микроскопия кала с целью выявления яиц и живых паразитов, в некоторых случаях осуществляется вскрытие ходов скальпелем, обработанным вазелином, для обнаружения возбудителя.
- Инструментальные методики. Рентгенография легких необходима для исключения поражения нижних отделов респираторного тракта. Ультразвуковое исследование органов брюшной полости назначается для исключения паразитарных инвазий с висцеральными проявлениями, по показаниям выполняют УЗИ мягких тканей, лимфатических узлов в зоне кожных симптомов.
Дифференциальную диагностику проводят с мигрирующим миазом, для которого типично быстрое (до 30 см в день) продвижение внутри кожи личинок насекомых, кольцевидной эритемой при иксодовом клещевом боррелиозе в виде пятен с прямыми контурами, не приподнятыми над поверхностью. При грибковых кожных инфекциях отмечаются бляшки, шелушение. Симптомы мигрирующей личинки также сходны с чесоткой, характеризующейся прямыми линейными ходами белесовато-серого цвета, и контактным дерматитом, который возникает после контакта кожи с аллергеном, сопровождается появлением везикул и гиперемии при отсутствии серпигинозных ходов.
Лечение мигрирующей личинки
Лечение обычно проводится амбулаторно. Специальные диетические рекомендации не разработаны, назначается общий стол и адекватный водный режим. Этиотропная терапия мигрирующей личинки предусматривает пероральный прием препаратов альбендазола, ивермектина и тиабендазола, эффективность составляет 75-89%. Возможно местное нанесение крема либо суспензии с альбендазолом, эффект достигается в 96-98% случаев.
Для облегчения зуда рекомендовано использование антигистаминных и десенсибилизирующих средств, при возникновении гнойных осложнений показаны антибиотики. Описана некоторая эффективность местной криотерапии жидким азотом, однако при ее неправильном применении могут образовываться длительно незаживающие язвы. Высока вероятность отсутствия личики в обрабатываемом азотом ходе и выживания гельминта, поскольку паразит способен сохранять жизнеспособность при -21° C более 5 минут.
Прогноз и профилактика
Прогноз благоприятный, летальных исходов зафиксировано не было. При неосложненном течении болезни симптомы склонны к самостоятельному исчезновению примерно в течение 3-5 недель. Ежегодно до 22-58% случаев мигрирующей личинки неверно интерпретируются медицинскими работниками, вследствие чего возникают осложнения, не назначается адекватное лечение. Причиной диагностических ошибок становится неявная или нерезко выраженная симптоматика с преобладанием кожного зуда при отсутствии других жалоб.
Специфические профилактические средства (вакцины) не разработаны. Неспецифическими мерами предотвращения заражения являются личная гигиена, отказ от купания и проглатывания воды в случайных водоемах, хождение по песку и почве в прорезиненной закрытой обуви, использование перчаток и одежды закрытого типа при работе с грунтом и растениями. Необходимо проведение плановой дегельминтизации домашних питомцев, исключение выгула собак на детских игровых площадках.
4. Epidemiology and morbidity of hookworm-related cutaneous larva migrans (HrCLM): Results of a cohort study over a period of six months in a resource-poor community in Manaus, Brazil/ F. Reichert, D. Pilger, A. Schuster// PLoS Negl Trop Dis - 2018 Jul; - №7.
Стронгилоидоз – инвазия круглыми гельминтами - кишечными угрицами, протекающая с аллергическим и гастроинтестинальным синдромами. Манифестное течение стронгилоидоза сопровождается зудящими кожными высыпаниями, кашлем с астматическим компонентом, тошнотой, рвотой, диареей, миалгиями, артралгиями, гепатоспленомегалией, желтушностью кожи и склер. Диагноз стронгилоидоза подтверждается с помощью обнаружения личинок глистов в кале или дуоденальном содержимом, а также антител к гельминту в крови. Лечение стронгилоидоза осуществляется противогельминтными препаратами (тиабендазол, ивермектин).
МКБ-10
Общие сведения

Причины стронгилоидоза
Гельминтная инвазия вызывается представителем круглых паразитических червей Strongyloides stercoralis - кишечной угрицей. Развитие гельминта протекает со сменой паразитического (филириевидного) и свободноживущего (рабдитовидного) поколения. Взрослые угрицы представляют собой мелкие нитевидные нематоды длиной 0,7-2,2 мм, шириной 0,03-0,07 мм, живущие в криптах 12-перстной кишки (при массивной инвазии - в пилорическом отделе желудка и всей тонкой кишке). На головном конце гельминтов расположено ротовое отверстие. Кишечные угрицы – раздельнополые гельминты; после оплодотворения самка за сутки откладывает в кишечнике до 50 яиц, из которых выходят неинвазионные (рабдитовидные) личинки. Вместе с испражнениями личинки попадают во внешнюю среду - дальнейшее развитие возбудителя стронгилоидоза происходит в почве.
После линьки личинки превращаются в свободноживущие половозрелые особи, способные откладывать яйца в почве. Часть вышедших из яиц рабдитовидных личинок дифференцируется в половозрелых червей, другая – превращается в филяриевидные личинки, способные к инвазии. Проникновение личинок кишечных угриц в организм хозяина происходит преимущественно перкутантным путем (через кожу при контакте с почвой), также возможно заражение стронгилоидозом алиментарным путем (при употреблении инвазированных личинками продуктов и воды). В некоторых случаях рабдитовидные личинки превращаются в филяриевидные непосредственно в кишечнике человека, реализуя, таким образом, механизм аутоинвазии при стронгилоидозе. Такая ситуация обычно наблюдается у лиц с нарушениями функции иммунной системы, а также страдающих запорами. Повышенная заболеваемость стронгилоидозом отмечается среди пациентов с заболеваниями ЖКТ, ВИЧ-инфекцией, туберкулезом. Описаны внутрибольничные вспышки стронгилоидоза в стационарах психиатрического профиля.
Проникнув в организм человека через кожу или слизистые ЖКТ, личинки попадают в кровеносное русло, малый круг кровообращения, а затем – в бронхиолы и бронхи. При кашле вместе с мокротой личинки выходят в глотку, откуда при заглатывании бронхиального секрета проникают в пищеварительный тракт. Здесь происходит их превращение в половозрелых особей и откладывание яиц. В миграционную стадию, которая длится около 1 месяца, развивается сенсибилизация организма продуктами жизнедеятельности и распада личинок, что находит клиническое выражение в возникновении аллергических реакций. В органах, где паразитируют личинки кишечных угриц, возникает воспалительная реакция, эозинофильная инфильтрация, гранулемы, абсцессы. В тонком кишечнике образуются эрозии, язвенные поражения, кровоизлияния. Взрослые особи паразитируют в организме хозяина несколько месяцев, однако при аутоинвазии стронгилоидоз может длиться до 20-30 лет. При иммунодефицитах возможна генерализация инфекции с миграцией личинок в головной мозг, миокард, печень, присоединение вторичной бактериальной флоры с развитием летальных исходов.
Симптомы стронгилоидоза
По выраженности клинических симптомов течение стронгилоидоза может быть бессимптомным и манифестным; по тяжести - легким, среднетяжелым или тяжелым. Бессимптомные формы отмечаются у лиц, проживающих в эндемических очагах. В развитии манифестного стронгилоидоза выделяют раннюю (миграционную) и позднюю (хроническую) фазы.
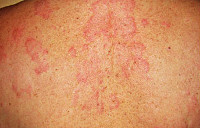
Ранняя фаза стронгилоидоза протекает с преобладанием аллергических реакций: зудящих кожных высыпаний по типу крапивницы, приступообразного кашля, гиперэозинофилии. Сыпь представляет собой волдыри розово-красноватого цвета, обычно локализующиеся на животе, бедрах, ягодицах, спине, груди. При расчесывании элементов площадь поражения кожи увеличивается. Сыпь бесследно исчезает через 2-3 суток, однако периодически возвращается снова. Возможно развитие астматического бронхита, пневмонии, острого аллергического миокардита. При рентгенографии легких выявляют летучие инфильтраты. В ранний период больных стронгилоидозом беспокоит лихорадка неправильного типа, артралгии и мышечные боли, утомляемость, раздражительность, головные боли. Примерно через 2-3 недели после возникновения аллергического симптомокомплекса развиваются диспепсические нарушения, характеризующиеся болями в эпигастрии, тошнотой, рвотой, диареей с тенезмами. В некоторых случаях отмечается увеличение печени и селезенки, появление желтушности кожи и склер.
В поздней фазе, в зависимости от преобладающего синдрома, стронгилоидоз может протекать в дуодено-желчнопузырной, желудочно-кишечной, нервно-аллергической и смешанной формах. Дуодено-желчнопузырная форма сопровождается умеренным болевым синдромом в правом подреберье, горечью во рту, потерей аппетита, периодической тошнотой. По данным холецистографии устанавливается дискинезия желчного пузыря. При желудочно-кишечной форме ведущими в клинике стронгилоидоза являются диспепсические расстройства: длительные поносы, иногда чередующиеся с запорами, боли в животе. На этом фоне у больных может развиваться гипоацидный гастрит, энтерит, проктосигмоидит, язва двенадцатиперстной кишки, желудочно-кишечное кровотечение. Признаками нервно-аллергической формы стронгилоидоза служат упорные зудящие высыпания, астено-невротический синдром, потливость, бессонница, повышенная раздражительность. Перечисленные варианты стронгилоидоза редко встречаются изолированно, их симптомы обычно сочетаются друг с другом, обусловливая развитие смешанной формы глистной инвазии. У больных с иммунной супрессией течение стронгилоидоза может осложняться энцефалитом, абсцессом мозга, миокардитом, гепатитом, пиелонефритом, кератитом, конъюнктивитом.
Диагностика и лечение стронгилоидоза
По поводу отдельных клинических симптомов больные стронгилоидозом могут безуспешно лечиться у аллерголога, дерматолога, гастроэнтеролога. Опорными признаками, позволяющими думать о глистной инвазии, служат сочетание крапивницы, диареи, высокой эозинофилии крови и отсутствие эффекта от проводимого симптоматического лечения. Определенное диагностическое значение имеют данные эпиданамнеза (нахождение в очагах стронгилоидоза, работа с землей, подавление иммунитета и пр.).
Лабораторная диагностика стронгилоидоза основывается на выявлении личинок паразита в фекалиях, мокроте или дуоденальном содержимом, полученном при зондировании 12-перстной кишки. При хронической инвазии наибольшую чувствительность имеют серологические тесты (РИФ, ИФА), выявляющие наличие антител к паразиту. В раннем периоде у больных стронгилоидозом необходимо исключение лекарственной и пищевой аллергии; в позднем – дизентерии.
Больные стронгилоидозом госпитализируются в инфекционные клиники. Специфическая противогельминтная терапия осуществляется препаратами тиабендазол или ивермектин; реже – альбендазол, мебендазол. Параллельно назначаются десенсибилизирующие средства, проводится заместительная терапия ферментами. Повторные анализы берутся через две недели и затем ежемесячно в течение 3-х месяцев.
Прогноз и профилактика стронгилоидоза
В большинстве случаев дегельминтизация приводит к излечению от стронгилоидоза, однако больным с хронической формой требуется длительная (в течение 1 года) реабилитация с целью восстановления функции ЖКТ. При развитии органных осложнений летальность достигает 60-85%. К основным профилактическим направлениям относится выявление и лечение инвазированных лиц, охрана почвы от фекального загрязнения, санитарное благоустройство населенных пунктов. Следует помнить о недопустимости удобрения почвы в садах и огородах необезвреженными фекалиями; употребления немытых овощей, фруктов, зелени, некипяченой воды; проведения земляных работ без защитных рукавиц. Залогом массовой профилактики является повышение информированности населения о возможных путях заражения стронгилоидозом и другими кишечными гельминтозами.
Читайте также:

