Помогают ли свечи бетадин при трихомониазе
Обновлено: 13.05.2024
Проблема вагинальных инфекций знакома практически каждой женщине. Одно из первых мест в структуре заболеваний женских половых органов в настоящее время занимает бактериальный вагиноз, который, по данным литературы, диагностируется у 30–57,6% женщин репродуктивного возраста [1].
Особое коварство данного патологического процесса состоит в том, что он может спровоцировать различные осложнения при планировании ребенка и во время беременности, да и просто причиняет женщине ежедневные бытовые неудобства. Поэтому вопрос эффективного лечения данной патологии весьма актуален. Сегодня на рынке представлен широкий спектр препаратов для лечения вагинальных инфекций. Но далеко не все из них одинаково эффективны [3].
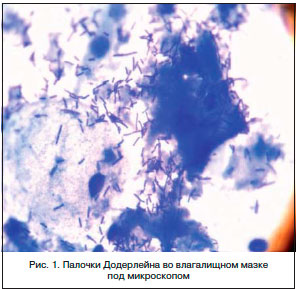
В терапии вагинальных инфекций традиционно применяют две группы препаратов: антибактериальные и антисептические. Антибиотики влияют только на бактерии, не включая вирусы (герпес, вирус папилломы человека) и других представителей патогенной флоры. К тому же антибиотики не создают условий для развития лактобактерий – типичных представителей нормального биоценоза влагалища (рис. 1). Кроме того, залогом успешного лечения является нормализация pH среды влагалища.
Бетадин ® выпускается в виде вагинальных свечей и содержит 200 мг поливинилпирролидона йода, который давно известен своим бактерицидным действием. Высвобождаясь из комплекса с поливинилпирролидоном при контакте с кожей и слизистыми, йод образует с белками клетки бактерий йодамины, коагулирует их и вызывает гибель микроорганизмов. Оказывает бактерицидное действие на грамположительные и грамотрицательные бактерии (за исключением Mycobacterium tuberculosis), анаэробы. Также активен в отношении грибов, вирусов, простейших. Суппозитории изготовлены на водорастворимой основе и при соприкосновении с кожей и слизистыми не оказывают раздражающего действия. Кроме того, находящийся в комплексе с поливинилпирролидоном йод высвобождается постепенно и равномерно.
По сравнению с другими антисептиками Бетадин ® обладает рядом существенных преимуществ:
- эффективнее подавляет размножение микроорганизмов даже в большом разведении;
- физико-химические условия в очаге воспаления мало влияют на действие препарата Бетадин ® ;
- активен в отношении вирусов герпеса и папилломавирусной инфекции;
- нормализует кислотность вагинальной среды и создает условия для быстрого восстановления нормальной микрофлоры влагалища, что является важным фактором для отсутствия рецидивов вагинальной инфекции после лечения.
Препарат отлично зарекомендовал себя в лечении и профилактике инфекций женской половой сферы. Причем начать лечение можно сразу после визита к врачу, не дожидаясь результатов анализов, т. к. Бетадин ® эффективен практически при всех вагинальных инфекциях. А в повседневной жизни женщины препарат обеспечивает профилактику инфекций, передающихся половым путем.
Более того, данный препарат достаточно удобен, поскольку его можно использовать и во время менструации, и в первом триместре беременности, когда лечение воспалений приобретает особую актуальность.
С целью оценки эффективности и переносимости препарата Бетадин ® при лечении бактериального вагиноза нами было проведено специальное исследование.
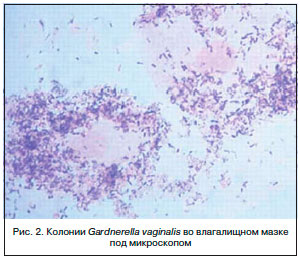
Бактериальный вагиноз (другие названия: вагинальный дисбиоз (дисбактериоз)) – это инфекционный невоспалительный синдром, характеризующийся резким снижением или отсутствием лактофлоры и ее заменой на полимикробные ассоциации анаэробов и Gardnerella vaginalis (рис. 2), концентрация которых достигает 109–1011 КОЕ/мл вагинального отделяемого [1, 2, 4].
Особенностью микрофлоры влагалища является ее изменчивость под действием как экзогенных, так и эндогенных факторов. На микроценоз оказывают влияние физиологические и гормональные изменения (пубертатный период, беременность, менопауза), фазы менструального цикла, различные нарушения менструальной функции, снижение активности иммунных факторов вследствие перенесенных заболеваний, нерегулярного и несбалансированного питания, дисбактериоза кишечника, гиповитаминоза, хронического стресса. Большое значение имеют степень половой активности, использование антибактериальных препаратов, гормонотерапия, хирургические вмешательства. При бактериальном вагинозе, развившемся в результате действия одного или сочетания перечисленных факторов, происходит элиминация лактобацилл, сопровождающаяся колонизацией влагалища строгими анаэробами: Fusobacterium, Mobiluncus, Peptostreptococcus и Gardnerella vaginalis [3, 5].
Факторами риска развития бактериального вагиноза являются:
- ранее перенесенные заболевания половых органов инфекционно-воспалительного характера;
- длительный и бесконтрольный прием антибактериальных препаратов;
- наличие различных нарушений менструального цикла;
- наличие фоновых процессов шейки матки;
- длительное применение внутриматочной контрацепции;
- применение комбинированных оральных контрацептивов.
Нами были обследованы 142 пациентки в возрасте от 18 до 47 лет с клиническими признаками бактериального вагиноза. Диагноз был установлен при помощи микроскопии влагалищных мазков, бактериологического исследования цервикальной слизи, определения количества лактобактерий, обследования на инфекции, передающиеся половым путем, методами полимеразной цепной реакции (ПЦР), реакции иммунной флюоресценции (РИФ).
В качестве основного симптома при бактериальном вагинозе выступали обильные выделения из половых путей белого или серого цвета (93%), иногда пенящиеся (38%), часто с неприятным запахом (76%). Выделения усиливались перед менструацией или после полового акта. Пациентки с длительным существованием процесса (16%) отмечали желто-зеленую окраску влагалищных выделений, а также их густую, тягучую, липкую консистенцию. При осмотре в зеркалах выделения равномерно распределялись по стенкам влагалища и влагалищной части шейки матки и легко удалялись со слизистой марлевым тампоном.
Другие жалобы – на зуд (46%), нарушения мочеиспускания (18%), боли во время полового акта (7%) – встречались гораздо реже. У 14% женщин с бактериальным вагинозом жалобы отсутствовали. Диагноз у последних был поставлен на основании данных микроскопии влагалищных мазков и результатов бактериологического исследования цервикальной слизи.
Таким образом, в зависимости от наличия жалоб бактериальный вагиноз подразделяется на два варианта: бессимптомный и с клиническими проявлениями.
- При бессимптомном течении заболевания отмечается отсутствие клинических проявлений наряду с положительными результатами лабораторных анализов.
- При варианте с выраженными клиническими проявлениями отмечаются длительно существующие (в течение 2–3 лет) выделения – обильные, жидкие, белого или сероватого цвета, с неприятным запахом гнилой рыбы. Характерно частое сочетание с патологическими процессами шейки матки (псевдоэрозией, лейкоплакией, эндоцервицитом, эндометриозом) и рецидивирующее течение. Нередко возникают нарушения менструального цикла по типу олигоменореи или неполноценной второй фазы цикла.
Лечение бактериального вагиноза проводится в два этапа и сводится к:
- селективной деконтаминации (выборочное устранение возбудителей заболевания), для чего назначаются препараты с антимикробным действием, направленные на снижение количества анаэробных микроорганизмов;
- восстановлению нормального или максимально приближенного к норме микробиоценоза влагалища с помощью эубиотиков. Микробиоценоз – микроорганизмы и продукты их жизнедеятельности, которые в нормальном состоянии находятся на слизистых влагалища [6].
Лечение бактериального вагиноза в настоящем наблюдении проводилось согласно протоколу, представленному фармацевтической компанией Egis. Всем пациенткам назначался Бетадин ® по 1 свече в сутки во влагалище в течение 14 дней. Эффективность терапии оценивали на основании клинических данных и результатов лабораторных исследований.
До лечения при микроскопии влагалищного мазка количество лейкоцитов колебалось от 8 до 22 в поле зрения, что соответствовало второй (43%) и третьей (57%) степени чистоты влагалищного содержимого. На этом фоне в бактериальных посевах у 37% женщин была выявлена Candida albicans, у 19% – Staphylococcus epidermidis в концентрации 106 КОЕ, у 17% – Enterococcus fecalis и у 23% – Staphylococcus saprophyticus (104 КОЕ). В 67% наблюдений в большом количестве были выявлены ключевые клетки (гарднереллы), в 11% определялись условно-патогенные штаммы уреаплазмы, а в 6% – микоплазмы, выявленные методами ПЦР и РИФ. Лактобактерии отсутствовали у 27%, в концентрации 102 КОЕ обнаружены у 22%, 103 КОЕ – у 36%, 104 КОЕ – у 13% и только у 2% пациенток лактобактерии были выявлены в концентрации 105 КОЕ.
После проведенного лечения при первом и втором контрольных обследованиях методом РИФ мы не выявили условно-патогенные микроорганизмы.
После проведенной терапии уже на втором визите жалоб не предъявляла ни одна пациентка. Анализ лабораторных данных показал, что через 1 нед. после проведенной терапии только у 2 пациенток был высеян Staphylococcus epidermidis, а при втором контрольном визите у всех женщин отсутствовала условно-патогенная флора и был отмечен рост титра лактобактерий.
После курса лечения препаратом Бетадин ® проводили терапию эубиотиками, на фоне которых нормализовался биоценоз влагалища, титр лактобактерий при повторном исследовании был в пределах нормы.
Через 4 нед. после проведенной терапии у 96% пациенток пейзаж влагалищного мазка нормализовался: количество лейкоцитов было 2–6 в поле зрения. В бактериальных посевах после лечения условно-патогенная флора не выявлялась.
До лечения ни в одном наблюдении не был выявлен нормальный титр лактобактерий. Независимо от схемы лечения, с применением эубиотиков или без них, при контрольном исследовании у 69% женщин титр лактобактерий был в пределах нормы.
Через 1 мес. после терапии жалобы на умеренные выделения из половых путей, не сопровождавшиеся зудом и неприятным запахом, предъявляли лишь 5% женщин. Кроме того, в процессе терапии препаратом Бетадин ® пациентки в подавляющем большинстве наблюдений не отмечали каких-либо побочных реакций, связанных с применением свечей, в виде неприятных ощущений в области наружных половых органов и влагалища (жжения, зуда, отека и т. д.).
Таким образом, проведенные нами исследования показали высокую эффективность препарата Бетадин ® при лечении бактериального вагиноза и смешанной урогенитальной инфекции. У 100% пациенток через 1 мес. после терапии полностью исчезли клинические симптомы бактериального вагиноза и у 96% нормализовался микробный пейзаж влагалища.
Успешное лечение бактериального вагиноза зависит от правильной диагностики и патогенетически обоснованной терапии (т. е. лечения, воздействующего на все звенья процесса развития дисбактериоза влагалища) [7]. Для предупреждения возникновения новых эпизодов бактериального вагиноза рекомендуется использование вагинальных антисептиков (свечи Бетадин ® ) и пробиотиков.
Урогенитальный трихомониаз относится к инфекционным заболеваниям с преимущественно половым путем передачи.
Возбудителем инфекции является простейший одноклеточный микроорганизм трихомонада (Trichomonas vaginalis).
Даже при минимальных клинических проявлениях, это заболевание требует адекватной этиотропной терапии, направленной на уничтожение трихомонад.

Критерии длительности лечения трихомонады
Сроки лечения от трихомонады определяются стадией течения инфекционного процесса:
- Острый трихомониаз. Длительность течения не превышает один месяц от момента заражения. При этом заболевание проявляется воспалительной симптоматикой со стороны структур урогенитального тракта. Чаще это проявляется в виде жжения в уретре, усиливающегося при мочеиспускании, появления слизистых выделений с неприятным запахом, а также диспареунией (болезненность во влагалище при занятии сексом у женщин). . Длительность инфекционного процесса превышает полгода от момента заражения. При этом обычно возбудитель распространяется во внутренние половые органы, провоцируя различные функциональные нарушения.

- Носительство трихомонад. При небольшом количестве возбудителя и достаточной активности иммунной системы, воспалительный процесс может не развиваться. При этом формируется циста форма трихомонады. Лечение этой формы требует длительного применения достаточно высоких доз лекарственных средств для полного уничтожения возбудителя.
Каждая стадия течения трихомониаза у мужчин и женщин требует определенных терапевтических подходов, дозировки лекарственных средств и длительности их применения.

О том, как лечение
трихомонады у мужчин
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Trichomonas vaginalis | 1 д. | 300.00 руб. |
Лечение острого заражения трихомонадой
Основными лекарственными средствами для эффективного уничтожения трихомонад являются антипротозойные средства.
Они обладают достаточной активностью в отношении простейших одноклеточных микроорганизмов.
К ним относятся метронидазол, орнидазол или тинидазол.

Они обычно применяются в виде пероральных лекарственных форм для приема внутрь (таблетки или капсулы) в комбинации с наружным использованием мази или крема.
Метронидазол и орнидазол в лечении трихомонады
Рассмотрим использование данных средств подробнее.
Метронидазол это довольно эффективное средство.
Данный препарат применяют по схеме: 0,5 г 4 раза в день после еды либо 2 г однократно 1 раз в день.
Длительность курса этиотропной терапии при остром трихомониазе составляет в среднем 3-5 дней.
Эффективность оценивается по уменьшению выраженности клинической симптоматики, при которой исчезает жжение в уретре и выделения после лечения трихомонады.
Орнидазол принимают по схеме: 0,5 г 2 раза в день в течение 5 дней.
Отмена препаратов проводится после лабораторного контроля с получением отрицательных результатов исследования (микроскопия мазка, культуральное исследование, ПЦР).

Лечение хронического трихомониаза и носительства трихомонад
При хроническом течении инфекционного процесса, а также при носительстве, трихомонады обладают более высокой устойчивость к лекарственным препаратам.
В первую очередь это касается микроорганизмов в форме цист.
Поэтому, длительность применения антипротозойных средств (капельницы и средства для наружного применения) составляет не менее 7 дней.

С обязательным последующим лабораторным контролем эффективности терапии.
Использование препаратов в комбинации наиболее оптимальное.
Схема лечения (трихомонада у женщин и мужчин должна быть полностью уничтожена – эрадикация возбудителя) определяется лечащим врачом на основании проведенной лабораторной диагностики.
Кроме определения длительности терапии, врач на основании полученных отрицательных анализов делает заключение.
Лечение трихомонады при простатите
В среднем, у пациентов с трихомонадным уретритом сопутствующий трихомонадный простатит диагностируется в 30 % случаев.
Как правило, острых воспалительных изменений предстательной железы трихомонада не вызывает.
Клиническая картина носит хронический и малосимптомный характер.
Однако это вызывает затрудненную диагностику.
Есть возможность инфицирования полового партнера.
Нередко трихомонада может привести к образованию абсцесса в предстательной железе. Этиологическое лечения трихомонадного простатита заключается в приеме противотрихомонадных препаратов.
Лечение проводит врач-уролог амбулаторно.
При наличии сопутствующих ЗППП, могут быть назначены антибактериальные препараты.
Лечение трихомонады при уретрите
Уретрит является наиболее частой клинической формой трихомониаза у мужчин.
Как правило, пациенты отмечают ощущение зуда по ходу уретрального канала.
Моча имеет мутноватый и слегка опалесцирующий цвет.
При отсутствии адекватного лечения, трихомонада переходит на другие органы, с развитием простатита, эпидидимита и везикулита.
У женщин трихомонадный уретрит проявляется жжением в самом начале мочеиспускания.
Наружное отверстие мочеиспускательного канала гиперемированно.
При сдавлении пальцем передней стенки влагалища из уретры появляются выделения белесоватого цвета.
Лечение трихомонады при цистите
Циститы, как правило, обнаруживаются у мужчин до 5% всех случаев.
Клинически трихомонадный цистит не отличается от циститов иной этиологии.
Лечение трихомонадного цистита помимо приема противотрихомонадных препаратов включает местное лечение.
Оно заключается в промывании мочевого пузыря растворами фурацилина и раствором нитрата серебра.
Лечение трихомонад при беременности:
Лечение беременных при выявлении трихомонады рекомендуется проводить от момента выявления до 36 недели.
Санация входа во влагалище, уретры допускается вплоть до проведения родов.
Рекомендуется проведения местного лечения для предотвращения негативных воздействий на плод.
Лечение трихомониаза у беременных заключается в применении одного из следующих препаратов:
- Тержинан - 1 таблетка перед сном в течение 10 дней.
- Таблетки вагинальные клотримазола (100 мг) - по 1 таблетке на ночь 2 недели.
При отсутствии положительного результата допускается прием во 2-3 триместре беременности метронидазола.
Важно! Лечением трихомониаза у беременных должен заниматься врач-гинеколог.
При самостоятельном лечении возможны негативные последствия для плода.
Иммунное лечение трихомонады
В иммунном лечении трихомониаза выделяют специфическую и неспецифическую терапию.
Специфическая включает в себя вакцинацию препаратом солкотриховак.
Данное лекарственное средство представляет собой совокупность различных штаммов лактобацилл.
Вакцинацию производят трехкратно с интервалом в 2 недели.
Через год вакцинацию повторяют однократно.
Неспецифическая иммунотерапия основана на стимулирующем воздействии на иммунную систему человека.
К таким препаратам можно отнести: метилурацил, спленин, тимолин.
Что кушать при лечении трихомонады
Трихомониаз возникает на фоне ослабления защитных сил организма под влиянием различных факторов.
К таким факторам относят: неправильное питание, авитаминозы, хронический стресс.
В результате этого нарушается баланс собственной микрофлоры слизистых оболочек и активация патогенной флоры.
Для ускорения выздоровления от трихомониаза рекомендуется прием кисломолочных продуктов.
В их составе содержится большое количество полезных лакто- и бифидобактерий.
Они способствуют местной защите слизистых оболочек от патогенных микроорганизмов. Больше всего лактобактерий содержится в кефире, сметане, ряженке, йогуртах.
Помимо влияния на измененную микрофлору, данные микроорганизмы способствуют усвоению жирорастворимых витаминов.
Для восстановления иммунитета полезны продукты, содержащие витамин С.
К таким продуктам относят черную смородину, шиповник, цветную капусту, красный перец и хрен.
Для восполнения витаминов группы Bнеобходимо употреблять бобовые, печень, сыры. Витаминами Aи Eбогаты растительные масла, яйца, цветная капуста и шиповник.
Когда берут контрольные анализы при лечении трихомонады
Спустя 1 месяц после первых контрольных анализов, проводят повторное лабораторное исследование.
Народное лечение трихомонад:
Существуют различные народные средства лечения трихомониаза.
Необходимо помнить! Данные методы могут использоваться только как дополнительные к основному медикаментозному лечению.
К основным народным средствам относят:
- Сок алоэ.
- Чеснок.
- Настой ромашки.
- Сбор на основе эвкалипта.
- Облепиховое масло.
Для приготовления сбора на основе эвкалипта необходимо смешать несколько компонентов: 4 столовых ложки листьев эвкалипта, 2 чайные ложки травы тысячелистника и 2 ложки плода софоры.
Заварить данную смесь необходимо в 300 мл воды и дать настояться в течение получаса. Употреблять данный настой по 2 столовые ложки 3 раза в сутки до еды.
Облепиховое масло используется у женщин.
Марлевый тампон смачивают в облепиховом масле и применяют внутривагинально 1 раз в день.
Местное лечение трихомонады
Помимо приема противотрихомонадных препаратов рекомендуется проводить местное лечение.
Оно в себя включает:
- Суппозитории с Нитазолом: 1 таблетка перед сном 7-10 дней.
- Мазь либо суппзитории с Макмирором: 1 таблетка в течение 10 дней.
- Внутривагинальные таблетки Тержинан: 1 таблетка 1 раз в день 7-10 дней.
Можно применять инстилляции в уретральный канал 0,25-0,5%-ый раствор нитрата серебра, 2%-ый раствора протаргола либо 1%-ого раствора колларгола.
Рекомендуется проводить местное лечение в кабинете врача.
можно ли делать аборт при лечении трихомонады.
Трихомонада, оставшаяся в урогенитальном тракте женщины во время выполнения медицинских манипуляций, может распространяться во внутренние половые органы.
Поэтому, перед проведением аборта или обязательно убеждаются в отсутствии возбудителя.
При необходимости пройти лечение от трихомонады, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
На сегодняшний день трихомониаз является одним из самых распространенных заболеваний, передающихся половым путем.
По данным разных источников, на его долю приходится около 30% от всех случаев заражения урогенитальными инфекциями.
Это заболевание имеет паразитарную природу, его возбудителем являются простейшие микроорганизмы – трихомонады.
При попадании в организм, у мужчин они вызывают воспалительное поражение слизистой уретры.
У женщин – воспаление вульвы и влагалища.
Какие препараты используют для лечения трихомониаза?
Тактика лечения этой инфекции предполагает использование консервативных мер.
Главным образом, медикаментозной фармакотерапии.
Важную роль в составлении схемы лечения трихомониаза и выборе медикаментозных препаратов играет выявленная микрофлора.
Помимо трихомонад, в урогенитальном мазке могут быть обнаружены патогенные бактерии.
Это гонококки, хламидии, уреа- и микоплазмы, гарднереллы, а также дрожжевые грибки.

В ходе бактериологического исследования устанавливают, к каким антимикробным препаратам чувствительны выращенные микроорганизмы.
Это позволяет врачу подобрать наиболее эффективные этиотропные препараты.
Этот момент имеет важное значение.
Поскольку трихомониаз зачастую протекает в виде микст-инфекции в сочетании с другими ЗППП.
Что делает невозможным применение этиотропных лекарственных средств, активных в отношении только одного микробного патогена.
Трихомониаз: общие принципы терапии
При выявлении заболевания, терапия назначается обоим партнерам одновременно.
Это необходимо, даже в том случае, если у одного из них не наблюдаются характерные симптомы.
Если пренебречь этим правилом, лечение будет малоэффективным.
Любые формы интимных отношений противопоказаны в процессе проводимой терапии.
Важно! Возобновление половой жизни возможно только после прохождения курса.
При повторной сдаче мазка, возбудитель не должен быть обнаружен.
Употребление спиртных напитков, в сочетании с лекарственными препаратами, может вызвать серьезное отравление организма.
Необходимо полностью исключить алкоголь на время лечения.
Будьте внимательны и не пренебрегайте этой рекомендацией.
Запомните! Симптомы трихомониаза не являются строго специфичными.
Для постановки диагноза и выбора тактики лечения, необходима правильная диагностика.
При обнаружении неприятных ощущений, зуда, жжения, нехарактерных выделений, не занимайтесь самолечением.
Обратитесь к квалифицированному специалисту.
Лечение трихомониаза у женщин
Используют таблетки для приема внутрь.
Применяют противопротозойные средства, которые останавливают процесс деления патогенной клетки.
Золотой стандарт: Метронидазол и его производные.
Схемы применения Метронидазола:
- 250 мг 2 раза в день - 5 дней
- 500 мг - первый день, кратность приёма 2 раза
- Второй день 250 мг
Инфузионная терапия Метронидазолом дает быстрый положительный эффект. Используют в стационарах или при невозможности перорального применения.
Дозировка препарата составляет 500 - 1500 мг в/в капельно.
Курс терапии продолжают в течение 5-7 дней.
По данным исследований, именно пероральный прием Метронидазола в рекомендуемой дозировке приводит к исчезновению симптомов и излечению от трихомониаза.
Гели и мази не имеют такого выраженного эффекта.
Их применение возможно лишь, как вспомогательная терапия.
В случае резистентности к Метронидазолу, препаратом выбора является Орнидазол.
Дозировка при не осложненном течении 1,0 гр. однократно.
Возможно применение по 500 мг 2 раза в сутки.
При осложненном заболевании, врач подбирает препараты индивидуально.
Используют Тинидазол и его аналоги.
Существует две схемы приема:
- 2 таблетки по 0.5 гр разово
- По одной таблетке 2 раза каждые 15 минут в течение часа
Запомните! Тинидазол противопоказан в первом триместре беременности, во время грудного вскармливания, у людей с поражением ЦНС.
Лечение трихомониаза: вспомогательные средства
В качестве комплексной терапии используют гели, свечи для местного применения.
В дополнение к основному лечению, широко используют следующие средства:
Гиналгин - таблетки вагинальные. 1 раз в день, желательно перед сном.
Курс терапии составляет 3 дня.
Клиндамицин, применяется у женщин в виде вагинального крема.
Используется для устранения воспаления, ускорения процессов заживления.
Средство наносят тонким слоем 1 раз в сутки, не более 4 дней.
Единственным достоверным подтверждением положительного анализа на трихомониаз, является обнаружение трихомонады в мазках или посевах. Все методы анализов на трихомониаз у мужчин менее надежны, чем у женщин.

О том, какими препаратами
проходит лечение трихомониаза
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Trichomonas vaginalis | 1 д. | 300.00 руб. |
| посев на трихомонаду, без чувствительности к лечению | 7 д. | 1590.00 руб. |
Схема лечение трихомониаза у женщин
Она предполагает назначение следующих препаратов:
- I. Этиотропные антимикробные средства. К ним относят производные 5-нитроимидазола (метронидазол, орнидазол, карнидазол). Они проявляют выраженную активность в отношении простейших, инактивируя их патогенные свойства и прекращая их размножение.
- II. Коррекция иммунного статуса с помощью иммуномодуляторов и биостимуляторов. С этой целью назначают циклоферон, экстракт алоэ, галавит и др.
- III. Ферментотерапия. Предполагает назначение энзимных препаратов (трипсин, флогэнзим, вобэнзим) с целью повышения эффективности этиотропной терапии, уменьшения воспалительных явлений и ускорения их разрешения.
- IV. Местное лечение. Подразумевает применение вагинальных таблеток и свечей (неопенатран, клион-Д, осарбон, гексикон), оказывающих противотрихомонадное, комплексное антимикробное и противовоспалительное действие на ткани влагалища.
- V. Сидячие ванночки с отваром ромашки или шалфея, оказывающие успокаивающее, противовоспалительное и дезинфицирующее действие на ткани вульвы при ее остром воспалении.
- VI. Нормализация баланса влагалищной лактофлоры с помощью эубиотиков (ацидолакт, бифиформ, нормофлорин). С этой же целью возможно применение вакцины Солкотриховак, представляющей собой лиофилизат ацидофильных бактерий.
- VII. Защита клеток и стимуляция функции печени с помощью гепатопротекторов (карсил, эссенциале, гептрал).
Часто применяют Террилитин – растительный протеолитик.
Дозировки: 600 - 1000 единиц, по 3 раза в сутки.
Курс применения составляет от 5 до 10 дней.
Может использоваться Солкотриховак, это особая вакцина.
Выпускается в форме лиофилизата.
Состоит из инактивированных микроорганизмов.
Применяется при влагалищном трихомониазе и бактериальном вагинозе.
Обычно назначается три инъекции.
Вводят в дозировке 0.5 мл в/м, с интервалом в две недели.
Этой дозы достаточно, она повышает иммунитет и естественную резистентность.
Приходит в норму влагалищная микрофлора.
Трихомонады не имеют возможности продолжить свой рост, они вытесняются из организма.
Лечение трихомонад при беременности
В 1м триместре таблетированные лекарственные препараты использовать нежелательно.
Обычно назначается местное лечение.
Назначаются следующие препараты:
- 1. Полижинакс
- 2. Тержинан
- 3. Клотримазол
- 4. Бетадин
Эти препараты относительно безопасны во время беременности.
Дозировку и продолжительность лечения подбирает врач.
Во втором и третьем триместре допустимо применение таблеток.
Применяют Метронидазол, Атрикан, Наксоджин, Тинидазол.
Дозировка обычно снижена до 0.25 по 2 раза в день.
Длительность терапии составляет 3 - 5 дней.
Положительный эффект оказывают ванночки с использованием трав.
Часто назначается следующая комбинация: календула, ромашка, листья белой березы, шалфея, кора дуба.
Этот вид терапии относится к народным, нелекарственным методам.
Используется как дополнение к основному лечению.
Помните! Перед применением лекарственных трав, важно убедится в отсутствии аллергических реакций.
Спринцевание области влагалища, использование тампонов с антисептическим раствором, ускоряют процесс выздоровления.
Можно использовать Мирамистин или свечи Гексикон.
Трихомониаз: лечение при аднексите
При развитии заболевания на фоне воспаления придатков, важно провести своевременное лечение.
Если возбудителем является трихомонада, назначается Метрогил (Метронидазол).
Стандартная дозировка препарата 250 мг 2 раза в день.
Курс лечения 5 дней.
При тяжёлом течении назначают по 1 грамму внутривенно, в виде укола.
Можно использовать препарат внутривенно капельно.
Широко используются антибиотики, например Гентамицин 80 мл 3 раза в сутки.
Применяют свечи: Тержинан, Гексикон, Полижинакс, Флуомизин.
Дополнительно назначаются препараты, улучшающие кровообращение
При лечении трихомониаза, в схему терапии включают протеолитические ферменты. Помимо противовоспалительного действия, ферменты повышают активность Метронидазола до 10 раз.
Способствуют уменьшению числа рецидивов, предотвращают образование новых спаек.
Трипсин, химотрипсин - животного происхождения ферментативные средства.
Назначают в дозировке 10 мг в\м - 1 раз в сутки.
Можно использовать в течение 5 - 14 дней.
Препарат Лонгидаза используется на завершающей стадии лечения, во время восстановительного периода.
Он способствует устранению спаечного процесса, нормализации функции яичников.
Схема лечения трихомониаза у мужчин
Включает в себя приблизительно те же препараты.
Они повышают местный иммунитет в тканях простаты.
А также способствуют разрешению воспалительных процессов в ней, вызванных трихомонадной инфекцией.
При воспалительных явлениях в мочеиспускательном канале выполняют инстилляции.
Используют растворы фурацилина, хлоргексидина, нитрата серебра и др.
Лечение трихомониаза необходимо проводить в отношении всех половых партнеров больного.
В процессе терапии необходим строгий отказ от употребления алкоголя, сексуальных контактов без презерватива.
Особенности лечения трихомониаза при простатите
Данное заболевание является хроническим, и трихомонада – одна из причин.
Для лечения используется Метронидазол.
В случае присоединения бактериальной инфекции, добавляют антибиотики широкого спектра действия.
Может применяться местная терапия, например инстилляции с Трихополом.
Введение препаратов в уретру осуществляет врач.
Не медикаментозное лечение включает в себя массаж простаты, физиотерапевтическое лечение.
Лечение трихомониаза: диета
Особое внимание следует уделить питанию при трихомониазе.
Врач пропишет специальную диету, которая поможет избавиться от заболевания.
Важно употреблять больше свежих фруктов, овощей, показаны отварное мясо, орехи, сухофрукты.
Сладости, кофе, шоколад противопоказаны, они способствуют росту и размножению трихомонад.
Иммуномодуляторы при лечении трихомониаза
Важным критерием, который определяет развитие заболевания, тяжесть течения, наличие осложнений, является состояние иммунитета.
Для улучшения сопротивляемости, применяют иммуномодуляторы.
Назначают следующие препараты:
Эти препараты способны улучшить иммунный статус и укрепить организм.
Помните! Препараты назначаются в составе комплексной терапии.
Длительность применения и дозировки определяет лечащий врач.
Трихомониаз и ВИЧ
Важно помнить. Наличие урогенитальных инфекций повышает риск инфицирования ВИЧ.
Трихомонады повреждают клетки эпителия.
Защитные свойства слизистой нарушаются, на месте поражения образуются язвочки - открытые ворота для инфекции.
При сниженном иммунитете, вероятность инфицирования крайне велика.
При подозрении на трихомониаз, обращайтесь к автору этой статьи – венерологу в Москве с 15 летним опытом работы.
Московский областной НИИ акушерства и гинекологии (дир. — член-корр. РАМН проф. В.И. Краснопольский) Проведено лечение бактериальной вагинальной инфекции у 61 пациентки репродуктивного возраста. 33 больные с бактериальным вагинозом (1-я группа) получали лечение бетадином — по 1 свече 1 раз в день во влагалище в течение 14 дней. 28 пациенток со смешанной бактериальной инфекцией (2-я группа) принимали офлоксацин и орнидазол по схеме в течение 5 дней, а интравагинально им назначался бетадин по 1 свече 2 раза в день в течение 7 дней. Полученные результаты исследования показали высокую эффективность бетадина при лечении бактериального вагиноза и смешанной урогенитальной инфекции. У 96,7% пациенток 1-й группы через месяц после терапии полностью исчезли клинические симптомы бактериального вагиноза и у 93,4% нормализовался микробный пейзаж влагалища. При лечении пациенток с микст-инфекцией клинические симптомы купировались у 80% пациенток, биоценоз влагалища восстановился у 64% женщин.
Bacterial vaginal infection was treated in 61 patients of reproductive age. Thirty-three patients with bacterial vaginosis received betadine as one vaginal suppository daily for 14 days (Group 1). Twenty-eight patients with mixed bacterial infection took ofloxacin and ornidazole according to the scheme for 5 days and betadine administered as a vaginal suppository for 7 days (Group 2). The findings showed the high efficacy of betadine in the treatment of bacterial vaginosis and mixed urogenital infection. In 96.7% of Group 1 patients the clinical symptoms of bacterial vaginosis completely disappeared following one-month therapy and in 93.4%, the vaginal microflora became normal. The treatment in patients with mixed infection abolished its clinical symptoms in 80%, vaginal biocenosis recovered in 64% of the patients.
В настоящее время вагинальная инфекция занимает одно из первых мест в структуре воспалительных заболеваний женских половых органов. По литературным данным, бактериальный вагиноз (БВ) встречается наиболее часто и диагностируется у 30-57,6% женщин репродуктивного возраста [1, 2]. Известно, что БВ является фактором риска, а наличие смешанной инфекции — одной из причин развития тяжелой патологии гениталий.
Бетадин представляет собой комплексное соединение йода и синтетического полимера. Фармакологически полимер абсолютно неактивен и поэтому лечебные эффекты препарата связаны только с йодом. Йод относится к группе галогеновых антисептиков, спектр действия которых распространяется на грамположительные и грамотрицательные бактерии, грибы, вирусы и простейшие. Бактерицидное действие йода обусловлено его выраженными окислительными свойствами, он активно взаимодействует с аминокислотами, в результате чего изменяется структура белков. В основном йод нарушает структуры бактериальных трансмембранных белков и белков-ферментов, не имеющих мембранной защиты [2, 3]. С одной стороны, именно содержание йода в составе препарата обеспечивает его бактерицидное действие, с другой стороны, свойства йода могут вызывать местные побочные реакции. Широкий спектр действия бетадина позволяет использовать его для лечения вульвовагинитов различной этиологии.
Целью данного исследования явилась оценка эффективности и переносимости бетадина при лечении бактериального вагиноза и урогенитальной инфекции.
Была обследована 61 пациентка в репродуктивном возрасте от 18 до 43 лет. Всем женщинам до лечения, через 1 и 4 нед после окончания терапии были проведены следующие исследования: микроскопия влагалищных мазков, бактериальные посевы из цервикального канала, определение чувствительности к антибиотикам и наличия лактобактерий, обследование на ИППП методами полимеразной цепной реакции (ПЦР), реакции иммунной флюоресценции (РИФ) и иммуноферментного анализа (ИФА), а также определение уровня иммуноглобулина Е в сыворотке крови.
Эффективность терапии оценивали на основании клинических данных и результатов лабораторных исследований.
При первичном осмотре 56 женщин предъявляли жалобы на зуд наружных половых органов и обильные выделения из влагалища (в 50% наблюдений — с неприятным запахом), 5 (8,2%) пациенток жалоб не предъявляли, они были обследованы при проведении прегравидарной подготовки. В зависимости от полученных результатов обследования были выделены две группы: в 1-ю группу вошли 33 женщины с бактериальным вагинозом, во 2-ю — 28 пациенток с наличием микст-инфекции.
30 женщин с бактериальным вагинозом прошли курс лечения в полном объеме и закончили его, им были проведены первый и второй контрольные анализы, 3 (9%) выбыли из исследования по причинам, не связанным с испытаниями.
До лечения при микроскопии влагалищного мазка в группе с БВ количество лейкоцитов колебалось от 2 до 15 в поле зрения. На этом фоне в бактериальных посевах у 10 (30,3%) женщин была выявлена Candida albicans, у 3 (9%) — Staphylococcus epidermidis в концентрации 10 3 КОЕ и у 3 (9%) — Staphylococcus saprophyticus (10 3 КОЕ). Лактобактерии отсутствовали у 5 (15,1%), в концентрации 10 3 КОЕ обнаружены у 7 (21,2%), 10 4 КОЕ — у 12 (36,3%), 10 5 КОЕ — у 7 (21,2%) пациенток. Только в 2 наблюдениях (6%) титр лактобактерий был в пределах нормы.
В 1-й группе в 66,6% (22 пациентки) наблюдений основной причиной БВ были гарднереллы, практически одинаково часто определялись условно-патогенные штаммы уреаплазмы (6—18,1%) и микоплазмы (5-15,1 %), выявленные методом РИФ, что представлено в табл. 1. При обследовании женщин на наличие инфекции методом ПЦР уреаплазма была выявлена у 9 (27,2%), микоплазма — у 5 (15,1%), ЦМВ — у 3 (9%). После проведенного лечения при первом и втором контрольных обследованиях методом РИФ мы не выявили условно-патогенных микроорганизмов.
Таблица 1. Возбудители бактериальных инфекций у обследуемых пациенток (до лечения)
| Возбудитель | Метод | |||
| ПЦР | РИФ | |||
| БВ | микст-инфекция | БВ | микст-инфекция | |
| Уреаплазма | 9 (27,2%) | 16 (57,1%) | 6 (18,1%) | 19 (67,8%) |
| Микоплазма | 5 (15,1%) | 14 (50%) | 5 (15,1%) | 14 (50%) |
| ЦМВ | 3 (9%) | — | — | — |
| Гарднерелла | — | — | 22 (66,6%) | 9 (32,3%) |
| Хламидии | — | 2 (7,1%) | — | 2 (7,1%) |
Согласно протоколу исследования, в группы не были включены женщины с активным вирусным процессом, поскольку до лечения ни у одной женщины (методом ИФА) не было обнаружено антител класса IgМ к ВПГ и ЦМВ. До лечения антитела класса IgG к ВПГ были выявлены у 31 (93,9%) пациентки, после проведенного лечения — у 26 (86,6%), к ЦМВ — у 28 (84,8%) при первичном посещении, после терапии — у 24 (80%), к хламидиям — у 9 (27,2%), после лечения — у 7 (23,3%), к микоплазме — у 12 (36,3%), после лечения — у 4 (13,3%).
После проведенной терапии жалоб не предъявляла ни одна женщина уже при втором визите. Через 3 нед после лечения жалобы на зуд в области половых органов были только у 1 пациентки, которая получала антибактериальную терапию по поводу острого гайморита. После повторного курса лечения бетадином клинические симптомы купировались.
Анализ лабораторных данных показал, что через неделю после проведенной терапии только у 2 пациенток был высеян Staphylococcus epidermidis, а при втором контрольном визите у всех женщин отсутствовала условно-патогенная флора, и был отмечен рост титра лактобактерий.
После курса лечения бетадином терапию эубиотиками проводили 12 пациенткам: 5 — с исходной концентрацией лактобактерий 10 4 КОЕ, у 4 — титр был 10 3 КОЕ, у 3 — лактобактерии отсутствовали. Независимо от схемы лечения (с применением эубиотиков или без них) через 4 нед после терапии у 28 (93,4%) женщин биоциноз влагалища нормализовался, титр лактобактерий при повторном исследовании был в пределах нормы. Только у 2 пациенток концентрация лактобактерий равнялась 10 4 КОЕ, причем одна пациентка получала свечи с ацилактом, а другая — не получала.
Во 2-й группе 25 женщин прошли курс лечения в полном объеме, им были проведены первый и второй контрольные анализы. 3 (10,7%) пациентки выбыли из клинических исследований по причинам, не связанным с испытаниями. Согласно протоколу исследования, 14 женщин получали в качестве антибактериального препарата офлоксацин, 11 пациенткам был назначен вильпрафен (препарат первого ряда замены), так как у этих женщин было выявлено отсутствие чувствительности к фторхинолонам или анамнестически была отмечена аллергическая реакция к этой группе препаратов.
При обследовании пациенток 2-й группы во влагалищных мазках было обнаружено до 75 лейкоцитов в поле зрения. В бактериальных посевах у 10 (35,6%) женщин был выявлен Enterococcus fecalis, у 11 (39,2%) — Staphylococcus epidermidis в концентра-ции 10 3 КОЕ и у 5 (17,8%) — Staphylococcus saprophyticus (10 3 КОЕ). У 50% пациенток с помощью методов РИФ и ПЦР было установлено, что причиной воспаления была смешанная инфекция, у остальных были высеяны изолированно хламидии, уреаплазма или микоплазма (см. табл. 1).
При первом контрольном визите 4 пациентки продолжали жаловаться на выделения из половых путей и 2 — на зуд во влагалище. При обследовании этих женщин методом РИФ у 2 была выявлена микоплазма, у остальных — уреаплазма. Через месяц после лечения ни у одной женщины инфекция не обнаружена.
Через 4 нед после проведенной терапии у 22 (88%) пациенток пейзаж влагалищного мазка нормализовался: количество лейкоцитов было 2-10 в поле зрения. Только у 2 женщин (8%) при микроскопии мазков было обнаружено незначительное количество мицелий гриба, а у одной — количество лейкоцитов было 20-25 в поле зрения. В бактериальных посевах после лечения условно-патогенная флора не выявлялась.
До лечения лактобактерии отсутствовали у 16 (57,1%), в концентрации 10 3 КОЕ были у 5 (17,8%), 10 4 КОЕ — у 5 (17,7%), 10 5 КОЕ — у 2 (7,1%) пациенток. Ни в одном наблюдении не был выявлен нормальный титр лактобактерий. Терапию эубиотиками проводили 14 женщинам, из них у 9 — лактобактерии не были обнаружены, а у 5 — концентрация лактобактерий составила 10 3 КОЕ. Независимо от схемы лечения, с применением эубиотиков или без них, при контрольном исследовании у 16 (64%) из 25 женщин, окончивших лечение, титр лактобактерий был в пределах нормы, из них 9 пациенток получали свечи с ацилактом, а 7 проводили курс терапии без эубиотиков. У остальных 9 женщин после проведенного лечения концентрация лактобактерий равнялась 10 5 КОЕ, из них 5 пациенток получали эубиотики, а 4 — не получали.
Ни у одной женщины до лечения с помощью метода ИФА не были обнаружены антитела класса IgМ к ВПГ и ЦМВ. Наличие антител класса IgG к ВПГ было выявлено у 25 (89,2%) пациенток, после проведенного лечения — у 22 (88%), к ЦМВ — у 23 (82,1%), после лечения — у 20 (80%), к хламидиям — у 5 (17,8%), к уреаплазме — у 5 (17,8%), после лечения не были обнаружены антитела к хламидиям и уреаплазме. Таким образом, как и в 1-й группе, после проведенного лечения мы отмечали снижение как уровня антител класса IgG к ВПГ и ЦМВ, так и процента их выявляемости методом ИФА. Антитела класса IgG к хламидиям и уреаплазме после курса терапии выявлены не были.
Через 1 мес после терапии жалобы на умеренные выделения из половых путей и зуд наружных половых органов предъявляли 5 (20%) женщин. Проведенный индивидуальный анализ лабораторных данных показал, что после лечения только у 2 (8%) женщин при микроскопии мазков было обнаружено незначительное количество мицелий гриба, у одной — количество лейкоцитов было 20-25 в поле зрения, а у 2 — изменений не было выявлено.
Для оценки влияния проведенного лечения на уровень аллергизации обследуемых женщин был проведен сравнительный анализ содержания иммуноглобулина Е в сыворотке крови до лечения и через 4 нед после него (табл. 2). Полученные результаты оценивались следующим образом: низкий уровень аллергизации — концентрация IgE ниже или равна 25 МЕ/мл, средний — в пределах 25-100 МЕ/мл и высокий — выше 100 МЕ/мл. В 1-й группе до лечения у 51,5% пациенток уровень аллергизации был низкий, у 30,3% — средний и у 18,2% — высокий. Через 4 нед после курса терапии низкий уровень аллергизации был у 56,6%, средний — у 33,3%, высокий — у 10,1% женщин. Во 2-й группе при первом обследовании у 82,2% пациенток был обнаружен низкий уровень IgE, а у 17,8% — средний. После лечения все пациентки имели концентрацию IgE в сыворотке крови ниже 25 МЕ/мл.
Таблица 2. Концентрация IgE в сыворотке крови обследуемых пациенток до лечения и после него
| Уровень IgE | БВ | Микст-инфекци | ||
| до лечения | после лечения | до лечения | после лечения | |
| ≤25 МЕ/мл | 17 (51,5%) | 17 (56,6%) | 23 (82,2%) | 25 (100%) |
| 25-100 МЕ/мл | 10 (30,3%) | 10 (33,3%) | 5 (17,8%) | — |
| >100 МЕ/мл | 6 (18,2%) | 3 (10,1%) | — | — |
Следовательно, уровень IgE после лечения в обеих группах имеет тенденцию к снижению, т.е. проведенная терапия не оказывала отрицательного влияния на аллергический статус обследуемых пациенток.
Проведенный ретроспективный анализ показал, что у 53 (96,4%) пациенток, закончивших курс лечения, побочных реакций на прием препаратов не было. У 2 (3,6%) женщин отмечалась индивидуальная непереносимость бетадина. Так, у одной женщины из 2-й группы отмечалась реакция на введение бетадина в виде свечей: отек и зуд наружных половых органов после первого дня лечения. Препарат был отменен и лечение проведено местно тержинаном в таблетках. У 2-й пациентки из той же группы была отмечена слабовыраженная реакция на 6-й день терапии в виде неприятных ощущений и зуда наружных половых органов, но лечение она провела в полном объеме. Однако по окончании лечения женщина предъявляла жалобы на зуд в области половых органов, в связи с чем было проведено дополнительно лечение препаратом тержинаном.
Таким образом, проведенные нами исследования показали высокую эффективность бетадина при лечении бактериального вагиноза и смешанной урогенитальной инфекции. У 29 (96,7%) пациенток 1-й группы через 1 мес после терапии полностью исчезли клинические симптомы БВ, и у 28 (93,4%) нормализовался микробный пейзаж влагалища. При лечении пациенток с микст-инфекцией клинические симптомы купировались у 80% пациенток, биоценоз влагалища нормализовался у 16 (64%) женщин.
Читайте также:

