Понос черного цвета при отравлении
Обновлено: 24.04.2024
Изменение цвета каловых масс вызывает тревогу у многих людей. Чаще всего такая проблема возникает при расстройствах кишечника и различных инфекционных заболеваниях. Если после отравления кал стал зеленым, нужно установить причину явления, чтобы восстановить нормальную дефекацию. Узнайте, что провоцирует изменение оттенка испражнений и как нормализовать стул.
Основные причины
Зеленый кал после отравления — распространенное явление. Как правило, оно связано с ускоренным перемещением каловых масс по кишечнику. Нарушение метаболизма билирубина обуславливает изменение окраски. За коричневый цвет испражнений отвечает стеркобилин, который не успевает образовываться в организме при диарее.
Каловые массы зеленого цвета также могут наблюдаться при выраженном дисбактериозе. Пищевое отравление в 80% случаев приводит к изменению баланса кишечной микрофлоры. Токсичные вещества угнетают полезных бактерий, поэтому условно-патогенные микроорганизмы активно размножаются. В результате нарушается пищеварение, возникает расстройство стула, ухудшается состояние кожи и общее самочувствие.
Как устранить проблему?
Нормализовать стул после отравления и восстановить микробный баланс в кишечнике поможет английский пробиотик нового поколения БАК-СЕТ Форте. В нем содержатся 14 видов живых полезных бактерий, безопасных для человека. Комплекс решает сразу несколько задач:
- улучшает пищеварение,
- нормализует кишечную микрофлору,
- устраняет диарею и запор,
- уменьшает проявление аллергических реакций.
Принимать препарат можно при дисбактериозе, отравлении, дерматитах, кишечных инфекциях. Пропивать курс пробиотиков также рекомендуют при антибактериальной терапии, нарушении рациона питания, смене климата. Бак-Сет форте разрешён к применению при беременности и кормлении грудью, а также у детей с 3 лет.
Купить БАК-СЕТ Форте в Москве и других городах России можно в аптеках. Инструкция к пробиотическому комплексу есть на нашем сайте и в упаковке.

Ротавирусная инфекция вызывает острый гастроэнтерит. В комплексную терапию заболевания всегда включают пробиотики. Чем они полезны?
Кишечные инфекции и отравления

Понос (диарея) — это синдром, при котором опорожнение кишечника происходит чаще двух раз в сутки и сопровождается выделением жидкого стула.
В своей основе диарея чаще всего имеет определенные нарушения в работе органов пищеварения, но в отдельных случаях понос бывает и не связан с поражением пищеварительного тракта.
Клинические формы:
- острая диарея — ее длительность не превышает 3 недель;
- хроническая диарея — протекающая длительнее 20-21 дня.
Основные механизмы развития
- повышение выделения солей и воды в просвет кишечника;
- ускорение перистальтики кишечника;
- нарушение переваривания пищи;
- нарушение всасывания переваренной пищи.
Обычно при каждом отдельно взятом случае диареи бывают задействованы сразу несколько из перечисленных механизмов.
Причины диареи
- появление в каловых массах примеси слизи и крови;
- кал по цвету и консистенции напоминает деготь (иногда в сочетании с рвотой, напоминающей кофейную гущу);
- выделение обильного водянистого стула чаще 15-20 раз в сутки;
- обильный светлый стул на фоне падения температуры тела ниже нормы;
- сочетание поноса и высокой температуры;
- сочетание поноса, болей в животе и сильной рвоты;
- понос длится более трех дней, несмотря на назначенное лечение;
- понос сопровождается нарушениями сознания;
- понос более 2 дней у пожилого человека или ребенка до года;
- понос периодически появляется без видимых причин, сопровождается похуданием, слабостью.
Если вы обнаружили хотя бы один из перечисленных симптомов, медлить никак нельзя. Но это не означает, что в остальных случаях обращение за медицинской помощью не обязательно. Особенно серьезные последствия диарея может иметь в пожилом и детском возрасте, в силу особенно быстрого наступления обезвоживания организма.
Диарея отличается разнообразием не только причин, но и проявлений. В первую очередь это касается внешнего вида выделяемых каловых масс: их консистенции, цвета, видимых примесей. Для диагностики это имеет очень большое значение. Рассмотрим наиболее распространенные варианты.
Самостоятельная диагностика и лечение недопустимы. Понос при кишечных инфекциях далеко не всегда может сопровождаться тошнотой, рвотой, болями в животе и повышением температуры (у ослабленных пациентов, а также в терминальных стадиях холеры температура тела может падать ниже нормы); лечение же напрямую зависит от вида возбудителя заболевания, определить который в домашних условиях невозможно.
Понос с кровью (со слизью и кровью)
Жидкий стул с примесью крови и слизи говорит о повреждении слизистой оболочки кишечника и в любом случае является абсолютным показанием к госпитализации. Чаще всего это обусловлено патогенной микрофлорой (шигеллы, энтеропатогенные кишечные бактерии и др.). Также кровавый понос со слизью может быть симптомом болезни Крона или неспецифического язвенного колита.
Черный понос
Желтый понос
Часто бывает у детей ясельного возраста. Причинами могут быть нарушения пищеварения, обусловленные как инфекциями (чаще всего это ротавирусная инфекция, но не исключается и вирусный гепатит), так и другими заболеваниями органов пищеварения, затрудняющими переваривание пищи и ускоряющими ее прохождение по ЖКТ. Желтый цвет стула может быть также связан с приемом некоторых лекарственных препаратов.
Белый понос
Часто встречается у детей в возрасте до года. В этом случае он может быть вызван питанием некоторыми искусственными смесями, перекормом молоком, введением в прикорм новых продуктов, избытком трудноусвояемых углеводов, иногда наблюдается в период прорезывания зубов.
Более серьезные причины белого поноса, которые могут встречаться как у детей, так и у взрослых: нарушения в работе желчного пузыря (частичная или полная непроходимость желчевыводящих путей), гепатит (желтуха).
Спровоцировать побеление стула могут лекарственные препараты, нарушающие работу печени (тетрациклин, аспирин, ибупрофен, парацетамол, метотрексат, оральные контрацептивы, противотуберкулезные средства).
Зеленый понос
Зеленый зловонный понос у взрослого человека зачастую связан с усилением бродильных процессов в кишечнике, что может быть вызвано дисбактериозом, дизентерией и другими кишечными инфекциями. Зеленую окраску каловым массам может придать желчь, перенасыщенная билирубином вследствие усиленного распада эритроцитов или патологии печени.
Зеленый кал может выделяться также при избытке в рационе продуктов (напитков) с искусственными красителями.
Возможные осложнения при диареи
- обезвоживание (вплоть до летального исхода): об этом косвенно свидетельствуют такие признаки, как сухие губы, язык, снижение тургора кожи и глазных яблок, сильная жажда, учащенное дыхание, редкое мочеиспускание;
- потеря организмом солей (происходит в комплексе с потерей жидкости), может вызывать судороги;
- истощение организма, гиповитаминоз (при хронической диарее);
- интоксикация (отравление бактериальными или вирусными токсинами); , выпадение прямой кишки, ее изъязвления и трещины.
Лечение
За лечением диареи лучше всего обратиться к профессионалам, так как причин у диареи может быть множество, и подходы к лечению каждой из них принципиально разный.
Если же в силу особых обстоятельств (например, пребывание в труднодоступной местности) немедленно получить медицинскую помощь невозможно, основное лечение заключаются в восполнении потерь жидкости и солей, а также в снижении интоксикации (при наличии инфекции). Для этого существуют специальные солевые смеси (например, регидрон, оралит), которые разводят водой по инструкции и постоянно принимают внутрь небольшими порциями, маленькими глотками. Для снижения интоксикации применяют сорбенты (активированный уголь и др.), которые не позволяют микробным токсинам всасываться.
Следует быть особенно осторожными с препаратами, замедляющими перистальтику кишечника, так как задержка выведения инфицированных каловых масс приводит к усилению интоксикации. Не следует также без выяснения причин диареи принимать антибиотики.
Все перечисленные меры можно расценивать лишь как временные, и при первой же возможности в любом случае необходимо обратиться за медицинской помощью, для того чтобы уточнить диагноз и скорректировать лечение диареи.
Так, например, если причина кроется в инфекции, врач после проведения анализов подберет подходящее антимикробное средство. При дисбактериозе, который может быть как причиной, так и следствием диареи, целесообразен прием специальных препаратов, восстанавливающих нормальную микрофлору. При ферментной недостаточности может потребоваться прием ферментных препаратов.
Диета при диарее
Диета является одной из составляющих лечения. Так как при любой диарее присутствует раздражение (а нередко и выраженное воспаление) слизистой кишечника, пища должна быть максимально щадящей и легкоусвояемой. При диарее рекомендуется:
- больше пить (напитки комнатной температуры, теплые), из напитков предпочтительнее простая питьевая вода, водно-солевые смеси, теплый чай, слабый кисель, вяжущие и обволакивающие травяные чаи и настои. Следует избегать алкоголя, молока, фруктовых соков, газированных напитков;
- не принимать пищу при отсутствии аппетита (это защитная реакция организма);
- при появлении аппетита можно начать с вторичных бульонов, овсяной или рисовой каши (на воде), подсушенного белого хлеба, картофельного пюре, отварного постного мяса (немного, в протертом виде). Затем можно попробовать отварные и запеченные овощи и фрукты. Пища должна быть полужидкой, гомогенной, принимать ее нужно часто и понемногу;
- до полной нормализации стула (а лучше еще некоторое время после) следует избегать свежих фруктов и овощей, а также алкоголя, жирной, острой и жареной пищи.
Профилактика
Профилактика диареи в первую очередь сводится к соблюдению правил личной гигиены и санитарных норм приготовления пищи.
Физические и химические характеристики кала могут многое рассказать о состоянии здоровья человека, в частности, о работе его пищеварительного тракта. При однообразном образе жизни и питания стул стабилен, имеет почти одинаковый цвет, оттенок которого меняется незначительно. Резкая смена окраса требует внимания, поскольку может сигнализировать о серьезных нарушениях в организме. Особенно насторожиться стоит, если кал поменял цвет на черный. В ряде случаев такой окрас связан с серьезными патологиями пищеварительного тракта. Промедление с их лечением может стоить человеку жизни.
Каким должен быть кал здорового человека?
Каловые массы формируются из химуса (пищевого комка) в результате его ферментативной обработки. Качество преобразования и усвоения еды зависит от активности пищеварения, которое включает множество факторов (активность секреции органов ЖКТ, моторика, состав рациона). Образование стула завершается в кишечнике. После полной обработки каловые массы покидают организм в виде оформленных элементов различных оттенков коричневого (от желтоватого до темно-коричневого). В норме стул должен быть регулярным и ежедневным (от 2 раз в день до 1 раза в 2 дня).
При изменении рациона и режима питания, избытке отдельных категорий продуктов, употреблении экзотической еды параметры кала меняются. Возможно изменение цвета, консистенции, запаха, появление небольшого количества непереваренных частиц, что считается нормой. Эти явления обусловлены особенностями пищеварения отдельных продуктов.
Серьезные изменения цвета и консистенции могут свидетельствовать о сбоях в работе желудочно-кишечного тракта, недостаточной выработке пищеварительных соков (соляной кислоты, панкреатического сока, желчи), дисбалансе микрофлоры кишечника. Установить причины помогает обследование, назначенное гастроэнтерологом, в первую очередь много информации предоставляет копрограмма (развернутый анализ кала).
Слишком темные каловые массы — это отклонение от физиологической нормы. Симптом требует пристального внимания и детального изучения вопроса, почему кал имеет черный цвет. Важно в кратчайшие сроки исключить опасные для жизни причины.
Возможные причины появления черного стула?
Основные причины изменения цвета кала, следующие:
- употребление специфических продуктов;
- прием лекарственных препаратов;
- побочные эффекты некоторых медикаментов;
- развитие заболеваний желудочно-кишечного тракта.
Ниже рассмотрим особенности проявления симптома при каждой из перечисленных причин.
Как меняет цвет кала еда

Первым делом стоит рассмотреть, в каких случаях черный цвет кала не является опасным симптомом. Потемнение экскрементов чаще всего связано с употреблением особых видов пищи, которые либо прямо окрашивают стул, либо меняют свои свойства в процессе переваривания. Каловые массы могут стать непривычно темными после употребления следующих продуктов:
- столовая свекла;
- темные ягоды (ежевика, смородина, черника);
- чернослив;
- виноград;
- крепкий кофе и чай;
- гранат;
- томаты;
- мясо слабой и средней прожарки;
- печень.
На фоне употребления перечисленных продуктов потемнение стула наблюдается спустя 1-2 дня. Симптом сохраняется 1-3 суток. После исключения продукта кал приобретает обычный цвет.
Как правило, почернение фекалий не сопровождается резким изменением консистенции стула, экскременты остаются оформленными. При обильном употреблении продуктов-провокаторов может развиваться послабляющий эффект или запор. Если темный окрас стула связан с присутствием в меню специфических продуктов или блюд, общее состояние пациента не меняется и других жалоб не возникает.
Какие медикаменты могут изменить цвет стула
Спровоцировать изменение цвета стула, вплоть до полностью черного, способны некоторые медикаменты. Дело в том, что в процессе продвижения по пищеварительному тракту, лекарственные препараты подвергаются воздействию пищеварительных соков. Это может сказаться на свойствах фармакологически активных веществ. Почернение стула наблюдается при приеме препаратов следующих групп:
- противоанемические (средства на основе железа);
- обволакивающих (препараты висмута, например Де-Нол);
- витаминно-минеральные комплексы (с железом в составе).
Если симптом спровоцирован лекарственным препаратом, беспокоиться не о чем. Вскоре после отмены медикамента кал приобретает привычную окраску. Желательно прочитать инструкцию и убедиться в способности средства изменять цвет экскрементов. Нужно учитывать, что никаких проявлений (кроме симптомов основного заболевания) быть не должно.
Придать фекалиям черную окраску способен активированный уголь и препараты на его основе. Окрашивание обусловлено выведением из организма вещества в неизмененном виде. Как правило, через день после отмены препарата цвет кала становится нормальным.
Побочные эффекты лекарств
Причиной выделения черного кала может быть прием медикаментов, способных спровоцировать внутреннее кровотечение. К таковым относят:
- нестероидные противовоспалительные средства;
- антиагреганты на основе ацетилсалициловой кислоты;
- некоторые антибиотики.
В данном случае могут меняться другие физические характеристики стула (консистенция, частота), а также общее самочувствие пациента. Признаками внутренних кровопотерь являются слабость, сонливость, бледность кожных покровов, тошнота, рвота, снижение аппетита и пр.
Если в недавнем времени человек принимал препараты из перечисленных групп, и стул внезапно потемнел, необходимо в ближайшее время обратиться к врачу. С целью диагностики внутреннего кровотечения будет назначено дополнительное обследование, т.к. такая ситуация требует оказания экстренной помощи.
При каких заболеваниях чернеет кал
Наиболее опасным вариантом является черный кал, как симптом развивающегося заболевания. Он указывает на внутреннее кровотечение на уровне пищевода, желудка или начальных отделов толстого кишечника. Гораздо реже кровь попадает в пищеварительный тракт при заболеваниях ЛОР-органов и респираторной системы. Клиника обусловлена преобразованием гемоглобина крови в гемин под действием соляной кислоты желудка. Черный кал у человека говорит о довольно массивной кровопотере (более 60 мл), поэтому обращение к врачу обязательно.
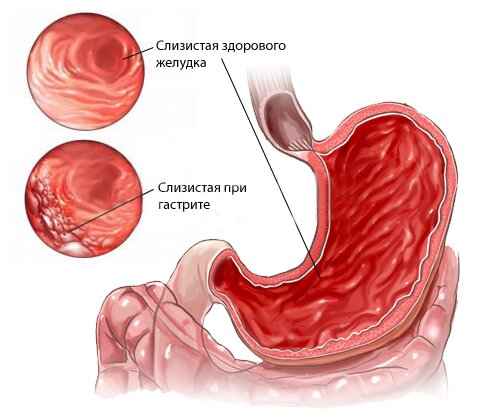
Стул при кровотечении меняет не только цвет, но и консистенцию. Экскременты становятся неоформленными, вязкими и липкими, напоминая деготь. Симптом может сопровождать следующие патологии:
- острый эрозивный эзофагит;
- узелковый периартериит;
- разрыв аневризмы аорты в просвет тонкого кишечника;
- гастрит;
- язвенная болезнь желудка и 12-перстной кишки;
- синдром Меллори-Вейса;
- опухоли желудка;
- геморрагическая лихорадка;
- брюшной тиф;
- лихорадка Денге;
- гемофилия;
- тромбоцитопения;
- анкилостомидоз;
- гистоплазмоз;
- цирроз печени;
- острый лимфобластный лейкоз и пр.
Опасные формы внутренних кровотечений сопровождаются тошнотой и рвотой (с алым или кофейным цветом масс), общей слабостью, снижением артериального давления, частоты пульса. Внутренним кровотечениям при инфекционных заболеваниях сопутствует повышение температуры тела, потливость, озноб.
При наличии одного из перечисленных заболеваний или сочетании черного стула с общим ухудшениям состояния, необходимо незамедлительно обратиться за помощью в медицинское учреждение.
Черный кал у ребенка – норма или патология?
Заболевания, которые провоцируют внутренние кровотечения, крайне редко диагностируют у детей. На серьезные проблемы со здоровьем указывает присутствие и других симптомов (лихорадка, боль в животе, слабость, рвота и пр.) В таких ситуациях следует без промедления обращаться за медицинской помощью.
В большинстве случаев потемнение детского стула обусловлено особенностями питания или применением лекарственных препаратов. Из-за сниженной активности ферментов возможно неполное переваривание отдельных продуктов и изменение их цвета в результате взаимодействия с пищеварительными соками. Примером может быть тревога родителей по поводу небольших черных волокон в кале, которые часто принимают за паразитов. На самом деле это частицы банана, которые не полностью переварились.
Черный, с зеленоватым оттенком стул у новорожденных является нормой. Это меконий или содержимое кишечника, которое образовалось в процессе внутриутробного развития. С началом употребления материнского молока или детской смеси, фекалии приобретают характерный для грудничкового возраста окрас (горчичный, светло-коричневый или желтоватый).
Не стоит беспокоиться по поводу цвета стула в случаях, если ребенок принимает поливитаминный комплекс или препараты железа. Изменение окраса кала в данной ситуации также является нормой.
Черный стул при беременности

Темный стул у беременной женщины может возникать на фоне лечения анемии препаратами железа или изменений в меню. Это абсолютно нормально и не несет угрозы здоровью матери или малыша.
При появлении черных фекалий следует насторожиться, если в анамнезе девушки есть заболевания пищеварительного тракта, печени или крови. Беременность в разы повышает нагрузку на женский организм, что может приводить к обострению хронических патологий. При внезапном почернении кала в сочетании с неудовлетворительным самочувствием необходимо обратиться к акушеру-гинекологу, который наблюдает за течением гестационного процесса.
Что делать, если почернел кал?
Оформленный черный кал у взрослого или ребенка не должен быть поводом для паники. С этим явлением можно разобраться самостоятельно в несколько этапов:
- Нужно проанализировать состояние человека на данный момент. Если есть тревожные симптомы — вызвать скорую помощь или доставить в больницу собственными силами.
- Если пациент остается дома, необходимо спросить его или вспомнить самостоятельно особенности самочувствия в последние несколько недель (были ли какие-то симптомы, обнаружены ли заболевания, проводилось ли лечение медикаментами). Если ответ утвердительный, необходимо обратиться в клинику. Если человек чувствовал и чувствует себя нормально, можно перейти к следующему шагу.
- Уточнить, какие медикаменты пациент принимает на регулярной основе или принимал в последнее время. В случае употребления препаратов, способных спровоцировать внутреннее кровотечение, следует обратиться к врачу. Если человек не употреблял никаких лекарств, можно перейти к следующему этапу.
- Проанализировать рацион пациента за последние 2-3 дня (были ли изменения в рационе, вводились ли необычные блюда, специи, напитки, употреблялись ли продукты из списка специфических). Если связь с питанием подтвердилась, необходимо исключить провоцирующий продукт и ожидать нормализации стула в течение 1-3 дней.
Когда нужно срочно обратиться к врачу?
На фоне черного стула нельзя игнорировать следующие симптомы:
- интенсивный кашель;
- носовые кровотечения;
- боли в области грудной клетки;
- боли в животе;
- снижение давления;
- замедление сердечного ритма;
- тошнота, рвота;
- потеря сознания;
- слабость;
- быстрая утомляемость при выполнении привычных действий;
- повышение температуры тела;
- потливость;
- бледность кожных покровов.
При наличии одного или нескольких из перечисленных признаков, откладывать визит к врачу недопустимо.
Какое обследование нужно пройти при черном стуле?
С проблемой необычного цвета фекалий следует обращаться к гастроэнтерологу. В тяжелых ситуациях нужна помощь хирурга. При подозрении на внутреннее кровотечение, обследование включает следующие процедуры:
- анализ крови (обычно назначают общий клинический, а также анализ на свертываемость);
- анализ каловых масс (проводят тест на скрытую кровь, копрограмму, а также бактериологический анализ);
- эндоскопия (эзофагогастродуоденоскопия и колоноскопия позволяют не только определить расположение кровотечения, но также купировать его, взять фрагменты тканей для гистологического анализа);
- рентгенография / МРТ с контрастным усилением (позволяет выявить локализацию кровоточащего дефекта).
В персональном порядке перечень диагностических процедур может быть дополнен.
Куда обращаться по поводу черного стула?
Цвет каловых масс зависит от их состава. Оттенок определяют включения желчных пигментов, состав пищи и скорость ее прохождения по желудочно-кишечному тракту. Черный стул после отравления может быть вариантом нормы или указывать на патологию.
Причины
Появление черного стула может быть обусловлено:
- употреблением в пищу красящих продуктов — свёклы, чернослива, черноплодной рябины и т.д.,
- приемом некоторых лекарств — активированного угля, железосодержащих и висмутовых препаратов.
Опасная причина черного стула после отравления — кишечное кровотечение. Оно возникает из-за повреждения слизистой оболочки пищевода и желудка на фоне длительной рвоты. Кровь попадает в кишечник и изменяет цвет каловых масс.
Как решить проблему?
Устранить последствия отравления помогут пробиотики БАК-СЕТ Форте и БАК-СЕТ Беби. Средства действуют комплексно:
- восстанавливают баланс микрофлоры кишечника,
- улучшают пищеварение,
- нормализуют стул.
БАК-СЕТ Форте можно принимать взрослым и детям с 3 лет. Преимущества препарата:
- содержит 14 видов полезных микроорганизмов,
- начинает действовать уже со второй капсулы.
БАК-СЕТ Беби разработан специально для маленьких детей. Препарат можно давать новорожденным с первого дня жизни. В состав входят 7 видов полезных бактерий. В препарате нет лактозы, искусственных красителей, ГМО.
Ищите комплексы в аптеках города. Перед применением ознакомьтесь с инструкцией. Ее Вы найдете в упаковке и на сайте.

Ротавирусная инфекция вызывает острый гастроэнтерит. В комплексную терапию заболевания всегда включают пробиотики. Чем они полезны?
Кишечные инфекции и отравления

Читайте также:

