Понятие о патогенезе инфекционных болезней человека
Обновлено: 24.04.2024
Для развития инфекционного заболевания необходимо наличие ряда факторов.
Пути передачи возбудителей инфекционных заболеваний
Существуют различные способы передачи патогенных микроорганизмов. В некоторых случаях эпидемические штаммы хорошо переносят неблагоприятные условия и способны к быстрому распространению.
Большинство патогенных микроорганизмов приспосабливаются к тем или иным способам передачи. Следует отметить, что распространение возбудителей, вызывающих поражение дыхательной системы, облегчается при помощи кашля, который они вызывают. В то же время рвота и диарея, возникающие при заболеваниях, передающихся посредством фекально-орального механизма, способствуют попаданию возбудителей (находящихся в большом количестве в желудочно-кишечном тракте) в окружающую среду.
Внедрение возбудителя инфекции в организм хозяина
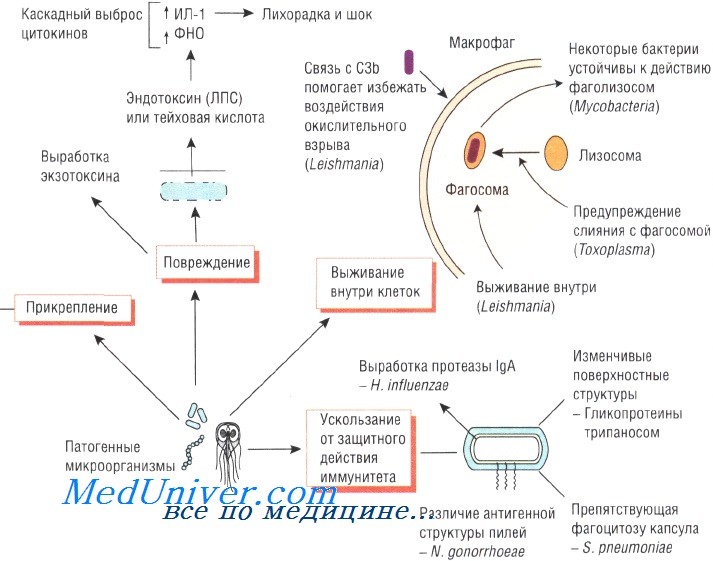
Для роста и размножения микроорганизмы должны проникнуть в ткани хозяина, а потому обладают широким спектром методов и механизмов прикрепления. Выбор органов-мишеней зависит от того, с какими рецепторами может взаимодействовать тот или иной возбудитель. Так, Neisseria gonorrhoeae прикрепляется к слизистой оболочке половых органов при помощи фимбрий, а вирус гриппа взаимодействует с клетками хозяина посредством гемагглютинина.
Эти свойства учитывают при определении сродства к рецепторам и исследовании патогенности видоспецифичных (определённые штаммы поражают определённые организмы) и межвидовых патогенов.
Некоторые бактерии обладают специальными механизмами, позволяющими им достичь эпителия млекопитающих. Например, для достижения энтероцитов Vibrio cholerae вырабатывает муциназу. Взаимодействие Н. pylori с сиалированными белками слизистой оболочки желудка зависит от степени сиалирования поверхностных структур возбудителя.
Патогенез инфекционного заболевания
Giardia lamblia прикрепляется к слизистой оболочке тощей кишки при помощи специальной присоски. Эритроциты, поражённые Plasmodium falciparum, продуцируют белок, стимулирующий адгезию к сосудам мозга, что приводит к развитию церебральной формы малярии.
Некоторые бактерии образуют полисахаридную биоплёнку, облегчающую микробное заселение искусственных протезов и имплантов (например, катетеров), постоянно находящихся в организме. Кроме того, некоторые штаммы стафилококков имеют гены, стимулирующие их прикрепление к пластиковым поверхностям и биомолекулам, покрывающим внутрисосудистые устройства.
При продолжительном повреждении тканей различные штаммы S. aureus могут связываться с некоторыми молекулами организма хозяина (фибронектин, вибронектин и коллаген). Различные штаммы Escherichia coli используют фимбрий, или пили, для прикрепления к маннозе или групповым антигенам крови и, соответственно, они вызывают инфекционные заболевания желудочно-кишечного тракта или мочевыводящих путей. ВИЧ связывается с CD4 и некоторыми другими антигенами.
Таким образом, каждый штамм обладает определёнными генами, обусловливающими его способность к внедрению в организм хозяина.
Инвазия возбудителя инфекционного заболевания
Существует множество механизмов, при помощи которых микроорганизмы преодолевают слизистые оболочки и различные типы клеточных мембран. После этого они должны закрепиться в организме хозяина и начать интенсивно размножаться.
Некоторые бактерии, например рода Helicobacter и Neisseria, продуцируют IgA-протеазу, разрушающую IgA. Таким образом, эти возбудители нейтрализуют одну из важнейших защитных систем слизистой оболочки организма.
Подвижность возбудителя инфекционного заболевания
Способность микроорганизмов передвигаться в поисках новых источников питания или в ответ на хемотаксические сигналы приводит к заметному усилению их патогенности. Например, штаммы Vibrio cholerae, обладающие жгутиками, намного более вирулентны, нежели неподвижные штаммы.
Устойчивость возбудителя инфекции к защитным механизмам иммунной системы
Для выживания в организме хозяина возбудителям необходимо противостоять защитным механизмам иммунной системы. Бактерии, поражающие дыхательную систему, продуцируют IgA-протеазу, разрушающую иммуноглобулины. Staphylococcus aureus секретирует протеин А, связывающий иммуноглобулины и препятствующий опсонизации и активации системы комплемента.
Один из важнейших механизмов противостояния иммунной системе — устойчивость к фагоцитозу. Полисахаридная капсула препятствует захвату Streptococcus pneumoniae полиморфноядерными нейтрофилами. Кроме того, некоторые микроорганизмы
Липополисахариды грамотрицательных бактерий обусловливают их устойчивость к действию комплемента, а Trypanosoma способна изменять свои поверхностные антигены во избежание их взаимодействия с антителами.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Для развития инфекционного заболевания необходимо наличие ряда факторов.
Пути передачи возбудителей инфекционных заболеваний
Существуют различные способы передачи патогенных микроорганизмов. В некоторых случаях эпидемические штаммы хорошо переносят неблагоприятные условия и способны к быстрому распространению.
Большинство патогенных микроорганизмов приспосабливаются к тем или иным способам передачи. Следует отметить, что распространение возбудителей, вызывающих поражение дыхательной системы, облегчается при помощи кашля, который они вызывают. В то же время рвота и диарея, возникающие при заболеваниях, передающихся посредством фекально-орального механизма, способствуют попаданию возбудителей (находящихся в большом количестве в желудочно-кишечном тракте) в окружающую среду.
Внедрение возбудителя инфекции в организм хозяина
Для роста и размножения микроорганизмы должны проникнуть в ткани хозяина, а потому обладают широким спектром методов и механизмов прикрепления. Выбор органов-мишеней зависит от того, с какими рецепторами может взаимодействовать тот или иной возбудитель. Так, Neisseria gonorrhoeae прикрепляется к слизистой оболочке половых органов при помощи фимбрий, а вирус гриппа взаимодействует с клетками хозяина посредством гемагглютинина.
Эти свойства учитывают при определении сродства к рецепторам и исследовании патогенности видоспецифичных (определённые штаммы поражают определённые организмы) и межвидовых патогенов.
Некоторые бактерии обладают специальными механизмами, позволяющими им достичь эпителия млекопитающих. Например, для достижения энтероцитов Vibrio cholerae вырабатывает муциназу. Взаимодействие Н. pylori с сиалированными белками слизистой оболочки желудка зависит от степени сиалирования поверхностных структур возбудителя.

Патогенез инфекционного заболевания
Giardia lamblia прикрепляется к слизистой оболочке тощей кишки при помощи специальной присоски. Эритроциты, поражённые Plasmodium falciparum, продуцируют белок, стимулирующий адгезию к сосудам мозга, что приводит к развитию церебральной формы малярии.
Некоторые бактерии образуют полисахаридную биоплёнку, облегчающую микробное заселение искусственных протезов и имплантов (например, катетеров), постоянно находящихся в организме. Кроме того, некоторые штаммы стафилококков имеют гены, стимулирующие их прикрепление к пластиковым поверхностям и биомолекулам, покрывающим внутрисосудистые устройства.
При продолжительном повреждении тканей различные штаммы S. aureus могут связываться с некоторыми молекулами организма хозяина (фибронектин, вибронектин и коллаген). Различные штаммы Escherichia coli используют фимбрий, или пили, для прикрепления к маннозе или групповым антигенам крови и, соответственно, они вызывают инфекционные заболевания желудочно-кишечного тракта или мочевыводящих путей. ВИЧ связывается с CD4 и некоторыми другими антигенами.
Таким образом, каждый штамм обладает определёнными генами, обусловливающими его способность к внедрению в организм хозяина.
Инвазия возбудителя инфекционного заболевания
Существует множество механизмов, при помощи которых микроорганизмы преодолевают слизистые оболочки и различные типы клеточных мембран. После этого они должны закрепиться в организме хозяина и начать интенсивно размножаться.
Некоторые бактерии, например рода Helicobacter и Neisseria, продуцируют IgA-протеазу, разрушающую IgA. Таким образом, эти возбудители нейтрализуют одну из важнейших защитных систем слизистой оболочки организма.
Подвижность возбудителя инфекционного заболевания
Способность микроорганизмов передвигаться в поисках новых источников питания или в ответ на хемотаксические сигналы приводит к заметному усилению их патогенности. Например, штаммы Vibrio cholerae, обладающие жгутиками, намного более вирулентны, нежели неподвижные штаммы.
Устойчивость возбудителя инфекции к защитным механизмам иммунной системы
Для выживания в организме хозяина возбудителям необходимо противостоять защитным механизмам иммунной системы. Бактерии, поражающие дыхательную систему, продуцируют IgA-протеазу, разрушающую иммуноглобулины. Staphylococcus aureus секретирует протеин А, связывающий иммуноглобулины и препятствующий опсонизации и активации системы комплемента.
Один из важнейших механизмов противостояния иммунной системе — устойчивость к фагоцитозу. Полисахаридная капсула препятствует захвату Streptococcus pneumoniae полиморфноядерными нейтрофилами. Кроме того, некоторые микроорганизмы
Липополисахариды грамотрицательных бактерий обусловливают их устойчивость к действию комплемента, а Trypanosoma способна изменять свои поверхностные антигены во избежание их взаимодействия с антителами.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Вирусные инфекции. Особенности патогенеза вирусных инфекций. Основные этапы патогенеза вирусных инфекций.
В основе патогенеза вирусных инфекций лежит взаимодействие генома вируса с генетическим аппаратом чувствительной клетки. Исключая поражения, вызываемые вирусами, распространяющимися по нервной ткани, патогенез вирусных инфекций сопровождает вирусемия (виремия)— циркуляция возбудителя в крови. В кровоток возбудитель проникает прямым путем или из лимфатической системы. Многие вирусы (например, ВИЧ, вирусы гриппа, кори, герпеса) поражают иммунокомпетентные клетки, что чаще проявляется в нарушении функций и уменьшении числа Т-хелперов, увеличении содержания и активации Т-супрессоров или В-клеток. Некоторые возбудители образуют внутриядерные или цитоплазматические тельца включений (например, тельца Бабеша~Нёгри). имеющие диагностическое значение.
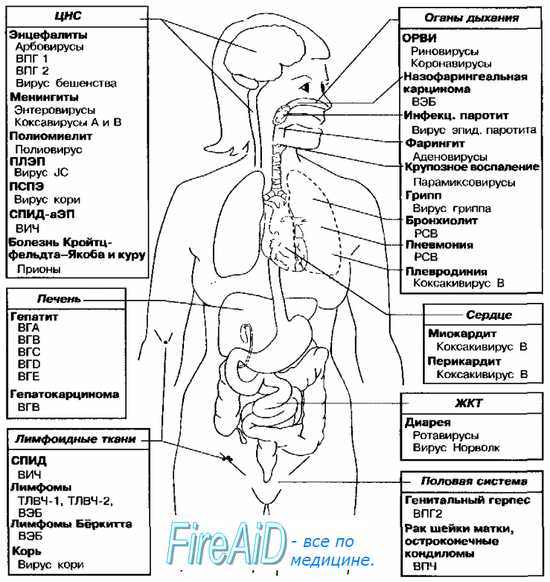
Рис. 5-9. Органы-мишени наиболее распространённых вирусных инфекций человека. ВЭБ — вирус Эпстайна-Барр, ВГА — вирус гепатита А, ВГВ — вирус гепатита В, ВГС — вирус гепатита С, BID — вирус гепатита D, ВГЕ — вирус гепатита Е, ВПЧ — вирус папилломы человека, ВПГ — вирус простого герпеса, ТЛВЧ — Т-пимфотропный вирус человека, ВИЧ — вирус иммунодефицита человека, ПЛЭП — прогрессирующая лейкоэнцефалопатия, РСВ — респираторно-синцитиальный вирус, ПСПЭ — подострый склерозирующий панэнцефалит, ОРВИ — острая респираторная вирусная инфекция, СПИД-аЭП — СПИД-ассоциированная энцефалопатия.
Основные этапы патогенеза вирусных инфекций
Проникновение вируса в организм. Основные входные ворота для возбудителей вирусных инфекции человека — дыхательные пути и ЖКТ, реже — кожные покровы. В некоторых случаях развиваются локальные поражения, но чаще в месте проникновения не возникает каких-либо проявлений или они носят стёртый характер, а возбудитель мигрирует в чувствительные ткани. Распространение возбудителя в организме может носить локальный или системный характер.
Локальные поражения вирусами типичны для возбудителей респираторных и кишечных инфекций, а также для некоторых кожных заболеваний. Продолжительность инкубационного периода большинства подобных инфекций составляет 2-3 сут. Первичную репликацию часто сопровождает вирусемия. Она обычно протекает бессимптомно или по типу продромальных явлений, но может возникать и на фоне выраженной клинической картины, не вызывая развития дополнительной симптоматики. Для подобных заболеваний характерно повторное заражение, так как циркулирующие AT не проявляют протективный эффект, а секреторный иммуноглобулин А (IgA) оказывает лишь кратковременное нейтрализующее действие на слизистой оболочке. Системные поражения. Из места проникновения возбудители попадают в кровоток, вызывая вирусемию, и постепенно фиксируются в чувствительных тканях. Первичное распространение обычно вызывает продромальные явления. Поскольку вирусемия предшествует поражению чувствительных тканей, то продолжительность инкубационного и продромального периодов подобных инфекций могут увеличиваться до 2-3 нед. Вирусемия при системных инфекциях обычно носит двухэтапный характер. Первый этап заканчивается поглощением циркулирующих вирусов клетками ретикулоэндотелиальной системы.
В дальнейшем возможно несколько вариантов:
• полная элиминация возбудителя (абортивная инфекция);
• размножение вирусов в фагоцитах с последующим выходом и развитием выраженной вторичной вирусемии, сопровождающейся появлением характерных клинических признаков заболевания (например, энцефалитов);
• некоторые вирусы (например, вирус гепатита В, пикорна- и тогавирусы) слабо поглощаются фагоцитами и могут циркулировать в крови в свободном состоянии, а возбудители колорадской клещевой лихорадки и лихорадки долины Рифт внедряются в эритроциты.
Основные органы-мишени наиболее распространённых вирусных инфекций представлены на рис. 5-9. Многие из указанных на рисунке возбудителей могут поражать, кроме названных, и другие ткани (так, полиовирусы способны вызывать поражения ЖКТ, а вирус эпидемического паротита обладает тропностью к эпителию извитых канальцев яичек).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Формы взаимодействия микро- и макроорганизма: мутуализм, комменсализм, паразитизм. Инфекция как разновидность паразитизма. Эволюция микробного паразитизма. Понятие о сапронозах.
Патогенность микроорганизмов, определение. Облигатно-патогенные, условно-патогенные, непатогенные микроорганизмы. Вирулентность, определение, единицы измерения (DLm, LD50 и др.).
Факторы патогенности микроорганизмов: адгезины, ферменты агрессии; факторы, вызывающие иммуносупрессию; микробные токсины. Характеристика факторов патогенности. Белковые токсины (экзотоксины), классификация, основные свойства и механизм действия. Единицы измерения силы токсинов (DLm, LD50). Эндотоксины, химический состав, свойства, механизм действия. Главные отличия от белковых токсинов.
Патогенные свойства риккетсий, хламидий, микоплазм. Облигатный внутриклеточный паразитизм вирусов.
Генетический контроль факторов патогенности у микроорганизмов. Гетерогенность микробных популяций по признаку вирулентности и факторам патогенности. Роль плазмид в экспрессии факторов патогенности у микроорганизмов.
3.2. Роль макроорганизма в инфекционном процессе
Роль организма хозяина в инфекционном процессе. Гетерогенность популяции человека по признаку восприимчивости к инфекции. Значение пола, возраста, состояния нервной и эндокринной систем, а также влияние образа жизни, природных и социальных условий жизни человека на возникновение, развитие и исход инфекционного процесса.
3.3. Понятие о патогенезе инфекционных болезней
Фазы развития инфекционного процесса: адгезия, колонизация, инвазия, повреждение микробами клеток и тканей.
Пути распространения микробов и токсинов в организме. Динамика развития инфекционной болезни, периоды.
Формы инфекции: экзо- и эндогенная; очаговая и генерализованная;
моно- и смешанная; вторичная инфекция, реинфекция, суперинфекция, рецидив; острая, хроническая, персистирующая инфекции; микробное носительство.
Патогенетические особенности вирусных инфекций. Инфекционность вирусных нуклеиновых кислот. Острая и персистирующая вирусная инфекция.
Внутрибольничные (госпитальные) инфекции: причины возникновения, этиология, особенности в зависимости от профиля лечебного учреждения, принципы профилактики.
4. Медицинская иммунология
4.1. Задачи и история развития иммунологии
Иммунология как наука о способах и механизмах защиты от генетически чужеродных веществ с целью подержания гомеостаза организма.
Возникновение и становление иммунологии как науки, этапы формирования иммунологии. Роль отечественных и зарубежных ученых в развитии иммунологии. Нобелевские лауреаты в области иммунологии. Основные направления современной иммунологии: клеточная, молекулярная, клиническая, трансплантационная, экологическая иммунология; иммуногенетика, иммунопатология, аллергология, иммуноморфология, иммунохимия, иммуногематология, иммунология репродукции и др. Роль иммунологии в развитии медицины и биологии, ее связь с другими науками.
Современное определение понятия "иммунитет". Виды иммунитета (врожденный, приобретенный, естественный, искусственный, активный, пассивный, стерильный, нестерильный, местный и др.).
Инфекция — внедрение и размножение в организме инфекционного агента (возбудителя) с развитием инфекционного процесса.
Инфекционный процесс — процесс использования инфекционным агентом (возбудителем) организма хозяина (человека, животного) в качестве среды обитания и воспроизводства. Взаимодействие инфекционного агента и хозяина проявляется клинически выраженным заболеванием или носительством возбудителя. Это комплекс взаимных приспособительных реакций в ответ на внедрение и размножение патогенного микроорганизма в макроорганизме, направленный на восстановление нарушенного гомеостаза и биологического равновесия с окружающей средой. Развитие инфекционного процесса носит этапный характер.
Течение и исход инфекционного процесса определяют особенности возбудителя и состояние макроорганизма.
К важнейшим свойствам микроорганизмов, способных вызывать инфекционный процесс, относят патогенность, вирулентность, адгезивность, инвазивность, токсигенность.
Патогенность – видовой генетический признак возбудителя, его потенциальная возможность вызывать при благоприятных условиях специфический инфекционный процесс.
Фактически все возбудители инфекционных заболеваний являются патогенными, но чтобы вызвать заболевание, они должны обладать вирулентностью. Патогенность и вирулентность – это различные понятия. Микроорганизм считается вирулентным, если он при внедрении в организм животного, даже в малых дозах, вызывает развитие инфекционного процесса. Например, никто не сомневается в патогенных свойствах возбудителя сибирской язвы, однако среди культур этого микроорганизма встречаются авирулентные штаммы, не способные вызвать заболевания у животного.
Вирулентность – это степень патогенности конкретного микроорганизма, т.е. это индивидуальный признак. Вирулентность – это величина, которая подвергается измерению. За единицу измерения вирулентности условно приняты летальная и инфицирующая дозы. Минимальная смертельная доза (DLM) – это наименьшее количество живых микробов или их токсинов, вызывающее за определенный срок гибель большинства животных одного вида, взятых в опыт. Поскольку индивидуальная чувствительность животных к патогенному микробу (токсину) различна, то была введено понятие безусловно смертельная доза (DCL) - это наименьшее количество микроорганизмов, вызывающая гибель 100% зараженных животных. Наиболее точная единица вирулентности средняя летальная доза (LD50) – это наименьшее количество микроорганизмов (токсинов), вызывающая гибель половины животных в опыте. Для установления средней летальной дозы возбудителя принимают во внимание способ введения возбудителя, возраст подопытных животных, их массу.
У одного и того же микроорганизма вирулентность может значительно колебаться в зависимости от ряда биологических, физических и химических факторов, воздействующих на него. Вирулентность микроорганизма можно усилить или ослабить искусственными приемами. Ослабление вирулентности вызывает длительное выращивание культур вне организма на питательных средах при максимальной температуре, действие химических веществ (например, антисептиков: карболовая кислота, щелочь, желчь и т.д.). кроме того ослабление возбудителя вызывает длительное пассажирование (последовательное проведение) через организм определенного вида животного путем переноса возбудителя от больного животного к здоровому. Вирулентность микроорганизмов тесно связана с токсигенностью и инвазивностью. Токсигенность – это способность микроорганизма образовывать токсины, которые отрицательно воздействуют на макроорганизм, изменяя его метаболические функции. Токсигенность обеспечивается способностью микроорганизмов синтезировать ряд веществ с токсическими функциями.
Инвазивность – способность микроорганизма преодолевать защитные барьеры организма, проникать в органы, ткани и полости, размножаться в них, подавлять защитные средства макроорганизма. Инвазионные свойства патогенных бактерий обеспечиваются за счет микробных ферментов (гиалуронидаза), капсул, специальных структур клетки, обладающих антифагоцитарным и адгезивным действием.
Патогенные свойства микроорганизмов обеспечиваются рядом факторов. Под факторами патогенности понимают приспособительные механизмы возбудителей инфекционных болезней к меняющимся условиям макроорганизма, синтезируемые в виде специализированных структурных или функциональных молекул, при помощи которых они участвуют в осуществлении инфекционного процесса.
Острый инфекционный процесс имеет циклическое течение:
период адаптации в месте проникновения или в пограничных областях
колонизация — при наличии благоприятных условий для возбудителя происходит генерирование его новых поколений и распространение возбудителя за пределы первичного очага;
фазы пенетрации и диссеминации — распространение возбудителей происходит не только по определенной поверхности или на участках колонизации, но и вглубь клеток, тканей, органов.
Периодичность инфекционного процесса обычно соответствует по времени определенному периоду инфекционной болезни от фазы инкубации до периода клинического выздоровления:
Инкубационный период - отрезок времени от момента внедрения возбудителя до появления первых клинических признаков (симптомов) заболевания, варьирующих в широких пределах — от нескольких часов до десятилетий.
Продромальный период - выявляются слабые или более выраженные признаки, часто общие для многих инфекционных болезней, т. е. носящие неспецифический характер, например повышение температуры тела и др.
Стадия нарастания симптомов.
Период расцвета клинических симптомов, разгар болезни
Стадия угасания симптомов.
Патогенез — механизм зарождения и развития болезни и отдельных её проявлений. Рассматривается на различных уровнях — от молекулярных нарушений до организмом в целом.
ПАТОГЕНЕЗ ВИРУСНЫХ ИНФЕКЦИЙ
Под инфекцией понимают комплекс процессов, происходящих при взаимодействии инфекционного агента с организмом хозяина. Однако в связи с тем, что вирусы являются внутриклеточными паразитами, а точнее, генетическими паразитами, в основе их взаимодействия с организмом всегда лежит инфекционный процесс на уровне клетки, который реализуется путем взаимодействия вирусного и клеточного геномов. Поэтому возможно классифицировать инфекции как на клеточном уровне, так и на уровне организма.
КЛАССИФИКАЦИЯ ВИРУСНЫХ ИНФЕКЦИЙ НА УРОВНЕ ОРГАНИЗМА
В основу классификации положены четыре фактора: 1) генерализация вируса; 2) продолжительность инфекции; 3) проявление клинических симптомов; 4) выделение вируса в окружающую среду.
Вирусные инфекции можно разделить на две большие группы: 1) очаговые, когда действие вируса проявляется у входных ворот инфекции в связи с его локальной репродукцией, и 2) генерализованные, при которых после ограниченного периода репродукции вируса в первичных очагах происходит генерализация инфекции, и вирус достигает чувствительных тканей, формируя вторичные очаги инфекции.
Очаговые инфекции имеют более короткий инкубационный период, чем генерализованные, защитными факторами организма при этих инфекциях являются скорее секреторные антитела класса 1§А, чем антитела гуморальные, а эффективными вакцинами — те, которые стимулируют образование секреторных антител. При генерализованных инфекциях большее значение в защите организма имеют гуморальные антитела. Примером очаговых инфекций являются респираторные и кишечные вирусные инфекции, примером генерализованных — оспа, корь, полиомиелит. Сравнительная характеристика очаговых и генерализованных инфекций

Инфекционный процесс проявляется в виде трех форм: носительство, инаппарантная и манифестная.
ИНАППАРАНТНАЯ ИНФЕКЦИЯ (от лат. in — отрицат. частица и apparens, род. падеж apparentis — проявляющийся, очевидный), непроявленная инфекция, характеризующаяся отсутствием клинич. признаков при остром течении и заканчивающаяся через определённый срок исчезновением возбудителя из организма.
Манифестная форма включает типичный (острая, хроническая, медленная инфекция) и атипичный (стертая, латентная, микст-инфекция) варианты.
Острая инфекция длится относительно непродолжительный период времени и протекает с выделением вирусов в окружающую среду. Окончание инфекции сопровождается элиминацией вирусов благодаря иммунным механизмам. Инфекция может протекать как в клинической, так и в инаппарант-ной форме. Острая инфекция может завершиться выздоровлением или гибелью организма. Она соответствует продуктивной инфекции на уровне клетки.
Хронической инфекцией называется длительно текущий патологический процесс, характеризующийся периодами ремиссий, перемежающимися с периодами обострения, когда вирус выделяется в окружающую среду. Примерами хронической инфекции являются герпетическая, аденовирусная инфекции, хроническая форма вирусных гепатитов и т. д.
Медленные инфекции. Медленные инфекции —это своеобразное взаимодействие определенных вирусов с организмом, характеризующееся длительным инкубационным периодом, тянущимся многие месяцы и даже годы, и последующим медленным, но неуклонным развитием симптомов заболевания, ведущим к тяжелому нарушению функций органов и летальному исходу.
необычно продолжительный (месяцы, годы) инкубационный период;
медленно прогрессирующее течение;
необычность поражения органов и тканей;
абсолютный смертельный исход.
До недавнего времени считалось, что это заболевания в основном вирусной природы. Среди вирусных медленных инфекций особенно актуальны первичная гепатокарцинома, обусловленная вирусом гепатита В, хронический гепатит С, цирроз, лимфома Беркитта, саркома Капоши, Т-клеточная лим-фома и другие.
К медленным инфекциям относятся медленно прогрессирующие заболевания, в частности, заболевания ЦНС со спонгиоформными энцефалопатиями у человека — куру, болезнь Крейтцфельдта — Якоба (пресенильная деменция), а у животных — трансмиссивная энцефалопатия норок и скрепи у овец, подострый склерозирующий панэнцефалит, который вызывается вирусом кори, рассеянный склероз, амиотрофический боковой склероз и некоторые другие заболевания человека и животных.
При некоторых медленных инфекциях существенную роль играют генетические механизмы (скрепи, куру, амиотрофический боковой склероз), при других — иммунопатологические механизмы (подострый склерозирующий панэнцефалит, алеутская болезнь норок, лимфоцитарный хориоменингит).
При продолжительном взаимодействии вируса с организмом возникает персистентная форма инфекции Один и тот же вирус(Вирусы герпеса, гепатита В и аденовирусы) может вызвать как острую, так и персистентную инфекцию в зависимости от состояния организма и в первую очередь его иммунной системы.
Персистентные инфекции могут быть латентными, хроническими или медленными в зависимости от выделения вируса в среду и проявления симптомов заболевания.
Латентная инфекция — это скрытая инфекция, не сопровождающаяся выделением вирусов в окружающую среду. .Это своеобразная форма взаимоотношений вируса, клетки и организма, при которой все защитные факторы организма человека оказываются не в состоянии полностью ликвидировать инфекцию, в то время как вирус, длительно персистируя, не вызывает значительной деструкции клеток. При латентных инфекциях вирус не всегда удается обнаружить либо в связи с его дефектным состоянием, либо в связи с персистенцией субвирусных компонентов, либо в связи с интеграцией клеточным геномом. При воздействии ряда активирующих инфекцию факторов может произойти активация вируса, и латентная инфекция может перейти в острую или хроническую. Латентные инфекции могут вызывать аденовирусы, вирусы герпеса, онкогенные вирусы, вирус СПИД и др.
Большую роль персистенция вирусов играет в перинатальной патологии. Вертикальная передача персисти-рующего вируса от инфицированной матери плоду и активная репродукция вируса в его тканях особенно опасны в первые месяцы беременности, так как приводят к аномалиям развития плода или его гибели. К числу таких вирусов относятся вирусы краснухи, простого герпеса, ветряной оспы, цитомегалии, Коксаки В и ряд других.
Герминативный инфекционный процесс, или внутриутробная инфекция — процесс, возникающий внутриутробно или после рождения с развитием врожденной инфекционной болезни. Среди вирусных типичными являются ВИЧ-инфекция, цитомегаловирусная инфекция, краснуха, простой герпес, из бактериальных — врожденный сифилис, листериоз, лепра, из протозой-ных — токсоплазмоз. Заболевания этой группы характеризуются генерализованным и тяжелым течением.
Читайте также:

