Поражение брюшины при инфекционных болезнях
Обновлено: 24.04.2024
Перитонит – воспалительное поражение брюшины, серозной оболочки, покрывающей большинство внутренних органов и выстилающей стенки брюшной полости изнутри. В большинстве случаев оно протекает как осложнение инфекционно-воспалительных заболеваний или травм в области груди и живота. Состояние больного при этом часто тяжелое, с интенсивной абдоминальной болью, рвотой, повышением температуры тела и другими симптомами. Лечение направлено на борьбу с инфекционным патогеном, чаще всего бактериального происхождения, и всегда включает хирургическое вмешательство на органах брюшной полости.
- регулирует объем и состав жидкости, заполняющей брюшную полость;
- осуществляет механическую и иммунную защиту внутренних органов;
- ограничивает очаг инфекции за счет образования спаек, препятствуя распространению возбудителя по организму.
Ее воспаление приводит к нарушению работы жизненно важных органов и развитию неблагоприятных патофизиологических реакций, опасных для человека.
Причины
Как правило, воспаление брюшины вызвано бактериальной инфекцией. Часто это представители нормальной микрофлоры органов пищеварения – энтеробактерии, кишечная палочка, протей, кокки, клостридии и другие микроорганизмы. Реже возбудители гонореи, туберкулеза, гемолитический стрептококк либо пневмококк.
В зависимости от пути проникновения возбудителя в брюшную полость выделяют три вида патологии. Первичный перитонит развивается при миграции возбудителя из других очагов воспаления по кровяному руслу, фаллопиевым трубам у женщин или с током лимфы. Такое возможно при заболеваниях органов малого таза, включая гинекологические заболевания, воспаления в органах ЖКТ, инфекционных поражениях почек.
Вторичный перитонит – это не самостоятельная болезнь, а осложнение деструктивно-воспалительных поражений органов брюшной полости. Также причинами перитонита становятся проникающее ранение брюшной стенки или тупая травма живота с разрывом внутренних органов, послеоперационные осложнения и ошибки во время проведения хирургических вмешательств. Отдельно стоит отметить воспалительные поражения брюшины при злокачественных опухолях, глистной инвазии, гранулематозном и ревматоидном процессах в организме.
Третичный перитонит возникает спустя двое суток после удаления очага вторичного перитонита. Причина его появления в том, что организм больного не смог сформировать адекватную реакцию на инфекционный процесс.
Классификация
- бактериальный – обусловленный микробной флорой;
- абактериальный – при асептическом или токсико-химическом воспалении брюшины из-за ее раздражения агрессивными неинфицированными жидкостями (кровью, пищеварительными ферментами и секретами внутренних органов, мочой);
- особые формы – паразитарный, ревматоидный, канцероматозный и гранулематозный.
По площади пораженной брюшины воспаление может быть ограниченным, местным (при поражении 1-2 анатомических областей), разлитым (охватывающим три и более области) и общим (при тотальном воспалении).
В своем развитии заболевание проходит раннюю фазу (менее двенадцати часов), позднюю (менее пяти дней) и конечную (от одной до трех недель от начала воспаления).
Симптомы
Токсическая стадия развивается в промежутке от четырех до семидесяти восьми часов. Характерны нарастающая интоксикация вплоть до эндотоксического шока, усиление общих проявлений – снижается кровяное давление, учащается сердцебиение, повышается температура тела и появляются проблемы с дыханием. Боль носит разлитой характер, ее интенсивность снижается, так как начинается паралич нервных окончаний брюшины, отмечаются вздутие живота, запор.
В терминальной стадии, после семидесяти двух часов от начала воспаления брюшины, происходит грубое нарушение жизненно необходимых процессов внутри организма. Над симптомами перитонита преобладают проявления паралитической непроходимости кишечника – интенсивная боль в животе, сильная рвота, не приносящая облегчение, и выраженное вздутие. Состояние больного крайне тяжелое, черты лица заострены, артериальное давление резко снижено, моча не отходит, сознание спутано, конечности приобретают синюшный или желтый оттенок, характерны повышенная потливость и другие признаки полиорганной недостаточности.
- отсутствием аппетита и похудением;
- повышенной потливостью;
- стойким субфебрилитетом до 37,5 °С;
- нарушением стула;
- периодической болью в животе и вздутием.
Осложнения
- обезвоживание;
- почечная недостаточность;
- токсический шок;
- легочные патологии;
- печеночная недостаточность;
- вторичные воспалительные процессы.
Диагностика
Если в ходе беседы с пациентом и осмотра врач подозревает у взрослого или ребенка перитонит, больной экстренно госпитализируется в стационар больницы, где проводятся дальнейшие лабораторные и инструментальные исследования для уточнения диагноза.
-
. При гнойном процессе определяется увеличение количества лейкоцитов, ускоренное СОЭ, изменяется гематокрит. для определения таких показателей, как С-реактивный белок, аспартатаминотрансфераза, аланинаминотрансфераза, общий билирубин, сахар крови, креатинин, лактатдегидрогеназа, амилаза, липаза, прокальцитонин, интерлейкины 1, 6, 8, 10, фактор некроза опухоли, мочевина, общий белок и альбумины. , концентрация фибриногена, протромбиновое время, МНО, АЧТВ. . .
Лечение
Лечение перитонита всегда хирургическое, с обязательной предоперационной медикаментозной подготовкой. Последняя направлена на восполнение баланса жидкости, солей и нормализацию состояния пациента, а также адекватное обезболивание и нормализацию артериального давления.
Во время операции при перитоните устраняется очаг инфекции, удаляются гной и перитонеальный выпот, брюшная полость промывается антисептическими растворами и дренируется. Послеоперационное ведение больного включает курс мощной антибиотикотерапии, капельницы с детоксикационными растворами, препараты для поддержания работы органов сердечно-сосудистой системы, дыхания и нервной системы.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Перитонит: причины появления, симптомы, диагностика и способы лечения.
Определение
Перитонит – это воспаление листков брюшины - ткани, которая выстилает внутреннюю поверхность живота (париетальный листок брюшины) и покрывает большую часть органов брюшной полости (висцеральный листок брюшины). Между двумя листками брюшины находится брюшинная полость, в которой содержится небольшое количество серозной жидкости, увлажняющей брюшину и обеспечивающей свободное движение органов. Брюшина выполняет ряд важных физиологических функций:
- всасывающая или резорбтивная – брюшина может всасывать в сутки до 70 литров содержимого брюшной полости (секретируемую жидкость, экссудат, продукты распада белков, форменных элементов крови, клетки некротических тканей, бактерии, токсины);
- выделительная, или экссудативная, заключающаяся в способности брюшины выделять жидкость и фибрин;
- защитная, или барьерная – брюшина осуществляет как механическую защиту органов брюшной полости, так и обладает гуморальными и клеточными механизмами защиты;
- пластическая – в ответ на раздражение брюшина способна выделять фибрин и образовывать спайки, тем самым ограничивая распространение воспалительного процесса.
Несмотря на развитие медицины, смертность от перитонита в мире колеблется от 4,5 до 58% и выше. Если развивается сепсис, септический шок и полиорганная недостаточность, то смертность увеличивается до 70%.
Причины появления перитонита
Основная причина развития перитонита - попадание в брюшную полость инфекции. Бактериальный перитонит чаще всего вызывает неспецифическая микрофлора желудочно-кишечного тракта, в 60-80% случаев это смешанная инфекция – кишечная палочка и стафилококк. Благодаря бактерицидным и иммунным свойствам брюшины для каждого микроорганизма существуют свои условия для возникновения перитонита.
Среди хирургических патологий к развитию перитонита может привести перфорация полого органа: у пациентов с травмой органов брюшной полости, перфоративной (прободной) язвой желудка или двенадцатиперстной кишки, при перфорации аппендикса или кишечника, в случае несостоятельности желудочно-кишечных и межкишечных анастомозов. Патологическое содержимое поступает в брюшную полость, бактерии в больших количествах производят токсины, которые затем поступают в кровеносную и лимфатическую систему. Вследствие попадания токсических продуктов в кровоток развивается интоксикация организма (эндотоксикоз). Резко угнетается перестальтика кишечника и развивается паралитическая кишечная непроходимость.
Токсины провоцируют выброс провоспалительных цитокинов, которые приводят к нарушениям работы жизненно важных органов и систем.
Классификация заболевания
На настоящий момент в России принята и утверждена классификация перитонита, согласно которой выделяют:
Врачи и анатомы разделяют брюшную полость на 3 этажа и 9 областей – надчревную, правое и левое подреберья, пупочную, правую и левую боковые области, лобковую, правую и левую паховые области.
В зависимости от того, сколько областей захватывает перитонит, выделяют:
- местный перитонит (захватывает 1-2 анатомические области), который бывает отграниченным (абсцесс) и неотграниченным;
- распространенный перитонит, который делится на диффузный (3-5 анатомических областей) и разлитой (более 5 анатомических областей или 2 этажа брюшной полости).
Наконец, перитонит подразделяют по тяжести состояния в зависимости от выраженности системной воспалительной реакции (отсутствие сепсиса, сепсис, тяжелый сепсис, септический шок), и по наличию послеоперационных осложнений.
Симптомы перитонита
Симптомы перитонита обычно развиваются на фоне симптомов основного заболевания, ставшего причиной воспаления брюшины, например, аппендицита или язвенной болезни с перфорацией.
Болезнь проходит три стадии – реактивную, токсическую и терминальную. В реактивной стадии боль локализуется в месте источника перитонита, постепенно распространяясь по всему животу, может отдавать в плечи и надключичные области (при перфорации полого органа). Мышцы передней брюшной стенки резко напряжены. Пациент может отмечать сухость во рту, тошноту и рвоту, отказывается от еды.
При распространенных формах перитонита пациент принимает вынужденное положение – на спине или на боку с приведенными к животу ногами.
Если пациент сидел, то при попытке лечь происходит усиление боли, заставляющее его вернуться в исходное положение.
Во время токсической фазы боль уменьшается, приобретает разлитой характер, напряжение и болезненность мышц живота снижаются. Падает артериальное давление, повышается пульс и температура тела, возникает одышка. Начинается вздутие живота, задержка стула и газов.
При терминальной стадии преобладают явления паралитической кишечной непроходимости. Снова усиливаются боли в животе, появляется многократная рвота без облегчения, икота, резкое вздутие живота, черты лица заостряются, падают показатели гемодинамики, моча отходит с трудом, возникает желтуха и другие признаки полиорганной недостаточности.
Диагностика перитонита
Очень важно диагностировать перитонит как можно раньше. Перитонит – это, прежде всего клинический диагноз, но он всегда требует лабораторного и инструментального подтверждения.
Лабораторная диагностика включает:
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Острый живот: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Такое состояние расценивается как жизнеугрожающее и требует срочной медицинской помощи для постановки диагноза и при необходимости проведения операции.
К основным симптомам, свидетельствующим о том, что нужно безотлагательно вызвать бригаду скорой помощи, относятся: острая боль в брюшной полости, интоксикация, тошнота, рвота, диарея, желтуха, напряжение мышц передней брюшной стенки, лихорадка.
Разновидности острого живота
Боль в животе (абдоминальная боль) может иметь схваткообразный или постоянный характер, быть локальной или разлитой.
Абдоминальную боль подразделяют на:
- висцеральную (непосредственно в каком-то органе);
- соматическую – возникающую при раздражении париетальной брюшины (брюшины, выстилающей изнутри переднюю и боковые стенки живота и затем продолжающуюся на диафрагму и заднюю брюшную стенку);
- отраженную – проявляющуюся не только в пораженном органе, но и иррадиирующую на близлежащие органы и ткани.
Причины развития симптомокомплекса острого живота можно разделить на несколько групп:
- острые воспалительные заболевания органов брюшной полости;
- травмы органов брюшной полости и забрюшинного пространства;
- внутрибрюшные кровотечения;
- нарушение мезентериального кровообращения (кровообращения в брыжеечных сосудах, приводящее к ишемии кишечника);
- перфорация органов;
- кишечная непроходимость;
- острые воспалительные процессы в придатках матки, внематочная беременность, апоплексия яичника и т.д.
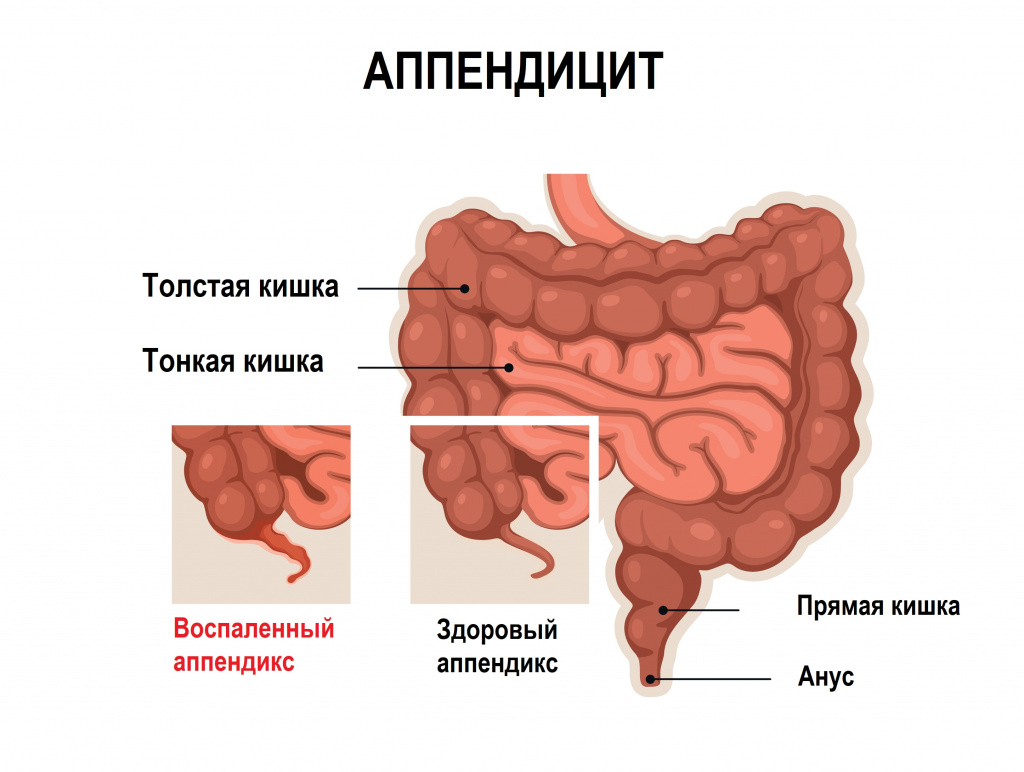
Согласно статистическим данным, самой частой причиной острой абдоминальной боли является аппендицит. Больной сначала испытывает боль в центре живота около пупка, которая затем иррадиирует в правый бок. Может наблюдаться тошнота, рвота, задержка стула. Температура поднимается до субфебрильных значений, нередко отмечается тахикардия.
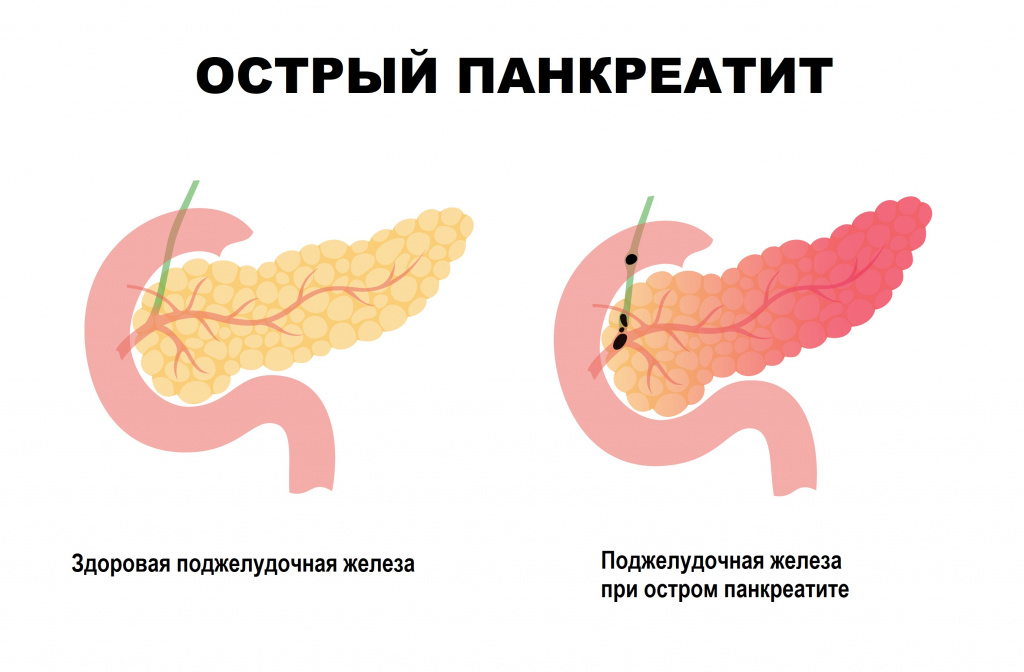
При остром панкреатите (воспалении поджелудочной железы) постоянная боль сначала локализуется в верхней части живота, а затем может становиться разлитой, отдавая в левое и правое подреберье, лопатку.
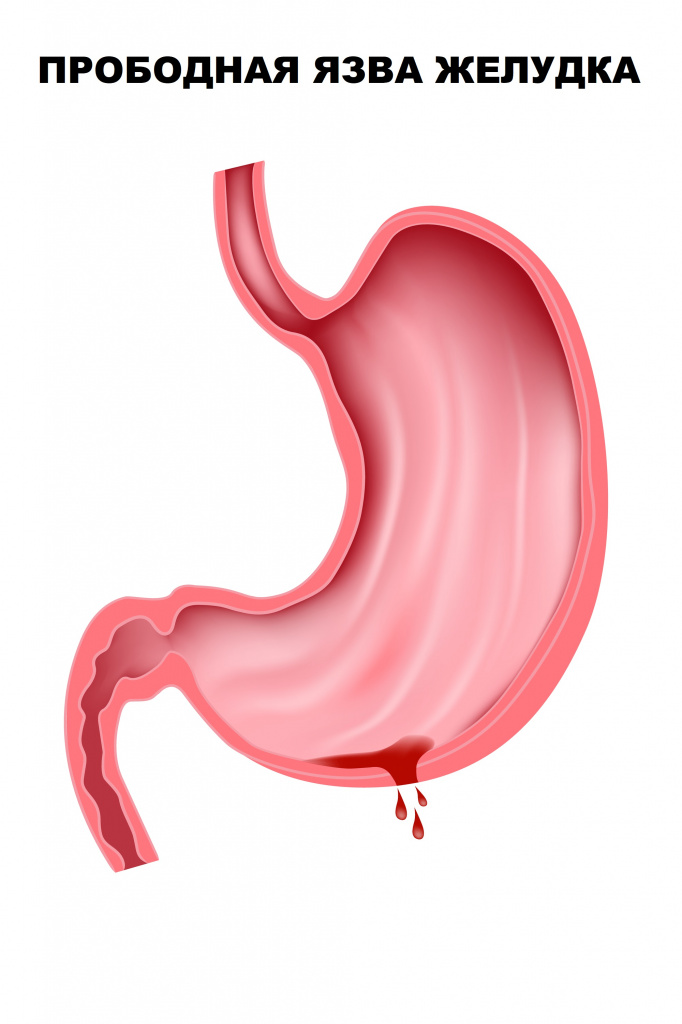
Прободная язва желудка или 12-перстной кишки характеризуется невыносимой болью в эпигастрии. У больного понижается давление, наблюдаются тахикардия и частое поверхностное дыхание, кожные покровы становятся бледными, может присутствовать тошнота.
Острый холецистит (воспаление желчного пузыря) проявляется сильной болью в правом подреберье и верхней части брюшины, которая обычно усиливается при глубоком вдохе. Возможна рвота, температура поднимается до субфебрильных значений, а артериальное давление нередко снижается. Пациент жалуется на слабость, горечь и сухость во рту.
При кишечной непроходимости, вызванной перекрытием просвета кишки инородным телом, опухолью или инвагинацией кишечника, боль локализуется в зоне непроходимости и носит интенсивный схваткообразный характер. Пациент жалуется на учащенное сердцебиение, которое в совокупности с холодным потом и бледностью кожи может свидетельствовать о его шоковом состоянии. Кроме того, для непроходимости кишечника характерно наличие рвоты, усиленное газообразование и задержка стула; при инвагинации стул присутствует, но в нем можно заметить кровь. В некоторых случаях присутствует неукротимая икота.

Ущемление грыжи проявляется внезапной болью в месте грыжевого выпячивания.
При нетипичных случаях инфаркта миокарда сильная боль локализуется в области солнечного сплетения.
При разрыве аневризмы брюшной аорты симптоматика зависит от места разрыва:
- при забрюшинном разрыве человек испытывает внезапную, сильную и постоянную боль в области поясницы и брюшины, но клинические проявления внутреннего кровотечения в большинстве случаев выражены умеренно, что значительно усложняет диагностику;
- при внутрибрюшинном разрыве симптомы внутреннего кровотечения нарастают стремительно, в результате чего наступает геморрагический шок.
У больного отмечается бледность кожи, частый, нитевидный пульс, разлитая боль во всем абдоминальном пространстве.
- при тромбозе нижней брыжеечной артерии постоянная сильная боль появляется в левой подвздошной области;
- при поражении о подвздошно-ободочной артерии боль появляется в правой подвздошной области.
Кроме боли у больных присутствует тошнота, жидкий стул, тахикардия. Температура поднимается в случае начала некроза тканей.
Для болезней женской половой сферы (внематочной беременности, апоплексии яичников и др.) характерна очень сильная, не проходящая боль в пояснице и нижней части живота.
Перитонит может развиться как самостоятельное заболевание или стать осложнением многих перечисленных выше заболеваний (острого аппендицита, холецистита, панкреатита, острой кишечной непроходимости, перфорации язвы желудка или двенадцатиперстной кишки). Сначала боль локализуется в органе, ставшем источником перитонита, но постепенно распространяется по всему животу, может иррадиировать в плечи и надключичные области. Мышцы передней брюшной стенки резко напряжены. Пациент отмечает сухость во рту, тошноту и рвоту.
К каким врачам обращаться при остром животе
При подозрении на острый живот необходимо вызвать бригаду скорой помощи, поскольку на догоспитальную диагностику времени может и не быть.
Диагностика и обследования при остром животе
Все диагностические мероприятия при остром животе осуществляются в условиях стационара, поскольку многие состояния могут быть жизнеугрожающими. Сначала врач проводит осмотр кожного покрова, определяет состояние сознания, измеряет температуру, артериальное давление, частоту пульса и дыхания, выполняет пальпацию, перкуссию и аускультацию живота.
В условиях стационара у пациента берут следующие анализы:
-
клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жидкость в брюшной полости: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Состояние, при котором накапливается жидкость в брюшной полости, называется асцитом. Очень небольшое количество жидкости присутствует в полости брюшины всегда. Эта жидкость – следствие естественного процесса фильтрации крови через кровеносные сосуды.
Однако при некоторых заболеваниях жидкость либо начинает вырабатываться в избыточном количестве, либо перестает всасываться. В результате она постепенно накапливается в брюшине и давит на внутренние органы, серьезно нарушая их работу.
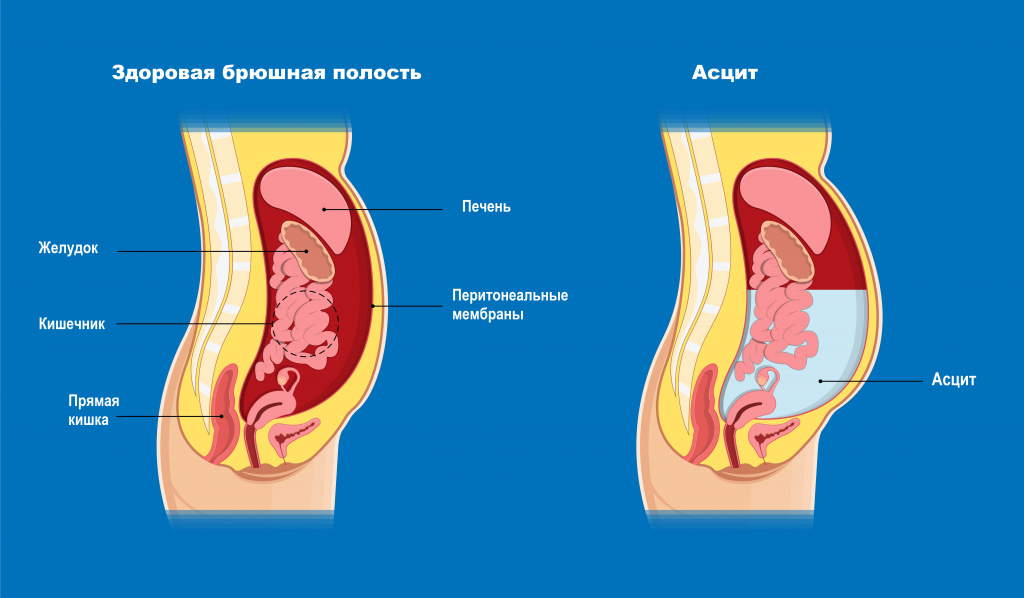
Разновидности асцита
По объему жидкости:
- небольшое количество;
- умеренное количество;
- значительное количество.
- стерильное содержимое (отсутствие бактериальной составляющей);
- инфицированное содержимое (может быть связано с прободением кишечника или желудка, а также с травмой живота и проникающим ранением);
- спонтанный бактериальный перитонит.
- асцит, поддающийся медикаментозной терапии;
- рефрактерный асцит – то есть не поддающийся лекарственной терапии или возвращающийся вновь спустя короткое время после лечения.
Онкологические процессы в организме также способны стать причиной асцита. Однако, как и в случае с заболеваниями печени, жидкость в брюшной полости появляется лишь по мере прогрессирования болезни. В первую очередь, следует обращать внимание на такие симптомы, как снижение массы тела, аппетита, повышенную утомляемость, болевой синдром, нарушение работы кишечника.
Хронические заболевания сердечно-сосудистой системы приводят к застою крови в левом круге кровообращения, вследствие чего внутрибрюшная жидкость начинает вырабатываться интенсивнее. Появлению асцита всегда предшествует длительная история сердечно-сосудистого заболевания.
Ухудшение состояния происходит постепенно и не очень заметно для больного, поэтому важно не нарушать врачебные предписания и обращаться за врачебной помощью своевременно.
Больного должна насторожить нарастающая слабость, появление или усиление одышки, ночного кашля, изменение привычных цифр артериального давления, появление или увеличение отеков на ногах, которые сначала становятся более выраженными к вечеру, а затем не проходят совсем.
Механизм данного процесса объясняется массивной потерей белка из-за неправильной работы почек и, соответственно, ухудшением всасывания жидкости. Кроме того, отечность присутствует на лице, шее, нижних конечностях, жидкость может скапливаться в грудной полости и полости сердца.
Асцит сопровождает ряд инфекционно-воспалительных заболеваний. По-прежнему довольно часто во врачебной практике встречается туберкулез, течение которого связано с поражением лимфатических узлов брюшной полости, что приводит к сдавливанию внутренних органов, в результате чего наблюдается скопление внутрибрюшной жидкости. Туберкулез обычно начинается с жалоб пациента на повышенную утомляемость, чрезмерную потливость, особенно в ночное время, снижение аппетита и похудение, длительное повышение температуры тела в пределах 37,3–38,3°С. У части больных наблюдаются несильные боли в животе без четкой локализации. Появление таких симптомов требует скорейшего обращения к врачу.
Хронический панкреатит иногда сопровождается асцитом. Такое состояние особенно характерно для людей, злоупотребляющих алкоголем. Накоплению жидкости в брюшной полости предшествуют интенсивные боли в животе.
Длительное голодание может приводить к появлению жидкости в брюшной полости за счет снижения уровня белка и нарушения процесса всасывания жидкости.
В этом случае объем жидкости будет небольшим, однако появление подобного симптома говорит о серьезных нарушениях в работе всего организма. Данное состояние потребует в дальнейшем проведения серьезного и длительного лечения под тщательным контролем множества лабораторных показателей.
Заболевания, приводящие к асциту
Некоторые онкологические заболевания.
Болезни поджелудочной железы.
Недоедание и истощение.
Заболевания эндокринной системы.
Гинекологические заболевания (эндометриоз, кисты и опухоли яичников).
К каким врачам обращаться при асците
Появление жидкости в брюшной полости является симптомом заболеваний, как правило, требующих госпитализации и длительного лечения. Постановкой диагноза и назначением терапии занимаются следующие специалисты: врач-гастроэнтеролог , онколог, кардиолог, эндокринолог, нефролог, пульмонолог, хирург, гинеколог.
Диагностика и обследования при асците
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительной диагностики помогают установить правильный и своевременный диагноз.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (для выявления воспалительных изменений при различных инфекционно-воспалительных заболеваниях.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Перитонит – локальное или диффузное воспаление серозного покрова брюшной полости – брюшины. Клиническими признаками перитонита служат боль в животе, напряжение мышц брюшной стенки, тошнота и рвота, задержка стула и газов, гипертермия, тяжелое общее состояние. Диагностика перитонита основывается на сведениях анамнеза, выявлении положительных перитонеальных симптомов, данных УЗИ, рентгенографии, вагинального и ректального исследований, лабораторных тестов. Лечение перитонита всегда хирургическое (лапаротомия, санация брюшной полости) с адекватной предоперационной и послеоперационной антибактериальной и дезинтоксикационной терапией.
МКБ-10
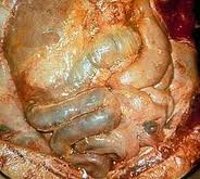
Общие сведения
Перитонит – тяжелое осложнение воспалительно-деструктивных заболеваний органов брюшной полости, сопровождающееся выраженными местными и общими симптомами, развитием полиорганной недостаточности. Летальность от перитонита в гастроэнтерологии составляет 20-30%, а при наиболее тяжелых формах достигает 40-50%.
Брюшина (peritoneum) образована двумя переходящими друг в друга серозными листками - висцеральным и париетальным, покрывающими внутренние органы и стенки брюшной полости. Брюшина является полупроницаемой, активно функционирующей мембраной, выполняющей множество важных функций: резорбтивную (всасывание экссудата, продуктов лизиса, бактерий, некротических тканей); экссудативную (выделение серозной жидкости), барьерную (механическая и противомикробная защита органов брюшной полости) и др. Важнейшим защитным свойством брюшины является ее способность к отграничению воспаления в брюшной полости благодаря фиброзным спайкам и рубцам, а также клеточным и гуморальным механизмам.

Причины перитонита
Этиологическим звеном при перитоните выступает бактериальная инфекция, в большинстве случаев представленная неспецифической микрофлорой желудочно-кишечного тракта. Это могут быть грамотрицательные (энтеробактер, кишечная палочка, протей, синегнойная палочка) и грамположительные (стафилококки, стрептококки) аэробы; грамотрицательные (фузобактерии, бактероиды) и грамположительные (эубактерии, клостридии, пептококки) анаэробы. В 60-80% наблюдений перитонит вызывается ассоциацией микробов – чаще кишечной палочкой и стафилококком. Реже развитие перитонита бывает обусловлено специфической микрофлорой – гонококками, гемолитическим стрептококком, пневмококками, микобактериями туберкулеза. Поэтому для выбора рационального лечения перитонита первостепенное значение имеет бактериологический посев содержимого брюшной полости с определением чувствительности выделенной микрофлоры к антибактериальным препаратам.
В соответствии с этиологией различают первичные (идиопатические) и вторичные перитониты. Для первичных перитонитов характерно проникновение микрофлоры в брюшную полость лимфогенным, гематогенным путем или по фаллопиевым трубам. Непосредственное воспаление брюшины может быть связано с сальпингитами, энтероколитами, туберкулезом почек или гениталий. Первичные перитониты встречаются нечасто – в 1-1,5% случаев.
В клинической практике гораздо чаще приходится сталкиваться с вторичными перитонитами, развивающимися вследствие детсруктивно-воспалительных заболеваний или травм брюшной полости. Наиболее часто перитонит осложняет течение аппендицита (перфоративного, флегмонозного, гангренозного), прободной язвы желудка или 12-перстной кишки, пиосальпинкса, разрыва кисты яичника, кишечной непроходимости, ущемления грыжи, острой окклюзии мезентериальных сосудов, болезни Крона, дивертикулита, флегмонозно-гангренозного холецистита, панкреатита, панкреонекроза и др. заболеваний.
Посттравматический перитонит развивается вследствие закрытых и открытых повреждений органов брюшной полости. Причинами послеоперационных перитонитов могут служить несостоятельность анастомозов, дефекты наложения лигатур, механическое повреждение брюшины, интраоперационное инфицирование брюшной полости, гемоперитонеум при неадекватном гемостазе. Отдельно выделяют канцероматозные, паразитарные, гранулематозные, ревматоидные перитониты.
Классификация
По этиологии различают бактериальные и абактериальные (асептические, токсико-химические) перитониты. Последние развиваются в результате раздражения брюшины агрессивными неинфекционными агентами (желчью, кровью, желудочным соком, панкреатическим соком, мочой, хилезной жидкостью). Абактериальный перитонит довольно быстро принимает характер микробного вследствие присоединения инфекционных возбудителей из просвета ЖКТ.
В зависимости от характера перитонеального выпота различают серозный, фибринозный, геморрагический, желчный, гнойный, каловый, гнилостный перитонит.
По клиническому течению перитониты делятся на острые и хронические. С учетом распространенности поражения по поверхности брюшины различают отграниченный (местный) и диффузный перитонит. К вариантам местного перитонита относят поддиафрагмальный, аппендикулярный, подпеченочный, межкишечный, тазовый абсцессы. О диффузном перитоните говорят, когда воспаление брюшины не имеет тенденции к ограничению и четких границ. По степени поражения брюшины диффузные перитониты подразделяются на местные (развивающиеся в одной анатомической области, вблизи от источника инфекции), распространенные (охватывают несколько анатомических областей) и общие (при тотальном поражении брюшины).
В развитии перитонита принято выделять раннюю фазу (до 12 часов), позднюю (до 3-5 суток) и конечную (от 6 до 21 дня от начала заболевания). В соответствии с патогенетическими изменениями различают реактивную, токсическую и терминальную стадии перитонита. В реактивную стадию перитонита (24 часа от момента поражения брюшины) отмечается гиперергическая реакция на раздражение брюшины; в эту фазу максимально выражены местные проявления и менее выражены общие симптомы. Токсическая стадия перитонита (от 4 до 72 часов) характеризуется нарастанием интоксикации (эндотоксическим шоком), усилением и преобладанием общих реакций. В терминальной стадии перитонита (позднее 72 часов) происходит истощение защитно-компенсаторных механизмов, развиваются глубокие нарушения жизненно важных функций организма.
Симптомы перитонита
В реактивном периоде перитонита отмечаются абдоминальные боли, локализация и интенсивность которых определяются причиной воспаления брюшины. Первоначально боль имеет четкую локализацию в области источника воспаления; может иррадиировать в плечо или надключичную область вследствие раздражения нервных окончаний диафрагмы гнойно-воспалительным экссудатом. Постепенно боли распространяются по всему животу, становятся незатихающими, теряют четкую локализацию. В терминальном периоде в связи с параличом нервных окончаний брюшины болевой синдром становится менее интенсивным.
Характерными симптомами перитонита служат тошнота и рвота желудочным содержимым, которые в начальной стадии возникают рефлекторно. В более поздние сроки перитонита рвотная реакция обусловлена парезом кишечника; в рвотных массах появляется примесь желчи, затем - содержимое кишечника (фекальная рвота). Вследствие выраженного эндотоксикоза развивается паралитическая кишечная непроходимость, клинически проявляющаяся задержкой стула и неотхождением газов.
При перитоните, даже в самой ранней стадии, обращает на себя внимание внешний вид больного: страдальческое выражение лица, адинамия, бледность кожных покровов, холодный пот, акроцианоз. Пациент принимает вынужденное положение, облегчающее боль – чаще на боку или спине с поджатыми к животу ногами. Дыхание становится поверхностным, температура повышенная, отмечается гипотония, тахикардия 120-140 уд. в мин., не соответствующая субфебрилитету.
Диагностика
Изменения в общем анализе крови при перитоните (лейкоцитоз, нейтрофилез, увеличение СОЭ) свидетельствуют о гнойной интоксикации. Лапароцентез (пункция брюшной полости) и диагностическая лапароскопия показаны в неясных для диагностики случаях и позволяют судить о причине и характере перитонита.
Лечение перитонита
Выявление перитонита служит основанием для экстренного хирургического вмешательства. Лечебная тактика при перитоните зависит от его причины, однако во всех случаях в ходе операции придерживаются одинакового алгоритма: показано выполнение лапаротомии, проведение изоляции или удаления источника перитонита, осуществление интра- и послеоперационной санации брюшной полости, обеспечение декомпрессии тонкой кишки.
Послеоперационное ведение пациентов с перитонитом включает инфузионную и антибактериальную терапию, назначение иммунокорректоров, переливание лейкоцитарной массы, внутривенное введение озонированных растворов и др. Для противомикробной терапии перитонита чаще используется комбинация цефалоспоринов, аминогликозидов и метронидазола, обеспечивающая воздействие на весь спектр возможных возбудителей.
С целью стимуляции перистальтики и восстановления функций ЖКТ показано назначение антихолинэстеразных препаратов (неостигмина), ганглиоблокаторов (димеколония йодид, бензогексония), антихолинэргических средств (атропина), препаратов калия, физиопроцедур (электростимуляции кишечника, диадинамотерапии).
Прогноз и профилактика
Успех лечения перитонита во многом зависит от срока выполнения операции и полноты объема послеоперационной терапии. Летальность при разлитом перитоните достигает 40% и более; гибель пациентов наступает от гнойной интоксикации и полиорганной недостаточности.
Поскольку большинство перитонитов являются вторичными, их профилактика требует своевременного выявления и лечения основной патологии - аппендицита, язвы желудка, панкреатита, холецистита и др. Предупреждение послеоперационного перитонита включает адекватный гемостаз, санацию брюшной полости, проверку состоятельности анастомозов при абдоминальных операциях.
Читайте также:

