Посевы на трихомонаду и гонорею что это
Обновлено: 24.04.2024
Инфекции (заболевания), передаваемые половым путем (ИППП, ЗППП) - группа мочеполовых инфекций. Заболеваемость ИППП является социальной проблемой, так как урогенитальные инфекции могут приводить к бесплодию или врожденным заболеваниям при внутриутробной передаче от матери плоду. По данным ВОЗ, ежедневно более 1 млн человек заражаются ИППП.
Существуют более 30 различных микроорганизмов (бактерий и вирусов), вызывающих урогенитальные инфекции и передающихся половым путем. Основные наиболее распространенные ИППП:
- Гонорея (триппер, возбудитель - гонококк Neisseriagonorrhoeae);
- Хламидиоз (возбудитель - хламидия трахоматис Chlamydia trachomatis;
- Трихомониаз (трихомоноз), возбудитель – трихомонада Trichomonas vaginalis;
- Инфекция, вызываемая микоплазмой гениталиум Mycoplasmagenitalium;
- Сифилис;
- ВИЧ-инфекция;
- Инфекции, вызываемые вирусами папилломы человека (ВПЧ);
- Герпес-вирусные инфекции (ВПГ 1 и 2 типов).
Основная проблема ИППП в том, что большинство случаев протекает бессимптомно или с неярко выраженными клиническими проявлениями. Но даже при таком течении высок риск развития осложнений.
Четыре ИППП - гонорея, хламидиоз, трихомониаз, микоплазменная инфекция (вызванная микоплазмой гениталиум) - имеют похожие проявления. Для их диагностики применяют сходные диагностические подходы.
Основные жалобы при вышеуказанныхИППП:
- Выделения из половых путей. При гонококковой инфекции появляются гнойные выделения из половых путей. Особенно они выражены у мужчин, в то время как у женщин больше половины случаев протекает без клинических проявлений. Трихомониаз характеризуется серо-желтыми выделениями. У женщин часто бывают пенистые выделения с неприятным запахом. При хламидиозе и инфекции, вызванной микоплазмой гениталиум, в основном, беспокоят слизисто-гнойные выделения.
- Зуд, жжение, дискомфорт в области наружных половых органов
- Болезненность во время половых контактов (диспареуния)
- Боль в низу живота
- Эрозии или язвы в области наружных половых органов
- Дискомфорт в верхних отделах дыхательных путей при развитии гонококкового фарингита
- Дискомфорт, покраснение глаз, гнойные или слизисто-гнойные выделения из глаз при развитии гонококкового или хламидийного коньюктивита
- Общеинтоксикационный синдром (утомляемость, повышение температуры) при развитии осложнений
- Боли в суставах при развитии реактивного артрита при хламидиозе
Основные осложнения ИППП.
- Воспалительные заболевания органов малого таза (ВЗОМТ)
- Орхит (воспаление яичек) и эпидидимит (воспаление придатков яичек)
- Простатит
- Бесплодие
- Реактивный артрит при хламидиозе
Нужно помнить, что более половины случаев ИППП протекают без клинических проявлений! Но несмотря на отсутствие жалоб сохраняется высокая вероятность развития осложнений! Поэтому даже бессимптомное течение при лабораторном подтверждении диагноза требует обязательного лечения! Половые партнеры у лиц с установленным ИППП должны быть обследованы!
Кому нужно сдать анализ на ИППП?
- Пациентам с жалобами на выделения из половых путей, зуд, жжение в области наружных половых органов;
- Лицам с болями в низу живота (в области малого таза);
- При подготовке к беременности (обследование обоих партнеров)
- Беременным
- При планировании гинекологических операций
- Лицам с отягощенным акушерско-гинекологическим анамнезом (невынашивание беременности, бесплодие, рождение детей с малым весом)
- Если у полового партнера подтвержден диагноз ИППП
- При наличии незащищенного полового контакта с неизвестным партнером
Диагностика
Особенностью ИППП является отсутствие какой-либо характерной клинической картины заболевания. При этом каждый возбудитель обладает индивидуальной чувствительностью к антибактериальным препаратам, т.е. лечение каждого из четырех ИППП (гонорея, трихомониаз, хламидиоз и инфекция, вызванная микоплазмой гениталиум) будет отличаться. Часто встречаются смешанные инфекции. Это значит, что одновременно можно заразиться несколькими возбудителями, и лечение должно быть скорректировано в зависимости от выявленного возбудителя ИППП. Поэтому для диагностики ЗППП нужны высокоточные и быстрые тесты!
В лаборатории CMDможно сдать следующие анализы на ИППП:
Так как часто одновременно с ИППП могут встречаться и нарушения микробиоценоза влагалища, кандидоз, рекомендуется сдавать комплексный тест на ИППП и выявления дисбиозов:
При использовании тестов ПЦР и NASBA необходимо руководствоваться следующими рекомендациями
При использовании методаNASBA с определением РНК микроорганизма мазки рекомендуется брать не ранее, чем через 14 дней после окончания приема антибактериальных препаратов, при применении ПЦР – не ранее, чем через месяц. Мазки из уретры необходимо брать не ранее, чем через 3 часа после последнего мочеиспускания, мазки из цервикального канала из влагалища брать вне менструации.

Трихомониазом считают заболевание МПС, вызываемое одноклеточным простейшим трихомонадой.
Трихомонада отличается нестойкостью в окружающей среде.
Окружающая сухая среда для нее на сто процентов губительна.
Если белье влажное, она сохраняет жизнеспособность не более трёх часов.
От действия водопроводной воды она умирает за пару минут.
Значит, бытовой путь заражения исключен.
Трихомониаз – это только ИППП.
У половины женщин трихомониаз бессимптомен.
Болезненностью и дискомфортом отмечают женщины в нижней трети живота симптомы трихомониаза.
Эта болезненность усиливается во время коитуса и мочеиспускания.
Из вагины появляются желтоватые выделения.
Зачастую они пенистые и с неприятным запахом.
Трихомониаз диагностируется при лабораторном исследовании четырьмя методами: микроскопическим, культуральным, молекулярно-генетическим и серологическим.
Нужно, чтобы результаты минимум трёх анализов совпали, тогда можно говорить об их достоверности.
Позже, мы поговорим о каждом из этих методов.
Как сдавать анализы на трихомониаз?
Существуют определенные правила сдачи биоматериала на исследование.
Кровь для анализа сдается только натощак, с утра.
Не менее двенадцати часов после трапезы.
Последний ужин должен отличаться лёгкостью и ранним приёмом.
Если сдается моча на анализ, то обязательно нужно, чтобы наружные половые органы были в чистоте.
При сдаче крови или исследовании мочи необходимо, чтобы врач знал заранее о приеме лекарственных средств.
Особенно антибиотиков, которые оказывают большое влияние на результаты анализов.
Чтобы сделать анализ на ИППП, обычно, женщины делают мазок из канала шейки матки.
При сдаче мазков на анализ существуют определенные советы:
- диагностировать необходимо заболевания в острой стадии;
- спустя только три недели после незащищенного коитуса, можно делать мазок;
- антибиотики принимать не позже трёх недель, перед сдачей мазка на ИППП;
- не допускать половых актов за полтора суток до сдачи мазка;
- во время месячных мазки не информативны.
Когда нужно сдавать мазки на ИППП:
- половые органы женщины не моют и не применяют средства интимной гигиены;
- от опорожнения мочевого пузыря до взятия мазка, должно миновать минимум три часа;
- не должно быть спринцеваний;
- не ставить вагинальные свечи.
Если соблюдать все эти условия, то результаты будут достоверными.
Какой врач назначает анализ на трихомониаз?
Анализ на ИППП, к которому относится трихомониаз, у женщин назначает дерматовенеролог или гинеколог, в зависимости от того, к какому врачу женщина обратилась за консультацией.
На этом консультативном приёме врачом обязательно берется мазок для исследования.
Необходимо задавать любые интересующие женщин вопросы о заболевании и давать правдивые ответы на вопросы врачей.
Где сдаются анализы на трихомониаз?
Биоматериал (кровь или моча) сдаются в диагностической лаборатории.

Мазок для исследования берется лечащим врачом.
Они сдаются в том лечебном учреждении, где укажет лечащий дерматовенеролог или гинеколог.
Обычно в том же самом, где принимает лечащий врач.
Расшифровка анализов на трихомониаз
При микроскопии нативного мазка минут через десять, максимум через час, готов результат анализа на содержание трихомонад.
В течение этого времени подвижность и форма возбудителя сохраняется.
Если ДНК трихомонад обнаружат в исследуемом материале, значит ПЦР с положительным результатом.
Если нет, то с отрицательным.
ПЦР проводится в течение одного двух рабочих дней.
Культуральный метод исследования самый длительный, около семи дней и даже больше.
Если нет роста при посеве, значит, и нет живых трихомонад.
Если исследуется кровь, то на исследование тратится один-два дня.
Если в крови уже есть антитела, то это говорит о положительном результате анализа.
Трихомониаз в самом разгаре или антитела остались после лечения.
Если антител нет, то нет и трихомонады или заболевание в первом периоде развития и нужно сделать другие анализы, чтобы получить правильную диагностику.
Анализы на трихомониаз у женщин: когда их назначают
Чаще всего анализы на трихомониаз проводятся, когда возникнут осложнения в виде различных патологических состояний.
Трихомониаз грозит бесплодием, невынашиванием беременности, сальпингоофоритом и эндометритом.
При трихомониазе увеличиваются возможности заражения ВИЧ и заработать онкологические заболевания матки.
Диагностика трихомониаза необходима, если:
- у женщины воспалительные и гинекологические заболевания;
- обследуются партнёры перед запланированной беременностью;
- беременность уже наступила;
- предстоят урологические или гинекологические операции;
- наблюдается женское бесплодие;
- был незащищенный половой акт.

Трихомониаз характеризуется микроскопическими кровоизлияниями в влагалище и мочеиспускательном канале.
Нарушается естественная защита и женский организм становится намного более восприимчив к другим инфекционным заболеваниям мочеполовой системы.
Посев на трихомониаз
Культуральный метод исследования посев является очень точным методом исследования.
Чтобы получить рост трихомонад в исследуемой культуре, нужно чтобы их было триста – пятьсот особей.

С помощью культурального метода исследования диагностируется симптоматический трихомониаз или его бессимптомные формы.
Для бессимптомного или малосимптомного трихомониаза метод особенно эффективный.
ПЦР на трихомониаз
К молекулярно-генетическим методам диагностики трихомониаза относят ПЦР и другие реакции определения участков ДНК или РНК трихомонады в исследуемом образце.
У ПЦР меньшая чувствительность, чем у культурального метода исследования, порядка пятидесяти пяти – девяноста семи процентов.
Поэтому для повышения точности результата их нужно проводить один за другим, практически, в одно и то же время.
И все равно, при всех своих недостатках, ПЦР метод очень перспективный и эффективный для диагностики, в том числе и трихомониаза.
У него большое будущее.
Микроскопия на трихомониаз
Для проведения микроскопии мы исследуем биоматериал (мазок) под увеличением микроскопа, выявляем в нем трихомонад.
При таком исследовании в мазке можно найти живых трихомонад.
Во время острой фазы трихомониаза, когда много симптомов, метод обладает высокой чувствительностью - порядка семидесяти процентов, а специфичность вообще сто процентов.

Когда от момента взятия биоматериала на анализ прошло более часа или трихомониаз бессимптомный, то подвижных трихомонад очень мало.
Помимо влажных мазков, исследуют и окрашенные.
Исследуют наличие определенным образом окрашенных трихомонад, с характерной только им формой.
Мазок на флору при трихомониазе
При взятии мазка на флору исследуется наличие всех микроорганизмов в мазке, помимо трихомонад, грибов, лактобактерий, возбудителей других ЗППП.
Такое исследование позволяет получить полную микробиологическую картину содержимого в области цервикального канала.
Анализ крови на иммуноглобулины при трихомониазе
Этот анализ делается с целью определения специфических иммуноглобулинов G класса, которые определяются в крови в ответ на внедрение в организм трихомонады.
Показаниями для назначения такого анализа выступают:
- выраженная симптоматика трихомониаза;
- при планировании вынашивания плода, чтобы не допустить осложнения;
- ситуации, когда диагностируется трихомониаз у половых партнеров, женщины с трихомониазом.
Венозную кровь берут материалом для исследования.
Иммуноглобулины выявляют с помощью иммуноферментного анализа (ИФА).
Для проведения анализа необходимо два дня.

Но оценка такого серологического обследования производится только в сочетании с другими методами.
Даже спустя год после инфицирования в крови обнаруживаются специфические иммуноглобулины.
Когда сдавать анализы после заражения трихомонадой
При проведении серологических реакций нужно время, чтобы в крови появились специфические иммуноглобулины.
При постановке других анализов, наоборот, диагностируем не наличие или отсутствие антител, а наличие или отсутствие самого возбудителя трихомониаза.
Когда проходит минимум пять дней после инфицирования, в крови появляются иммуноглобулины класса М.
Их пик приходится на период одна-две недели после инфицирования.
Спустя два-три месяца их уже нет в крови.
Даже если инфицированного не лечить.
В крови появляются иммуноглобулины класса G.
IGM появляются теперь, если трихомониаз обострится.
Только в сочетании с, например, ПЦР методом, серологический метод будет правдивым и информативным.
Когда сдавать анализы после лечения трихомониаза
Влияние антибиотикотерапии на достоверность анализов на выявление трихомонады, да и других ИППП тоже, очень велико.
Для любого вида биоматериала (мочи, мокроты, гинекологических или урологических мазков) существуют такие правила, что анализы проводятся до антибиотикотерапии.
Или спустя десять-четырнадцать дней после проведения курса антибиотикотерапии.
Иногда бывает, что анализ надо сделать срочно, в таком случае лечащий врач должен знать о проводимом лечении антибиотиками.
Если это правило не соблюдать, то мы получим ложноотрицательный результат.
Если антибиотикотерапия проводилась по поводу другого воспалительного инфекционного заболевания, то это отразится на диагностике трихомониаза и эффективном его лечении.
После лечения необходимо сделать контрольные анализы, чтобы убедиться в том, что проведенный курс терапии был эффективным, и трихомонады больше нет в организме.
Для этого применяют чаще всего ПЦР метод, поскольку он позволяет выявить ДНК трихомонады, если она осталась в организме.

Этот метод лучше всего сочетать с бактериологическим методом посева, чтобы проверить, не растут ли трихомонады на питательной среде.
Но нужно помнить, что лечение может снизить количество живых трихомонад, и они не смогут расти на питательной среде.
А после курса полного излечения не будет.
В нативном мазке тоже количество возбудителя маленькое, поэтому будет не диагностировано при микроскопии.
Многие врачи рекомендуют проводить ПЦР диагностику на протяжении 3-6 месяцев после проведенной антибиотикотерапии (единожды, каждый месяц), чтобы не упустить трихомонаду.
Сравнение методов диагностики трихомониаза
Урогенитальный трихомониаз диагностируется различными методами.
В основном, они основаны на выявлении трихомонад в исследуемом образце биоматериала или фрагмента ДНК возбудителя заболевания при диагностике методом ПЦР.
Но это при исследовании мазков.
При серологических реакциях в крови мы обнаруживаем специфические антитела.
Когда отсутствует чёткая клиническая картина, есть хронические и стертые формы, диагностируются только лабораторными методами.
Однозначная интерпретация результатов исследований биоматериала бывает только при острых формах трихомониаза.
Тогда с помощью микробиологического исследования чётко видны в микроскоп живые активные трихомонады.

Хронический трихомониаз диагностируется значительно сложнее.
Трихомонады при этой форме заболевания округлые и неподвижные.
Для получения достоверного лабораторного результата необходимо пройти комплексное лабораторное обследование различными методами.
Конечно, ПЦР метод диагностики очень хорош.
Но для контроля его результатов необходимо использовать и культуральный метод диагностики.
В некоторых случаях не забывать и о серологических методах обследования.
Лечащий врач, с учётом клинической картины и других факторов, решит, какой комплекс анализов нужно сделать при данной клинической картине заболевания.
Для диагностики и лечения трихомониаза обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
По данным международной статистики, гонорея является третьей венерической инфекцией по частоте. Пропуская вперед лишь трихомониаз и хламидиоз. Ведущая роль в диагностике гонококковой инфекции отводится мазку. Это исследованию биологического материала из половых органов и уретры.

Рассмотрим технику взятия мазков у людей обоего пола и особенности разных методов исследования материала.
Познакомимся с вариантами интерпретации результатов и методами подтверждения диагноза.
Что такое гонорея?
Гонорея – инфекционное заболевание, передающееся при незащищенном половом акте.
Возбудитель – диплококк, в латинской номенклатуре Neisseria gonorrhoeae. Наиболее уязвим перед ним цилиндрический эпителий, который выстилает уретру, а у женщин – еще и канал шейки матки.
Для заболевания характерен короткий инкубационный период и высокая частота скрытых форм инфекции. Типичные проявления обусловлены локализацией воспаления. Это могут быть уретриты, простатиты, эпидидимиты у мужчин; цервициты, вагиниты, аднекситы и оофориты у женщин.
Симптомы классической формы заболевания, с появлением значительного количества выделений из уретры или половых органов, встречаются редко. Большинство процессов протекают вяло.
С признаками неспецифического воспаления в нижнем ярусе мочевыделительной системы и репродуктивных органах.
Последствия – хроническая интоксикация, нарушение детородной функции.
Очень тяжелое явление – врожденная гонорея у младенцев, рожденных матерями с не выявленной и не пролеченной гонореей.
Микроскопическая диагностика
Учитывая неспецифичность симптомов, установить точный диагноз может только лабораторное обследование. Самое простое, что для этого можно сделать – сдать мазок.
У любого дерматовенеролога поликлиники, в дерматологическом кабинете, диспансере. Также частные кабинеты венерологов входят в список учреждений, где сдают мазок. Наиболее распространенный метод исследования называется микроскопия.

Проводится в нескольких режимах с разными вариантами окраски собранного диагностического материала. Процедура полностью амбулаторная. Исследование занимает один-два дня, в некоторых случаях результат можно получить уже в день обращения.
Альтернативные методы
Иногда микроскопия мазка оказывается неубедительной. Проводится культуральное (бактериологическое), молекулярно-генетическое и иммунологическое исследование мазка на гонококки. Но эти методы по скорости или стоимости значительно уступают микроскопии. Поэтому этот метод остается основным скринингом гонореи. Что касается диагностики гонококковой инфекции по анализу крови, то здесь все не так просто. Почему – рассмотрим в отдельном разделе.
Техника взятия мазка
Учитывая анатомические особенности и типичную локализацию возбудителей, диагностический материал у женщин и мужчин берется по разным алгоритмам. Также есть свои особенности взятия мазка у девочек и девственниц. Сразу хотели бы заверить, что профессиональный врач проводит эту процедуру с минимальным дискомфортом. Хотя из-за активного воспаления в мочеиспускательном канале, неприятные ощущения все же возможны.
Техника сбора мазка у мужчин
Основное место, откуда берут образец биологического материала – просвет мочеиспускательного канала.

Кроме уретры, это может быть еще и прямая кишка (при подозрении на гонорейный проктит).
Техника такая:
- Тонкий капроновый стерильный зонд вводят в уретру на глубину 2-3 см.
- Однократно проворачивают вокруг продольной оси на 360 градусов.
- Аккуратно извлекают, подносят к стерильному предметному стеклу и, вращая тампон по кругу, равномерно распределяют собранный биологический материал по поверхности стекла.
Техника сбора мазка у женщин
То, как берут у женщин биологический материал, тоже связано с особенностями протекания инфекции. Так, в уретре микроорганизмы встречаются не часто, а типичным местом персистенции гонококков является канал шейки матки.

Техника такая:
- Женщина ложится в гинекологическое кресло.
- Шейка матки обнажается зеркалом.
- Стерильным ватным тампоном удаляется слизь из устья цервикального канала.
- Стерильная щеточка вводится вглубь канала и там проворачивается вокруг продольной оси на 360 градусов.
- Затем ее аккуратно извлекают, избегая касаний щеточки о стенки влагалища.
Техника сбора мазка у девочек и девственниц
Гонорея считается венерической инфекцией. Однако ею могут заразиться маленькие девочки и более взрослые девушки, которые еще не живут половой жизнью.
Подобное случается при бытовом пути передачи или после некоторых интимных ласк. В таких случаях вопрос, откуда взять материал и какую выбрать технику получения диагностического материала для мазка, – определяется индивидуально. Естественно, ни о каких зеркалах речи быть не может.
У большинства девушек девственная плева имеет достаточно крупные поры для того, чтоб через них можно было бы провести зонд. Иногда, не повредив девственную плеву, нельзя собрать эпителий цервикального канала (эндоцервикс). Тогда можно сделать мазок из влагалищных выделений (белей) или взять материал из уретры. На самый крайний случай – можно исследовать мочу, правда после сбора ее необходимо подготовить, обогатить (провести флотацию).
Как повысить точность исследования?
Гонорея – коварная болезнь, которая протекает по хроническому типу. При этом бывает так, что гонококки в очаге представлены в сравнительно небольшом количестве. Тогда они могут просто не попасть в собранный диагностический материал.
Подобные случаи – не редкость для застарелых, давних вариантов гонореи. Чтоб свести к минимуму вероятность ложноотрицательной диагностики, опытные врачи сочетают мазок с провокацией обострения инфекции. Как это делается – мы рассмотрим в разделе этой статьи. Пока же важно знать, что подобная процедура на 40-60% повышает количество активных вегетативных отдельном форм гонококков. Значит – и вероятность того, что они окажутся на тампоне и будут перенесены на предметное стекло – тоже возрастает.
Какие могут быть осложнения?
Процедура взятия мазка отработана до совершенства. Поэтому у профессионального дерматовенеролога никаких трудностей не вызывает.
Поток пациентов иногда очень большой, и врач не в состоянии лично собрать диагностический материал у всех желающих. Тогда к сбору образцов привлекается медсестра или фельдшер, которые предварительно проходят соответствующее обучение. Так, например, делают при медосмотре больших групп населения. В некоторых случаях, если манипуляцию проводят неопытные медики, возможна травматизация нежного эпителия уретры или цервикального канала. Это сопровождается болями, изредка – небольшим кровотечением и, как правило, опасности не представляет.

Быстрый анализ
Несмотря на популярность и распространенность, считать микроскопию мазка абсолютно точным исследованием нельзя. У этого метода не идеальная чувствительность. Так как при малом содержании возбудителей в образце, они могут просто не попасть в окуляр микроскопа. Поэтому врачи опираются на микроскопию мазка в качестве скрининга, но иногда рекомендуют другие исследования.
Какой еще анализ можно сдать для точного результата – решается индивидуально.
Это может быть:
- бактериологический посев;
- молекулярно-генетическое исследование;
- иммунологические тесты.
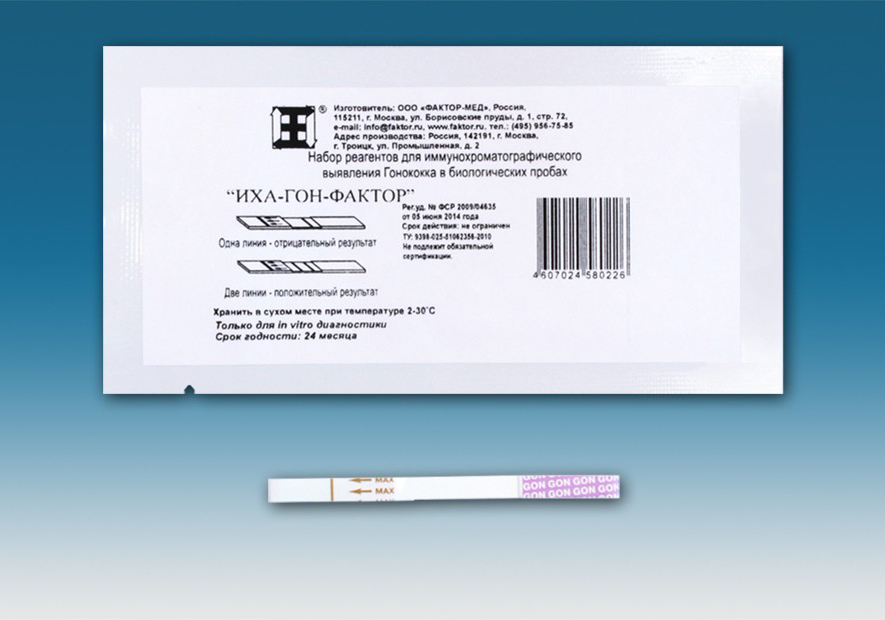
Подходы из последнего пункта легли в основу диагностики гонореи экспресс методом, за 10-20 минут.
Иммунологические исследования
Наиболее эффективная методика называется ИФА – иммуноферментный анализ. Она основана на выявлении поверхностных антигенов Neisseria gonorrhoeae в собранном диагностическом материале.
Чувствительность метода достигает 98,7%, а специфичность – 99%. Время до получения результата – 20 минут.
Тест представляет собой пакет, куда входит зонд для взятия материала и набор реактивов.
Теоретически, провести такое обследование можно и дома. Но лучше все же обратиться для обследования к специалисту. Это поможет избежать ложных результатов из-за ошибок при взятии мазка.
Как сдать анализ?
Для того, чтоб пройти обследование, достаточно обратиться к любому дерматовенерологу: в поликлинике, в диспансере или в частном кабинете.

Современные технологии позволяют связаться со специалистом заранее: по телефону или через интернет. И уже у него выяснить, где можно будет сдать мазок, к какому времени подойти и в конце концов – как берут материал в каждом частном случае. Общий алгоритм мы уже рассматривали выше.
Как делают мазки
Основной диагностический процесс начинается тогда, когда лаборант приступает к работе с мазком на предметном стекле.
У профессионального дерматолога, как правило, есть возможность передать мазок для дальнейшего исследования в день обращения пациента. Этот момент очень важен, так как срок годности правильно просушенного образца составляет всего 5-6 часов. В течение этого времени мазок необходимо зафиксировать и окрасить. Затем стекло смотрят под большим увеличением.

Сколько делается само исследование мазка под микроскопом – зависит от профессионализма лаборанта. Профессиональный подход на всех этапах позволяет получить результат мазка в день обращения.
Расшифровка
В принципе, микроскопия предполагает всего два ответа:
- Гонококки обнаружены, диагноз, соответственно, подтвержден.
- Гонококки не обнаружены, анализ отрицательный.
Провокация
При хронических процессах количество гонококков на эпителиальных клетках снижается. Но возбудители при этом скапливаются в подслизистом слое и становятся малодоступными для тампона. Если этот момент проигнорировать, то можно получить ложноотрицательный результат исследования мазка любым методом. Чтоб избежать такой ошибки, опытные врачи некоторым пациентам предлагают спровоцировать обострение инфекции. Это позволяет получить более ясную клиническую картинку и повышает количество активных гонококков на поверхности эпителиального слоя мочеполовых органов.
Для провокации применяются такие методы:
- интенсивный массаж простаты;
- прием пирогенала;
- введение специальной гоновакцины;
- алкоголь внутрь, в частности – пиво;
- обработка уретры нитратом серебра (ляписом), а цервикального канала – раствором Люголя;
- диета с содержанием значительного количества соленой и острой пищи.
При обследовании женщин практикуется взятие мазка на 2-4 день менструального цикла. Благодаря провокации, чувствительность микроскопического исследования мазка можно повысить до 90%.
ПЦР анализ
О молекулярно-генетических методиках поиска гонококков мы уже упоминали. Тест основан на выявлении в материале отдельных участков генома гонококков, главным образом для этого применяется полимеразно-цепная реакция (ПЦР).

Преимущества такого метода – быстрота и очень высокая специфичность.
Однако недостатков тоже хватает:
- существенная стоимость;
- неоптимальная чувствительность;
- нет возможности установить антибиотикорезистентность возбудителей.
На начало XXI века у медиков есть альтернативные, более изученные методики, позволяющие пока что отказаться от ПЦР. Так, определить профиль резистентности гонококков позволяет бак посев.
Анализ крови
Гонококк в кровеносное русло не проникает и поэтому искать его там – пустая затея. Но, как и любой антиген, гонококки вызывают синтез специфических антител и теоретически, выявив их в крови, можно установить факт заражения. В случае с возбудителями гонореи, выделение антител начинается спустя 7-10 дней после заражения.
Пик концентрации достигается на 14 день, а через 4-6 недель их уровень в крови постепенно снижается. Таким образом, не выйдет определить острые недавние и давние хронические случаи заболевания по капле крови. Кроме того, работа с кровью представляет для врача и лаборанта высокий риск по заражению гемотрансмиссивными инфекциями.
Сколько делается анализ
Не секрет, что результат исследования на гонококки желательно узнать как можно скорее. Врачам это поможет назначить терапию до того, как инфекция нанесет заметный вред.
Пациент, зная о своем диагнозе, может уберечь от заражения близких людей и полового партнера. Поэтому для обследования лучше обращаться к профессиональному и опытному дерматовенерологу.

Преимуществ такого решения масса:
- врач сам берет материал и проводит первичную подготовку образца;
- немедленно передает стекло в лабораторию для окрашивания и микроскопии;
- иногда сам контролирует, как готовится препарат;
- получает результат в течение нескольких минут после завершения исследования;
- расшифровывает данные и составляет дальнейший план ведения пациента.
Современные методики позволяют провести весь этот комплекс мероприятий в день обращения. Но иногда результата приходится ждать несколько суток: такое бывает при большой нагрузке на лабораторию.
Бояться здесь нечего, так как полноценно обработанный образец хранится в прохладном месте несколько дней без потери качества.
Главное – если у человека есть признаки воспаления мочеполовых органов, то до получения результатов лучше воздержаться от половых связей. Это может уберечь партнера от заражения.
Сдавайте мазок на гонорею быстро и безболезненно в нашей клинике.

Врач гинеколог-онколог. Руководитель сети Университетских клиник. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 20+ лет. Принимает в Университетской клинике. Стоимость приема 2500 руб.
- Запись опубликована: 16.03.2022
- Reading time: 4 минут чтения
Вульвовагинальные инфекции — одна из наиболее распространенных причин обращения женщин к гинекологу. Trichomonas vaginalis вызывает трихомониаз (вагинит, уретрит, сальпингит). Это одна из наиболее распространенных невирусных инфекций, передающихся половым путем (ИППП). Болезнь часто протекает в скрытой форме, без выраженных характерных симптомов, поэтому важно знать особенности трихомонадного вагинита, чтобы своевременно обратиться к врачу.
Краткие сведения о заболевании
Трихомониаз считается наиболее распространенным заболеванием, передающимся половым путем. У женщин диагностируется чаще, чем у мужчин. По оценкам ВОЗ, ежегодно заражаются этой болезнью около 170 млн человек. Количество инфекций, вызванных трихомониазом, составляет почти половину всех инфекций в мире.
Трихомонадный вагинит возникает только у пациентов, имеющих половые отношения. Единственный резервуар трихомониаза — человек. Инкубационный период болезни может длиться до трех недель. Как и другие заболевания, передающиеся половым путем, ТВ чаще всего встречается у пациентов, имеющих несколькими половых партнеров.
Типичные симптомы — выделения различной консистенции зеленоватого или желтого цвета, неприятный запах, кожный зуд и дизурия — возникают не всегда. Особая опасность трихомонадного вульвовагинита в том, что часто он протекает бессимптомно или со слабыми проявлениями. Однако при этом вызывает неприятные стойкие изменения у значительного числа пациентов.
У женщин нелеченый трихомониаз из-за колонизации матки и даже фаллопиевых труб может вызвать бесплодие или осложнения беременности. Инфекция может попасть в мочевой пузырь через мочеиспускательный канал, вызывая его воспаление.
С трихомонадным вагинитом связаны и другие серьезные неблагоприятные последствия — воспалительные заболевания органов малого таза и повышенный риск заражения ВИЧ.
Характеристика возбудителя трихомонадного вульвовагинита
Trichomonas vaginalis была впервые обнаружена в 1836 году европейским врачом Альфредом Донне. Это одиночный, сферический, подвижный, жгутиковый паразит с колючим хвостом (так называемый аксостиль), обитающий в урогенитальном тракте человека.
Трихомонады относятся к анаэробам, размножаются бинарным делением и нуждаются в углеводах (например, вагинальном гликогене) в качестве источника энергии.
Симптомы и признаки трихомонадной инфекции связаны с прикреплением патогена к вагинальным эпителиальным клеткам зазубренным хвостом, экспрессией высокоиммуногенного поверхностного белка (P270), секрецией цистеиновых протеиназ и фактора отделения клеток. Эти события приводят к интенсивной воспалительной реакции у больного, симптомам со стороны половых путей и мочевыделительной системы, повреждению тканей и различным репродуктивным последствиям.
Trichomonas vaginalis – паразит урогенитального тракта. По статистике он становится причиной большинства инфекций мочевыводящих путей у женщин всех возрастов, особенно у молодых.
Пути передачи и факторы риска
Трихомониаз передается и приобретается при прямом половом контакте. Возбудитель способен жить в течение нескольких часов во влажной среде, поэтому косвенное заражение возможно и при несоблюдении правил гигиены: совместное использование полотенец, белья, туалетных принадлежностей. Есть случаи и передачи от матери ребенку во время родов. Но практически все случаи связаны с венерической передачей организма.
Таким образом механизма передачи трихомонадного вагинита два:
- Контактный. Половой, когда заражение вагинальной трихомонадой (Trichomonas vaginalis) происходит через секрет предстательной железы и инфицированную сперму, и контактно-бытовой;
- Вертикальный. Интранатальный — при прохождении через родовые пути, и антенатальный — во время внутриутробного развития.
Факторы риска включают:
-
в анамнезе;
- новый половой партнер или несколько партнеров;
- контакт с зараженным партнером;
- социальное неблагополучие: низкий уровень жизни, злоупотребление алкоголем и т. п;
- отсутствие барьерной контрацепции;
- женский пол — женщины болеют чаще мужчин примерно в 5 раз, особенно в молодом возрасте.
Симптомы трихомонадного вульвовагинита
Выделяют бессимптомный и симптоматический трихомонадный вульвовагинит.
Легкое заболевание может не вызывать никаких симптомов, заболевание длится годами. По статистике более 50% женщин и 75% мужчин, инфицированных трихомониазом, не имеют симптомов. При ослаблении защитных сил организма женщин периодически беспокоят раздражение и зуд во влагалище, иногда с сопутствующим жжением.
При симптоматической форме проявления трихомонадного вульвовагинита зависят от тяжести воспаления. К ним относятся:
- патологические выделения: обильные, цвет сероватый или желто-зеленый, запах неприятный, но не резкий, консистенция переменная – от жидкой до очень густой;
- зуд гениталий;
- болезненность при мочеиспускании, позывы, жжение в уретре и частые походы в туалет небольшими объемами – симптомы ИМП;
- кровянистые выделения после интимного акта;
- иногда беспокоят сильные боли.
Боль связана с отеком половых органов, иногда отек вульвы настолько велик, что делает невозможным гинекологический осмотр.
При хроническом течении патологии симптомы схожи, хотя и значительно менее выражены. Наиболее распространены характерные выделения из влагалища, особенно перед менструацией.
У мужчин это состояние проявляется воспалением крайней плоти, головки полового члена. Также могут развиваться симптомы негонококкового уретрита. Например, выделения из уретры, зуд, раздражение, дизурия, поллакиурия.
Диагностика
Сбор анамнеза. Женщины часто обращаются с основной жалобой: выделения из влагалища, болезненный половой акт, симптомы инфекции мочевыводящих путей, зуд во влагалище или боль в области таза. Естественно, определить тип и причину вульвовагинита только по симптомам невозможно, необходимо обследование.
При сборе анамнеза необходимо выяснить следующие важные вопросы: перенесенное или подозреваемое ИППП в прошлом и проведенное лечение, использование презерватива при половом акте и наличие зловонных выделений.
Гинекологический осмотр. Осмотр вульвы показывает эритему и отек измененных слизистых оболочек, особенно преддверия. Точно так же вагинальный эпителий показывает эритему, а вагинальные выделения обычно пенистые и желто-зеленые.
Исследование мазка. Диагноз ставится на основании микроскопии влажного препарата или, иногда, посева. Trichomonas vaginalis выделяют из влагалища, шейки матки, уретры, периуретральных желез, бартолиновых желез, мочевого пузыря, фаллопиевых труб, дугласова пространства, предстательной железы и почек. Микроорганизмы чрезвычайно чувствительны к холоду и высыханию, поэтому нужно немедленно исследовать выделения.
Исследование влажного препарата под микроскопом показывает:
- Специфические признаки: патогномоничные маленькие (размером с лимфоцит) овальные или круглые жгутиковые организмы (трихомонады), быстро плавающие в секрете. Поскольку трихомонады могут быть похожи по размеру и форме на лейкоциты, для их отличия и постановки диагноза необходимы резкие или вращательные движения.
- Неспецифические признаки: увеличенное количество нейтрофилов и незрелых эпителиальных клеток.
К ложноотрицательному результату теста могут привести: низкая концентрация микроорганизмов в препарате (при стертых, хронических формах), большой временной интервал между сбором образца и микроскопическим исследованием (> 10 минут).
Окрашивание мазка выделений из влагалищаможет может выявить трихомонады, но этот метод считается наименее чувствительным из доступных, поэтому не применяется.
При наличии трихомониаза pH влагалища обычно выше 4,5, но это не будет специфическим признаком. Тест на запах проводится путем добавления капель гидроксида калия к образцу выделений из влагалища. Запах становится рыбный.
Биопсия для диагностики не проводится. Исключение — подозрение на неопластические изменения.
Культуральное исследование. Посев вагинального секрета указывается в качестве стандартного критерия для диагностики трихомонадного вульвовагинита. Но этот метод требует инкубации в течение 3-5 дней и ежедневных микроскопических исследований, он достаточно трудоемкий и дорогостоящий. Сейчас в условиях клиник широко не применяется из-за нехватки времени, часто используется лишь в исследованиях.
Достоинства метода – возможность определить чувствительность к антибиотикам и назначить соответствующий препарат. Специфичность – 100%, чувствительность ниже.
Следует отметить, что эти два метода (влажный препарат и посев) позволяют поставить диагноз у пациентов с симптомами. Чувствительность посевов и влажных мазков составляет 70 и 36%.
Тестирование на антиген. Недорогой иммунохроматографический тест с высокой чувствительностью и специфичностью. В основе лежит определение липополисахаридного антигена хламидий.
МАНК. Методы амплификации нуклеиновых кислот (МАНК) наиболее популярны для диагностики Trichomonas vaginalis. Они стали золотым стандартом при тестировании на гонорею и хламидиоз. Многие из доступных МАНК обладают чувствительностью и специфичностью более 90% при тестировании на Trichomonas vaginalis.
ПЦР и транскрипционно-опосредованная амплификация (ТМА) более чувствительны, чем тесты без амплификации. ПЦР – самый широко используемый метод диагностики любой хламидийной инфекции.
- обнаружение возбудителя, даже если в исследуемом материале он находится в минимальных количествах;
- высокоспецифичный и высокочувствительный (99-100%);
- специальных условия хранения, сохранения жизнеспособности бактерий, транспортировки не требуется (по сравнению с бактериологическими методами);
- нет жестких требований к качеству материала и времени проведения (по сравнению с микроскопией);
- для исследования подходят различные образцы (эндоцервикальные и вагинальные мазки, моча, мазки из уретры, семенная жидкость).
Дифференциальная диагностика
Дифференциальный диагноз трихомонадного вульвовагинита включает все причины вагинита, особенно:
- воспалительный вагинит;
- десквамативный воспалительный вульвовагинит;
- атрофический;
- бактериальный.
Эти формы с сопутствующим покраснением и гнойными выделениями обычно имитируют трихомонадный вагинит. Иногда при тяжелом кандидозном вагините также проявляются глубокая эритема и воспалительные клетки в вагинальном секрете.
Более легкие, стертые формы трихомонадной инфекции встречаются достаточно часто, и их легко можно спутать с другими формами вагинита при осмотре. Для дифференциальной диагностики полезны в первую очередь ПЦР (точное определение возбудителя), микроскопия мазка (например, позволяет поставить диагноз десквамативного вагинита).
Изучение трихомоноза показало, что положительные результаты анализов на трихомонады почти вдвое чаще встречается у женщин. Ряд ученых полагают, что анализы на трихомонады могут давать недостоверные результаты. Методики выявление возбудителя у мужчин и женщин должны быть различными.

Эпидемиологические особенности
Впервые, генитальные трихомонады были выделены от пациента мужского пола. Но затем стали часто обнаружить у женщин, поэтому болезнетворную разновидность возбудителя переименовали во влагалищную трихомонаду (Trichomonas vaginalis).

С внедрением в медицинскую практику методов статистического анализа, выявили следующие факты.
- Среди больных, лечившихся у дерматовенеролога, мужчин порядка 20%.
- Если половой партнер болен трихомонозом, женщина заболевает в 80-100% случаев.
- Мужчины заражаются примерно в 50% случаев.
- Бессимптомное носительство характерно для почти 42% мужчин и всего для 10 - 35% женщин.
На достоверность результатов указывает продолжительность периода исследования, которое проводилось с 1995 по 2003 год.
Согласно одной из теорий, данное соотношение больных, обусловлено большим числом не выявленных пациентов мужского пола. Бессимптомные носители заражают своих половых партнерш, поддерживая циркуляцию инфекции. Изменить ситуацию смогла бы качественная и достоверная лабораторная диагностика мужчин, но на сегодняшний день высокоточная и удобная диагностика - дорогостоящий метод.
Какой анализ на трихомонады лучше?
Существует несколько методов выявления заболевания:
- Довольно надежный метод выявления микробной инфекции – прямая микроскопия, но она не позволяет выявить все штаммы возбудителя.
- Другой метод заключается в том, чтобы брать анализы крови на предмет выявления антител к возбудителю. Такие серологические исследования очень разнообразны и активно используются в дерматовенерологической практике.
- Посев исследуемого образца на питательную среду, позволяет размножить скудные клетки и предоставляет больше материала для микроскопии. Также можно выявить медикаментозную резистентность микроорганизма.
- Самые новые методики – тесты амплификации нуклеиновых кислот, например, анализ крови ПЦР, при котором выявление трихомонад в организме происходит по их ДНК.
У каждого метода есть свои недостатки, которые могут повлиять на появление такого разброса выявляемости между мужчинами и женщинами.
Микроскопия

Данный метод отличается:
- низкой стоимостью
- быстрым получением результата
- высокой специфичностью
Однако для точной скрининговой диагностики, микроскопия подходит плохо, так как в образце должно быть много микробных клеток. Получить их у бессимптомного мужчины-носителя в нужном количестве – практически невозможно.
Анализы крови

Как и при любой инфекции, в ответ на инфицирование трихомонадами у человека вырабатываются антитела к этому возбудителю - иммуноглобулины. Современные лабораторные анализы позволяют выявлять эти белки в крови человека с высокой точностью. Недостаток метода – высокая стоимость. В организме обычного человека могут обитать непатогенные трихомонады, к которым организм также вырабатывает антитела. Это приводит к частыми ложноположительным результатам.
Бактериальное исследование
Культуральное исследование – посев мочи на питательную среду, которое позволяет увеличить микробную массу и подтвердить результат микроскопически.

Особенности метода:
- анализ выполняется длительное время
- высокие требования к питательной среде, так как трихомонады – весьма требовательный микроб
- невысокая специфичность: часто рост основного возбудителя перекрывается размножением сторонней флоры
- нередко бывает отсутствие микробов в моче, так как они могут располагаться в предстательной железе
Метод не подходит для массового обследования мужского населения ввиду большого разнообразия штаммов, в том числе, атипичных форм, К ним относятся безжгутиковые и лишенные ряда органелл клетки, которых мало (не попадают в окуляр), и которые плохо растут на искусственных питательных средах. Зато в тканях человека, начинают активно размножаться. Соответственно, даже после нескольких дней ожидания результата посева, результат может быть ложноотрицательным.
Анализ ПЦР
Самый точный способ диагностики. Но и самый дорогой. Высокая специфичность объясняется тем, что тест-система настроена на выявление строго уникальных последовательностей нуклеиновых кислот, которые встречаются только у патогенной вагинальной трихомонады. Независимо от того, в какой форме пребывает микроб, заменить свою ДНК он не в состоянии, а значит, будет обнаружен и достаточно быстро: на проведение анализа ПЦР требуется примерно сутки.
Широкому внедрению ПЦР в медицинскую практику мешает высокая стоимость исследования. Однако, метод может помочь множеству семей и пар. Его следует использовать в случае рецидивных трихомонозов у женщин – ПЦР исследование постоянного полового партнера позволяет выявить источник инфекции. При положительном результате лечение должны пройти оба партнера.
При необходимости сдачи любых анализов на трихомонады, обращайтесь к венерологам нашей клиники.
Читайте также: