После удаления миндалин лечит ли стрептококк
Обновлено: 18.04.2024
Санкт-Петербургский НИИ уха, горла, носа и речи
Отдел диагностики и реабилитации нарушений слуха Санкт-Петербургского НИИ уха, горла, носа и речи Минздрава России, Санкт-Петербург, Россия, 190013
ФГБУ "Московский НИИ глазных болезней им. Гельмгольца" Минздрава России
Выбор лечебной тактики у больных хроническим тонзиллитом стрептококковой этиологии и длительным субфебрилитетом
Журнал: Вестник оториноларингологии. 2019;84(1): 64‑67
Санкт-Петербургский НИИ уха, горла, носа и речи
Цель данной работы — разработка оптимальной лечебной тактики у больных хроническим тонзиллитом (ХТ) стрептококковой этиологии, сопровождающимся длительным субфебрилитетом (ДС). Дана клиническая оценка данной категории больных. Приведены результаты разных способов лечения. Показано, что наиболее эффективным методом лечения пациентов с ХТ стрептококковой этиологии и ДС является двусторонняя тонзиллэктомия.
Санкт-Петербургский НИИ уха, горла, носа и речи
Отдел диагностики и реабилитации нарушений слуха Санкт-Петербургского НИИ уха, горла, носа и речи Минздрава России, Санкт-Петербург, Россия, 190013
ФГБУ "Московский НИИ глазных болезней им. Гельмгольца" Минздрава России
Контроль за уравновешиванием процессов теплопродукции и теплоотдачи осуществляется центром терморегуляции, расположенным в преоптической области передней части гипоталамуса. Центр терморегуляции состоит из нескольких анатомически и функционально раздельных единиц. Главные из них: термочувствительная область (термостат), термоустановочная область (установочная точка) и две эффекторные зоны (теплопродукции и теплоотдачи). Каждая из них выполняет свою особую роль в сложном процессе терморегуляции [4].
С учетом основ терморегуляции можно выделить 3 основных механизма повышения температуры тела. В клинической практике наиболее распространенным является увеличение температуры установочной точки. При этом установочная точка настраивается на более высокую, чем в норме, температуру и воспринимает существующую температуру как низкую. Установочная точка дает команды на увеличение теплопродукции и ограничение теплоотдачи. Этот механизм чаще всего наблюдается при острых инфекционных заболеваниях [5].
Третий механизм повышения температуры обусловлен нарушением отдачи тепла при физиологическом производстве тепла и нормальной температуре установочной точки. Неадекватная производству тепла теплоотдача приводит к повышению температуры тела. Так как теплоотдача контролируется вегетативной нервной системой, то ее дисфункция определяет этот механизм повышения температуры тела.
Данный механизм лихорадки отмечается при вегетососудистой дистонии подросткового и климактерического периодов, при беременности, а также вегетативных нарушениях, обусловленных функциональными и органическими поражениями центральной нервной системы (ЦНС) [4].
Различные воспалительные очаги хронической инфекции обнаруживают примерно у 60—70% больных, страдающих ДС [1]. В настоящее время большинство авторов отмечают полиэтиологичность ДС, а также наличие взаимосвязи между функциональными нарушениями нервной системы и наличием очагов хронической инфекции. Так, по данным Л.Ю. Семеновой, те или иные заболевания нервной системы встречались у 100% детей с ДС, в то время как в группе контроля — у 52% [7].
Поэтому современные знания не позволяют говорить о том, что латентные очаги инфекции являются первопричиной Д.С. Это положение подтверждается недостаточной эффективностью тонзиллэктомии в лечении Д.С. По данным разных авторов, эффективность этой операции при длительном катамнезе подтверждается только у 60—70% больных.
В связи с этим обязательно следует проводить санацию очагов инфекции, так как они поддерживают нарушения теплообмена, но следует помнить о возможных других причинах ДС, прежде всего неврологических, с тем, чтобы скорректировать лечение пациента с учетом данных факторов.

По данным СПб НИИ уха, горла носа и речи МЗ РФ, частота ДС у больных хроническим тонзиллитом (ХТ) составляет 9,9%. В то же время у пациентов с ХТ стрептококковой этиологии (диагностированной микробиологическими и иммунологическими методами исследования) частота ДС составляет 62,6% (табл. 1). Таблица 1. Частота длительного субфебрилитета у больных с хроническим тонзиллитом в зависимости от его этиологии Примечание. ХТ — хронический тонзиллит. Здесь и в табл. 2—5: ДС — длительный субфебрилитет.
Таким образом, наиболее часто ДС встречается в группе больных ХТ стрептококковой этиологии [6]. Учитывая эти данные, цель данной работы — разработка оптимальной лечебной тактики у больных ХТ стрептококковой этиологии, сопровождающимся ДС.
В настоящее время все имеющиеся методы лечения ХТ стрептококковой этиологии, в том числе сопровождающегося ДС, можно разделить на три группы: 1) местные санирующие мероприятия, главным образом промывания лакун небных миндалин, и различные физиотерапевтические процедуры; 2) системная антибактериальная терапия — использование антибактериальных препаратов группы макролидов с учетом внутриклеточной персистенции ГСА; 3) оперативное лечение — двусторонняя тонзиллэктомия.
Материал и методы
Под наблюдением находились 114 больных ХТ стрептококковой этиологии с ДС.
Стрептококковая этиология была подтверждена лабораторными методами исследования.
Микробиологическое определение гемолитического стрептококка группы, А (ГСА) на слизистой оболочке глотки и миндалин производили с помощью стреп-тест, А — диагностикума для выявления стрептококков группы, А в реакции коагглютинации.
Иммунологическое исследование заключалось в определении антистрептолизина-О (АСЛ-О) методом иммунотурбодиметрии на автоматическом биохимическом анализаторе Synchron CX5 PRO. Референтными являются значения АСЛ-О
Клиническая характеристика больных
Из 114 пациентов, страдающих ДС на фоне ХТ стрептококковой этиологии, большинство (73%) составили женщины (83 человека), мужчин было 27% (31 пациент).
Большинство пациентов (58,8%; 67 человек) на момент обращения находились в возрасте от 21 до 30 лет, что соответствует данным литературы [8]. В возрастных группах 16—20 лет и 31—40 лет было одинаковое число пациентов — 19 (16,7%) человек, и самой малочисленной была группа в возрасте 41—69 лет — 9 (7,8%) человек. У большинства пациентов длительность заболевания ХТ составляла 1—3 года. Подавляющее количество пациентов — 74 (65%) человека с ДС никогда не болели ангинами либо болели однократно в детстве. Остальные 40 пациентов отмечали наличие ежегодных ангин (от 1 до 3 раз в год).
Длительность субфебрилитета. Все пациенты отмечали наличие ДС в среднем от 1 года до 3 лет. В основном характеризовали его как постоянный. Некоторые отмечали, что субфебрилитет может отмечаться периодами длительностью от 1 мес до нескольких месяцев, однако тут сложно оценивать его длительность, так как не все пациенты измеряли температуру тела постоянно и, возможно, привыкали к своему состоянию.
У большинства больных наряду с ДС отмечались и другие симптомы, характерные для синдрома общей интоксикации: общая слабость и разбитость, быстрая утомляемость, низкая толерантность к физическим нагрузкам, снижение работоспособности. Многие жаловались на боли в суставах (44%) и сердце (18%).
Местная симптоматика в основном проявлялась постоянной или периодической болью, першением в глотке, образованием казеозных пробок, неприятным запахом изо рта. Все пациенты предварительно были обследованы терапевтом и/или ревматологом. Органические поражения со стороны сердечно-сосудистой, мочевыделительной систем и опорно-двигательного аппарата были исключены.
При фарингоскопии у большей части пациентов небные миндалины, как правило, были увеличены до 1—2-й степени, рубцово изменены, спаяны с дужками, в лакунах имелось казеозное содержимое, реже — жидкий гной, небные дужки валикообразно утолщены, с гиперемированными краями.
Всех больных ХТ стрептококковой этиологии с ДС разделили на три группы в зависимости от метода лечения. В 1-ю группу вошли 53 пациента, которым проводили системную антибактериальную терапию (препаратами из группы макролидов, учитывая данные о внутриклеточной персистенции стрептококков в тонзиллярной ткани). Во 2-ю группу вошли 39 пациентов, которым производили двустороннюю тонзиллэктомию, 3-ю группу составили 22 человека, которым проводили местные санирующие мероприятия (промывания лакун небных миндалин).

В табл. 2 приведены Таблица 2. Эффективность лечения ДС в зависимости от метода лечения Примечание. АСЛ-О — антистрептолизин-О. данные об эффективности лечения ДС в зависимости от метода лечения.
Мы провели анализ взаимосвязи частоты предшествующих ангин и эффективности лечения ДС (табл. 3 и 4) Таблица 3. Зависимость эффективности лечения ДС от частоты ангин Таблица 4. Зависимость эффективности лечения ДС от частоты ангин и вида лечения Примечание. ТЭ — тонзиллэктомия. с целью выяснить прогностическую значимость частоты ангин.
Как видно из данных табл. 3, результаты лечения практически не различались в обеих группах больных (р>0,05). То есть наличие либо отсутствие ангин никак не сказывалось на результатах лечения независимо от того, какой способ лечения применялся (табл. 4).

Мы проанализировали прогностическое значение сопутствующих жалоб, таких как кардиалгии и артралгии (табл. 5). Таблица 5. Зависимость эффективности лечения ДС от наличия кардиалгий и артралгий
Как следует из данных табл. 5, наличие артралгии хотя и уменьшает вероятность получения положительных результатов лечения, однако данные эти статистически не значимы (р>0,05). Наличие кардиалгии достоверно ухудшает прогноз лечения ДС.
Наши данные показали, что ДС встречается у больных с ХТ стрептококковой этиологии значительно чаще, чем у больных ХТ другой этиологии (62,6% против 9,9% соответственно). Наиболее подвержены ДС пациенты женского пола (73% против 27%). Преобладающее число пациентов находились в возрасте 21—30 лет. Никогда не болели ангинами 65% из них. Сравнение эффективности разных методов лечения показало, что наиболее эффективным лечением больных ХТ стрептококковой этиологии с ДС является двусторонняя тонзиллэктомия, что совпадает с рекомендациями В.Т. Пальчуна [9]. Причем на эффективность лечения не влияли ни длительность субфебрилитета, ни длительность ХТ, ни наличие либо отсутствие ангин. Вероятность положительного результата лечения уменьшалась при наличии жалоб на кардиалгии (при отсутствии органических поражений сердца). Эти данные косвенно подтверждают, что этиологическая природа ДС в сочетании с кардиалгиями обусловлена нарушениями функций вегетативной нервной системы, и таким пациентам необходимы консультация и лечение у невролога.
Как: классическое удаление миндалин, электрокоагуляция, криодеструкция, ультразвуковая, радиоволновая, холодноплазменная деструкция, удаление лазером - операцию назначает врач, метод выбирается в соответствии с противопоказаниями конкретному пациенту. Операция проходит под местным наркозом
Противопоказания: заболевания с повышенной кровоточивостью, сердечная недостаточность, острые инфекционные заболевания и обострение хронических, активная форма туберкулеза
Что такое тонзиллэктомия?
Удаление небных миндалин – одна из самых распространенных операций в практике ЛОР-врача. Многие думают, что ее выполняют только детям, но это не так. Взрослым она тоже может понадобиться, если хронический тонзиллит перешел в тяжелую форму и сопровождается гнойными осложнениями, а увеличенные миндалины мешают глотать и даже дышать, вызывая синдром ночного апноэ – кратковременную остановку дыхания во сне.
Нёбные миндалины иногда воспаляются. Воспаление небных миндалин (гланд) обозначается термином тонзиллит. Он, в свою очередь, может быть острым и хроническим.
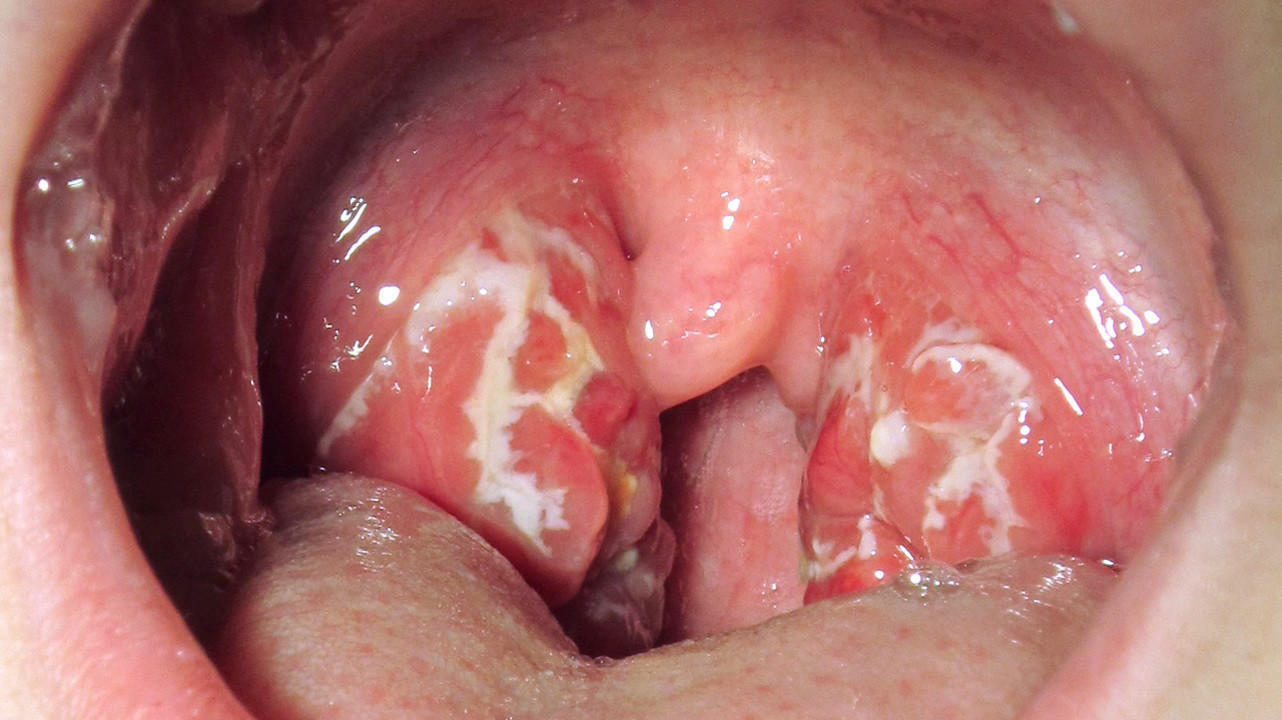
Воспаление небных миндалин. Фото: James Heilman, MD / Wikipedia (Creative Commons Attribution-Share Alike 3.0 Unported license)
Острый тонзиллит называется ангиной.При хроническом тонзиллите воспалительный процесс тянется годами, с периодическими обострениями. Обострение обычно сопровождается повышением температуры, першением и болью в горле, в том числе при глотании.
Миндалины покрываются налетом, появляется неприятный запах изо рта, увеличиваются шейные лимфоузлы. Если обострения повторяются одно за другим, а консервативное лечение не помогает, приходится прибегать к хирургическому лечению – удалению гланд (тонзиллэктомии).
Отличие от тонзиллотомии
Наряду с тонзиллэктомией есть и другая операция с похожим названием – тонзиллотомия, при которой увеличенные миндалины удаляют не целиком, а частично (обычно у детей). Показанием к такой операции служит гипертрофия этих миндалин, когда они занимают все пространство от передней небной дужки до срединной линии глотки. При тонзиллотомии убирают лишь “излишки” увеличенных миндалин, возвращая их к нормальным размерам. Тонзиллотомия менее травматична, чем радикальное удаление гланд, и позволяет сохранить их защитные функции.
Почему не помогает консервативное лечение?
Из-за иммунодефицита (врожденного или приобретенного) или сопутствующих заболеваний, которые способствуют затяжным воспалительным процессам (сахарный диабет, хроническая инфекция) консервативное лечение тонзиллита может быть неэффективным.
Важно! В миндалинах может поселиться бета-гемолитический стрептококк группы А, который вызывает ревматическое поражение сердца, суставов и почек. Удаление гланд позволяет избежать этих осложнений.
К другим факторам, затрудняющим консервативное лечение, относятся курение и злоупотребление алкоголем. У педагогов, певцов и актеров фактором риска служит необходимость долго, громко и много говорить.
В каком возрасте делают операцию?
Хирургическое лечение может быть рекомендовано взрослым и детям старше 8 лет. К этому времени миндалины сформировываются окончательно. Небные миндалины являются составной частью глоточного кольца - группы миндалин (парные небные и трубные, непарные носоглоточная и язычная) - важного органа местного иммунитета носоглотки и дыхательных путей. Раннее удаление миндалин может способствовать развитию атопических заболеваний - аллергического ринита или бронхиальной астмы. Детям младше трёх лет такие операции обычно не делают, так как у них крайне редко бывают тонзиллиты — гланды слишком малы.
Можно ли делать взрослым?
Да, если есть показания к операции.
Показания к операции
- Хронический тонзиллит с обострениями не реже 4 раз в год на протяжении 2–3 лет;
- Хронический тонзиллит при котором воспаление распространяется на близлежащие органы;
- Признаки общей аллергизации организма и аутоиммунного поражения сердца, почек, суставов, эндокринных желез;
- Большие гланды, мешающие дышать и глотать.
Противопоказания
Они бывают абсолютными (исключающими возможность тонзиллэктомии) и относительными, когда все откладывается до устранения причин, препятствующих проведению операции.
- заболевания с повышенной кровоточивостью: гемофилия, геморрагические диатезы, болезнь Верльгофа, агранулоцитоз, лейкоз;
- сердечная недостаточность 2–3 степени;
- острые инфекционные заболевания и обострение хронических;
- активная форма туберкулеза;
- цирроз печени.
- кариес (до санации — стоматологической профилактики полости рта);
- воспаление десен;
- гнойничковые заболевания рта и кожи;
- ОРВИ и грипп;
- обострение (декомпенсация) хронических заболеваний;
- менструация;
- беременность после 26-й недели из-за риска преждевременных родов.
Подготовка к удалению миндалин
Необходимо сдать анализы на ВИЧ, гепатиты В, С, сифилис, сделать общий и биохимический анализ крови и коагулограмму, пройти рентгенографию органов грудной клетки и электрокардиографию.
ЛОР-врач возьмет мазок из зева, чтобы определить тип микрофлоры и ее чувствительность к антибиотикам. По результатам анализов и осмотра терапевт исключает соматическую патологию и противопоказания к операции.
Опасна ли операция?
При правильной подготовке проходит без осложнений. Однако в раннем послеоперационном периоде возможны изменения голоса, а в последующей жизни - учащение вирусных инфекций и бронхитов.
Какая анестезия применяется?
Обычно местная – орошение и обкалывание слизистой оболочки растворами анестетиков. Особое внимание уделяют корню языка, чтобы ликвидировать рвотный рефлекс. Одновременно пациенту вводят успокаивающие и расслабляющие препараты.
Маленьких детей оперируют под общим наркозом: так ребёнок не будет бояться, дёргаться и не сможет навредить себе или помешать врачу. Обычно гланды удаляют в период ремиссии, когда признаков воспаления нет.
Виды операций по удалению миндалин
Классический
Электрокоагуляция
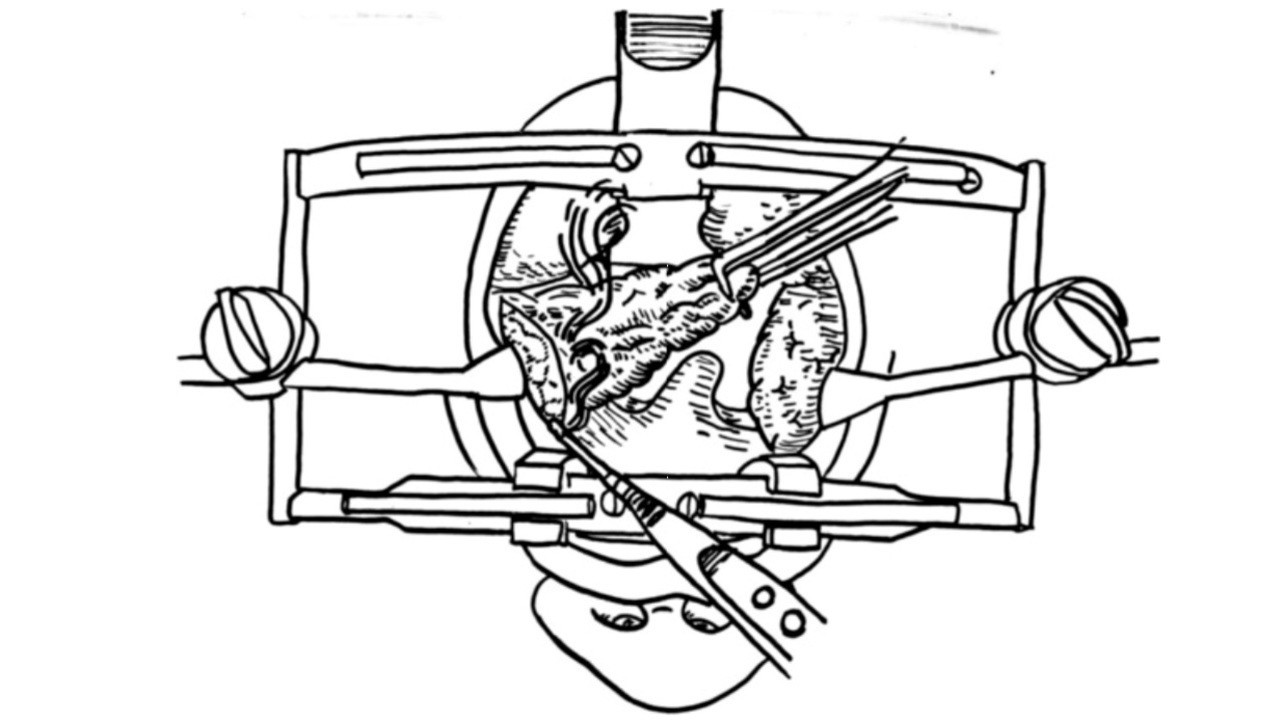
Рисунок 1. Разрез у основания миндалины при электрокоагуляции. Источник: Maxillofacial Plastic and Reconstructive Surgery / Open-i (Attribution 4.0 International)
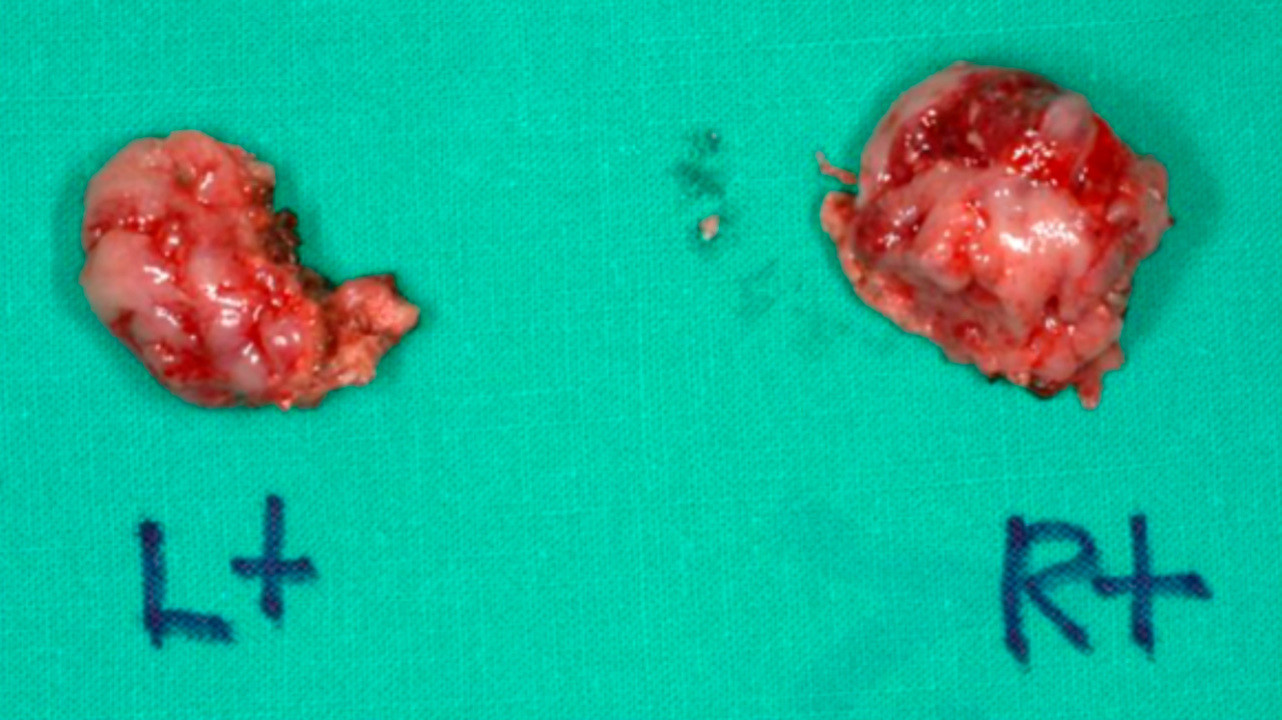
Удаленные миндалины. Maxillofacial Plastic and Reconstructive Surgery / Open-i (Attribution 4.0 International)
Криодеструкция
Миндалины замораживают жидким азотом. В результате они становятся бледными, плоскими и затвердевают, а через день отмирают и постепенно отторгаются. Метод рекомендуется пациентам с повышенным риском кровотечений (при тромбоцитопенической пурпуре, гемофилии и др.), тяжелой сердечной недостаточности и эндокринной патологии.
Важно! Криохирургический метод применяется в виде серии процедур длительностью до 1,5 месяцев. За это время возможен рецидив заболевания, если не вся ткань миндалины была разрушена. К криохирургии прибегают, когда классическое хирургическое вмешательство невозможно.
Ультразвуковая деструкция
Высокочастотные звуковые колебания разогревают ткани, чтобы не было кровотечения. В отличии от воздействия жидким азотом или электричеством, окружающие ткани почти не повреждаются. Ультразвуковой метод – один из самых малотравматичных.
Радиоволновая деструкция
Внутри гланд устанавливают зонд, который генерирует радиоволны. Они выпаривают отсюда воду и вызывают рубцевание. Абляцию можно повторять несколько раз. Наркоз тут не нужен – только местная анестезия или легкая седация. Восстановление проходит быстро, но радикальное удаление миндалин практически невозможно . Поэтому радиоволновую терапию используют при их гипертрофии, но не при хроническом тонзиллите, когда требуется радикальное вмешательство .
Холодноплазменная деструкция
О тносительно новый метод удаления небных миндалин. Основан он на свойстве холодной плазмы (радиочастотной энергии, преобразованной в ионную диссоциацию) разъединять молекулярные связи в тканях без выделения тепловой энергии. Плазма называется холодной, потому что вызывает минимальный нагрев тканей, а значит, боль после операции будет незначительной , восстановление – легким и быстрым. Метод малотравматичен и может применяться для частичного или полного удаления гланд.
Удаление лазером
Лазерная тонзиллэктомия может быть полной или частичной (с подрезанием верхних слоев гланд). Применяют разные виды лазера – углеродный, инфракрасный и др. Удаляются только патологические ткани, а здоровые не затрагиваются. Среди других преимуществ – одномоментное отделение миндалины от подлежащих тканей с коагуляцией сосудов, что снижает риск кровотечения и инфицирования.
Послеоперационный период

Рисунок 2. Внешний вид горла после тонзиллэктомии. Источник : James Heilman MD, CC BY-SA 3.0 .
Восстановление обычно занимает 3–4 недели, первая из которых проходит в стационаре. Это необходимо чтобы вовремя отреагировать на самое частое осложнение тонзиллэктомии – глоточного кровотечения. Для его предупреждения назначают кровоостанавливающие препараты.
Из операционной пациента переводят в палату под наблюдение лечащего врача. В первые сутки запрещено глотать, сплевывать или отхаркивать слюну. Дышать можно только через рот. При выраженном болевом синдроме пациенту назначают обезболивающие препараты.
Все дни послеоперационного периода рекомендована диета
- в первые сутки взрослым следует воздерживаться от приема пищи, а маленьким детям нельзя есть или пить в ближайшие 6 часов;
- в первую неделю после операции рекомендуется есть жидкую однородную пищу;
- на протяжении восстановительного периода пища должна быть мягкой, не рекомендуется есть слишком горячее, холодное, кислое, острое. Это может раздражать слизистую горла и ротовой полости.
- В послеоперационном периоде при необходимости назначают курс антибиотиков.
Постельный режим нужно соблюдать в течение 2 дней. В большинстве случаев пациента выписывают из стационара в течение недели на амбулаторное наблюдение и лечение.
Осложнения после удаления гланд
Самое частое из них – кровотечение, которое может развиться как в первые сутки после вмешательства (первичное кровотечение, так и через 5-6 дней после него. Частота возникновения послеоперационных глоточных кровотечений составляет, по разным наблюдениям, от 5 до почти 60% . Небольшие кровотечения после удаления гланд останавливают с помощью тампона, электрокоагуляции, или сшивают переднюю и заднюю небные дужки между собой, чтобы уменьшить площадь кровотечения.
Также в качестве побочного эффекта процедуры существует риск аспирации крови (ее попадания в дыхательные пути). Тогда кровь экстренно удаляют электроотсосом и проводят бронхоскопию.
После удаления гланд возможен отек мягкого нёба и гортани. В случае появления признаков затруднения дыхания, проводят противоотечную терапию.
При воспалении раны после удаления гланд назначают антибиотикотерапию.
В большинстве случаев операция проходит без осложнений и побочных эффектов. Если пациент будет испытывать боли, врач назначит анальгетики в первые сутки после удаления гланд, а затем – нестероидные противовоспалительные препараты.
Иногда пациент может столкнуться с изменением голоса, нарушением вкуса и гнусавостью.
Чрезвычайно редко встречается повреждение височно-нижнечелюстного сустава из-за сильного открытия рта роторасширителем во время удаления гланд.
Заключение
При чрезмерном увеличении гланд и частых ангинах (более 4 раз в год) возникает необходимость их удаления – тонзиллэктомии. Ее не рекомендуют детям до 8 лет во избежание нежелательных последствий (частые простуды, развитие бронхиальной астмы). Взрослым удаляют гланды, если они становятся причиной храпа или есть риск развития осложнений хронического тонзиллита. Существует много методик выполнения этой операции, в том числе малотравматичных, врач выберет ту, которая подходит конкретному пациенту.
Источники
1. Пальчун В.Т. Оториноларингология: национальное руководство. М.: ГЭОТАР-Медиа,2016.
2. Карпищенко С.А., Свистушкин С.М. Хронический тонзиллит и ангина. Иммунологические и клинические аспекты. СПб.: Диалог,2017.
3. Лукань Н.В., Самбулов В.И., Филатова Е.В. Консервативное лечение различных форм хронического тонзиллита. Альманах клинической медицины, 2010, 23: 37-41.
5. Туровский А.Б, Колбанова И.Г. Хронический тонзиллит -- современные представления. Доктор.РУ, 2009, 49(5): 16-21.
Отдел оториноларингологии НИИ хирургии и неотложной медицины Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова Минздрава России, Санкт-Петербург, Россия, 197022
Тонзиллэктомия для большинства пациентов с хроническим декомпенсированным тонзиллитом является методом выбора и зачастую единственным способом лечения. В связи с этим тонзиллэктомия — одна из наиболее распространенных плановых операций в ЛОР-хирургической практике. Этот метод хирургического лечения, по данным разных авторов, достигает до 40% от всех хирургических вмешательств на ЛОР-органах [1—3]. Показаниями для хирургического вмешательства являются частые ангины, а также местные осложнения ангин, такие как паратонзиллярный абсцесс, заглоточный абсцесс, флегмона шеи, нагноившийся шейный лимфаденит, фебрильные судороги, выраженная тонзиллогенная интоксикация, заболевания отдаленных органов и систем, связанные с патологией глотки [4]. В послеоперационном периоде после тонзиллэктомии боль остается чрезвычайно актуальным и в большинстве случаев единственным симптомом. Причинами боли непосредственно после тонзиллэктомии и в ближайшие несколько дней являются обширная открытая послеоперационная поверхность в тонзиллярных нишах, отек и инфильтрация небных дужек [5]. Механизм посттравматической боли связан с повышением возбудимости ноцицепторов, возникающим в результате действия альгогенов — веществ, выделяющихся из поврежденных в результате хирургического воздействия клеток (гистамин, серотонин, АТФ, лейкотриены, интерлейкин-1, фактор некроза опухоли, эндотелины, простагландины, оксид азота, нейрокинин, А и др.) и образующихся в плазме крови (брадикинин). Наиболее часто после операции пациентов беспокоит выраженная боль в горле, которая зачастую иррадиирует в уши, а также усиливается при глотании [6]. В этих случаях необходимо прибегать к помощи обезболивающих препаратов, а также соблюдать специальную диету, исключающую грубую, соленую, пряную пищу. Послеоперационная боль негативно влияет на приемы пищи и возвращение к активной повседневной жизни пациента.
Кроме того, возникает опасность микробной контаминации раневой поверхности на фоне снижения местного иммунитета и противоинфекционной резистентности воспаленных тканей. В связи с этим важной проблемой после тонзиллэктомии являются уменьшение явлений реактивного воспаления тканей, уменьшение болевого синдрома, возникающего в ответ на операционную травму.
Для достижения оптимального обезболивающего эффекта после тонзиллэктомии требуется применение большого количества различных анальгетических препаратов.
По данным литературы, за годы проведения тонзиллэктомии проводились множественные попытки совершенствования обезболивания в послеоперационном периоде, как системными препаратами, так и местными. Однако многие из них обладают побочными эффектами и плохо применимы в современной практике.
Применение опиоидов имеет такие побочные эффекты, как тошнота, рвота, запор, угнетение дыхания и сильная седация.
Нестероидные противовоспалительные препараты (НПВП) повышают риски кровотечений и желудочно-кишечных расстройств. По мнению экспертов, ибупрофен обладает некоторыми преимуществами в отношении переносимости перед другими нестероидными противовоспалительными препаратами [7]. Ингибиторы циклооксигеназы-2 (целекоксиб) обладают такими же анальгезирующими свойствами, как и неселективные НПВП, и имеют минимальные побочные эффекты, такие как дисфункция тромбоцитов и желудочно-кишечные кровотечения. Однако одно из исследований показало, что целекоксиб не обеспечивает достаточный анальгетический эффект после тонзиллэктомии, а также зачастую вызывает рвоту [8].
H. Tolska и соавт. [9] провели метаанализ 29 исследований, представляющих двойное слепое плацебо-контролируемое рандомизированное исследование системных анальгетиков, применяющихся в послеоперационном периоде после тонзиллэктомии. Это исследование подтвердило полезные анальгетические эффекты парацетамола, НПВП, дексаметазона, габапентиноидов и декстрометорфана после тонзиллэктомии в день операции. Дексаметазон в многократных дозах имел обезболивающий эффект, превышающий 24 ч. Тем не менее использование стероидов с высокими суммарными дозами и/или длительный прием после операции должны осуществляться с осторожностью, принимая во внимание возможные риски. Хорошо известные побочные эффекты системной глюкокортикостероидной терапии (например, лунообразное лицо, синдром Кушинга, сахарный диабет) развиваются при долгосрочном лечении. Риск развития побочных эффектов от краткосрочной, в течение 1—2 нед, системной глюкокортикостероидной терапии минимален, если лечение не проводится пациентам с диабетом, глаукомой, катарактой и остеопорозом. Однако повышение уровня глюкозы крови и подъем артериального давления могут наблюдаться на фоне лечения системными глюкокортикостероидами и у пациентов без сахарного диабета, гипертонической болезни. Однократный прием анальгетиков или применение только дексаметазона не обеспечивают клинически значимого длительного анальгетического эффекта после тонзиллэктомии.
A. Khan и соавт. обнаружили, что габапентин, прегабалин и декстрометорфан могут быть полезны в умеренных дозах в качестве адъювантов для других анальгетиков. Однако габапентин и прегабалин относятся к противоэпилептическим средствам, декстрометорфан — к противокашлевым, в связи с чем само обезболивающее их действие не оправдано. Для обезболивания после операции может быть использован кетамин — NMDA-антагонист, применяемый в качестве средства для наркоза. Его использование в субанестетических дозах эффективно при различных типах операций для снижения потребности в опиоидах и болевой чувствительности. Однако пациент, получающий кетамин, должен находиться под постоянным контролем врача [10].
Таким образом, системные анальгетические препараты не всегда имеют хороший обезболивающий эффект и в большинстве случаев имеют побочные эффекты. В связи с этим, чтобы избежать системного действия НПВП и при этом обеспечить непосредственный контакт лекарственного средства со слизистой оболочкой полости рта и глотки, необходимо было разработать препараты местного обезболивающего действия.
Топические препараты, используемые в комплексной терапии патологических состояний полости рта и глотки, условно можно разделить на анальгетики, противовоспалительные средства, антисептики, препараты с противоотечным действием на слизистую оболочку и т. д. [11]. Препараты местного действия в виде таблеток для рассасывания, спреев, растворов для полосканий стали также применяться у пациентов после тонзиллэктомии.
Многие исследования, проведенные у взрослых пациентов после тонзиллэктомии, показали терапевтическую эффективность бензидамина, особенно при применении 0,15% раствора для полоскания рта или спрея — отмечалось быстрое купирование болевого синдрома в горле, рефлекторной оталгии, отсутствие вторичных бактериальных осложнений. Однако в этих исследованиях есть упоминания о таком неприятном ощущении у некоторых пациентов, как жжение в глотке, связанное с входящим в состав этих препаратов этиловым спиртом. Это может указывать на раздражающий эффект данных препаратов, а также на риск возникновения кровотечений из миндаликовых ниш [12, 13]. Местная терапия для ротоглотки может включать в себя полоскание, применение спрея и рассасывания лекарственных средств. Полоскание лекарственными препаратами эффективно в отношении лечения ротовой полости и основания корня языка. Применение спрея позволяет орошать заднюю стенку глотки, однако использование распылителей не рекомендовано детям в возрасте до 6 лет и у больных бронхиальной астмой. При оценке эффективности лекарственных препаратов в форме рассасывания отмечено, что концентрация активных ингредиентов в слизистой оболочке глотки более высокая, чем при применении спрея и полоскания. А также наблюдается более медленное очищение слизистой оболочки глотки от лекарственных препаратов при применении лекарств в форме для рассасывания, что обеспечивает поддержание высокой концентрации препарата в очаге воспаления [14].
В поисках немедикаментозной аналгезии применяются различные виды нетрадиционных подходов к обезболиванию. Одним из таких подходов является транскраниальная электростимуляция. Установлено, что под влиянием этого метода снижается чувствительность периферических болевых рецепторов. Этот эффект вызывается увеличенной концентрацией циркулирующего в крови β-эндорфина. Однако этот метод имеет ряд противопоказаний и снижает выраженность боли на ограниченный период времени, а также он экономически невыгодный [15].
Применение визуальной аналоговой шкалы (ВАШ) для оценки боли позволяет оценить уровень острого послеоперационного болевого синдрома у пациентов, перенесших тонзиллэктомию [16].
В связи с проблемой обезболивания пациентов в послеоперационном периоде после перенесенной тонзиллэктомии в последние годы осуществляются попытки производства новых безопасных современных препаратов. Одним из таких препаратов является Арника Монтана С9 (БУАРОН) — гомеопатический монокомпонентный препарат растительного происхождения.
Цель исследования — выявить влияние гомеопатического монокомпонентного препарата растительного происхождения Арника Монтана С9 (БУАРОН) на состояние пациентов, перенесших тонзиллэктомию.
Материал и методы

Исследование проводилось у пациентов с хроническим декомпенсированным тонзиллитом, поступивших на кафедру оториноларингологии ПСПбГМУ им. акад. И.П. Павлова для планового оперативного лечения. В 1-ю группу вошли 23 пациента в возрасте от 20 до 43 лет, которые в послеоперационном периоде получали НПВП (Кеторолак) по требованию при болях, а также гомеопатический монокомпонентный препарат растительного происхождения Арника Монтана С9 (БУАРОН) по 5 гранул 3 раза в день для рассасывания со 2-го дня. Во вторую (контрольную) группу пациентов были включены 20 пациентов в возрасте от 19 до 42 лет, получавшие только терапию НПВП по требованию (рис. 1). Рис. 1. Распределение пациентов в группах по возрасту. Две исследуемые группы пациентов были сбалансированы по полу и возрасту, таким образом, исследуемые различия между ними отражают эффект препарата Арника Монтана С9 (БУАРОН). Всем пациентам выполнялась классическая двусторонняя тонзиллэктомия в условиях общей анестезии одной операционной бригадой. В раннем послеоперационном периоде у всех пациентов оценивали ряд критериев: температура тела утром после пробуждения и вечером, необходимость применения НПВП, количество их применения в сутки, оценка боли по ВАШ, а также изменения в фарингоскопической картине и лимфаденопатия шеи в течение 10 дней после операции.
Результаты в ходе проведенного исследования вносились в разработанную компьютерную базу данных на персональном компьютере при помощи таблиц Microsoft Excel. С помощью пакета прикладных программ Statistica for Windows v.10.0 проведены анализ и статистическая обработка полученных данных, определялись параметры описательной статистики.
Количественные показатели были проверены на соответствие нормальному распределению с помощью критерия Колмогорова—Смирнова. Для количественных данных, имеющих нормальное распределение, были рассчитаны среднее арифметическое (М) и стандартное отклонение (SD), которые представлены в формате М (SD); при описании показателей, отличающихся от нормального распределения, в формате Me (Q1; Q3) использовались медианы (Me) и в качестве интервальной оценки — нижний Q1 (25%) и верхний Q3 (75%) квартили. Качественные показатели исследования представлены в абсолютных и относительных величинах (%).
Для нахождения различий между нормально распределенными показателями использовался t-критерий Стьюдента.
Формула t-критерий Стьюдента:

где M1 — средняя арифметическая 1-й сравниваемой группы, M2 — средняя арифметическая 2-й сравниваемой группы, m1 — средняя ошибка первой средней арифметической, m2 — средняя ошибка второй средней арифметической.
Статистическая обработка результатов исследования в группах проводилась с определением значимости с помощью непараметрического U-критерия Манна—Уитни.
Формула U-критерия Манна—Уитни:

где n1 — количество элементов в 1-й выборке, n2 — количество элементов во 2-й выборке, Тх — большая из 2 ранговых сумм, nх — соответствующая выборка.
Показатели, изменяющиеся в динамике, анализировались с помощью парного критерия Стьюдента (в случае нормального распределения) или с использованием t-критерия Вилкоксона.
Для анализа качественных показателей использовался критерий χ 2 c поправкой Йетса (в случаях абсолютных чисел менее 10), при невозможности его использования применялся Z-критерий для долей с поправкой для концевых точек.
Статистически значимым различие между группами считалось при p
Результаты
На основании анализа изменений средней температуры тела в двух группах было выявлено, что в 1-й группе пациентов, которые рассасывали препарат Арника Монтана С9 (БУАРОН), температура в послеоперационном периоде нормализовывалась быстрее, максимально повышалась до 37,1 °С утром и 37,4 °С в вечернее время (рис. 2; Рис. 2. Температура тела пациентов в утреннее время. рис. 3). Рис. 3. Температура тела пациентов в вечернее время. Рис. 3. Температура тела пациентов в вечернее время. С помощью теста Манна—Уитни было показано, что день нормализации утренней температуры тела в 1-й группе наступал статистически значимо раньше, чем в контрольной группе (p-value=0,0002<0,05). Однако статистически значимой разницы в вечерней температуре тела между группами не наблюдалось.
Выраженность послеоперационной боли оценивалась по ВАШ (рис. 4) Рис. 4. Визуальная аналоговая шкала для оценки интенсивности боли. Рис. 4. Визуальная аналоговая шкала для оценки интенсивности боли. утром в покое после пробуждения, а также при глотке воды. У пациентов 1-й группы болевой синдром стихал быстрее, чем у пациентов 2-й группы (рис. 5). Рис. 5. Выраженность послеоперационной боли в группах. Рис. 5. Выраженность послеоперационной боли в группах.
Пациенты обеих групп отмечали в анкете необходимость применения обезболивающих препаратов (инъекции препарата Кеторолак внутримышечно), а также частоту применения в течение всех 10 дней наблюдения. Пациенты 1-й группы требовали обезболивающие препараты в среднем меньше: в 1-е сутки после операции 60,9% пациентов 1-й группы и 85% пациентов 2-й группы. Пациенты, принимающие препарат Арника Монтана С9 (БУАРОН) максимально, использовали обезболивающие 3 раза в сутки с 1—6-х суток, а пациенты, не принимавшие препарат Арника Монтана С9 (БУАРОН), — 4—5 раз в сутки, что указывает на эффективность применения данного препарата в лечении болевого синдрома (рис. 6 на Рис. 6. Необходимость применения обезболивающего средства в группах. Рис. 6. Необходимость применения обезболивающего средства в группах. цв. вклейке). Стоит отметить, что в 1-й группе день окончания приема обезболивающего и день окончания послеоперационной боли наступали статистически значимо раньше, чем в контрольной группе; в тесте Манна—Уитни значения p-value были равны 0,0005 и 0,0104 соответственно, что ниже установленного порога значимости 0,05 (см. таблицу). Динамика показателей температуры тела, окончания приема обезболивающего, исчезновения боли в горле после двусторонней тонзиллэктомии

При оценке фарингоскопической картины наблюдалась разница в выраженности отечности слизистой оболочки глотки в области послеоперационной раны. Отек слизистой оболочки небных дужек и мягкого неба характеризовали в баллах от 1 до 3. Где 0 баллов — отсутствие отека, 1 балл — отек слизистой оболочки небных дужек, 2 балла — отек мягкого неба, 3 балла — выраженный отек язычка мягкого неба (uvula). В первые сутки после операции у большинства пациентов в обеих группах наблюдался отек слизистой оболочки глотки в разной степени выраженности. На 4-е сутки в группе пациентов, получающих Арника Монтана С9 (БУАРОН), отек язычка мягкого неба не наблюдался ни у одного пациента. Однако в контрольной группе отек язычка мягкого неба на 4-е сутки был выявлен у 5% пациентов, перенесших тонзиллэктомию. На 10-е сутки после тонзиллэктомии незначительный отек небных дужек в 1-й группе отмечен только у 13% пациентов, против 55% пациентов в контрольной группе (рис. 7). Рис. 7. Выраженность отека слизистой оболочки глотки в группах после тонзиллэктомии. Рис. 7. Выраженность отека слизистой оболочки глотки в группах после тонзиллэктомии.
В связи с возникающим послеоперационным воспалением в глотке у ряда пациентов наблюдалась лимфаденопатия шеи. В 1-й группе шейные лимфатические узлы увеличивались и становились болезненными всего у 34,8% пациентов, по сравнению с группой контроля, в которой лимфаденопатия шеи наблюдалась в 65% случаев (р=0,0480 критерий χ 2 ). При этом лимфаденопатия шеи в 1-й группе преимущественно была только в 1-е сутки, к 4-м суткам отмечена только у 1 (4,3%) пациента, в то время как в группе контроля к 4-м суткам лимфаденопатия шеи диагностировалась у 5 (25%) пациентов (возможно, из-за малочисленности выборки статистически значимых различий между группами не выявлено, однако можно отметить тенденцию к существенному сокращению лимфаденопатии шеи при использовании препарата Арника Монтана; р=0,0577).
Вывод
На основании проведенного статистического анализа сравнения двух групп пациентов, которым была произведена двусторонняя тонзиллэктомия, у пациентов, получавших помимо обезболивающего препарата кеторолак, Арника Монтана С9 (БУАРОН) для рассасывания по 5 гранул 3 раза в день со 2-го дня, существенно сокращалось время выздоровления. На это указывают, в частности, более быстрое время нормализации температуры тела, исчезновение болей и уменьшение воспалительной реакции в глотке после тонзиллэктомии. Это может положительно влиять на качество жизни в раннем послеоперационном периоде пациентов, принимающих препарат Арника Монтана С9 (БУАРОН).
Удаление гланд – хирургическая операция по иссечению небных миндалин вместе с околоминдаликовой капсулой. Оперативное вмешательство выполняется исключительно при наличии серьезных показаний: частые рецидивы ангины, аденоидит, паратонзиллярный абсцесс, обструкция дыхательных путей и т.д. Выполнение рекомендаций по проведению послеоперационного периода позволяет ускорить выздоровление и предупредить развитие местных осложнений.
Содержание статьи

В случае благоприятного течения реабилитации ниши небных миндалин быстро покрываются фибрином, что ускоряет процесс эпителизации тканей. Соблюдение рекомендаций по проведению медикаментозной терапии позволяет предупредить развитие септического воспаления. Для устранения постоперационных местных проявлений, таких как отек тканей, гиперемия и лихорадка пациентам выписывают препараты антифлогистического, противоотечного и антипиретического действия.
Реабилитационная программа
Реабилитация – комплекс медицинских мероприятий, направленный на компенсацию и быстрое восстановление физиологических функций организма, утраченных в результате проведения тонзиллэктомии. В отличие от хирургического лечения, программа по восстановлению функций ЛОР-органов выполняется во время отсутствия острой фазы патологических процессов в организме.
После удаления гланд прооперированные ткани покрываются грануляциями и, как следствие, новым слоем эпителия. В первые несколько дней после тонзиллэктомии существует риск возникновения отсроченных кровотечений. Поэтому пациентам рекомендуют оставаться в стационаре в течение 2-3 суток, чтобы убедиться в отсутствии послеоперационных осложнений.
В случае соблюдения всех рекомендаций, предусмотренных реабилитационной программой, полное выздоровление наблюдается на 20-23 день после операции. Во время выписки пациенты должны придерживаться определенного плана питания и медикаментозного лечения:
- Щадящая диета – препятствует возникновению механических повреждений на прооперированных тканях; нежелательно в течение 2-3 недель употреблять твердую и очень горячую пищу, которая может травмировать слизистую горла;
- Избегание физических нагрузок – препятствует повышению кровяного давления и, как следствие, появлению отсроченных кровотечений;
- Прохождение медикаментозной терапии – ускоряет процесс регенерации тканей за счет стимуляции клеточного метаболизма и местного иммунитета.
Во время выписки пациентам выдается отпечатанная диетическая программа с четкими рекомендациями. Ее выполнение гарантирует отсутствие послеоперационных осложнений и отсроченных кровотечений в слизистой ротоглотки.
Первые часы после операции
Чем опасна тонзиллэктомия? Послеоперационный период проходит для большинства пациентов с определенными трудностями, что обусловлено возникновением в горле обширных раневых поверхностей. Ниши небных миндалин могут некоторое время кровоточить, поэтому сразу после операции больного отвозят в палату и укладывают на бок, поднеся ко рту полотенце для сплевывания крови.
Аспирация раневого отделяемого (слюны, крови) может стать причиной развития легочных заболеваний.
Чтобы предотвратить возникновение кровотечений, в первые сутки после операции пациент должен соблюдать несколько важных правил:
- Находиться только в лежачем положении;
- Не разговаривать и не употреблять пищу;
- Пить только остуженный подслащенный чай.
Маленьким детям через несколько часов после тонзиллэктомии разрешается съесть небольшое количество жидкой манной каши и выпить стакан молочного киселя. Чтобы свести дискомфортные ощущения при глотании к минимуму, пациенту вводят анальгетик в виде внутримышечной инъекции.
Вторые сутки после операции
Из продуктов на вторые сутки после тонзиллэктомии можно употреблять:
- молоко и сметану;
- размоченное печенье и хлеб;
- крем-супы и пюре;
- перетертые фрукты и овощи;
- фруктовые соки и мясные отвары.
Важно! Острая пища способствует раздражению слизистой горла, что может стать причиной увеличения отечности в прооперированных тканях.
Третьи сутки после операции
Восстановление после удаления миндалин – процесс длительный и болезненный, требующий четкого выполнения врачебных рекомендаций. Примерно на третьи сутки реабилитационного периода пациенты чувствуют усиление болевых ощущений при глотании. Это связано с образованием налета фибрина на прооперированных тканях, где в течение последующих 5-6 дней появится новый слой эпителиальной ткани.

Увеличение регионарных лимфоузлов и субфебрильная лихорадка – признаки регенерационных процессов, а не септического воспаления слизистой горла.
Беловатый налет, возникающий на месте миндалин, начинает сходить уже на 6 сутки после тонзиллэктомии. Еще через 5-6 дней ниши гланд очищаются от нитей фибрина и к 21-23 дню полностью покрываются новым слоем эпителиальной ткани. Следует отметить, что у детей процесс регенерации протекает быстрее, поэтому они легче переносят операции, чем люди зрелого и пожилого возраста.
Медикаментозная терапия
С целью оптимизации реабилитационного периода прооперированным пациентам необходимо пройти полный курс медикаментозного лечения. В классическую схему терапии должны входить препараты, способные предупредить развитие болезнетворных агентов в нишах небных миндалин. К их числу можно отнести:
- Антибиотики – препятствуют развитию условно-патогенных аэробных и анаэробных бактерий;
- Обезболивающие – угнетают функционирование болевых рецепторов, что ведет к устранению болевого синдрома.
- Витамины – ускоряют биохимические процессы в тканях, что благотворно сказывается на тканевой реактивности;
- Иммуностимуляторы – стимулируют выработку естественного интерферона, повышающего неспецифический иммунитет;
- Местные антисептики – обеззараживают слизистую, что препятствует возникновению септического воспаления;
- Противовоспалительные средства – препятствуют синтезу медиаторов воспаления, благодаря чему ускоряется регресс катаральных процессов;
- Коагулянты – повышают свертываемость крови, что препятствует возникновению отсроченных кровотечений.
Самостоятельное назначение препаратов является одной из основных причин возникновения послеоперационных осложнений.
Антибактериальная терапия

Прием антибиотиков – одно из ключевых направлений медикаментозной терапии в послеоперационный период. Препараты противомикробного действия предотвращают образование гнойного экссудата в прооперированных тканях. В профилактических целях рекомендуется применять лекарства широкого спектра действия. Они уничтожают практически все существующие виды грамположительных и грамотрицательных бактерий, способных спровоцировать инфекционные осложнения.
В течение первых 7-10 дней после операции пациенты принимают антибиотики цефалоспориновой и пенициллиновой групп:
Передозировка цефалоспоринами приводит к уменьшению свертываемости крови, что чревато кровотечениями
Обзор препаратов
Облегчить течение реабилитационного периода можно с помощью препаратов противовоспалительного, иммуностимулирующего, анальгезирующего и противоотечного действия. В этом аспекте особого внимания заслуживают нестероидные противовоспалительные лекарства, антигистаминные препараты и коагулянты. Их применение предупреждает возникновение отсроченных кровотечений и инфекционных осложнений:
Нельзя принимать коагулянты и гемостатики пациентам, склонным к тромбообразованию.
Полоскание горла![Календула для полоскания]()
Послеоперационный период тонзиллэктомии – чем полоскать горло после удаления миндалин? Специалисты настоятельно не рекомендуют проводить санирующие процедуры в первые несколько дней после операции. Орошение ниш небных миндалин может привести к размягчению тканей, что чревато кровотечениями.
Примерно на 4-5 сутки после тонзиллэктомии можно прибегать к использованию отваров на основе лекарственных трав. Выраженными противовоспалительными и регенерирующими свойствами обладают:
- Календула – обеззараживает слизистую ротоглотки и ускоряет процесс эпителизации тканей;
- Ромашка – угнетает активность болезнетворных микробов и снимает отечность;
- Эвкалипт – уменьшает чувствительность болевых рецепторов, вследствие чего устраняется дискомфорт в горле при глотании;
- Шалфей – уничтожает патогенные вирусы и микробы, а также ускоряет регресс воспаления;
- Кора дуба – повышает свертываемость крови и уменьшает воспаление.
Чтобы предупредить возникновение осложнений, перед полосканием горла нужно учесть несколько важных нюансов:
- Используйте для полосканий растворы только на водной основе;
- Травяные отвары перед применением нужно настаивать не менее 3-4 часов;
- В послеоперационный период ротоглотку полощут только холодным отваром;
- После процедуры желательно воздержаться от употребления питья и пищи;
- Чтобы ускорить регресс воспаления, процедуру нужно повторять не менее 4 раз в сутки на протяжении 5 дней.
Особенности проведения физиотерапевтических мероприятий предварительно должны согласовываться с врачом. Не всем пациентам полезно прибегать к санации ротоглотки, что связано с возможным снижением свертываемости крови и возникновением кровотечений.
Читайте также:


