Потеря массы тела свыше 10 и лихорадка длящаяся более месяца характерна для
Обновлено: 25.04.2024
Лихорадка неясного генеза (ЛНГ) — повышение температуры тела >38,3 °С в течение >3 нед при отсутствии выявления причины после 1-недельного интенсивного диагностического поиска.
Этиология
• Инфекционные заболевания. Любая инфекция может сопровождаться лихорадкой, но затруднения в диагностике чаще вызывают спорадические, нехарактерные для данной местности или атипично протекающие заболевания. Важное значение имеет анамнез, в т.ч., эпидемиологический.
•• Бактериальные инфекции ••• Абсцессы брюшной полости (поддиафрагмальный, забрюшинный, тазовый), вероятность которых повышается при наличии в анамнезе травм, операций, гинекологических или лапароскопических манипуляций ••• Туберкулёз — одна из частых причин ЛНГ. Диагностика сложна в случаях внелёгочного туберкулёза при отрицательных туберкулиновых пробах. Важную роль в диагностике отводят поиску лимфатических узлов и их биопсии ••• Инфекционный эндокардит представляет сложность для диагностики в случаях отсутствия сердечных шумов или отрицательном бактериологическом посеве крови (чаще вследствие предшествующей антибактериальной терапии) ••• Эмпиема жёлчного пузыря или холангит у пациентов пожилого возраста могут протекать без локальных симптомов напряжения в правом верхнем квадранте живота ••• Остеомиелит можно заподозрить при наличии локальной болезненности в костях, однако рентгенологические изменения могут быть выявлены лишь через несколько недель ••• Менингеальный или, особенно, гонококковый сепсис можно заподозрить по наличию характерной сыпи; подтверждают данными бактериологического посева крови ••• При идентификации госпитальных ЛНГ следует принимать во вниманию структуру госпитальных инфекций в конкретном лечебном учреждении; наиболее часто этиологическими агентами выступают Pseudomonas aeruginosa и стафилококки.
•• Вирусные инфекции ••• Лихорадка при СПИДе в 80% обусловлена сопутствующей инфекцией, в 20% — лимфомами ••• Инфекция, вызванная вирусом герпеса, ЦМВ, Эпстайна–Барр, трудна для диагностики у лиц пожилого возраста (стёртые клинические проявления); важно серологическое подтверждение наличия инфекции.
•• Грибковые инфекции (кандидоз, фузариоз, актиномикоз, гистоплазмоз) наиболее вероятны у больных СПИД и при нейтропениях.
•• Паразитарные инфекции (малярия, токсоплазмоз, лейшманиоз) можно предположить у лиц, посетивших эндемичные районы.
• Новообразования.
•• Ходжкенские и неходжкенские лимфомы: диагностика затруднена при забрюшинной локализации лимфатических узлов •• Гемобластозы •• Солидные опухоли (наиболее типично — при метастазах в печень или при обструкции опухолью мочевых путей).
• Системные заболевания соединительной ткани.
•• СКВ: диагностике способствует обнаружение АНАТ •• Синдром Стилла не имеет серологических маркёров; сопровождается появлением сыпи цвета сёмги на высоте лихорадки (см. Артрит ревматоидный) •• Среди системных васкулитов наиболее часто — узелковый полиартериит и гигантоклеточный артериит.
• Гранулематозные заболевания.
•• Саркоидоз (диагностика затруднена при изолированном поражении печени или сомнительных изменениях в лёгких; важна биопсия печени или КТ для уточнения состояния бронхопульмональных лимфатических узлов) •• Болезнь Крона представляет диагностическую сложность в отсутствии диареи; важны данные эндоскопии и биопсии.
• Лихорадка лекарственного происхождения (вакцины, антибиотики, различные ЛС): обычно кожные проявления аллергии или эозинофилия отсутствуют; отмена ЛС приводит к нормализации температуры тела в течение нескольких дней.
• Эндокринная патология.
•• Острый тиреоидит и тиреотоксикоз •• Недостаточность надпочечников (редко) • Рецидивирующая ТЭЛА.
Патогенез. Экзогенные пирогены индуцируют выработку цитокинов (ИЛ-1, ИЛ-6, -ИФН, ФНО-). Воздействие цитокинов на терморегулирующие центры гипоталамуса приводит к повышению температуры тела.
Клиническая картина • Повышение температуры тела • Тип и характер лихорадки обычно мало информативны • Общие симптомы, сопутствующие повышению температуры тела, — головная боль, общее недомогание, боль в мышцах.
Диагностическая тактика
• Анамнез •• В анамнезе важны не только жалобы на текущий момент, но и те, что уже исчезли •• Следует выявлять все предшествующие заболевания, включая операции, травмы и психические отклонения •• Существенными могут оказаться и такие детали, как семейный анамнез, данные о вакцинации и приёме лекарств, профессиональный анамнез, уточнение маршрута путешествий, данные о сексуальном партнёре, наличие в окружении животных • Физикальное исследование • На самом раннем этапе диагностики следует исключить искусственные причины лихорадки (введение пирогенов, манипуляции с термометром) • Выявление типа лихорадки (интермиттирующая, ремитирующая, постоянная) позволяет заподозрить малярию по характерной периодичности лихорадки (на 3-й или 4-й дни), но при остальных заболеваниях информации даёт мало • Физикальное обследование следует проводить тщательно и регулярно, акцентируя внимание на появлении или изменении характера сыпи, сердечных шумов, лимфатических узлов, неврологических проявлений, симптомов со стороны глазного дна.
Инструментальные данные
• Рентгенография органов грудной клетки, брюшной полости, придаточных пазух носа (по клиническим показаниям) • КТ/МРТ брюшной полости и таза при подозрении на абсцесс или объёмное образование • Сканирование костей с Тс99 в ранней диагностики остеомиелита имеет большую чувствительность чем рентгенологический метод • УЗИ брюшной полости и тазовых органов (в сочетании с биопсией по показаниям) при подозрении на объёмное образование, обструктивные заболевания почек или патологию жёлчного пузыря и желчевыводящих путей • ЭхоКГ при подозрении на поражение клапанов сердца, миксому предсердий, перикардиальный выпот • Колоноскопия при подозрении на болезнь Крона • ЭКГ: возможны признаки перегрузки правых отделов сердца при ТЭЛА • Пункция костного мозга при подозрении на гемобластоз, для выявления причин нейтропении • Биопсия печени при подозрении на гранулематозный гепатит • Биопсия височной артерии при подозрении на гигантоклеточный артериит • Биопсия лимфатических узлов, изменённых участков мышц и/или кожи.
Особенности у детей. Наиболее частые причины ЛНГ — инфекционные процессы, системные заболевания соединительной ткани.
Особенности у лиц пожилого возраста. Наиболее вероятные причины — онкологические заболевания, инфекции (в т.ч., туберкулёз), системные заболевания соединительной ткани (особенно — ревматическая полимиалгия и артериит височной артерии). Признаки и симптомы менее выраженные. Сопутствующие заболевания и приём различных ЛС могут маскировать лихорадку. Уровень смертности выше, чем в остальных возрастных группах.
Особенности у беременных. Повышение температуры тела увеличивает риск развития дефектов развития нервной трубки плода, вызывает преждевременные роды.
Лекарственное лечение
Лечение назначают в зависимости от основного заболевания. Если причина лихорадки не установлена (у 20%), можно назначить следующие ЛС.
• Жаропонижающие средства: парацетамол или НПВС (индометацин 150 мг/сут или напроксен 0,4 г/сут).
• Тактика эмпирической терапии при ЛНГ на фоне нейтропении •• I этап: начинают с пенициллина, обладающего активностью против синегнойной палочки, (азлоциллин по 2–4 г 3–4 р/сут) в сочетании с гентамицином по 1,5–2 мг/кг каждые 8 ч или с цефтазидимом по 2 г в/в каждые 8 или 12 ч •• II этап: при сохранении лихорадки на 3-й день добавляют антибиотик, действующий на грамположительную флору (цефазолин по 1 г в/в каждые 6–8 ч, если ранее не был назначен цефтазидим) •• III этап: при сохранении лихорадки ещё 3 дня следует добавить амфотерицин B 0,7 мг/кг/сут или флуниказол по 200–400 мг/сут в/в •• Если лихорадка устранена, эффективную схему антибиотикотерапии продолжают до восстановления числа нейтрофилов до нормы.
Течение и прогноз • Зависят от этиологии и возраста • Уровень одногодичной выживаемости составляет: 91% для лиц младше 35 лет, 82% для лиц в возрасте 35–64 года и 67% возраст для лиц старше 64 лет.
Сокращения. ЛНГ — лихорадка неясного генеза.
19513 04 Сентября
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
ВИЧ: причины появления, симптомы, диагностика и способы лечения.
Определение
ВИЧ (вирус иммунодефицита человека) – инфекционное хроническое заболевание, передающееся контактным путем, медленно прогрессирующее и характеризующееся поражением иммунной системы с развитием синдрома приобретенного иммунодефицита (СПИДа). СПИД – это финальная стадия ВИЧ-инфекции, когда из-за ослабленной иммунной системы человек становится беззащитным перед любыми инфекциями и некоторыми видами рака. Опасность представляют так называемые оппортунистические инфекции – заболевания, вызываемые условно-патогенной или непатогенной флорой: вирусами, бактериями, грибами, которые у здоровых людей не приводят к серьезным последствиям или протекают легко и излечиваются самостоятельно. При СПИДе они наслаиваются друг на друга, имеют затяжное течение, плохо поддаются терапии и могут стать причиной летального исхода.
Причины появления ВИЧ
Источником инфекции является человек, инфицированный ВИЧ, на любых стадиях заболевания. Вирус передается через кровь, сперму, секрет влагалища, грудное молоко.
Половой путь (незащищенный секс с инфицированным партнером) – доминирующий фактор распространения ВИЧ-инфекции.
Передача ВИЧ от матери ребенку может произойти на любом сроке беременности (через плаценту), во время родов (при прохождении через родовые пути) и грудного вскармливания (при наличии язвочек, трещин на сосках матери и во рту ребенка).
Высокий риск инфицирования существует при внутривенном введении наркотических веществ нестерильными шприцами, при переливании ВИЧ-инфицированной крови и ее препаратов, использовании медицинского и немедицинского инструментария, загрязненного биологическими жидкостями человека, инфицированного ВИЧ. Кроме того, опасность могут представлять органы и ткани доноров, используемые для трансплантации.

Попадая в кровоток, вирус проникает в Т-лимфоциты хелперы, или CD-4 клетки (рановидность лейкоцитов), которые помогают организму бороться с инфекциями. Т-хелперы имеют на поверхности так называемые CD4-рецепторы. ВИЧ связывается с этими рецепторами, проникает в клетку, размножается в ней и в конечном счете уничтожает ее. Со временем вирусная нагрузка увеличивается, а количество Т-хелперов снижается.
При отсутствии лечения через несколько лет из-за значительного снижения числа Т-хелперов появляются связанные со СПИДом состояния и симптомы.
Классификация заболевания
- Стадия инкубации - от момента заражения до появления реакции организма в виде клинических проявлений острой инфекции и/или выработки антител (специфических белков, продуцируемых в ответ на проникновение антигена, в данном случае – вируса).
- Стадия первичных проявлений клинических симптомов:
В дальнейшем продолжается активное размножение вируса и разрушение Т-лимфоцитов, развивается стадия вторичных изменений, для которой характерно прогрессирующее снижение веса, общая слабость, стойкое повышение температуры, озноб, выраженная потливость. Клинические проявления оппортунистических заболеваний обусловливают клиническую картину этой стадии: пациентов беспокоят кашель и одышка, тошнота, рвота, боли в животе, тяжелая диарея, кожные высыпания, сильные головные боли, снижение памяти и внимания и др.
Диагностика ВИЧ
Лабораторные методы исследования:
Скрининг (обследование здоровых людей) на ВИЧ должен быть проведен любому человеку, который считает, что может быть заражен, а также перед любой госпитализацией и операцией, всем беременным женщинам и их половым партнерам.
Обследование целесообразно проходить людям с высоким риском заражения ВИЧ, например, при наличии заболеваний, имеющих одинаковый с ВИЧ-инфекцией механизм передачи (вирусные гепатиты В и С, заболевания, передающиеся половым путем), лицам, имеющим регулярные незащищенные половые контакты, инъекционным наркоманам, детям, рожденным от матерей с ВИЧ-инфекцией, медицинским работникам, напрямую контактирующим с кровью на работе и др.
Существуют экспресс-тесты для скрининга ВИЧ, которые можно делать в домашних условиях. Для определения специфических антител/антигенов к ВИЧ (ВИЧ-1, 2, антиген p24) используют кровь, слюну или мочу. Точность любого экспресс-теста ниже, чем теста, проводимого в лаборатории.
Для стандартного скринингового обследования определяют антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo) в крови с помощью иммуноферментного анализа (ИФА).
Внимание. При положительных и сомнительных реакциях, срок выдачи результата может быть увеличен до 10 рабочих дней. Синонимы: Анализ крови на антитела к ВИЧ1 и 2 и антиген ВИЧ1 и 2; ВИЧ-1 p24; ВИЧ-1-антиген, p24-антиген; ВИЧ 1 и 2 антитела и антиген p24/25, ВИЧ тест-системы 4-г.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Потеря массы тела - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Неожиданное снижение массы тела – мечта многих людей в современном мире. Но всегда ли стоит радоваться похудению без видимой причины? Быстрая потеря килограммов, по результатам исследований, является тревожным признаком.
Обычно дефицит массы тела незаметен и обнаруживается при регулярных врачебных осмотрах. Фактические потери могут быть установлены при взвешивании дома и при резком изменении размера одежды.
- недостаточное поступление питательных веществ с пищей в связи с диетой;
- интенсивные физические нагрузки (спортивные, тяжелый физический труд);
- медикаментозные и хирургические вмешательства с целью уменьшения массы тела.
К непреднамеренной потере килограммов чаще всего приводят заболевания. Подобное похудение сопровождается дополнительными симптомами, которые указывают на ту или иную патологию. Так, среди основных причин патологической потери массы тела можно выделить следующие:
- патология органов желудочно-кишечного тракта;
- эндокринные патологии;
- инфекционные заболевания;
- нервные расстройства;
- онкологические заболевания;
- заболевания соединительной ткани;
- врожденные и наследственные патологии обмена;
- болезни органов дыхания;
- возрастные изменения в организме;
- прием лекарственных препаратов;
- алкоголизм и наркомания.
Например, нарушение секреции ферментов ведет к нарушению пищеварительной функции желудочно-кишечного тракта. Еще одной причиной потери массы тела может быть ускоренное продвижение пищи по кишечнику. Такая ситуация может возникнуть при кишечной инфекции, диете с большим количеством клетчатки, после курса антибактериальных препаратов, при приеме средств, усиливающих моторику кишечника. В некоторых случаях нервное перенапряжение может спровоцировать ускорение движения пищевых масс по кишке.
У маленьких детей основной причиной снижения массы тела является потеря жидкости: поступление недостаточного количества воды во время жары, кишечные инфекции, рвота и диарея быстро ведут к обезвоживанию.
Среди заболеваний эндокринной системы, приводящих к снижению массы тела, стоит выделить тиреотоксикоз.
При данной патологии в крови возрастает уровень тиреоидных гормонов, которые отвечают за интенсивность обмена веществ в организме.
В большинстве случаев причиной тиреотоксикоза служит повышенная активность щитовидной железы. Однако могут быть и иные факторы, например, прием больших доз тиреоидных гормонов для лечения другой эндокринной патологии – гипотиреоза.
Первое, что необходимо исключить при внезапной потере массы тела, – инфицирование вирусом иммунодефицита человека.
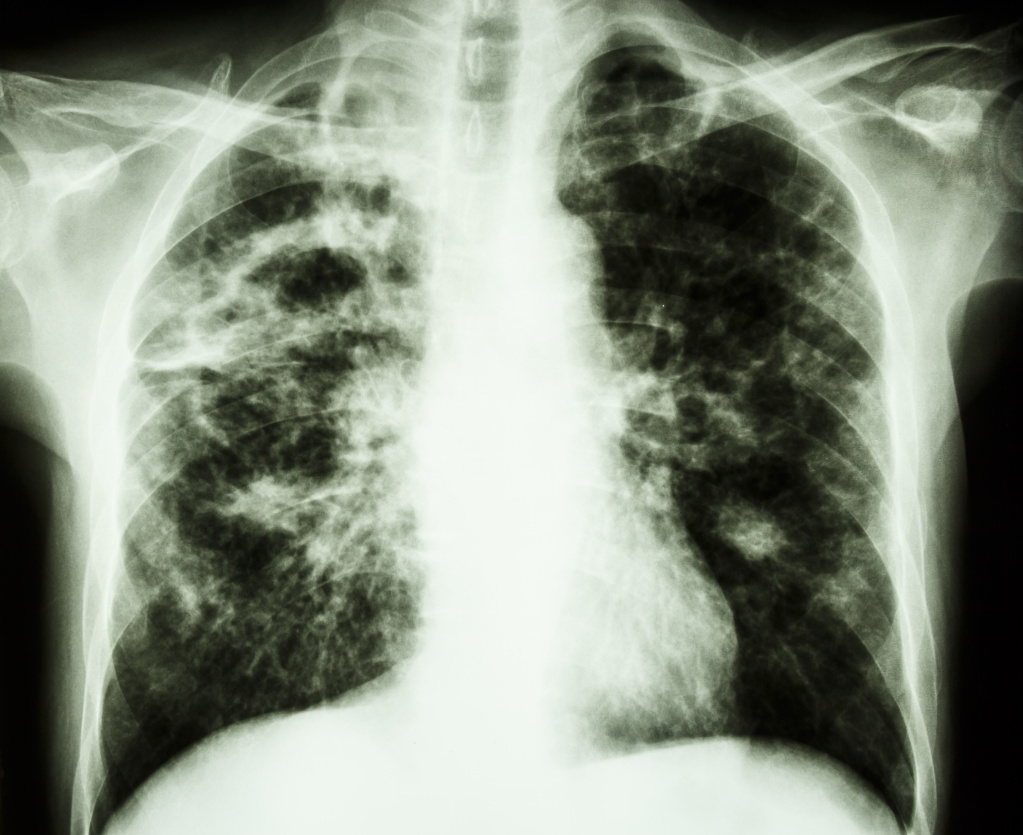
Болезнь развивается медленно и может долгое время не проявлять себя. Еще одной инфекционной причиной является туберкулез.
Потеря массы тела может возникнуть в результате лечения онкологического заболевания: например, как побочный эффект лучевой и химиотерапии. Часто этим видам лечения сопутствуют тошнота, рвота, поражение слизистых оболочек, что является существенной причиной отказа от полноценного питания.
Хотя похудение может сопровождать любое психическое заболевание, чаще всего встречаются нервная анорексия и булимия.
Причиной потери массы тела может стать прием медикаментов. Во-первых, назначенная врачом терапия: прием мочегонных для устранения отеков, и, как следствие, снижение массы тела за счет уменьшения количества жидкости в организме. Также потеря массы тела может быть следствием уменьшения аппетита при приеме некоторых лекарств. Во-вторых – самостоятельный прием препаратов с целью похудеть.
Этот метод борьбы с весом очень опасен и может иметь необратимые последствия. Перед применением любых лекарственных средств необходимо проконсультироваться со специалистом.
Взрослый пациент должен обратиться к врачу-терапевту , а ребенка и подростка необходимо отвести к педиатру . В зависимости от сопутствующих симптомов может потребоваться консультация следующих специалистов:
- Врач-онколог.
- Врач-хирург .
- Врач-фтизиатр.
- Врач-инфекционист.
- Врач-эндокринолог .
- Врач-гастроэнтеролог .
- Врач-ревматолог.
- Врач-невролог .
- Врач-пульмонолог.
- Врач-гинеколог.
- Врач-психиатр.
- Врач-диетолог.
В первую очередь определяют степень потери массы тела. Чаще всего для этого используют индекс массы тела по Кетле (масса тела в кг, разделенная на рост в м2). Так, индекс массы тела менее 16 свидетельствует о значительном дефиците массы тела. Оптимальные значения находятся в интервале от 18,5 до 24,9.

В зависимости от симптомов, сопутствующих потере массы тела, могут быть назначены следующие лабораторно-инструментальные методы обследования:
- клинический анализ крови ;
- общий анализ мочи;
- биохимический анализ крови (глюкоза крови, креатинин, мочевина , билирубин , белок крови , печеночные ферменты – АЛТ , АСТ );
- анализ крови на уровень гликированного гемоглобина (для людей, страдающих сахарным диабетом);
- анализ крови на содержание гормонов ( тироксин – Т4, трийодтиронин – Т3, тиреотропный гормон – ТТГ, антитела к тиреопероксидазе , антитела к тиреоглобулину );
- ревматологические пробы;
- онкомаркеры ;
- серологические пробы на различные инфекции и ПЦР( обследование на ВИЧ-инфекцию ; гепатиты В , С , туберкулез и другие инфекции);
- анализ кала на яйца глист ;
- соскоб на энтеробиоз ;
- комплекс диагностики непереносимости глютена ;
- диагностика лактазной недостаточности ( обнаружение гена МСМ6 , содержание углеводов в кале );
- исследование на наличие Helicobacter pylori ( 13С-уреазный дыхательный тест , исследование материала после гастроскопии , антитела к Helicobacter pylori , определение антигена в кале );
- ультразвуковое исследование органов брюшной полости ;
- рентгенография органов грудной полости ;
- гастроскопия (ЭГДС) ;
- колоноскопия .
Перед началом лечения в обязательном порядке необходима консультация специалистов для выяснения причин резкой потери массы тела.
Рацион должен включать достаточное количество белков, жиров и углеводов, должен быть богат минералами и витаминами, а также иметь энергетическую ценность в соответствии с физическими нагрузками.
Если причиной потери массы тела является прием лекарственных препаратов, необходимо обратиться к лечащему врачу для коррекции терапии.
Сегодня вопрос о том, как правильно худеть, волнует многих мужчин и женщин. Во-первых, нужно помнить, что существуют физиологические причины набора и потери массы тела. Так, во время беременности женщина набирает килограммы, а после родов и во время лактации может заметно похудеть. Не стоит пугаться, если раньше вы проводили много времени на работе за компьютерным столом, а теперь ваша деятельность связана с физическими нагрузками, и масса тела уменьшилась. Также потеря массы тела может произойти вследствие изменения диеты – отказ от высококалорийных продуктов или недоедание могут быть причиной похудения.

Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
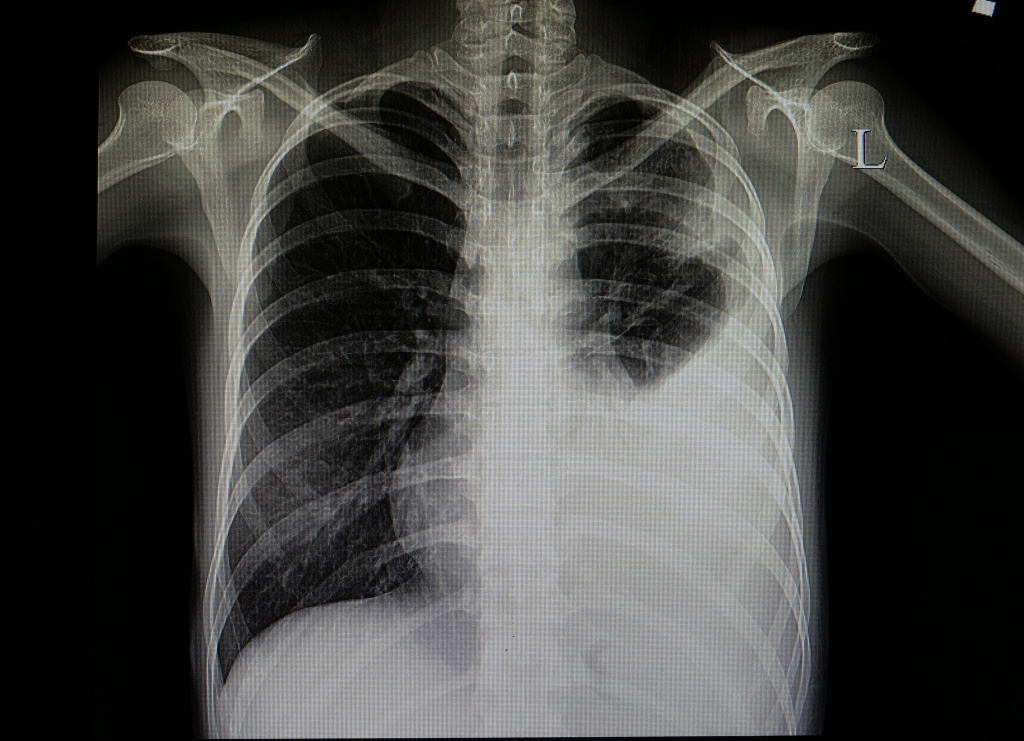
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
- у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
- ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Категории МКБ: Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других состояний (B23), Болезнь, вызванная вирусом иммунодефицита человека [вич], неуточненная (B24), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других уточненных болезней (B22), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде злокачественных новообразований (B21), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде инфекционных и паразитарных болезней (B20), Острый ВИЧ-инфекционный синдром (B23.0)
Общая информация
Краткое описание
ВИЧ-инфекция - инфекционная болезнь, развивающаяся в результате многолетнего персистирования в лимфоцитах, макрофагах и клетках нервной ткани вируса иммунодефицита человека (далее - ВИЧ), характеризующаяся медленно прогрессирующим дефектом иммунной системы, который приводит к гибели больного от вторичных поражений, описанных как синдром приобретенного иммунодефицита (далее - СПИД) [1].
B20 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде инфекционных и паразитарных болезней;
B21 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде злокачественных новообразований;
B22 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде других уточненных болезней;
Пользователи протокола: инфекционисты, терапевты, врачи общей практики, клинической лабораторной диагностики, фтизиатры.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс III - имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Классификация
• нейтропения (
• хронический герпес (оролабиальный, генитальный или аноректальный длительностью более месяца или висцеральный любой локализации);
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• число лимфоцитов CD4 (абсолютное и процентное содержание) - двукратное измерение с интервалом не менее 7 дней;
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Заболевание начинается постепенно.
• половые контакты (гетеро- или гомосексуальные; тип контактов: оральный, вагинальный, анальный) с ВИЧ-статус партнерами (если известно);
• патологическое увеличение лимфатических узлов, персистирующая генерализованная лимфоаденопатия.
Ротоглотка: стоматит, язвенно-некротические поражения, разрастание слизистой полости рта, преимущественно боковой поверхности языка.
Мочеполовая система и перианальная область: признаки следующих заболеваний: нефропатия, инфекция, вызванная вирусом папилломы человека (остроконечные кондиломы половых органов и заднего прохода, рак шейки матки).
Неврологический и психический статус: нарушение когнитивных функций (Приложение 1), парезы, симптомы нейропатии, нарушение сознания, менингеальные синдром.
Биохимический анализ крови: повышение уровня креатинина и мочевины в крови, гипонатриемия, гипокалиемия (при развитии ОПП).
• полимеразная цепная реакция РНК ВИЧ: определяемая вирусная нагрузка.
МРТ/КТ головного мозга: отек головного мозга, признаки менингоэнцефалита, дисциркуляторная энцефалопатия, объемные процессы;
• консультация невропатолога: при признаках/подозрении на криптококковый менингит, ВИЧ-энфефалопатию, токсоплазмоз ЦНС, ПМЛ, лимфомы головного мозга, периферической полинейропатии;
• консультация психиатра: при признаках/подозрении психического расстройства. ВИЧ-энцефалопатии/деменции;
Дифференциальный диагноз
Дифференциальный диагноз: проводится с оппортунистическими инфекциями и другими вторичными заболеваниями по результатам консультаций специалистов.
Лечение
Курс лечения АРТ – пожизненный, применяется тройная схема, кратность приема АРВ препаратов зависит от формы выпуска.
• эмтрицитабин (FTC) 200 мг, капсула; 200 мг 1 раз в сутки.
• рилпивирин* (RPV) 25 мг таблетка; 25 мг 1 раз в сутки.
• дарунавир (DRV) 400 мг, 600 мг, 800 мг таблетка; 600 мг 2 раза в сутки в комбинации с ритонавиром в дозе 100 мг 2 раза в сутки;
• типранавир* (TPV) 250 мг капсула; применяется усиленный ритонавиром, 2 раза в сутки 500 мг+200 мг ритонавира.
ИИ с целью: блокирования фермента ВИЧ, участвующий во встраивании провирусной ДНК в геном клетки-мишени.
• долутегравир (DTG) 50 мг таблетка; 50 мг 1 раз в сутки.
• элвитегравир 150 мг/кобицистат 150 мг /эмтрицитабин 200 мг /тенофовир 300 мг* 1 таблетка 1 раз в сутки;
* При регистрации в Республике Казахстан.
В приоритетном порядке АРТ назначается всем пациентам в 3-4 стадии ВИЧ-инфекции или пациентам с количеством CD4+ лимфоцитов ≤ 350 кл/мкл.
− ВИЧ-позитивным лицам в дискордантных парах (для снижения риска трансмиссии ВИЧ неинфицированным партнерам), при условии предварительного консультирования обоих партнеров;
− при подготовке ВИЧ-инфицированного пациента к применению вспомогательных репродуктивных технологий.
Схема АРТ состоит не менее, чем из трех антиретровирусных препаратов. Предпочтение отдается комбинированным препаратам в фиксированных дозировках.
b NVP использовать у лиц с низким числом лимфоцитов CD4 (у женщин с СД4 менее 250/мкл, у мужчин с СД4 менее 400/мкл)
с вместо AZT при умеренной анемии или гранулоцитопении (уровень гемоглобина> 90 г/л или количество нейтрофилов> 1000 клеток/мкл) рекомендуется назначать ABC, или TDF, а при более выраженной анемии или гранулоцитопении – АВС или TDF.
d использование комбинированного препарата фиксированной дозировки DRV/c (при регистрации)
При невозможности использования вышеперечисленных препаратов ddI может быть назначен в качестве НИОТ в комбинации 3TC/FTC +EFV.
• пациенты, получающие противотуберкулезные препараты.
− при количестве CD4+ лимфоцитов от 50 до 250 клеток/мкл и нормальном уровне АЛТ или АСТ – NVP в сочетании с АВС, или TDF, или AZT + 3ТС, или FTC;
− при любом количестве CD4+ лимфоцитов – LPV/r или DRV/r или ATV/r в сочетании с АВС, или TDF, или AZT + 3ТС, или FTC.
Рекомендуемые схемы АРТ: назначается схема из предпочтительных АРВП – 2 НИОТ + 1 ИП/r, или 2НИОТ + 1 ННИОТ, или 2 НИОТ + 1 ИИ.
LPV/r в сочетании с AZT/3TC. В качестве третьего компонента схемы АРТ являются LPV/r в таблетках (400/100 мг 2 раза в сутки).
При непереносимости LPV/r можно использовать (в порядке приоритетности) – DRV/r (600/100 мг 2 раза в сутки), NVP (при CD4 < 250 клеток/мкл и нормальном уровне АЛТ и АСТ). Частота назначения LPV/r и DRV/r – не реже 2 раз в сутки.
При непереносимости LPV/r и DRV/r, можно назначить ATV/r или другие ИП/р. В качестве нуклеозидной основы рекомендуется ZDV/3TC. Применение EFV не рекомендуется в I триместрe беременности.
Для лечения пациентов с низким уровнем CD4+-лимфоцитов рекомендуется применять схемы, включающие бустированный ИП.
В качестве нуклеозидной основы рекомендуется применять комбинацию ABC с 3TC или TDF с 3TC в стандартных дозах (или комбинированный препарат TDF/FTC). Однако у пациентов с ВН более 100 000 копий/мл препараты, содержащие ABC, применять не рекомендуется.
В качестве альтернативы третьим препаратом можно назначить FPV/r из-за минимального влияния на функцию почек либо LPV/r.
ТDF не рекомендуется больным с почечной недостаточностью.
более чем в 2,5 раза выше верхней границы нормы (ВГН) – EFV или RPV (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ < 100000 копий/мл) в сочетании с TDF+3TC или TDF/FTC;
• при уровне активности АЛТ или АСТ более чем в 2,5 раза выше ВГН – DTG, бустированный RTV ИП (DRV/r или LPV/r) в сочетании с TDF+3TC или TDF/FTC.
При снижении числа CD4+ лимфоцитов менее 500 клеток/мкл рекомендуют начать АРТ одновременно с терапией ХГС.
При количестве CD4+лимфоцитов менее 350 клеток/мкл начинают лечение ВИЧ-инфекции, а затем присоединяют терапию ХГС.
Не рекомендуется сочетание рибавирина с зидовудином (увеличивается частота развития анемии), диданозином (повышается вероятность декомпенсации заболевания печени).
Оптимальным сочетанием НИОТ является TDF + 3TC или FTC в стандартных дозировках. При невозможности применять TDF назначают АВС.
• при нормальном уровне активности АЛТ/АСТ или повышении его не более чем в 2,5 раза выше ВГН – EFV, RPV (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ < 100000 копий/мл) или DTG (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ >100000 копий/мл) в сочетании с АВС или TDF + 3TC или TDF/FTC.
• при уровне активности АЛТ/АСТ более чем в 2,5 раза выше ВГН – DTG или бустированный ИП (LPV/r или DRV/r) в сочетании с АВС или TDF + 3TC или TDF/FTC.
У больных при сочетании ВИЧ-инфекции и ХГС, не получающих лечения ХГС, в состав схемы АРТ может быть включено сочетание ZDV+3TC.
Все ЛЖВ с диагностированным туберкулезом нуждаются в лечении ТБ и ВИЧ-инфекции, независимо от числа лимфоцитов CD4.
Первым начинают противотуберкулезное лечение, а затем как можно быстрее (в первые 8 недель лечения) назначают АРТ.
Больным ВИЧ/ТБ, имеющим выраженный иммунодефицит (число лимфоцитов CD4 менее 50 клеток/мкл), необходимо начать АРТ немедленно – в течение первых 2 недель после начала лечения ТБ.
При наличии туберкулезного менингита начало АРТ следует отложить до завершения фазы интенсивной терапии ТБ.
В начале АРТ у больных, получающих противотуберкулезное лечение, предпочтительным ННИОТ является EFV, который назначают вместе с двумя НИОТ.
При отсутствии EFV рекомендована схема лечения - 3TC (или FTC) + ZDV + ABC (или TDF).
В таблице 3 представлены варианты замены антиретровирусных препаратов при развитии нежелательныхэффектов.
Неудача лечения определяется как постоянно выявляемая вирусная нагрузка более 1000 копий/мл по результатам двух последовательных измерений, проведенных с интервалом в 2-4 недели, но не ранее, чем через шесть месяцев после начала использования АРВ-препаратов.
Основные лекарственные средства, имеющие 100% вероятность применения: см пункт Медикаментозное лечение, оказываемое на амбулаторном уровне.
• эмтрицитабин (FTC) 200 мг, капсула;
• рилпивирин* (RPV) 25 мг таблетка;
• дарунавир (DRV) 400 мг, 600 мг, 800 мг таблетка; 600 мг в комбинации с ритонавиром в дозе 100 мг 2 раза в сутки;
• типранавир* (TPV) 250 мг капсула; применяется усиленный ритонавиром, 2 раза в сутки 500 мг+200 мг ритонавира.
• элвитегравир 150 мг/кобицистат 150 мг /эмтрицитабин 200 мг /тенофовир 300 мг* 1 таблетка 1 раз в сутки;
• элвитегравир 150 мг/кобицистат 150 мг* 1 таблетка 1 раз в сутки.
Хирургические вмешательства: нет.
• туберкулеза (при исключении у пациента активного туберкулеза) –однократно изониазид (5 мг/кг), но не более 0,3 г в сутки + пиридоксин (при наличии) в дозе 25 мг/сут не менее 6 месяцев;
• пневмоцистной пневмонии в случае CD4 < 200 клеток/мкл, токсоплазмоза, в случае CD4 < 100 клеток/мкл – котримоксазол (960 мг 3 раза/неделю). Отменить профилактику если у пациента более 3 месяцев количество CD4+ - лимфоцитов стабильно превышает 200 кл/мкл, возобновить при падении количества CD4+ - лимфоцитов
• Диспансерное наблюдение пациентов получающих АРТ осуществляется совместно ПМСП и территориальным центром СПИД с кратностью посещений не менее 1 раза в 3 месяца.
• Вирусная нагрузка определяется перед началом АРТ. В дальнейшем следует измерять ВН первый раз не позднее 3 месяцев, затем 1 раз в 6 месяцев, при достижении неопределяемого уровня ВН.
• В случае отсутствия снижения ВН через 6 месяцев от начала лечения на 1 lоg10 или последовательного двукратного повышения ВН после исходной супрессии, следует провести генотипический тест на определение резистентности ВИЧ к антиретровирусным препаратам.
• Число лимфоцитов CD4 нужно измерять через 3 месяца, затем каждые 6 месяцев, при необходимости чаще в течение 1-го года АРТ, далее не реже 1 раз в год (за исключением случаев неэффективности лечения).
• Лабораторные исследования необходимо проводить не менее одного раза в 6 месяцев.
Таблица 4. Сроки проведения лабораторных исследований
х - лабораторное исследование показано независимо от используемых АРВ-препаратов;
x (АРВ-препарат) - исследование показано пациентам, которые получают указанный в скобках препарат.
b Пациентам с хроническими гепатитами биохимические показатели определяют согласно клиническому протоколу диагностики и лечения хронического вирусного гепатита В и С у взрослых в РК.
Через 3 месяца после начала приема АРВ-препарата клинически проявляющиеся побочные эффекты должны отсутствовать (а также субклинические, которые со временем могут проявиться клинически )
b Вирусная нагрузка уменьшается постепенно: у большинства пациентов (за исключением имеющих изначально высокую вирусную нагрузку) через 24 недели АРТ она должна быть < 50 копий/мл либо демонстрировать выраженную тенденцию снижения до этого уровня.
При расхождении между вирусологическими и иммунологическими показателями, приоритет за вирусологическими.
Число лимфоцитов CD4 необходимо определять каждые 3 месяца, по стабилизации СД4 лимфоцитов на фоне АРТ - 1 раз в 6 месяцев.
Цель АРТ - снижение ВН до неопределяемого уровня (пороговый уровень
При показателях ВН от 200 до 400 коп/мл – развитие резистентности возможно, необходимо усилить работу по соблюдению приверженности к АРТ.
Госпитализация
III степень (тяжелая) - повседневная жизнь существенно нарушена, часто требуется дополнительная помощь близких, медицинская помощь и лечение, возможно в стационаре;
IV степень (крайне тяжелая, жизнеугрожающая) - нормальная повседневная жизнь невозможна, требуется постоянная помощь посторонних, серьезное лечение, чаще всего в стационаре.
Информация
Источники и литература
Информация
5) Трумова Жанна Зиапеденовна – доктор медицинских наук, профессор РГП на ПХВ «Казахский национальный медицинский университет имени С.Д.
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Оценку нарушений познавательной деятельности (когнитивных функций) целесообразно проводить у всех ВИЧ-инфицированных пациентов без отягощающих факторов(тяжелые психиатрические заболевания, злоупотребление психоактивными веществами, в том числе алкоголем, текущие оппортунистические инфекции центральной нервной системы, другие неврологические заболевания) в течение 6 мес. со времени постановки диагноза. Данный подход позволяет точно определить исходные показатели и, соответственно, более точно оценить дальнейшие изменения. Для раннего скрининга когнитивных функций необходимо задать пациенту 3 вопроса (S.Simionietal. AIDS 2009, EACS 2012):
1. Часто ли у Вас бывают случаи потери памяти (например, Вы забываете значительные события, даже самые недавние, назначенные встречи и т.д.)?
Нейропсихологическое обследование должно включать в себя тесты для изучения следующих характеристик познавательной деятельности: слухоречевая и зрительная память, счет, скорость восприятия информации, внимание, , двигательные навыки. (Antinorietal.Neurology, 2007). В случае выявления патологии требуется обследование пациента у невролога, проведение МРТ головного мозга и исследовании спинномозговой жидкости (СМЖ) на вирусную нагрузку и, если есть к тому показания, провести исследование генотипической резистентности к препаратам в двойной пробе СМЖ и плазмы крови. Если у пациента выявлена патология нейрокогнитивных функций на этапе скрининга или при дальнейшем нейропсихологическом обследовании, необходимо рассмотреть возможность включения в схему препаратов, потенциально воздействующих на центральную нервную систему. К ним относятся либо те препараты, проникновение которых в СМЖ было продемонстрировано в исследованиях, проведенных у здоровых ВИЧ-инфицированных пациентов(концентрация выше IC90 у более чем 90% обследуемых пациентов), либо те, для которых доказана краткосрочная (3–6 мес.) эффективность воздействия на когнитивные функции или на снижение ВН на СМЖ, при условии, что оценка проводится в отсутствие каких-либо других совместно принимаемых препаратов или в рамках контролируемых исследований, результаты которых рецензируются экспертами (EACS 2012).
Читайте также:

