Поверхностные микозы по локализации разделяют на
Обновлено: 05.05.2024
Классификация грибов, кандидоза. Факторы патогенности возбудителей микозов
По классификации Langeron и Vanbreuseghem, разработанной в 1952 году, существует семь групп спор совершенных грибов:
1. Споры, представляющие собой оплодотворённую яйцеклетку округлой формы, свойственной оомицетам из класса Phycomyzetes.
2. Аскоспоры образуются в сумках (асках), развивающихся в специальных плодовых телах - аскокарпах.
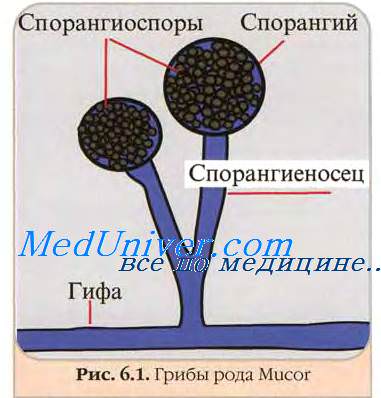
3. Зигоспоры возникают в результате слияния двух одинаковых по внешнему виду ветвей мицелия. Они свойственны мукоровым грибам и бывают однополые и разнополые.
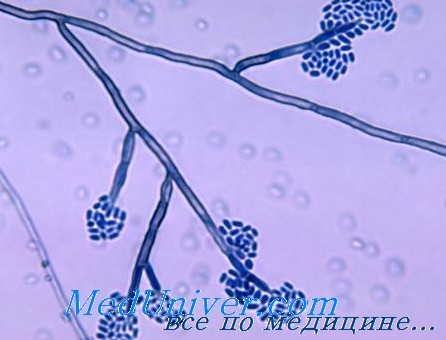
4. Спорангиоспоры развиваются в специальных органах спорангиях, располагающихся на вершине спорангионосных нитей.
5. Базидоспоры развиваются в специальных клетках базидиях.
6. Эндоспоры, развивающиеся в сферулах. После созревания сферула лопается, после чего эндоспоры попадают в окружающую среду. Данная группа спор характерна для возбудителей кокцидиоза и ри-носпоридиоза.
7. Хламидоспоры, которые образуются по ходу мицелия или на его концах.
Почти все патогенные грибы нуждаются в кислороде, обладают аэробным типом дыхания. Для питания грибов необходимы азотистые и углеродсодержащие вещества, различные соединения минеральной породы.
Патогенные грибы развиваются в кислых средах. Кардинальными точками являются рН 3-10; благоприятными - рН 6-6,5. Оптимальная температура - от 25 до 37 °С (Кашкин П. И., Айтохожин Н. А.).
Споруляции грибов благоприятствует понижение влажности питательных сред, минимальное содержание в них белков и углеводов.
По данным литературы, вызывать заболевания могут примерно 143 вида грибов, однако чаще всего возбудителями заболевания являются Aspergillus, Penicillium и Candida.
По данным Московского Центра глубоких микозов, кандидоз имеет место в 47,2% случаев, аспергиллёз - в 11,4%, смешанные микозы - в 9,4% наблюдений. Основными возбудителями отомикоза являются различного рода плесневые грибы: Aspergillus (niger, flavus, fumigatus), Penicillium (crustaceum, notatum, geaucum, mycetomasenum) и Candida (albicans, stellaidea, tropicales, pseudotropicalis, krusei, parakrusei, guilliermondii).
В патологии наружного и среднего уха особенно часто встречается Aspergillus niger (75,2%), реже - Candida albicans (6,7%), Penicillium flavum March (3,8%). Возможно сочетание Candida albicans с другими видами грибов и микроорганизмов.
Наиболее редко в клинической практике выявляется мукороз, вызванный грибом Mucor (Mucor mucedo Zink, Rhizopus nigricans Ehrenberg). Он поражает кожу, внутренние органы, лёгкие, сосуды и ткань мозга, желудочно-кишечный тракт и ЛОР-органы (с глубоким поражением костей).
Грибы рода Mucor при наличии фоновых заболеваний (сахарный диабет, болезни крови) способны к гематогенной генерализации вследствие прорастания в просвет кровеносных сосудов с развитием гнойного тромбоартериита. При этом возникает своеобразная форма мукорозного тромбангоита с образованием метастатических очагов поражения.
Существуют несколько видов классификации, предложенных различными авторами (Аравийский А. Н., Ариевич А. М., Хмельницкий О. К.). Однако единой классификации микозов нет.
По классификации Н. Д. Шеклакова, построенной с учетом этиологии и эпидемиологии, в отдельную группу выделяется кандидоз: поверхностный (Candida albicans, Candida tropicales), хронический генерализованный (гранулематозный) и висцеральный, вызываемые теми же видами кандидозных грибов. К глубоким микозам автор относит мукороз (род Absidia, Mucor Rhizopus), аспергиллез (Aspergillus fumigatuset flavus) и пенициллиоз (Penicillium crustaceum, Penicillium notatum).
По классификации О. К. Хмельницкого, выделено 4 группы патогенных грибов. Аспергиллез, пенициллиоз и кандидоз объединены в одну группу возбудителей, которые обнаруживаются в поражённых тканях в виде нитчатых и волокнистых структур.
В. Б. Антонов и соавт., Е. В. Пронина, Ф. П. Романюк среди различных форм кандидоза выделяют: поверхностные и глубокие, висцеральные и системные, диссеминированные и генерализованные, кандидосепсис и носительство.
Г. А. Самсыгина и соавт. предлагают следующую рабочую классификацию кандидоза по локализации и глубине поражения:
• кандидоз видимых слизистых (с уточнением локализации);
• кандидоз кожи и её придатков (кандидозный дерматит, кандидозная опрелость, их сочетания, поражение ногтей);
• системный кандидоз (с уточнением локализации: респираторного, желудочно-кишечного тракта, мочевой, костной и центральной нервной систем);
• висцеральный кандидоз, изолированное, несистемное поражение органа (с уточнением локализации поражения).
Для всех висцеральных форм характерно кандидозное поражение внутренних органов, возникающее вследствие обычно гематогенного проникновения инфекции, реже лимфогенного. Не исключены и другие пути инфицирования, например, по периневральным пространствам, занос с клетками-макрофагами, содержащими жизнеспособные Candida, контактное распространение возбудителя в результате инвазивного роста грибов вглубь тканей:
• диссеминированный кандидоз;
• генерализованный кандидоз;
• кандиданосительство.
Авторы утверждают, что все формы кандидоза, не исключая и кандиданосительство, могут быть врождёнными и постнатальными.
Для цитирования: Соколова Т.В., Малярчук Т.А., Газарян О.Л. Микозы стоп – эпидемиологическая проблема дерматологии. РМЖ. 2014;8:571.
Заболеваемость поверхностными микозами кожи
Заболеваемость поверхностными микозами кожи
В то же время имеются данные, указывающие на редкую встречаемость онихомикоза у амбулаторных больных в Швеции (9%) [22] и у населения в целом в Великобритании (3%) [23]. При целевом обследовании населения дерматологами Испании МС выявлены только в 2,9%, а онихомикозы – в 2,8% случаев [24].
В РФ МС регистрируется у каждого второго пациента в возрасте старше 70 лет [25, 32]. В США (штат Огайо) и Канаде заболеваемость возрастной группы старше 70 лет была в 3,2 раза выше, чем у лиц среднего возраста (28,1% против 8,7%) [29]. В Индии онихомикозы чаще регистрировались у мужчин, средний возраст которых составлял 34,5 года [33].
В настоящее время МС и онихомикозы нередко выявляются у детей. В РФ у детей до 6 лет заболеваемость МС в 2000 г. по сравнению в 1973 г. увеличилась с 0,18% до 4% [39, 40]. Дети, как правило, инфицировались от взрослых – родителей, родственников, гувернанток. В Европе и Америке частота онихомикоза при массовых обследованиях детей находится в пределах от 0,3% до 30,7% [41, 42]. При обследовании школьников онихомикоз регистрировался редко (0,18%) с преобладанием у мальчиков и детей, проживающих в сельской местности [43].
В 90-х гг. ХХ в. T. rubrum был основной причиной МС в странах Юго-Восточной Азии, Западной Африки и Северной Австралии. В начале ХХ в. он начал стремительно распространяться в России, Европе, Северной и Южной Америке [53]. В Греции в конце ХХ в. (1994–1998 гг.) при обследовании 791 пациента с онихомикозом дерматофиты с преобладанием T. rubrum выделялись в 72,3% случаев, плесневые грибы – 9,6%, дрожжеподобные грибы рода Candida – в 2%, смешанная флора – в 16,1% случаев. Причиной поражения ногтевых пластинок на кистях, наоборот, чаще были дрожжеподобные грибы рода Candida (72%), реже – дерматофиты (10%), плесневые грибы (5,6%) и смешанная флора (12,4%) [54]. В РФ доля T. rubrum в структуре выделенных культур дерматофитов составляла 80% [7]. При обследовании 271 пациента с сахарным диабетом (СД) 1-го и 2-го типов в Дании онихомикоз выявлен у 22% пациентов, дерматофиты вызывали заболевание в 93% случаев, грибы рода Candida – только в 7% [55].
Для конца ХХ в. и первого десятилетия XXI в. характерно преобладание в структуре возбудителей микозов и онихомикозов стоп дерматофитов. В то же время одни исследователи указывают на их лидирующее значение, другие отмечают снижение их доли на фоне роста таковой возбудителей дрожжевой и плесневой флоры. Так, в Москве в структуре выделенных культур дерматофитов на долю T. rubrum при онихомикозах приходится 80%, Tr. m. var. interdigitale – только 8% [54]. В Санкт-Петербурге основным возбудителем МС у 91,5–92% больных является T. rubrum [8, 56]. В Сургуте преобладал T. rubrum (75%), доля Tr. m. var. interdigitale составляла 23%, Candida albicans – 2% [57]. В Республике Татарстан в патогенезе МС ведущее место занимают дерматомицеты (65,7%), преимущественно грибы рода Trichophyton: T. rubrum (48,1%) и Tr. m. var. interdigitale (13,8%), выявляемые как отдельно, так и в виде ассоциаций с дрожжеподобными и/или плесневыми грибами [12]. Использование метода ПЦР для определения этиологии онихомикозов у военнослужащих позволило выявить Т. rubrum и Tr. m. var. interdigitale у 72,9% больных, что на 27,9% выше, чем при использовании культурального метода [58].
Интересные данные получены при обследовании ветеранов подразделений особого риска, подвергшихся ионизирующему излучению [59]. В 78% случаев причиной МС были дерматофиты. T. rubrum высевался практически у всех пациентов (96%), в единичных случаях – Tr. m. var. interdigitale (3,2%) и E. floccosum (0,6%). Candida spp. были самостоятельным этиологическим агентом в 16,5% случаев. Ассоциации дерматофитов, дрожжеподобных грибов, бактерий и плесени встречались в 5,5% случаев [59].
Важную роль в эпидемиологии МС играют климатические условия. Заболевание наиболее часто регистрируется в странах с субтропическим и тропическим климатом. Этому способствует высокая температура окружающей среды и влажность [67, 71–75]. На заболеваемость МС влияют профессиональные факторы [76]. Они часто возникают у шахтеров, рабочих металлургической, текстильной промышленности, поражая до 28,2–54,3% работающих [67, 69, 79–82]. А у работников нефтехимической промышленности заболеваемость МС достигает 65% [83]. Предрасполагают к возникновению МС производственные вредности в электронной промышленности и на производствах, связанных с вибрацией [84, 85].
Повышенное содержание сахара в крови при СД создает благоприятные условия для гиперколонизации организма больного микотической флорой. Этиологическим фактором в большинстве случаев (89,3%) является T. rubrum [109]. Другие авторы указывают на преобладание микст-инфекции над моноинфекцией, что следует учитывать при выборе тактики лечения. Так, T. rubrum в виде моноинфекции верифицировался только в 38,0±5,8% случаев, а смешанное инфицирование с С. albicans – в 51,0±6,0% и с Aspergillus – в 11,3±3,7% [114]. Имеются указания, что в половине случаев T. rubrum образует ассоциации с Candida spp. и Penicillium spp. [113].
Группой риска в возникновении МС являются больные с сосудистыми нарушениями в области нижних конечностей – хронической венозной недостаточностью (ХВН), облитерирующим эндартериитом, синдромом Рейно и т. д. [115–119]. Клинические проявления МС у больных с сосудистой патологией обнаружены в 75,6±3,9% случаев [114]. Использование осциллографии и реовазографии при МС позволило выявить сосудистые нарушения у 90–95% больных. При этом 2/3 пациентов имели функциональные нарушения, остальные – стойкие спастические состояния, облитерирующий эндартериит, синдром Рейно, ХВН вплоть до развития варикозного симптомокомплекса [116, 119, 120]. С другой стороны, при ХВН нижних конечностей МС диагностировался у 38% больных, а при хронических облитерирующих заболеваниях артерий – у 16% [115]. Грибы при ХВН выявлены у 2/3 (60,9%) больных [118].
Интересные данные получены при сравнении микроциркуляции ногтевого ложа пальцев стопы с использованием компьютерного капилляроскопа у пациентов с МС и здоровых добровольцев. Выявлена эндотелиальная дисфункция на фоне воспалительного процесса. При МС увеличивались степень извитости капилляров (2,0±0,9 против 1,1±0,8) и размер периваскулярной зоны (111,2±18,4 мкм против 99,4±14,4 мкм), отмечено снижение скорости кровотока [121].
Сведения о влиянии нарушений функций вегетативной нервной системы у больных МС представлены рядом авторов [122, 123], и нередко данные нарушения являются ключевыми звеньями патогенеза. Изменения функционального состояния периферической вегетативной нервной системы характеризуются снижением амплитуды кожного симпатического потенциала в 1,4 раза и удлинением его латентного периода в 2,9 раза. Это способствует формированию трофических и метаболических расстройств в очагах поражения у больных с данной патологией [11]. Существенно, что наиболее выраженные изменения (р<0,05) отмечаются у больных со сквамозно-гиперкератотической формой МС. С другой стороны, выраженный гипергидроз в области стоп предрасполагает к возникновению экссудативных форм заболевания [124].
МС уверено лидируют в структуре дерматологической патологии стоп [7, 125, 126]. В то же время МС нередко регистрируются у больных с различными дерматозами. У больных псориазом МС выявляется в 46,5% случаев [127]. При этом МС с онихомикозом диагностирован у 18,9% больных, а миконосительство – у 13,4%. Аналогичные данные приводят зарубежные авторы – 13% [128]. При псориатических поражениях ногтей онихомикозы наблюдались в 63,3% случаев [129]. У больных с кератозами (45% наследственной и 55% приобретенной этиологии) онихомикозы верифицированы в 54,4% случаев [130]. Частота возникновения онихомикоза у пациентов с аутоиммунными кожными заболеваниями в 1,5 раза выше, чем у пациентов без подобных состояний [131]. Сочетания мелкоточечного кератолиза с МС наблюдалось в 63,3% случаев [57], при этом преобладала дисгидротическая форма заболевания, часто возникала экзематизация, а клиническая картина МС вуалировалась проявлениями мелкоточечного кератолиза.
В последние два десятилетия проведены многочисленные исследования, подтверждающие связь между микозами кожи и заболеваниями аллергического генеза. Доказана роль грибов в патогенезе атопического дерматита, бронхиальной астмы, крапивницы, аллергического ринита и конъюнктивита, микробной экземы и др. заболеваний [7, 132–137]. Способность компонентов Trichophyton связываться с IgE-антителами выявлена несколькими методами – радиоаллергосорбентным, твердофазным иммуноферментным анализом, вестерн-блоттингом, методом радиоиммунопреципитации [138]. Отмечена высокая частота регистрации повышенного уровня IgE-антител (31%) и увеличения чувствительности к Trichophyton (16,5%) у специалистов, занимающихся педикюром, контактирующих с кожей и вдыхающих грибковый аллерген [139]. Специфическая терапия в случае развития гиперэргической реакции замедленного типа к Trichophyton должна быть пролонгированной с использованием антимикотиков, не влияющих на активность стероидов (тербинафин и флуконазол) [133]. Сухость кожи при атопическом дерматите является причиной частых микротравм и инфицирования [98]. Микогенная сенсибилизация к С. аlbicans выявлена у больных псориазом в 77,9% случаев, она коррелировала с тяжестью процесса и преобладала при экссудативной форме заболевания [127].
У ветеранов подразделений особого риска, имеющих МС и подвергшихся ионизирующему излучению, спектр соматической патологии с учетом иммуносупрессии достаточно широк. Преобладали хронические заболевания опорно-двигательного аппарата – 69% (остеохондроз различных отделов позвоночника – 63%, артрозы различных суставов – 21%), сосудистые заболевания нижних конечностей – 71% (облитерирующий атеросклероз – 12%, варикозная болезнь – 67%). Патология ЖКТ встречалась у 55% больных (хронический гастродуоденит – 39%, язвенная болезнь желудка и двенадцатиперстной кишки – 9%, панкреатит – 26%) [59].
В настоящее время большое внимание уделяется изучению ПМК у больных, получающих системные глюкокортикостероиды (СГКС) [140–143]. В настоящее время контингент таких пациентов значительно увеличился. СГКС применяют при шоковых состояниях, лечении ревматических заболеваний, бронхиальной астмы, аллергодерматозов, саркоидоза, заболеваний крови, при трансплантации органов и многих других патологиях. Многие авторы относят применение СГКС к факторам риска развития ПМК [7, 144–146].
МС на фоне приема СГКС отличаются несвойственным спектром возбудителей и атипичными клиническими проявлениями [147]. Лидирует T. rubrum (92,1%), редки – Candida spp. (7,4%), и Tr. m. var. interdigitale (2,1%). У 1/3 пациентов МС сочетается с кандидозом слизистых оболочек ЖКТ и гениталий. В 96,4% случаев возбудителем является С. albicans, в 3,6% – С. tropicalis.
Клиническая эффективность лечения онихомикоза стоп не превышает 67%, при этом этиологическое излечение отмечено у 46%, полное – у 33% пациентов; при онихомикозе кистей – у 83%, 71% и 67% соответственно. Рецидив онихомикоза стоп в течение 12 мес. возникает у 47%, онихомикоза кистей – у 25% больных.
МС нередко осложняются вторичной пиодермией. Выявлена связь между дерматофитами и пиогенными бактериями. Синергизм пиококков и грибов, с одной стороны, способствует глубокому проникновению дерматофитов в кожу. А персистенция МС, с другой, повышает возможность инфицирования кожи бактериями за счет нарушения трофики и целостности кожи при наличии трещин, эрозий. Клинические проявления интертригинозной формы МС являются результатом взаимодействия дерматофитов и бактериальной флоры, а соотношение дерматофиты/бактерии меняется в пользу последних, что усиливает воспалительную реакцию в очаге [93, 148]. Присоединение вторичной пиодермии при дисгидротически-экссудативных формах МС наблюдается у 25–30% больных. В этих случаях микозы протекают торпидно и труднее поддаются терапии [92, 149, 150]. В республике Татарстан МС, осложненные вторичной пиодермией, регистрируются в 14,8% случаев и являются серьезной дерматологической проблемой [12] .
МС являются актуальной проблемой при рожистом воспалении нижних конечностей [151–153]. Встречаемость МС с онихомикозом у данного контингента больных достигает 72–91% [154]. На роль МС в патогенезе рожистого воспаления имеются две точки зрения. Одни авторы не считают МС фактором риска рожистого воспаления [155], другие определяют его как весьма значимый [156, 157]. Основным возбудителем МС у больных с рецидивирующим рожистым воспалением нижних конечностей является T. rubrum (96%). В 44% случаев он ассоциируется с C. albicans. Важную роль в патогенезе заболевания играет дефицит цинка, содержание которого у больных МС с рецидивами рожистого воспаления в 2 раза ниже, чем без них. С увеличением частоты рецидивирования рожистого воспаления содержание цинка в сыворотке крови у больных МС неуклонно снижается [157].
МС кандидозной этиологии по сравнению со здоровыми людьми чаще регистрируются у больных гипотиреозом и гипертиреозом [158]. Назначение антибиотиков, гормонов, цитостатиков, химиотерапевтических и других препаратов при ряде заболеваний также способствует персистенции микотической флоры, обусловливая хронизацию МС и неудачи в лечении [5]. У пациентов, получающих иммунодепрессанты, онихомикоз выявлялся в 24% случаев [131]. В Исландии выявлено, что больные с онкологической патологией чаще страдают онихомикозом, чем здоровые люди [101].
Важную роль в инфицировании МС и возникновении рецидивов заболевания играет иммунная недостаточность [159]. Недаром МС и онихомикозы являются дерматологическими маркерами ВИЧ/СПИДА [160–164].
По данным Л.Э. Ибрагимовой, половина ВИЧ-инфицированных юношей призывного возраста в Ульяновской области имели МС в сочетании с онихомикозом [165]. При этом происходит отягощение как соматического заболевания, так и МС.
Заключение
Обзор многочисленных публикаций отечественной и зарубежной литературы по эпидемиологии МС свидетельствует об актуальности данной проблемы в междисциплинарном масштабе. Организация помощи этому контингенту больных должна строиться с учетом всех перечисленных факторов, которых, в действительности, значительно больше. Существенное значение имеет проведение научно-практических конференций, симпозиумов, конгрессов, семинаров, круглых столов с участием смежных специалистов под эгидой дерматологов, микологов, микробиологов.
Возбудители микозов. Поверхностные микозы.
Из многих тысяч известных видов грибов лишь около 100 (представители 15 родов) способны вызывать микозы человека и животных.
При этом патогенность большинства из них сравнительно невелика, и заболевания обычно развиваются на фоне нарушений обмена веществ, эндокринных расстройств или иммунодефицитных состояний. Предрасполагающими факторами также выступают нарушения питания, авитаминозы, дисбактериозы и многие другие. Чаще заболевания наблюдают у детей (кандидозы, дерматомикозы) у детей, а также у лиц некоторых профессий (например, у работающих на мукомольных предприятиях, у лиц, занятых в производстве антибиотиков, сотрудников микологических лабораторий и т.д.).
Патогенные грибы вызывают поражения кожи и её придатков, подкожной клетчатки, иногда поражения мышц и суставов, а также различных внутренних органов, ЦНС. При этом большинство видов не продуцирует каких-либо токсических веществ, а патогенез поражений включает развитие реакций гиперчувствительности на компоненты патогенных грибов, проявляющие свойства аллергенов.
Существуют разнообразные подходы к классификации микозов, вызываемых патогенными грибами. Наиболее часто их разделяют в соответствии с локализацией и характером поражений либо в соответствии с родовой принадлежностью возбудителя (например, эпидермофитии, бластомикозы и т.д.). Выделяют поверхностные, подкожные, глубокие и оппортунистические микозы, а также микотоксикозы. ''
Поверхностные микозы
Возбудители поверхностных микозов — плесневые грибы, способные разлагать кератин эпидермиса, волос и ногтей. По локализации инфекционных процессов заболевания разделяют на кератомикозы (сапрофитйи) и дерматомикозы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эти заболевания поражают только верхний слой эпидермиса. Часто они не сопровождаются никакими жалобами, и пациенты даже не знают об инфекции. Поверхностные микозы почти не заразны.
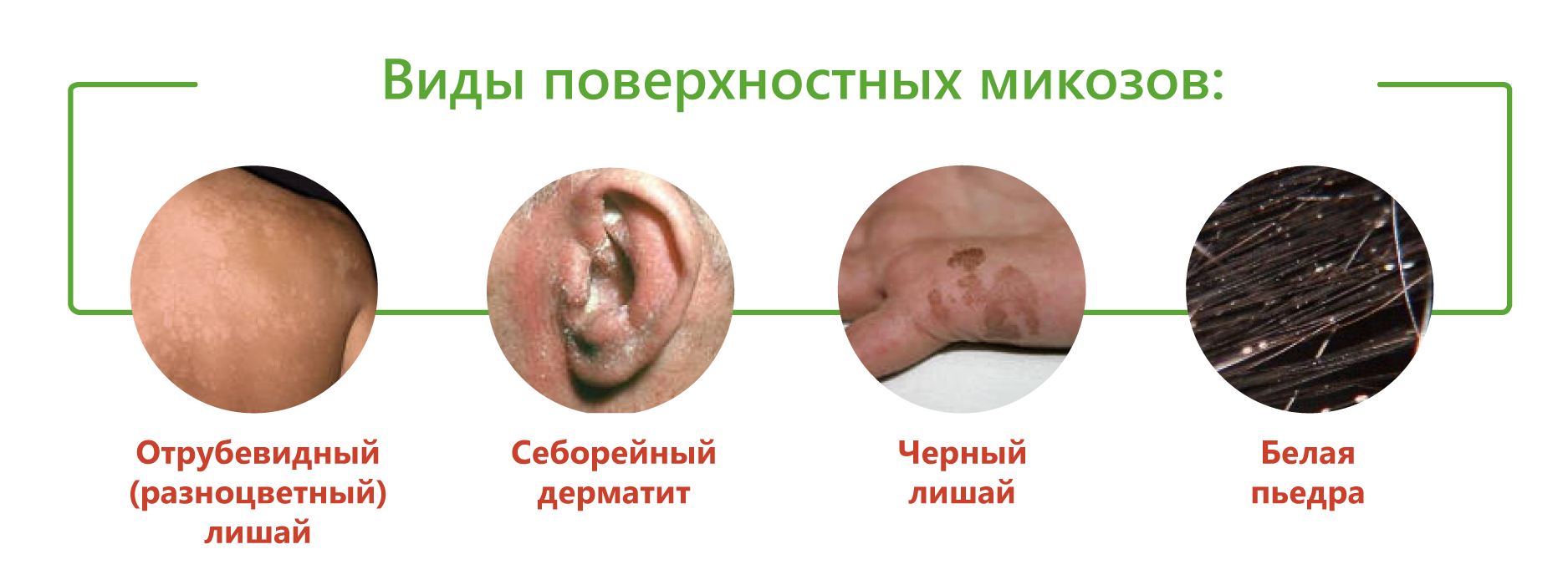
Самые частые поверхностные микозы кожи:
- отрубевидный, или разноцветный лишай;
- себорейный дерматит;
- белая пьедра.

Реже встречаются черный лишай и черная пьедра. Поражение вызывают грибы рода Malassezia, Hortaea, Trichosporon и Piedraia.
Возбудители отрубевидного лишая являются частью нормальной кожной микрофлоры. Это дрожжеподобные грибки, которые встречаются не только у человека, но и у животных (свиньи, козы, лошади и другие). Помимо разноцветного лишая, они вызывают развитие себорейного дерматита, перхоти, фолликулита. В некоторых случаях эти грибки попадают в кровь при катетеризации центральных вен, особенно у новорожденных детей.
Черный лишай распространен в тропических областях Земли. Источником заражения является влажная почва, компост, перегной, гниющая древесина.
Белая пьедра поражает волосы. Она встречается во всем мире, но наиболее распространена в субтропиках и тропиках. Ее возбудитель является второстепенным компонентом нормальной кожной микрофлоры.
Развитию этого заболевания способствует угнетение иммунитета. Так, им нередко сопровождается лейкоз, состояние после трансплантации органов, множественная миелома, апластическая анемия, лимфомы, злокачественные опухоли, наркомания и СПИД. Кроме вовлечения волос, грибок может вызвать у таких пациентов эндофтальмит, перитонит, эндокардит и другие хронические воспалительные процессы.
Черная пьедра поражает волосы на голове, лице, лобковой области. Она распространена в Юго-Восточной Азии и Латинской Америке.
Возбудители поверхностных микозов не опасны для здорового человека. Однако при угнетении защитных сил организма они способны проникнуть в глубокие ткани и привести к патологии внутренних органов.
Симптомы поверхностного микоза
Все поверхностные микозы поражают роговой слой эпидермиса или волосы. Живые ткани кожи в патологический процесс не вовлекаются.
Отрубевидный лишай – хроническое заболевание верхнего слоя кожи. Оно характеризуется хорошо ограниченными очагами белого, розового, палевого или бурого цвета, которые часто сливаются. Участки поражения покрыты тонкими чешуйками и слегка шелушатся. Цвет меняется в зависимости от обычной пигментации кожи, действия солнечного света и тяжести заболевания.
Поражение возникает на туловище, плечах, руках, реже на шее и лице. В ультрафиолетовом облучении видна характерная бледно-зеленая флуоресценция. Чаще болеют молодые люди, но заболевание может поражать и детей, и пожилых людей.
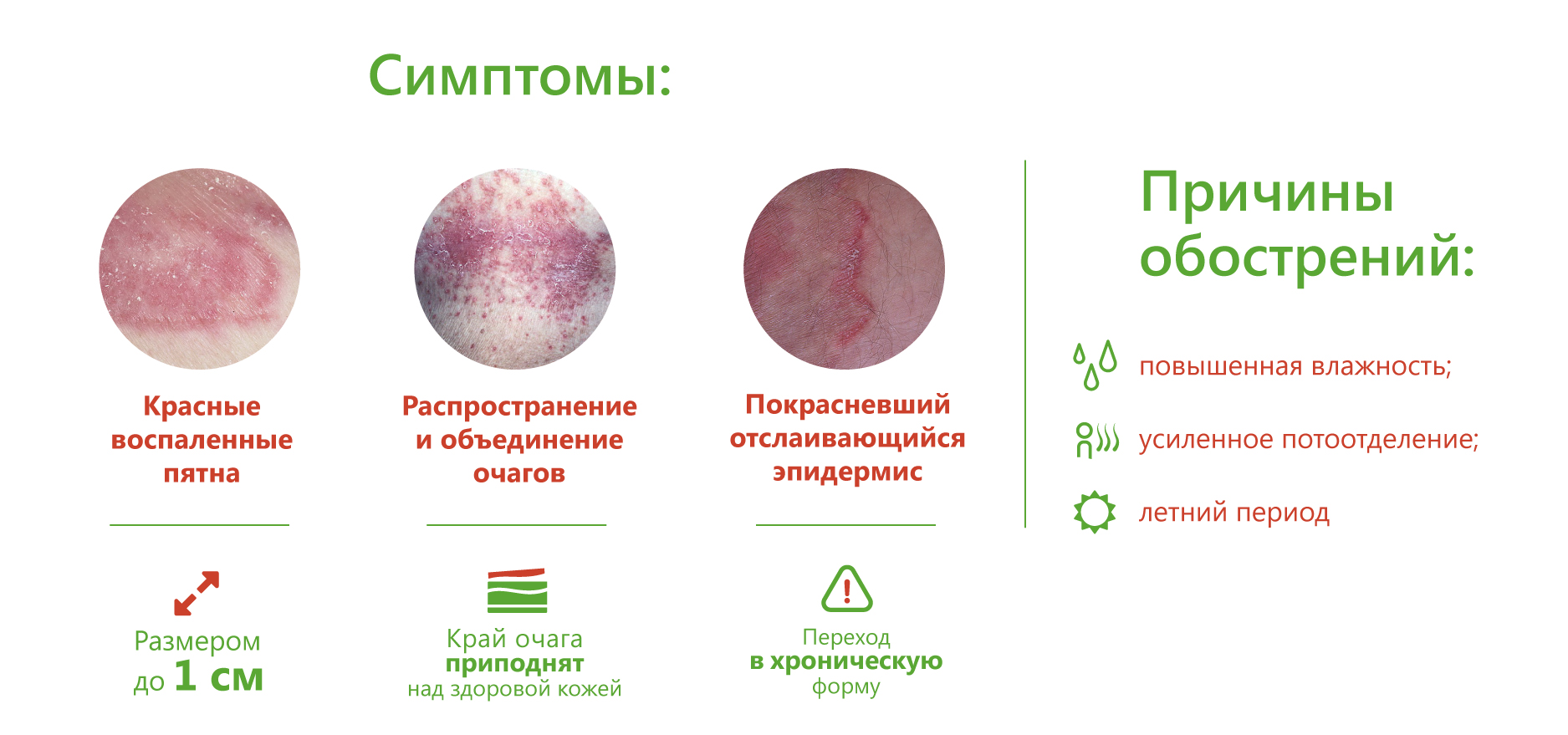
Отрубевидный фолликулит сопровождается появлением мелких уплотнений на спине, груди, плечах, реже на шее и лице. Они непостоянны и часто появляются после пребывания на солнце. В устьях инфицированных волосяных фолликулов при микроскопии определяется большое количество грибков. Заболевание хорошо поддается лечению, однако после выздоровления требуется регулярное профилактическое применение противогрибковых препаратов, например, лосьона Клотримазол для ногтей и кожи.
Такие поверхностные микозы, как себорейный дерматит и перхоть, возникают при сочетании нескольких из перечисленных факторов:
- генетическая предрасположенность;
- стрессы;
- изменение количества и состава кожного сала;
- щелочная реакция кожи при увеличении активности эккриновых потовых желез;
- болезнь Паркинсона;
- СПИД.
Клинические проявления: покраснение и шелушение в областях, хорошо снабженных сальными железами. Это волосистая часть головы, лицо, брови, уши, верхняя часть туловища. Очаги имеют красный цвет и покрыты жирными чешуйками. Часто отмечается кожный зуд, особенно на голове.
Несмотря на лечение поверхностного микоза, такого как перхоть или себорейный дерматит, часто наблюдаются рецидивы заболевания.
Белая пьедра поражает волосы, обычно в подмышечных впадинах или на голове, реже на лице или в области лобка. Заболевание чаще встречается у молодых людей. Внешне она проявляется непостоянными мягкими белыми или светло-коричневыми узелками около 1 мм в диаметре, прочно прикрепленными к волосам.
Лечение поверхностного микоза
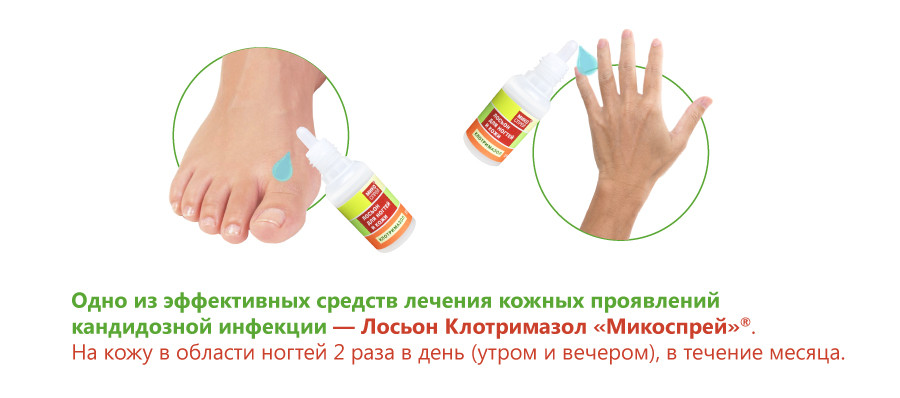
При отрубевидном лишае лечение поверхностного микоза заключается в использовании местных противогрибковых препаратов, которые жители Москвы и других регионов могут купить на нашем сайте по выгодной цене. К ним относится, например, лосьон Клотримазол для ногтей и кожи. Это очень удобное средство, которое легко наносить на кожу. Под его действием возбудители поверхностных микозов и дерматомикозов быстро погибают. Лосьон следует использовать дважды в день на протяжении 2 недель. Он смягчает кожу, не вызывает ее раздражения и не всасывается в кровь. Поэтому побочные эффекты у этого лекарства практически отсутствуют. Стоимость терапии с помощью лосьона ниже, чем при использовании многих других фунгицидных средств.
При рецидивах заболевания или при обширном поражении назначают противогрибковые медикаменты для приема внутрь. Врачи назначают кетоконазол или итраконазол. Самолечение этими медикаментами опасно для здоровья, поскольку у них есть противопоказания и побочные эффекты.
Чтобы заболевание не повторялось, необходимо еженедельное использование антифунгальных средств, например, лосьона Клотримазол, в течение длительного времени. Пигментация кожи восстанавливается в течение нескольких месяцев.
При черном лишае противогрибковые средства наносят на ладони 2 раза в день в течение месяца. Эта патология эффективно лечится с помощью клотримазола в виде лосьона, который можно приобрести на нашем сайте.
При белой пьедре простейший метод лечения – сбривание волос. В последующем можно использовать наружные антифунгальные средства для предотвращения рецидива. Лосьон Клотримазол следует втирать в кожу головы и наносить на волосы 1 раз в неделю для профилактики повторного появления грибка.
Черная пьедра лечится путем бритья волос или приема внутрь противогрибковых антибиотиков, таких как тербинафин. Дополнительно кожу головы и волосы обрабатывают средствами с антимикотическим эффектом. В таком случае удобнее использовать не мази или кремы, а препараты в жидкой форме, например, Клотримазол лосьон для ногтей и кожи.
Профилактика заболевания
Поверхностные микозы передаются лишь при тесном контакте с больным человеком и при использовании общих предметов быта, например, расчесок. Заболевание возникает у предрасположенных людей с измененными свойствами кожного сала или угнетением иммунитета.

Поэтому первичная профилактика состоит в отказе от близкого телесного контакта с людьми, у которых есть признаки грибковой инфекции. Недопустимо пользоваться чужими предметами гигиены. В путешествиях по тропическим странам рекомендуется защищать волосы головным убором. Вероятность попадания грибка при этом резко снижается. Руки и ноги рекомендуется обрабатывать средством профилактического действия – препаратом Микоспрей.
Вторичная профилактика заключается в регулярном применении противогрибковых средств в течение длительного времени даже после излечения. Это необходимо, поскольку споры возбудителя могут долго сохраняться в роговом слое кожи или на волосах. Еженедельная обработка кожи лосьоном Клотримазол позволит защититься от рецидивов болезни.
Чтобы избежать появления разноцветного лишая, не следует загорать сразу после водных процедур. Рекомендуется использовать солнцезащитный крем или вообще отказаться от пребывания под прямыми солнечными лучами.
Для предупреждения тяжелых форм заболевания необходима поддержка иммунитета, витаминизированное питание, общеукрепляющие процедуры.
Системные, или глубокие микозы – группа инфекционных заболеваний, вызванных грибковым поражением не только кожи, но и других органов. Некоторые из них (кокцидиоидоз и гистоплазмоз) относятся к особо опасным инфекциям, в связи с их высокой заразностью и тяжестью клинических проявлений.
Системное поражение организма грибками может проявляться патологией кожи, органов пищеварения, дыхания, лихорадкой, снижением веса, психическими расстройствами и многими другими признаками.
Большинство системных микозов вызвано грибками, которые в норме живут во внешней среде и на коже человека, не приводя к патологии. Однако при снижении защитных сил организма возбудитель активизируется, проникает в кровоток и вызывает поражение внутренних органов.

В последние годы глубокие микозы встречаются все чаще. Это связано с распространением факторов риска инфекции:
- химиотерапия и облучение у онкологических больных;
- применение иммунодепрессантов и глюкокортикоидов;
- длительное лечение антибиотиками;
- ВИЧ-инфекция и СПИД;
- аутоиммунные болезни (склеродермия, псориаз, ревматоидный артрит, сахарный диабет, синдром Рейно и другие).
Заболевание имеет хронический характер, его признаки развиваются постепенно. На ранних стадиях возможно бессимптомное течение.
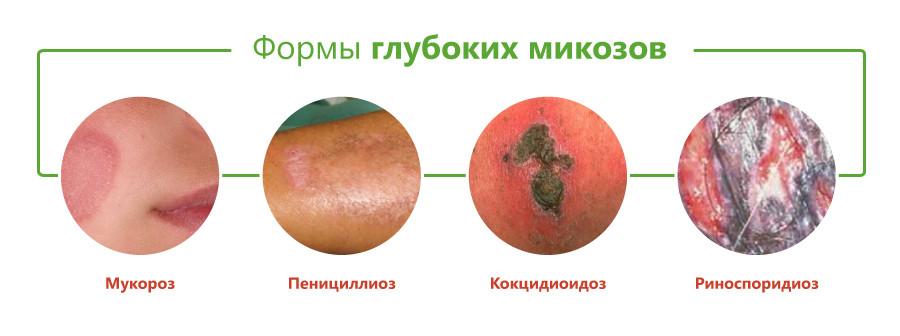
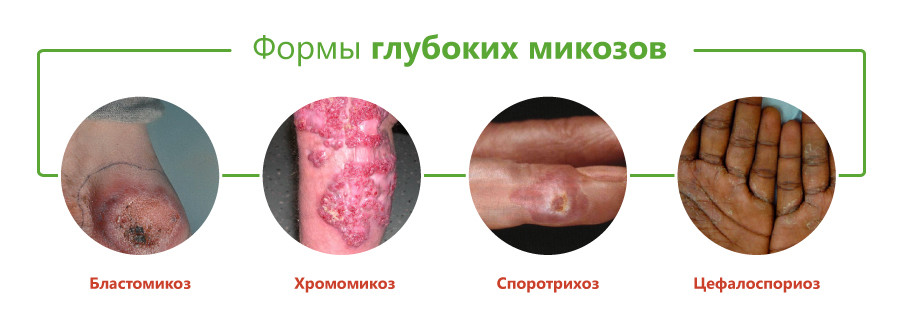
Виды глубоких микозов
Классификация глубоких микозов основана на виде возбудителя и включает следующие формы:
- бластомикоз и криптококкоз;
- гистоплазмоз;
- кокцидиоидоз;
- споротрихоз;
- мукороз;
- аспергиллез;
- пенициллиоз;
- хромомикоз;
- риноспоридиоз;
- цефалоспориоз;
- кладоспориоз;
- келоидный микоз;
- мицетомы грибковой природы.
К глубоким псевдомикозам относятся актиномикоз и нокардиоз.
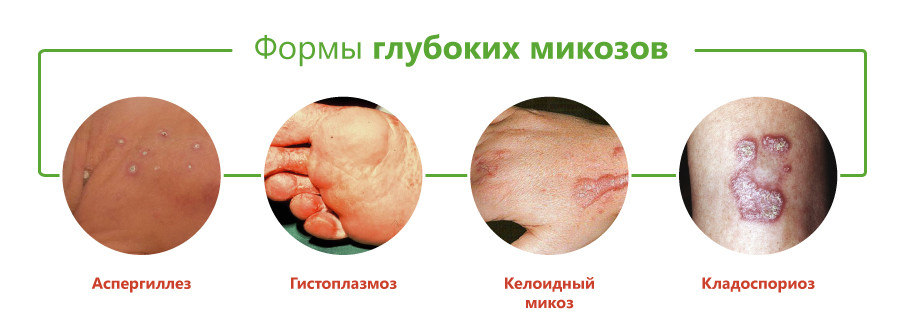
Принято считать, что возбудители большинства этих заболеваний вызывают глубокий эндемический микоз, то есть встречаются только на отдельных участках территории Земли. К ним относятся бластомикоз, кокцидиоидоз, паракокцидиоидоз, гистоплазмоз, пенициллиоз, хромомикоз. Они встречаются в некоторых регионах Америки, Юго-Восточной Азии, Африки, Австралии. Однако в связи с увеличением миграции населения эти болезни могут возникать и у жителей других районов.
Симптомы глубокого микоза не всегда зависят от его причины. У больных появляется кашель, лихорадка, боль в костях и суставах, боль в груди, правом подреберье, увеличение лимфатических узлов. При поражении мозга и его оболочек нарушается сознание и развивается кома.
Причины возникновения
Возбудители системных микозов часто живут в почве эндемичных участков. При контакте с пылью и землей они попадают в дыхательные пути человека. При последующей миграции населения инфекция распространяется в более благополучные страны.

В окружающей среде такая форма грибка трансформируется в мицелиальную. При проникновении ее с пищей, водой или воздухом она способна вызвать заболевание у другого человека.
Во многих случаях для активации грибков в организме необходимо снижение иммунной защиты человеческого организма. Эти условия возникают при длительном и необоснованном приеме антибиотиков, цитостатиков, противовоспалительных гормонов. На этом фоне может не только развиться инфекция, попавшая извне, но и внутренние сапрофитные грибки, безвредные для здорового человека (актиномицеты, аспергиллы, кандида, плесневые грибки).
Одна из главных причин развития системных микозов в нашей стране – синдром приобретенного иммунодефицита. В таком случае инфекция протекает очень тяжело, плохо поддается лечению и нередко служит причиной неблагоприятного исхода.
Кроме того, встречаются случаи заражения персонала лабораторий, работающего с культурой грибков.
Способы диагностики микозов
Эти инфекции встречаются в общей практике нечасто, поэтому диагностика обычно затруднена. Кроме того, эти заболевания имеют схожие внешние признаки с другими поражениями кожи, разнообразные общие проявления и нередко сочетаются с кожным туберкулезом и пиодермиями.
Основа диагностики – распознавание тканевой формы грибка, имеющей особенности у каждого возбудителя. Для этого необходимо получить срез ткани, например, при биопсии, окрасить его специальными веществами и изучить под микроскопом.
Получение культуры возбудителя, то есть выращивание его на питательной среде, крайне затруднено и проводится лишь в специализированных лабораториях.
Дополнительные методы диагностики:
- биопсия кожи;
- определение антигенов и антител к грибку в сыворотке крови;
- рентгенография легких и костей;
- люмбальная пункция;
- пункция костного мозга.
Лечение
Терапия системных грибковых инфекций зависит от общего состояния пациента, вида возбудителя, формы и тяжести течения болезни, сопутствующих заболеваний, переносимости лекарств.
Лечение глубоких микозов основано на применении фунгицидных препаратов.
Кетоконазол может использоваться внутрь и в виде лосьона или других наружных форм для профилактики кандидоза у больных с иммунодефицитом. При кандидозном эндокардите может понадобиться хирургическая операция – замена пораженного клапана на искусственный.
Лечение аспергиллеза проводят, используя амфотерицин В и итраконазол. При аллергическом варианте болезни, сопровождающемся приступами бронхиальной астмы, дополнительно назначаются глюкокортикоидные гормоны. При тяжелом поражении легких, сопровождающемся кровохарканьем, выполняют операцию – удаление доли или всего легкого.
Амфотерицин В или кетоконазол используются для лечения гистоплазмоза, криптококкоза, кокцидиоидомикоза, паракокцидиоидомикоза, бластомикоза. Только амфотерицин В применяется в терапии мукоромикоза и споротрихоза.
Дополнительно проводится патогенетическая и симптоматическая терапия, направленная на снятие интоксикации и поддержание жизненных функций организма:
- инфузии солевых растворов, гемодеза, плазмы;
- витамины и общеукрепляющие средства;
- бронхолитики;
- обезболивающие и другие.
В случае тяжелой дыхательной недостаточности, вызванной грибковой пневмонией, показана кислородотерапия или искусственная вентиляция легких.
Профилактика глубоких микозов
Способы предупреждения системных микозов можно разделить на 3 группы.
Находясь в эндемичных районах Америки, Юго-Восточной Азии или Африки, следует соблюдать правила личной гигиены. Путешествуя в природных условиях, нужно избегать контакта с пылью или водой из рек и прудов. Если после возвращения на родину человек почувствовал ухудшение самочувствия, у него появился кашель, боли в груди, лихорадка, нужно обязательно проконсультироваться у инфекциониста, сообщив ему о районе своей поездки.
Чтобы повысить сопротивляемость организма к грибковой инфекции, следует избегать необоснованного применения антибиотиков и гормональных препаратов. Во время лечения по поводу злокачественной опухоли нужно соблюдать все предписания врачей по профилактике инфекций.
ВИЧ-инфицированным людям нужно регулярно наблюдаться у инфекциониста и получать при необходимости антиретровирусную терапию.
Читайте также:

