Повышение температуры тела при педикулезе
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
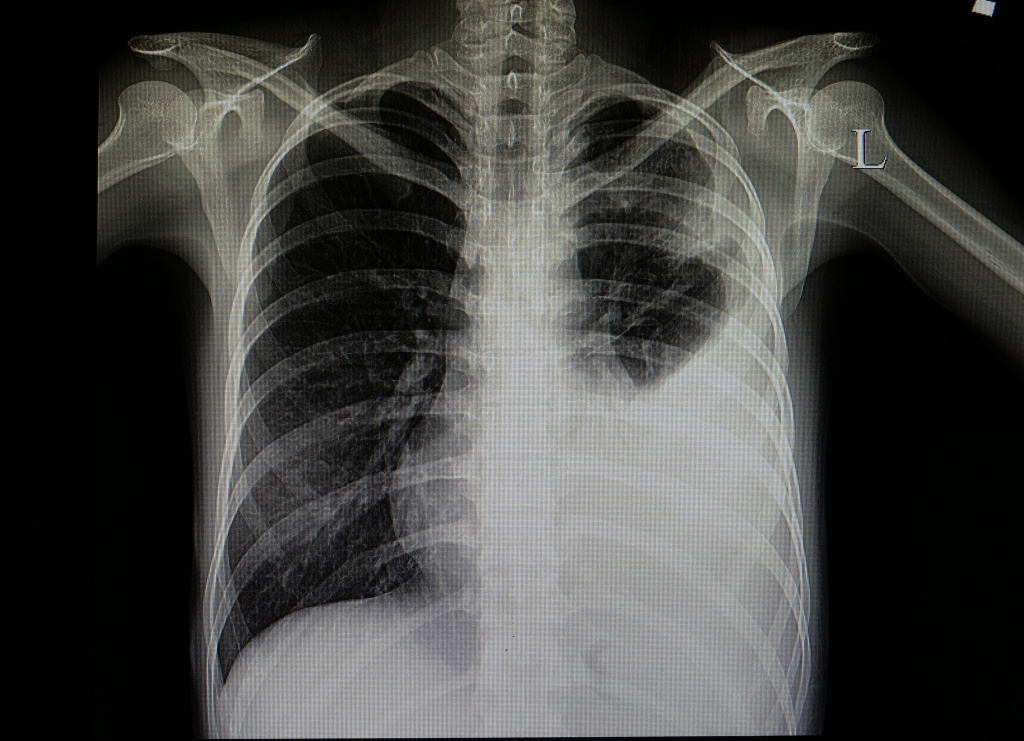
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
- у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
- ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Педикулез у детей - паразитарное заболевание, вызываемое вшами (головными, платяными и лобковыми). Педикулез у детей проявляется зудом кожи в местах укусов вшей, сыпью, расчесами кожи, часто – вторичной инфекцией кожных покровов. Диагностика педикулеза у детей проводится педиатром или детским дерматологом и основана на обнаружении вшей и гнид при визуальном осмотре (в том числе под лампой Вуда) на волосистой части головы, одежде, лобковой области. Для лечения педикулеза у детей применяются специальные инсектицидные препараты (Педилин, Ниттифор, Медифокс и др.) в соответствии с инструкцией.
Общие сведения
Педикулез у детей (вшивость) – эктопаразитарная инфекция, переносимая кровососущими насекомыми (вшами), обитающими на теле ребенка. Для человека опасность представляют три вида вшей: Pediculus humanus capitis (головная вошь), Pediculus humanus сorporis (платяная вошь) и Pediculus pubis (лобковая вошь). Каждый вид вшей имеет свое место паразитирования и вызывает соответствующие проявления педикулеза. Головной педикулез чаще обнаруживается у детей; лобковый педикулез – преимущественно у молодежи; платяной педикулез – как правило, у пожилых людей, живущих в неблагоприятных санитарных условиях.
Эпидемиологическое распространение педикулеза среди детей и взрослых представляет социально значимую проблему, решением медицинских аспектов которой занимается педиатрия, дерматология и венерология. Согласно официальной статистике, наиболее инфицированной педикулезом возрастной группой является молодежь от 15 до 24 лет (35%), за ней следуют дети и подростки до 14 лет (27%), и, наконец, взрослые в возрасте от 35 до 50 лет (16%). Среди организованных детей головной педикулез чаще всего встречается у воспитанников домов ребенка, школ-интернатов и детских садов.

Причины педикулеза у детей
Мнение о том, что педикулезом заболевают исключительно социально неблагополучные дети, является глубоко ошибочным. В детском возрасте вши обнаруживаются примерно у каждого пятого ребенка, независимо от его чистоплотности и условий проживания. Источником вшей может являться только человек, поэтому для заражения достаточно находиться в тесном контакте с заболевшим педикулезом ребенком в детском саду, школе, летнем лагере или другом детском коллективе. Перенос вшей от больного к здоровому ребенку может происходить при использовании общих средств гигиены (полотенца, расчески, заколки, шапки), во время активных подвижных игр и т. д. Наиболее подвержены заболеваемости педикулезом девочки, имеющие длинные волосы, которые требуют тщательного ухода. Часто заболеваемость педикулезом среди детей носит характер вспышек в организованных коллективах; пик заболеваемости приходится на лето-осень.
Грудные дети могут заразиться педикулезом через постель взрослых либо во время тесного контакта с родителями, имеющими вшей (при кормлении, ношении на руках и т. д.). Заражение детей педикулезом возможно во время стрижки в парикмахерской, где не соблюдаются санитарные нормы, в общественной бане, в транспорте, при массовых купаниях в искусственных и естественных водоемах. Подростки могут получить лобковых вшей вместе с инфекциями, передающимися половым путем (ИППП: гонореей, сифилисом, хламидиозом, трихомониазом, уреаплазмозом и др.) при сексуальном контакте.
Предрасполагающими к заражению детей педикулезом факторами служат ослабление иммунитета, посещение детских коллективов или общественных мест, неблагоприятные санитарно-гигиенические условия, ранний возраст начала половой жизни.
Переползая на волосы или одежду нового хозяина, самки вшей откладывают яйца (гниды), которые плотно прикрепляются к стержню волоса с помощью клейкого секрета. Через 6-8 дней из яиц выходят личинки, которые после нескольких линек (через 10 дней) превращаются в половозрелую вошь, способную откладывать яйца. Жизненный цикл головных вшей составляет около 38 дней, платяных - 46 дней, лобковых (площиц) - 17 дней. За это время взрослые особи способны отложить до 350-400 яиц. Оптимальная температура для развития вшей - 25–27°С.
Симптомы педикулеза у детей
Головной педикулез у детей характеризуется сильным зудом кожи головы, наиболее выраженным в области затылка, висков, за ушами. Вследствие постоянно испытываемого зуда дети становятся беспокойными, плохо спят, постоянно раздражены.
Расчесывание зудящих мест вызывает образование ранок, корочек на коже волосистой части головы, а при присоединении вторичной инфекции – возникновение пиодермии, импетигинозной экземы, увеличение близлежащих лимфатических узлов. При тяжелых формах педикулеза у детей волосы могут запутываться и склеиваться подсохшим серозно-гнойным экссудатом, издающим гнилостных запах, в колтун (трихому).
Под действием слюны, фекалий и других продуктов жизнедеятельности вшей при педикулезе у детей может появляться зудящая сыпь на лице, шее и других участках тела в виде мелких уртикарных папул, эритематозных пятен, везикул, которая в дальнейшем может принимать течение хронического дерматита с участками экскориации и лихенификации.
При лобковом педикулезе у детей зуд и жжение в области половых органов усиливается по ночам; при платяном педикулезе отмечается очень сильный, нестерпимый зуд. Укусы лобковых вшей сопровождаются появлением округлых синевато-серых узелком диаметром от 3 до 10 мм, локализующихся на коже внутренней части бедер и живота. Происхождение этих пятен связно с попаданием продуктов распада гемоглобина при укусах под кожу.
Платяной педикулез у детей встречается редко. Основными его проявлениями служат зудящие папулы и сосудистые пятна на теле, расчесы; при длительном течении заболевания - участки огрубения кожи, шелушение, гиперпигментация.
Диагностика педикулеза у детей
Педикулез у ребенка может быть обнаружен родителями, медицинской сестрой или педиатром, периодически осматривающими детей в организованном коллективе или поликлинике, иногда – парикмахерами. Лобковый педикулез чаще диагностируется детским дерматологом или детским гинекологом.
Типичным диагностическим признаком педикулеза у детей является визуальное обнаружение в волосах взрослых паразитов или живых гнид. В отличие от перхоти, гниды не отделяются от волос, при раздавливании издают щелчок. Для обнаружения педикулеза у детей используется осмотр под лампой Вуда - живые гниды издают флюоресцирующее голубоватое свечение. При выявлении больного ребенка обязателен осмотр на педикулез всех контактных лиц.
Дифференциальный диагноз педикулеза у детей проводят с себорейным дерматитом, крапивницей, атопическим дерматитом, строфулюсом (детской почесухой), трихомикозами, первичными пиодермиями, микробной экземой, импетиго, дебютом псориаза.
Лечение педикулеза у детей
Для лечения различных форм педикулеза у детей используются специальные препараты с педикулицидной и овицидной активностью на основе карбофоса, перметрина, комбинированные препараты и др. Эти средства выпускаются в виде шампуней, эмульсий, лосьонов, аэрозолей и для полной эрадикации паразитов требуют 1–2 кратного применения; они также могут использоваться для обработки нательного белья и постельных принадлежностей, дезинсекции помещений.
С целью лучшего отделения гнид рекомендуется обработать волосы слабым раствором уксусной кислоты, разведенной в воде, после чего через 10-15 минут вычесать гниды частым гребнем или удалить их вручную.
При пиодермии проводится обработка пораженных участков кожи противомикробными мазями.
Прогноз и профилактика педикулеза у детей
Правильное лечение педикулеза у детей с помощью современных препаратов приводит к быстрому и полному уничтожению вшей. Повторное появление педикулеза у детей возможно в том случае, если не выявлен и не пролечен источник заражения, а контакт с ним не прекращен. Своевременное лечение педикулеза у детей является залогом профилактики бактериальных инфекций кожи, сепсиса, сыпного тифа, особенно у ослабленных детей.
Профилактика педикулеза среди детей предполагает повышение санитарной культуры, привитие детям правил личной гигиены, регулярную смену постельных принадлежностей и одежды, стирку белья при высокой температуре, регулярное мытье головы и тела, половое просвещение. Чрезвычайно важно внимательно осматривать всех детей, посещающих детские сады и школы на предмет педикулеза. Заболевшие дети должны изолироваться от коллектива на время лечения от педикулеза. Дома и в детском учреждении должны быть проведены санитарно-гигиенические мероприятия.
Педикулез – поражение организма человека кровососущими паразитами, которые предпочитают селиться на поверхности кожных и волосяных покровов. В результате активизации их жизнедеятельности и укусов пациент ощущает боль, зуд и раздражение на коже. Чаще педикулез встречается у детей. Это может быть связано с недостаточной зрелостью иммунной системы ребенка, неспособной противостоять атакам паразитов. Кроме того, заболевание часто становится следствием несоблюдения правил личной гигиены в детских дошкольных учреждениях.
Описание
В зависимости от места обитания вши классифицируют следующим образом:
- головные насекомые чаще заселяют волосистую часть головы. Их своевременное обнаружение может быть затруднено из-за длины и густоты волосяного покрова;
- лобковых вшей можно обнаружить в области половых органов, на бровях и в подмышечных впадинах, где насекомые находят благоприятные условия для жизнедеятельности и размножения;
- платяные вши живут на одежде, соприкасающейся с телом. Они питаются кровью человека, но не переходят на него.
Все три вида объединяет сходное строение и отдельные морфологические признаки. Длина насекомых составляет обычно от 0,5 мм до 0,5 см. Вши крепятся на коже и волосах благодаря трем парам ног. При наличии благоприятных условий и отсутствии лечения они быстро размножаются и распространяются по телу, причиняя неудобства вследствие своей жизнедеятельности и многочисленных укусов. Чаще педикулез диагностируется у работников в больших коллективах, где насекомые без труда переползают на новое место обитания. Основной способ передачи педикулеза – контактно-бытовой, поэтому резкий всплеск случаев заболевания стоит расценивать как неудовлетворительное санитарное состояние помещения.
Заражение педикулезом от животных невозможно: вши предпочитают селиться только на человеческом теле и не могут питаться кровью других организмов. Сразу после появления первых особей начинается непродолжительный бессимптомный период. В течение 7-8 дней обнаружить признаки педикулеза головы бывает крайне сложно. Косвенным указанием на заражение является сильный зуд в височной и затылочной части головы, а также – точечные покраснения и гнойники, образующиеся на месте укусов. Нередко педикулез приобретает признаки фолликулита, при котором волосяные луковицы утрачивают жизнеспособность, и начинается выпадение волос. Кожа приобретает выраженную шероховатую структуру, а места укусов темнеют, напоминая пигментные пятна.
Активное размножение вшей значительно упрощает обнаружение возбудителей заболевания. Многочисленные яйца – гниды – крепятся на волосах. Их белесый цвет и каплевидная форма резко выделяются на поверхности волосяного покрова. В день одна особь может отложить до 10 яиц, личинки из которых становятся половозрелыми в течение 14 дней с момента появления на свет. Гниды напоминают перхоть, но отличаются от нее плотным прикреплением к волосам за счет выделяемой материнской особью клеящей жидкости. Смыть яйца не удается даже с помощью гигиенических процедур, т.к. вещество не растворяется в воде и моющих средствах.
Наибольшее число случаев чесотки и педикулеза головы выявляется в детских коллективах и в местах, где постоянно отмечается скопление людей. Тесный телесный контакт при несоблюдении элементарных правил гигиены приводит к резкому увеличению случаев заболевания. Посещение больниц, школ, лагерей отдыха, санаториев, парикмахерских или мест лишения свободы вполне может стать причиной заражения вшами. Если человек не следит за собой, редко стирает одежду и часто делится личными аксессуарами с другими, риск поражения вшами возрастает в разы. С учетом кровососущего характера этих насекомых и вероятности передачи тяжелых заболеваний становится понятной необходимость немедленно обратиться к врачу при обнаружении первых признаков педикулеза.
Причины появления педикулеза у взрослых и детей
Тесный контакт людей при наличии хотя бы одного носителя вшей может стать причиной заражения большей части или всего коллектива. Плотность насекомых быстро растет, и угроза распространения заболевания увеличивается в арифметической прогрессии. Обладая способностью переползать на одежду и предметы быта, вши легко распространяются по помещению. Поэтому в числе основных причин поражения называют:
- плотность коллектива;
- несоблюдение правил личной гигиены и мер по профилактике педикулеза;
- игнорирование первичных признаков заболевания.
Значительную часть заболевших составляют семьи с низким уровнем жизни. Своевременное обнаружение насекомых здесь может быть осложнено небольшим размером вшей. Однако внимание взрослых к детскому здоровью позволяет выявить проблему на самых ранних стадиях. Родителей должно насторожить появление на теле ребенка покраснений и гнойничков, жалобы на зуд головы. Большинство диагностируемых случаев связано с поражением головными вшами. Лобковые насекомые распространяются преимущественно половыми путем, поэтому их чаще находят на теле взрослых. Если в семье ребенок спит в одной постели с родителями, вероятность появления у него лобковых вшей приближается к 100%.
Факторы риска
Подавляющее большинство случаев педикулеза выявляется у детей дошкольного возраста, а также – у лиц асоциального образа жизни и тех, кто практикует беспорядочные половые связи. Высокий риск заражения в сочетании с несоблюдением правил гигиены способствует быстрому распространению вшей, превращая человека в ходячего носителя опасных возбудителей заболевания. Благоприятными факторами для развития заболевания является снижение иммунитета, общая слабость организма вследствие некачественного питания, вредных привычек и частых стрессов.
Осложнения педикулеза
Когда необходимо обращаться к врачу
Лечение педикулеза
- применение составов местного действия – шампуней, спреев и лосьонов для обработки волос;
- вычесывание гребнем с частыми зубцами для механического удаления насекомых и гнид;
- использование средств для заживления мест укусов и предотвращения их нагноения;
- остригание волос для формирования более легкой в уходе прически.
Важной мерой для борьбы с педикулезом является тщательная стирка и дезинфекция одежды и постельных принадлежностей.
Важно: если у одного из воспитанников в группе детского сада обнаружены вши, следует уведомить других родителей для более тщательного контроля возможного заражения. Применение самостоятельно приготовленных шампуней и препаратов для лечения и профилактики педикулеза не рекомендуется из-за их невысокой эффективности и возможной опасности для здоровья ребенка.
Профилактические меры
В перечень рекомендаций для профилактики педикулеза у взрослых пациентов входят следующие правила:
- строгое соблюдение положений личной гигиены;
- систематический контроль здоровья ребенка и старших членов семьи;
- периодическая обработка от педикулеза предметов гардероба и постельного белья при высокой температуре;
- изоляция заболевших членов семьи;
- регулярное профилактическое применение средств от педикулеза;
- отказ от случайных половых связей.
Чтобы защитить ребенка от заражения вшами, необходимо:
- тщательно следить за состоянием его здоровья;
- обучать основным правилам гигиены, запрещать пользоваться чужими личными вещами;
- позаботиться об аккуратной прическе;
- регулярно проводить осмотр на педикулез, чтобы своевременно обнаружить возбудителей заболевания.
Если диагноз не вызывает сомнений, следует немедленно начать прохождение лечебного курса. Это позволит избавиться от неприятных симптомов и избежать заражения окружающих людей.
Как записаться на прием к врачу
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Педикулез: причины появления, симптомы, диагностика и способы лечения.
Определение
Педикулез волосистой части головы – крайне распространенное заболевание человека, возбудителем которого являются головные вши Pediculus humanus capitis – мелкие кровососущие насекомые-паразиты. Вошь питается кровью и не способна долго голодать, поэтому вне хозяина может существовать чуть более двух суток, после чего погибает.
Головные вши живут сравнительно недолго – около 30 дней, за это время каждая самка откладывает порядка 150-180 яиц (гнид). Гниды при помощи секрета, выделяемого самкой, прочно прикрепляются к волосам, через 9-10 дней переходят в стадию личинки, а к концу второй недели превращаются в половозрелую особь, способную откладывать яйца.
Причины появления педикулеза
Заражение педикулезом волосистой части головы, как правило, происходит при контакте с человеком, зараженным вшами, или его вещами. Таким образом, существует два пути передачи заболевания: прямой путь – при соприкосновении волос (например, во время детских игр в детских садах, интернатах, лагерях отдыха и т.д.) и непрямой путь – при использовании инструментов для ухода за волосами или головных уборов, которыми ранее пользовался зараженный педикулезом человек.
По мнению зарубежных авторов, в настоящее время распространение педикулеза объясняется не только несоблюдением профилактических мер, но и резистентностью вшей к инсектицидам, используемым для борьбы с ними.
Классификация заболевания
Выделяют три формы педикулеза: головной, платяной и лобковый, а также их смешанную форму.
По течению педикулез может быть неосложненным и осложненным.
Симптомы педикулеза
Основной симптом педикулеза – сильный зуд кожи головы в местах укусов, причем главная его локализация – виски, затылок и задняя поверхность ушных раковин. Больные часто жалуются на чувство, что в волосах кто-то шевелится. При сильном заражении вшами пациент расчесывает кожу, на ней появляются геморрагические корки. В результате повреждения кожного покрова в ранки может попасть инфекция и развиться пиодермия (гнойно-воспалительное поражение кожи). Для запущенных случаев педикулеза характерно наличие колтунов, имеющих неприятный запах из-за присутствия в них гноя.

Диагностика педикулеза
Диагностика педикулеза волосистой части головы всегда начинается с визуального осмотра пациента, поскольку вшей обычно легко увидеть невооруженным глазом. Гниды располагаются ближе к корню волоса и тоже хорошо различимы.
Лампу Вуда используют для определения жизненного цикла гнид - живые особи дают белое свечение, погибшие не светятся.
Метод дерматоскопии применяют в тех случаях, когда визуальный осмотр и лампа Вуда не дали результатов, что может свидетельствовать о ранней стадии заражения вшами, когда их количество незначительно.
-
В случае развития пиодермии проводят лабораторное исследование содержимого высыпаний для выявления возбудителя и на чувствительность микроорганизмов к антибактериальной терапии, а также к бактериофагам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пониженная температура тела: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Пониженная температура тела, или гипотермия – это нарушение теплового обмена, проявляющееся снижением температуры тела на фоне воздействия низких температур и/или снижении продукции тепла и повышении его отдачи.
Существует несколько механизмов активного производства тепла.
Обязательная теплопродукция - тепло, производимое в результате обычных физиологических и обменных процессов. Его достаточно, чтобы поддерживать нормальную температуру тела в условиях комфортной температуры окружающей среды.
Дополнительная теплопродукция активизируется при понижении температуры окружающей среды и включает в себя:
- несократительный термогенез, который осуществляется путем расщепления бурого жира. Бурый жир в больших количествах присутствует у новорожденных и защищает их от переохлаждения. У взрослых людей его мало, он локализуется в области шеи, между лопаток, около почек;
- сократительный термогенез, в основе которого лежит мышечное сокращение.
При переохлаждении организма повышается тонус (напряжение) мышц и появляется непроизвольная мышечная дрожь.
Пассивная задержка тепла осуществляется при помощи подкожной жировой клетчатки.
На скорость обменных процессов и реакций адаптации влияют гормоны надпочечников и щитовидной железы, а центр терморегуляции находится в гипоталамусе.
Для человека зоной комфорта считается диапазон температуры воздуха от +18°С до +22°С, при условии наличия легкой одежды и обычной двигательной активности.
Различают центральную температуру тела (поддерживаемую во внутренних органах и центральных сосудах на уровне 36,1–38,2°С) и температуру периферических тканей (конечностей, поверхности тела) - в норме она ниже центральной температуры на десятые градуса.
Центральную температуру тела измеряют в прямой кишке, наружном слуховом проходе, во рту. В условиях медицинского учреждения возможно измерение температуры в просвете пищевода, в носоглотке, в мочевом пузыре. Периферическую температуру можно измерить на лбу или в подмышечных впадинах.
В целом показатели температуры тела индивидуальны и для каждой локализации имеют свой диапазон нормы. Температура тела изменяется в течение дня. Маленькие дети из-за интенсивности обменных процессов имеют более высокую планку нормальной температуры. Обмен веществ пожилых людей замедлен, температура внутренней среды в норме может быть на уровне 34–35°С.
Разновидности пониженной температуры
Понижение температуры может быть эндогенным (при патологии внутренних органов и несовершенном термогенезе) и экзогенным (зависимым от условий внешней среды).
К экзогенному понижению температуры относят медикаментозную гипотермию. Ее задача - снижение функциональной активности и обмена веществ в органах и тканях с целью повышения их устойчивости к недостатку кислорода. Применяется в виде общей управляемой гипотермии, когда есть необходимость во временном замедлении кровообращения; и местной управляемой гипотермии отдельных органов и тканей.
Медикаментозную гипотермию используют во время открытых операций на сердце и крупных сосудах, при ишемическом инсульте, травмах центральной нервной системы (головного и спинного мозга), при тяжелом кислородном голодании новорожденных.
Степень тяжести состояния человека оценивается по уровню снижения центральной температуры и клиническим проявлениям.
При пониженной температуре (36,5–35°С) человек может чувствовать себя вполне благополучно. Из этого следует, что она является для него вариантом нормы. Если человек ощущает недомогание, необходимо искать причину понижения температуры.
Температура тела ниже 35°С считается низкой.
Выделяют низкую температуру:
- легкой степени тяжести (35,0–32,2°С), при которой наблюдается сонливость, учащение дыхания, частоты сокращений сердца, озноб;
- средней степени тяжести (32,1–27°С) – человек может бредить, дыхание замедляется, урежается биение сердца, снижаются рефлексы (реакция на внешний стимул);
- тяжелой степени тяжести (ниже 27°С) – человек находится в крайней степени угнетения сознания (в коме), снижено артериальное давление, отсутствуют рефлексы, отмечаются глубокие нарушения дыхания, ритма сердца, нарушено равновесие внутренней среды организма и все обменные процессы.
- поражение центральной нервной системы;
- снижение мышечной массы;
- физическое переутомление;
- понижение скорости обменных процессов;
- беременность;
- период реконвалесценции после затяжной болезни;
- нарушение регуляции тонуса сосудов;
- различные интоксикации, в том числе алкогольная;
- воздействие медикаментов, в том числе передозировка жаропонижающих препаратов;
- внутривенное вливание больших объемов неподогретых растворов;
- переохлаждение в условия низкой температуры воздуха;
- длительное пребывание в мокрой или влажной одежде;
- длительное нахождение в холодной воде, на холодных предметах и т.д.
При каких заболеваниях возникает пониженная температура?
Температура тела может понижаться при парезах и параличах мышц и/или уменьшении их массы, возникающих при заболеваниях (сирингомиелия) и травмах спинного мозга, при повреждениях нервных волокон, иннервирующих мышцы, дефиците кальция, наследственных заболеваниях (миодистрофии Эрба–Рота, Дюшенна).
Замедление обмена веществ происходит при хронической недостаточной функции надпочечников (например, при аутоиммунных процессах) и щитовидной железы (гипотиреозе), диффузных заболеваниях печени, почек, при значимом снижении уровня глюкозы (гипогликемии), при сниженном гемоглобине и/или уменьшении числа эритроцитов (анемии), при недостаточном питании, сильном истощении (кахексии) и истончении подкожной жировой клетчатки.
Нарушение терморегуляции отмечается при травматических, медикаментозных или токсических воздействиях на гипоталамус.
Гипотермия может наблюдаться при обширной множественной травме или во время системного инфекционного процесса (сепсиса).
К каким врачам обращаться при пониженной температуре тела?
Если человек зафиксировал снижение температуры тела на 1–2°С по отношению к своей индивидуальной норме, это состояние сохраняется длительное время и не связано с переохлаждением, следует проконсультироваться с терапевтом, а при необходимости – с неврологом, эндокринологом.
Диагностика и обследования при пониженной температуре тела
Диагностика при пониженной температуре тела заключается в осмотре и опросе пациента, измерении температуры тела и артериального давления, оценке насыщения крови кислородом (пульсоксиметрия, исследование газов крови).
Для выявления нарушений в работе органов и систем могут быть назначены следующие лабораторные и инструментальные исследования:
-
клинический анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

