Повышенные лейкоциты после ротавируса
Обновлено: 23.04.2024
Кровь при пищевых токсикоинфекциях. Гемограмма при вирусных кишечных инфекциях
При пищевых токсикоинфекциях (ПТИ), вызванных потенциально-патогенными бактериями, изменения гемограммы не столько зависят от вида возбудителя, сколько связаны со степенью обезвоживания организма больного в результате рвоты и поноса и распространенностью воспалительной реакции в желудочно-кишечном тракте (гастрит, энтерит, колит, гастроэнтероколит).
Чаще всего у больных с токсикоинфекциями наблюдаются лейкоцитоз с небольшим палочкоядерным сдвигом и ускоренная РОЭ. Количество эритроцитов в остром периоде болезни может быть повышенным. Гематологические сдвиги при холере в разгаре болезни зависят от степени эксикоза. При возрастающей гемоконцентрации возможно относительное увеличение количества всех клеточных элементов крови (эритроцитов, лейкоцитов, тромбоцитов), что ведет к увеличению показателя гематокрита.
Лейкоциты в этом случае представлены нейтрофильными гранулоцитами, особенно палочкоядерными. У больных ботулизмом выражен нейтрофилез со сдвигом влево В крови больных иерсиниозами обнаруживают нейтрофильный лейкоцитоз с палочкоядерным сдвигом, ускоренную РОЭ (до 20-70 мм/ч).
Для бруцеллеза характерны лейкопения (до 2,0x109/л и даже 1,0x109/ л) и эозинопения; умеренный лимфоцитоз и моноцитоз, нейтропения; небольшое ускорение РОЭ. Количество эритроцитов изменено незначительно, отмечается тромбоцитопения. Анемия и тромбоцитопения усиливаются при хронических формах бруцеллеза.
При лептоспирозе наблюдаются анемия, лейкоцитоз (до 10-12x109/л и даже до 20x109/л). нейтрофилез со сдвигом влево до миелоцитов, анэозинофилия, лимфопения. РОЭ ускоряется до 50-60 мм/ч.
При вирусных инфекциях, передаваемых фекально-оральным путем, несмотря на выраженную диарею, наблюдается тенденция клейкопеническим реакциям. Так, при вирусном гепатите А характерна лейкопения с относительным лимфоцитозом, замедленная РОЭ (до 2-4 мм/ч). У больных вирусным гепатитом Е в случаях развития осложнений (нефропатии) лейкопения сменяется лейкоцитозом, ускоряется РОЭ.
При ротавирусном гастроэнтерите в начальной стадии острого периода отмечается лейкоцитоз с нейтрофилезом, сменяющийся лейкопенией с лимфоцитозом и неитропениеи,увеличивается количество эозинофилов. РОЭ нормальная, умеренно ускорена или замедлена Энтеровирусные инфекции с диарейным синдромом сопровождаются нормоцитозом, лейкопенией. На высоте лихорадки возможен небольшой лейкоцитоз с палочкоядерным сдвигом, умеренный лимфоцитоз и иногда моноцитоз.
РОЭ нормальная, слегка ускорена и только у отдельных больных достигает высоких значений. В случаях геморрагической лихорадки с почечным синдромом лейкопения сменяется небольшим лейкоцитозом с нейтрофилезом, ускоряется РОЭ. Отмечается, как правило, тромбоцитопения; с развитием азотемии появляется анемия.
- Вернуться в оглавление раздела "Микробиология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
В статье приведен обзор существующих подходов к оценке гематологических показателей у детей с острыми респираторными вирусными инфекциями и представлен инновационный метод их оценки, позволяющий наиболее точно определить степень тяжести заболевания у дете
Characteristics of hematological indices in acute respiratory diseases in children of different age groups
The article gives a review of the present approaches to the evaluation of hematological indices in children with acute respiratory viral infections. An innovative method of their evaluation which allows to define the level of severity of the disease in children of different age groups, was presented.
С целью оптимизация тактики лечения актуальными являются: стандартизация методик оценки клинико-лабораторных показателей при ОРИ; установление особенностей лабораторных показателей при ОРИ различной этиологии; оценка риска развития бактериальных осложнений и разработка прогностических критериев.
Традиционно в клинической практике проводится оценка гематологических показателей, в том числе в динамике. Особую значимость такая оценка приобретает при ведении пациентов с инфекционной патологией, учитывая выраженную реакцию гемограммы на инфекционный процесс и ее изменчивость в процессе лечения. В остром периоде заболевания, как правило, отмечаются существенные изменения показателей лейкоцитарной формулы, некоторых биохимических и серологических данных, при этом эти изменения могут носить разнонаправленный характер в зависимости от вида возбудителя, формы тяжести заболевания и возраста пациента.
Одним из наиболее перспективных направлений анализа гематологических показателей является приведение множества отдельных параметров к единому математическому значению, что позволяет стандартизировать и унифицировать клинико-лабораторные данные. Использование интегральных оценок гематологических показателей пациентов в динамике представляется перспективным для выявления клинико-лабораторных особенностей ОРИ различной этиологии, а также для определения формы тяжести, риска развития бактериальных осложнений. При этом статистически значимые отклонения в показателях гемограммы в динамике, как полученных рутинными методами, так и интегральных, позволят оценить эффективность и безопасность терапии при ОРИ у детей, что позволит создать алгоритмы динамического мониторинга качества проводимой терапии.
Применительно к оценке результатов клинических исследований одним из направлений интегральной оценки лабораторных данных является расчет лейкоцитарных индексов. Большой научно-практический потенциал использования подобных индексов подчеркивают многие авторы [3, 6], показывая их применимость в широком диапазоне нозологических форм, от инфекционных болезней до острой хирургической патологии. Наиболее изученными являются лейкоцитарные индексы интоксикации (ЛИИ) по Я. Я. Кальф-Калифу [5], по В. К. Островскому [8, 9], по Б. А. Рейсу [10], ядерный индекс по Г. Д. Даштаянц [1], индекс сдвига лейкоцитов крови [13], интегральный коэффициент ухудшения крови [11], энтропия лейкоцитарной формулы [12]. При их расчете используют относительные (выраженные в процентах) величины компонентов лейкоцитарной формулы, определение которых входит в рутинную клинико-лабораторную практику всех лечебно-профилактических учреждений. Использование интегральных показателей лейкоцитарной формулы крови позволяет повысить информативность традиционных диагностических тестов и качество оценки эффективности терапии, а в клинической практике — оптимизировать прогнозирование исходов заболевания и индивидуализировать схемы лечения и реабилитации. Применение оптимальных стандартизированных подходов к оценке гематологических показателей перспективно при компьютерной оценке результатов клинических исследований и разработке экспертных диагностических систем.
Однако эффективность использования лейкоцитарных индексов для оценки течения заболевания, эффективности и безопасности терапии у инфекционных больных до настоящего времени в достаточной степени изучена не была. Также существует необходимость разработки границ нормальных значений показателей лейкоцитарных индексов в педиатрической практике для различных возрастных групп.
Новыми перспективными комплексными способами анализа формы тяжести заболевания, риска развития бактериальных осложнений, эффективности и безопасности терапии при ОРИ, которые требуют дальнейшего изучения, являются методы оценки динамики относительных частот отклонений гематологических показателей, расчета их Z-оценок и комплексной Z-оценки.
Таким образом, разработка алгоритмов использования адекватных оценочных критериев и маркеров течения острого респираторного заболевания, применимых в широкой лечебной практике и не являющихся экономически обременительными для лечебно-профилактических учреждений, актуальна, так как позволит повысить точность оценки формы тяжести заболевания, риска развития бактериальных осложнений, эффективности и безопасности используемой терапии острых респираторных инфекций у детей.
Целью настоящего исследования было изучение особенностей изменения и клинической значимости рутинных показателей гемограммы, лейкоцитарных индексов и современных математических методов оценки гемограммы при острых респираторных вирусных инфекциях у детей разного возраста.
Пациенты и методы исследования
В исследовании были проанализированы клинико-лабораторные данные 44 пациентов в возрасте от 1 месяца до 14 лет с ОРВИ в остром периоде (на 1–3 сутки от начала заболевания). У всех пациентов собирался клинический и эпидемиологический анамнез, проводился клинический осмотр по общепринятым методам, осуществлялась термометрия, оценка жизненно важных показателей (ЧСС, ЧД, АД). Учитывая наличие возрастных особенностей гемограммы, в частности лейкоцитарной формулы, пациенты были разделены на три группы: 13 больных в возрасте до 1 года, 15 детей от 1 до 5 лет и 16 пациентов от 5 до 14 лет. У пациентов всех групп была проведена оценка показателей гемограммы, расчет лейкоцитарных индексов (табл. 1), а также Z-оценок основных показателей гемограммы. Оценка степени корреляции показателей гемограммы, лейкоцитарных индексов и Z-оценок основных показателей гемограммы осуществлялась с уровнем лихорадочной реакции, как одного из объективных маркеров тяжести острой респираторной вирусной инфекции, и формами тяжести основного заболевания путем расчета коэффициента корреляции Пирсона (ККП). Расчет Z-оценок компонентов лейкоцитарной формулы осуществлялся по формуле:
где Z — Z-оценка, X — значение показателя, m — среднее нормальное значение показателя, σ — среднеквадратичное отклонение данного показателя.
Установление этиологии острых респираторных инфекций осуществлялось методом ПЦР на базе ФБУН ЦНИИ эпидемиологии Роспотребнадзора.
Результаты исследования и обсуждение
В табл. 2 представлены формы тяжести в группах пациентов разного возраста. В этом отношении группы были сравнимы, лишь у детей старше 5 лет преобладало развитие ОРИ в легкой форме по сравнению с группой в возрасте от 1 до 5 лет.
Было проведено изучение корреляции между степенью лихорадочной реакции в °С (одного из основных объективных маркеров тяжести острой респираторной вирусной инфекции) и значением показателей гемограммы и лейкоцитарных индексов.
Анализ показал следующие результаты:
- суммарное содержание лейкоцитов в периферической крови, процентное содержание палочкоядерных и сегментоядерных нейтрофилов, эозинофилов, моноцитов — очень слабый (ККП от 0,1 до 0,3) и слабый (ККП от 0,3 до 0,38) уровень корреляции;
- лимфоциты — средний уровень корреляции (ККП 0,53) у пациентов до 1 года;
- базофилы — высокий уровень корреляции (ККП 0,7) у детей в возрасте от 1 года до 5 лет.
Эти данные свидетельствуют о низкой чувствительности прямой оценки показателей гемограммы при установлении степени тяжести острых респираторных вирусных инфекций.
Анализ средних значений лейкоцитарных индексов выявил для большинства из них зависимость от возраста: индекс соотношения лейкоцитов и СОЭ, индекс соотношения лимфоцитов и моноцитов, индекс соотношения лимфоцитов и эозинофилов, лейкоцитарные индексы интоксикации, индексы сдвига лейкоцитов крови, индекс Кребса, кровно-клеточный показатель, индекс соотношения нейтрофилов и моноцитов — прямая зависимость; индекс аллергизации, индекс эндотоксикоза, индекс Гаркави, индекс резистентности организма, лимфоцитарно-гранулоцитарный индекс, лейкоцитарный индекс — обратная зависимость (табл. 3).
Это объясняется тем, что все лейкоцитарные индексы не учитывают особенности лейкограммы детей — наличие перекреста между нейтрофилами и лимфоцитами, а также возрастную динамичность референсных значений моноцитов, палочкоядерных нейтрофилов и эозинофилов.
Оценка корреляции лейкоцитарных индексов с уровнем лихорадочной реакции продемонстрировала умеренную чувствительность этих показателей:
- ЛИИ по Я. Я. Кальф-Калифу — средний уровень корреляции (ККП 0,5) в группе пациентов от 1 года до 5 лет;
- индекс сдвига лейкоцитарной формулы по Н. И. Яблучанскому — отрицательная корреляция (ККП 0,5) в группе детей до 1 года;
- ядерный индекс степени эндотоксикоза по Г. Д. Даштаянц был связан с уровнем лихорадочной реакции у больных первого года жизни (ККП 0,8), у пациентов от 1 года до 5 лет (ККП 0,7).
Оценка доли пациентов с отклонениями от нормальных значений Z-оценок показателей гемограммы более 2SD (в %) у пациентов разного возраста показала наличие значимых отличий от других возрастных групп в отношении:
- лейкоцитов (у пациентов до 1 года);
- сегментоядерных нейтрофилов (у пациентов от 1 года до 5 лет);
- лимфоцитов (у пациентов старше 5 лет);
- СОЭ (у пациентов до 1 года) (табл. 4).
Проведенный анализ средних значений отклонений от нормальных значений Z-оценок показателей гемограммы более 2SD у пациентов разного возраста показал, что наиболее выраженные отклонения характерны для лимфоцитов у пациентов старше 5 лет и сегментоядерных нейтрофилов у пациентов до 1 года (табл. 5).
Проведенный ранговый корреляционный анализ продемонстрировал высокий уровень прямой корреляции между формой тяжести заболевания (легкая, средняя, тяжелая) и степенью отклонений от 2SD Z-оценок показателей гемограммы (табл. 6). Оценка производилась для всех возрастных групп, вместе взятых, что диктуется сутью метода Z-оценок.
Для оценки клинической эффективности метода Z-оценок был проведен анализ специфичности, чувствительности и точности данного метода при тяжелой форме острой респираторной инфекции.
Клиническая специфичность характеризуется числом клинически истинно отрицательно классифицированных пациентов, деленных на сумму клинически правильно отрицательно классифицированных плюс клинически ложноположительно классифицированных. Специфичность теста отражает вероятность отрицательного результата в отсутствие патологии, что при высокой специфичности позволяет адекватно отсеивать здоровых из популяции с предполагаемой патологией.
Клиническая чувствительность характеризуется числом клинически истинно положительно классифицированных пациентов, деленных на сумму клинически истинно положительно классифицированных плюс клинически ложноотрицательно классифицированных. Чувствительность теста отражает вероятность его положительного результата в присутствии патологии, что при высокой чувствительности теста позволяет с его помощью эффективно выявлять больных в общей популяции.
Комбинация клинической чувствительности и клинической специфичности теста характеризует клиническую эффективность теста [7].
Установление баланса между специфичностью и чувствительностью необходимо для определения прогностической значимости теста в установлении форм тяжести острой респираторной инфекции. Максимально специфичным явилось определение степени отклонения Z-оценок лейкоцитов и палочкоядерных нейтрофилов. Высокая чувствительность метода Z-оценок выявилась в отношении сегментоядерных нейтрофилов, моноцитов и лимфоцитов, что позволяет говорить о значимости данного метода в идентификации именно вирусных инфекций (рис. 1).
Показатель точности (диагностическая эффективность теста) Z-оценок показателей гемограммы отражает клиническую значимость данных показателей для выявления тяжелой формы заболевания (рис. 2). Применительно к острым респираторным инфекциям можно сказать, что оптимальная точность расчета отклонений Z-оценок отмечена для всех показателей гемограммы (0,7 и более).
Также было установлено, что проведение анализа распределения Z-оценок показателей гемограммы позволяет оценить норму реагирования гемограммы при воздействии определенных этиологических факторов.
Как видно из рис. 3, 4 и табл. 7, экстремумы парабол распределения Z-оценок лейкоцитов при этих инфекциях достоверно отличались: при гриппе он составлял 0,32 ± 0,02 ЕД, при респираторно-синцитиальной (РС) вирусной инфекции — 0,17 ± 0,01 ЕД (р < 0,01). При этом экстремумы отличались величиной изменений, которая имела более выраженный характер при гриппе.
При рино- и аденовирусных инфекциях экстремумы парабол распределения Z-оценок лейкоцитов также достоверно отличались между собой и находились, в отличие от аналогичного распределения при гриппе и РС-вирусной инфекции, в зоне отрицательных значений Z. Установление данных закономерностей реагирования гемограммы под воздействием различных этиологических факторов позволяет установить типичность отклонений в гемограмме для каждой из данных инфекций, что имеет большое дифференциально-диагностическое значение.
Достоверных различий в распределении Z-оценок лейкоцитов при гриппе и аденовирусной инфекции выявлено не было.
Таким образом, проведение анализа Z-оценок показателей гемограммы у детей с острыми респираторными инфекциями позволяет практическому врачу определять форму тяжести заболевания и оценивать соответствие гематологических показателей пациента этиогенным особенностям гемограммы.
Литература
М. Л. Абрамович
А. А. Плоскирева 1 , кандидат медицинских наук
ФБУН ЦНИИ эпидемиологии Роспотребнадзора, Москва
Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободком, поэтому их стали называть ротавирусами (лат. rotа — колесо). Рисунок 1. Слизистая оболочка толстой кишки при ротавирусном гаст
Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободком, поэтому их стали называть ротавирусами (лат. rotа — колесо).
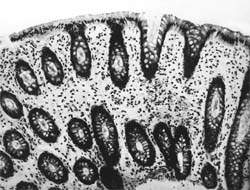 |
| Рисунок 1. Слизистая оболочка толстой кишки при ротавирусном гастроэнтерите. Минимально выраженный катаральный колит. х 100. |
Ротавирусы представляют собой род семейства Reoviridae, который объединяет большое количество сходных по морфологии и антигенной структуре вирусов, вызывающих гастроэнтерит у человека, млекопитающих и птиц. Систематическое изучение ротавирусов человека началось с 1973 года, когда они были обнаружены при электронной микроскопии ультратонких срезов биоптатов слизистой оболочки двенадцатиперстной кишки, полученных от больных острым гастроэнтеритом детей Австралии (Р. Бишоп и соавторы). В том же году Т. Флеветт обнаружил сходный вирус в копрофильтратах больных гастроэнтеритом методом электронной микроскопии при негативном контрастировании препаратов.
Вирусные частицы имеют диаметр от 65 до 75 нм. При проникновении контрастирующего вещества в вирион выявляется электронно-плотный центр диаметром 38 — 40 нм, который представляет собой так называемую сердцевину, окруженную электронно-прозрачным слоем. Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободом, поэтому их стали называть ротавирусами (лат. rota — колесо).
Ротавирусы имеют две белковые оболочки — наружный и внутренний капсиды. Сердцевина содержит внутренние белки и генетический материал, представленный двунитчатой фрагментированной РНК. Геном ротавирусов человека и животных состоит из 11 фрагментов, которые могут быть разделены при электрофорезе в полиакриламидном геле (ПААГ) или агарозе. В составе ротавирусов обнаружено четыре антигена; основной из них — это групповой антиген, обусловленный белком внутреннего капсида. С учетом группоспецифических антигенов все ротавирусы делятся на пять групп: A, B, C, D, E. Ротавирусы одной группы имеют общий групповой антиген, который выявляется иммунологическими реакциями: иммуноферментный анализ, иммунофлюоресценция, иммунная электронная микроскопия и др. Большинство ротавирусов человека и животных относятся к группе A.
| Источником инфекции при ротавирусном гастроэнтерите является инфицированный человек — больной манифестной формой заболевания или бессимптомно выделяющий ротавирусы с фекалиями |
Источником инфекции при ротавирусном гастроэнтерите является инфицированный человек — больной манифестной формой заболевания или бессимптомно выделяющий ротавирусы с фекалиями. Вирусы в фекалиях заболевших появляются одновременно с развитием клинических симптомов, наибольшая концентрация их в кале (до 109 — 1011 вирусных частиц в 1 г) регистрируется в первые 3 — 5 дней болезни. В эти дни больные представляют наибольшую эпидемиологическую опасность для лиц, контактирующих с ними. Наиболее частым источником заболевания для детей первого года жизни являются инфицированные ротавирусом матери; для взрослых и детей более старшего возраста — дети, в основном из детских коллективов. Возможность заражения человека от животных не доказана.
Патогенез ротавирусной инфекции характеризуется проникновением вируса в эпителиоциты слизистой оболочки желудочно-кишечного тракта, преимущественно тонкой кишки, что приводит к их повреждению и отторжению от ворсинок. Вследствие этого на ворсинках тонкой кишки появляются функционально и структурно незрелые энтроциты с низкой способностью синтезировать пищеварительные ферменты. При ротавирусном гастроэнтерите это проявляется снижением уровня дисахаридаз, развивается вторичная дисахаридазная недостаточность, при которой в просвете тонкой кишки накапливаются нерасщепленные дисахариды, что создает повышенное осмотическое давление и приводит к выводу в просвет кишечника воды и электролитов из тканей организма. Это является основной причиной диареи и дегидратации и определяет основные клинические проявления болезни.
Ротавирусный гастроэнтерит как инфекционное заболевание имеет циклическое течение. Инкубационный период продолжается чаще всего от 12 — 24 часов до двух суток. Клиническая картина ротавирусного гастроэнтерита характеризуется в основном острым началом, однако в ряде случаев может иметь место продромальный период длительности от 12 до 48 — 72 часов. В этот период больные отмечают недомогание, общую слабость, повышенную утомляемость, снижение аппетита, головную боль, познабливание, урчание и неприятные ощущения в животе, умеренно выраженные катаральные явления: заложенность носа, першение в горле, легкий кашель.
В клинической картине ротавирусного гастроэнтерита в период развернутых клинических проявлений ведущими являются синдромы гастроэнтерита и интоксикации. Выраженность диареи и обусловленной ею той или иной степени дегидратации организма, а также токсикоза, продолжительность этих симптомов в значительной мере определяет тяжесть течения заболевания.
Синдром гастроэнтерита характеризуется развитием диареи, снижением аппетита, появлением урчания и болей в животе, тошноты и рвоты. Наиболее типичен для ротавирусного гастроэнтерита обильный водянистый пенистый стул желтого или желто-зеленого цвета. У больных с легким течением заболевания стул может быть кашицеобразным. Как правило, патологические примеси в стуле отсутствуют. Боль локализуется преимущественно в верхней половине живота или является диффузной, она может быть разной интенсивности. Почти всегда она сопровождается громким урчанием в животе.
Синдром интоксикации появляется в самом начале заболевания. Слабость, зачастую резкая, является наиболее частым проявлением этого синдрома; реже отмечается головная боль. При более тяжелом течении имеют место головокружение, обморочное состояние, коллапс. Обращает на себя внимание следующая особенность ротавирусного гастроэнтерита: два ведущих в клинической картине болезни синдрома развиваются в процессе заболевания не всегда однонаправленно; у некоторых больных на фоне сравнительно слабо выраженных диспепсических явлений могут наблюдаться резко выраженные симптомы общей интоксикации, особенно слабость.
Повышение температуры тела не всегда может отмечаться при ротавирусном гастроэнтерите, особенно у взрослых. У некоторых больных может быть озноб без повышения температуры. В то же время нередко в разгар заболевания выраженность лихорадочной реакции варьируется от субфебрильных цифр и выше и может достигать 38 — 39°С как у детей, так и у взрослых.
Важным в диагностическом плане для ротавирусного гастроэнтерита считается сочетание двух ведущих клинических синдромов с симптомами поражения верхних дыхательных путей. Катаральный синдром встречается приблизительно у 50% больных и проявляется в виде гиперемии и зернистости слизистых оболочек мягкого неба, небных дужек, язычка, задней стенки глотки, а также насморка, заложенности носа, кашля, болей в горле. В ряде случаев катаральные симптомы наблюдаются уже в продромальном периоде, до проявления симптомов гастроэнтерита.
В разгар болезни отмечается изменение функционального состояния сердечно-сосудистой системы, чаще у пациентов с более тяжелым течением и при наличии сопутствующих заболеваний органов кровообращения. У большинства пациентов отмечается тенденция к артериальной гипертензии, тахикардия, определяется глухость сердечных тонов при аускультации. У больных с тяжелым течением заболевания, как правило, возникают обмороки и коллапсы из-за выраженных расстройств гемоциркуляции, в генезе которых наряду с токсическими воздействиями существенное значение имеет гиповолемия. Потери жидкости и электролитов вследствие рвоты и диареи могут быть значительными и приводят к развитию дегидратации. Клинические проявления дегидратации зависят от ее степени. При легком и среднетяжелом течении ротавирусного гастроэнтерита отмечается жажда, сухость во рту, слабость, бледность (дегидратация I — II степени), при тяжелом течении наряду с этими симптомами наблюдаются также осиплость голоса, судороги мышц конечностей, акроцианоз, снижение тургора кожи, уменьшение диуреза (дегидратация III степени).
В связи с развитием при ротавирусном гастроэнтерите возможных осложнений, главным образом циркуляторных расстройств, острой сердечно-сосудистой недостаточности, нарушений гомеостаза, выделяют группы больных повышенного риска, в которые включают новорожденных, детей младшего возраста, лиц пожилого возраста, а также больных с тяжелыми сопутствующими заболеваниями. Описанные в литературе и наблюдавшиеся нами случаи ротавирусного заболевания с летальным исходом относятся именно к этим группам.
Выделяются две основные клинические формы ротавирусного заболевания — гастроэнтерическая и энтерическая. Симптомы только острого гастрита (гастритический вариант) встречаются в 3 — 10% случаев. Функциональные и морфологические нарушения со стороны желудочно-кишечного тракта, возникающие при ротавирусном гастроэнтерите в случае наличия у пациентов фоновой гастроэнтерологической патологии, нередко способствуют развитию таких осложнений основного заболевания, как обострение сопутствующих болезней: хронического гастрита, энтероколита, панкреатита, часто в сочетании с выраженными явлениями дисбактериоза кишечника, требующими коррекции при лечении.
Методы диагностики ротавирусной инфекции
При ротавирусном гастроэнтерите гемограмма изменяется следующим образом: в остром периоде заболевания с высокой частотой выявляются лейкоцитоз с нейтрофилезом и повышенная СОЭ. В периоде реконвалесценции картина крови обычно нормализуется полностью. Изменения урограммы у большинства больных имеют кратковременный характер и проявляются чаще всего небольшой протеин-, лейкоцит- и эритроцитурией; в редких случаях в моче появляются гиалиновые цилиндры в незначительном количестве. При тяжелом течении заболевания нарушения функции почек могут быть более выраженными, с повышением уровня мочевины крови, олигоурией или анурией, снижением клубочковой фильтрации. На фоне проводимой терапии указанные изменения быстро исчезают и при повторных обследованиях не отмечаются.
В качестве примера, иллюстрирующего особенности клинического течения ротавирусного гастроэнтерита, приводим выписку из истории болезни.
Лечение: обильное питье солевых растворов, парентеральная регидратационная и дезинтоксикационная терапия — трисоль 1000 мл внутривенное капельное введение, внутрь ферментные препараты: абомин, панкреатин, тансол, карболен. Течение заболевания без осложнений. На третий день болезни — субфебрильная температура, оставалась слабость; боли в животе прекратились. Стул кашицеобразный до пятого дня от начала заболевания. Полное выздоровление наступило на седьмой день болезни.
Дифференциальный диагноз у больных ротавирусным гастроэнтеритом проводят с другими острыми кишечными инфекциями как вирусной так и бактериальной этиологии, прежде всего в тех случаях, когда в клинической картине на первый план выступает синдром гастроэнтерита: с вирусными диареями различной этиологии (аденовирусы, коронавирусы, астровирусы, калицивирусы, вирус Норфолк, энтеровирусы Коксаки и ЕСНО); с гастроинтестинальной формой сальмонеллеза, с гастроэнтеритическим и гастроэнтероколитическим вариантами острой дизентерии, с пищевыми токсикоинфекциями, вызванными условно-патогенными бактериями; с холерой.
Обнаружение специфических антител и нарастание их титра в сыворотке крови больных и переболевших ротавирусным гастроэнтеритом при помощи серологических реакций с целью текущей диагностики на практике в настоящее время широкого распространения не получило и используется в основном для ретроспективного анализа различных эпидемиологических ситуаций.
Методы обнаружения вирусспецифической РНК, которые можно назвать высокочувствительными и специфичными, имеют, однако, ряд недостатков, ограничивающих их практическое применение (необходимость наличия специальной аппаратуры, реактивов, квалифицированного персонала и др.) Наиболее простой метод в этой группе — электрофорез ротавирусной РНК в полиакриламидном геле. Этот метод, позволяющий идентифицировать штаммы вирусов, вызвавшие заболевание, и дать характеристику штаммов, циркулирующих на данной территории, в основном применяется при эпидемиологических исследованиях.
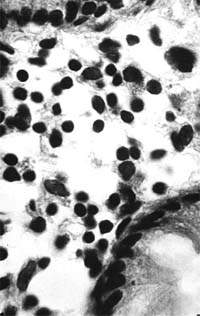 |
| Рисунок 2. Слизистая оболочка толстой кишки при ротавирусном гастроэнтерите. Минимальное содержание плазматических клеток в собственной пластинке, увеличение в ней числа макрофагов. х 400 |
В клинической практике врач нередко сталкивается с обстоятельствами (сомнительные результаты вирусологических и серологических исследований, случаи микст-инфекций), когда возникает необходимость в применении дополнительных методов для верификации диагноза. С этой целью может быть использован доступный для практического здравоохранения интрументальный метод исследования — ректороманоскопия с аспирационной биопсией слизистой оболочки толстой кишки. При гистологическом, морфометрическом и гистохимическом исследованиях биоптатов при ротавирусном гастроэнтерите выявляются характерные изменения в виде поверхностного минимально выраженного катарального колита с незначительной дистрофией эпителия (рис. 1), снижения числа серотонинсодержащих желудочно-кишечных эндокриноцитов (ЕС-клетки) в эпителиальном пласте кишечных желез, умеренной инфильтрацией собственной пластинки плазматическими клетками и увеличением в ней числа макрофагов (рис. 2). Эти особенности имеют дифференциально-диагностическое значение, поскольку отличаются указанным показателем от других острых кишечных инфекций, что может быть использовано в диагностически сложных случаях.
Здравоохранение в настоящее время не располагает препаратами, обладающими специфическим антиротавирусным действием, поэтому терапия ротавирусного гастроэнтерита является патогенетической. Основные ее цели — борьба с дегидратацией, токсикозом и связанными с ними наиболее часто встречающимися при ротавирусном гастроэнтерите нарушениями функции жизненно важных органов — сердечно-сосудистой системы и органов мочевыделения, степень выраженности которых во многом определяет тяжесть течения заболевания и его прогноз.
Для правильного выбора характера и объема проводимой регидратационной терапии в первую очередь необходимо установить степень дегидратации у того или иного пациента. При эксикозе I — II степени следует ограничиваться пероральной регидратационной терапией (препараты регидрон, глюксолан и др.). При дегидратации III степени целесообразно прибегать к комбинированной парентеральной и пероральной регидратации. Для парентеральной регидратации применяют растворы трисоль, квартасоль, ацесоль и др. С целью дезинтоксикации и улучшения гемодинамики при среднетяжелом и тяжелом течении заболевания показаны коллоидные растворы (гемодез, полиглюкин и др.).
| Для ротавирусной инфекции характерно сочетание гастроэнтерита, интоксикации и симптомов поражения верхних дыхательных путей |
Современными представлениями о патогенезе диарейного синдрома при ротавирусном гастроэнтерите обусловлено и назначение соответствующих средств, способствующих нормализации состояния пищеварительного тракта, а также диеты. Учитывая нарушения активности ряда пищеварительных ферментов, в частности лактазы, рекомендуется исключить в острый период заболевания из пищевого рациона больных молоко и молочные продукты. Кроме того, по этой же причине целесообразно ограничивать и пищу, богатую углеводами. В связи с вышеизложенным, в острый период необходимы энзимные препараты (панзинорм-форте, фестал и др). Кроме того, в остром периоде заболевания могут быть использованы адсорбирующие и вяжущие средства, способствующие ускоренному формированию стула (смекта, карболен и др.) также возможно применение хилака-форте. Высокой частотой дисбактериозов кишечника различной степени выраженности у больных ротавирусным гастроэнтеритом обусловлена необходимость применения в комплексной терапии бактерийных биологических препаратов. Лучшая терапевтическая эффективность при ротавирусном гастроэнтерите отмечена при применении лактосодержащих бактерийных биологических препаратов (ацилакт, лактобактерин и др.), что, по-видимому, связано с заместительным действием бактериальной лактазы, содержащейся в лактобактериях. В последние годы в комплексной терапии ротавирусного гастроэнтерита начал применяться комплексный иммуноглобулиновый препарат (КИП), который разработан и выпускается в МНИИЭМ им. Г. Н. Габричевского. Это первый отечественный иммуноглобулиновый препарат для энтерального применения. КИП характеризуется повышенной концентрацией антител к микроорганизмам, возбудителям острых кишечных инфекций, в том числе ротавирусам, сальмонеллам, шигеллам, эшерихиям и др. Применение КИП в комплексной терапии больных ротавирусным гастроэнтеритом оказывает отчетливый положительный терапевтический эффект, существенно сокращая продолжительность интоксикации и диареи, что открывает новые возможности в лечении этого заболевания.
Литература
1. Букринская А. Г., Грачева Н. М., Васильева В. И. Ротавирусная инфекция. М., 1989.
2. Дроздов С. Г., Покровский В. И., Шекоян Л. А., Машилов В. П. и др. Ротавирусный гастроэнтерит. М., 1982.
3. Новикова А. В. и др. Архив патологии, 1989, №6.
4. Щербаков И. Т. и др. Архив патологии, 2995, №3.
5. Юшук Н. Д., Царегородцев А. Д.. Лекции по инфекционным болезням. М., 1996.
Изучены частота, характер и продолжительность внекишечных проявлений в зависимости от проводимой терапии у детей с норовирусной инфекцией. Установлено, что при норовирусной инфекции у детей, помимо гастроинтестинальных симптомов, нередко отмечаются и друг
Features of the clinical course and approaches to the therapy of norovirus infection in children R. V. Popova, T. A. Ruzhentsova
The frequency, nature and duration of extra-intestinal manifestations depending on the therapy in children with norovirus infection were studied. It was found that in norovirus infection in children, in addition to gastrointestinal symptoms, there are often other symptoms that affect the upper respiratory tract, pancreas, hepatobiliary and urinary systems and heart. An effective drug that relieves the symptoms of norovirus infection, prevents the development of extra-intestinal manifestations and complications, is colloidal silicon dioxide.
Острые кишечные инфекции (ОКИ) продолжают занимать одно из ведущих мест по распространенности среди других заболеваний. В последние десятилетия анализ их этиологической структуры и характера свидетельствует о существенных изменениях, происходящих как за счет появления новых лабораторных методов диагностики, так и за счет модификации возбудителей. Важную роль играет и трансформация иммунного ответа организма человека под влиянием неблагоприятной экологической обстановки, резкого снижения количества натуральных продуктов питания с увеличением употребления консервантов и стабилизаторов.
По данным исследователей, в настоящее время во многих странах, несмотря на достижения здравоохранения, отмечается рост числа вирусных ОКИ [1–6].
Ведущими возбудителями по-прежнему остаются ротавирусы. Наряду с ними в последние годы отмечается значительный рост частоты регистрации норовирусной инфекции с 2–5% из всех случаев секреторных диарей до 10–26,5% от всех выявленных эпизодов ОКИ [1, 7–10]. Пик заболеваемости, по данным различных авторов, приходится на период с января по апрель [1, 2, 9]. Болеют преимущественно дети в возрасте от рождения до 3 лет, среди которых чаще регистрируются среднетяжелые формы заболевания [1].
Наиболее вероятно, что частота норовирусной инфекции существенно выше, поскольку многие взрослые и подростки к врачам не обращаются из-за нетяжелого течения с преобладанием легких форм. В то же время, по результатам исследований проб питьевой воды, норовирусы нередко опережают ротавирусы по частоте их выявления, выходя на второе место после аденовирусов [11].
Активизации эпидемического процесса норовирусной инфекции может способствовать и длительный период выделения вируса после купирования симптомов ОКИ, составляющий в среднем 28 суток и достигающий 182 дня у иммуноскомпрометированных пациентов [12]. В связи с этим, в соответствии с действующими на сегодняшний день рекомендациями, при отсутствии клинической симптоматики дети могут посещать организованные коллективы вне зависимости от результатов лабораторной диагностики, что сопровождается неуточненным в настоящее время риском распространения инфекции. В то же время норовирусная инфекция отличается высокой контагиозностью: всего 10 частиц вируса достаточно для передачи ее от больного к восприимчивому организму [13]. Возбудитель сохраняет свою жизнеспособность в окружающей среде, на различных поверхностях до 4 недель, устойчив к физическим и химическим воздействиям. Как показали исследования, среди пациентов с подтвержденной норовирусной этиологией ОКИ преобладают дети из организованных коллективов (61%) с моноинфекцией — 93% [1]. Помимо того, в ходе изучения особенностей возбудителя была доказана высокая скорость молекулярной эволюции норовирусов, приводящая к частому возникновению и быстрому глобальному распространению его новых эпидемических вариантов [14]. Все это диктует необходимость своевременного выявления и адекватного лечения больных.
При лабораторном исследовании в копрограмме может быть непереваренная клетчатка, нейтральный жир, зерна крахмала, лейкоциты [1]. В анализе крови у большинства пациентов отмечается лимфоцитоз при нормальном количестве лейкоцитов, при выраженной клинической симптоматике возможны нейтрофильный лейкоцитоз, увеличение скорости оседания эритроцитов и повышение концентрации мочевины. Проявления ОКИ нередко не ограничиваются желудочно-кишечным трактом. Помимо гастроэнтеритического синдрома, почти у всех пациентов отмечается интоксикация, проявляющаяся вялостью, слабостью, адинамией, снижением аппетита, бледностью кожных покровов [1].
Лечение норовирусной инфекции проводится по принятым в Российской Федерации стандартам терапии ОКИ, включающим регидратационные растворы, энтеросорбенты, пробиотики, при необходимости жаропонижающие [15, 17]. Отечественными авторами рекомендуется назначение противовирусной терапии, хотя этот вопрос по-прежнему, учитывая зарубежные данные, остается дискутабельным. В опубликованных ранее работах было показано возможное появление катаральных изменений верхних дыхательных путей: насморка, кашля, признаков ринофарингита при норовирусной инфекции [5, 15, 16].
В литературе есть единичные указания на возможность развития у пациентов, больных норовирусной инфекцией, пневмоний, отитов, цистита, кардиомиопатии, менингита [17–19]. Зарубежные авторы отмечают, что при норовирусной этиологии чаще, чем при ротавирусной, отмечается судорожный синдром [18]. Однако подробного анализа распространенности, факторов риска развития, особенностей течения, характера и длительности внекишечных проявлений и связанных с этим осложнений не проводилось. Не было оценено влияние различных подходов к терапии норовирусной инфекции на формирование той или иной симптоматики у пациентов.
Целью данного исследования было изучить частоту, характер и продолжительность внекишечных проявлений в зависимости от проводимой терапии у детей с норовирусной инфекцией.
Материалы и методы исследования
В исследование включили 80 детей в возрасте от 8 месяцев до 6 лет, госпитализированных в инфекционное отделение для детей ГБУЗ МО МГКБ г. Мытищи. У всех пациентов норовирусная этиология ОКИ была подтверждена лабораторно методом полимеразно-цепной реакции. Преобладали дети в возрасте от одного года до трех лет (42 ребенка — 52%), 27 пациентов (34%) относились к возрастной группе от трех до 6 лет и 11 (14%) — от 8 месяцев до одного года. Большинство пациентов (94%) имели среднетяжелую форму ОКИ. Продолжительность заболевания от момента начала до включения в исследование составила от 1 до 3 суток включительно. Выявление какой-либо другой этиологии относилось к критериям исключения.
При поступлении в стационар, помимо клинического осмотра, всем детям были проведены лабораторные и инструментальные обследования для уточнения состояния органов брюшной полости, сердечно-сосудистой и мочевыделительной систем. Оценивали выраженность гастроэнтерологических, респираторных и интоксикационных проявлений, результаты клинического анализа крови, общего анализа мочи, уровни МВ-креатинкиназы, лактатдегидрогеназы, аспарагиновой трансаминазы, аланиновой трансаминазы в сыворотке крови. Детям проводили электрокардиографию (ЭКГ), а также ультразвуковое исследование (УЗИ) органов брюшной полости и почек. Этиологию ОКИ определяли при помощи полимеразно-цепной реакции.
Пациентов с наличием в анамнезе заболеваний сердечно-сосудистой, мочевыделительной и панкреатогепатобилиарной систем в исследование не включали.
Повторные клинические осмотры до купирования симптомов осуществляли ежедневно и, при необходимости, чаще, оценивали длительность каждого из проявлений. При наличии отклонений по результатам лабораторного и/или инструментального обследования или выявлении показаний в последующие дни нахождения в стационаре через 3–5 дней оценивали показатели повторно, а при отсутствии нормализации — еще раз, на 18–25 день от начала заболевания.
Все пациенты получали стандартную, рекомендуемую при ОКИ, безлактозную диету. Детям первого года жизни, находящимся на грудном вскармливании, его рекомендовали продолжить. Базисная терапия состояла из регидратационных глюкозосолевых растворов, назначенных только перорально — в 39%, парентерально — в 25% и парентерально, а затем перорально — в 36%. Энтеросорбенты получали 81% детей, пробиотики — 89%, жаропонижающие (ибупрофен и/или парацетамол) при температуре более 38–39 °C — 64%.
В зависимости от особенностей стартовой терапии, которая в большинстве случаев начиналась на дому, пациенты были распределены на три группы. В 1?ю группу было отнесено 24 ребенка, получавших с первого дня проявлений заболевания энтеросорбенты и регидратационную терапию, во 2?ю группу вошел 41 больной, которым комплексная терапия была назначена позднее, на вторые или третьи сутки, в 3?ю было включено 15 пациентов, не принимавших энтеросорбенты. Эти препараты не были назначены врачами в большинстве случаев из-за отсутствия диареи, иногда — из-за отказа или негативной реакции у детей.
Статистическая обработка всех полученных данных осуществлялась на персональном компьютере с использованием программы Statistica, версия 6.1 (StatSoft Inc., США). Различия между рассчитанными показателями в группах оценивали по двустороннему Z-критерию, статистически значимыми считали при вероятности > 95% (p < 0,05).
Результаты и обсуждение
Среди основных клинических симптомов у всех пациентов были выделены: рвота от 1 до 25 раз в сутки, отсутствие аппетита, вялость, бледность и повышение температуры тела. Диарея наблюдалась у 81% детей, чаще с конца первых или на вторые сутки. На боли в животе жаловались 48% (13 детей) пациентов из возрастной группы от 3 до 6 лет. У детей более раннего возраста болевой синдром не оценивали из-за высокой вероятности неправильного определения.
У наблюдавшихся пациентов регистрировали разнообразные внекишечные проявления, представленные на рис. Из них лечащие врачи в первую очередь отмечали признаки ринита с заложенностью носа, умеренными водянистыми выделениями, гиперемией и отечностью носовых ходов в сочетании с незначительно или умеренно выраженным фарингитом (у 34% — 27 детей).
По данным дополнительных исследований, среди детей с норовирусной инфекцией в 71,25% (у 57 детей) были выявлены те или иные отклонения на ЭКГ: нарушения реполяризации (у 54% — 43 детей), снижение вольтажа (у 20% — 16 детей), суправентрикулярная или вентрикулярная экстрасистолия (у 7,5% — 6 детей). У 8 детей было отмечено сочетание изменений. Повышение уровней активности МВ?креатинкиназы изолированно или одновременно с увеличением значений лактатдегидрогеназы и/или соотношения аспарагиновой и аланиновой трансаминаз регистрировали у 36% детей.
По результатам УЗИ органов брюшной полости, изменения печени и/или поджелудочной железы были выявлены у 42 детей (53%). Нарушения структуры почек, чаще — уплотнения стенок чашечно-лоханочной системы, было выявлено у 30 детей (38%).
Основные симптомы ОКИ у всех пациентов были купированы в течение 2–4 суток от момента начала адекватной терапии.
Отклонения, выявленные по данным ЭКГ и лабораторного обследования, у 64% при повторной оценке показателей, через 3–5 дней, не выявлялись. Однако у 7,5% пациентов сохранялись нарушения реполяризации, снижение вольтажа и повышение МВ?креатинкиназы сохранялись, несмотря на отсутствие основных симптомов ОКИ, что позволило подозревать вероятный миокардит у этих детей. Через 18–25 дней отклонения сохранялись у 2 пациентов (3,5% из группы детей с выявленными нарушениями на ЭКГ).
По данным УЗИ, через 3 недели купировались изменения поджелудочной железы у 81% (34 детей), печени — у 74% (у 31 ребенка), почек — в 100%. Симптомы инфекции мочевыводящих путей также не отмечались ни в одном случае.
Анализ результатов лабораторного и инструментального обследования в группах, различавшихся по особенностям терапии энтеросорбентами, показал, что в 1?й группе, у детей, получавших с первых суток Полисорб МП, не было случаев сохранения симптоматики внекишечных проявлений более 3 недель. Нарушения на ЭКГ, полностью купировавшиеся к моменту повторного обследования через 3–5 суток, были выявлены у 2 детей (8%). У 3 пациентов (12,5%) были выявлены изменения поджелудочной железы и у 2 из них — печени. Инфекций мочевыводящих путей и уплотнений чашечно-лоханочной системы, по данным УЗИ, в этой группе пациентов не выявляли. У 2 детей (8%) была отмечена анемия легкой степени.
Как видно из табл., частота длительно сохраняющихся внекишечных изменений была выше в группе, не получавшей энтеросорбенты. Очевидно, что отсутствие диареи во многих случаях было связано как с преимущественным поражением верхних отделов желудочно-кишечного тракта, так и, возможно, с обезвоживанием, что также усугубляло внекишечную симптоматику и не могло служить поводом для отказа от энтеросорбирующей терапии. Назначение энтеросорбентов на 2–3 сутки от начала заболевания приводило к снижению частоты внекишечных проявлений по сравнению с группой, которым энтеросорбирующие препараты назначены не были.
Анализ терапии показал, что применение диоксида кремния коллоидного (Полисорб МП) с первых суток у 12 детей прерывало симптомы ОКИ. На фоне терапии диарея ограничивалась неоформленным стулом 2–5 раз в течение одного дня или не проявлялась вовсе, температура тела снижалась до нормальных значений. Изменения поджелудочной железы, выявленные у 1 ребенка, были незначительны и купировались вместе с основными проявлениями ОКИ. Случаев отказа от терапии диоксидом кремния коллоидным из-за органолептических свойств, индивидуальной непереносимости или нежелательных явлений не было.
Выбор данного препарата обусловлен его доказанной безопасностью, а также высокой эффективностью (с высокой удельной поверхностью сорбции частиц более 300 м 2 /г), а также отличными протеонектическими свойствами, всеми прочими свойствами современных энтеросорбентов и длительным постклиническим опытом применения (более 20 лет). Протеонектическими свойствами Полисорба МП объясняется его способность связывать значительные количества микроорганизмов — до 10 млрд микробных тел на 1 г препарата и более, независимо от видовой принадлежности, а также различные эндо и экзотоксины [20].
Таким образом, полученные результаты подчеркивают разнообразие проявлений ОКИ, не ограничивающихся только желудочно-кишечным трактом. Выявленные изменения печени, поджелудочной железы, мочевыделительной системы, сердца у некоторых пациентов сохраняются длительно, более 3 недель с момента появления первых симптомов норовирусной инфекции.
Выводы
- При норовирусной инфекции у детей помимо гастроинтестинальных симптомов нередко отмечаются и другие, затрагивающие верхние дыхательные пути, поджелудочную железу, гепатобилиарную и мочевыделительную систему, сердце.
- Комплексная терапия, соответствующая стандартам лечения ОКИ вирусной этиологии, должна проводиться с первого дня заболевания.
- Эффективным лекарственным препаратом, купирующим симптомы норовирусной инфекции, препятствующим развитию внекишечных проявлений и осложнений, является Полисорб МП.
Литература
Р. В. Попова
Т. А. Руженцова 1 , доктор медицинских наук
ФБУН ЦНИИЭ Роспотребнадзора, Москва
Особенности течения и подходы к терапии норовирусной инфекции у детей/ Р. В. Попова, Т. А. Руженцова
Для цитирования: Лечащий врач № 11/2018; Номера страниц в выпуске: 44-48
Теги: вирусная инфекция, дети, внекишечные проявления

Карбовничая Елена Александровна 18 декабря 2019 г.
ОАК при вирусной инфекции:
- лейкоциты снижены или остаются в норме (зависит от вируса и индивидуально реакции организма),
- лимфоциты увеличены,
- моноциты увеличены,
- нейтрофилы ниже нормы,
- скорость оседания эритроцитов (СОЭ) в норме или незначительно повышена.
ОАК при бактериальной инфекции:
- лейкоциты увеличены иногда значительно (очень редко норма),
- нейтрофилы выше нормы,
- лимфоциты ниже нормы (редко норма),
- СОЭ увеличена. Но тут надо иметь в виду, что СОЭ – показатель медленно реагирующий. Он постепенно, в течение 5-10 дней от начала заболевания, повышается, и также постепенно снижается.
- при среднетяжелой и тяжелой форме течения бактериальной инфекции могут появляться молодые формы клеток: миелоциты и метамиелоциты.
⠀
ОАК надо сдавать натощак, потому что после приема пищи возможен физиологический пищевой лейкоцитоз. В этом случае могут быть сложности с интерпретацией результата.
⠀
При наличии симптомов ОРВИ изменения в общем анализе крови лучше смотреть на 2-3 сутки.
⠀
Для дифдиагностики вирусной и бактериальной инфекций можно смотреть значение С-реактивного белка. Бактериальная инфекция сопровождается высоким уровнем СРБ уже в первые 24 часа от начала заболевания, а вирусная инфекция сопровождается лишь незначительным повышением.
- Услуги и цены
- Диагностика
- Консультация специалистов
- Лабораторные исследования
- Операции
- Процедуры
- Чекапы
- Интернет-поликлиника
- Направления
- Гинекологическое отделение
- Урологическое отделение
- Хирургическое отделение
- Лаборатория
- Медицинский профосмотр
- Эндокринологическая служба
- Эндопротезирование суставов
- Специалисты
- Врач лучевой диагностики
- Гинеколог
- Инфекционист
- Невролог
- Гастроэнтеролог
- Кардиолог
- Хирург
- ОМС
- ДМС
- Корпоративным клиентам
- Система лояльности
- Отзывы пациентов
- Тесты самодиагностики
- Вакансии
- Записаться к врачу
По вопросам распространения кронавирусной инфекции и вопросам здравоохранения (записаться на прием к врачу, вызвать врача на дом)
* Цены и сроки готовности результатов анализов, указанные на сайте, носят информативный характер, являются актуальными на текущее время и могут быть изменены на дату оплаты. Ценовое предложение не является публичной офертой. Всю информацию необходимо уточнять у администратора.


Мы используем файлы cookie, для наиболее эффективной работы сайта. Продолжая просматривать страницу, вы соглашаетесь с использованием cookie.
- cвяжитесь с нашим контакт-центром 8 (800) 234-10-03;
- уточните, подтвердили ли вашу заявку
- менее 15 минут, то время приёма сокращается на время опоздания;
- более 15 минут, то приём переносится на другой удобный вам день.
Нам важно связаться с вами как можно скорее, ведь для вашей безопасности мы разделяем потоки пациентов и не принимаем взрослых пациентов с признаками ОРВИ.
- имеются ли у вас признаки ОРВИ;
- имеется ли у вас температура тела выше 37 градусов.
Если признаков ОРВИ у вас нет, запись будет подтверждена. Если же вы болеете, и температура выше 37 — вам необходимо вызвать врача на дом или обратиться за скорой медицинской помощью.
Ваша заявка принята! Your application is accepted Vaše objednávka je přijata! Votre demande a été acceptée Your application is accepted Your application is accepted Your application is accepted Ihre Anforderung wird angenommen! 귀하의 부탁을 수락되었습니다. Başvurunuz kabul edildi
Если Вы опоздали на приём менее, чем на 15 минут, то время приёма будет сокращено на время Вашего опоздания. If you are late for an appointment less than 15 minutes, the reception time will be reduced by the time you are late. V případězpoždění méně než 15 minut, doba prohlídky bude zkrácena o čas zpoždění. Si vous êtes en retard de moins de 15 minutes par rapport au rendez-vous fixé, votre temps de réception sera réduit tenant compte de votre retard. If you are late for an appointment less than 15 minutes, the reception time will be reduced by the time you are late. If you are late for an appointment less than 15 minutes, the reception time will be reduced by the time you are late. If you are late for an appointment less than 15 minutes, the reception time will be reduced by the time you are late. Wenn Sie zu einem Termin weniger als 15 Minuten zu spät kommen, wird die Empfangszeit für die Dauer Ihres Aufenthaltes verkürzt. 만약 15분 미만 늦으신다면 잔찰 시간은 지연 시간으로 줄일 겁니다. Randevunuza 15 dakika geçtiyseniz, geç kalma saatinizle resepsiyonun süresi kısalır.
Если Вы опоздали более, чем на 15 минут, Ваш приём будет отменён и перенесён на удобное для Вас время. If you are late more than 15 minutes, your appointment will be moved to a convenient time for you. V případě zpoždění vícenež 15 minut, prohlídka bude zrušena a přesunuta na zvolený termín. Si vous êtes en retard de plus de 15 minutes, votre rendez-vous sera annulé et rapporté à une date qui vous conviendrait. If you are late more than 15 minutes, your appointment will be moved to a convenient time for you. If you are late more than 15 minutes, your appointment will be moved to a convenient time for you. If you are late more than 15 minutes, your appointment will be moved to a convenient time for you. Wenn Sie zu einem Termin mehr als 15 Minuten zu spät kommen, wird ihr Termin storniert und zu einem für Sie günstigen Zeitpunkt übertragen. 만약 15분 이상 늦으신다면 진찰은 취소하고 편리한 시간으로 연기해 드리겠습니다. 15 dakikadan fazla gecikti iseniz, randevunuz sizin için uygun bir zamana taşınacaktır.
Вернуться на сайт Return to the site Vrátit se zpět RETOURNER AU SITE Return to the site Return to the site Return to the site Zurück zur Website 휍사으트로 돌아갑니다. Siteye geri dön
Читайте также:

