Препараты для лечения легочной инфекции
Обновлено: 19.04.2024
Респираторные инфекции. Антибиотики в лечении инфекций дыхательных путей
Теплая и влажная среда дыхательного пути, выстланного эпителиальной тканью, контактирует с вдыхаемыми микроорганизмами: вирусами, бактериями, грибами и паразитами.
Наиболее распространенные инфекции дыхательных путей вызваны вирусами и бактериями. Некоторые инфекции относительно безобидны (например, простуда), в то время как другие могут быть угрозой для жизни (например, вирусная или бактериальная пневмония). Та легкость, с которой инфекция проникает в респираторный тракт, зависит от состояния здоровья человека. Например, легочные инфекции, вызванные Pneumocystis carinii, характерны для больных СПИДом. Кроме того, некоторые микроорганизмы могут проникать лишь в определенные части респираторного тракта.
Полость легких подвергается заражению бактериями, вирусами и грибами. Вирусные инфекции, как правило, самоограничены, но делают ткань чувствительной для бактерий и грибов. Candida albicans полости рта является наиболее распространенной грибковой инфекцией и развивается при угнетении иммунного статуса (например, системная иммуносупрессия или применение аэрозолей, содержащих глюкокортикостероиды, при лечении астмы).
Антибиотики могут привести к развитию микробной резистентности. Несмотря на то что многие инфекции респираторного тракта самоограничены и вызывают небольшие повреждения, другие могут привести к серьезным последствиям и снизить жизненную емкость легких. Неправильное использование антибиотиков при лечении легочной бактериальной инфекции создает риск как для пациента, так и для общества, поскольку появляется возможность развития антибиотикорезистентности. В отсутствие угрожающих жизни инфекций выбор антибиотика основан на виде атакующего агента и на его чувствительности к антибиотикам.
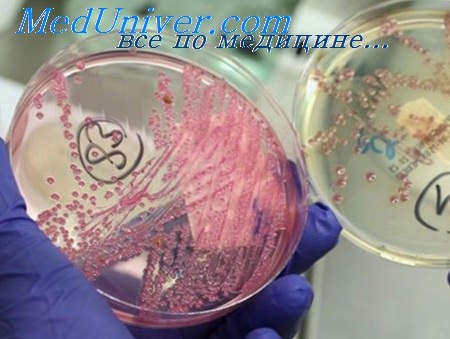
Микроорганизм необходимо культивировать и определить его чувствительность к антибиотикам. Некоторые микроорганизмы имеют такие характерные особенности, что клинический диагноз и выбор лечения может быть основан только на клинических симптомах.
Существование целого ряда антибиотиков со схожими свойствами привело к появлению концепции терапии первой, второй и третьей линии, основанной на селективности и специфичности различных бактерий. Терапия первой линии включает препараты первого выбора. Препараты второй линии используют в том случае, если препараты первой линии были неэффективны или пациент их не переносит.
Эпиглотит. Для лечения эпиглоттита, опасного для жизни, вызванного Haemophilus influenzae (тип В) используют дериваты цефалоспорина (цефуроксим, цефотаксим, цефтриаксон). Хлорамфеникол назначают в качестве лекарственного препарата второй линии. Он достаточно эффективный препарат, но может вызвать фатальную апластическую анемию (1 : 30 000 случаев).
Фарингит. Не существует эффективных лекарственных средств для лечения заболевания, вызванного вирусами, но стрептококки группы А могут вызвать тяжелейшие инфекции. При этом пенициллины (особенно пенициллин V) относят к антибиотикам первой линии. Эритромицин является препаратом второй линии, а цефалексин — препаратом третьей линии.
Ларингит и острый ринит — частые вирусные инфекции, которые обычно не лечат, но вторичные бактериальные инфекции необходимо лечить антибиотиками. Антибиотики, предназначенные для лечения вирусных инфекций верхних дыхательных путей, в клинической практике назначают редко из-за риска развития резистентности микроорганизмов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение пневмонии.
Принципы лечения больного, страдающего Пневмонией ( Пн ), представлены в табл. 2.
Таблица 2. Принципы лечения больного пневмонией
| Лечение | Лечебные средства и мероприятия |
| Этиотропное | Антибактериальные препараты: антибиотики, нитрофураны. Устранение причин, приведших к развитию Пневмонии ( Пн ), а также воздействие на факторы риска, способствующие возникновению внутрибольничной Пневмонии ( Пн ) |
| Патогенетическое | Повышение иммунной реактивности организма. Общеукре-пляющее лечение Противовоспалительные, десенсибилизирующие средства. Улучшение легочной вентиляции и кровообращения. Восстановление нарушенной бронхиальной проходимости |
| Симптоматическое | Устранение сосудистой и сердечной недостаточности. Устранение гипоксии (оксигенотерапия). Противокашлевые, отхаркивающие, жаропонижающие средства. Лечение всех развивающихся осложнений |
Лечебные мероприятия, проводимые больным Пневмонией ( Пн ), включают:
I. Лечебный режим и рациональное питание.
П. Лекарственную терапию: 1) этиотропную, 2) патогенетическую, 3) симптоматическую.
III. Физиотерапевтическое воздействие.
IV. Диспансерное наблюдение.
I. Лечебный режим и рациональное питание. Больные Пневмонией ( Пн ) подлежат госпитализации, можно организовать стационар на дому. Обязательно соблюдение постельного режима в течение всего периода лихорадки и интоксикации. В этот же период больному необходимо обильное питье, богатое витаминами и белками питание.
II. Лекарственная терапия комплексная; ее осуществляют лекарственными препаратами, воздействующими на инфекцию (этиотропная терапия), различные звенья патогенеза, отдельные проявления болезни (гипоксия, лихорадка, кашель и пр.) и на развившиеся осложнения. Основным методом лечения Пневмонии ( Пн ) является антибактериальная терапия, которую назначают эмпирически, до получения результатов бактериологического исследования (результаты его становятся известными спустя 2-3 сут после забора материала и в большинстве случаев не оказывают существенного влияния на тактику лечения) (табл. 3).
o Этиотропная терапия. Применяют антибактериальные препараты. При их назначении следует соблюдать три основных условия:
а) лечение начинают как можно раньше, не ожидая выделения и идентификации возбудителя, ориентируясь в выборе лекарственного режима на особенности клинической картины и данные рентгенографии;
б) препараты назначают в достаточных дозах и с такими интервалами, чтобы в крови и легочной ткани создавалась и поддерживалась лечебная концентрация препарата;
в) эффективность лечения контролируют клиническим наблюдением и, если необходимо, бактериологически.
Из всех антибактериальных средств наиболее эффективны антибиотики, которые выбирают с учетом возможного возбудителя и переносимости препарата пациентом. При грамположительной микрофлоре предпочтительнее назначать полусинтетические пенициллины и цефалоспорины, при грамотрицательной - фторхинолоны, аминогликозиды, циластатин, тиенам.
Антибактериальная терапия при заболеваниях легких.
Антибиотики составляют основу лечения больных пневмониями. Принципы антибактериальной терапии при этом заболевании:
1. Немедленное начало ее после установления диагноза.
2. Выбор первого препарата, как правило, осуществляется эмпирически в зависимости от клинической и эпидемиологической ситуации. Бактериологическое исследование мокроты требует затрат времени (3 дня и более) и примерно в 50% дает ошибочные или неопределенные результаты. Ориентировочное представление о характере возбудителя можно получить при окраске мокроты по Граму. Критериями правильности сбора материала, повышающими надежность получаемых результатов, служит количество эпителиальных клеток ( 25) в поле зрения.
3. Оценка правильности выбора антибиотика осуществляется в течение 3-х дней после его назначения. Основным критерием эффективности следует считать положительную динамику лихорадки и интоксикации. При отсутствии клинического эффекта от первоначального антибиотика производят его замену в соответствии с результатами бактериологического исследования мокроты или используют резервные препараты.
4. При легком и среднетяжелом течении пневмонии возможна монотерапия антибиотиками. При тяжелом течении показано использование препаратов 2-3 групп.
5. Продолжительность антибактериальной терапии составляет, как правило, 7-10 дней. У больных тяжелыми госпитальными пневмониями ее сроки могут удлиняться до 2-3 недель. В последние годы получила распространение ступенчатая терапия, при которой лечение начинают парентерально вводимыми антибиотиками с последующим переходом на пероральный путь введения этих средств.
Поскольку основным этиологическим фактором внебольничных пневмоний (в 30-40% случаев) у пациентов молодого возраста без сопутствующих заболеваний является пневмококк, то препаратами выбора у них являются макролиды и пенициллины. Следует отметить, что макролиды в настоящее время занимают лидирующую позицицию у пациентов данной группы. Это обусловлено, во-первых, ростом распространенности (до 30%) пенициллин-резистентных штаммов пневмококка, во-вторых, недостаточной активностью бета-лактамных антибиотиков в отношении внутриклеточных микроорганизмов (микоплаз, хламидий, легионелл), ответственных за развитие 20-30% внегоспитальных пневмоний, в-третьих, ростом числа аллергических реакций при применении пенициллинов.
Механизм действия макролидов бактериостатический. Он заключается в торможении синтеза белка в микробной клетке. Особенностью этих препаратов является хорошее проникновение в легочную ткань и накопление внутри клеток, что вызывает гибель персистирующих в них микроорганизмов. Макролиды высокоактивны в отношении пневмококков, стрептококков, микоплазм, хламидий и легионелл; умеренно активны против гемофильной палочки и стафилококков. Кроме первичных, они являются препаратами выбора при атипичных превмониях.
По происхождению различают природные (эритромицин, спиромицин, джозамицин) и полусинтетические (диритромицин, ровамицин, рокситромицин, кларитромицин, азитромицин) соединения. По химической структуре принято выделять препараты с 14-членным (эритромицин, диритромицин, рокситромицин, кларитромицин), 15-членным (азитромицин) и 16-членным (спирамицин, джозамицин) лактонным кольцом.
Макролиды, как правило, хорошо переносятся больными. Побочные эффекты в виде дисфункций пищеварительной системы (тошнота, рвота, диаррея) наблюдаются редко.
Роль пенициллинов как препаратов первого ряда в лечении первичных внебольничных пневмоний в последние годы снизилась (см. выше). Однако они продолжают широко применяться в клинической практике главным образом из-за невысокой стоимости. Механизм действия этих средств - бактерицидный и связан с торможением синтеза клеточной стенки микроорганизмов. Используются природные (бензилпенициллин) и полусинтетические пенициллины.
Бензилпенициллин активен в отношении грамположительных и грамотрицательных кокков. Его недостатки - неустойчивость к пенициллиназе и необходимость частого (6 раз в сутки) приема.
Полусинтетические пенициллины делятся на несколько групп:
1. Препараты узкого спектра действия, активные против грамполо-жительной флоры и устойчивые к бета-лактамазам: оксациллин, мети-циллин, диклоксациллин и др. Они применяются для лечения стафилококковых пневмоний.
2. Препараты широкого спектра действия, активные в отношении грамположительных (за исключением стафилококков) и грамотрицательных (за исключением Ps.aeruginosae) бактерий, не продуцирующих бета-лактамазы: ампициллин, амоксицйллин, ампиокс. Амоксициллин является метаболитом ампициллина, но в отличие от последнего лучше всасывается, хорошо проникает в мокроту, более медленно выводится (поэтому назначается перорально 3 раза в день) и дает меньше побочных эффектов.
3. Препараты широкого спектра действия с дополнительной активностью против синегнойной палочки ("антисинегнойные" пенициллины): карбенициллин, тикарциллин, азлоциллин, мезлоциллин, пиперациллин. Основная область их применения - госпитальная пневмония. Главный недостаток этих препаратов заключается в быстром развитии к ним устойчивости у микроорганизмов. Поэтому их, как правило, назначают в сочетании с другими средствами.
4. Комбинированные препараты, содержащие пенициллины и ингибиторы бета-лактамаз (клавулановую кислоту, сульбактам, тазобактам). К их числу относятся аугментин (амоксициллин/клавулановая кислота), уназин (ампициллин/сульбактам), тиментин(тикарциллин/клавула-новая кислота), тазоцин (пиперациллин/тазобактам). Эти лекарственные средства активны в отношении грамположительных и грамотрицательных микроорганизмов и анаэробов. Они используются как препараты первого ряда для лечения вторичных внебольничных, госпитальных и аспирационных пневмоний.
Наиболее существенным побочным действием пенициллинов являются аллергические реакции, возникающие у 10-12% больных. Эти препараты противопоказаны при бронхиальной астме, аллергических заболеваниях, грибковых поражениях кожи и ее придатков.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Антимикробные препараты для лечения пневмонии:
β-лактамные антибиотики
• Незащищенные амоксициллины (Амоксициллин, Амоксикар, Флемоксин солютаб)
• Защищенные амоксициллины (Амоксиклав, Аугментин, Амоклав)
• Цефуроксим аксетил (Зиннат, Зинацеф, Аксеф, Цефоктам)
Макролиды
• Кларитромицин (Фромилид, Клацид, Клабакс)
• Рокситромицин (Рулицин, Рулид, Ромик)
• Азитромицин (Азибиот, Сумамед, Азимицин)
Фторхинолоны (при легочной патологии)
• Левофлоксацин (Таваник, Лебел, Левоксимед)
• Моксифлоксацин (Моксифур, Авелокс, Симофлокс)
• Гемифлоксацин (Фактив)
В структуре возбудителей внебольничной пневмонии лидирует пневмококк. Лечение подразумевает назначение защищенных β-лактамов, например, Аугментина, Амоксиклава, Уназина, Сулациллина. Спектр их активности включает стафило- и стрептококки, кишечную группу бактерий, гемофильную палочку, анаэробы.
При отсутствии устойчивости применяют цефалоспорины 3 поколения (цефотаксим, цефтриаксон, цефиксим, цефтибутен). Применяют и альтернативные вспомогательные препараты: макролиды (кларитромицин, азитромицин), фторхинолоны для лечения легочной патологии (левофлоксацин, моксифлоксацин, гемифлоксацин). В тяжелых случаях назначают резервные АПМ: ванкомицин, линезолид.
Важно! Применение нереспираторных фторхинолонов (пефлоксацин, ципрофлоксацин, норфлоксацин и др.) считается нерациональным.
Схожие принципы лечения и у внебольничной пневмонии, вызванной гемофильной палочкой или кишечной группой бактерий.
В случаях, когда возбудителем выступает золотистый стафилококк, особое внимание уделяют такому фактору, как MRSA/MSSA (метициллинрезистентный/чувствительный стафилококк). При чувствительной к метициллину разновидности MSSA применяют стандартную терапию, и выбирают один из следующих препаратов:
амоксициллин/клавуланат (Аугментин, Амоксиклав),
амоксициллин/сульбактам (Уназин, Сулациллин), цефалоспорины 3 поколения (цефотаксим, цефтриаксон, цефиксим, цефтибутен), линкозамиды (линкомицин, клиндамицин).
Если же форма пневмонии тяжёлая и обнаружен MRSA, то используют препараты резерва: линезолид, ванкомицин. Атипичные формы пневмонии лечат медикаментами из группы макролидов или тетрациклинов (доксициклин), или респираторных фторхинолонов.
Патогенетическая
Специфическая патогенетическая терапия актуальна при выявлении тяжелых и затяжных форм внебольничной пневмонии у взрослых. Патогенетическая терапия подразумевает:
• иммунозаместительную терапию;
• дезинтоксикационную терапию;
• лечение сосудистой недостаточности;
• лечение гипоксии или эффективная респираторная поддержка;
• коррекция перфузионных нарушений;
• лечение бронхиальной обструкции;
• противовоспалительная терапия.
В тяжелых случаях течения внебольничной пневмонии целесообразно усиление защитных сил. С данной целью ее можно вылечить применяя препараты иммуномодулирующего назначения (интерфероны, Левамизол, Зимозан, Диуцифон, Т-активин, Тималин, Полиоксидоний, Изопринозин).
Иммунозаместительная и иммуномодулирующая терапия назначается только по рекомендации врача, так как при сильном ослаблении организма пациента данный вид препаратов может ухудшить состояние.
При ассоциации бактерии и вируса в организме пациента целесообразно назначить антигриппозный у-глобулин, противовирусные средства (Рибавирин, интерфероны). Вирусную гриппозную пневмонию лечат препаратом Тамифлю.
В случае тяжелого стафилококкового воспаления проводят пассивную иммунизацию сывороткой (гипериммунная антистафилококковая) или стафилококковым антитоксином.
Из других способов патогенетической терапии важным является коррекция бронхиальной обструкции.
Возбудители пневмонии способствуют тому, что проходимость бронхов значительно уменьшается за счет сужения их просвета, особенно при атипичных формах воспаления.
Назначают Беродуал, Пульмикорт, Беротек, Сальбутамол, Атровент. Средства с бронхолитическим действием, т.е. направленные на расширение бронхов, лучше вводить ингаляционно. Так повышается их эффективность. Из таблетированных препаратов эффективны Теопэк и Теотард.
Используют средства, разжижающие мокроту: амброксол, АЦЦ, бромгексин Средство сочетанного действия Джосет позволяет расширить бронхи и облегчить выведение мокроты. Благоприятно воздействует и теплое щелочное питьё: молоко, минеральная вода.
К средствам неспецифической терапии относятся витамины А, С, Е, группы В. Также благоприятно влияют на восстановление организма адаптогены: элеутерококк, настойки лимонника и женьшеня.
Дезинтоксикационная
Данный вид терапии проводится с целью устранения токсического влияния на организм продуктов распада бактерий. Специфические процедуры, такие как внутривенные капельные вливания физиологического раствора, глюкозы проводятся при тяжелом состоянии. В большинстве случаев эффективным является обильное питьё.
Немедикаментозная
Наряду с лечением антибактериальными препаратами актуальна немедикаментозная поддержка организма. В первую очередь больным рекомендуют обильное щелочное питьё. Можно использовать теплое молоко или минеральную воду.
Эффективны дыхательные упражнения. Они улучшают дыхательную подвижность грудной стенки, укрепляют дыхательные мышцы. ЛФК проводят с помощью различных специальных приборов или непосредственно гимнастикой. Упражнения, так же как и другие вспомогательные мероприятия, начинают проводить не раньше 3 дня после нормализации температуры.
Возможно применение массажа (вибрационного или вакуумного). Данные процедуры проводятся также после стабильного улучшение состояния. Вибрационный массаж выполняется с помощью специальных вибромассажёров с заданной амплитудой. Для вакуумного массажа используют банки, которые благодаря созданию отрицательного давления улучшают местное кровообращение и вызывают рефлекторное раздражение, расширение сосудов. Такие процедуры облегчают дренирование лёгких, и уменьшают воспалительный процесс в альвеолярной ткани.
Физиотерапия
В качестве мероприятий, целью которых считается восстановление дренажной способности бронхов, улучшение отхождения мокроты и нормализация резистентности организма, используют физиотерапию.
Данное вспомогательное лечение назначается только после достижения показателей температуры 37°С. Среди процедур наиболее эффективными считаются:
• ингаляции бронхолитиков через небулайзер или ультразвуковой ингалятор;
• местная УВЧ терапия;
• местное УФО;
• электрофорез антимикробного препарата.
Читайте также:

