Препараты для лечения малярии и атипичной пневмонии
Обновлено: 17.04.2024
Малярия – трансмиссивная протозойная инфекция, вызываемая патогенными простейшими рода Plasmodium и характеризующаяся приступообразным, рецидивирующим течением. Специфическими симптомами малярии служат повторные приступы лихорадки, гепатоспленомегалия, анемия. В течении лихорадочных приступов у больных малярией четко прослеживаются сменяющие друг друга стадии озноба, жара и пота. Диагноз малярии подтверждается при обнаружении малярийного плазмодия в мазке или толстой капле крови, а также результатами серологической диагностики. Для этиотропной терапии малярии используются специальные противопротозойные препараты (хинин и его аналоги).
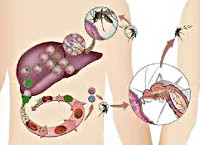
Общие сведения
Малярия (перемежающаяся лихорадка, болотная лихорадка) – группа паразитарных заболеваний человека, возбудителями которых выступают различные виды малярийного плазмодия, поражающего преимущественно эритроциты крови и ретикулоэндотелиальную систему. Малярия протекает с лихорадочными пароксизмами, гепатолиенальным и анемическим синдромом. Малярия широко распространена в странах Экваториальной Африки, Юго-Восточной Азии, Океании, Центральной и Южной Америки. Ежегодно в мире регистрируется 350-500 млн. новых инвазий и порядка 1,3-3 млн. летальных исходов от малярии. Высокая заболеваемость малярией в мире объясняется развитием резистентности плазмодиев к специфической терапии, а переносчиков протозойной инфекции – к действию инсектицидов. В связи с увеличением миграционных и туристических потоков завозные случаи малярии все чаще встречаются на территории Европы, в т. ч. в России.

Причины малярии
Малярию вызывают паразитические простейшие, принадлежащие к классу споровиков, роду Plasmodium (малярийные плазмодии). Заболевание человека вызывают 4 вида плазмодиев: P. Vivax (возбудитель трехдневной малярии), P. Malariae (возбудитель четырехдневной малярии), P.falciparum (возбудитель тропической малярии) и P. Ovale (возбудитель овале-малярии, сходной с трехдневной).
Малярийные плазмодии проходят сложный жизненный цикл, включающий бесполое развитие (шизогонию) в организме промежуточного хозяина - человека и половое развитие (спорогонию) в организме главного хозяина - самок комаров Anopheles. Инфицирование комаров происходит при укусах человека, больного малярией или паразитоносителя. При кровососании в желудок комара попадают мужские и женские половые клетки плазмодиев (микро-и макрогаметоциты); здесь происходит их оплодотворение с образованием зиготы, а затем ооцисты. В результате многократного деления ооциста превращается в инвазионные формы плазмодиев - спорозоиты, которые проникают в слюнные железы комара и могут там находиться в течение 2-х месяцев.
Инфицирование человека происходит при укусе инвазированной самкой комара, со слюной которой в кровь промежуточного хозяина проникают спорозоиты. В организме человека возбудитель малярии проходит тканевую и эритроцитарную фазы своего бесполого развития. Тканевая фаза (экзоэритроцитарная шизогония) протекает в гепатоцитах и тканевых макрофагах, где спорозоиты последовательно трансформируются в тканевые трофозоиты, шизонты и мерозоиты. По окончании этой фазы мерозоиты проникают в эритроциты крови, где протекает эритроцитарная фаза шизогонии. В клетках крови мерозоиты превращается в трофозоиты, а затем в шизонты, из которых в результате деления вновь образуются мерозоиты. В конце такого цикла эритроциты разрушаются, а высвободившиеся мерозоиты внедряются в новые эритроциты, где цикл превращений повторяется вновь. В результате 3-4-х эритроцитарных циклов, образуются гаметоциты – незрелые мужские и женские половые клетки, дальнейшее (половое) развитие которых протекает в организме самки комара Anopheles.
Учитывая особенности развития плазмодия, становится очевидным, что основным путем передачи малярии от человека человеку является трансмиссивный, реализуемый посредством укусов самками комара рода Anopheles. Вместе с тем, возможна трансплацентарная передача инфекции во время беременности, а также парентеральное заражение при переливании донорской крови, взятой от паразитоносителей. В эндемических очагах к малярии в большей степени восприимчивы дети и приезжие. Пик заболеваемости малярией совпадает с сезоном активности комаров и приходится на летне-осеннее время.
Пароксизмальный характер лихорадочных приступов при малярии связан с эритроцитарной фазой развития малярийного плазмодия. Развитие лихорадки совпадает с распадом эритроцитов, высвобождением в кровь мерозоитов и продуктов их обмена. Чужеродные для организма субстанции оказывают общетоксическое воздействие, вызывая пирогенную реакцию, а также гиперплазию лимфоидных и ретикулоэндотелиальных элементов печени и селезенки, приводя к увеличению этих органов. Гемолитическая анемия при малярии является следствием распада эритроцитов.
Симптомы малярии
В течении малярии выделяют инкубационный период, период первичных острых проявлений, вторичный латентный период и период рецидивов. Инкубационный период при трехдневной малярии и овале-малярии длится 1-3 недели, при четырехдневной - 2-5 недель, при тропической - около 2-х недель. Типичными клиническими синдромами для всех форм малярии служат лихорадочный, гепатолиенальный и анемический.
Через 1-2 часа фаза озноба сменяется жаром, что совпадает с повышением температуры тела до 40-41 °С. Возникают гиперемия, гипертермия, сухость кожи, инъекция склер, жажда, увеличение печени и селезенки. Может отмечаться возбуждение, бред, судороги, потеря сознания. На высоком уровне температура может удерживаться до 5-8 и более часов, после чего происходит профузное потоотделение, резкое снижение температуры тела до нормального уровня, что знаменует собой окончание приступа лихорадки при малярии. При трехдневной малярии приступы повторяются каждый 3-й день, при четырехдневной – каждый 4-й день и т. д. К 2-3-й неделе развивается гемолитическая анемия, появляется субиктеричность кожи и склер при нормальной окраске мочи и кала.
Своевременное лечение позволяет остановить развитие малярии после 1-2 приступов. Без специфической терапии продолжительность трехдневной малярии составляет около 2 лет, тропической - около 1 года, овале-малярии - 3-4 года. В этом случае после 10-14 пароксизмов инфекция переходит в латентную стадию, которая может длиться от нескольких недель до 1 года и дольше. Обычно через 2-3 месяца видимого благополучия развиваются ранние рецидивы малярии, которые протекают так же, как острые проявления болезни. Поздние рецидивы возникают через 5-9 месяцев - в этот период приступы имеют более легкое течение.
Осложнения малярии
Тяжелыми, порой жизнеугрожающими осложнениями малярии могут служить малярийная кома, малярийный алгид, разрыв селезенки, отек мозга, ОПН, ДВС-синдром, психические нарушения. Малярийной комой чаще всего осложняется течение тропической малярии. Развитие комы связано с нарушениями микроциркуляции головного мозга в результате образования паразитарных тромбов, состоящих из эритроцитов, зараженных шизонтами. В течении малярийной комы выделяют периоды сомноленции (сонливость, адинамия), сопора (резкая заторможенность, снижение рефлексов) и глубокой комы (отсутствие сознания и рефлексов). Летальный исход при возникновении данного осложнения наступает в 96-98% случаев.
Малярийный алгид сопровождается развитием коллаптоидного состояния с артериальной гипотонией, нитевидным пульсом, гипотермией, снижением сухожильных рефлексов, бледностью кожных покровов, холодным потом. Нередко возникают поносы и явления дегидратации. Признаки разрыва селезенки при малярии возникают спонтанно и включают в себя кинжальную боль в животе с иррадиацией в левое плечо и лопатку, резкую бледность, холодный пот, снижение АД, тахикардию, нитевидный пульс. По данным УЗИ выявляется свободная жидкость в брюшной полости. При отсутствии экстренного оперативного вмешательства быстро наступает смерть от острой кровопотери и гиповолемического шока.
Отек мозга развивается при злокачественной, молниеносной форме трехдневной малярии, чаще у детей-дошкольников и подростков. Возникает на высоте лихорадочного пароксизма и характеризуется сильной головной болью, судорогами с потерей сознания, выделением пены изо рта и скорой гибелью пациента. Развитие острой почечной недостаточности при малярии связано с массивным внутрисосудистым гемолизом эритроцитов, нарушением почечного кровообращения, интенсивной гемоглобинурией. Обычно является исходом гемоглобинурийной лихорадки. Специфическим осложнением тропической малярии выступают психические расстройства, включающие в себя психомоторное возбуждение, бред, галлюцинации и т. д.
Диагностика малярии
Фундамент клинической диагностики малярии составляет триада признаков: приступообразная интермиттирующая лихорадка, повторяющаяся каждые 48 или 72 часов, гепатоспленомегалия, гемолитическая анемия. Одновременно выясняется факт посещения больным эндемичных регионов, перенесенных гемотрансфузий и парентеральных вмешательств в течение последних 2-3-х месяцев.
Специфическим лабораторным методом диагностики малярии служит микроскопия толстой капли крови, позволяющая обнаружить наличие и количество паразитов. Качественную идентификацию вида плазмодия и стадию шизогонии проводят путем исследования на малярийный плазмодий мазка крови. Забор крови лучше производить на высоте лихорадочного приступа. Вспомогательную роль в выявлении малярии играют серологические методы – РИФ, РФА, РНГА. В плане дифференциальной диагностике наибольшее значение имеет исключение у лихорадящего больного бруцеллеза, возвратного тифа, лейшманиоза, сепсиса, туберкулеза, менингоэнцефалита, гемолитической желтухи, цирроза печени, лейкоза и др.
Лечение малярии
Больные с подозрением на малярию госпитализируются в инфекционный стационар с назначением строгого постельного режима, обильного питья, инфузионной терапии, общеукрепляющего и симптоматического лечения. При необходимости больным проводится гемосорбция и гемодиализ.
Первоначально для специфической химиотерапии малярии использовался хинин, выделенный из коры хинного дерева. В настоящее время создано большое количество синтетических препаратов, однако из-за быстрого развития резистентности паразитов к синтетическим лекарствам, хинин до сих пор не утратил своей актуальности. В зависимости от оказываемого действия противомалярийные препараты делятся на тканевые шизонтоциды, воздействующие на тканевые формы малярийного плазмодия (хиноцид, примахин) и гематоциды, воздействующие на эритоцитарные формы возбудителя (хлорохин, пириметамин, мепакрин, хинин и др.). Они назначаются в различных сочетаниях и по определенной схеме в зависимости от формы и тяжести течения малярии. Так, при трехдневной малярии обычно проводится 3-дневный курс лечения хлорохином, затем 10-дневный прием примахина или хиноцида для уничтожения тканевых форм паразита. Возможны и другие схемы противомалярийной терапии.
Прогноз и профилактика малярии
Своевременная и правильная терапия малярии приводит к быстрому купированию клинических проявлений. Летальные исходы при проведении лечения возникают примерно в 1% случаев, как правило, при осложненных формах тропической малярии.
Профилактика малярии проводится в двух направлениях: уничтожение комаров-переносчиков возбудителей и индивидуальная защита. Первое направление включает обработку территорий инсектицидами. Второе - использование средств индивидуальной защиты (кремов, лосьонов, противомоскитных сеток), проведение специфической химиопрофилактики лицам, совершающим поездки в районы, неблагополучные по малярии. С целью раннего выявления больных и паразитоносителей всем пациентам с лихорадкой неясного генеза должна проводиться микроскопия крови на малярию.

Главный внештатный специалист по инфекционным болезням департамента здравоохранения Москвы Светлана Сметанина порекомендовала при первых признаках омикрон-варианта коронавируса пить много воды и принимать жаропонижающие и противовирусные препараты. Об этом она сказала ТАСС. В то же время Сметанина попросила воздержаться от бесконтрольного приема антибиотиков.
При першении в горле Сметанина посоветовала полоскать горло средствами на основе трав или хлоргексидина, а при заложенности носа промывать его растворами из морской воды и закапывать сосудосуживающие лекарства.


Как справляться с мыслями о катастрофе и жить дальше
Как китайский стартап завоевывает в России опустевший рынок одежды
Россияне перешли на кризисные модели шопинга: что и где они скупают
Разворот на 180 градусов: чем и с кем Россия будет торговать теперь

Полиграф и тест на наркотики: как кандидата проверяют при трудоустройстве

6 важных для карьеры навыков, которые вы получите во время поиска работы

Издержки хранения могут достигать 40%: как компании правильно запасаться
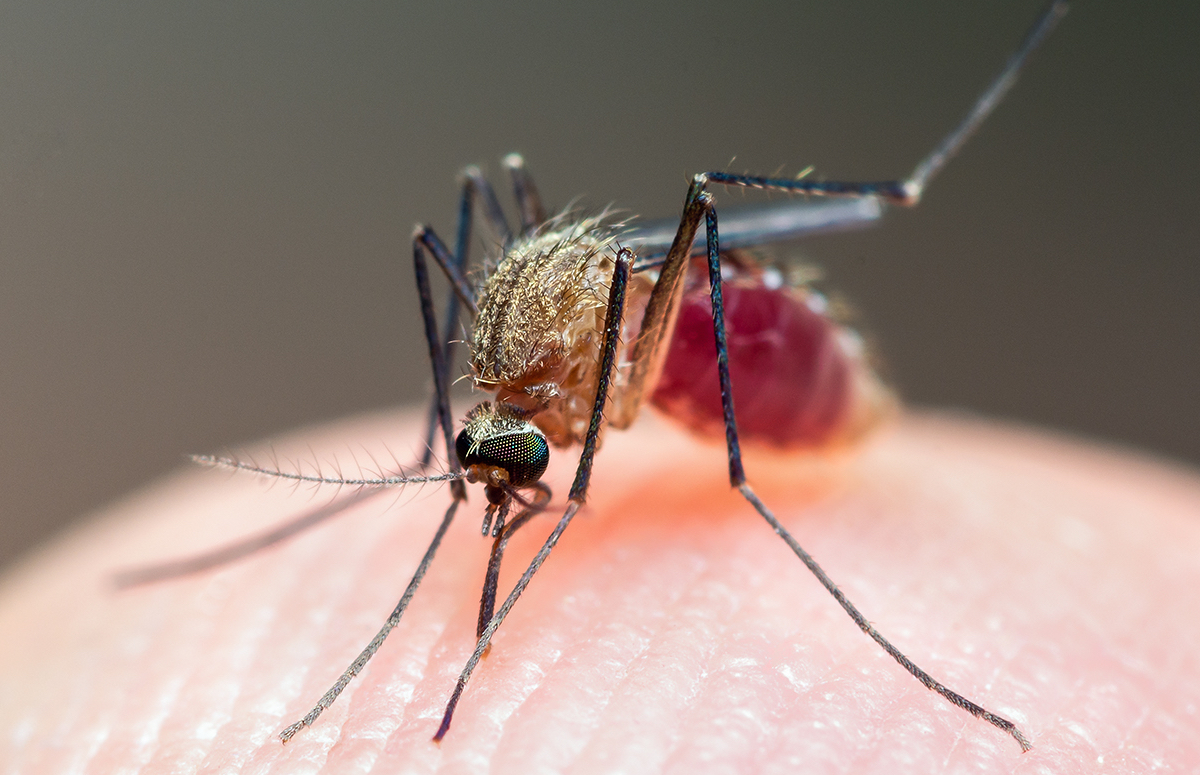
Малярия — одно из самых распространенных инфекционных заболеваний в мире. Его вызывают паразиты-плазмодии, которых разносят малярийные комары. Инкубационный период заболевания может длиться от 11 дней до нескольких месяцев. Главный симптом — регулярные приступы тяжелой лихорадки, которые происходят раз в два-три дня. В тяжелых формах болезнь может приводить к опасным поражениям органов.
Еще 80 лет назад малярия была распространена по всему земному шару. Однако благодаря развитию экономики и медицины сегодня болезнь побеждена в половине стран мира и свирепствует лишь в жарких развивающихся странах. Ученые считают, что человечество сможет полностью победить малярию к 2050 году — правда, для этого придется тратить на борьбу с ней дополнительные $2 млрд в год [1].
По данным ВОЗ, ежегодно малярией заболевают около 228 млн человек, из которых 400 тыс. умирают. 94% случаев малярии регистрируются в Африке, их них половина — в шести странах: Нигерии, Конго, Танзании, Буркине-Фасо, Мозамбике и Нигере. Больше всего от малярии страдают дети от полугода до пяти лет, у которых полностью отсутствует иммунитет к болезни. На них приходится две трети смертей от малярии.
Нередко малярией заражаются туристы и путешественники. По данным ВОЗ, ежегодно около 10 тыс. человек привозят болезнь из зарубежных поездок.
Возбудители малярии
Болезнь переносят комары рода Anopheles, зараженные малярийными плазмодиями — простейшими паразитами, которые и выступают непосредственными возбудителями болезни. Малярийные комары обитают в основном на болотах и в мелких стоячих водоемах, в том числе в лужах. Многие страны избавились от малярии благодаря масштабным кампаниям по осушению болот.
Две сотни видов малярийных комаров можно встретить по всей планете, за исключением пустынь и территорий Крайнего Севера. В России распространен вид Anopheles Messeae. Однако он перестал переносить болезнь более 50 лет назад. Сегодня малярией можно заразиться лишь от азиатских и африканских видов малярийных комаров.
Сперва малярийный комар пьет кровь человека, зараженного малярией. В его кишечник попадают плазмодии. Затем он кусает другого человека и передает ему личинки паразитов. Те сначала попадают в печень, где растут и развиваются. Когда плазмодии становятся взрослыми, они проникают из печени в кровоток, после чего у человека проявляются первые симптомы малярии. Некоторые разновидности плазмодиев могут дремать в печени долгое время.
Также малярия может передаваться от человека к человеку без участия комаров: от матери к ребенку (очень редко), через переливание крови и при совместном использовании игл для инъекций.

Виды малярии
Из нескольких сотен малярийных плазмодий для человека опасны лишь пять. Каждый из них вызывает особый вид болезни.
Трехдневная малярия
Plasmodium vivax вызывает трехдневную малярию (vivax-малярию) — сравнительно легкую форму с длительным течением. Она характеризуется тем, что малярийные приступы лихорадки наступают каждые двое суток, нередко в одно и то же время дня, с 11 до 16 часов. Еще одна разновидность патогена — P. ovale — вызывает ovale-малярию, которая похожа на трехдневную.
P. Vivax распространен в Таджикистане, Афганистане, Пакистане и Непале, а также в Центральной Америке и северной части Южной Америки. Раньше именно этот вид плазмоидов был распространен в Европе и России. P. Ovale встречается в основном в Африке, там же, где и плазмодии, вызывающие тропическую лихорадку.
Четырехдневная малярия
P. malariae вызывает четырехдневную малярию, при которой приступы происходят каждые 70-72 часа. Эта форма не такая тяжелая, однако в редких случаях может вызывать серьезное повреждение почек — нефрологический синдром. Плазмодии этого типа могут скрыто жить в организме человека десятилетия даже после выздоровления. Они вызывают довольно редкий вид малярии, который встречается в Индии, Индонезии, Камбодже и Лаосе.
Тропическая малярия
P. falciparum вызывает тропическую малярию. Это наиболее опасная разновидность болезни, и при этом самая распространенная — на нее приходится более 90% заражений. Приступы происходят нерегулярно, а болезнь поражает сосуды, что может приводить сначала к гипоксии, а затем и к отказу органов. Этот вид болезни доминирует во всей Африке, а в таких странах, как Индия, Вьетнам и Таиланд он встречается примерно так же часто, как трехдневная малярия.
Малярия Knowlesi
Возможность заражения человека P. knowlesi была открыта лишь в 2004 году — раньше считалось, что он заражает только макак. Этот вид малярии развивается быстрее всего, а поэтому очень опасен, если лечение запаздывает [2]. Особенности течения малярии такого типа пока плохо изучены, однако исследователи называют эту форму не менее тяжелой, чем тропическая [3]. Эта разновидность малярии распространена в Юго-Восточной Азии, в первую очередь — в Малайзии, на Филиппинах и в Индонезии.
Симптомы малярии
Чаще всего первые симптомы малярии проявляются через 11-30 дней после заражения, хотя оба вида плазмодий, вызывающих трехдневную форму, могут спать в печени до 15 месяцев.
На первом этапе болезни патогены размножаются и накапливаются в крови, и симптоматика напоминает общее отравление — человека знобит, тошнит, он испытывает слабость, ломоту в теле и боли в суставах и конечностях. Отличить малярию от других инфекционных болезней на этом этапе очень непросто.
Когда плазмодиев в крови становится много, наступает разгар болезни, который состоит из повторяющихся малярийных приступов, или пароксизмов. В зависимости от вида заболевания, приступы происходят через день или раз в два-три дня.
Приступ длится от 15 минут до двух часов. Симптомы напоминают грипп: температура резко повышается до 39-41°, давление падает, дыхание учащается. Человека тошнит или рвет, он может бредить. Затем температура резко падает, больной чувствует сильную слабость и быстро засыпает. На губах могут появляться высыпания, похожие на герпес. Проснувшись, человек ощущает себя здоровым, однако через некоторое время приступ повторяется. Когда пациент начинает выздоравливать, приступы становятся менее тяжелыми и со временем совсем исчезают.

У всех пациентов с малярией к пятому-седьмому дню болезни увеличивается печень и селезенка, а кроме того, развивается анемия (малокровие).
По клинической картине малярия делится на неосложненную и тяжелую, при которой болезнь вызывает не только приступы, но и поражение органов.
К основным осложнениям малярии относятся:
Нефротический синдром
Это опасное, почти не поддающееся лечению поражение почек, которое может возникать при четырехдневной малярии.
Церебральная малярия
Поражение мозга, которое чаще всего развивается из-за неадекватного лечения. Начинается с головной боли и легких нарушений сознания, а при отсутствии лечения может приводить к коме и смерти.
Алгидная форма малярии
Токсический шок, который происходит из-за огромного содержания паразитов в крови. Начинается с симптомов сильной интоксикации, может приводить к коме и смерти.
Гемоглобинурийная (черноводная) лихорадка
Крайне тяжелое осложнение тропической лихорадки, которое чаще всего возникает при позднем начале лечения. После приема препаратов в крови человека одновременно оказывается слишком много погибших плазмодиев и мертвых эритроцитов, которые гибнут из-за лекарств. Самые характерные проявления — рвота черной желчью и черная моча. Некоторые исследования ассоциируют это осложнение с приемом хинина — препарата, которым лечат тяжелые формы малярии.
Разрывы и недостаточность органов
Малярия может сильно повредить почки, печень или селезенку, последнюю — вплоть до разрыва.
Диагностика малярии
В подавляющем большинстве случаев малярию у европейцев диагностируют после посещения тропических стран, где присутствует болезнь.
На ранних этапах малярия развивается так же, как и многие другие инфекционные заболевания. Главный метод точной диагностики — микроскопия мазка крови, которая позволяет обнаружить паразитов. Только после их выявления врач может поставить окончательный диагноз.
Реже используются менее точные методы иммунологической диагностики, при которых в крови ищут специфические антитела или антигены плазмодиев.
Также существуют экспресс-тесты на антигены паразитов, однако они не слишком точны.
Лечение малярии
В России и других неэндемичных для малярии странах ее лечат только стационарно.
Чтобы вылечить болезнь, необходимо убить плазмодиев в крови. Для этого используются противопаразитарные препараты.
Основные препараты, которые используются при лечении малярии:
- хлорохин;
- гидроксихлорохин;
- примахин;
- хинин;
- мефлохин;
- артемизинин;
- артесунат;
- артеметер;
- артеэтер;
- прогуанил;
- тетрациклин;
- доксициклин.
Выбор лекарства зависит от формы малярии, а также от того, в каком регионе произошло заражение [4]. К примеру, у малярийных плазмодий Афганистана и Пакистана выработалась резистентность к хлорохину, а у тайских и мьянманских — еще и к мефлохину [5].
При лечении малярии с осложнениями противомалярийные препараты дополняют специфическими лекарствами для пораженных органов.
Прививка от малярии и иммунитет от малярии
Единственная работающая вакцина от малярии — RTS,S — была создана еще в конце 1980-х, однако получила одобрение к применению в ЕС только в 2015 году. У нее довольно низкая эффективность — RTS,S дает 27% защиты от всех форм малярии и 58% от тяжелых [6]. Сегодня ей прививают детей в странах, где малярия распространена сильнее всего, а для путешественников и жителей развитых стран она недоступна.
У жителей стран, где присутствует малярия, может быть врожденный иммунитет к ней. У популяций Западной Африки и афроамериканцев встречается ген Duffy, который делает их невосприимчивыми к заражению трехдневной малярией. Другие генетические показатели могут сделать их более резистентными и к тропической малярии. Также риск заболеть малярией ниже у людей, страдающих от серповидно-клеточной анемии, — редкого генетического заболевания, которое также встречается в основном у представителей негроидной расы [7].
После перенесенной болезни у человека вырабатывается нестабильный приобретенный иммунитет, который крепнет с каждым повторным заражением. У пациента с приобретенным иммунитетом малярия может протекать почти незаметно, с очень низким уровнем паразитов в крови. В обществах, где люди постоянно контактируют с малярией и заражаются ей по нескольку раз в год, у многих вырабатывается стойкий иммунитет к болезни уже к возрасту полового созревания [8].
Профилактика малярии
Профилактика малярии в основном сводится к защите от укусов москитов. ВОЗ рекомендует носить одежду, полностью закрывающую тело, а также пользоваться средствами, отгоняющими насекомых от кожи и жилых помещений. Из репеллентов лучше всего использовать средства, в составе которых есть DEET, IR3535 или икаридин. Международные организации распространяют в странах с малярией антимоскитные сетки, пропитанные средствами от комаров, — они считаются одним из самых удобных, простых и эффективных способов защититься от болезни [9].
Также существует группа антималярийных препаратов, эффективных для профилактики заболевания. Врачи советуют принимать противомалярийные препараты перед поездкой в малярийную страну, а также во время путешествия и некоторое время после него. В России чаще всего назначают мефлохин и хлорохин. Правильно подобрать препарат может лишь врач.
Роспотребнадзор рекомендует туристам, вернувшимся из стран с малярией, следить за своей температурой на протяжении трех лет после поездки.
Малярия в России
С доисторических времен и до середины XX века малярия была распространена по всему миру (за исключением Крайнего Севера), в том числе и на большей части территории России.
После развала Советского Союза болезнь вернулась в Среднюю Азию. В 2000-х годах большинство случаев завоза инфекции в Россию были связаны с мигрантами из Таджикистана, Азербайджана и Узбекистана. Однако ситуация там быстро исправилась — сегодня единственным постсоветским государством, где присутствует эндемичная малярия, остается Таджикистан, но и он близок к тому, чтобы полностью победить болезнь [10].
Последнее десятилетие в России регистрируется 80-120 случаев малярии в год. Все они завозные — чаще всего из Африки, а также из Индии, Таиланда, Латинской Америки и стран Ближнего Востока [11].
В 2020 году основным поставщиком малярии в Россию стала Танзания, одна из немногих стран, не закрывших границы для туристов. По словам главы Роспотребнадзора Анны Поповой, оттуда было завезено 11 случаев малярии. Известно, что двое заболевших умерли.
Комментарии эксперта

Анна Цыганкова, старший врач-консультант медицинской компании BestDoctor
Насколько токсичны препараты от малярии? Какие у них могут быть побочные эффекты?
Могут ли осложнения малярии фатально нарушить функции органов, привести к нетрудоспособности или инвалидности?
Если вовремя обратиться за медицинской помощью и начать лечение, то малярия проходит полностью.Тяжелые формы болезни индивидуальны, в части случаев они приводят к летальному исходу. Специфическое осложнение имеет четырехдневная малярия. Она может не вызывать острых симптомов, но паразитемия (присутствие плазмодиев в крови) низкого уровня может сохраняться в течение многих десятилетий и привести к иммунокомплексно-опосредованному нефриту с развитием нефротического синдрома. Это тяжелое состояние, которое может сделать человека инвалидом: через почки происходит потеря белка, формируются выраженные отеки, нарушается липидный обмен, повышается риск развития инфекционных заболеваний. Такое состояние встречается у детей на эндемичных территориях в Африке.
Как сообщил РБК Виктор Малеев, советник НИИ эпидемиологии Роспотребнадзора, пока в мире не созданы эффективные средства и для лечения коронавируса врачи применяют комбинации существующих. Каких именно, Минздрав уточнил в списке рекомендованных препаратов. В их число вошли гидроксихлорохин, интерферон, лопинавир и ритонавир.
В начале сентября Минздрав выпустил обновленную, восьмую версию рекомендаций по профилактике, диагностике и лечению новой коронавирусной инфекции COVID-19. Доступная инфографика опубликована на сайте министерства.
Как отмечают эксперты, для профилактики коронавируса можно использовать препараты умифеновир, рекомбинантный интерферон альфа (ИФН-α). После контакта с зараженным SARS-CoV-2 нужно принимать гидроксихлорохин.
Материал прокомментировала и проверила Поленова Наталья Валерьевна, кандидат медицинских наук, семейный врач, кардиолог, детский кардиолог, диетолог GMS Clinic.

Что известно о COVID-19
COVID-19 — инфекционное заболевание, которое вызывает коронавирус SARS-CoV-2. Обнаруженный в Китае в конце 2019 года, к 15 мая он поразил 4,4 млн человек во всем мире. Большинство тех, у кого выявлены симптомы, жалуются на высокую температуру, кашель и затрудненное дыхание. Специальные лекарства и вакцины против COVID-19 пока не разработаны. Однако вирусолог, руководитель лаборатории геномной инженерии МФТИ Павел Волчков сообщил, что первое эффективное средство от коронавирусной инфекции может появиться осенью.
В целом для лечения коронавируса Минздрав рекомендует использовать шесть лекарств. это фавипиравир, ремдесивир, умифеновир, гидроксихлорохин, азитромицин и интерферон альфа.
Гидроксихлорохин и мефлохин
Ученые до сих пор спорят, насколько обосновано применение гидроксихлорохина. Исследования французского инфекциониста Дидье Рауля показали положительные результаты. Но Associated Press опубликовало данные американских исследований. Анализ историй болезни пациентов, которых лечили при помощи препарата, показал, что гидроксихлорохин помогает хуже, чем стандартные средства.
Федеральное медико-биологическое агентство РФ в апреле провело клинические испытания мефлохина (утвержденный в России аналог гидроксихлорохина). Ученые выясняли, насколько этот противомалярийный препарат эффективнее и безопаснее. По предварительным данным исследования с участием 347 пациентов, после применения мефлохина в 78% случаев отмечена положительная динамика. Окончательные выводы ФМБА предоставит в конце мая.
Лопинавир и ритонавир
Комбинация противовирусных средств под названием калетра используется для лечения ВИЧ. По данным ВОЗ, применение средства в сочетании с другими лекарствами эффективно при борьбе с коронавирусом. В конце января Минздрав включил лопинавир с ритовинаром в список препаратов, рекомендуемых при COVID-19 в качестве противовирусной терапии. В результате спрос и продажа калетры выросли в десятки раз. Эксперты предупреждают, что бесконтрольный прием средства без назначения врача может причинить вред здоровью, в том числе вызвать диарею и поражения печени.
Китайские ученые обнаружили, что лопинавир и ритонавир не эффективны при лечении легкой или средней стадии COVID-19. Прием препаратов не улучшает клиническую картину, более того, может вызывать побочные эффекты. В эксперименте участвовали 86 пациентов, из них 34 человека принимали комбинацию лопинавира и ритонавира, а 17 больных не получали никаких препаратов. Спустя две недели обе группы показали аналогичные результаты, но те, кто принимал лекарства, испытывали побочные эффекты.
Ремдесивир
Ремдесивир применяют для лечения лихорадки Эбола. Канадские ученые из Университета Альберты выяснили, что препарат блокирует размножение коронавируса. Исследования доказали эффективность противовирусного средства при лечении респираторного синдрома MERS и атипичной пневмонии SARS-CoV, структура РНК которых аналогична коронавирусу. Вирусологи получили идентичные результаты в случае с SARS-CoV-2, вызывающим COVID-19, и пришли к выводу, что ремдесивир можно использовать для лечения. New England Journal of Medicine также опубликовал результаты исследования, в ходе которого применение препарата улучшило состояние 68% пациентов. Премьер-министр Японии Синдзо Абэ 28 апреля заявил в парламенте, что планирует разрешить использование ремдесевира для лечения COVID-19. В США препарат прошел успешные испытания, и 2 мая Управление по санитарному надзору экстренно выдало разрешение на его применение.
APN01
Австрийская биотехнологическая компания APEIRON Biologics AGН начала клинические испытания препарата APN01, который был разработан в начале 2000-х годов. Ученые обнаружили, что белок ACE2, входящий в его состав, подавляет инфекции, вызванные вирусами группы SARS. А также помогает защитить легкие при дыхательной недостаточности.
Власти Австрии, Германии и Дании согласились провести клинические испытания препарата. В ходе исследований 200 пациентов с COVID-19 получат APN01. Затем вирусологи оценят действие средства, а также проанализируют его эффективность и безопасность для больных, которым необходима искусственная вентиляция легких.
Фавилавир (фавипиравир)
Китайские врачи одобрили для лечения COVID-19 противовирусный препарат фавилавир (фавипиравир). Это средство применяют при воспалениях органов дыхательной системы. Результаты исследований, проведенных среди 70 человек, пока не опубликованы, но препарат, как утверждают вирусологи, доказал эффективность.
В феврале фармацевтическая компания Zhejiang Hisun Pharmaceutical получила разрешение на продажу фавипиравира как потенциального лекарства от коронавируса.
Рибавирин
Оценить эффективность и безопасность рибавирина достаточно сложно. С одной стороны, это средство угнетает размножение подавляющего большинства вирусов, с другой — механизм действия рибавирина до конца не изучен. В конце января Минздрав рекомендовал использовать это противовирусное средство для лечения коронавируса. Детям его назначают при респираторно-синцитиальной инфекции (редкая разновидность ОРВИ), которая вызывает тяжелое поражение легких. Препарат применяют при тяжелом гриппе, у детей с иммунодефицитом — при кори, а в сочетании с интерфероном рибавирином лечат вирусный гепатит С.
Однако академик РАН Александр Чучалин раскритиковал рекомендации Минздрава. При назначении препарата взрослым необходимо учитывать его тератогенность (угрозу нарушения эмбрионального развития), поэтому рибавирин категорически противопоказан при беременности. Несмотря на то что средство угнетает размножение многих вирусов, оно очень токсично и вызывает множество побочных эффектов.
В конце марта Минздрав исключил рибавирин из списка рекомендованных лекарств для лечения COVID-19.

Ивермектин
Австралийские ученые из университета Монаша и Королевского госпиталя в Мельбурне обнаружили антипаразитарное средство, которое в течение 48 часов практически уничтожает вирус SARS-CoV-2, уменьшая его присутствие на 99%. По мнению исследователей, применение ивермектина поможет избежать тяжелых осложнений COVID-19, а также предотвратить распространение вируса. В ходе опытов в зараженные SARS-CoV-2 клетки добавляли ивермектин. Через 24 часа доля вирусных РНК снижалась на 93%, а спустя 48 часов присутствие вируса уменьшалось на 99%.
Однократная обработка ивермектином способна за 48 часов вызывать уменьшение вируса в 5 тыс. раз, утверждают ученые. Препарат одобрен ВОЗ.
Нелфинавир
В комбинации с другими противовирусными препаратами нелфинавир используют для лечения ВИЧ. Исследование проводили японские ученые. Согласно полученным данным, препарат способен блокировать размножение SARS-CoV-2. Вирусологи исследовали девять аналогичных средств и обнаружили, что нелфинавир эффективен даже в небольших дозах. Поэтому его рекомендуют включить в перечень потенциально эффективных препаратов для лечения COVID-19.
Что делать, пока нет вакцины
- надевать медицинские маски при посещении общественных мест;
- на улице и в людных местах соблюдать дистанцию от других минимум в 1,5 м;
- избегать контактов с людьми, которые были подвержены воздействию вируса;
- по возможности оставаться дома;
- тщательно мыть руки с мылом;
- использовать дезинфицирующее средство с содержанием спирта не менее 60%;
- не прикасаться к лицу;
- следить за гигиеной в доме.
Комментарий эксперта
Какие лекарства, кроме противовирусных препаратов и антибиотиков, рекомендованы для лечения COVID-19 Минздравом РФ?
Согласно восьмой версии постановления «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19) Минздрава РФ, пациенты, инфицированные вирусом SARS-CoV-2, должны получать при необходимости патогенетическую и поддерживающую симптоматическую терапию. К первой группе препаратов относятся, в первую очередь: глюкокортикостероиды (ГКС), ингибиторы интерлейкинов (тоцилизумаб, канакинумаб), антикоагулянты (эноксапарин, фраксипарин).
Следует отметить, что при легкой и средней степени тяжести течения заболевания, то есть пациентам, не получающих кислород, ГКс не показаны. Так что скупать гормоны из аптек для применения дома нет ни малейшей необходимости.
Препараты из группы ингибиторов цитокинов применяются при поражении паренхимы легких более чем на 50%, то есть стадия КТ-3, КТ-4 в сочетании с признаками нарастания интоксикации: длительно существующая лихорадка, очень высокие уровни воспалительных маркеров в крови.
В группах пациентов высокого риска тромбообразования для профилактики, так называемых, коагулопатий, целесообразно назначение антикоагулянтов, применяемых подкожно. Доказательств эффективности пероральных антикоагулянтов при COVID-19 пока недостаточно, однако, если пациент принимал их до заболевания, до прием препарата необходимо продолжить. К группам высокого риска относятся пациенты с сердечно-сосудистой патологией, сахарным диабетом, ожирением.
Как проводится симптоматическая терапия коронавируса?
К препаратам симптоматической терапии COVID-19 относят жаропонижающие лекарства, противокашлевые препараты, улучшающие отхождение мокроты. Наиболее безопасным жаропонижающим препаратом признан парацетамол.
Нет необходимости дожидаться определенного уровня лихорадки для применения жаропонижающего средства. При наличии головной и мышечной боли, плохой переносимости симптомов интоксикации и лихорадки, возможно применение препаратов и при относительно невысокой температуре тела.
Что можно принимать для профилактики коронавируса?
Существуют некоторые косвенные признаки потенциального противовирусного эффекта цинка против COVID-19, хотя их биомедицинские актуальность еще предстоит изучить. С учетом последних данных о клиническом течение болезни, кажется, что цинк может обладать защитным действием против COVID-19 за счет уменьшения частоты пневмонии, предотвращения повреждения легких, вызванного аппаратами ИВЛ, улучшения антибактериального и противовирусного иммунитета, особенно у пожилых людей.
Аскорбиновая кислота (витамин C, АК) принимает участие в таких жизненно важных физиологических процессах, как продукция гормонов, синтез коллагена, стимуляция иммунной системы и пр. Последний эффект может быть обусловлен как прямым противовирусным действием АК, так и ее противовоспалительными и антиоксидантными свойствами.
Читайте также:

