При каких инфекциях могут быть кровянистые выделения
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Выделения из сосков: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Отделяемое из молочных желез спустя три года после последней беременности или у ранее небеременевшей женщины следует считать патологическим. К патологическим могут быть отнесены серозные, молозивные и геморрагические выделения из сосков. Патологическая секреция обычно выявляется случайно - при сдавлении молочной железы врачом во время осмотра либо самой пациенткой.
- Гнойные выделения из сосков при бактериальном заражении.
- Кровянистые выделения из сосков как следствие травмы или патологического процесса, включая онкологическое заболевание молочной железы.
- Выделения по типу молозива, являющиеся следствием доброкачественных образований молочной железы или поражений органов эндокринной системы.
Основными причинами выделений из сосков являются: бактериальные заболевания (в большинстве случаев золотистый стафилококк), опухолевые процессы молочной железы, нарушение секреции женских половых гормонов.
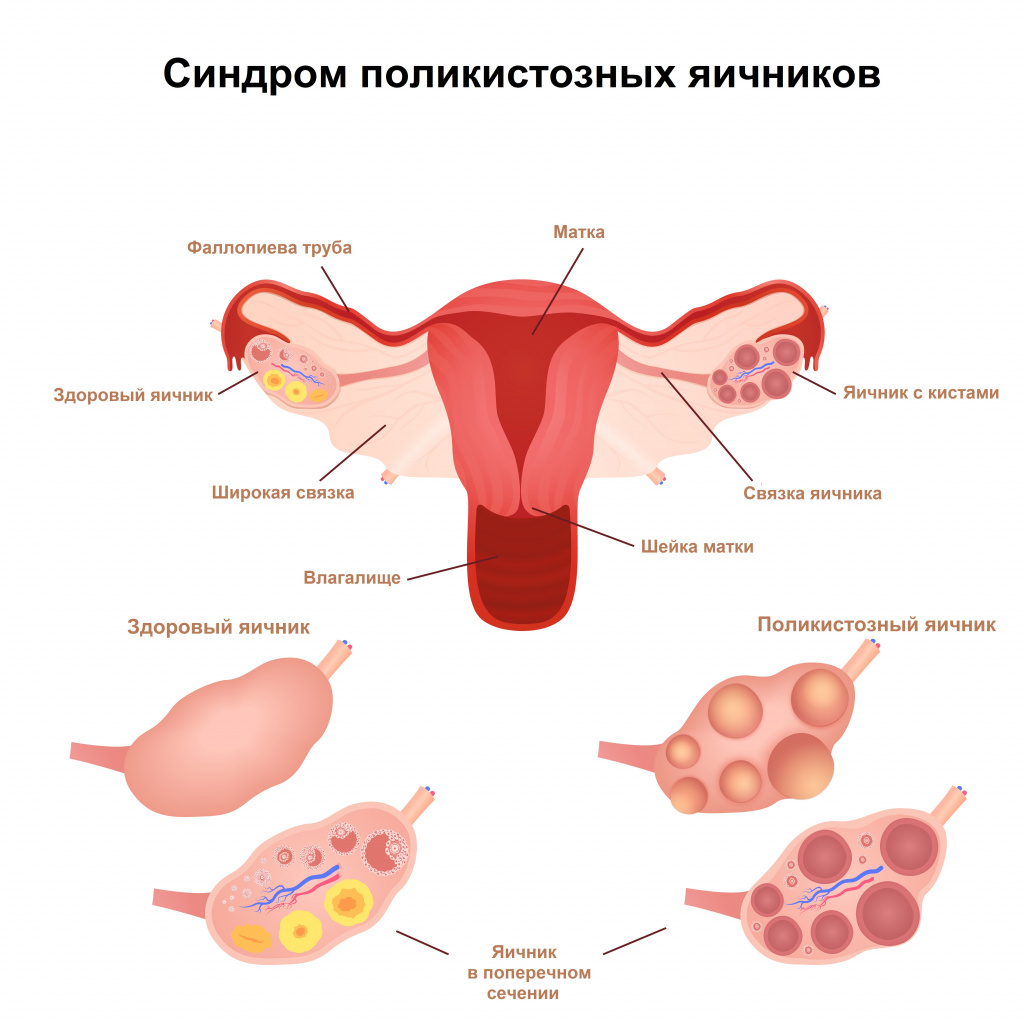
Причиной молозивоподобных выделений из сосков обычно становятся гормональные нарушения. К ним относят снижение функции щитовидной железы и нарушение работы надпочечников; повышение выработки гормона пролактина, отвечающего непосредственно за выделение молока у женщины после родов; у небеременной женщины уровень пролактина может повышаться при синдроме поликистозных яичников.
Выделения из сосков, напоминающие молозиво, регистрируются у пациенток с некоторыми заболеваниями внутренних половых органов, при тяжелых патологиях печени и почек, а также синдроме галактореи-аменореи (при этом нарушении выделения из сосков сопровождаются отсутствием месячных, бесплодием, гирсутизмом). Кроме того, молозивоподобные выделения могут стать результатом приема некоторых препаратов: гормонов, лекарств, применяемых для лечения сердца, гипертонии, язвенной болезни.
Гнойные выделения наблюдаются в случае бактериальной инфекции протоков молочной железы; при мастите или абсцессе. Появление желто-зеленой жидкости с неприятным запахом свидетельствует о гнойном процессе, который требует срочного лечения.
Зеленоватые и темные выделения обычно являются симптомом мастопатии или эктазии (расширения протоков молочных желез). Мастопатия диагностируется примерно у 40% женщин старше 45 лет. При этом заболевании в железистой ткани образуются кисты и уплотнения, не проходящие после критических дней. Женщина испытывает боль и неприятное распирание груди. В некоторых случаях возможны выделения из сосков. Причиной расширения млечных протоков является застой жидкости, вырабатываемой железистыми структурами. Эктазии чаще возникают в период климакса и при наличии гормональных нарушений.
Самыми настораживающими считаются кровянистые выделения. Они могут свидетельствовать как о доброкачественных процессах (папилломах), так и о злокачественных новообразованиях, локализующихся в протоках молочных желез.
Еще одной причиной геморрагических выделений могут стать травмы – из-за ушиба внутри железистой ткани молочной железы могут лопнуть мелкие сосуды, а кровь – попасть в протоки и вытечь наружу.
Диагностика и обследования при появлении выделений из сосков
Диагностические исследования для установления причины выделений из сосков включают:
-
УЗИ молочных желез для выявления новообразований и абсцессов.
Информативное исследование для диагностики новообразований и определения вовлеченности лимфоузлов в патологических процесс.
Выделения из влагалища (бели) — это появление из половых путей женщины жидкого или густоватого отделяемого различной окраски, чаще с неприятным запахом. Симптом может сопровождаться интенсивным зудом вульвы, преддверия влагалища, болями и дискомфортом внизу живота, неприятными ощущениями при сексуальных контактах. Бели встречаются при генитальных инфекциях, болезнях матки и придатков, травмах половых органов. Для выяснения причины выделений необходим гинекологический осмотр, бактериологический анализ отделяемого, инструментальные методы. Для устранения белей проводится терапия основного заболевания.
Общая характеристика
В норме у женщин возможны незначительные вагинальные выделения без запаха. Тягучее слизистое вагинальное отделяемое, похожее на яичный белок, наблюдается при овуляции. При патологических белях пациентка замечает увеличение количества секрета, нетипичный цвет выделений. На нижнем белье остаются желтоватые или бурые пятна. При большом объеме отделяемого секрет скапливается между большими и малыми половыми губами, в области промежности. Выделения могут быть с кислым, рыбным, тухлым запахом.
Бели зачастую сочетаются с интенсивным зудом в промежности и преддверии влагалища, на коже вокруг половых органов возникают раздражения и высыпания. Иногда беспокоят боли внизу живота. При обильном вагинальном отделяемом женщина вынуждена пользоваться гигиеническими прокладками для критических дней. Больные отмечают психологический дискомфорт в связи с резко зловонным запахом выделений. Изменение цвета и консистенции влагалищного отделяемого указывает на патологии половой сферы или экстрагенитальные заболевания, поэтому в таких случаях необходимо обратиться к врачу.
Классификация
Влагалищные выделения делятся на физиологические, связанные с реакцией эпителия репродуктивных органов на естественные изменения гормонального фона, и патологические, вызванные различными заболеваниями. По густоте и консистенции отделяемое из влагалища бывает водянистым, густым и тягучим, плотным, творожистым, иногда наблюдаются пенистые бели. Для постановки диагноза и выбора врачебной тактики важна классификация выделений по цвету, согласно которой различают такие виды белей, как:
Влагалищное отделяемое также классифицируют по запаху – у ряда больных бели имеют кислый, гнилостный, зловонный аромат. Достаточно часто наблюдаются выделения с запахом рыбы, иногда ощущается зловоние тухлого мяса. С учетом локализации патологического процесса, вызвавшего бели, их подразделяют на вестибулярные, влагалищные, цервикальные (шеечные). При выделениях, которые образуются в матке и придатках, говорят о корпоральных и трубных белях.

Причины выделений из влагалища
Причины прозрачных выделений из влагалища
- Физиологические факторы: воздействие эстрогенов в первой половине менструального цикла, пубертатный период у девочек.
- Аллергические вульвиты и вагиниты.
- Гельминтозы: энтеробиоз, аскаридоз, шистосомоз и др.
Причины белых выделений из влагалища
Густое творожистое отделяемое характерно для вагинальной и цервикальной локализации патологических изменений. Сочетание белей с интенсивным промежностным зудом и болезненностью при половом акте свидетельствует об инфекционном процессе. Белые выделения из влагалища провоцируют:
- Физиологические изменения: вторая половина менструального цикла, половой акт, период беременности.
- Вагинальный кандидоз.
- Генитальный туберкулез.
- Редкие причины: использование внутриматочных спиралей, кремов для контрацепции.
Причины кровянистых выделений из влагалища
Истечение крови из просвета вагины, не связанное с недавними травмами паховой области, как правило, свидетельствует о серьезном органическом заболевании. Основными патологиями, вызывающими кровянистые выделения из влагалища, являются:
- Эндометриоз.
- Поражение шейки матки: эрозии, полипы, злокачественные новообразования.
- Опухоли репродуктивных органов: миомы, аденокарциномы, рак влагалища.
- Травмы половых путей: при грубом сексуальном акте, вследствие воздействия инородных предметов, при ушибах области лобка и промежности.
- Прием оральных контрацептивов.
- Послеродовая инволюция матки.
Причины серых выделений из влагалища
Обильное сероватое отделяемое из половой щели связано с нарушениями влагалищной микрофлоры в результате генитальных инфекций или поражения других органов. Серые выделения из влагалища характерны для таких состояний, как:
- Бактериальный вагиноз.
- Воспалительные процессы: кольпит, эндоцервицит, атрофический вагинит.
- Венерические инфекции: трихомониаз и хламидиоз на начальном этапе.
- Редкие причины: патологии эндокринной системы (сахарный диабет, гипотиреоз, хроническая недостаточность надпочечников), туберкулез.
Причины желтых выделений из влагалища
Густой скудный светло-желтый секрет иногда встречается у женщин за несколько дней до начала менструации. Пенистые желтые выделения из влагалища, которые отличаются неприятным запахом, типичны для следующих заболеваний половых органов:
- Инфекционные болезни: аэробный вагинит, трихомониаз, хламидиоз.
- Воспалительный процесс: кольпит, сальпингит, аднексит.
- Пузырно-маточные свищи.
Причины гнойных выделений из влагалища
При различных воспалительных процессах из вагины может выделяться от нескольких капель до нескольких миллилитров густого зловонного гноя, что сопровождается резкими болями внизу живота и лихорадкой. С гнойными выделениями из влагалища протекают:
- Осложненные генитальные инфекции:гонорея, микоплазмоз, уреаплазмоз.
- Патологии наружных половых органов: бартолиниты, фурункулы кожи промежности.
- Болезни матки, придатков: пиометра, пиосальпинкс, послеродовой эндометрит.
Диагностика
При выделениях из влагалища с каким-либо неприятным запахом или без него показана консультация гинеколога, во время которой с помощью физикальных и инструментальных методов детально обследуются наружные и внутренние органы половой сферы. Для уточнения причины белей выполняются различные клинические и микробиологические исследования, из которых наибольшей диагностической ценностью отличаются:
- Вагинальное исследование. Осмотр влагалища и шейки матки в зеркалах — основной метод диагностики, во время которого оценивается количество и характер патологического отделяемого, выявляются воспалительные или атрофические изменения эпителия. Обязательно изучается состояние выводных протоков бартолиниевых желез и устья уретры.
- Кольпоскопия. Визуализация слизистой оболочки влагалищной части шейки матки необходима для исключения эрозий, генитальных предраковых состояний и злокачественных новообразований. В ходе кольпоскопии проводят пробу с уксусной кислотой и пробу Шиллера. При необходимости метод дополняется цервикоскопией, а при подозрении на маточные бели — гистероскопией.
- Ультразвуковое исследование. УЗИ тазовых органов рекомендовано, если выделения сопровождаются сильной болью в нижней части живота, межменструальными кровотечениями. Сонография позволяет выявить причины белей: новообразования, кисты, воспалительные изменения в маточных трубах и яичниках. Для уточнения диагноза иногда назначается гистерография.
- Бактериологический анализ выделений. Отделяемое со зловонным запахом часто возникает при половых инфекциях, поэтому для их обнаружения берут вагинальный мазок на микрофлору, осуществляют культуральное исследование белей. Для быстрого обнаружения наиболее распространенных возбудителей применяют реакции ИФА и прямую РИФ, ПЦР-диагностику.
Для исключения сифилиса проводят реакцию Вассермана, по показаниям выполняют пробы, направленные на диагностику туберкулеза. Клинические и биохимические исследования крови помогают установить причины воспалительного процесса, при объемных образованиях определяют уровень основных онкомаркеров. С уточняющей целью используют КТ или МРТ органов малого таза, в затруднительных случаях прибегают к диагностической лапароскопии. При постоянных скудных выделениях без запаха может потребоваться консультация эндокринолога.

Лечение
Помощь до постановки диагноза
Для уменьшения зуда и других дискомфортных ощущений рекомендовано регулярно проводить гигиенические процедуры, использовать прокладки. Эффективны местные ванночки с растворами антисептиков и отварами лекарственных трав, которые направлены на купирование воспалительного процесса, уменьшение количества патогенных бактерий. При сильных болях принимают анальгетики из группы НПВС, спазмолитики. При появлении зловонных белей, выделений с кисловатым запахом, кровянистого отделяемого из влагалища, необходимо срочно посетить врача для установления причины расстройства.
Консервативная терапия
Схема лечения подбирается индивидуально после выяснения причины белей и оценки состояния репродуктивной системы пациентки. Основной является этиопатогенетическая терапия, дополняемая симптоматическими средствами. Медикаментозное лечение сочетают с местными и физиотерапевтическими методами. Если выделения с ощутимо неприятным запахом вызваны генитальными инфекциями, желательно одновременное лечение обоих половых партнеров. В клинической практике используются следующие группы лекарственных препаратов:
- Антибактериальные средства. При венерических болезнях и другой гнойной генитальной патологии правильно подобранные антибиотики обеспечивают эрадикацию патогенных микроорганизмов. В зависимости от причины выделений иногда назначают антипротозойные, противогельминтные медикаменты.
- Антигистаминные препараты. Устраняют зуд и дискомфорт в промежности, быстро снижают количество воспалительных медиаторов в очаге поражения. Для усиления эффекта лекарства обычно комбинируют с противовоспалительными средствами, которые имеют болеутоляющее действие.
- Медикаменты местного действия. Вагинальные свечи с ацидофильными лактобактериями предназначены для восстановления нормальной микрофлоры во влагалище. Для устранения причины выделений, запаха, других неприятных симптомов применяют суспензии с тетрациклинами, интравагинальные свечи с другими антибиотиками и антимикотиками.
Хирургическое лечение
Скопление гноя в полости матки или маточных труб, нагноение кист, абсцессы бартолиниевых желез являются показаниями к санации и дренированию патологических очагов. При формировании свищей проводится их иссечение и пластика для сохранения анатомической структуры половых путей. В случае доброкачественных новообразований необходимо вылущивание опухоли в пределах здоровых тканей, при злокачественном процессе обычно рекомендована овариоэктомия, ампутация матки. Для лечения эндометриоза удаляют измененные участки ткани с последующим прижиганием.
1. Гинекология. Национальное руководство/ под ред. Савельевой Г.М., Сухих Г.Т., Серова В.Н., Радзинского В.Е., Манухина И.Б. — 2019.
3. Современные методы диагностики инфекций, передаваемых половым путем/ Коновалов А.С., Ходяков А.В., Зуева А.Г., Хайруллина Г.А.// Трудный пациент. — 2018 - № 4.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Маточные кровотечения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
С аномальными маточными кровотечениями может столкнуться каждая женщина и девушка. Они являются сигналом о нарушении функционирования репродуктивной, эндокринной или нервной систем. Данное состояние, как правило, возникает внезапно, поэтому необходимо четко представлять, что делать при развитии аномального маточного кровотечения.
Матка - это орган репродуктивной системы женщины, состоящий из трех слоев: внутреннего (эндометрия), среднего мышечного (миометрия) и наружного (периметрия), представляющего собой жировую ткань, окружающую матку снаружи.

Матка, как и другие органы женской половой системы, претерпевает значительные изменения в течение менструального цикла, который, в свою очередь, связан с особенностью созревания яйцеклеток в яичниках.
Заложенные еще в процессе внутриутробного развития плода женского пола половые клетки (клетки – предшественницы яйцеклетки) активируются и вступают в процесс дальнейшего развития каждый месяц, но не все сразу, а в строго определенном количестве (около 20–30 клеток), при этом до конца созревает лишь одна клетка. Она выходит из яичника, попадает в маточную трубу, по которой постепенно продвигается в сторону матки. Если яйцеклетка была успешно оплодотворена сперматозоидом, то образуется зигота – первая клетка будущего эмбриона, которая начинает делиться и, достигая полости матки, закрепляется (имплантируется) на поверхности эндометрия. Если же оплодотворения не происходит, то яйцеклетка не задерживается в полости матки и в дальнейшем выводится вместе с обычными менструальными выделениями. В процессе имплантации важнейшую роль играет эпителий, выстилающий полость матки изнутри, – эндометрий. С начала менструального цикла он растет, утолщается и достигает максимальной толщины к моменту овуляции. Далее эндометрий разрыхляется, что необходимо для успешной имплантации. Если же имплантации не происходит, то перед началом новой менструации начинается отторжение эндометрия, которому предшествует спазм маточных артерий. Именно спазм маточных артерий является причиной развития болевого синдрома в предменструальный период. Далее артерии расслабляются, становятся хрупкими, что приводит к развитию кровотечения под эндометрий с дальнейшим его отторжением.
Таким образом, именно отторгнутый эндометрий является основной составляющей отделяемого из полости матки при маточных кровотечениях.
Разновидности маточных кровотечений
Все маточные кровотечения можно разделить на нормальные менструальные кровотечения и аномальные маточные кровотечения.
Нормальные менструальные кровотечения характеризуются периодичностью возникновения, определенной длительностью самих менструаций (в среднем от 3 до 7 дней) и небольшой потерей крови (обычно около 40–60 мл).
Аномальными считаются кровотечения, отличающиеся по своим характеристикам от вышеперечисленных, у женщин, достигших репродуктивного возраста.
Эти кровотечения чрезмерные по длительности (более 7 дней), объему кровопотери (более 80 мл), частоте (в т.ч. межменструальные кровотечения).
Отдельно выделяют аномальные кровотечения пубертатного, перименопаузального и постменопаузального периода, что связано с особенностями функционирования репродуктивной и нейроэндокринной систем в эти возрастные периоды.
Возможные причины аномальных маточных кровотечений
Выделение причин аномальных маточных кровотечений легло в основу широко распространенной во всем мире классификации PALM-COEIN (многие отечественные врачи-гинекологи также используют данную классификацию, указывая эту аббревиатуру в диагнозе). В соответствии с ней причины маточных кровотечений подразделяются на органические (структурные, доступные визуализации и выявлению методами УЗИ, МРТ и т.д.) заболевания женской репродуктивной системы и на функциональные, обусловленные нарушением функционирования репродуктивной системы при отсутствии видимых ее изменений, а также возникающие из-за нарушений эндокринной системы, системы свертывания крови и др.
При каких заболеваниях возникают аномальные маточные кровотечения
Какие же заболевания скрываются под аббревиатурой PALM-COEIN?
- Polyp (полип) – наличие полипов, т.е. образований, чаще доброкачественных;
- Adenomyosis (аденомиоз) – разновидность эндометриоза, при котором происходит разрастание эндометрия вглубь стенки матки;
- Leiomyoma (лейомиома, или миома) - доброкачественная опухоль, развивающаяся из тканей миометрия;
- Malignancy (малигнизация) – злокачественные (онкологические) процессы, развивающиеся из тканей матки;
- Hyperplasia (гиперплазия) – чрезмерное разрастание эндометрия;
- Coagulopathy (коагулопатия) – нарушения системы свертывания крови (например, гемофилия, болезнь Виллебранда и др.), проявляющиеся склонностью к кровотечениям различной локализации (не только маточные кровотечения, но и носовые, постинъекционные и т.д.);
- Ovulatory dysfunction (овуляторная дисфункция) – нарушение функционирования яичников, приводящее к тем или иным изменениям в процессе созревания яйцеклеток;
- Endometrial (эндометриальная дисфункция) – нарушения функционирования эндометрия при отсутствии его видимых изменений;
- Iatrogenic (ятрогенная причина) – маточные кровотечения, как осложнения в процессе лечения того или иного заболевания;
- Not yet classified (еще не классифицированная причина) – другие редко встречаемые или неизвестные причины маточных кровотечений.
Диагностика и обследование при аномальных маточных кровотечениях
Диагностика причины аномального маточного кровотечения начинается с подробного опроса пациентки с целью выявления факторов риска того или иного заболевания, выяснения обстоятельств развития кровотечений. Обязательно уточняются даты последней нормальной менструации, исключается (лабораторно) беременность при помощи анализа крови на ХГЧ (хорионический гонадотропин человека).
Синонимы: Бета-ХГЧ общий. Human Chorionic Gonadotropin; hCG; Pregnancy Quantitative hCG; Beta hCG; Total beta hCG. Краткая характеристика определяемого вещества Хорионический гонадотропин человека ХГЧ – гликопротеин с молекулярной массой около 46 кДа, синтезируемый в синтицио-тро.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кровь в стуле: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Появление крови в стуле нельзя игнорировать, поскольку это один из наиболее тревожных и серьезных симптомов заболеваний желудочно-кишечного тракта (ЖКТ) и требует обследования и медицинской помощи.
Разновидности крови в стуле
Кровь в стуле может быть красной или вишневой, или почти черной, кровотечение - обильным или мажущим, а акт дефекации - болезненным (болеть может не только анальное отверстие, но и живот) или обычным.
В некоторых случаях кровь в стуле не визуализируется, но определяется при лабораторном обследовании – такое явление называют скрытой кровью.
Выделяют острое и хроническое кровотечения - в зависимости от скорости развития симптомов. Острое возникает за считаные минуты и отличается большой потерей крови. Другими симптомами, характерными для этого состояния, являются бледность, резкая слабость, учащенное сердцебиение, падение артериального давления. Больному требуется экстренная медицинская помощь.
Хроническое кровотечение обусловлено небольшой, но регулярной кровопотерей, в результате которой развивается анемия.
Возможные причины крови в стуле
Кровь в стуле всегда является симптомом, а не заболеванием. По ее цвету можно определить, в каком отделе желудочно-кишечного тракта развилось кровотечение. В зависимости от этого выделяют следующие причины появления крови в стуле:
- Кровь алого цвета, не смешанная с калом, может свидетельствовать о трещине кожи или слизистой перианальной области. Появление крови сопровождается интенсивной болью при дефекации. Состояние может развиться вне зависимости от возраста пациента. Часто трещины возникают при длительных и частых запорах в результате травмирования слизистой оболочки конечного отдела прямой кишки и кожи перианальной области твердыми каловыми массами. У детей причиной трещин могут быть аллергические реакции на белок коровьего молока, т.к. жидкий кал постоянно раздражает кожу и слизистую. Схожая ситуация отмечается и при лактазной недостаточности. Трещины также могут появиться при неправильной технике постановки клизм.
- Темно-красная кровь, которая не смешивается с каловыми массами, часто является симптомом геморроя – заболевания, характеризующегося варикозным изменением вен заднего прохода и прямой кишки с образованием геморроидальных узлов. Происходит это при застое крови вследствие малой двигательной активности, избыточного веса, запоров, во время беременности. При геморрое кровь появляется, как правило, после опорожнения кишечника. Часто больные предъявляют жалобы на зуд в перианальной области, жжение, могут пальпироваться расширенные геморроидальные узлы (под кожей в области ануса в виде небольших на ощупь шариков эластичной консистенции).
Инфекции вызывают стремительное обезвоживание организма, поэтому пациенту требуется лечение в условиях инфекционного стационара.
Причиной массивной кровопотери может служить язва желудка или 12-перстной кишки, кровотечение из варикозно-расширенных вен пищевода при циррозе печени, распад опухоли желудка, поражение при отравлении едкими и деструктивными ядами.
- малоподвижный образ жизни, провоцирующий застой крови в венозных сплетениях прямой кишки и нарушение пассажа кала по кишечнику и приводящий к развитию запоров и геморроя;
- избыточный вес;
- малое количество клетчатки в рационе;
- злоупотребление алкоголем и кофе;
- женский пол (беременность и роды являются фактором риска развития запоров и геморроя);
- введение прикорма грудным детям – при резкой смене рациона у младенцев могут развиться запоры и инвагинации;
- анальный секс – приводит к травмированию слизистой прямой кишки и образованию хронических трещин;
- инфицирование вирусом папилломы человека увеличивает риск формирования папиллом перианальной области;
- злокачественные новообразования желудочно-кишечного тракта у членов семьи.
Диагностика и обследования при наличии крови в стуле
-
Общий анализ крови (для выявления признаков анемии при скрытых кровотечениях).
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Читайте также:

