При какой инфекции развивается ложный круп
Обновлено: 18.04.2024
Ложный круп (стенозирующий ларинготрахеит) может быть инфекционным или возникшим на фоне аллергии. Эта болезнь представляет собой отёк гортани, её сужение, вследствие чего затрудняется дыхание и может произойти удушье, асфиксия.
Ложным крупом заболевает чаще подрастающее поколение в возрасте от 6 мес. до 7 лет – из-за анатомических нюансов строения детской гортани. Заболевание опасное из-за отёка гортани, который может перекрыть доступ кислорода к лёгким. Поэтому при первых признаках крупа обращение за помощью в медицинское учреждение откладывать не стоит.
Ложным он называется потому, что в отличие от дифтерийного, он не создаёт плёнок на миндалинах, перекрывающих дыхательные пути. Так что это такое ложный круп с анатомической точки зрения? Это стеноз или сужение гортани из-за его отёка, который появляется из-за поражения вирусом или инфекцией.
Действия при первых симптомах ложного крупа
При возникновении подозрений на ложный круп у малыша, нужно немедленно вызвать скорую. Первой помощью при ложном крупе, пока не приехала скорая должны быть следующие действия:
- открыть окна в помещении или машине, обеспечив доступ свежего воздуха к больному;
- освободить ребенка от стесняющей грудь и горло одежды;
- закапать в нос ребенку сосудосуживающие капли;
- делать ингаляции (физраствором), при отсутствии возможности сделать ингаляции при ложном крупе, можно подышать горячим паром из кастрюльки или исходящим от струи горячей воды из крана в ванной;
- обеспечить малыша нужным ему количеством питьевой воды, но не заставлять пить много, чтобы избежать рвоты;
- если есть температура – дать жаропонижающее;
- если ребенок перестал дышать – нажать на корень языка, вызвав тем самым рвоту;
- дать антигистаминные таблетки, чтобы сократить отёк.
Причины
Провоцирует эту болезнь вирус или инфекция. Активизируется круп на фоне или после гриппа и других вирусных инфекций верхних дыхательных путей, из-за поражения гортани разного рода вирусами. Редко — и-за травмы гортани. Разного рода кокки и кишечная палочка также провоцируют возникновение этого недуга.
Почему страдают от этой болезни именно дети? Потому что в их носоглотке созданы идеальные условия для возникновения отёка:
- уникальные размеры и строение детской трахеи и гортани (легко и быстро сдавливаемые окружающими тканями);
- голосовые связки размещены у детей высоко, поэтому уязвимы для инфекции, проникающей через носоглотку;
- нервная система у детей еще до конца не сформирована, несовершенна работа рефлекторных зон.
Но болеют крупом не все дети, а те, которые находятся в зоне риска, обусловленном:
- полом ребёнка – мальчики болеют чаще;
- предрасположенностью к аллергическим реакциям на пищу или некоторые лекарства;
- родовой травмой;
- избыточной массой тела;
- частыми болезнями, которые долго не проходят;
- периодом после вакцинации.
Классификация ложного крупа
Существует градация этой болезни на вирусный и бактерицидный круп – всё зависит от причины его возникновения (этиологии). Если кроме признаков крупа есть признаки других, сопутствующих заболеваний – это осложнённый круп, если нет – неосложнённый. Существует классификация крупа и по степени стеноза (сужения) гортани:
1 степень – компенсированный;
2 степень – субкомпенсированный;
3 степень – декомпенсированный;
4 степень – самая тяжелая, гипоксия.
Вирусный ложный круп
Этот вид крупа возникает по причине поражения гортани вирусом, на фоне гриппа или другого ОРЗ, как осложнение после кори, оспы, герпеса.
Бактериальный ложный круп
Начинается из-за поражения гортани бактериями стрептококка, энтерококка, кишечной палочки, стафилококка, синегнойной и гемофильной инфекции.
Поэтому, если у кого-то есть сомнения насчёт того, заразен ложный круп или нет, спешим убедить в том, что эта болезнь заразная, передающаяся воздушно-капельным путём. Единственное исключение – круп аллергического происхождения, он не заразен.
Симптомы ложного крупа
В зависимости от степени стеноза:
1 степень. Проявляется ортопноэ и затруднённым вдохом при даже небольших переживаниях и физическом напряжении;
2 степень. Перманентная одышка, во время вдоха вваливается яремная ямка и кожа, расположенная между рёбер. Голос садится.
3 степень. Дыхание со свистом, лающий кашель, спутанность сознания, заторможенность, при вдохе впадает яремная ямка и кожа, расположенная между ребер, пульс еле слышен;
4 степень. Нет кашля, нет громкого дыхания. Есть очень низкое давление, спутанное сознание. Пациент может впасть в кому и умереть от удушья (асфиксии). Гортань так сужена, что не в состоянии пропускать воздух, пациент с такой степенью стеноза уже не кашляет, тоны сердца еле слышны.
Осложнения
При несвоевременном лечении или вовсе его отсутствии могут возникнуть осложнения. Если был стеноз 2-3 степени с нарушением дыхания, это может привести к образованию бактериальной флоры и появлению в гортани фибринозно-гнойных плёнок.
Если вирус при несвоевременном или неправильном лечении спустится из гортани вниз по дыхательным путям, может развиться трахеобронхит, бронхит и даже воспаление лёгких.
Диагностика
Ложный круп у детей
Опытный врач может диагностировать этимологию ложного крупа (вирусный он или бактериальный) и без специального оборудования и лабораторных мер, вроде риноскопии, рентгена и т. д. Все эти меры нужны будут для диагностирования возможных осложнений после ложного крупа.
Как распознать ложный круп у ребенка в начале болезни? Развивается ложный круп на фоне или после ОРВИ, гриппа. Приступ ложного крупа начинается обычно вечером или даже среди ночи, с лающего кашля, сопровождается свистящим дыханием, затруднённым на вдохе. Носогубной треугольник ребёнка приобретает синюшный цвет, голос становится сиплым или вообще пропадает. Ребенок напуган, дышит часто, поверхностно.
У грудничков симптомы ложного крупа те же, что и у детей постарше, однако при несвоевременном лечении исход этого заболевания у младенцев может быть летальным, так как прогрессирует быстрее. Если не снять отёк гортани, младенец может погибнуть от асфиксии (задохнуться).
Многие родители задаются вопросом – можно ли гулять малышу при ложном крупе? Если у ребенка нет температуры и если не общаться со сверстниками, чтобы не заразить их, то гулять можно и нужно. Свежий воздух целебен и ускоряет выздоровление. Еще один частый вопрос родителей – до какого возраста у ребенка может возникнуть ложный круп? Отвечаем – до 7 лет. После 7 лет у ребенка, в силу анатомических особенностей, вероятность возникновения ложного крупа отпадает.
Ложный круп у взрослых
Лечение ложного крупа
А чтобы вовсе не заболеть, нужно проводить профилактику ложного крупа. Для профилактики ложного крупа у детей применяют закаливание, ребёнок должен вести здоровый образ жизни, регулярно посещать морские курорты, плавать в бассейне, правильно питаться. Одевать ребенка следует по погоде, так чтобы он не перегрелся, но и не замёрз.
Воздух в комнате малыша должен быть влажным. Но самое главное – предупредить заболевание малыша вирусными инфекциями, тогда и ложного крупа можно будет избежать. Не посещайте общественные места в момент массовых эпидемий гриппа и других заболеваний, следите, чтобы в рационе питания ребенка были все необходимые микроэлементы и витамины – без консервантов и пищевых добавок.
Что такое трахеит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Климчук Алены Анатольевны, педиатра со стажем в 4 года.
Над статьей доктора Климчук Алены Анатольевны работали литературный редактор Елизавета Цыганок , научный редактор Елена Лобова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
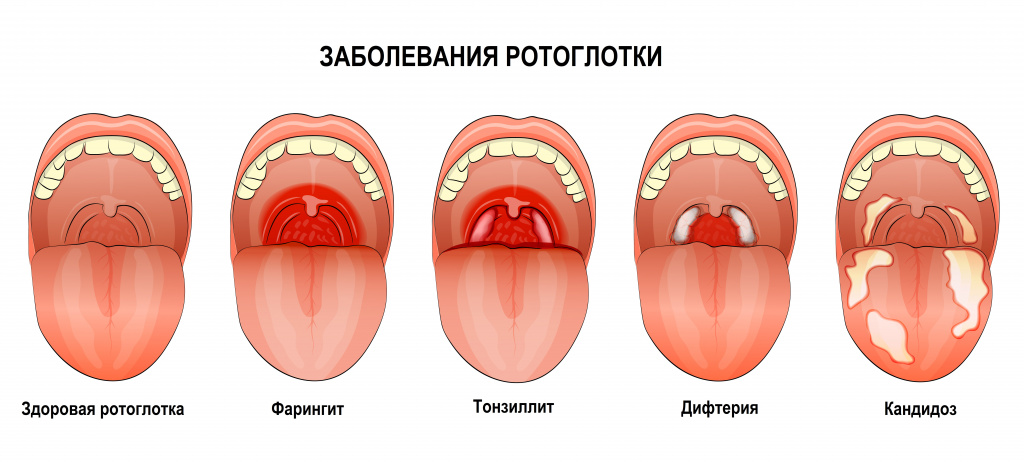
Трахеит (Tracheitis) — это острая инфекция дыхательных путей, которая вызывает воспаление слизистой оболочки трахеи. Сопровождается мучительными приступами кашля, после которого остаётся саднящая боль. Как правило, это самый яркий симптом, отличающий трахеит от любой другой болезни.

Трахеит редко протекает изолированно. Чаще всего присутствуют и другие симптомы ОРВИ, например насморк, заложенность носа, першение и боль в горле [2] . Правильно установленный диагноз и вовремя начатое лечение способствуют гладкому течению болезни и снижают риск осложнений.
Распространённость трахеита
Чаще всего трахеитом заболевают осенью и весной. Наибольший процент заболевших отмечается среди детей в возрасте до 3–5 лет, потому что трахея у них ещё узкая, с большим количеством кровеносных сосудов [8] . У взрослых трахеит появляется из-за вирусной инфекции, аллергии и воздействия внешних факторов, в том числе табачного дыма или химических частиц.
Причины трахеита
Причиной трахеита могут стать вирусы, бактерии и грибки.
Трахеит вирусной природы встречается чаще всего. Среди основных возбудителей выделяют:
- вирус гриппа;
- парагрипп (50–70 % из возбудителей ОРВИ);
- аденовирусы;
- RS-инфекцию; .
Инфекция передаётся от больного человека воздушно-капельным путём: при чихании и кашле вирус с частицами слюны попадает на слизистую. После перенесённой вирусной инфекции стойкий иммунитет не формируется [10] .
Бактериальные возбудители:
- стрептококк;
- стафилококк (самый частый — золотистый стафилококк [13] );
- гемофильная палочка.
Бактериальный трахеит передаётся так же, как и вирусная инфекция. Источником является только больной человек.
Грибковую инфекцию вызывают:
- грибки рода Candida;
- аспергиллы;
- криптококки;
- ризопус;
- мукоровые грибы [14] .
Факторы риска
У взрослых провоцирующими факторами развития первичного трахеита является курение (в том числе и пассивное, при котором человек вдыхает табачный дым), злоупотребление алкоголем и работа, при которой в лёгкие попадает пыль, дым или химически агрессивные частицы.
Развитию вторичного трахеита способствует снижение иммунитета на фоне других заболеваний, например СПИДа, лучевой и химиотерапии. Хронические заболевания, например отит, гайморит, тонзиллит, ревматизм, сахарный диабет, цирроз печени, ангина или туберкулёз, не только ослабляют иммунитет, но и снижают защитную реакцию при вирусной или бактериальной нагрузке.
Аллергический трахеит развивается из-за воздействия аллергенов, например химических веществ, аэрозолей, пыли, пыльцы растений, шерсти животных и т. д.
Также выделяют другие причины трахеита, такие как травмирование трахеи (например, после вентиляции лёгких), сильный постоянный кашель, не связанный с трахеитом, и вдыхание слишком горячего или холодного воздуха.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трахеита
Трахеит начинается с приступов мучительного сухого кашля, после которого либо отделяется мало мокроты, либо она совсем не отходит. Кашель появляется при смене положения тела, смехе или плаче, вдыхании холодного воздуха, резком вдохе и во время приёма пищи [10] . Через пару дней от начала болезни мокрота становится более обильной и легче отходит. Кашель длится от нескольких секунд до нескольких минут, после него может остаться жжение и боль за грудиной и/или в горле.
В первые дни трахеита температура тела повышается до 37–38 °C. Если её показатели выше, это говорит о развитии осложнений или присоединении вторичной инфекции (например, при течении вирусной инфекции может присоединиться бактериальная).
Также могут появиться симптомы интоксикации, такие как снижение аппетита, общая слабость и недомогание. Чаще всего они встречаются у пожилых людей.
Трахеит может сопровождаться и другими проявлениями ОРВИ, например першением или болью в горле, насморком, симптомами трахеобронхита или ларинготрахеита ( резким кашлем, втяжением надгрудинной ямки при вдохе и посинением носогубного треугольника ).
В некоторых случаях появляется осиплость голоса, которая сохраняется в течение пары дней или дольше.
Также при трахеите могут увеличиться лимфоузлы, но это не характерный признак болезни: они увеличиваются и при других заболеваниях.
Патогенез трахеита
Трахея — это продолжение гортани, которое начинается на уровне шестого шейного позвонка. Она разделяется на два главных бронха на уровне пятого грудного позвонка.
У новорождённых трахея воронкообразной формы с узким просветом и мягкими хрящами, которые легко сдавливаются. Она короче и шире, чем у взрослых, с богатой клеточными элементами слизистой. Всё это способствует более быстрому проникновению инфекции [6] . Таким образом, дети чаще болеют ОРВИ, иногда с развитием ларинготрахеита или трахеобронхита, которые могут быть осложнены сдавливанием гортани [5] [6] [7] .

Слизистая оболочка трахеи состоит из реснитчатых и бокаловидных клеток. Они вместе с железами подслизистой оболочки формируют мукоцилиарный аппарат, который очищает и защищает дыхательные пути. Помогают им в этом базальные клетки, которые могут дифференцироваться в реснитчатые или бокаловидные клетки, тем самым участвуя в регенерации слизистой и выполняя роль местной иммунной защиты.
Вирус, повреждая реснички, снижает барьерную функцию слизистой оболочки, способствуя развитию воспалительной реакции [6] [7] . Ввиду разрушения слизистой обнажаются подлежащие слои. На этом этапе в них легко проникают бактерии и начинают там размножаться. Поэтому трахеит, как правило, приобретает смешанный, бактериально-вирусный характер.

Травмы шеи и другие механические повреждения трахеи (например, введение трубки) также повреждают слизистую, облегчая задачу болезнетворным бактериям.
В первую очередь воспалительным изменениям подвергается слизистая оболочка носоглотки и гортани. Воспаление проявляется в виде отёка и переполнения кровеносных сосудов, из-за чего на слизистой появляются точечные красные пятна (петехии). Далее воспаление вызывает спазм и скопление слизи.

Однако мукоцилиарный аппарат повреждается не только в результате инфекции: его поражение также бывает врождённым. Это связано с дефектом строения ресничек.
У пациентов с трахеостомой на фоне травмирования трахеи может развиться эрозивный трахеит с острым воспалением слизистой.
![Трахеостома [19]](https://probolezny.ru/media/bolezny/traheit/traheostoma-19_s.jpg)
Трахеостома нарушает выведение ринобронхиального секрета, выполняющего роль фильтра. Это приводит к застою слизи, которая является благоприятной средой для присоединения вторичной бактериальной инфекции. Среди наиболее часто встречающихся возбудителей можно отметить синегойную палочку ( P.aeruginosa), золотистый стафилококк (S.aureus), акинетобактерия Баумана ( A.baumanii) и клебсиелла пневмонии (K.pneumoniae) [11] .
Классификация и стадии развития трахеита
По этиологии выделяют:
- вирусный трахеит;
- бактериальный трахеит;
- аллергический трахеит [3] .
Клинические проявления у них очень похожи, но при аллергическом трахеите температура тела обычно не повышается.
По течению трахеит бывает:
- Острым — чаще развивается на фоне вирусной инфекции, но бактерии и аллергены тоже могут вызвать острый трахеит.
- Хроническим — у детей обычно не возникает. Хроническим может быть аллергический трахеит, который развивается у взрослых из-за курения или работы на вредном производстве. Е сли причиной хронического трахеита стал туберкулёз или саркоидоз , то его течение, помимо кашля, сопровождается болью в груди, кровохарканьем, вялостью и лихорадкой.
- Эрозивным — развивается у пациентов с трахеостомой.
Хронический трахеит бывает двух типов:
- гипертрофическим — с посинением и утолщением слизистой оболочки, обильной мокротой и повышенным образованием слизи;
- атрофическим — со скудной мокротой, истончением и кровоточивостью слизистой (она становится сухой, а её цвет меняется на бледно-розовый с серым оттенком).
Для хронического трахеита характерно длительное течение с периодами обострения (несколько эпизодов в год) и ремиссии. Он может рецидивировать годы и даже десятилетия, особенно если пациент не лечится. Симптомы хронического трахеита совпадают с течением острого, но они более сглаженные.
Осложнения трахеита
Среди основных осложнений трахеита выделяют:
Ложный круп

В отличие от истинного захватывает не только область голосовых связок, но и слизистую гортани, располагающуюся ниже, вплоть до трахеи и бронхов.
При выявлении ложного крупа проводится ингаляция глюкокортикостероидом (Будесонидом) через небулайзер. Госпитализация показана при неэффективности амбулаторного лечения или для проведения системной терапии, например с внутривенным введением препаратов [3] [4] .
Бронхит
При разветвлении трахеи на правый и левый бронхи слизистая оболочка остаётся такой же, поэтому воспалительный процесс может распространиться на бронхи с развитием бронхита. От трахеита он отличается сухим свистящим хрипом в бронхах и более продуктивным кашлем. Возможно развитие спазма бронхов (бронхообструкции), для которого характерно снижение уровня кислорода в крови, увеличение частоты дыхания, посинение кожи лица и вспомогательное подключение мышц к дыханию, например надключичных ямок и мягких ямок шеи при вдохе или раздувание крыльев носа.
При присоединении бронхита к трахеиту может возникнуть новая волна лихорадки или ухудшение общего состояния.
Госпитализация требуется при тяжёлом течении заболевания и неэффективности амбулаторного лечения.
Чтобы исключить пневмонию, нужно сделать рентгенографию лёгких и по необходимости проконсультироваться с пульмонологом.
Пневмония
При развитии пневмонии в альвеолах появляется жидкость. Пневмония как осложнение трахеита также чаще встречается у детей. В этом случае поражение лёгких может быть небольшим (2–4 мм) и, как правило, оно одностороннее.

При пневмонии температура обычно повышается до 38–39 °С, начавшийся сухой кашель становится влажным с отхождением мокроты, но иногда может полностью отсутствовать. При тяжёлой степени болезни могут появиться признаки дыхательной недостаточности, которые повторяют симптомы бронхообструкции.
Больные пневмонией также чувствуют вялость, утомляемость, мышечную слабость, сонливость и головную боль.
Диагностика трахеита
Для исключения сопутствующих патологий иногда проводят консультацию с узкими специалистами, например отоларингологом или пульмонологом [10] . При развитии аллергического трахеита необходима консультация аллерголога и аллергические пробы.
Лабораторная диагностика
Общий анализ крови проводится, чтобы исключить бактериальную инфекцию. На неё могут указывать повышенный уровень лейкоцитов, нейтрофилов, С-реактивного белка и увеличенная скорость оседания эритроцитов. При аллергическом трахеите могут быть повышены эозинофилы.
Бактериологическое исследование мазка из зева и носа выявляет природу возбудителя трахеита. Это помогает подобрать нужный препарат для лечения.
При наличии гнойной мокроты проводится бактериологическое исследование для определения микрофлоры и чувствительности к антибактериальным препаратам.
Инструментальная диагностика
Для исключения пневмонии проводится рентгенологическое обследование — обзорный снимок органов грудной полости в двух проекциях.
Иногда проводится ларинготрахеоскопия — это эндоскопическое исследование гортани и трахеи, оценивающее воспалительный процесс слизистой оболочки. При затруднении постановки диагноза метод позволяет провести биопсию. Если трахеит протекает тяжело и сочетается с ларингитом, то прямая ларингоскопия противопоказана, поскольку она может привести к спазму гортани и потребовать экстренной интубации [17] .
Детям диагноз обычно ставят по клиническим признакам без применения инструментальной диагностики.
Дифференциальная диагностика
Проводится при появлении кашля, чтобы отличить трахеит от бронхита и пневмонии. Врач подтверждает диагноз после прослушивания лёгких.
Дифференциальная диагностика также выполняется при злокачественных новообразованиях в лёгких, туберкулёзе, коклюше, дифтерии, стенозе гортани и инородных предметах в дыхательных путях.
Также необходимо провести исследования (например, анализ крови на гормоны), чтобы исключить поражение щитовидной железы, которое так же, как и хронический трахеит, сопровождается осиплостью голоса.
Лечение трахеита
Противовирусных препаратов с доказанной эффективностью нет. Иногда врачи назначают Умифеновир, Интерферон или их аналоги, но у них пока нет достаточной доказательной базы. Поэтому лечение вирусного трахеита направлено не на борьбу с вирусом, а на устранение симптомов.
При бактериальном трахеите на фоне чувствительности к антибиотикам врач назначает антибактериальные препараты. Курс их достаточно короткий и не нарушает микрофлору кишечника, поэтому восстанавливать её с помощью пробиотиков не нужно.
В основе лечения лежит правильный уход за больным трахеитом:
- поддержание в помещении оптимальной температура воздуха ( желательно 20–22 °C, но можно и 18–24 °C) и уровня влажности (40–60 %) [1] ;
- соблюдение питьевого режима — в среднем каждый день мужчинам рекомендуется выпивать 3,7 л воды, женщинам — 2,7 л, детям 2–3 лет — 1,3 л, 4–8 лет — 1,7 л, 9–13 лет — 2,1–2,4 л, 14–18 лет — 2,7–3,3 л [12] .
Симптоматическое лечение:
- Жаропонижающие препараты (Ибупрофен, Парацетамол) применяются только при повышении температуры выше 39 °C. Согласно клиническим рекомендациям лечения ОРВИ, сбивать температуру рекомендуется только пациентам с судорогами из-за скачков температуры или эпилепсией в анамнезе.
- При сухом навязчивом кашле допускается использование противокашлевого препарата Бутамират, который снижает возбудимость кашлевого центра в головном мозге. Обладает противовоспалительным и отхаркивающим действием. Также могут назначить Ренгалин[16] .
- Муколитические и отхаркивающие препараты назначают при сухом кашле или трудно отделяемой мокроте. К муколитикам с доказанной эффективностью относят Амброксол и Бромгексин, но их не рекомендуется назначать детям младше двух лет: вместо них доктор может рекомендовать Ацетилцистеин или АЦЦ[9][18] .
- При насморке показано промывание физиологическим раствором с последующим высмаркиванием. Для снятия отёка и облегчения носового дыхания используют сосудосуживающие препараты. Их можно принимать не более семи дней.
Физиопроцедуры проводятся по показаниям:
- УВЧ терапия на проекцию трахеи;
- ЭВТ-терапия (детям до пяти ле);
- ИКВ-терапия, например индуктотермия (детям с пяти лет), и т. д.
Физиопроцедуры не имеют доказательной базы, но на практике показывают хорошую эффективность. Как правило, назначаются детям на период восстановления, когда болезнь уже в неактивной стадии. Также их используют для профилактики рецидива других вирусных инфекций, особенно у часто болеющих детей с ослабленным иммунитетом.
В случае присоединения бактерий при эрозивном трахеите необходима антибактериальная терапия. Препаратами выбора для взрослых и детей от 6 месяцев являются цефалоспорины 3-го поколения (инъекции Цефотаксима, Цефтриаксона, Цефоперазона и таблетки Цефдиторена, Цефиксима, Цефтибутена) либо фторхинолоны (не противопоказаны детям) [11] . Для более подробной консультации следует обратиться к хирургу.
В случае жизнеугрожающего отёка слизистой трахеи (ложного крупа), когда пациент не может самостоятельно дышать, в рамках экстренной помощи в трахею вводят эндотрахеальную трубку.
Основа лечения аллергического трахеита — ограничение контакта с провоцирующим аллергеном и приём антигистаминных препаратов, преимущественно 2-го поколения. При затруднённом отхождении мокроты применяются те же муколитические или отхаркивающие препараты, что и при вирусном/бактериальном трахеите.
В некоторых случаях врач-аллерголог назначает АСИТ — аллерген-специфическую иммунотерапию. Она постепенно снижает чувствительность организма к аллергенам и позволяет заметно уменьшить проявления аллергического трахеита или избавляет от симптомов полностью. Однако она противопоказана пациентам с тяжёлой и плохо контролируемой астмой и серьёзными сердечно-сосудистыми заболеваниями, а также тем, кто принимает бета-адреноблокаторы. С особой осторожностью её следует назначать пожилым людям с сопутствующими заболеваниями. При беременности её проводить также не рекомендуется [15] .
Прогноз. Профилактика
Исход заболевания благоприятный, средняя продолжительность течения — 10–14 дней, как и у ОРВИ. Чаще всего организм сам справляется с вирусной инфекцией, поэтому вероятность возникновения осложнений минимальна.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ангина: причины появления, симптомы, диагностика и способы лечения.
Определение
Лимфоидная ткань, или так называемое лимфоэпителиальное глоточное кольцо, расположенное на границе ротовой полости и глотки, служит барьером для микроорганизмов, попадающих с воздухом и пищей, а также участвует в иммунных процессах. Оно состоит из двух небных, носоглоточной, язычной, двух трубных миндалин и скопления лимфоидной ткани на задней стенке глотки и в области боковых валиков. Самыми крупными лимфоидными образованиями глоточного кольца являются небные миндалины, или гланды - именно они играют основную роль в утилизации микроорганизмов, попадающих в организм воздушно-капельным путем. В толще миндалин располагаются округлые плотные скопления лимфоидной ткани – лимфоидные узелки, или фолликулы. Вся толща небных миндалин пронизана ходами – криптами, на свободной поверхности миндалин можно увидеть ямочки, или лакуны, в которые открываются крипты. После 25-30 лет происходит выраженная возрастная инволюция (обратное развитие) лимфоидной ткани и разрастание соединительной.
Ангина – острое инфекционное воспаление лимфоидной ткани различных миндалин глотки - в подавляющем большинстве небных, другие миндалины вовлекаются в воспалительный процесс значительно реже.
В современных медицинских публикациях встречаются два термина, описывающие патологию небных миндалин. В отечественной литературе чаще используются термины ангина и хронический тонзиллит (ХТ), в зарубежной - острый тонзиллофарингит (ОТФ) и хронический тонзиллит.
Причины появления ангины
Различают так называемые первичные ангины, являющиеся самостоятельным заболеванием, и вторичные ангины, когда поражение миндалин – одно из проявлений инфекционного заболевания или заболевания крови.
Причина первичной ангины – вирусная, бактериальная или грибковая инфекция.
Наиболее частыми возбудителями ОТФ являются респираторные вирусы - аденовирус, вирус парагриппа, респираторно-синтициальный вирус, риновирус, вируса Эпштейна-Барр и другие.
Среди бактериальных возбудителей первостепенное значение имеет бета-гемолитический стрептококк группы A (БГСА, или Streptococcus pyogenes). Заражение этим возбудителем чревато риском возникновения осложнений со стороны сердца, почек, суставов. Во избежание развития осложнений инфекция, вызванная БГСА, обязательно должна быть адекватно пролечена. Стрептококки групп C и G, Streptococcus pneumoniae, Mycoplasma pneumonia и Chlamydia pneumonia также могут играть определенную роль в развитии ангины. Часто бывает сложно дифференцировать носительство подобной флоры от ее непосредственного этиологического значения; необходимость проведения антибактериальной терапии в отношении этих возбудителей обсуждается.
Дрожжеподобные грибы Candida albicans в норме пристутствуют в ротоглотке, но в результате снижения иммунитета происходит их чрезмерное размножение, что может вызвать развитие ангины. Грань между нормальным носительством, дисбиозом ротоглотки и кандидозом полости рта весьма размыта. Решение о необходимости терапии должно приниматься индивидуально, в зависимости от клинической ситуации.
Классификация ангины
Первичная ангина – самостоятельное заболевание, причиной которого становятся различные инфекционные агенты. В зависимости от возбудителя инфекции различают стрептококковый, нестрептококковый (или вирусный), грибковый тонзиллит. Это деление является крайне важным, так как определяет тактику лечения болезни.
Вторичные ангины являются проявлением определенных заболеваний:
- инфекционных – дифтерии, скарлатины, кори, брюшного тифа;
- заболеваний системы крови – инфекционного мононуклеоза, агранулоцитоза, лейкоза.
В зависимости от характера и глубины поражения миндалин различают следующие виды ангины:
Симптомы ангины
Основной жалобой при ангине является боль в горле, усиливающаяся во время глотания. В случае неосложненного течения, как правило, поражены обе миндалины, поэтому боль имеет симметричный характер.
При выраженном воспалении возможна иррадиация боли в ухо, особенно в момент глотания. Часто интенсивность боли так велика, что пациент не может проглотить твердую пищу и вынужден только пить.
Для ангины характерно повышение температуры тела, ухудшение общего состояния из-за слабости, потливость, отсутствие аппетита и другие проявления интоксикации.
Диагностика ангины
Диагноз устанавливается на основании жалоб и данных осмотра пациента.
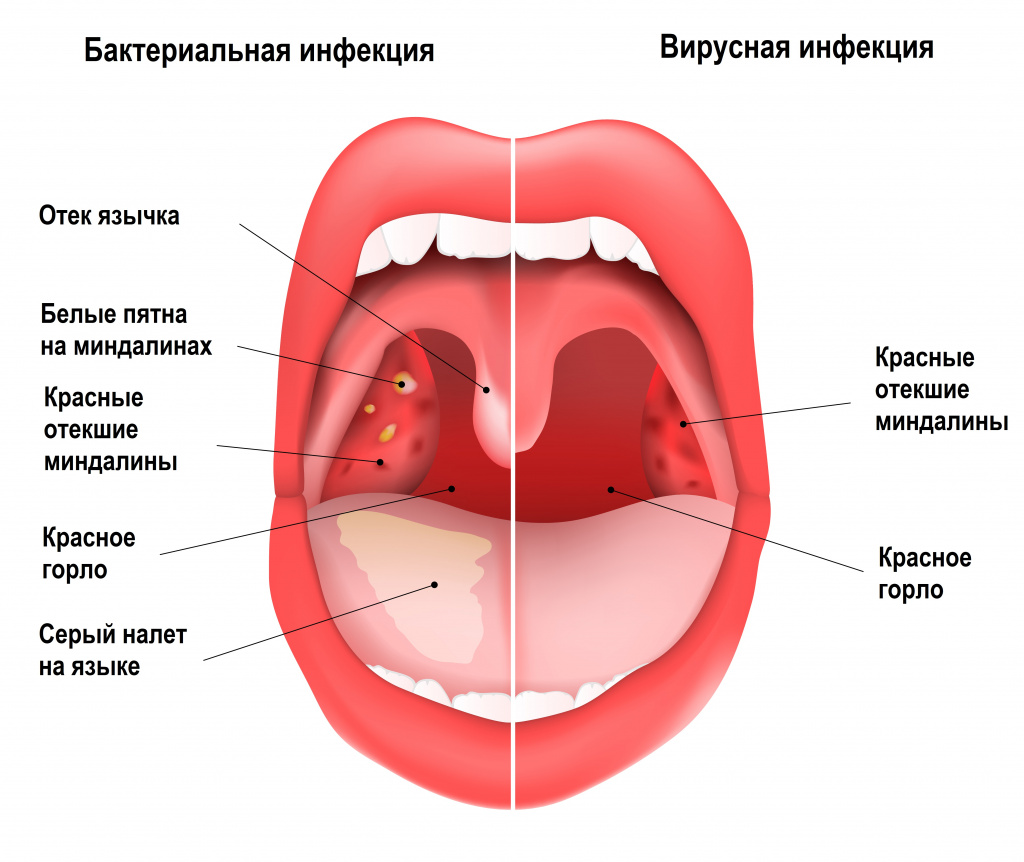
К локальным проявлениям ангины относятся:
- покраснение и отек небных миндалин, небных дужек, задней стенки глотки (реже - мягкого неба и язычка);
- налет на небных миндалинах (реже - на задней стенке глотки);
- увеличение, уплотнение, болезненность шейных лимфоузлов;
- мелкие кровоизлияния на мягком небе и язычке (симптом, который на ранних сроках болезни с большой долей вероятности указывает на стрептококковую этиологию ангины).
Для назначения адекватной терапии рекомендовано проводить дифференциальную диагностику между стрептококковой и вирусной ангиной.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Синдром ложного крупа или острый стенозирующий ларингит – это инфекционно-аллергическое поражение гортани, приводящее к ее стенозу (сужению) с формированием удушья и угрозой жизни пациента.
Ложный круп – острое состояние, требующее немедленного вызова скорой помощи.
Зачастую симптомы ложного крупа возникают у детей с возраста от года до 4-5 лет, после этого возраста синдром ложного крупа в силу анатомических особенностей практически не возникает.
Это состояние опасно для жизни, так как за счет отека почти полностью может быть перекрыт доступ воздуха к легким.
У взрослых ложный круп встречается крайне редко, имея в основном острую аллергическую природу. Это объясняется особенностями анатомии гортани.
Ложным этот круп называют в силу того, что в отличие от истинного, дифтиритического крупа, он не образует пленок, перекрывающих дыхательные пути. При ложном крупе возникает отек клетчатки и стеноз гортани.
В основе развития ложного крупа лежит вирусная природа инфекции. Зачастую развитие крупа обычно дает:
-
, парагрипп,
- аденовирус,
- РС-вирус, , .
- реже ложный круп выявляют при кори, герпесе или ветряной оспе.
Также стеноз гортани при ложном крупе могут спровоцировать микробные поражения, такие как:
- стафиллококковая инфекция, ,
- кишечные палочки,
- энтерококки,
- синегнойная инфекция,
- гемофильная инфекция.
Кроме того, для развития отека гортани и синдрома ложного крупа необходимы некоторые условия и предрасполагающие факторы, выявляемые у детей. К ним относят:
- особое строение гортани и области трахеи в детском возрасте (они мягкие и легко сдавливаются окружающими тканями),
- у детей высоко расположены голосовые связки, они короткие, а мышцы очень возбудимы,
- кроме того, нервная система еще незрелая и регуляция работы рефлекторных зон еще несовершенная,
- вокруг гортани и в ее слизистых оболочках много рыхлой эластической ткани, склонной к отеку.
Круп возникает не у всех детей, так как помимо анатомических факторов, существуют еще факторы риска, которые делают круп более вероятным. Обычно это:
- мужской пол (мальчики болеют ложным крупом в три раза чаще девочек),
- склонность к пищевой и лекарственной аллергии,
- родовые травмы,
- врожденный стридор (узость дыхательных путей) у малышей,
- большой вес и паратрофия (избыток веса у детей до года),
- период после прививок,
- частые и длительные болезни.
Чаще всего болеют дети в период смены сезона, когда наиболее высока вероятность развития вирусных и микробных инфекций. Проявления ложного крупа начинаются с поражения гортани и трахеи – развивается ларинготрахеит и стеноз.
Стеноз гортани прогрессирует достаточно быстро, поэтому помощь при крупе должна быть оказана незамедлительно.
Круп начинается на фоне простуды, в начальной стадии симптомы проявляются обычно в вечерние или ночные часы:
- начинается с грубого сухого, лающего или каркающего кашля,
- может быть лихорадка, беспокойство, плач, вынужденное положение,
- появляется учащенное дыхание, может быть одышка,
- дыхание становится шумным и более глубоким.
При нарастании тяжести состояния при 2 степени стеноза:
- возникает стенотическое дыхание, слышное на расстоянии,
- формируется одышка в покое, постоянная, на вдохе,
- присоединяется участие вспомогательных дыхательных мышц,
- дети возбуждены, бледнеют и беспокойны,
- может быть цианоз (посинение) вокруг рта, особенно при кашле или при беспокойстве.
При декомпенсации состояния возникают более тяжелые признаки:
- нарушения кровообращения и дыхания,
- резкое усиление работы дыхательных мышц,
- гипоксия тканей,
- беспокойство и чувство страха, которое переходит в сонливость и заторможенность,
- голос сильно осипший,
- кашель постепенно становится все более тихим из-за резкого сужения просвета гортани,
- одышка выраженная,
- дыхание шумное и частое,
- движения грудной клетки парадоксальные, неритмичные,
- резко снижается давление.
При неоказании своевременной помощи наступает асфиксия с комой, судорогами, слабым и поверхностным дыханием, тахикардия сменяется замедлением кровообращения и остановкой сердца.
Первые признаки ложного крупа заметны самим родителям. Обычно диагноз устанавливают врачи скорой помощи или приемного отделения инфекционных стационаров.
Для подтверждения берется кровь на общий анализ и газовый состав, но в основном диагностика проводится быстро – счет идет на минуты.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Прежде всего, первые признаки крупа – повод для вызова скорой помощи. Лечением занимаются врачи-инфекционисты и реаниматологи.
Неотложная помощь
- снять с ребенка всю стесняющую одежду и максимально успокоить,
- открыть окна или форточки, обеспечить свежий воздух,
- если есть ингалятор, ингалировать физраствором для облегчения дыхания,
- если нет ингалятора – дышать в ванне над паром от горячей воды.
- почаще поить ребенка жидкостью,
- дать жаропонижающее при выраженной лихорадке,
- при остановке дыхания вызвать рвоту, нажав на корень языка.
- дать антигистаминные средства – фенистил, зодак, тавегил в каплях, чтоб немного уменьшить отек.
В стационаре проводится противоотечная и противоинфекционная терапия:
- инъекции гормонов для снятия отека гортани,
- ингаляции с физраствором и нафтизином для облегчения дыхания, щелочные ингаляции,
- проведение противоинфекционнного лечения (антибиотики, противовирусные),
- седативная терапия для снятия страха ребенка,
- диетическое питание и усиленный питьевой режим.
При тяжелом стенозе показана интубация трахеи с постановкой дыхательной трубки. А при асфиксии – трахеотомия с постановкой дыхательной трубки.
Самые серьезные прогнозы ложного крупа формируются при 3-4 степени стеноза, он может стать опасным для жизни и дальнейшего здоровья ребенка. Кроме того, стенозы имеют специфику рецидивировать, поэтому у родителей всегда дома должны быть под рукой ингалятор и растворы для облегчения дыхания и снятия отека.
Читайте также:

