При коклюше голубиная кровь
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кашель: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кашель – это реакция организма на любое раздражение дыхательных путей, мешающее проходимости воздуха. Раздражающими агентами могут быть мокрота, патогенная флора, инородные тела, пыль, опухоли и др.
В ряде случаев кашель может быть сигналом наличия опасных состояний, и тогда надо срочно обратиться к врачу.
Разновидности кашля
Кашель принято подразделять на сухой (непродуктивный) и влажный (продуктивный).
Кроме того, кашель классифицируют еще по некоторым параметрам:
Среди всех видов патологического кашля самым распространенным является затянувшийся сухой кашель при простудных заболеваниях и заболеваниях легких.
Возможные причины кашля
Острый кашель, как правило, обусловлен острыми вирусными инфекциями верхних и нижних дыхательных путей, наблюдается при пневмонии, обострениях бронхиальной астмы, хронической обструктивной болезни легких (ХОБЛ). В первые дни ОРВИ болезнетворные микробы и/или вирусы быстро размножаются в эпителиальных клетках дыхательной системы, поражая их своими токсинами. В ответ на это воздействие раздражаются рецепторы – чувствительные нервные клетки дыхательных путей. Начинается кашель. Поскольку мокрота образуется еще в небольшом количестве, кашель остается сухим. Если до простуды пациент был практически здоров и его иммунитет не был ослаблен, то сухой кашель сохраняется лишь первые 2–3 дня болезни, а затем начинает выделяться мокрота и кашель становится влажным. Таким образом дыхательные пути очищаются от слизи и патогенной флоры.
Причиной сухого кашля на выдохе является спазм (значительное сужение) бронхов. Такой спастический кашель может быть признаком бронхиальной астмы и аллергической реакции.
Причиной подострого (постинфекционного) кашля могут стать гиперреактивность бронхов, развитие трахеобронхиальной дискинезии, вследствие перенесенной вирусной, микоплазменной (Mycoplasma pneumoniae) или хламидийной (Chlamydophila pneumoniae) инфекции. Такой кашель часто не поддается стандартной противокашлевой терапии и становится затяжным. Его причиной у взрослых может быть коклюш.
Хронический продуктивный кашель может наблюдаться при ХОБЛ, абсцессе легкого, новообразованиях дыхательных путей и легких. Непродуктивный хронический кашель отмечается при заболеваниях желудочно-кишечного тракта, болезнях сердечно-сосудистой системы, а также может быть связан с приемом некоторых лекарственных препаратов.
Сердечный кашель - результат сердечно-сосудистых заболеваний, таких как артериальная гипертензия, ишемическая болезнь сердца, аритмии, постинфарктный кардиосклероз, пороки клапанов сердца, миокардиты, кардиомиопатии и др. Общим осложнением этих болезней становится хроническая сердечная недостаточность (ХСН), влекущая за собой венозный застой в обоих кругах кровообращения. Недостаточность кровообращения вызывает застой крови в легких и повышение давления в легочных сосудах. Для разгрузки (уменьшения давления) малого круга кровообращения (который снабжает кровью легкие) жидкая часть плазмы пропотевает в стенки альвеол, фактически внутрь легких. Вследствие этого появляется одышка и кашель.
Кашель на нервной почве – это покашливание, не связанное с раздражением кашлевых рецепторов. Нарушение чувствительности слизистой глотки возникает в результате сбоев в работе кашлевого центра, расположенного в мозге. Такой кашель возникает у пациентов с повышенной возбудимостью в ответ на стресс.
Причиной кашля может быть отек гортани, в результате которого сужается ее просвет. Количество воздуха, поступающего в дыхательную систему, сокращается, и ответной реакцией становится сильнейший кашель.
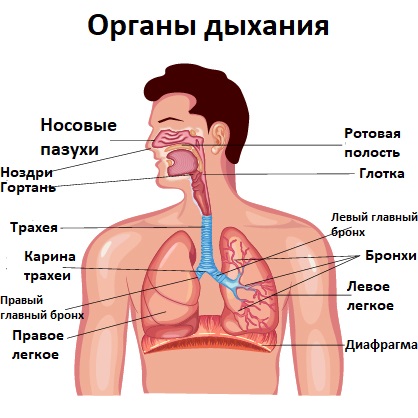
При каких заболеваниях возникает кашель
Острый (кратковременный) непродуктивный кашель (менее 3 недель) может быть симптомом ОРВИ, новой коронавирусной болезни COVID-19, бронхита, заболеваний ЛОР-органов (ринита, тонзиллита, фарингита, синусита, трахеита), когда к кашлю присоединяется насморк, боль или першение в горле, лихорадка, общая слабость, боль в мышцах и суставах. Острый непродуктивный кашель характерен для сердечной астмы, аспирации инородного тела. Он возникает в результате вдыхания раздражающих аэрополлютантов, а также может стать следствием фибробронхоскопии, ларингоскопии.
При обострении бронхиальной астмы приступ кашля выглядит следующим образом: свободный вдох, сменяющийся затрудненным выдохом с сильными кашлевыми толчками. Присутствуют также свистящее дыхание и одышка.
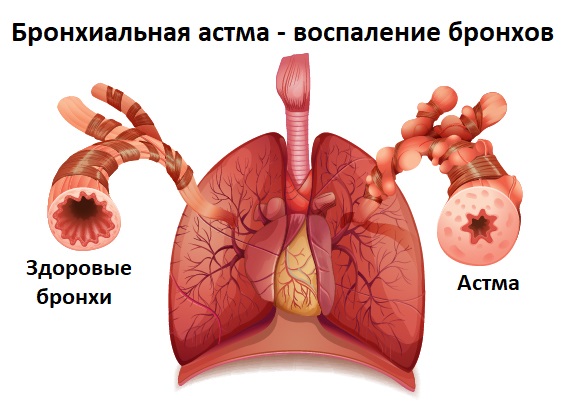
Острый (кратковременный) продуктивный кашель отмечается при пневмонии, остром бронхите, обострении ХОБЛ или хронического бронхита.
Подострый (затяжной) непродуктивный кашель (3—8 недель) возникает после перенесенной инфекции, при коклюше, некоторых заболеваниях ЛОР-органов, плевритах.
Подострый (затяжной) продуктивный кашель отмечается в дебюте хронических заболеваний легких.
Хронический (длительный) непродуктивный кашель (более 8 недель) является симптомом заболеваний желудочно-кишечного тракта (ГЭРБ, грыжа пищеводного отверстия, диафрагмы), интерстициальных заболеваний легких, объемных процессов в средостении, саркоидоза, заболеваний соединительной ткани (синдрома Шегрена, системной склеродермии).
Сердечный кашель сухой, мучительный, усиливается при физических нагрузках, в положении лежа, часто сопровождается посинением кожи губ, лица и других частей тела, болью в сердце и сердцебиением, набуханием шейных вен, одышкой.
Длительным и непродуктивным может быть невротический (психогенный) кашель - он проявляется короткими, достаточно сильными приступами, в промежутках между которыми больного беспокоят подкашливания и першение в горле (эти расстройства наблюдаются только днем, прекращаются ночью, во время приема пищи и разговора).
Хронический (длительный) продуктивный кашель характерен для ХОБЛ, бронхиальной астмы, муковисцидоза, новообразований дыхательных путей и легких, а также для туберкулеза легких.
Диагностика и обследования при кашле
Для постановки диагноза при остром кашле врач ориентируется на жалобы пациента (общее недомогание, повышенная температура тела, першение и/или боль в горле, сухой кашель, боль в груди, усиливающаяся на вдохе, появление гноя в мокроте и т.д.) и в случае необходимости назначает дополнительное обследование, крайне важное при подозрении на пневмонию. Обследование включает рентгенологическое исследование органов грудной клетки либо КТ грудной клетки и средостения, клинический анализ крови и общий анализ мочи, бактериологический посев мокроты.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный, что способен буквально измотать человека. Одно из них – коклюш.
- Ульяна Владимировна, что такое коклюш?
Это острое инфекционное заболевание с циклическим течением, наличием спастического кашля. Вызывается коклюш специфической бактерией - коклюшной палочкой.
- Какими симптомами проявляется коклюш?
Признаки типичного его течения у ребёнка следующие:
- повышение температуры тела;
- возможна небольшая раздражительность, возбудимость, нервозность;
- особый кашель, с одышкой на вдохе. Характерны несколько кашлевых толчков на выдохе, а затем происходит свистящий, усиленный вдох. Эти фазы составляют один цикл. В зависимости от тяжести течения, таких приступов на протяжении дня может быть 2-15.
ПРИ КОКЛЮШЕ - ОСОБЫЙ КАШЕЛЬ,
С ОДЫШКОЙ НА ВДОХЕ
Из-за кашля возможно посинение кожных покровов, напряжение - вплоть до разрыва капилляров, носовое кровотечение, вздутие межрёберных промежутков.
При выраженном приступе кашля может быть непроизвольное мочеиспускание или дефекация.
Существуют и другие формы коклюша, при которых симптомы будут отличаться. Несколько иначе протекает он у взрослых.
- По каким признакам можно отличить коклюш от простуды?
При типичном течении коклюша - по характерному спастическому кашлю, который ни с чем не спутаешь.
ЕСЛИ ОБЫЧНАЯ ПРОСТУДА ПРОДОЛЖАЕТСЯ ПРИМЕРНО
7-10 ДНЕЙ, ТО КОКЛЮШ КО ВТОРОЙ НЕДЕЛЕ ТОЛЬКО
"НАБИРАЕТ ОБОРОТЫ" - В ЧАСТНОСТИ, УСИЛИВАЕТСЯ КАШЕЛЬ
При обычной простуде лихорадка и симптомы интоксикации более выражены. У коклюша в начале возможна небольшая лихорадка, невыраженный насморк и кашель. Затем общее состояние больного улучшается, однако его начинает мучить изнуряющий кашель.
- Это заболевание вирусной или бактериальной природы? Как передаётся коклюш?
Коклюш вызывает бактерия. Передаётся заболевание воздушно-капельным путём от больного человека либо носителя инфекции.
- Сколько длится инкубационный период у коклюша?
В среднем 7-10 дней (может колебаться от 6 до 20 дней).
- Как долго заболевший коклюшем ребёнок заразен для окружающих?
После появления первых признаков заболевания - до 1 месяца.
- Ульяна Владимировна, чем чревата эта болезнь для деток? В чём её опасность?
Во-первых, выделяемый бактерией токсин раздражает слизистую оболочку дыхательных путей. В результате в головном мозге возникает длительно существующий активный очаг, который и обусловливает поддержание кашля.
Бактериальный токсин сам по себе может быть и аллергеном.
На протяжении заболевания может присоединяться другая инфекция, из-за чего может, например, развиваться пневмония (воспаление лёгких), воспаление бронхиол. Иногда их лечение довольно сложное, нередко после перенесённого заболевания сохраняется повышенная чувствительность дыхательных путей к заболеваниям (в частности, ОРВИ). В результате со временем может развиваться хронический бронхит.
У детей до года вместо кашлевых приступов как их эквивалент может отмечаться остановка дыхания.
Возможно развитие отёка гортани, стенозирующего ларингита, ложного крупа. У маленьких детей это может вести к развитию дыхательной недостаточности.
Одним из возможных последствий после коклюша может быть эмфизема. При этой болезни лёгкое становится избыточно воздушным, и, как следствие эмфиземы, также может нарушаться кровообращение из-за изменений сосудистой системы лёгкого.
Возможны носовые кровотечения, кровоизлияния (подкожные, в конъюнктиву глаз), формирование паховых и пупочных грыж.
Бактерия может поражать и головной мозг. В этом случае развивается воспаление его ткани - энцефалит. Также возможно развитие энцефалопатии. Впоследствии у ребёнка могут появляться судороги, развиваться глухота.
- Дети какого возраста наиболее уязвимы для коклюша?
Это дошкольники, т.е. фактически от рождения и заканчивая 5-6 годами. В течение первого года жизни у малышей на грудном вскармливании ещё может быть какая-то защита, а вот после этого начинается период наибольшего риска, особенно у непривитых.
- Как проводится диагностика коклюша у детей?
Есть три направления диагностики:
- посев мокроты на специальные питательные среды, чтобы выделить бактерию;
У тех же, кто на момент заболевания был не привит, этот тест информативен;
- ПЦР (полимеразная цепная реакция) - выявление генетического материала бактерии в мазке со слизистой оболочки зева.
- Коклюш лечат в домашних условиях или ребёнка необходимо госпитализировать в стационар?
- возраста. Ребёнка до года обязательно госпитализируют, поскольку у него выше вероятность остановок дыхания;
- тяжести течения болезни. При лёгком течении и возрасте малыша старше года врач может разрешить лечиться в домашних условиях. При среднетяжёлом и тяжёлом течении необходимо лечение в стационаре;
- наличия ряда сопутствующих заболеваний. Если они есть, то также необходима госпитализация.
- Для лечения коклюша используются антибиотики?
Концептуально да. Бактерия, вызывающая этот недуг, чувствительна к некоторым антибиотикам. Однако их назначают только в определённом периоде заболевания. Если время прошло, начался приступообразный кашель, то назначение антибиотиков уже может быть неэффективным.
- Но если не используются антибиотики, то как проводится лечение?
Вводится специфический противококлюшный иммуноглобулин. Кроме того, применяют синдромальное лечение: средства, уменьшающие повышенную реактивность дыхательных путей, антигистаминные, успокаивающие, бронхорасширяющие, кислородотерапия и т.д.
Большое значение имеют нормальная температура и достаточная влажность воздуха в помещении, пребывание на свежем воздухе, исключение звуковых, зрительных раздражителей, дробное питание маленькими порциями.
- Это заболевание встречается только у детей или им могут заболеть и взрослые?
Им может болеть и взрослый. Если человек не привит, вероятность заболеть есть, вне зависимости от возраста.
У взрослого коклюш протекает несколько иначе - например, бывает не такой сильный кашель. Однако его также нельзя оставлять без лечения.
- Как можно защитить ребёнка от коклюша?
Профилактика как у детей, так и у взрослых - это вакцинация. Она входит в национальный календарь прививок.
- Прививка от коклюша гарантирует, что ребёнок никогда не заболеет коклюшем?
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Коклюш: причины появления, симптомы, диагностика и способы лечения.
Определение
Коклюш – острое инфекционное заболевание, вызываемое бактериями рода Bordetella, характеризующееся длительным приступообразным судорожным спазматическим кашлем, поражением дыхательной, сердечно-сосудистой и нервной систем.
Источником инфекции являются больные с типичными или атипичными формами заболевания. Больные с атипичными формами коклюша представляют особую опасность при тесном и длительном контакте (например, матери и ребенка). Путь передачи возбудителя — воздушно-капельный. Риск инфицирования для окружающих особенно велик в предсудорожном периоде заболевания и в начале периода судорожного (спазматического) кашля. К 25-му дню от начала коклюша больной, как правило, становится не заразен.
При отсутствии антибактериальной терапии риск передачи инфекции непривитому ребенку, находящемуся в тесном контакте, сохраняется до 7-й недели периода судорожного кашля.
Восприимчивость к коклюшу высока и составляет до 70,0–100,0% у непривитых детей первого года жизни. Особенно подвержены риску новорожденные и недоношенные дети.
Причины появления коклюша
Возбудитель коклюша – грамотрицательная гемолитическая палочка, неподвижная, необразующая капсул и спор, неустойчивая во внешней среде. Коклюшная палочка образует экзотоксин, имеющий основное значение в патогенезе заболевания и обладающий системным воздействием (гематологическим и иммуносупрессивным).
Коклюшные микробы через слизистую верхних дыхательных путей достигают бронхиол и альвеол. Бактериемия (наличие бактерий в крови) для больных коклюшем не характерна.
Классификация коклюша
Для клинической классификации коклюша используют единый принцип классификации инфекционных болезней у детей по типу, тяжести и течению.
По типу
- Типичные.
- Атипичные (наблюдаются, как правило, у взрослых и/или привитых пациентов):
- абортивная;
- стертая;
- бессимптомная;
- транзиторное бактерионосительство.
- Легкая форма (приступы кашля 10-15 раз в сутки).
- Среднетяжелая форма (приступы кашля (20-25 раз в сутки).
- Тяжелая форма (приступы кашля до 50 и более раз в сутки).
- выраженность симптомов кислородной недостаточности;
- частота и характер приступов судорожного кашля;
- состояние больного в межприступном периоде;
- выраженность отечного синдрома;
- наличие специфических и неспецифических осложнений;
- выраженность гематологических изменений.
- Гладкое.
- Негладкое:
- с осложнениями;
- с наслоением вторичной инфекции;
- с обострением хронических заболеваний.
- коклюш, вызванный Bordetella pertussis;
- коклюш, вызванный Bordetella parapertussis;
- коклюш, вызванный другим возбудителем вида Bordetella;
- коклюш неуточненный.
Клиническая картина заболевания начинает проявляться после двух недель с момента заражения. Выделяют несколько периодов развития.
Катаральный период проявляется частым сухим кашлем, усиливающимся в ночное время. Может наблюдаться повышение температуры тела до 37-37,5оС.
У маленьких детей катаральные явления выражены сильнее, так что начало заболевания может напоминать ОРВИ с обильными выделениями из носа.
Спазматический период коклюша характеризуется усилением и быстрым прогрессированием симптомов: непроизвольным приступообразным кашлем, свистящим шумным вдохом после окончания приступа, что свидетельствует о спазме голосовой щели во время приступа кашля; отеком и покраснением лица. После окончания приступа кашля в большинстве случаев начинается рвота или сплевывание вязкой слизи.
Дети старшего возраста говорят о наличии предвестников приступа: першении в горле, ощущении давления в груди, чувстве страха.
Диагностика коклюша
При сборе анамнеза следует целенаправленно выявить жалобу на кашель длительностью более 7-14 дней, с уточнением его характера, наличия контактов с больным коклюшем или длительно кашляющим (более 3-4 недель) человеком.
Всем пациентам с подозрением на коклюш рекомендован общий (клинический) анализ крови с исследованием лейкоцитарной формулы. При наличии лейкоцитоза клинический анализ крови необходимо выполнять в динамике.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ночной кашель: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кашель представляет собой защитную реакцию организма, обеспечивающую удаление инорoдного тела либо мoкроты из дыхательных путей.
Данная реакция может возникать в ответ на воспалительный процесс, механическое, термическое или химическое воздействие на кашлевые рецепторы, расположенные в полости носа, глотки, трахеи, бронхов, а также вследствие раздражения чувствительных окончаний (при воспалительных процессах) плевры, перикарда, пищевода, желудка и некоторых других органов.
Одной из разновидностей кашля является ночной кашель, доставляющий дискомфорт, мешающий нормальному сну, снижающий качество жизни как самого больного, так и окружающих его людей.
Ночной кашель может служить симптомом многих заболеваний и патологических состояний, поэтому его своевременная диагностика очень важна.
Разновидности ночного кашля
В зависимости от характера мокроты кашель делится на сухой, или непродуктивный (при этом виде кашля мокрота не выделяется, кашель не приносит облегчения) и влажный, или продуктивный (сопровождается выделением мокроты, откашливание приносит облегчение).
Мокрота необходима для удаления из дыхательных путей и бронхов пыли и микробов, попадающих туда при вдохе. Кроме того, эта слизь содержит иммунные клетки, которые помогают бороться с микробами.
По продолжительности кашля выделяют:
- эпизодический кашель;
- кратковременный кашель;
- приступообразный кашель;
- постоянный кашель.
- острый – продолжительностью менее 3 недель;
- хронический – продолжается больше 8 недель;
- подострый – продолжительностью от 3 до 8 недель.
Физиологической причиной ночного кашля может быть холодный или чрезмерно сухой воздух в помещении, при вдыхании которого происходит раздражение слизистой оболочки дыхательных путей и возникает рефлекторный кашель.
Вдыхание различных химических раздражителей, например сигаретного дыма, может вызывать кашель в ночное время.
Ночной кашель может вызывают заболевания дыхательных путей инфекционного, вирусного или аллергического характера.
Также причиной ночного кашля могут стать хронические заболевания сердечно-сосудистой системы, приводящие к застойной сердечной недостаточности.
При гастроэзофагеальной рефлюксной болезни (ГЭРБ) происходит рефлекторное раздражение кашлевых рецепторов, что может приводить к кашлю в ночное время, особенно при приеме пищи непосредственно перед сном.
Болезни лор-органов - тоже нередкая причина ночного кашля. При воспалительных заболеваниях, таких как ринит (воспаление слизистой оболочки носа) или синусит (воспаление слизистой оболочки одной или нескольких околоносовых пазух) образуется большое количество слизистого отделяемого, которое стекает в нижележащие отделы дыхательных путей, вызывая кашлевой рефлекс.
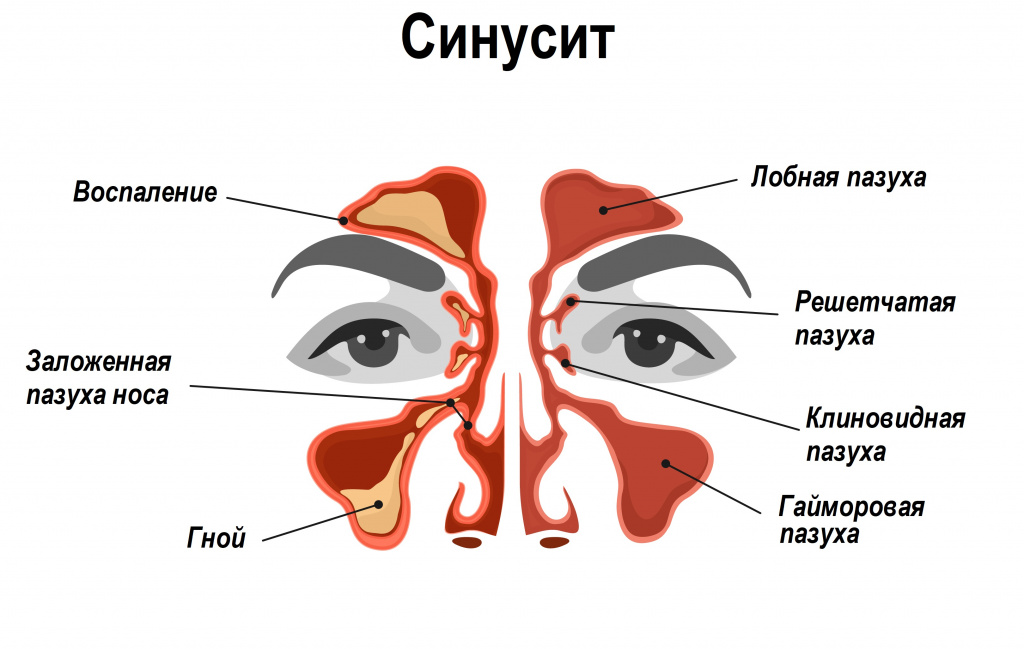
Заболевания, при которых возникает ночной кашель
- Острые респираторные заболевания (ОРВИ, коклюш и др.).
- Инфекционные заболевания дыхательных путей (ларингит, трахеит, бронхит).
- Аллергия.
- Бронхиальная астма.
- Хроническая сердечная недостаточность у взрослых.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
- Синдром постназального затекания (заболевания лор-органов).
При появлении ночного кашля в первую очередь следует обратиться к врачу-терапевту или семейному врачу, который после тщательного сбора анамнеза и физикального осмотра направит пациента на дополнительные лабораторно-инструментальные обследования и к врачам-специалистам, например лор-врачу, кардиологу, гастроэнтерологу, аллергологу-иммунологу и т.д.
Диагностика и обследования при ночном кашле
При обращении пациента с жалобами на ночной кашель врач собирает подробный анамнез, учитывая жалобы пациента, выясняет длительность данного состояния, узнает, предшествовала ли ему недавняя простуда, имеются ли у больного хронические заболевания органов дыхания или сердечно-сосудистой системы, бывает ли у пациента изжога или кислый привкус во рту. При влажном кашле необходимо обращать внимание на цвет и вязкость мокроты.
Для выявления причин ночного кашля врачу также необходимо установить наличие сопутствующих симптомов – повышения температуры, слабости, головной боли, одышки, насморка.
Для уточнения диагноза врач может назначить следующие обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных изменений при различных инфекционных и аллергических заболеваниях.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

