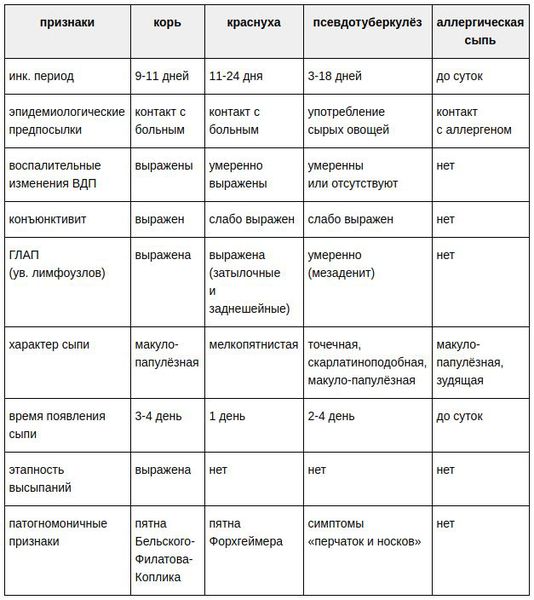
При кори увеличиваются затылочные лимфоузлы
Обновлено: 18.04.2024
Причины увеличения лимфоузлов у детей. Какую инфекцию предполагать?
Лимфатические узлы - это периферические органы иммунной системы. Они представляют собой биологические фильтры, которые задерживают чужеродные агенты, попавшие в организм, пытаются их обезвредить и участвуют в выработке иммунного ответа. Поэтому увеличение лимфоузлов в большинстве случаев говорит о наличии инфекции в организме, присутствии бактерий и вирусов. Ощупывать их нужно мягкими круговыми движениями, указательным, средним и безымянным пальцами. Нужно оценивать при этом следующие характеристики: болезненность, размеры, плотность, подвижность, изменения кожи над узлом. Они могут быть безболезненными, или ребенок может испытывать боль при касании, это обычно связано с размером узла. Чем он больше, тем сильнее растягивается покрывающая его капсула, и оказывается давление на рецепторы кожи. Размеры часто зависят от силы иммунного ответа и воспалительного процесса, протекающего в узле. Консистенция может быть тестообразной, лимфоузлы бывают очень твердыми или мягкими, эластичными. Кожа над узелком меняется обычно при гнойных процессах.
Эти периферические органы иммунитета могут увеличиваться местно. В таком случае речь идет об увеличении одного или двух узелков, находящихся недалеко от места воспаления. Например, увеличенные миндалины при ангине. Однако увеличение лимфоузлов может быть системным, во всем организме, в том числе и вокруг внутренних органов, например, около легких или селезенки. Разумеется, прощупать многие из внутренних узлов невозможно, тогда на помощь приходят рентгенография, УЗИ, компьютерная томография.
У детей увеличение лимфоузлов не всегда является патологией. Например, в норме у них прощупываются шейные, подмышечные, паховые узлы, в два года могут несколько увеличиваться миндалины во рту. Все это связано с перестройками в детской иммунной системе, когда большое количество клеток иммунитета мигрируют в узлы для своего дальнейшего развития.
При разных инфекциях характер измененных лимфатических узлов бывает специфическим, и это является ценным диагностическим признаком. Задача родителей сводится к регулярной проверке лимфатических узелков ребенка, ощупыванию и определению их характера, а также своевременному обращению к специалисту с подозрением на ту или иную инфекционную болезнь. Кстати, часто увеличенные узлы сочетаются с определенным типом лихорадки и многими другими симптомами, позволяющими врачу определить заболевание почти наверняка.
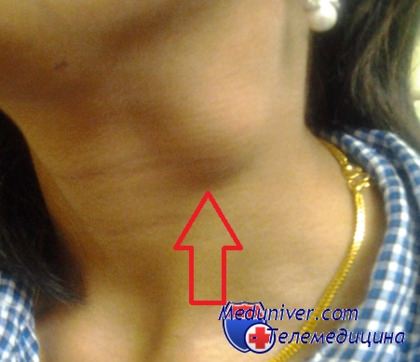
Инфекционный мононуклеоз вызывается вирусом, и хотя это заболевание встречается далеко не так часто, как обычная простуда, болеют им преимущественно дети младшего возраста. При этом заболевании увеличение ламфоузлов - один из основных признаков. В размерах меняются чаще всего парные шейные узлы, расположенные симметрично. При повороте головы в сторону они особенно четко видны. Иногда увеличиваются затылочные, к ним могут присоединяться также подмышечные и паховые узелки.
В норме узлы, которые прощупываются, похожи на просяное зернышко, то есть они довольна маленькие (до 50 мм), при этом подвижны, как говорят врачи "не спаяны с окружающими тканями". При мононуклеозе они могут увеличиваться до размеров горошины или даже куриного яйца. При касании они лишь слегка болезненны, сохраняют подвижность, на ощупь плотноваты, а кожа над ними выглядит обычно. В некотрых случаях шея видимо утолщается, за счет воспаления клетчатки вокруг лимфоузлов, так называемая "бычья шея". Иногда спустя 2-4 недели лимфоузлы несколько уменьшаются, но в целом остаются увеличенными длительное время: от нескольких месяцев до года.
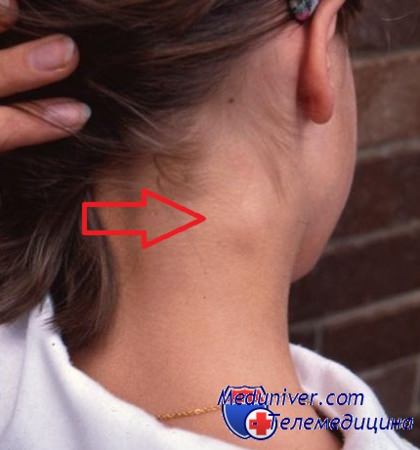
Краснуха также характеризуется увеличением лимфатических узлов. В этом случае увеличение узлов системное, особенно сильно меняются в размерах затылочные и задние ушные лимофузлы. Они становятся плотными, и при их ощупывании ребенок испытывает боль. При этом повышается температура, затем на лице появляется сыпь, которая со временем "спускается" на туловище и конечности.
При инфекционных заболеваниях дыхательных путей степень увеличения узлов зависит от того, насколько выражен и длителен воспалительный процесс. При этом практически всегда увеличиваются миндалины, несильно увеличиваются шейные, затылочные лимфоузлы, они болезненны при ощупывании, немного уплотнены, и кожа над ними не изменена. При трахеитах, бронхитах, пневмониях могут быть увеличены внутригрудные лимфоузлы, прощупать их невозможно. Многое здесь зависит от самого возбудителя инфекции, в некоторых случаях увеличение лимфатических узлов может быть и системным.
Туберкулез чаще всего характеризуется системным увеличением лимфоузлов. Таким образом, увеличиваются узлы, располагающиеся в грудной полости, в основном, в месте перехода бронха в легкое. Иногда происходит увеличение лимфатических узлов, прилежащих к трахее или бронхам. Увидеть их можно на рентгеновском снимке или компьютерной томограмме. Одновременно в размерах постепенно увеличиваются шейные лимфоузлы, чаще с одной стороны или последовательно, напоминая нитку бус. Они становятся все более плотными, и менее подвижными, болезненными по мере того, как растягивается капсула в процессе увеличения. Со временем кожа нам ними может изменяться: краснеть, изъязвляться. Узел размягчается, палец при легком надавливании на него как бы проваливается. Затем образуется небольшое отверстие - свищ, по которому оттекает гной. Инфекция в лимфатические узлы попадает уже вторично, из очага в легких.
Лимфоузлы при бруцеллезе, как и при инфекционном мононуклеозе, долгое время остаются увеличенными. Родителей при этом должен насторожить тот факт, что накануне ребенок употреблял недостаточно термически обработанное мясо скота или сырое молоко, именно так и передается возбудитель этой инфекции. Лимфоузлы при бруцеллезе увеличиваются системно, при этом можно сказать, что размер узлов зависит от количества бактерий, находящихся и размножающихся в них.
Заражение туляремией возможно несколькими путями. Например, при употреблении мяса больного животного. При укусе насекомых или контакте с животными (зайцами, мышами и т.д.) в месте внедрения возбудителя образуется язвочка, и увеличиваются близлежащие лимфатические узлы, возможно и системное их увеличение. Все это часто сочетается с лихорадкой, воспалением слизистой оболочки горла и конъюнктивы глаз.
Родителям важно понимать, что лимфатическая система распространена по всему организму, и в лимфу сбрасываются яды, токсины и возбудители инфекции из всех органов и тканей. За каждый участок организма отвечают свои группы лимфатических узлов. К примеру, заболевания зубов могут вызвать увеличение подбородочных, подчелюстных узлов. Заболевания дыхательных путей приводят к увеличению шейных, затылочных, околоушных лимфоузлов. Если инфекция локализовалась в руке или ноге, то увеличиваются чаще локтевые или подколенные узлы соответственно. Поэтому возбудителя чаще всего приходится искать рядом с воспалившимся узлом. Вторым важным моментом является то, что лимфатические узлы, увеличенные из-за инфекции, чаще всего мягкие на ощупь и подвижные. А вот как будто бы каменный узел, плотно спаянный с окружающими тканями может быть тревожным признаком развития опухоли. Узел, который остается увеличенным более двух недель, однозначно требует похода к врачу и сдачи дополнительных анализов.
Что такое краснуха? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдром общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Источники инфекции и способы передачи
Этиология
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
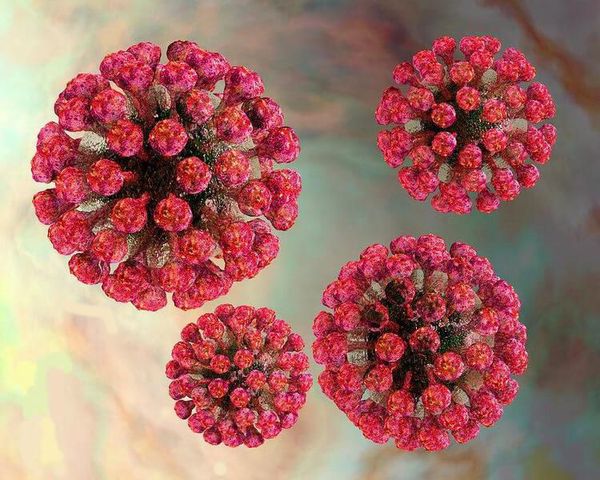
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток. [4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
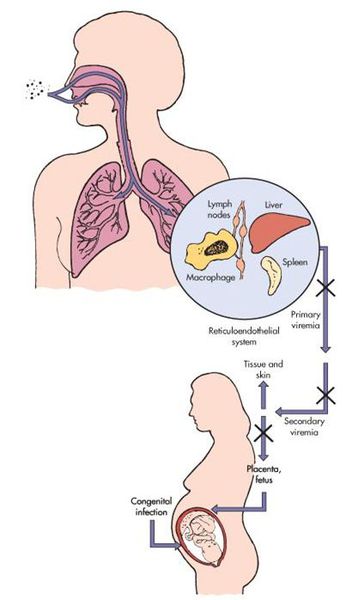
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
Заболеваемость
В последние десятилетия ввиду масштабной профилактики краснухи с помощью вакцинации заболевание фактически устранено в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции).
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой). [5]
В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых. Причина тому — отказ большинства людей от профилактики краснухи (вакцинации).
Клинические проявления краснухи у взрослых значительно тяжелее, чем у детей. Заболевание у взрослых пациентов протекает в основном атипично.
Почему взрослые переносят краснуху тяжелее, чем дети
Взрослые переносят краснуху тяжелее детей по причине эволюционных особенностей иммунной системы — у ребёнка иммунный ответ более лабильный, он запрограммирован быстро и адекватно реагировать на большое количество новых для него угроз, в том числе и на вирус краснухи. Иммунный ответ у взрослого человека уже не так быстр и гибок, он "расслаблен", так как за длительную жизнь уже повстречался со многим. Поэтому при заражении краснухой иммунитет взрослого не успевает среагировать адекватно, не имеет набора клеток, нужного для быстрой нейтрализации вируса, что ведёт к утяжелению болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы краснухи
Инкубационный период краснухи: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Общие симптомы краснухи. Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшением аппетита. Температура тела зачастую субфебрильная (37,1-38°C).
Симптомы краснухи со стороны органов дыхания и глаз. Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь, покраснение глаз.
Сыпь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
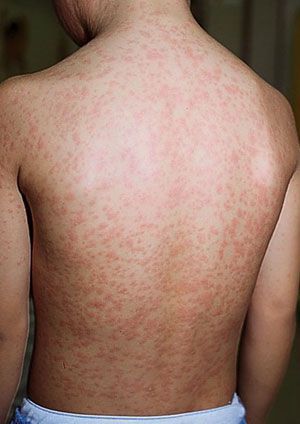
Сыпь на нёбе. Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Поражение лимфатических узлов, селезёнки и печени. Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Заболевания, похожие на краснуху
Различают следующие случаи краснухи:
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
Краснуха при беременности, бывает ли краснуха у грудничков
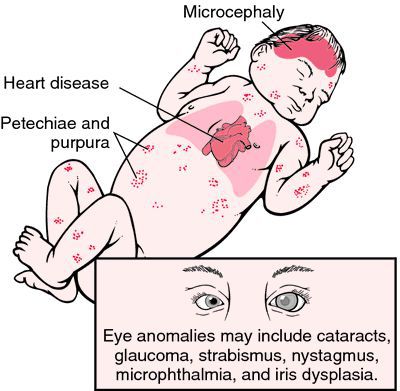
Достаточно редкая в настоящее время разновидность краснухи — это врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития. [3] [6]
Тяжёлое течение краснухи
- выраженная интоксикация не менее четырёх дней;
- температура не менее 39 °C не менее двух дней;
- умеренно выраженные катаральные явления (насморк, кашель);
- значимое увеличение затылочных лимфатических узлов;
- обильная сыпь с тенденцией к слиянию;
- развитие осложнений.
Клинические проявления краснухи у детей
Краснуха у детей и взрослых протекает схоже, отличия заключаются лишь в длительности и силе выраженности симптомов — взрослые болеют дольше и тяжелее.
Патогенез краснухи
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения болезнью краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией). [4] [7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания выделяют следующие виды болезни:
1. Приобретённая краснуха:
- типичная (обычная) форма краснухи — сопровождается типичными симптомами краснухи, в том числе сыпью;
- атипичная (нехарактерная) форма краснухи — без высыпаний;
- субклиническая (бессимптомная) форма краснухи — без симптомов, заболевание выявляют по наличию антител.
2. Врождённая краснуха:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
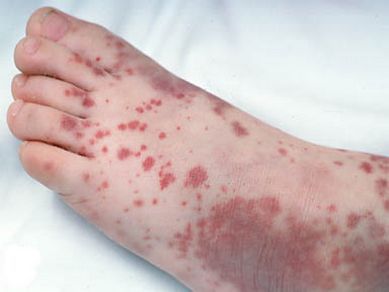
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит. [4] [5]
Диагностика краснухи
Подготовка к сдаче анализов. Специальной подготовки к сдаче анализов на краснуху не требуется.
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений краснухи прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
При объективном осмотре часто обнаруживают увеличение шейных, подмышечных или паховых лимфатических узлов. Важность этой находки зависит от характера лимфатических узлов и сопутствующих симптомов. Дифференциальный диагноз проводят между инфекцией, аутоиммунным заболеванием и злокачественной опухолью.
2. Какие данные анамнеза помогают установить диагноз при лимфаденопатии?
Неспецифическую лимфаденопатию редко наблюдают у больных старше 40 лет; более чем в 70% случаев в этой возрастной группе увеличение шейных лимфатических узлов вызвано злокачественной опухолью. У больных моложе 40 лет более вероятна неспецифическая или инфекционная лимфаденопатия, хотя средний возраст заболевания лимфомой Ходжкина составляет 32 года.
Длительность болезни может указать на причину лимфаденопатии. Быстрое увеличение лимфатического узла более характерно для инфекции, хотя также может быть вызвано кровоизлиянием внутрь узла. Сведения о работе и путешествиях, контакте с домашними животными, месте жительства и половых связях помогают выявить возможных возбудителей. Курение может привести к раку легкого, верхних отделов ЖКТ, головы и шеи.
Системные симптомы: лихорадка, потеря веса, потение почыо и зуд — наблюдаются у 30% больных ходжкинской и у 10% больных неходжкинской лимфомами.
3. Мужчина 25 лет в течение месяца отмечает увеличение до 1 см пахового лимфатического узла, консистенция узла мягкая. Каков план обследования?
При объективном осмотре надо обратить внимание на все бассейны лимфатических узлов: шейные, подчелюстные, ушные, затылочные, надключичные, подмышечные, локтевые, паховые и подколенные. Увеличение надключичных лимфатических узлов практически всегда связано со злокачественной опухолью или гранулематозом. Увеличение паховых и подмышечных лимфатических узлов часто бывает ответом на травму, в том числе скрытую. Необходимо тщательно осмотреть конечность.
Размер и консистенция лимфатического узла позволяют отличить злокачественную опухоль или гранулематоз от других заболеваний, вызывающих лимфаденопатию. Увеличение лимфатического узла менее 1 см обычно неспецифическое и не требует лечения. Лимфатические узлы более 2 см часто поражены злокачественной опухолью или гранулематозом. Мягкие лимфатические узлы не указывают па какое-либо конкретное заболевание, в то время как твердые обычно наблюдают при метастазах злокачественной опухоли.
Наблюдение может прояснить диагноз. Исследуйте больного повторно через месяц. Если регрессия не наступила, то показана биопсия.
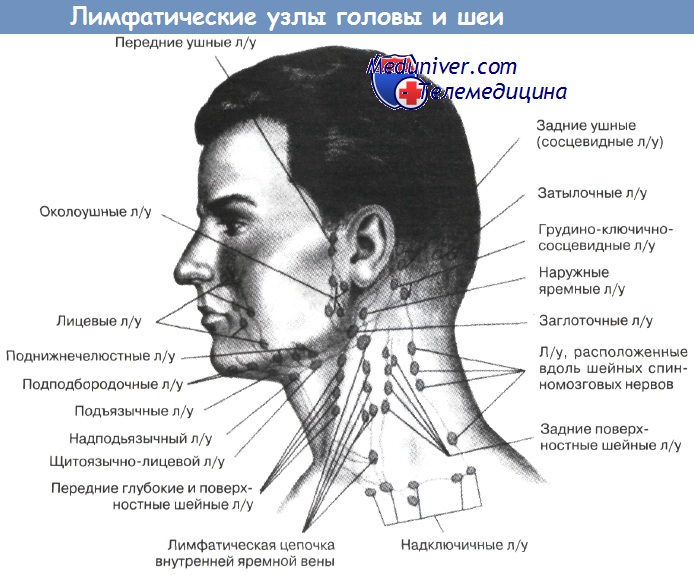
4. У женщины 48 лет обнаружен плотный лимфатический узел диаметром 3 см в левой надключичной области. Чем может ее обследование отличаться от обследования предыдущего больного?
Возраст больной, размер и консистенция лимфатического узла, а также локализация не позволяют его игнорировать. Следует исключить злокачественную опухоль. Увеличение надключичного лимфатического узла возможно при ходжкинской и пеход-жкинской лимфомах, а также при метастазах первичной опухоли органов брюшной полости, гениталий, легкого или молочной железы. Метастазы опухолей головы и шеи в данной области наблюдают редко; как правило, они вначале поражают шейные лимфатические узлы.
В данном случае наблюдение недопустимо. Необходимо как можно раньше установить диагноз с помощью тонкоигольной аспирации или открытой биопсии.
5. Надо ли назначать антибиотики в период наблюдения, если специфический очаг инфекции не выявлен?
Лимфатические узлы редко являются мишенью для возбудителей. Для инфекционного поражения лимфатических узлов, помимо их увеличения, характерны также другие симптомы воспаления, включая повышение температуры и покраснение кожи над лимфатическими узлами, боль. Если специфическая инфекция не выявлена, то эмпирическое назначение антибиотиков ("выстрел наугад") не приносит пользы в лечении или диагностике.
6. Нужно ли выполнять тонкоигольную аспирацию для дифференциального диагноза лимфомы?
Тонкоигольиая аспирационная биопсия используется для диагностики заболеваний молочной и щитовидной желез, а также метастазов. У больных с лимфаденопатией диагноз часто можно установить при исследовании аспирата из лимфатического узла, пораженного опухолью, если опухоль не лимфома.
Установить окончательный диагноз лимфомы с помощью тонкоиголыюй аспирационной биопсии нельзя. Патологу для диагноза и правильного типирования опухоли часто требуется знать структуру интактного лимфатического узла. Внедрение методики оценки аспирата — проточной цитометрии - повысило диагностическую ценность тонкоигольной аспирационной биопсии при лимфоме. Однако аспират часто выглядит нормальным и не всегда пригоден для проточной цитометрии. У большинства больных, чтобы получить количество ткани, необходимое для гистологического и иммуногистохимического исследований, требуется выполнить хирургическую биопсию.
7. Опишите метод биопсии лимфатического узла для верификации лимфомы?
Основная задача хирурга при лимфоме — установить диагноз и стадию болезни. Наиболее часто поражаются шейные лимфатические узлы (75%), за ними следуют подмышечные (15%) и паховые. Первичный узел с опухолью часто бывает окружен более мелкими реактивными лимфатическими узлами. Поэтому для биопсии важно выбрать самый большой и наиболее подозрительный лимфатический узел. Поскольку патологу важно знать строение лимфатического узла, то его следует удалить целиком, а не по частям. При выделении надо соблюдать осторожность, чтобы избежать раздавливания, сжатия или прижигания ткани.
Хороший контакт между хирургом и патологом до и во время процедуры необходим, чтобы избежать многих ошибок. Экспресс-анализ замороженного образца позволяет установить, достаточное ли количество ткани получено.
Видео техники пальпации лимфатических узлов
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Вирусная лимфаденопатия. Лимфаденопатия при кори.
Если при определении реактивных и инфекционных лимфаденопатий брать за основу строение лимфатического узла, то при вирусных лимфаденопатиях могут быть расширены как фолликулы, так и паракортикальная зона. Вследствие этого на основании наиболее выраженного признака мы разделили вирусные лимфаденопатий на две группы:
1) с фолликулярной гипсрнлазией (ВИЧ/СПИД) и
2) с расширением паракортикальной зоны (инфекционный мононуклеоз и другие вирусные лимфаденопатии).
Вирус кори относится к семейству парамиксовирусов. Он размножается в макрофагах и лимфоцитах иммунизированных больных, обусловливая выраженную ответную реакцию лимфатической системы. К развитию лимфаденита может привести и вакцинация живого аттенуированного вируса. Для коревой инфекции характерна пролиферация иммунобластов в паракортикальной зоне, сопровождающаяся фолликулярной гиперплазией.
Структура узла может быть частично стерта за счет диффузно расположенных слоев иммунобластов и относительного истощения лимфоцитов. Это придает узлу характерную крапчатость.
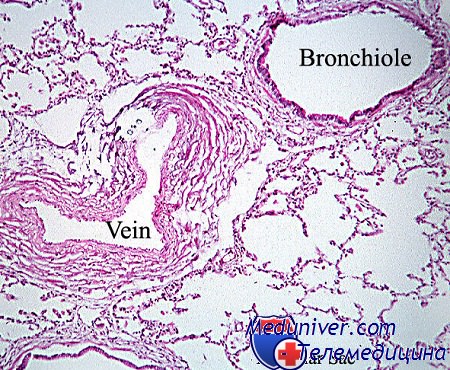
Среди этих клеток и в фолликулах рассеяны клетки Уортина-Финкелдея. Они выявляются также при различных гиперпластических процессах в лимфоидной ткани в продромальном периоде инфекционных заболеваний. Клетки Уортина-Финкелдея представляют собою крупные синцитиальные многоядерные клетки диаметром 25—150 um. Они содержат до 50 ядер и образуются в результате слияния клеток различных типов, опосредованных с вирусом кори.
Лимфаденит могут вызывать и другие распространенные вирусы, в том числе цигомегаловирус, вирус простого герпеса, варицелла — Неrрeс zosеter и вирус коровьей оспы. Однако биопсийное исследование в таких случаях выполняется редко. Несмотря па присутствие некоторых признаков фолликулярной гиперплазии, в таких лимфоузлах преобладает паракортикальная гиперплазия.
На некоторых стадиях инфекции могут определяться моноцитоидпая В-клсточная гиперплазия и поля некроза. В клетках могут обпаруживаться характерные внутриядерные и/или цитоплазматические включения. При цитомегаловирусной инфекции, инфициронании Herpes simplex и Herpes zoster может быть выполнено иммуногистохимическое окрашивание с использованием специфических антител.
Дерматопатическая лимфаденонатия
При дерматопатической лимфаденонатии (ДЛ) выявляется паракортикальная гиперплазия, развивающаяся вследствие скопления интердигитирующих ретикулярных клеток (ИДКР), клеток Лангерганса (КЛ), гистиоцитов с включениями липидов и меланина и паракортикальпых Т-клеток. Дерматопа-тическая лимфаденопатия представляет собою реакцию поверхностного лимфатического узла в ответ на поступление кожных антигенов и меланина при различных хронических дерматозах.
У больных церебриформной кожной Т-клсточной лимфомой (грибовидный микоз и синдром Сезари) может оказаться трудным или даже невозможным определить, содержат ли пораженные ДЛ узлы неопластические Т-клетки. В таких случаях для подтверждения опухолевой инфильтрации необходимо определять кло-нальность Т-клеточных рецепторов.
Макроскопически в увеличенном лимфатическом узле прямо под капсулой можно выявить четкую кайму пигмента. Структура узла сохранена; имеет место значительное расширение паракортикальной зоны, содержащей нерегулярные бледно окрашенные узелки из интердигитируюших клеток ретикулума. клеток Лангерганса, гистиоцитов и смеси Т-клеток.
Наряду с интердигитирующими ретикулярными клетками в лимфоузле рассеяны фагоцитирующие гистиоциты с пенистой цитоплазмой и включениями поглощенного меланина и липидов. Интердигитируютие ретикулярные клетки и клетки Лангерганса экспрессируют белок S100, что позволяет использовать его в качестве иммуногис-тохимического маркера дерматопатической лимфаденопатии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

