При молочнице может быть белый налет на клиторе
Обновлено: 23.04.2024
Г.Р. БАЙРАМОВА, кандидат медицинских наук, научно-поликлинической отделение.
При участии руководителя отделения, доктора медицинских наук, профессора В.Н. ПРИЛЕПСКОЙ. КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ
К числу наиболее распространенных инфекционных заболеваний влагалища относится вагинальный кандидоз, частота которого неуклонно растет и, по данным разных авторов, составляет от 30 до 45% в структуре инфекционной патологии нижнего отдела гениталий.
В последние годы все чаще встречаются длительно текущие, рецидивирующие формы вагинального кандидоза, а существующие методы терапии недостаточно эффективны. В этой связи проблема диагностики и лечения данного заболевания является чрезвычайно актуальной.
Вагинальный кандидоз (ВК) наиболее часто поражает женщин репродуктивного возраста, но может встречаться также в менопаузе и даже в детском возрасте. Среди предрасполагающих факторов, ведущих к развитию ВК, следует отметить длительное и бесконтрольное применение антибиотиков, кортикостероидов, цитостатиков, высокодозированных гормональных контрацептивов, недоношенность, онкологические, гематологические, тяжелые инфекционные заболевания, лучевую терапию, иммунодефицитные состояния и др., которые способствуют снижению резистентности организма и создают условия для появления патогенных свойств грибов.
Ведущая роль в возникновении ВК принадлежит С. albicans, являющейся возбудителем кандидоза в 95% случаев, значительно реже встречаются С. tropicalis, С. krusei, С. glabrata и др. Следует отметить, что в качестве сапрофитов С. albicans могут находиться во влагалище здоровых женщин (кандидоносительство) и при опреленных условиях под действием экзо- и/или эндогенных факторов становятся патогенными, вызывая заболевание. В развитии кандидозной инфекции различают следующие этапы: прикрепление (адгезия) грибов к поверхности слизистой оболочки с ее колонизацией, внедрение (инвазия) в эпителий, преодоление эпителиального барьера слизистой оболочки, попадание в соединительную ткань собственной пластинки, преодоление тканевых и клеточных защитных механизмов, проникновение в сосуды, гематогенная диссеминация с поражением различных органов и систем.
При ВК инфекционный процесс чаще всего локализуется в поверхностных слоях эпителия влагалища. На этом уровне инфекция может персистировать длительное время ввиду того, что устанавливается динамическое равновесие между грибами, которые не могут проникнуть в более глубокие слои слизистой облочки, и макроорганизмом, который сдерживает такую возможность, но не способен полностью элиминировать возбудитель. Нарушение этого равновесия приводит либо к обострению заболевания, либо к выздоровлению или ремиссии.
Клиническая картина кандидозного вульвовагинита весьма типична и характеризуется обильными творожистыми или белыми выделениями из половых путей, зудом, жжением, которые усиливаются перед менструацией. Больных беспокоят также болезненные ощущения во влагалище, усиливающиеся при мочеиспускании или половом акте. Кроме того, процесс может распространяться и на перианальную область, а также на внутреннюю поверхность бедер. При осмотре наблюдаются отек и гиперемия слизистых половых органов, белые налеты на вульве и слизистой влагалища. При кольпоскопическом исследовании выявляются изменения эпителия, характерные для воспалительного процесса и характеризующиеся мелкоточечными вкраплениями - в виде "манной крупы", часто с выраженным сосудистым рисунком. Кроме того, при данном методе исследования представляется возможным диагностировать субъективно бессимптомные формы вульвовагинального кандидоза. Вместе с тем кольпоскопический метод диагностики не является специфическим и не позволяет определить этиологию заболевания.
Нередко вагинальный кандидоз сочетаеся с бактериальной условно патогенной флорой, обладающей высокой ферментативной и литической активностью, что создает благоприятные условия для внедрения грибов в ткани. Существенными признаками урогенитального кандидоза являются многоочаговость поражения мочеполовых органов грибами, иногда с вовлечением в патологический процесс внутренних половых органов, а также упорное хроническое и рецидивирующее течение, резистентное к проводимой терапии. Это можно объяснить глубоким проникновением гриба в клетки многослойного эпителия и образованием фагосом, в которых морфологически неизмененные клетки гриба могут существовать длительное время и даже размножаться, будучи защищенными от действия лекарственных веществ.
Следует подчеркнуть, что в ряде случаев при сочетании определенных факторов риска в патологический процесс вовлекаются различные органы и системы с последующей генерализацией кандидозного процесса. Для генерализованной формы кандидоза характерно гематогенное инфицирование различных, а иногда и всех органов с формированием вторичных метастатических очагов, из которых выделяется культура грибов рода Candida. Генерализованный кандидоз отличается торпидностью течения. При этом нередко отмечаются выраженная лихорадка, реакция со стороны центральной нервной системы, дисфункция желудочно-кишечного тракта, изменения со стороны периферической крови, гомеостаза.
Дрожжеподобные грибы попадают в половые пути женщины из кишечника, при непосредственном контакте с экзогенными источниками инфекции, через бытовые предметы. Возможно также заражение половым путем, однако этот путь к числу основных не относится. Кроме того, развитию вульвовагинального кандидоза способствует нарушение защитной роли нормальной микрофлоры влагалища, вследствие чего развивается дисбактериоз, который часто возникает при местном или системном применении антибиотиков, что усиливает размножение и патогенность грибов.
Среди лабораторных методов диагностики ВК ведущая роль принадлежит микробиологическим методам исследования, диагностическая точность которых составляет 95%. В настоящее время микроскопическое исследование является одним из наиболее доступных и простых методов выявления гриба, его мицелия и спор. Исследование проводят в нативных и окрашенных по Граму препаратах. Применяют также метод посева материала на питательную среду (культуральный), с помощью которого можно определить родовую и видовую принадлежность грибов и, что очень важно, их чувствительность к антимикотическим препаратам и сопутствующую бактериальную флору.
Используемые в последние годы методы экспресс-диагностики позволяют при помощи благоприятных для роста гриба сред в минимально короткие сроки с довольно высокой точностью выявить штаммы гриба. В готовую пробирку помещают среду, на которую наносятся влагалищные выделения, взятые при влагалищном исследовании. Рост на среде учитывается через 24 часа выдержки в термостате при температуре 37°С или через трое суток при комнатной температуре. Пятна коричневого цвета свидетельствуют о росте гриба С. albicans.
В последнее время большое внимание привлечено к иммунологическим методам исследования, в частности выявлению специфических антител с помощью кандида-антигена. Однако данный метод пока не получил широкое распространение в клинической практике ввиду высокой частоты ложноотрицательных и ложноположительных результатов.
Основной принцип терапии вагинального кандидоза - эффективно и быстро воздействуя на грибы, исключить отрицательное влияние препаратов на органы и системы организма.
Чрезвычайно трудную задачу представляет проблема лечения вульвовагинального кандидоза. Основной принцип терапии ВК - эффективно и быстро воздействуя на грибы , т. е. оказывая фунгицидное действие, исключить отрицательное влияние препаратов на органы и системы организма. Кроме того, следует обратить особое внимание на лечение сопутствующих заболеваний и ликвидацию предрасполагающих факторов. Одним из основных условий на период лечения является, если это возможно, отмена кортикостероидов, цитостатиков, гормональных эстроген-гестагенных препаратов, антибиотиков, отказ от вредных привычек.
До настоящего времени при лечении ВК многие клиницисты используют неспецифические методы терапии (тетраборат натрия в глицерине, жидкость Кастеллиани, генцианвиолет и др.), действие которых основано на максимальном удалении мицелиальных форм гриба из крипт влагалища, а также на нарушении процесса прикрепления гриба к стенке влагалища и торможении размножения. Безусловно, эти методы терапии малоэффективны, так как не обладают фунгицидным и фунгистатическим действием.
В лечении ВК на современном этапе используют 4 группы антимикотических средств:
- препараты полиенового ряда (нистатин, леворин, амфотерицин В, натамицин и др.);
- препараты имидазолового ряда (кетоконазол, клотримазол, миконазол, бифоназол);
- препараты триазолового ряда (флуконаэол, интраконазол);
- прочие (гризеофульвин, флуцитозин, нитрофунгин, декамин, препараты йода и др.).
В последние годы внимание большинства ученых направлено на создание новых высокоэффективных и безопасных противогрибковых препаратов, не имеющих нежелательных побочных эффектов.
Среди препаратов полиенового ряда широко используемыми и давно известными в практике антимикотическими средствами являются нистатин и леворин. Действие этих препаратов основано на их взаимодействии с эргостерином цитоплазматической мембраны грибов, что вызывает повреждение мембраны и гибель клетки гриба. Нистатин и леворин хорошо переносятся больными, однако их биодоступность (степень всасываемости из желудочно-кишечного тракта) не превышает 3-5%, при этом большая часть выделяется с калом. Нистатин применяют по 500 000 ЕД 4-5 раз в сутки в течение 10-14 дней. Нередко для повышения эффективности лечения ВК нистатин перорально сочетают с местным его введением в виде свечей по 100 000 ЕД в течение 7-14 дней. Леворин назначают по 500 000 ЕД 3-4 раза в сутки после еды в течение 10-15 дней, а также в виде вагинальных таблеток, содержащих 250 000 ЕД препарата. Таблетку вводят во влагалище 1-2 раза в день в течение 10-14 дней. Однако эффективность применения леворина, как и нистатина, довольна низка. Возможны побочные реакции в виде диспептических явлений, аллергических проявлений в виде зуда и появления кожных аллергических высыпаний.
Препарат, относящийся к группе попи-еновых антибиотиков, - пимафуцин (натамицин) является противогрибковым пентаеновым антибиотиком широкого спектра действия, который содержит в качестве активной субстанции натамицин. Пимафуцин, разрушая клеточную оболочку гриба, приводит к его гибели. Препарат малотоксичен, не вызывает раздражения кожи и слизистых оболочек и, что очень важно, может применяться при беременности и в период лактации, в связи с чем широко используется в клинической практике. Следует отметить, что натамицин не оказывает тератогенного действия даже при назначении его беременным женщинам в дозе 100 мг/сут. По данным разных авторов, эффективность лечения ВК пимафуцином составляет 82-94%.
Пимафуцин выпускается в разных лекарственных формах: кишечнорастворимые таблетки по 100 мг, влагалищные свечи по 100 мг, крем (30 г в тюбике). Основные неприятные проявления заболевания, такие, как зуд, жжение, отек, исчезают уже в течении первых трех дней лечения вагинальными свечами. Кроме того, существуют другие лекарственные формы препарата в сочетании с антибиотиками и кортикостероидами, в частности пимафукорт, в состав которого входят натамицин, неомицина сульфат и гидрокортизон. Препарат выпускается в виде крема (15 г в тубе), мази (15 г в тубе) и лосьона (20 мл во флаконе).
Внедрение в клиническую практику современных противогрибковых препаратов позволяет не только повысить эффективность терапии вагинального кандидоза, но и снизить число реиидивов заболевания.
С целью лечения ВК влагалищные свечи пимафуцин назначают 1 свечу на ночь в течение 6 дней. Учитывая тот факт, что в 40-60% рецидивы заболевания связаны с реинфекцией из желудочно-кишечного тракта, целесообразно наряду с местной терапией проводить лечение кишечнорастворимыми таблетками пимафуцина - по 1 таблетке 4 раза в день в течение 5 дней. Наш опыт показывает, что препарат хорошо переносится больными и, как правило, не вызывает побочных эффектов. Кроме того, при лечении ВК у мужчин и женщин, имеющих воспалительные явления в области кожи и слизистых оболочек, а также при наличии трещин в перианальной области используют крем пимафуцин.
Среди препаратов имидазолового ряда наибольшую распространенность при лечении ВК получили антимикотики клотримазол, канестен, бифоназол, гинопеварил, гинотравоген и др. Препараты этой группы малотоксичны и высокоэффективны.
Антимикотический эффект клотримазо-ла связан с нарушением синтеза эргостерина, являющегося составной частью клеточной мембраны грибов. Таблетку вводят в задний свод влагалища на ночь в течение 6-10 дней. Можно использовать местно клотримазол в виде 1% крема. Препарат противопоказан в первом триместре беременности.
Препарат гинотравоген из группы имидазолов широко применяется в лечении ВК. Препарат содержит 600 мг изоконазола нитрата. Он активен в отношении дрожжеподобных грибов, а также грамположительных микроорганизмов, в том числе стафилококков, микрококков и стрептококков. Ввиду этого гинотравоген может быть использован при инфекциях влагалища грибкового и смешанного генеза. Выпускается в виде вагинальных глобулей, которые вводят глубоко во влагалище один раз на ночь с помощью прилагаемого напалечника.
Гинопеварил - препарат, содержащий эконазола нитрат. Препарат, изменяя проницаемость клеточных мембран гриба, обладает выраженным фунгицидным действием, кроме того, проникая в клетку, подавляет репликацию РНК и синтез белков. В последующем происходит подавление синтеза ферментов, участвующих в липидном метаболизме клетки гриба, разрушаются липидосодержащие продукты метаболизма в митохондриях. Препарат быстро растворяется (при температуре тела), при этом эконазол сохраняет свою активность через 3-5 дней от разового его применения. Вагинальные свечи по 150 г вводят глубоко в задний свод влагалища на ночь в течение трех дней. Для достижения полного выздоровления проводятся, как правило, два курса лечения с 7-дневным интервалом.
Одним из малотоксичных и эффективных противогрибковых препаратов, относящихся к группе триазольных соединений, является дифлюкан (флюконазол). Механизм его действия основан на селективной ингиби-ции цитохром Р-450-медиаторных ферментов, что ведет к нарушению синтеза эргостерола, в результате чего ингибируется рост грибов. В отличие от других антимикотических средств препарат не оказывает влияния на метаболизм гормонов, не изменяет концентрацию тестостерона в крови у мужчин и содержание стероидов у женщин, что исключает развитие побочных реакций, таких, как гинекомастия, гипокалиемия, импотенция и др. Биодоступность флюконазола высока и достигает 94%. Длительный период полувыведения из плазмы позволяет назначать препарат однократно внутрь в дозе 150 мг. В случае рецидива заболевания целесообразно назначить повторно 1 таблетку флюконазола в дозе 150 мг.
Для лечения вульвовагинитов грибкового или смешанного генеза применяют также препарат клион-Д. Активными веществами его являются метронидазол и миконазола нитрат, оказывающий противогрибковое действие, в основном в отношении С. albicans. Препарат назначают по 1 таблетке во влагалище в течение 10 дней, предварительно смочив в небольшом количестве воды для лучшего растворения.
В комплексной терапии ВК используют витаминотерапию, иммуностимулирующие препараты, а также индукторы интерферона. Однако перед назначением последних целесообразно провести оценку интерферонового статуса с учетом чувствительности к тому или иному иммуномодулятору.
Таким образом, внедрение в клиническую практику современных противогрибковых препаратов позволяет не только повысить эффективность терапии ВК, но и снизить число рецидивов заболевания.
Генитальные поражения, обусловленные дрожжеподобными грибами рода Candida, являются одной из наиболее частых причин обращения женщин к врачу. Частота кандидозного вульвовагинита (КВВ), по мнению различных авторов, колеблется от 30 до 75% [3;4].
Цель исследования: провести комплексное обследование пациенток с острыми проявлениями КВВ, возникающими на фоне приема антибиотиков, и оценить эффективности локального применения препаратов антимикотического действия (кетаконазол).
Материалы и методы
В исследовании приняли участие 35 пациенток в возрасте от 20 до 30 лет с острой формой КВВ, возникшей на фоне приема антибиотиков, составившие группу обследования (ГО).
Все пациентки группы наблюдения обратились к врачу гинекологу после приема курса антибиотиков, которые им были назначены в связи с наличием у них следующей патологии: ангина, отит, ларингит, бронхит и т.д. Диагноз острого КВВ выставляли на основании жалоб пациенток, клинических проявлений (данные осмотра шейки матки в зеркалах), а также данных лабораторного обследования. Лабораторная диагностика КВВ была основана на микроскопическом исследование мазков вагинального отделяемого (нативные и окрашенные по Граму), ПЦР- диагностики.
Кроме этого, в алгоритм обследования пациенток были включены дополнительные методы, включающие определение клинического анализа крови и мочи; гликемического профиля крови с нагрузкой; серологическое исследование (реакция Вассермана, ВИЧ). Данные методы были использованы для исключения сахарного диабета, герпетической и папилломовирусной инфекции и т.д.
Лечение пациенток заключалось в назначении 1 суппозитория ливарола 1 раз в сутки в течение 10 дней. Контроль за эффективностью проводимой терапии осуществляли в динамике: через 3 дня от начала терапии (клинический эффект); через 7 и 28 дней после окончания терапии (клинический эффект и проведение лабораторной диагностики).
Препарат ливарол, вагинальные суппозитории которого включают кетоконазола 400 мг; основа – полиэтиленоксид 1500, полиэтиленоксид 400. Механизм действия ливарола заключается в угнетении биосинетеза эргостерола и изменении липидного состава мембраны грибов. Препарат активен в отношении стафилококков и стрептококков.
Результаты исследования
В результате проведенного клинического исследования, нами были получены данные, свидетельствующие о том, что пациентки ОГ (35 чел.) ранее не состояли у врачей гинекологов на диспансерном учете (по поводу какой либо гинекологической патологии). Проведение бимануального исследования и осмотра шейки матки в зеркалах, также подтвердило отсутствие (на момент осмотра) другой гинекологической патологии, кроме КВВ. С целью контрацепции 16 (45,71±8,42%) пациенток ГО использовали ВМС (в течение 2-3 лет), остальные женщины применяли барьерные методы контрацепции. Наличие симптомов (зуд, жжение в области промежности, усиление влагалищных выделений и т.д.) появилось у женщин ГО только на фоне приема антибиотиков, которые им были назначены и связи с наличием экстрагенитальной патологии воспалительного генеза (ангина, отит и т.д. ).
Как следует из данных представленных в табл. 1 и табл. 2, верификация диагноза КВВ проводилась на основе клинической оценки типа влагалищных выделений, их консистенции, цвета; наличия гиперемии и расчёсов на промежности, а также отека, гиперемии, и повышенной кровоточивости слизистой влагалища (табл.1). Кроме этого, результаты лабораторного исследования (табл. 2) подтвердили наличие у пациенток, в вагинальном отделяемом, дрожжеподобных грибов.
Таблица 1. Клиническая эффективность использования антимикотика (кетоконазол) у пациенток с КВВ на фоне приема антибиотиков
| Параметры | ГО (n=35) до лечения | ГО (n=35) через 3 дня от начала лечения | ГО (n=35) через 7 дней после окончания лечения | ГО (n=35) через 28 дней после окончания лечения |
| 1. Тип влагалищных выделений: | ||||
| - обильные | 24 (86,57±7,85%) | - | - | - |
| - умеренные | 11 (31,43±7,84%) | 29 (82,86±6,37%) | 19 (54,29±8,42%) | 10 (28,57±7,64%) |
| - минимальные | - | 6 (17,14±6,37%) (Р <0,001) | 16 (45,71±8,42%) (Р <0,001) | 25 (71,43±7,64%) (Р <0,001) |
| 2. Консистенция | ||||
| - творожистые | 29 (82,86±6,37%) | 10 (28,57±7,64%) | - | - |
| - слизистые | 6 (17,14±6,37%) | 25 (71,43±7,64%) (Р <0,001) | 35 (100,00%) (Р <0,001) | 35 (100,00%) (Р <0,001) |
| 3. Цвет | ||||
| - белый | 30 (85,71±5,91%) | 5 (14,29±5,91%) | - | - |
| - беловатый | 5 (14,29±5,91%) | 30 (85,71±5,91%) (Р <0,001) | 35 (100,00%) (Р <0,001) | 35 (100,00%) (Р <0,001) |
| 4.Зуд, жжение, раздражение кожи промежности, расчесы | 33 (94,29±3,92%) | 5 (14,29±5,92%) (Р <0,001) | - | - |
| 5.Дискомфорт во влагалище, диспареуния | 32 (91,43±4,74%) | 5 (14,29±5,92%) (Р <0,001) | - | - |
| 6. Состояние слизистой влагалища: | ||||
| - отек | 29 (82,86±6,37%) | 5 (14,29±5,92%) (Р <0,001) | - | - |
| - гиперемия | 29 (82,86±6,37%) | 5 (14,29±5,92%) (Р <0,001) | - | - |
| - кровоточивость | 29 (82,86±6,37%) | 5(14,29±5,92%) (Р <0,001) | - | - |
| 7.Диуретические расстройства | 14 (40,00±8,28%) | - | - | - |
Таблица 2. Лабораторная оценка эффективности использования антимикотика (кетоконазол) у пациенток с КВВ на фоне приема антибиотиков
| Параметры | ГО (n=35) до лечения | ГО (n=35) через 3 дня от начала лечения | ГО (n=35) через 7 дней после окончания лечения | ГО (n=35) через 28 дней после окончания лечения |
| 1. рН = 4,5 | 18 (51,43±8,45%) | 5 (14,29±5,91%) | 3 (8,57±4,73%) | - |
| рН < 4,5 | 17(48,57±8,45%) | 30 (85,71±5,91%) (Р <0,001) | 32 (91,43±4,73%) (Р <0,001) | 35 (100,00%) (Р <0,001) |
| рН > 4,5 | - | - | - | - |
| 2. Дрожжеподобные грибы: | ||||
| - псевдомицелии | 29 (82,86±6,37%) | 17 (48,57±8,45%) (Р <0,01) | - | - |
| - бластоспоры без псевдомицелия | 6 (17,14±6,37%) | 5 (14,29±5,92%) | - | - |
| 3. Лейкорея | 18 (51,43±8,45%) | 7 (20,00±6,76%) (Р <0,01) | - | - |
После проведенного обследования и верификации диагноза, пациенткам ГО было проведено указанное выше лечение препаратом кетаконазол (ливарол). Полученные результаты представлены в табл. 1 и табл. 2.
Как следует из данных, представленных в табл. 1, наличие клинических симптомов до начала лечения было отмечено у всех пациенток ГО. Наиболее часто встречающимся симптомом, у пациенток ГО, было усиление зуда во время сна, coitus, водных процедур (94,29±3,92%). Пациенток беспокоил дискомфорт во влагалище, диспареуния (91,43±4,74%). Через 3 дня от начала лечения (табл.1) кетоканазолом (ливарол) произошло достоверное улучшение самочувствия пациенток и снижения у них клинической симптоматики: зуда, жжения, раздражения кожи промежности (РПроведение микроскопического исследования вагинального отделяемого (табл. 2), также подтвердили наличие положительного эффекта в лечении КВВ с помощью локального использования кетаконазола (ливарол). Было выявлено достоверное снижение частоты выявления псевдомицелий (РДальнейшее наблюдение, через 7 и 28 дней (после окончания лечения), показало, что наличие клинической симптоматики отсутствовало у всех пациенток ГО (табл.1). Критериями излечиваемости КВВ являлось отсутствие в вагинальном отделяемом дрожжеподобных грибов и нормализация рН влагалища, как через 7 дней, так и через 28 дней, после окончания локальной терапии кетаконазолом (табл.2).
Наличие побочных действий во время приема препарата кетаконазол (ливарол) нами отмечено не было.
В связи с выраженной тенденцией к распространению кандидоза особую важность приобретает проблема его лечения. Ряд авторов отдают предпочтение в использовании при лечении кандидоза системных препаратов, особенно в тех случаях, где имеют место наличие рецидивирующих форм заболевания [1;2].
В нашем исследовании была выбрана группа пациенток, у которых КВВ развился на фоне приема антибиотиков, назначенных в связи с наличием у них экстрагенитальной патологии воспалительного генеза. Проведение клинического и лабораторного исследования, у женщин ГО, показало отсутствие у них какой либо другой гинекологической патологии, а также встречающихся ранее симптомов КВВ.
По нашему мнению, выбор тактики лечения (с использованием системной, локальной или комбинированного использования системной и локальной терапии) должен проводиться с учетом данных гинекологического и экстрагенитального анамнеза, наличия факторов риска по развитию КВВ, с учетом имеющихся гинекологических заболеваний и экстрагенитальной патологии.
Проведенный анализ клинико-лабораторных данных, полученных при лечении пациенток ГО, страдающих КВВ, на фоне приема антибиотиков свидетельствует о том, что локальное использование препарата кетаконазол (ливарол) было эффективным, о чем свидетельствовали данные клинического и лабораторного исследования, полученные через 3 дня от момента начала курса лечения. Положительный эффект был подтвержден также через 7 и 28 дней после окончания лечебного курса с использованием ливарола (табл.1; табл.2).
Преимущество использования локальных препаратов (ливарол) позволяет, по нашему мнению, избежать ряд побочных эффектов от действия препаратов на желудочно-кишечный тракт и другие системы организма, которые могут возникнуть при приеме системных препаратов перорально. Кроме этого, использование препарата ливарол позволило более быстро обеспечить исчезновение симптомов, в основном за счет компонентов основы данного препарата.
Таким образом, полученные клинико-лабораторные данные, с помощью которых оценивались результаты лечения КВВ, возникшего на фоне приема антибиотиков, с 10-дневным использованием препарата локального действия кетаконазол (ливарол), подтверждает высокую эффективность терапии и хорошую переносимость данного препарата.
1. Пестрикова Т.Ю. – д.м.н.. профессор, зав. кафедрой акушерства и гинекологии ГОУ ВПО Дальневосточного государственного медицинского университета Росздрава
2. Юрасова Е.А. – к.м.н.. доцент кафедры акушерства и гинекологии ГОУ ВПО Дальневосточного государственного медицинского университета Росздрава
3. Юрасов И.В.- к.м.н., ассистент акушерства и гинекологии ГОУ ВПО Дальневосточного государственного медицинского университета Росздрава
4. Новик Г.М. – заочный аспирант кафедры акушерства и гинекологии ГОУ ВПО Дальневосточного государственного медицинского университета Росздрава
ЛИТЕРАТУРА
1.Зайдиева З.С., Магометханова Д.М. Системная терапия урогенитального кандидоза. Русский медицинский журнал. – 2005.- т.13, №1 (225) – С.19-21.
2. Пестрикова Т.Ю., Безрукова Н.И., Юрасова Е.А. Рецидивирующий вагинальный кандидоз. Акуш. и гин. – 2005. - №3 – С. 41-42
3. Поликлиническая гинекология / Под ред. проф. В.Н. Прилепской. - М.: МЕД-пресс-информ, 2004. - 624 с.
4.Практическая гинекология / Под ред. Акад. РАМН В.И. Кулакова и проф. В.Н. Прилепской. - М.:МЕД пресс-информ, 2001. - 720 с.
Белый налёт на половых губах — распространённое и неприятное явление.
Оно может встретиться даже у здоровой женщины.
На протяжении жизни в теле женщины происходит ряд различных гормональных изменений.
И, белесоватый налёт на половых губах может быть одним из признаков этих изменений.
В этом случае налёт имеет кисловатый запах или не имеет его вообще (что определяется составом влагалищной микрофлоры).

При этом он является абсолютно безвредным, а в некоторых случаях даже защищает женский организм от инфицирования патогенными микроорганизмами.
Симптомы, на которые необходимо обратить внимание при обнаружении налета между половыми губами
Белый налёт на половых губах может также говорить о воспалительных реакциях.
Когда они происходят в организме.
При обнаружении на малых половых губах налёта,
следует обратить внимание на наличие следующей симптоматики:

- Повышенная температура тела.
- Нехарактерный запах белей.
- Зуд и/или жжение в районе ануса, половых губ, кожи промежности.
- Покраснение или отёчность половых органов.
- Сухость кожи.
- Появление прыщиков, пятнышек или сыпи на слизистых и коже половых органов.
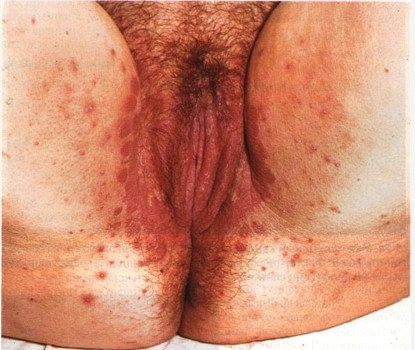
При обнаружении любого из этих симптомов стоит немедленно показаться врачу-венерологу.
Не стоит бороться с возникшей проблемой самостоятельно, так как это может навредить организму.
Специалист же сможет провести различные тесты и анализы.
Выявить точную причину появления белого налёта и других симптомов и составить подходящий вам курс лечения.
Причины появления белого налёта на половых губах
Как уже говорилось, причинами белого налёта на половых органах могут быть как совсем безобидные факторы.
Они связаны с гормональными перебоями в женском организме, а также и опасные реакции, и заболевания.
К первой группе принадлежат такие причины, как:
Ко второй группе принадлежат такие причины, как:
- Не вылеченная до конца молочница. В этом случае почти всегда есть сочетание симптомов – налет и зуд половых губ. во влагалище и в области вульвы (чаще грибковой этиологии).
- Герпетическая генитальная инфекция.
- Неполноценный рацион питания.

Рекомендованные
действия при обнаружении белого налёта на половых губах
В этом случае налет имеет кисловатый запах или не имеет запаха вовсе, а также отсутствуют иные неприятные симптомы.
Не стоит использовать для личной гигиены простые гели, мыла и прочие моющие средства. Так как они могут спровоцировать нарушение влагалищной микрофлоры, а также сухость кожи.
Также ежедневно можно использовать специально разработанные гели для интимной гигиены, содержащие экстракты ромашки, подорожника, календулы или тысячелистника.
Если же вы обнаружили, помимо белого налёта на половых органах, какие-либо симптомы из списка тех, что перечислены выше, вам следует незамедлительно обратиться в наш кожно-венерологический диспансер.

Только специалист поможет верно определить причину изменений в вашем организме и составит подходящий именно вам курс лечения.
При появлении налета на половых губах, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Такой неприятный симптом, как молочница, знаком каждой второй женщине.
Какие выделения бывают при молочнице у женщин?
Может ли протекать молочница у женщин без выделений?
А также как диагностировать и лечить молочницу у женщин?
мы поговорим сегодня.
Молочница у женщин вызывается грибками рода Candida.
Поэтому носит название кандидоз.
Причины развития его таковы:

- недостаточная интимная гигиена,
- ношение тесного белья, использование ежедневных прокладок,
- курсы антибактериальной терапии,
- частые стрессы, снижение иммунитета,
- эндокринные нарушения при сахарном диабете, в климактерическом периоде,
- повышенная потливость, лишний вес,
- спринцевания влагалища растворами антисептиков.
Возможно также заражение кандидозом от полового партнера.
Но, чаще молочница развивается вследствие влияния провоцирующих факторов в организме женщины, либо из внешней среды.
Выделения, сопровождающие молочницу, являются ярким симптомом, который требует принимать меры.
Как выглядят выделения при молочнице у женщин?
Кровянистые выделения при молочнице у женщин
бывают крайне редко и указывают не на кандидоз непосредственно.

Выделения при молочнице у
женщин рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием гинеколога с осмотром на кресле | 1200.00 руб. | |
| ДНК Candida albicans | 1 д. | 300.00 руб. |
Они говорят о других заболеваниях:
это может быть трихомониаз, эрозия шейки матки, злокачественные новообразования.
Скудные выделения при кандидозе порой не настораживают женщину, которая принимает их за бели.
Между тем, постоянное развитие грибков во влагалище приводит к нарушению местной микрофлоры.
А потом провоцирует развитие дефектов слизистой оболочки шейки матки.
Облегчает проникновение в организм возбудителей других заболеваний, передаваемых половым путем.
Помимо выделений из влагалища, женщину беспокоит зуд в области половых губ и во влагалище, усиливающийся при мочеиспускании и половом акте.

Нередко зуд становится крайне интенсивным сразу после полового акта.
В некоторых случаях отмечается болезненность внизу живота.
Как выявить молочницу у женщин?
Осмотр с помощью зеркала на гинекологическом кресле позволяет увидеть обильные белые выделения во влагалище.
Визуализировать слегка отечную и гиперемированную слизистую оболочку влагалища и вульвы.
Грибы рода Candida легко выявляются с помощью ПЦР и посева мазка из влагалища на питательную среду.
Лечение кандидоза у женщин
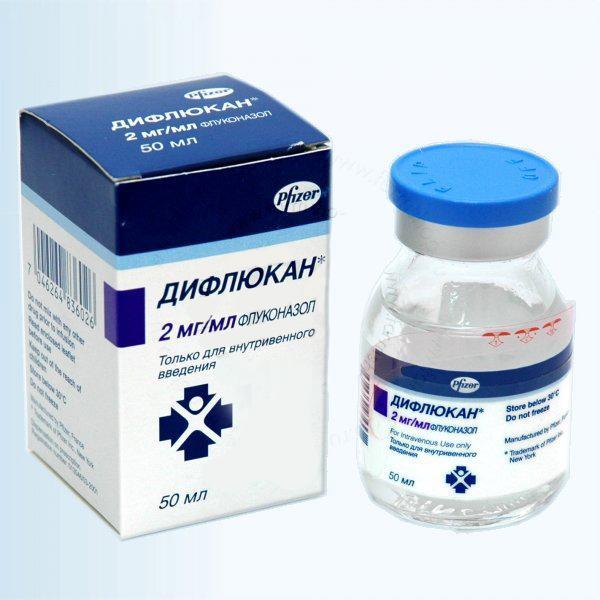
включает в себя противогрибковые препараты местного и системного действия.
Предпочтение отдается оригинальным препаратам, доказавшим свою эффективность (Дифлюкан), либо качественным дженерикам (Микофлюкан, Дифлазон).
После местного лечения в некоторых случаях требуется восстановление микрофлоры влагалища.
Схему и длительность лечения должен назначать лечащий врач, самолечение даже обыкновенной молочницы недопустимо!
Чтобы предотвратить развитие молочницы у женщин,рекомендуется:
- соблюдать ежедневную интимную гигиену,
- носить белье по размеру из натурального хлопка,
- отказаться от пользования ежедневными прокладками.
- После вынужденных курсов антибактериальной терапии по поводу того или иного заболевания желательно пройти лечение препаратами, улучшающими микрофлору кишечника (Бифиформ, бифидумбактерин).
Такие меры являются необходимыми для профилактики развития кандидоза влагалища.
При любых выделениях обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним стажем.
Читайте также:

