При молочнице выделения могут быть с розовым оттенком
Обновлено: 13.05.2024
Патологические выделения у женщин встречаются нередко в практике гинеколога.
Они свидетельствуют о тех или иных заболеваниях женской половой сферы.
Сегодня мы узнаем, с чем связаны коричневые выделения из влагалища.
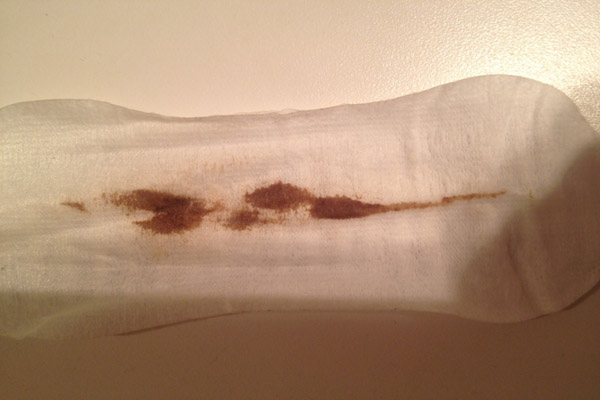
Выделения могут быть коричневого цвета различных оттенков.
Темно-коричневые выделения из влагалища.
Как правило, связаны с большим количеством выделяемой крови, светло-коричневый оттенок означает меньшее количество крови.
Встречаются и выделения алой крови, это симптом свежего кровотечения.
К примеру, при травме слизистой оболочки во время полового акта.
Такая кровь не успела свернуться, поэтому имеет "естественный" цвет.
Коричневые выделения представляют собой не что иное, как свернувшуюся кровь.
Очень часто источник кровотечения в таком случае находится в матке.
Любые выделения после сексуального контакта вызывают у женщины тревогу, если их цвет отличается от нормальных вагинальных выделений. Особенно настораживают выделения коричневого цвета после секса.

О темно-коричневых выделениях из влагалища
рассказывает врач гинеколог
Гаряева Ирина Владимировна
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем гинекологом
Гаряевой Ириной Владимировной
| Наименование | Срок | Цена |
|---|---|---|
| Прием гинеколога с осмотром на кресле | 1200.00 руб. |
Выделения из влагалища коричневого цвета в норме
Выделения из влагалища коричневого цвета в норме могут появляться при следующих состояниях:
- Cвязанные с менструацией . Передсамым началом месячных или сразу после менструации.
- Cвязанные с овуляцией . У многих женщин на 11-14 дни цикла могут появляться светло-коричневые выделения из влагалища.
Беспокоят они, как правило, не дольше трех дней. - Cвязанные с использованием гормональных контрацептивов . Выделения появляются примерно в середине цикла.
- Cвязанные с нарушением девственной плевы . Выделения коричневого цвета могут беспокоить после первого полового акта и нескольких следующих.
Выделения из влагалища коричневого цвета в случае патологии
Выделения из влагалища коричневого цвета в случае патологии наблюдаются:
- 1. Вне связи с менструацией. К примеру, в середине цикла при условии длительности больше трех дней и отсутствия использования гормональных контрацептивов.
- 2. После полового акта.
- 3. При сочетании со следующими симптомами: болезненность внизу живота и/или после полового акта, повышение температуры, дискомфорт во влагалище.
- 4. После задержки менструации более года во время климактерического периода.
- 5. После задержки менструации вне климакса.
- 6. Во время беременности.

Выделения коричневого цвета: причины появления
Они способны проявятся в разные промежутки времени.
Цвет может варьироваться от розового, до темно-коричневого.
В норме у каждой девушки выделяется специальный секрет из влагалища.
Обязательно следует обращать внимание на цвет и консистенцию этих выделений.
Если выделения сопровождаются неприятным запахом, это может говорить только о наличии инфекции.
Помните! При не соблюдении интимной гигиены выделения могут становиться темного цвета.
Это происходит по причине изменения кислотности во влагалище.
Измените график гигиенических процедур, и, коричневые выделения перестанут вас беспокоить.
Возможно, Вы могли замечать, что перед менструациями появляются выделения темного оттенка.
Это происходит из-за гормонального дисбаланса.
Выделения коричневого цвета в сопровождении со зловонным запахом и резкой болью внизу живота могут говорить о внематочной беременности.
Запомните! При любых болезненных ощущениях в области мочеполовых органов следует посетить специалиста.
Если выделения темного цвета имеют примесь крови, это может являться следствием формирования эндометриоза или эндометрита.
В случае появления темных выделений, следует проконсультироваться с гинекологом.
При каких заболеваниях появляются коричневые выделения из влагалища?
Заболевания шейки матки и влагалища :
- ИППП: гонорея, хламидиоз и другие. Чаще при этих состояниях выделения имеют розовый оттенок. Кровотечение возникает вследствие быстрой травматизации слизистых оболочек половых органов в результате полового сношения. Воспалительный процесс становится причиной уязвимости слизистых оболочек.
- Эрозия, дисплазия или рак шейки матки. Нередко коричневые выделения возникают при той или иной патологии шейки матки, сопровождающейся дефектом слизистой оболочки.
Заболевания матки и яичников:
- Гормональные нарушения: климакс, миоматоз. Вследствие гормональной перестройки организма после 45-50 лет климактерический период сопровождается появлением выделений коричневого цвета из влагалища.

Часто такие выделения заменяют менструации. Миома матки у женщин старше 30 лет может являться причиной появления коричневых выделений.
- Кисты яичников различного происхождения (к примеру, поликистоз, эндометриоз яичников). Как правило, развитие кист связано с гормональными нарушениями. Поэтому сопровождаются появлением патологических выделений.
- Эндометриоз. Это заболевание эндометрия матки, которое сопровождается не только нарушениями менструального цикла, но и коричневыми выделениями.
- Рак эндометрия. Выделения при этом заболевании чаще беспокоят после третьей стадии злокачественного процесса.
Выделения коричневого цвета после секса
При осмотре, по выделениям, врач может поставить предварительный диагноз.
Как правило, выделения светлые и прозрачные являются нормой.
С выделениями темного цвета ситуация совершенно иная.
Появление коричневых выделений после секса у многих молодых девушек вызывает панику и страх.
Обычно это необоснованная паника, но возможно наличие серьезной патологии со стороны половых органов.
Какова причина появления коричневых выделений после интимной связи?
Изменения привычного светлого оттенка цервикальной слизи в темный цвет являются:
- Бурный секс
- Травмирования слизистой влагалища из-за недостатка природной смазки
- После первого сексуального контакта
Почему темные выделения появляются у беременных после секса?
Это объясняется тем, что матка становится особенно чувствительная и легко поддается повреждениям.
Если Вы заметили подобный симптом, следует посетить врача.
Часто это может указывать на опасность прерывания беременности.
Кроме этого темные выделения после секса возможны в результате изменений в работе половых органов.
Длительные коричневые выделения
Наличие темных выделений в течение нескольких суток может быть причиной:
- 1. Полипов и эрозии
- 2. ИППП внутри мочеполовых органов
- 3. Вагинита
- 4. Цервицита
- 5. Выкидыш
- 6. Разрыв яичника
- 7. Внематочная беременность
- 8. Рак
Если выделения не прекращаются длительное время и сопровождаются дискомфортом, обратитесь к специалисту.
Возможно, что вам требуется срочное медицинское лечение.
Какие анализы необходимо сдать при выделениях коричневого цвета?
Чтобы не допустить развития серьезных последствий, следует непременно посетить врача.
Для назначения правильного лечения, первым делом, необходимо выяснить природу возникновения темно-коричневых выделений.
Консультация у специалиста включает в себя обязательный осмотр и забор материала для исследования.
При консультировании, врач проводит осмотр на кресле с помощью специального гинекологического зеркала.
Выясняет наличие покраснения, высыпаний и язвочек.
По окончанию осмотра, врач назначает ряд дополнительных лабораторных анализов.
Именно они помогут в дальнейшем поставить правильный диагноз и назначить эффективное лечение.
Дополнительные исследования включают в себя следующие анализы:
- Мазок на флору
- Анализ мочи и крови
- УЗИ
- Гистологические исследования
При исследованиях мазка выясняют, какая флора присутствует во влагалище.
Что именно вызвало появление коричневых выделений и воспаление.
Исследование крови позволяет определить нарушения в гормональном фоне.
Гистология направлена на обнаружение раковых клеток у женщин.
По результатам диагностики, гинеколог может назначить лечение.
При проведении диагностики в специализированной клинике, основные анализы можно сдать сразу и получить результат.
Это важно для быстрого назначения лечения.
Помните! Курс терапии следует проходить под контролем лечащего врача.
Темно-коричневые выделения из влагалища: лечение
Не стоит заниматься самолечением.
Лучше обратиться клинику за медицинской помощью.
Врач сможет детально изучить симптомы и точно определить причину появившихся выделений.
Мазня коричневого цвета в результате задержек менструации или естественного старения тканей матки, требует коррекции в питании и отказ от вредных привычек.
Кроме того, можно порекомендовать пить больше воды.
Проблема подобного характера может появиться по причине снижения водного баланса в организме.
Если темные выделения появились в результате заболеваний (рак, эрозия, инфекция) назначается:
- Гормональные препараты
- Приём антибиотиков
- Химиотерапия
- Биодобавки
В тяжелых случаях возможно проведение оперативного вмешательства.
Для дополнительного лечения используется спринцевание содой или ромашкой.
Это поможет снять симптом воспаления и ускорить процесс заживления слизистой оболочки влагалища.
Весь курс терапии проводится под наблюдением лечащего врача.
После антибиотикотерапии проводят мероприятия по восстановлению естественной микрофлоры влагалища.
Назначаются лактобактерии и физиотерапия.
По завершению курса лечения врач обязательно назначает проведение контрольных анализов.
Эти результаты будут свидетельствовать о том, насколько эффективным было лечение.
В случае необходимости проводят повторное лечение.
Важно! Лечение это прерогатива врача.
Самостоятельное лечение может привести к осложнениям.
Коричневые выделения из влагалища: методы профилактики
Не допустить появления темно-коричневых выделений можно только при соблюдении профилактических мероприятий.
Уменьшив негативное влияние на мочеполовую систему, можно предупредить развитие серьезных заболеваний.
Как это сделать?
Снизить риск появления патологических процессов можно при помощи следующих мероприятий:
- Носить бельё из натуральных материалов
- Отказаться от тесного нижнего белья
- Регулярно проводить гигиенические процедуры (два раза в день)
- Отменить прием препаратов и средств контрацепции способствующих появлению кровотечения
- Соблюдать диету (исключить жареное, соленое и острое)
- Отказаться от табачных и спиртных напитков
Выполняя эти простые правила, вы сможете предупредить появление неприятных коричневых выделений.
Появились темные выделения: что делать
При появлении коричневых выделений из влагалища крайне опасно ставить диагноз самостоятельно или списывать опасный симптом на тот или иной физиологический процесс.
При появлении коричневых выделений из влагалища, обращайтесь в нашу клинику.
Кандидозный вульвовагинит – часто встречаемая генитальная инфекция среди женщин, развитие которой происходит из-за активации сапрофитов микробиоты влагалища – дрожжеподобных грибков из рода Кандида. Розовые выделения при молочнице должны насторожить больную и заставить ее обратиться к врачу-гинекологу для выяснения причины и выбора тактики лечения.
Могут ли при молочнице быть выделения розового цвета?
ВАЖНО. Выделения розового цвета при молочнице у женщин не являются нормой, так как типичные проявления кандидоза следующие:
- Интенсивный зуд.
- Рези, возникающие в конце мочеиспусканий.
- Обильные и густые выделения серовато-белого или белого цвета.
- Грибковые налеты на коже и слизистых оболочках половых органов.

Если рассматривать выделения изолированно, то они, как правило, густые и напоминают творожную массу, имеют резкий кислый запах и беловато-серую окраску. Изменение их цвета на розовый чаще всего свидетельствует о сопутствующей патологии.
О чем это свидетельствует: причины
Появление вагинальных выделений при урогенитальном кандидозе, окрашенных в розовый цвет, в некоторых случаях свидетельствует о нормальном состоянии и в большинстве – является критерием заболевания репродуктивной системы женщины, при котором имеет место быть повышенная кровоточивость слизистой различного генеза.
Частые причины розовых выделений:
- Эрозия шейки матки характеризуется появлением неглубокого дефекта в слизистой оболочке цервикального канала, что обычно не дает клинической картины кроме обильных выделений слизистого характера, которые иногда имеют розовый оттенок.
- Крауроз вульвы или влагалища – дегенеративное заболевание, которое чаще всего встречается у пожилых женщин и связано с недостаточностью эстрогеновых гормонов. Проявляется в истончении и атрофии слизистой оболочки, при этом она становится неустойчивой к механическим воздействиям и очень ранимой. Сухость обусловливает появление мелких трещин и эрозий, которые можно заподозрить по вагинальным выделениям розового цвета.
- Эндометриоз – появление эктопических очагов эндометрия, как в органах половой системы, так и за их пределами. Бледно- или насыщенно-розовые выделения с неприятным сильным запахом – наиболее частые симптомы заболевания. Вдобавок к этому менструальные дни становятся чрезмерно болезненными.
- Дисбаланс в гормональной системе. Вырабатываемые в яичниках, гипофизе и щитовидной железе гормоны, регулируют не только менструальный цикл, но и влияют на слизистую оболочку влагалища и матки, на характер и количество влагалищного секрета. Поэтому изменения в гормональном фоне способны вызвать появление розово окрашенных выделений.
- Использование некоторых контрацептивов. К примеру, неправильно установленная или длительно находящаяся внутриматочная спираль может травмировать эндометрий матки, тем самым вызывая появление розового отделяемого из половых путей. Такой симптом является нормальным примерно в первые три месяца после постановки спирали вследствие гормональной перестройки и появляется у 40% женщин.
- Инфекционные болезни половых органов, которые передаются половым путем. Заболевания, вызванные хламидиями, микоплазмой, трихомонадами и другими простейшими или бактериями способствуют появлению воспаления, отека и выраженного дисбиоза в полости влагалища, в результате чего слизистая оболочка становится очень ранимой и легко кровоточит. Как итог – розовое отделяемое на ряду с типичными для этих инфекций выделениями.
- Грубый половой акт. При молочнице пораженная грибками слизистая оболочка легко травмируется и кровоточит. Поэтому грубые механические воздействия вызывают появление мелких трещин, которые незначительно кровоточат, что придает выделениям розовую окраску.
У беременных

Молочница нередко сопровождает беременность, вызывая неприятные симптомы и подвергая ребенка риску инфицирования. Проявления болезни носят классический характер, а именно: зуд, появление налетов и густых кашицеобразных выделений. В том случае, если появляются розовые выделения при молочнице при беременности – необходимо как можно скорее обратиться к врачу для выяснения причины.
Необильные кровянистые выделения из половых путей в течение 1-2 дня могут свидетельствовать об имплантации эмбриона в стенку матки, когда происходит разрушение кровеносных сосудов. Обычно это появляется на 6-7-е стуки после оплодотворения и женщина еще не знает о своем положении.
В более поздние сроки беременности розовые бели на фоне молочницы могут быть первым признаком угрозы самопроизвольного аборта из-за плохого прикрепления плаценты или недостаточности в организме матери прогестерона.
Также не стоит забывать об эндометриозе, воспалительных заболеваниях женской репродуктивной системы и опухолевых процессах, которые в период беременности обостряются и характеризуются прогрессивным течением, что будет сопровождаться розоватыми выделениями и не только.
Перед месячными

Розовые выделения во время молочницы перед месячными в течение 1-2 суток является вариантом нормы и не требуют особого лечения. Аналогичное явление может наблюдаться в первые 3-4 месяца приема оральных гормональных контрацептивов.
Появление бледно-розовой слизи в то время, когда должна быть нормальная менструация часто говорит либо о серьезном гормональном дисбалансе, либо о наличии внематочной беременности. Во втором случае определиться поможет уровень хорионического гонадотропина в периферической крови.
Обострение аднексита, бактериального вульвовагинита, эндометриоза, появление полипов в области шейки или тела матки нередко проявляется бледно-розовым, то есть кровянистым, отделяемым из половых путей.
Как избавиться от розовых выделений во время кандидоза?
Важным является не избавление от подобных выделений, а устранение причины, которая поспособствовала их появлению.
Медикаментозное устранение
Требуется своевременно начать терапию молочницы как местными, так и системными антимикотическими препаратами. Кроме того, что женщина в обязательном порядке принимает однократно или курсом пероральные противогрибковые средства, помочь с патологическими белями могут интравагинальные суппозитории, одной из задач которых является выведение патологического отделяемого из влагалищной полости. Чаще всего с этой целью назначают свечи Гексикон, Пимафуцин или Бетадин, которые вводят по одной штуке на ночь на протяжении 10 суток.
При наличии ассоциированной с бактериями молочницы целесообразно использовать комплексные препараты, которые в своем составе имеют антибиотик, гормон и противогрибковое вещество. К ним относят Тержинан и Полижинакс, курс лечения которыми также составляет 10 дней.
Для вымывания патологических выделений с большим успехом применяют мирамистиновый раствор, который выпускается в пластиковых флаконах, оснащенных специальным аппликатором для введения в уретру и влагалище. Длительность терапии составляет 7-10 дней при использовании дважды в сутки.
В случае гормонального дисбаланса назначаются оральные контрацептивы на длительный срок, которые нормализуют уровень гормонов, менструальный цикл и состояние внутренних половых органов. Препарат и дозу подбирает только врач (Регулон, Джесс, Фемостон и т.д.).
При диагностировании ЗППП на фоне урогенитального кандидоза кроме противогрибковых средств используются системные антибиотики, которые действуют на внутриклеточные микроорганизмы. Чаще всего это макролиды (Ровамицин, Кларитромицин, Сумамед), Метронидазол и реже – тетрациклины. Также не стоит забывать о восстановлении микрофлоры влагалища препаратами с лактобактериями (Бифидумбактерин).
Народная терапия
С учетом того, что при молочнице могут быть выделения розового цвета, в качестве вспомогательной терапии для их устранения с успехом используют рецепты народной медицины:
- Обычным стаканом воды заливают одну ст. ложку измельченных и сухих листочков крапивы. После чего их медленно варят в течение 20 минут. После приготовления отвара его следует остудить и тщательно процедить. Пьют на протяжении суток маленькими глотками.
- Помогут и хвойные ванны, которые готовятся таким способом: 150 г сосновых почек заливают десятью литрами горячей воды, а лучше кипятка и настаивают на протяжении одного часа. После добавляют нужно количество воды и недолго принимают такую ванну раз в сутки.
- К трем ложкам зверобоя добавляют два литра чистой воды и медленно варят на протяжении 30 минут, после чего полученный отвар остужают и процеживают. С его помощью можно выполнить несколько спринцеваний для удаления патологических белей из влагалищной полости.
Розовые выделения продолжаются после лечения: что делать?
Если же розовые выделения после молочницы продолжаются даже с учетом пройденного курса терапии, то необходимо безотлагательно обратиться к врачу-гинекологу. Который для исключения эндометриоза, неопластических процессов, эрозии шейки матки и беременности, назначит необходимые лабораторные и инструментальные методы диагностики.
Важно выполнить клинический анализ крови, сдать мазок и бактериологический посев патологического отделяемого из половых путей. При необходимости назначают исследование гормонального профиля и ПЦР для выявления внутриклеточных микроорганизмом. Большой информативностью обладает кольпоскопия и интравагинальное ультразвуковое исследование.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .

Состав влагалищных выделений зависит от общего состояния здоровья женщины, гормональной активности яичников и некоторых психогенных факторов. Нормальный физиологический секрет влагалища прозрачный или слегка белый, без запаха и не сопровождается неприятными ощущениями. Иногда женщина может заметить на белье бели розового цвета, разной консистенции и интенсивности.
СТОИМОСТЬ НЕКОТОРЫХ УСЛУГ ГИНЕКОЛОГА В НАШЕЙ КЛИНИКЕ В САНКТ-ПЕТЕРБУРГЕ

*Клиника имеет лицензию на оказание этих услуг
Должно ли такое явление вызывать тревогу и когда следует обратиться к врачу, попробуем разобраться ниже?
Когда розовые выделения – это норма?
Установка внутриматочной спирали провоцирует не только выделения розового цвета, но и кровотечения, которые должны закончиться на 2-3 сутки после проведения процедуры. Нестабильность гормонального фона приводит к слишком раннему отделению эндометрия, из-за чего сгустки крови попадают во влагалищный секрет, делая его розовым.
Женщинам необходимо знать – нормальные слизистые выделения розового оттенка появляются примерно за 2 недели до следующей менструации, в период овуляции. Слизистое вещество в этот период необходимо для облегчения движения сперматозоидов к яйцеклетке.
Патологические розовые выделения
Основными патологиями, провоцирующими появление розовой жидкости, считаются:
Такие симптомы оставлять без внимания опасно, также как заниматься самолечением.
Розовые выделения при беременности
Представляют ли розовые выделения угрозу, зависит от срока беременности, на котором женщина заметила изменения. Основная причина розового секрета – имплантация эмбриона, завершающаяся на 8 день после зачатия. Иногда процесс может затянуться, и плотное прикрепление происходит лишь на 12 сутки. Все это время женщина может замечать примеси крови во влагалищных выделениях, что считается нормальным.
Если розовые выделения появляются на большом сроке, неприятным диагнозом для будущей мамы будет эрозия шейки матки, которая может стать серьезной проблемой во время родов. Однако лечить это заболевание можно только до планирования беременности либо после родов. Акушер-гинеколог после планового осмотра, как правило, назначает препараты, разрешенные к применению во время беременности, способные укрепить шейку матки.
Розовые выделения при кормлении грудью
В норме во время лактации месячных у женщины может не быть, пока она не перестанет кормить ребенка грудью. Однако с уверенностью нельзя сказать, когда придет первая менструация и начнет происходить овуляция. Если малыш на искусственном вскармливании, у мамы через некоторое время после родов могут появиться выделения розового цвета, что свидетельствует о скорых месячных.
Розовые выделения, сопровождающиеся сильной болью внизу живота, должны напугать женщину и стать поводом для обращения к гинекологу. Такое состояние может свидетельствовать о развивающемся эндометриозе или воспалении яичников.
Медицинский центр Диана оснащен новейшим диагностическим оборудованием, позволяющим поставить точный диагноз и выявить причину появления патологических розовых выделений. Высокая квалификация специалистов и индивидуальный подход к диагностике и лечению – основные принципы работы гинекологического отделения клиники Диана.
Читайте также:

