При отравлении прижигающими ядами после промывания желудка тесты коньково
Обновлено: 12.05.2024
Патологическое состояние, обусловленное местным прижигающим, а также общим резорбтивным действием едких химических соединений на организм в результате однократного приема потенциально токсических доз.
Классификация
Диагностика
Диагностические критерии
Отравления едкими химическими ядами у детей имеют особенности течения отравления, особенно в токсикогенной фазе, обусловленные возрастными особенностями. В частности - выраженный слой связанной воды у детей на поверхности слизистой желудочно-кишечного тракта, а поскольку эти яды являются водорастворимыми, то проникающая способность - высокая, что обуславливает выраженный отек слизистой оболочки ЖКТ; кроме того -несостоятельные адаптационные реакции организма на вторжение химического агента. Таким образом, клинические проявления при отравлении едкими веществами в детском возрасте представлены в основном выраженным отеком слизистой ротоглотки и гортани.
Отравления кислотами, в частности, уксусной кислотой, встречаются у детей довольно часто в результате небрежного хранения. На месте соприкосновения с тканями кислоты вызывают прижигание. Всасывание кислот и продуктов тканевого распада обуславливает общетоксическое действие. Наиболее выражен резорбтивный эффект при отравлениях слабодиссоциирующими органическими кислотами; при отравлениях кислотами с высокой константой диссоциации преобладают симптомы местного поражения.
Местные - обусловленные химическим ожогом, в основном желудочно-кишечного тракта, а также химические ожоги дыхательных путей в результате прямого воздействия паров кислот или их попадания вместе с аспирированными рвотными массами.
Общие - обусловленные резорбтивным действием прижигающего яда, его гемолитической способностью, способностью разрушать клеточные мембраны слизистой оболочки желудочно-кишечного тракта, дыхательных путей, а также клеточных мембран сосудистой стенки.
Осложнения: в токсикогенной фазе (1-2 сут.) - гипотензия, экзотоксический шок (выход жидкой части крови во внеклеточное пространство), ранние первичные желудочно-кишечные кровотечения (непосредственное повреждение сосудистой стенки, 1-е часы отравления), ранние вторичные (1-2 сут., лизис тромбов), перфорация, отек гортани (выброс биологически активных веществ усугубляющих местный химический отек), отек легких (поражение альвеолярно-каппилярной стенки, выброс биологически активных веществ, выход жидкой части крови).
Осложнения в соматогенной фазе (позднее 3-х суток): желудочно-кишечные кровотечения, трахеобронхиты и пневмонии, острая почечно-печеночная недостаточность (острый гемоглобинурийный нефроз), коагулопатии, рубцовые деформации пищевода и желудка, малигнизация рубцово-деформированных стенок пищевода, желудка.
Жалобы и анамнез: тошнота, рвота, жидкий стул (нередко с кровью); боли в горле, по ходу пищевода, эпигастрии; затрудненное дыхание, повышенное слюноотделение; общая слабость, жажда.
Физикальное обследование: психомоторное возбуждение, экзофтальм, следы ожога на коже подбородка, шеи; гиперемия, отек слизистой ротовой полости, зева, гортани; гиперсаливация, выраженный рвотный рефлекс; бледность, сухость кожных покровов; осиплость голоса, затрудненное дыхание; аускультативно в легких ослабленное дыхание, сухие и влажные хрипы; при отеке легких - разнокалиберные хрипы; тахикардия, гипотензия; болезненность в эпигастрии при пальпации; увеличенная печень, положительный симптом Пастернацкого с обеих сторон; гипертермия, жидкий стул (возможно с кровью); олигоанурия.
Лабораторные исследования: наличие гемолиза в крови и моче; лейкоцитоз; снижение эритроцитов, гемоглобина; повышение трансаминаз, продуктов азотистого обмена, билирубина; снижение уровня электролитов; признаки гипо- и гиперкоагуляции; наличие белка в моче, свежих и измененных эритроцитов; повышение лейкоцитов.
Инструментальные исследования: ФГДС 1-10 день - катаральное, катарально-фибринозное воспаление; эрозивные, эрозивно-язвенные поражения ЖКТ, обширные кровоизлияния, кровотечения, язвенно-некротическое поражение; 11-12 день - развитие грануляционной ткани, со 2-4-го месяца с момента отравления - рубцовые деформации грудного отдела, нижней трети пищевода.
Показания для консультации специалистов: консультация хирурга при ранних, поздних кровотечениях; перфорации стенки желудка, пищевода; стриктурах пищевода. Консультация нефролога при острой почечной недостаточности.
Показания, противопоказания и методика промывания желудка при отравлении
Судя по данным проведенного Merigian и соавт. долгосрочного контролируемого исследования больных с острым самоотравлением, если бессимптомным пациентам не проводить опорожнения желудка, на их клиническом состоянии это почти не отражается. Опорожнение желудка у больных с симптомами интоксикации не влияет существенно на продолжительность их пребывания в отделении неотложной помощи, среднее время проведения интубации и средний период лечения в отделении интенсивной терапии.
Фактически промывание желудка сочетается с повышенным процентом направления пациентов на интенсивную терапию и развития аспирационной пневмонии. Исследования на добровольцах показывают, что промывание желудка эффективнее сиропа ипекакуаны непосредственно после проглатывания токсина, однако через час после этого статистически значимой разницы между промыванием и рвотой с точки зрения снижения всасывания метки не наблюдается.
Эффективность промывания желудка зависит от времени, истекшего с момента проглатывания токсина, от его количества, токсичности и скорости всасывания. Большие количества невсосавшегося вещества после его передозировки удается удалить лишь у малой части пациентов, поступивших в отделение неотложной помощи. К сожалению, определить, кому из них промывание желудка полезнее всего, затруднительно.
Показания для промывания желудка при отравлении
Возможно, промывание желудка показано в первую очередь пациентам, проглотившим опасную для жизни дозу токсина, находящимся в плохом состоянии и поступившим в течение 1—2 ч после приема вредного агента. По истечении этого срока на эффективную очистку желудка логично надеяться при отравлении средствами, замедляющими всасывание, приеме больших количеств токсина и отсутствии кишечных шумов при физикальном обследовании.
Действительно ли промывание поможет таким больным через 4—6 ч после проглатывания вредного вещества, точно не известно. Имеющиеся данные наводят на мысль, что по истечении такого периода из желудка удается извлечь лишь небольшую часть токсина. В случае проглатывания низких или средних доз вещества, адсорбируемого активированным углем, применение последнего, вероятно, предпочтительнее промывания.
Американская академия клинической токсикологии и Европейская ассоциация центров борьбы с отравлениями и клинической токсикологии подготовили проект документа, регулирующего проведение промывания желудка. Документ предстояло закончить в 1996 г. Автором рекомендаций выступил Vale, по мнению которого эта процедура не должна рассматриваться в качестве рутинного метода лечения больных с пероральной интоксикацией.
Убедительных данных в пользу того, что она положительно влияет на исход лечения, нет, а вот существенное ухудшение состояния вполне возможно. Промывание следует рекомендовать, только если опасное для жизни количество токсина проглочено больным в течение предшествовавшего часа. Впрочем, даже в этом случае клиническая польза процедуры не подтверждена в контролируемых исследованиях. Такая точка зрения, безусловно, будет уточнена в последующих публикациях, но она достаточно четко отражает современные взгляды по данному вопросу.
Относительно применения сиропа ипекакуаны, активированного угля (одной или нескольких доз), слабительных средств и полного промывания кишечника подобных документов на сегодняшний день не подготовлено.
Промывание желудка с последующей инстилляцией активированного угля при адекватной защите трахеи может быть полезно пациентам с измененным психическим состоянием в течение 1—2 ч после проглатывания токсина. По истечении данного периода эта процедура, по-видимому, имеет смысл в присутствии желудочных осаждений, при задержке содержимого желудка и передозировке препаратов пролонгированного действия.
Советы при промывании желудка:
1. В целом смертность от острых отравлений не достигает и 1 %, поэтому одна из главных задач врача — определить на ранней стадии больных с максимальным риском серьезных осложнений и решить, полезна ли им очистка желудочно-кишечного тракта.
2. Промывание желудка подразумевает введение пациенту орогастральной трубки большого калибра с серией введений и аспирации небольших объемов жидкости для удаления желудочного содержимого.
3. Промывание желудка не следует считать одной из рутинных процедур оказания помощи больным с отравлением.
4. Исследования опорожнения желудка у подопытных животных показывают, что при промывании удаления из него значительных количеств вещества-метки не происходит, особенно если после его введения прошло более 60 мин. Эксперименты на добровольцах также не подтверждают его высокой эффективности. В одном из клинических исследований, в целом говорящем о пользе данной процедуры, пациенты получали также активированный уголь, что могло привести к кажущейся эффективности промывания, проведенного в течение 1 ч после передозировки.
5. Поскольку количество удаляемого путем промывания желудочного содержимого снижается со временем, эту процедуру следует считать полезной, только если больной проглотил опасное для жизни количество токсина не более чем за час до ее проведения.
6. Клинические и экспериментальные исследования не подтвердили положительного влияния промывания желудка без какого-то дополнительного вмешательства, даже если с момента передозировки прошло менее 1 ч. Более того, эта процедура может усилить всасывание вредного вещества.
8. Промывание желудка не приносит пользы больным, проглотившим нетоксичное вещество или нетоксичное количество токсичного вещества.
9. Промывание бесполезно в качестве "воспитательной" меры, удерживающей от последующей передозировки.
Таким образом, меры по опорожнению желудка в отделении неотложной медицинской помощи обычно с лечебной точки зрения неэффективны, чреваты ухудшением состояния больного и, по-видимому, не дают никаких клинических преимуществ по сравнению с использованием одного лишь активированного угля.
Противопоказания для промывания желудка
а) Абсолютные. Промывание желудка абсолютно противопоказано больным с незащищенными дыхательными путями, особенно если больные находятся в бессознательном состоянии, а также при риске желудочного кровотечения или прободения в связи с патологией или недавно перенесенной операцией.
б) Относительные. К относительным противопоказаниям можно причислить проглатывание углеводородов, едких щелочей, кислот, а также риск желудочного кровотечения или прободения в связи с патологией или недавно перенесенной операцией.
Осложнения промывания желудка
К осложнениям при промывании желудка относятся ларингоспазм, падение парциального давления кислорода, аспирационная пневмония, синусовая брадикардия, удлинение интервала S— Т на электрокардиограмме и (редко) механическое повреждение пищеварительного тракта.
Методика промывания желудка
1. Если назначено промывание желудка, необходимо, чтобы персонал (медицинский или сестринский), выполняющий эту процедуру, имел достаточный опыт ее проведения, что ободрило бы находящегося в сознании больного и свело к минимуму риск осложнений. Вне больницы проводить промывание желудка не рекомендуется.
2. Если пациент в сознании, нужно объяснить ему суть процедуры и получить его согласие на ее проведение. Больному, не сталкивавшемуся с ней ранее, надо объяснить, во-первых, что ему в желудок введут трубку для откачки яда, а во-вторых, что, хотя операция эта неприятна, она может ускорить выздоровление. Если информированного согласия не получено, промывания проводить нельзя, поскольку иначе, с юридической точки зрения, оно будет представлять собой нападение с применением технических средств, а кроме того, возрастет риск серьезных осложнений.
3. Перед началом процедуры необходимо обеспечить возможность отсасывания аспирата из дыхательных путей.
4. Коматозным пациентам без рвотного рефлекса перед промыванием желудка необходимо провести эндотрахеальную или назотрахеальную интубацию. Между зубами нужно установить оральный воздуховод, исключающий перекусывание эндотрахеальной трубки, если больной внезапно очнется или забьется в конвульсиях.
5. Пациента следует положить на левый бок головой вниз (угол стола 20°): доказано, что такое положение обеспечивает удаление большего количества желудочного содержимого.
6. Перед введением трубки отмеряют вводимую длину и делают соответствующую метку.
7. В случае промывания желудка у взрослых используют трубки французского калибра 36—40 или английского калибра 60 (наружный диаметр примерно 12— 13,3 мм), а для детей — французского калибра 16— 28 (диаметр 5,3—9,3 мм). Орогастральная трубка должна быть одноразовой, чтобы избежать риска передачи ВИЧ и вируса гепатита. Необходима трубка с закругленным концом и достаточно твердая для беспрепятственного прохождения по пищеварительному тракту.
Назогастральная трубка для промывания желудка не подходит из-за малого диаметра: через нее могут не пройти твердые частицы, в том числе таблетки, а, кроме того, повреждение слизистой носа чревато тяжелым носовым кровотечением.
8. Вводить трубку надо без усилий, особенно если пациент ведет себя неспокойно. Когда она введена, ее положение проверяют путем либо вдувания воздуха с аускультацией области желудка, либо аспирации с определением рН аспирата. По традиции аликвота его образца направляется на токсикологический анализ, хотя, за исключением ситуаций, требующих судебно-медицинской экспертизы, подавляющее большинство лабораторий в настоящее время предпочитает тестировать пробы крови и/или мочи.
9. Промывание проводят небольшими аликвотами жидкости. Взрослым ее вводят по 200—300 мл, предпочтительно, нагрев до 38 °С, а детям — 10—20 мл на 1 кг массы тела. В качестве жидкости обычно выступают вода или физиологический раствор, хотя маленьким детям вода может быть противопоказана из-за риска гипонатриемии или водной интоксикации.
Поскольку объем содержимого желудка влияет в скорость его опорожнения, для сведения к минимуму риска прохождения токсина в двенадцатиперстную кишку жидкость вводят маленькими порциями. Ее подогревание исключает риск гипотермии у очень маленьких и старых больных, а также у тех, кому вводят большое ее количество.
10. Промывание продолжают, пока аспират не станет прозрачным и свободным от твердых веществ.
Видео методики промывания желудка
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Промывание желудка – метод очищения организма от токсинов и ядов, попавших в желудок, чаще применяется при острых отравлениях. Процедура улучшает состояние больного, способствует скорейшему выздоровлению, спасает жизнь.
В каких случаях следует промывать желудок?
Показания
- Острые отравления продуктами питания, грибами, медикаментами, алкоголем.
- Сужение выходного отдела желудка
- Снижение тонуса мышечной стенки желудка или 12-перстной кишки
- Непроходимость кишечника
- При выделении токсических веществ в просвет желудка. Например: выделение мочевины при хронической почечной недостаточности.
Противопоказания
- Органические сужения пищевода
- Острые кровотечения из пищевода или желудка
- Тяжелые ожоги гортани, пищевода, желудка кислотами и щелочами
- Нарушения мозгового кровообращения
- Инфаркт миокарда, нестабильная стенокардия, тяжелые нарушения сердечного ритма
- Бессознательное состояние (без предварительной интубации). Интубация – введение в гортань и трахею особой трубки для сохранения проходимости дыхательных путей и поддержания дыхательной деятельности.
- Отсутствие кашлевого или гортанного рефлекса
- Судороги, судорожное состояние
Способы промывания желудка
- Промывание без использования зонда
- Промывание с использованием толстого зонда
- Промывание с использованием тонкого зонда
- Если больной не может проглотить зонд, тогда он может самостоятельно выпить воду, а затем вызывать рвоту, таким образом, очищая желудок.
- Пить следует порциями до 500 мл за один раз. После чего ожидать рвоту или же её стимулировать. В общей сложности для эффективного промывания желудка требуется около 5-10 литров воды.
Подпишитесь на Здоровьесберегающий видеоканал


Что необходимо для промывания?
- Растворы для промывания:
- Чистая кипяченая вода (20-24°С).Вода для промывания не должна быть горячей, так как может расширить сосуды и усилить всасывание токсинов, ни холодной, что может вызвать спазм желудка.
- Солевой раствор (2 ст.л. на 5 л воды). Предупреждает продвижение токсинов и ядов дальше в кишечник, вызывая спазм выходного сфинктера желудка.
- Светлый раствор марганцовки (перманганат калия). Убедиться, что не осталось мелких кристаллов перманганата калия, для этого следует хорошо размешать раствор или же его профильтровать. Так как кристаллы могут попасть на слизистую пищевода, желудка и вызвать ожог. Перманганат калия связывает токсины, а так же оказывает антисептическое и противомикробное действие.
- Раствор соды (2 ст.л. на 5 л воды).
- Средства для сбора промывных вод (таз, ведро и т.п.). Промывные воды необходимо показать врачам скорой помощи, это поможет в диагностике заболевания.
- Средства защиты лицам помогающим больному (водонепроницаемый фартук, перчатки). Рвотные массы могут содержать вирусы, бактерии, яды и токсины, способные попасть в организм и вызвать различные заболевания (например: кишечную инфекцию или вирусный гепатит).
Как это сделать?
- Данная процедура не позволяет полностью очистить желудок и поэтому её лучше применять, только если промывание с помощью зонда невозможно!
- Нельзя вызывать рвоту! При отравлении сильными кислотами, щелочами, скипидаром, уксусной эссенцией, отбеливателями, средствами для чистки ванн и туалета, полиролью для мебели. В этих случаях следует использовать промывание желудка с помощью зонда.
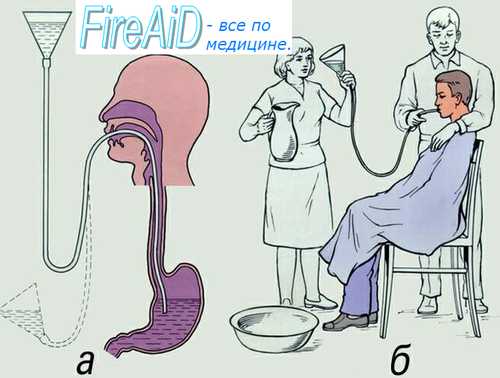
Промывание желудка с использованием толстого зонда
![]()
Что необходимо для промывания?
- Зонд для промывания желудка;
Сам зонд представляет собой трубку, изготовленную из резиновой смеси длинной 80-120 см, толстый зонд диаметром 10-13 мм, тонкий 5-9мм. Один конец срезан, а другой закруглен и имеет боковые отверстия. - Раствор для промывания (5-10 литров)
- Чистая кипяченая вода (20-24°С).Вода для промывания не должна быть горячей, так как может расширить сосуды и усилить всасывание токсинов, ни холодно, что может вызвать спазм желудка.
- Солевой раствор (2 ст.л. на 5 л воды). Предупреждает продвижение токсинов и ядов дальше в кишечник, вызывая спазм выходного сфинктера желудка.
- Светлый раствор марганцовки (перманганат калия). Убедиться, что не осталось мелких кристаллов перманганата калия, для этого следует хорошо размешать раствор или же его профильтровать. Так как кристаллы могут попасть на слизистую пищевода, желудка и вызвать ожог. Перманганат калия связывает токсины, а так же оказывает антисептическое и противомикробное действие.
- Раствор соды (2 ст.л. на 5 л воды).
- Важно! Правильно рассчитать однократную дозу вливаний (5-7 мл на 1 кг массы тела пациента). Одномоментное введение большого объема жидкости в желудок способствует её поступлению в кишечник.
- Воронка емкостью 500мл-1 л, кружка
- Полотенце, салфетки
- Емкость для промывных вод
- Перчатки, непромокаемый фартук
- Вазелиновое масло либо глицерин
Как это сделать?
- Убедиться, что больной в сознании и адекватно понимает происходящее.
- Придать правильное положение больному, сидя на стуле (ближе к спинке) или лежа на боку (без подушки под головой).
- Прикрыть грудь больного фартуком или пеленкой
- Определить необходимую длину зонда, для проведения процедуры. Для этого с помощью зонда измеряется расстояние, от губ до мочки уха, затем вниз по передней брюшной стенки, до нижнего края мечевидного отростка. Найденную точку следует отметить на зонде, что будет хорошим ориентиром при введении зонда и позволит довести его до нужного места.
- Объяснить больному, что при введении зонда он может чувствовать тошноту и позывы на рвоту, но если глубоко дышать через нос данные моменты можно подавить. Кроме того зонд нельзя сдавливать зубами и выдергивать.
- Вымыть руки, надеть перчатки
- Обильно полить закругленный конец зонда глицерином или вазелиновым маслом
- Встать справа от больного (если вы правша). Попросить пациента открыть рот и положить закругленный конец зонда на корень языка.
- При неадекватном поведении больного лучше проводить процедуру с помощником, который бы удерживал больного и фиксировал голову в правильном положении.
Промывание желудка с помощью тонкого желудочного зонда
Что необходимо для промывания?

- Тонкий желудочный зонд (диаметр 5-9 мм)
- Вазелиновое масло или глицерин
- Раствор для промывания (5- 10 литров)
- Чистая кипяченая вода (20-24°С).
- Солевой раствор (2 ст.л. на 5 л воды).
- Светлый раствор марганцовки (перманганат калия)
- Раствор соды (2 ст.л. на 5 л воды).
- Стаканчик с водой (50мл) и трубочкой для питья
- Шприц Жане
- Лейкопластырь
- Полотенце, салфетки
- Перчатки
- Емкость для промывных вод (таз, ведро и т.п.)
- 5-10 литров раствора для промывания
Как это сделать?
- Убедиться, что пациент понимает ход и цели предстоящей процедуры.
- Надеть фартук и перчатки.
- Ввести тонкий зонд через ротовое отверстие (см. промывание желудка с помощью толстого зонда) или через нос.
- Введение тонкого желудочного зонда через нос
- Определить наиболее проходимую ноздрю (продышать сначала одной ноздрей закрыв другую и наоборот).
- Определить расстояние необходимое для введения зонда. Для этого с помощью зонда измеряется расстояние, от кончика носа до мочки уха, затем вниз по передней брюшной стенки, до нижнего края мечевидного отростка. Найденную точку следует отметить на зонде, что будет хорошим ориентиром при введении зонда и позволит довести его до нужного места.
- Помочь пациенту принять нужное положение (высокое положение Фаулера).
- Прикрыть грудь больного полотенцем.
- Вымыть руки и надеть перчатки.
- Хорошо смазать слепой конец зонда вазелиновым маслом или глицерином.
- Слегка запрокинуть голову больного назад.
- Ввести зонд в носовой проход на 15-18 см, затем попросить его наклонить голову вперед.
- Продвигать зонд по задней стенке глотки, предлагая пациенту производить глотательные движения.
- Как только зонд будет проглочен, убедиться, что пациент может свободно дышать и говорить.
- Продолжать мягко продвигать зонд во время каждого глотательного движения до нужной отметки. При этом пациенту можно дать стакан с водой и трубочкой для питья, и попросить пить маленькими глотками немного наклонив голову вперед. Это поможет в продвижении зонда.
- В случае если возникает сильное сопротивление или же больной начинает кашлять, задыхаться, синеет лицо, значит, зонд попал в гортань, и следует немедленно его извлечь.
- Убедиться, что зонд попал в желудок.
- Используя шприц Жане ввести в желудок 20 мл воздуха, при этом выслушивая с помощью фонендоскопа или непосредственно прислонив ухо к брюшной стенке в области желудка характерные звуки.
- Набрать содержимое из желудка в шприц
- Набрать в шприц раствор для промывания, присоединить к зонду и ввести в желудок.
- Потянуть поршень шприца на себя, тем самым высасывая жидкость из желудка. Набранный шприц, отсоединить от зонда и вылить содержимое Набранную жидкость вылить в емкость для промывных вод.
- Повторять введение воды в желудок и её извлечение, пока не будет исчерпана вся запасенная вода (5-10 литров или 10-15% от массы тела).
Отравление – патологическое состояние, развивающееся вследствие взаимодействия живого организма и яда. Ядом является любое вещество (комплекс веществ), вызывающее нарушение нормальных функций организма. Наиболее частой причиной отравлений в раннем детском возрасте является неосторожность, что связано с неправильным хранением медикаментов, сильнодействующих веществ. У детей чаще регистрируются отравления лекарственными препаратами, препаратами бытовой химии, ядовитыми растениями и грибами, спиртами, прижигающими веществами. Особенностью отравления в детском возрасте является отсутствие достоверной информации о том, что и в каком количестве съел ребенок, Опасаясь реакции взрослых, дети могут скрывать сведения об отравляющем веществе; вкусовые параметры вещества не являются значимыми для ребенка.
Классификация отравлений
Различают отравления лекарственными препаратами, средствами бытовой и промышленной химии, ядовитыми растениями и грибами. По способу поступления яда выделяют энтеральные, парентеральные перкутанные и ингаляционные отравления. По социальной причине: в результате несчастного случая, преднамеренные (суицидальные, криминальные) и непреднамеренные (ятрогенные) отравления. Выделяют четыре периода острых отравлений: латентный, токсигенный (резорбционный), соматогенный (период поздних осложнений), восстановительный. По тяжести отравления делятся на легкую (без нарушения жизненно важных функций), среднюю (с нарушением жизненно важных функций) и тяжелую степени (с развитием угрожающих жизни состояний).
Диагностика острого отравления
При первичном контакте с ребенком, его родственниками необходимо установить:
- характер отравляющего вещества и его количество;
- путь попадания яда в организм;
- время, прошедшее с момента поступления отравляющего вещества до начала врачебного осмотра;
- время от момента поступления отравляющего вещества до появления первых признаков отравления;
- характер и скорость изменения клинических признаков отравления;
- оказанная помощь до прибытия врача;
- в случае энтерального отравления - время последнего приема пищи и ее характер.
Если имеются остатки принятого препарата или сохранилась его упаковка, то их необходимо захватить с собой для последующей передачи врачу стационара. Это позволит предположить продолжительность скрытого периода и максимум действия яда.
Если характер яда неизвестен, его пытаются заподозрить по сочетанию отдельных симптомов, типичных для того или иного вещества (см. приложение №VII).
Клинические проявления отравления
Со стороны ЦНС характерно изменение поведения, угнетение сознания, галлюцинации, делирий, судороги, изменения рефлексов. Могут регистрироваться изменение окраски и влажности кожных покровов, тошнота, рвота, нарушения перистальтики ЖКТ, изменения ритма дыхания, артериальная гипо- или гипертензия, острая сосудистая недостаточность, острая сердечная недостаточность. При поражении печени или почек развивается соответственно печеночная или почечная недостаточность.
Прежде всего, необходимо, выявить состояния, угрожающие жизни пациента (нарушение сознания – делирий, кома; расстройства дыхания, судорожный синдром, аритмия, шок, коллапс, стойкая гипер- или гипотермия). При этих состояниях нередко необходимы экстренные мероприятия по поддержанию жизненно важных функций и предтранспортная подготовка, так как даже очень кратковременная транспортировка может значительно ухудшить состояние больного.
Степени тяжести острых отравлений у детей
Яды, угнетающие ЦНС
Яды, возбуждающие ЦНС
Сонливость, резкая заторможен-ность, но ребёнок отвечает на вопросы.
Беспокойство, повышенная воз-будимость, потливость, тремор, гиперрефлексия, гиперемия лица.
Утрата сознания с сохранением болевой чувствительности и большинства рефлексов.
Психомоторное возбуждение, тахикардия, экстрасистолия, тахипноэ, умеренная лихорадка.
Утрата сознания, болевой чувствительности и рефлексов, но без угнетения дыхания и кровообращения.
Бред, сомнолентность, арте-риальная гипертензия, тахи-кардия, аритмия, судороги, гипертермия.
Кома, дыхательная недоста-точность, III сосудистый коллапс, арефлексия.
Принципы оказания неотложной помощи:
- Вынос пострадавшего их очага поражения (при ингаляционном отравлении летучими веществами).
- Первичные мероприятия: удаление невсосавшегося яда с кожи, слизистых, из желудочно-кишечного тракта.
- Удаление всосавшегося яда.
- Симптоматическая терапия.
- Антидотная терапия (проводят только при установлении характера отравляющего вещества и соответствующей клинической картине).
Мероприятия при попадании яда на кожу, слизистые оболочки глаз:
- Полностью раздеть ребенка и тщательно промыть все участки контакта с токсическим веществом обильным количеством прохладной воды. При удалении маслянистых веществ использовать мыло.
- При попадании яда на конъюнктиву (роговицу) для смывания яда желательно использовать изотонический раствор (или чистую проточную воду) в течение 10-15 мин., можно закапать в глаза 5% раствор новокаина, дикаин.
Мероприятия при энтеральном отравлении:
Противопоказания для искусственной рвоты:
- возраст до 9 мес;
- отравление щелочами, кислотами, бензином; керосином, скипидаром, фенолом (следует помнить, что большинство пестицидовнаходятся врастворителях на основе бензина);
- спутанное сознание, слабый рвотный рефлекс;
- яды, быстро повреждающие ЦНС (цианиды, трициклические антидепрессанты);
- кардиотоксические хрононегативные яды,
- артериальная гипертензия;
- нестабильная гемодинамика;
- кровотечение из ЖКТ;
- судорожный синдром.
Спонтанная или вызванная рвота не исключает необходимости последующего промывания желудка.
- Зондовое промывание желудка проводится в течение 24 час с момента отравления. Проводить эту процедуру предпочтительно в условиях лечебного учреждения:
- положение пациента – сидя, при нарушении сознания – лежа, голова повернута набок;
- глубину введения зонда определяют по расстоянию от резцов до мечевидного отростка или по выходу из зонда газа;
- в качестве отмывающей жидкости используют воду комнатной температуры, у детей до года – изотонический раствор хлорида натрия;
- расчет количества жидкости: 1 л/год до чистых вод, но не более 10 л, детям до года – 100 мл/кг массы тела не более 1 л (объем жидкости для промывания желудка - см. приложение № 5);
- в случае развития глубокой комы (угнетения кашлевого рефлекса) и других угрожающих жизни состояниях перед зондовым промыванием желудка проводится интубация трахеи;
- после промывания желудка по зонду вводят энтеросорбент: лигин гидролизный, полифепан в дозе 1 чайная ложка на год жизни, уголь активированный 2 ст. ложки на стакан воды и оставляют его в желудке на 10 мин, с последующим полным выведением;
- при подозрении на отравление препаратами холиномиметического действия, а также при брадикардии до промывания желудка вводят 0,1% раствор атропина 0,1 мл на 1 год жизни, детям до 1 года – 0,1 мл.
Противопоказания для промывания желудка:
- Отравления ядами, повреждающими или прижигающими слизистую оболочку (промывание желудка возможно только в первые минуты после приема яда, из-за опасности перфорации зондом измененной стенки этих органов). При отравлении ядами, снижающими тонус гладкой мускулатуры (барбитураты), промывание желудка следует делать в первые 2-3 часа после приема яда, так как в более поздние сроки лучше проводить только отсасывание желудочного содержимого.
- Выраженный геморрагический синдром или желудочно-кишечное кровотечение.
- Нарушение мозгового кровообращения.
Промывание желудка следует временно отложить у детей с судорожным синдромом, при декомпенсации кровообращении и дыхании до момента стабилизации состояния ребенка.
Возможные осложнения: аспирация, напряжённый пневмоторакс, перфорация пищевода, носовое кровотечение электролитные нарушения, нарушения сердечного ритма.
Мероприятия при ингаляционном отравлении летучими веществами:
- вынести пострадавшего из зоны поражения;
- оксигенация увлаженным кислородом;
- при ИВЛ “рот в рот/нос” обязательная защита реаниматора (дышать через увлажненную водой марлевую салфетку);
- нельзя пользоваться телефоном, электрическим звонком, освещением и зажигать спички в помещении, где ощущается запах газа, - это может вызвать пожар или взрыв.
Госпитализации подлежат все дети с подозрением на острое отравление.
Патологическое состояние, обусловленное местным прижигающим, а также общим резорбтивным действием едких химических соединений на организм в результате однократного приема потенциально токсических доз.
Классификация
Диагностика
Диагностические критерии: отравления кислотами
При отравлении кислотами на месте соприкосновения с тканями кислоты вызывают прижигание. Всасывание кислот и продуктов тканевого распада обуславливает общетоксическое действие. Наиболее выражен резорбтивный эффект при отравлениях слабодиссоциирующими органическими кислотами, при отравлениях кислотами с высокой константой диссоциации преобладают симптомы местного поражения.
Различают токсикогенную фазу (патологические реакции в результате специфического действия прижигающего яда на организм), соматогенную (патологические реакции со стороны организма, возникающие преимущественно после удаления или разрушения прижигающего яда).
Клинические проявления: местные, обусловленные химическим ожогом в основном желудочно-кишечного тракта, а также химические ожоги дыхательных путей в результате прямого воздействия паров кислот или их попадания вместе с аспирированными рвотными массами. Химические ожоги характеризуются стадийностью течения.
Первая стадия - острое поражение различной глубины и обширности (первая неделя отравления), коагуляционный некроз 24-48 часов.
Вторая стадия - образование грануляционной ткани (первые две недели), в этой стадии наиболее вероятны перфорации ожоговой поверхности.
Третья стадия - образование рубца и стриктуры. Фиброзная ткань начинает формироваться спустя 2-4 недели.
Общие проявления: обусловленные резорбтивным действием прижигающего яда, его гемолитической способностью, способностью разрушать клеточные мембраны слизистой оболочки желудочно-кишечного тракта, дыхательных путей, а также клеточных мембран сосудистой стенки.
Осложнения: в токсикогенной фазе (1-2 сут.) - гипотензия, экзотоксический шок (выход жидкой части крови во внеклеточное пространство), ранние первичные желудочно-кишечные кровотечения (непосредственное повреждение сосудистой стенки, 1-ые часы отравления), ранние вторичные (1-2 сут., лизис тромбов), перфорация, отек гортани (выброс биологически активных веществ, усугубляющих местный химический отёк), отёк легких (поражение альвеолярно-каппилярной стенки, выброс биологически активных веществ, выход жидкой части крови).
Осложнения в соматогенной фазе (позднее 3-х суток): желудочно-кишечные кровотечения, трахеобронхиты и пневмонии, острая почечно-печеночная недостаточность (острый гемоглобинурийный нефроз), коагулопатии, рубцовые деформации пищевода и желудка, малигнизация рубцово-деформированных стенок пищевода, желудка.
Жалобы и анамнез: тошнота, рвота, жидкий стул, нередко с кровью, боли в горле, по ходу пищевода, эпигастрии, затрудненное дыхание, повышенное слюноотделение, общая слабость, жажда.
Физикальное обследование: психо-моторное возбуждение, экзофтальм, следы ожога на коже подбородка, шеи, гиперемия, отек слизистой ротовой полости, зева, гортани, гиперсаливация, выраженный рвотный рефлекс, бледность, сухость кожных покровов, осиплость голоса, затрудненное дыхание, аускультативно в лёгких ослабленное дыхание, сухие и влажные хрипы, при отеке легких, разнокалиберные хрипы, тахикардия, гипотензия, болезненность в эпигастрии при пальпации, увеличенная печень, положительный симптом Пастернацкого с обеих сторон, гипертермия, жидкий стул возможно с кровью, олигоанурия.
Лабораторные исследования: наличие гемолиза в крови и моче, лейкоцитоз, снижение эритроцитов, гемоглобина, повышение трансаминаз, продуктов азотистого обмена, билирубина, снижение уровня электролитов, признаки гипо- и гиперкоагуляции, наличие белка в моче, свежих и изменённых эритроцитов, повышение лейкоцитов.
Инструментальные исследования
ФГДС
1-10 день: катаральные, катарально-фибринозное воспаление, эрозивные, эрозивно-язвенные поражения ЖКТ, обширные кровоизлияния, кровотечения, язвенно-некротическое поражение.
11-12 день: развитие грануляционной ткани, со 2-4-го месяца с момента отравления - рубцовые деформации грудного отдела, нижней трети пищевода.
Показания для консультации специалистов: консультация хирурга при ранних, поздних кровотечениях, перфорации стенки желудка, пищевода, стриктурах пищевода. Консультация нефролога при острой почечной недостаточности.
Читайте также: