При сахарном диабете могут быть заеды на губах
Обновлено: 19.04.2024
Сахарный диабет остается одной из наиболее драматичных проблем клинической медицины. В первую очередь, это обусловлено его широким распространением, тяжестью осложнений, инвалидизацией, высокой смертностью, сложностью патогенеза, отсутствием до настоящего
Сахарный диабет остается одной из наиболее драматичных проблем клинической медицины. В первую очередь, это обусловлено его широким распространением, тяжестью осложнений, инвалидизацией, высокой смертностью, сложностью патогенеза, отсутствием до настоящего времени четких представлений о причинах и механизмах развития данного заболевания.
Сахарный диабет 2-го типа называют мультифакториальным заболеванием с чрезвычайно сложной этиологией и патогенезом, решаемой ныне на молекулярно-генном уровне [29].
Статистические данные как отечественных, так и зарубежных исследований показывают, что от 1% до 3% населения земного шара страдает этой хронической пожизненной патологией и с каждым годом их число неуклонно возрастает. Болеть диабетом стали чаще и дети, причем с самого раннего возраста [3, 6]. Прогнозирование прироста этого заболевания ежегодно составляет примерно 5–7% [21, 23].
Манифестации сахарного диабета 2-го типа могут предшествовать инсулинорезистентность и гиперинсулинемия в течение десятков лет. Проблема инсулинорезистентности стоит особо остро, так как связана с возникновением и развитием тяжелых микро- и макроангиопатий, повреждением функции эндотелия сосудов [1, 5, 23].
Наряду с нарушением секреции, резистентность к инсулину является основным компонентом сахарного диабета 2-го типа. Синдром резистентности к инсулину проявляется гиперинсулинемией, дислипопротеинемией, гипертензией и снижением фибринолиза, т. е. факторами риска инсулинонезависимого сахарного диабета и сердечно-сосудистых заболеваний. Для лечения резистентности к инсулину уже давно применяется бигуанид метформин. К числу более новых препаратов относится троглитазон — препарат группы тиазолидиндионов. Этот препарат значительно снижает резистентность к инсулину, но иногда оказывает токсическое действие, в частности на печень [10].
Данные, полученные Kekalainen и соавт. [23], указывают, что гиперинсулинемия и группа связанных с ней факторов риска сердечно-сосудистой патологии являются важными прогностическими факторами развития сахарного диабета в течение 8 лет, независимо от отягощенной наследственности по сахарному диабету с регуляцией местного и системного кровообращения.
Исследователи приводят данные об учащении инфарктов миокарда у больных, получающих интенсивное лечение инсулином, особенно при снижении у них уровня гликозилированного гемоглобина. Указывают, что пероральные сахаропонижающие препараты, не относящиеся к группе сульфонилмочевины (троглитазон, метформин), могут уменьшать показания к переводу больных на инсулин.
На сегодняшний день вопрос о целесообразности интенсивной инсулинотерапии у больных сахарным диабетом 2-го типа с макроангиопатией остается открытым и спорным [10, 14].
Одним из основных проявлений сахарного диабета считается повышение уровня сахара в крови, т. е. гипергликемия. Большинство авторов считают, что она играет основную роль в развитии диабетических осложнений.
Показано, что у больных сахарным диабетом гипергликемия вызывает усиление окислительного процесса, что приводит к интенсификации перекисного окисления липидов клеточных мембран [22]. Эти нарушения инициируют окислительный стресс в сосудах, активизирующий факторы транскрипции в клетках сосудистой стенки, что в конечном счете приводит к прогрессированию атеросклероза [8].
Gopaul и соавт. [20] пришли к мнению, что окислительный стресс является ранним процессом в прогрессировании сахарного диабета 2-го типа и может предшествовать развитию эндотелиальной дисфункции и инсулинорезистентности.
По мнению James и соавт. [22] гиперинсулинемия является главным элементом, объединяющим ожирение, сахарный диабет и артериальную гипертензию.
Huang и соавт. [21] выявили связь между концентрацией липопротеинов и показателями свертывания крови у пожилых больных сахарным диабетом 2-го типа, показали повышение свертывающей способности крови и снижение фибринолиза, особенно у тех, кто перенес инфаркт мозга в прошлом. Эти изменения усугубляют течение сахарного диабета и имеют прямое отношение к развитию сосудистых осложнений сахарного диабета 2-го типа. Частота фатальных исходов достигала 44,7% [19].
Полученные данные позволяют считать, что в крови больных диабетом имеется фракция высокоатерогенных множественно-модифицированных липопротеиновых частиц, которые могут играть существенную роль в процессах ускоренного атерогенеза.
Shah и соавт. [27] заключили, что при гиперинсулинемии и гипергликемии повышение уровня свободных жирных кислот в плазме вызывает нарушение метаболизма глюкозы у женщин за счет ингибирования утилизации глюкозы во всем организме, поглощения глюкозы мышцами и подавления образования глюкозы во внутренних органах. Таким образом, повышение уровня свободных жирных кислот вызывает нарушение метаболизма глюкозы у женщин.
Также важным в развитии диабета является возрастной фактор. В пожилом возрасте диабет протекает в большинстве случаев довольно легко и больные зачастую обходятся без инъекций инсулина, в молодом же возрасте диабет характеризуется более тяжелым течением, требующим ежедневных инъекций инсулина [3, 18, 22].
Под неконтролируемым сахарным диабетом 2-го типа понимают стойкую гипергликемию натощак > 300 мг/дл или повышение уровня гликозилированного гемоглобина выше верхней границы нормы на 100% и более, повторные тяжелые гипогликемии, резкие колебания уровня глюкозы, повторяющиеся эпизоды диабетического кетоацидоза, частые пропуски школы или работы. В связи со снижением иммунного статуса у больных сахарным диабетом достаточно высок процент инфекционных осложнений (изъязвления нижних конечностей составляет 25%). Нередко госпитализация необходима в связи с осложнениями сахарного диабета со стороны сердечно-сосудистой системы, нервной системы, почек и других органов, а также в связи с инфекцией, операциями и другими показаниями [6, 9, 24].
Относительный риск смертности от разных причин, скорректированный по возрасту и полу, составлял 1,51 для случаев вновь диагностированного диабета в соответствии с критериями Американской диабетологической ассоциации. Концентрация глюкозы натощак 7,0 ммоль/л и выше независимо от концентрации глюкозы в плазме при пероральном тесте на толерантность к глюкозе, 1,60 — для вновь диагностированного диабета в соответствии с критериями ВОЗ и 1,98 — для изолированной гипергликемии при пероральном тесте на толерантность к глюкозе [32].
Таким образом, недиагностированный диабет связан с повышенной смертностью от разных причин с использованием любых критериев. Повышенная смертность в результате сердечно-сосудистых заболеваний связана только с диабетом, диагностированным по концентрации глюкозы натощак. Смертность в этой популяции была сходной при использовании критериев Американской диабетологической ассоциации и ВОЗ [32].
На современном уровне развития диабетологии применение высоких технологий и методов исследования на молекулярном и генетическом уровнях позволяет лучше понять тонкие молекулярные механизмы патогенеза сахарного диабета и особенно его поздних осложнений [7].
Исходя из этого, следует осуществлять раннюю диагностику и профилактику диабета, сосудистых и других осложнений [2, 3].
В последние годы достигнуто существенное увеличение продолжительности жизни больных сахарным диабетом 2-го типа, а также существенное улучшение качества жизни этих людей [6, 9, 15]. Однако с увеличением продолжительности жизни больных на первый план выступила новая, чрезвычайно важная проблема — нарастание по частоте и тяжести поздних осложнений заболевания с поражением практически всех органов и систем [6, 9].
Заболеваемость населения сахарным диабетом имеет и особую социальную значимость, которая состоит в том, что он приводит к ранней инвалидизации и летальности в связи с поздними сосудистыми осложнениями. К ним относятся: микроангиопатии (ретинопатия, нефропатия и гастропатия), макроангиопатии (инфаркт миокарда, инсульт, гангрена нижних конечностей) [17].
Диабетические кардионейронефро- и ретинопатии до сих пор остаются фатальными осложнениями сахарного диабета, так как неизбежно ведут к гибели больных от терминальной почечной и сердечной недостаточности [24].
Наиболее перспективным и экономичным для здравоохранения направлением в развитии современной диабетологической помощи является профилактика сосудистых осложнений сахарного диабета, которая возможна только при ранней диагностике и своевременном назначении патогенетической терапии.
По данным Stender S. и соавт. [28] у 30–75% больных диабетом нарушаются функции желудочно-кишечного тракта. Частоту поражения органов пищеварения при диабете можно в основном объяснить нейропатией автономной нервной системы, в первую очередь поражением блуждающего нерва. При этом определенное значение имеет локальное нарушение микроциркуляции, особенно заметное при поражении зубов и десен. Так, клинические признаки диабетического пародонтита в виде пастозности и кровоточивости десен, множественного кариеса, зубных отложений, расшатывания и выпадения зубов, сопровождающегося почти всегда пиореей, сочетаются с микроангиопатией примерно у 2/3 больных сахарным диабетом [3].
Также у этих пациентов страдают и желудок, и кишечник; развиваются диабетическая энтеропатия, приводящая к расширению желудка и нарушению регуляции процессов пищеварения, к запорам и поносам; развивается тяжелое осложнение, связанное с нервными нарушениями, — атония сфинктера и недержание кала. Возникновение язвенной болезни сахарный диабет не инициирует. При плохой компенсации сахарного диабета нарушается нормальное функционирование печени, развивается гепатомегалия [13, 14].
Диабет сопровождается заболеваниями гастродуоденальной системы, что обусловлено степенью тяжести расстройств углеводного обмена. Нарушения метаболических процессов у больных сахарным диабетом носят вторичный характер, что взаимосвязано с изменениями моторной функции желудка и двенадцатиперстной кишки, а также с деструктивными процессами в слизистой оболочке. Аутоиммунная реакция к Helicobacter pylori в слизистой оболочке желудка и двенадцатиперстной кишки лежит в основе дистрофических и некробиотических процессов, приводящих к ульцерогенезу [13, 14].
Проведенная работа может послужить основой для создания новых подходов к лечению больных сахарным диабетом 2-го типа с учетом изменений гастродуоденальной системы.
В патогенезе диабета в последние годы особенно интенсивно исследуют нарушения со стороны нервной системы, в том числе и сенсорные нейропатии [23]. Как правило, при диабете характерно множественное поражение ряда периферических нервов (полинейропатия), но в некоторых случаях может развиваться диабетическая мононейропатия [17, 19]. Развивается в результате поражения эндоневральных сосудов, что подтверждается наличием взаимосвязи между толщиной базальной мембраны этих сосудов и плотностью нервных волокон в периферическом нерве при сахарном диабете. Более 50% больных сахарным диабетом страдают диабетической полинейропатией.
Частота поражений нервной системы при сахарном диабете зависит не только от длительности заболевания, но и от возраста больных. Чаще всего они появляются у больных старше 50 лет после какого-либо продолжительного периода существования сахарного диабета [3, 15].
В попытке раскрыть причины несостоятельности терапии сахаропонижающими препаратами у взрослых больных сахарным диабетом без ожирения Sa и соавт. [26] называют два фактора: аутоантитела к островковым клеткам или обратимая рефрактерность бета-клеток. Данные исследования показали, что безуспешность лечения сахароснижающими препаратами обусловлена наличием аутоантител и десенситизацией бета-клеток. Аутоантитела к бета-клеткам могут присутствовать у 44% больных. Но у больных с аутоантителами бета-клетки сохраняют способность восстанавливать свою функцию после периода отдыха в результате инсулинотерапии. Сохранность ответа бета-клеток с восстановленной в результате инсулинотерапии функцией на действие сахароснижающих препаратов не известна и требует изучения.
В мировой литературе остро поднимается роль специализированной терапии больных сахарным диабетом 2-го типа, с учетом современных достижений в клинической диабетологии [18].
Наиболее распространенным является использование метформина (Метфогамма), который снижает прибавку массы тела, уменьшает потребность в инсулине и улучшает контроль гликемии, повышает качество жизни. Лечение метформином следует рекомендовать при переходе на инсулинотерапию диабета 2-го типа. Показано, что метформин существенно не влияет на артериальное давление у больных сахарным диабетом 2-го типа, получающих интенсивную инсулинотерапию [14, 16]. Данный препарат следует принимать по 1 таблетке 1–2 раза в день, во время или после еды. Дозировка 500, 850 и 1000 мг назначается индивидуально в зависимости от концентрации глюкозы в крови.
Выявлено сходство глюкозопонижающего действия пиоглитазона, метформина и глимепирида у больных с вновь диагностированным сахарным диабетом 2-го типа. Отмечены особенности действия глимепирида (Амарил) в отношении быстрого снижения концентрации глюкозы в плазме крови, который принимается утром до еды по 1 таблетке (начальная доза 1 мг) под контролем концентрации глюкозы крови. Также отмечено благоприятное действие пиоглитазона (производное тиазолидиндионового ряда) на концентрацию глюкозы в плазме крови натощак и жирных кислот, что следует учитывать при индивидуальном выборе препаратов [14]. Пиоглитазон назначается внутрь 1 раз в день (независимо от приема пищи). Монотерапия пиоглитазоном 15–30 мг/сут, при необходимости доза может быть увеличена до 45 мг/сут.
При сахарном диабете достаточно часто выявляется патология со стороны органов полости рта. При этом одни поражения находятся в связи с сахарным диабетом, другие, хотя и не так тесно, связаны с этим заболеванием, тем не менее достоверно чаще встречаются среди лиц, больных сахарным диабетом [11, 12].
Слизистая оболочка полости рта, в частности язык, свидетельствует о состоянии здоровья и в первую очередь отражает состояние полости рта и желудочно-кишечного тракта [13]. Полость рта является наиболее ранним и тонким индикатором различных расстройств обмена веществ в организме, и, следовательно, изучение состояния слизистой полости рта в возрастном аспекте может помочь в разрешении некоторых диагностических и дифференциально-диагностических задач [11, 12, 13].
Вкусовая сенсорная система определяется сегодня как морфофизиологическая система, обеспечивающая восприятие и анализ химических веществ, поступающих в полость рта, а также отражающая функциональное состояние организма.
Уменьшение численности вкусовых почек приводит к снижению вкусовой чувствительности [11, 12]. У больных сахарным диабетом 2-го типа этому способствует нарушение ауторегуляции церебрального кровотока с вегетативной нейропатией [11].
Утрата вкусового ощущения существенно снижает качество жизни и ухудшает общее и социальное состояние здоровья человека [11, 12].
Итальянские исследователи провели крупномасштабное исследование по этиологии нарушений вкуса среди популяции. Авторы установили, что нарушение вкуса вызывается широким спектром причин: нервными, эндокринными, метаболическими, инфекционными, иммунологическими, медикаментозными, хирургическими. Вкусовая сенсорная система уязвима как для внутренних, так и для внешних факторов [25].
В ряде случаев извращения вкуса вызываются заболеваниями внутренних органов, нарушением обмена веществ; ощущение горечи отмечается при заболеваниях печени и желчного пузыря, ощущение кислоты — при желудочных диспепсиях, ощущение сладкого во рту — при выраженных формах сахарного диабета [4].
На фоне развития изменений слизистой оболочки полости рта с явлениями атрофии, повышенным ороговением эпителия и появлением эрозий на языке отмечено прогрессирующее уменьшение количества функционирующих грибовидных сосочков и извращение вкусового восприятия [11, 12].
Многие заболевания слизистой оболочки полости рта и языка, являясь отражением каких-либо патологических процессов в других органах, приводят к изменению функционального состояния вкусового анализатора. При этом изменение вкусовой чувствительности может быть ранним признаком заболевания организма [8]. Но, несмотря на то, что эти симптомы могут иметь диагностическое значение, работ, посвященных изучению вкусовой сенсорной системы, в этом аспекте насчитывается немного [7].
В деятельности вкусового анализатора существенную роль играет такой пищевой гуморальный фактор, как содержание глюкозы в крови, который является ведущим компонентом пищевой биологической потребности, обусловливающей формирование пищевого мотивационного состояния [7].
Нарушение гомеостаза глюкозы является патогенетическим признаком заболевания сахарного диабета. Это заболевание поражает людей разных возрастных и социальных групп, среди которых с каждым годом увеличивается число лиц молодого возраста. На ранних стадиях патологии углеводного обмена, когда человек ощущает себя здоровым, могут появляться первые признаки разбалансированности в четко отлаженном глюкозном гомеостазе, изменение чувствительности различных воспринимающих структур, в том числе вкусовой сенсорной системы [7, 12].
Для изучения вкусовой рецепции при диабете был использован наряду с пороговым и метод функциональной мобильности, при этом показано, что нарушение вкусового восприятия находится в коррелятивных отношениях с тяжестью заболевания и уровнем сахара в крови [7]. Были отмечены особенности вкусовой чувствительности при сахарном диабете у детей [7].
Нарушение процессов восприятия при сахарном диабете может распространяться и на обонятельный анализатор. Так, Takayama и соавт. [30] приводят описание острой потери чувства обоняния у мужчины 61 года с сахарным диабетом 2-го типа. После нескольких лет успешного лечения с помощью диеты (1600 ккал) и без приема лекарственных средств симптомы гипосмии исчезли. Эти авторы полагают, что гипосмия была вызвана диабетической мононейропатией первого черепного нерва (n. olfactorius).
Состояние глюкозного гомеостаза, поддержание которого осуществляется соответствующей функциональной системой, принадлежит к числу критериев здоровья и слаженной работы системы. Данное положение подтверждается изучением вкусового восприятия у практически здоровых людей при внутривенном введении глюкозы, а также изучением гуморального фона гастролингвального рефлекса [13].
Принимая во внимание известные в литературе данные о роли вкусового рецепторного аппарата в деятельности целостного организма, а особенно при сахарном диабете, исследование пороговой густометрии, определение функциональной мобильности вкусовых сосочков языка могут быть использованы в диагностических целях для профилактики, раннего выявления и своевременного лечения нейропатии у больных сахарным диабетом 2-го типа.
Литература
Д. А. Кахраманова
А. Л. Давыдов, доктор медицинских наук, профессор
В. А. Ольхин, доктор медицинских наук, профессор
МГМСУ, Москва
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Заедами принято называть трещины в уголках рта, возникающие при поражении слизистых оболочек полости рта и губ и переходящие на кожу. Заеды – это разговорный термин, в медицинской среде подобные нарушения целостности кожи и слизистых называются ангулярным хейлитом, ангулитом, ангулярным стоматитом, угловым стоматитом, щелевидным импетиго.
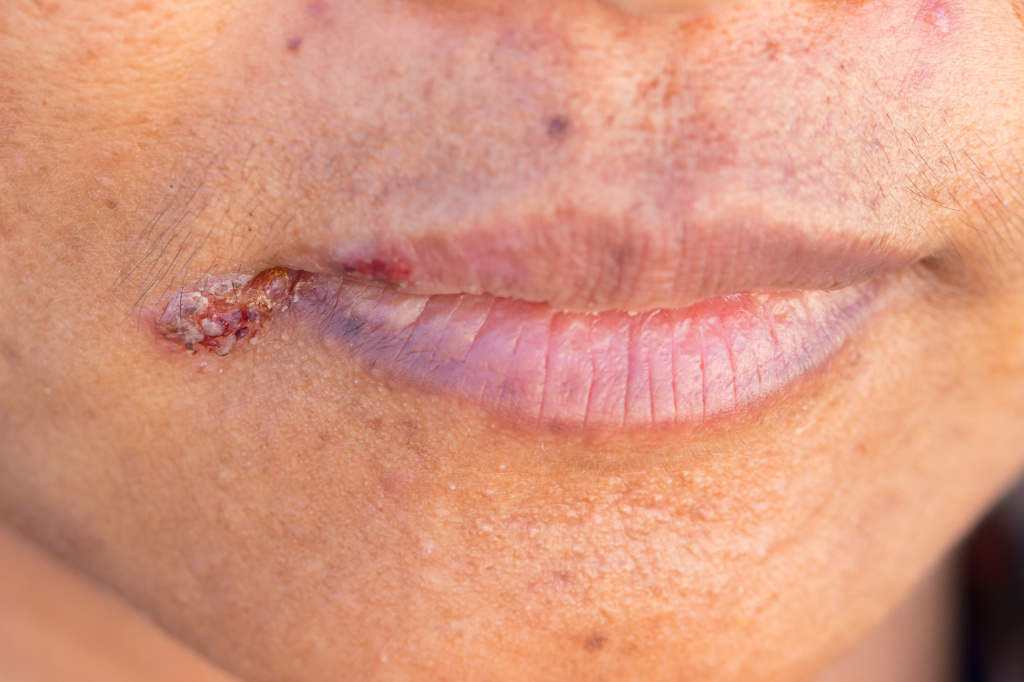
Заеды вначале проявляются покраснением кожи в уголках рта, шелушением, после чего возникают трещинки и кровоточивость. В особенно запущенных случаях могут появляться язвочки и пузыри. Для заед характерна болезненность, зуд или жжение в уголках губ при попытке широко открыть рот (например, при зевоте), разговоре и даже приеме пищи.
У многих пациентов заеды становятся хроническими или рецидивирующими. Главная опасность ангулярного стоматита в том, что заеды являются воротами для проникновения в организм различных инфекций.
Разновидности заед
Кандидозные заеды – грибковое поражение кожи уголков губ.
Стрептококковые заеды – бактериальное поражение кожи уголков губ.
Заеды смешанной этиологии – одновременное грибковое и бактериальное поражение кожи уголков губ.
По течению различают:
Острые заеды – обычно являются дерматологическим дефектом кожи, а не симптомом другого заболевания, хорошо поддаются лечению, не рецидивируют.
Хронические заеды имеют длительное, рецидивирующее течение с формированием глубоких трещин. Могут сигнализировать о снижении иммунитета.
Заеды могут быть с одной или с обеих сторон рта.
Возможные причины заед в углах рта
Самая частая причина неприятных трещинок в углах рта - размножение условно-патогенной микрофлоры полости рта при снижении иммунитета в осенне-весенний период. Главными возбудителями являются стрептококки и грибы Candida.
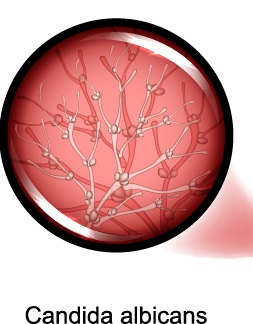
В норме эти микроорганизмы в небольшом количестве присутствуют на коже, но при сниженном иммунитете в сочетании с микротравмами и недостаточной личной гигиеной они проникают в кожу, вызывая воспалительный процесс. К факторам, способствующим прогрессированию воспаления, относят сахарный диабет, различные заболевания кожи, резкую смену климата, посещение общественных бань, использование чужих полотенец и других средств личной гигиены, травмирование кожи вокруг рта путем выдавливания прыщей, расчесов, порезов во время бритья, ношение съемного зубного протеза.
Если причиной заед являются стрептококки, то после появления красноты образуются пузыри с гнойным содержимым (фликтены), которые быстро лопаются и оставляют за собой щелевидные трещины. Заживают они долго с образованием корочек. Пациентов беспокоит сильный зуд, невозможность безболезненно открыть рот, слюнотечение. Заболевание может сопровождаться длительным насморком.
В случае грибкового (кандидозного) поражения в уголках рта появляются эрозии и трещины, окруженные беловатыми точками (слущенными клетками эпителия). Иногда трещина покрыта беловатым налетом, который легко и безболезненно отделяется. Пузыри с гнойным содержимым и корки не образуются.
Распространены случаи возникновения ангулярного хейлита после длительного курса антибактериальной, цитостатической терапии или лечения глюкокортикостероидными гормонами.
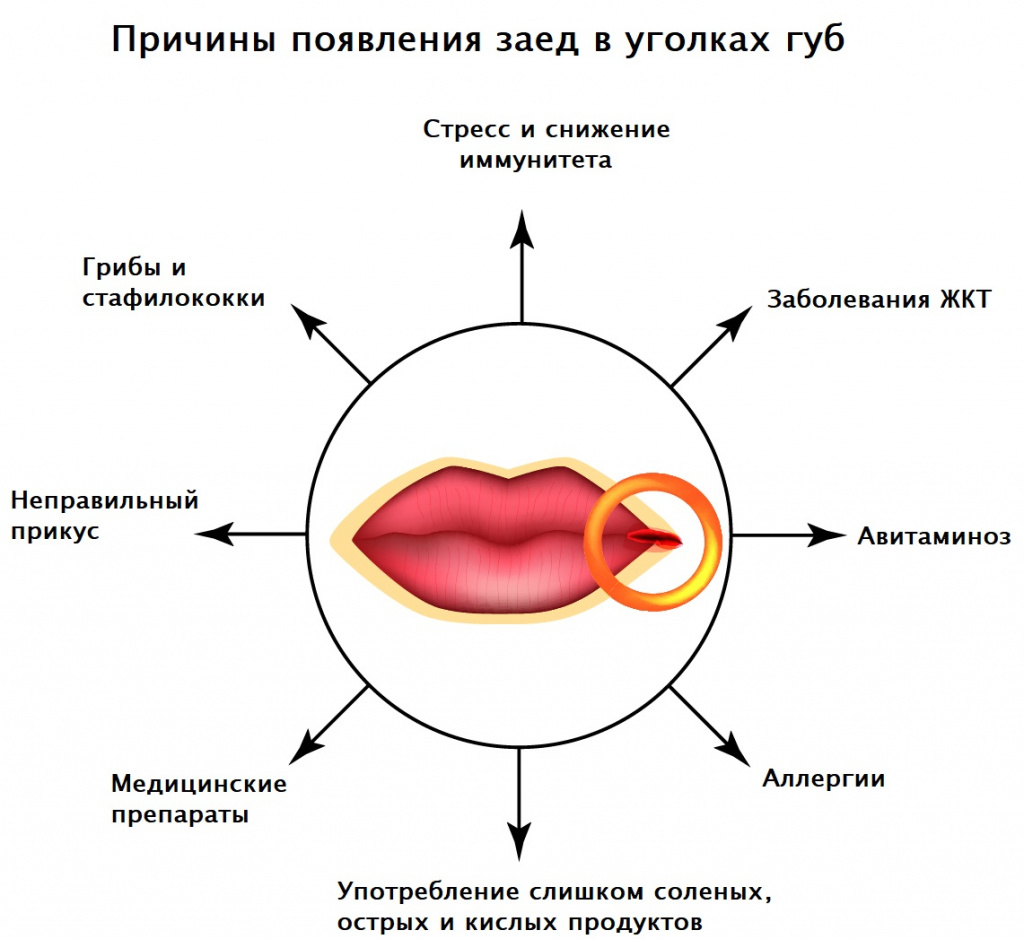
При каких заболеваниях могут появиться заеды в уголках рта?
Заеды в углах рта могут возникать при железодефицитной анемии, кожных патологиях (псориазе, атопическом дерматите, стрептококковых поражениях кожи), сахарном диабете, недостатке витамина А и витаминов группы В, аллергических реакциях на косметические средства или средства личной гигиены (например, зубные пасты), иммунодефицитных состояниях (в том числе ВИЧ-инфекции), язвенной болезни желудка и двенадцатиперстной кишки, эрозивном гастрите, геморрое.
Ангулярный стоматит следует дифференцировать с сифилисом и туберкулезом, которые могут быть схожи по своим симптомам на одном из этапов развития инфекции. При сифилисе формируется эрозия, покрытая серовато-белым налетом, часто она безболезненная и имеет уплотнение в своем основании. У больных туберкулезом общее состояние тяжелое, язва болезненная, ее края подрыты.
К каким врачам обращаться при появлении заед?
Важно помнить, что заеды, особенно хронические и рецидивирующие, могут быть симптомом серьезного заболевания, поэтому необходимо проконсультироваться со специалистом.
С ангулярным стоматитом можно обратиться к врачу-терапевту , педиатру, дерматологу , стоматологу.
Диагностика и обследование
Для постановки точного диагноза необходимо обследование, которое обычно включает:
-
соскоб с поверхности эрозии (бактериологическое исследование показывает причину заед в случае присутствия стрептококков или грибов);
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Заедами принято называть трещины в уголках рта, возникающие при поражении слизистых оболочек полости рта и губ и переходящие на кожу. Заеды – это разговорный термин, в медицинской среде подобные нарушения целостности кожи и слизистых называются ангулярным хейлитом, ангулитом, ангулярным стоматитом, угловым стоматитом, щелевидным импетиго.

Заеды вначале проявляются покраснением кожи в уголках рта, шелушением, после чего возникают трещинки и кровоточивость. В особенно запущенных случаях могут появляться язвочки и пузыри. Для заед характерна болезненность, зуд или жжение в уголках губ при попытке широко открыть рот (например, при зевоте), разговоре и даже приеме пищи.
У многих пациентов заеды становятся хроническими или рецидивирующими. Главная опасность ангулярного стоматита в том, что заеды являются воротами для проникновения в организм различных инфекций.
Разновидности заед
Кандидозные заеды – грибковое поражение кожи уголков губ.
Стрептококковые заеды – бактериальное поражение кожи уголков губ.
Заеды смешанной этиологии – одновременное грибковое и бактериальное поражение кожи уголков губ.
По течению различают:
Острые заеды – обычно являются дерматологическим дефектом кожи, а не симптомом другого заболевания, хорошо поддаются лечению, не рецидивируют.
Хронические заеды имеют длительное, рецидивирующее течение с формированием глубоких трещин. Могут сигнализировать о снижении иммунитета.
Заеды могут быть с одной или с обеих сторон рта.
Возможные причины заед в углах рта
Самая частая причина неприятных трещинок в углах рта - размножение условно-патогенной микрофлоры полости рта при снижении иммунитета в осенне-весенний период. Главными возбудителями являются стрептококки и грибы Candida.

В норме эти микроорганизмы в небольшом количестве присутствуют на коже, но при сниженном иммунитете в сочетании с микротравмами и недостаточной личной гигиеной они проникают в кожу, вызывая воспалительный процесс. К факторам, способствующим прогрессированию воспаления, относят сахарный диабет, различные заболевания кожи, резкую смену климата, посещение общественных бань, использование чужих полотенец и других средств личной гигиены, травмирование кожи вокруг рта путем выдавливания прыщей, расчесов, порезов во время бритья, ношение съемного зубного протеза.
Если причиной заед являются стрептококки, то после появления красноты образуются пузыри с гнойным содержимым (фликтены), которые быстро лопаются и оставляют за собой щелевидные трещины. Заживают они долго с образованием корочек. Пациентов беспокоит сильный зуд, невозможность безболезненно открыть рот, слюнотечение. Заболевание может сопровождаться длительным насморком.
В случае грибкового (кандидозного) поражения в уголках рта появляются эрозии и трещины, окруженные беловатыми точками (слущенными клетками эпителия). Иногда трещина покрыта беловатым налетом, который легко и безболезненно отделяется. Пузыри с гнойным содержимым и корки не образуются.
Распространены случаи возникновения ангулярного хейлита после длительного курса антибактериальной, цитостатической терапии или лечения глюкокортикостероидными гормонами.

При каких заболеваниях могут появиться заеды в уголках рта?
Заеды в углах рта могут возникать при железодефицитной анемии, кожных патологиях (псориазе, атопическом дерматите, стрептококковых поражениях кожи), сахарном диабете, недостатке витамина А и витаминов группы В, аллергических реакциях на косметические средства или средства личной гигиены (например, зубные пасты), иммунодефицитных состояниях (в том числе ВИЧ-инфекции), язвенной болезни желудка и двенадцатиперстной кишки, эрозивном гастрите, геморрое.

Ангулярный стоматит следует дифференцировать с сифилисом и туберкулезом, которые могут быть схожи по своим симптомам на одном из этапов развития инфекции. При сифилисе формируется эрозия, покрытая серовато-белым налетом, часто она безболезненная и имеет уплотнение в своем основании. У больных туберкулезом общее состояние тяжелое, язва болезненная, ее края подрыты.
К каким врачам обращаться при появлении заед?
Важно помнить, что заеды, особенно хронические и рецидивирующие, могут быть симптомом серьезного заболевания, поэтому необходимо проконсультироваться со специалистом.
С ангулярным стоматитом можно обратиться к врачу-терапевту , педиатру, дерматологу , стоматологу.
Диагностика и обследование
Для постановки точного диагноза необходимо обследование, которое обычно включает:
-
соскоб с поверхности эрозии (бактериологическое исследование показывает причину заед в случае присутствия стрептококков или грибов);
Среди заболеваний красной каймы губ и слизистой оболочки рта у детей наиболее распространены афтозный стоматит и хейлит. Стоматит в свою очередь подразделяется на острый, подострый и рецидивирующий. Патологический процесс может быть представлен эри
Среди заболеваний красной каймы губ и слизистой оболочки рта у детей наиболее распространены афтозный стоматит и хейлит.
Стоматит в свою очередь подразделяется на острый, подострый и рецидивирующий. Патологический процесс может быть представлен эритематозной, везикуло-эрозивной, язвенной или некротической формами. Этиологические и патогенетические причины возникновения стоматита бывают самыми различными, в том числе могут иметь место механические повреждения слизистой оболочки полости рта.
Однако, как отмечают некоторые авторы, чаще встречается афтозный стоматит, имеющий инфекционно-аллергическую природу. Клинически он проявляется возникновением округлого (до 1 см в диаметре) воспалительного элемента в виде пятна с пузырьком на поверхности, который со временем вскрывается и образует эрозию с округлыми очертаниями, очень болезненную, серовато-белого или желтовато-серого цвета.
Эрозия окружена воспалительным венчиком, заживает она в течение 1-7 дней, не оставляя следов. При расположении инфильтрата вокруг слюнной железы афта представлена язвой с инфильтрированными краями и дном, заживает она в течение 2 месяцев, оставляет после себя рубцы. Рецидивы заболевания чаще возникают в весенне-осенний период. Тяжесть заболевания может со временем нарастать: увеличивается количество афт и длительность их заживления достигает 2-4 недель, учащаются рецидивы. У детей этот процесс часто сопровождается гингивитами и пародонтитами.
Хейлиты чаще встречаются у детей, страдающих атопическим дерматитом. В процесс вовлекается красная кайма губ и кожа периоральной области — это поражение носит название атопического хейлита. Сильнее всего поражается область углов рта, при этом процесс никогда не затрагивает слизистую полости рта. У больных вначале возникает зуд, появляется эритема с четкими границами и отечность красной каймы губ. На месте расчесов могут появляться корочки. Явления острого воспаления быстро стихают, уступая место лихенизации губ. Поверхность красной каймы губ шелушится мелкими чешуйками и прорезана тонкими радиальными бороздками; кожа в углах рта остается инфильтрированной более длительное время, что ведет к возникновению трещин.
Лечение данной патологии, особенно у детей, должно быть комплексным; особое внимание следует уделить санации очагов хронической инфекции в полости рта. Местная терапия должна включать обезболивающие, антисептические и эпителизирующие средства. Так как эффективность обычных средств, применяемых при лечении афтозного стоматита и атопического хейлита, недостаточно высока, мы попытались найти средство, повышающее эффективность терапии и разрешенное к применению у детей. Таблетированные формы метронидазола давно используются в комплексной терапии гастрита, язвы желудка и двенадцатиперстной кишки в детской практике, а также при лечении амебной дизентерии, для стимуляции репаративных процессов. Эффективность этих средств объясняется возможностью воздействия на Helicobacter pylori и вызванный им гастрит [1].
О действенности метронидазола при лечении болезней периодонта сообщало большое количество авторов. Препарат оказался эффективен в терапии заболеваний, связанных с анаэробной флорой, простейшими и бактериями, кроме того, отмечалась нормализация облигатной флоры в полости рта [2, 3]. Хорошая переносимость при применении местной формы метронидазола в полости рта в сочетании с системными антибиотиками также была отмечена во многих исследованиях.
В состав геля метрогил дента входит метронидазол, обладающий вышеперечисленными свойствами, а также антисептик хлоргексидин, эффективный против грамотрицательной и грамположительной флоры, липофильных вирусов, дрожжей и дерматофитов [4]. Этим сочетанием объясняется высокая эффективность геля в терапии и профилактике инфекционных заболеваний полости рта. А так как одной из причин возникновения и рецидивирования афтозного стоматита является именно инфекция и, кроме того, длительность течения хейлита, как правило, зависит от присоединения вторичной инфекции, то выбор данного препарата при лечении этих заболеваний является наиболее оптимальным.
Удобство применения геля у детей связано также с тем, что вспомогательными веществами, входящими в его состав, являются ментол и сахарин натрия, придающие гелю приятный сладковатый ментоловый вкус, в связи с чем нанесение геля не вызывает у детей отрицательных эмоций.
Мы применяем гель метрогил дента в лечении афтозного стоматита у детей. Под нашим наблюдением находились 19 детей с рецидивирующим афтозным стоматитом в возрасте от 5 до 16 лет. Препарат назначался 3 раза в день на афты. После нанесения геля пациентам не рекомендовалось полоскать рот и принимать пищу в течение 30 минут. Эффект отмечался на вторые сутки и выражался в уменьшении болевых ощущений и воспалительных явлений. Эпителизация наблюдалась в течение 3-5 дней. Как правило, процесс протекал на фоне заболеваний желудочно-кишечного тракта и полости рта, чаще всего речь шла о дискинезии желчевыводящих путей и гингивите. Благодаря назначению геля метрогил дента в течение 10 дней 1 раз на ночь на десны у 11 детей не наблюдалось рецидивов заболевания в течение 6 месяцев. У 5 пациентов препарат применялся при первичном афтозном стоматите на фоне пиодермии кожи, эффект наблюдался на 3-4-е сутки.
При хейлитах препарат назначался у 15 детей в возрасте от 5 до 15 лет.
Препарат наносился на очаги воспаления 2 раза в день, эпителизация трещин наступала на 4-5-е сутки, после чего препарат принимали 1 раз в день в сочетании с цералином в течение 2 недель. Данное сочетание препаратов позволило достаточно быстро купировать острые проявления хейлита, уменьшить зуд и инфильтрацию в углах рта, что позволило избежать повторного появления трещин.
У всех пациентов отмечалась хорошая переносимость препарата, не наблюдалось никаких побочных эффектов, у детей младшей группы нанесение препарата не вызывало никаких отрицательных эмоций.
Читайте также:

