При вич делают рентген
Обновлено: 25.04.2024
Естественный радиационный фон.
Все мы подвергаемся ионизирующему облучению в течение жизни, и доля облучения, полученная при рентгеновских исследованиях, составляет меньшую его часть. За счет чего это происходит? Дело в том, что существует естественный радиационный фон, которому все мы подвергаемся каждый день и каждую секунду. Это естественное излучение от стен, солнца, воздуха, грунта и других источников. Организм человека привык справляться с этим воздействием. Более того, существуют исследования, которые доказали, что если поместить живой организм в искусственную среду, где не будет радиационного фона, то это губительно скажется на его здоровье. Естественный фон в большинстве регионов земли составляет около 3 мЗв в год. Однако существуют районы, где он в десятки раз выше, и в них не отмечалось повышенной заболеваемости онкологическими или другими заболеваниями. Например, в Бразильском городе Гуарапари, который является популярным курортом, уровень естественно радиационного фона колеблется от 54 до 131 мЗв в год, то есть более чем в 18 раз больше, чем большинстве других регионов.
Рентгеновское облучение.
| Диагностическая процедура | Типичная эффективная доза, мЗв | Эквивалентно числу РГ грудной клетки | Эквивалентно природному фону за(при фоне 3 мЗв в год) |
| Денситометрия в 3х точках | 0,002 | 0,1 | 7 часов |
| Денситометрия предплечья | 0,00002 | 0,001 | 4 минуты |
| Грудная клетка (прямой) | 0,02 | 1 | 3 дня |
| РГ черепа | 0,07 | 3,5 | 11 дней |
| Поясничный отдел позвоночника | 1,3 | 65 | 7 месяцев |
| Таз | 0,7 | 35 | 4 месяца |
| В/в урография | 2,5 | 125 | 14 месяцев |
| Рентгеноскопия желудка | 3 | 150 | 16 месяцев |
| Иригография | 7 | 350 | 3,2 года |
| КТ головы | 2,3 | 115 | 1 год |
| КТ грудной клетки | 8 | 400 | 3,6 года |
| КТ живота или таза | 10 | 500 | 4,5 лет |
| Сцинтиграфия скелета (Тс-99m) | 4 | 200 | 1,8 лет |
| ПЭТ (F-18FDG) | 5 | 250 | 2,3 года |
Из приведенной таблицы мы видим, что лучевая нагрузка при разных исследованиях может отличаться в сотни раз и даже больше. В связи с этим, наверное, логично бы было и подходы к назначению и обоснованию исследований с разной лучевой нагрузкой иметь разные. Однако нужно сказать, что даже при исследованиях с самой высокой лучевой нагрузкой никогда не было зафиксировано никаких последствий для здоровья пациента, т.к. даже легкая степень лучевой болезни возникает только при одномоментном облучении дозой около 1 Зв. Это эквивалентно 100 компьютерным томограммам живота или таза подряд (именно подряд, потому, что если растянуть это на несколько дней, эффект будет гораздо слабей). Таким образом, развитие лучевой болезни при рентгеновских исследованиях не представляется возможным. Когда мы рассуждаем о вреде для пациента, то речь идет лишь о возможных отдаленных последствиях таких, например, как онкологические заболевания. Хотя связь между онкологическим заболеванием и рентгеновским исследованием никогда не была доказана.
Заключение.
Рентгеновское исследование – это очень важный, простой, доступный, точный метод, и бояться его не нужно, однако исследования с относительно высокой лучевой нагрузкой, такие как компьютерная томография, рентгеноскопия, сцинтиграфия или ПЭТ, должны проводиться строго по медицинским показаниям и по назначению врача.
а) Определение:
• Совокупность симптомов и инфекционных поражений, обусловленных повреждением иммунной системы человека ВИЧ:
о Наиболее частые осложнения со стороны опорно-двигательной системы включают инфекцию, синдром артрита, аномалии костного мозга, миозит и опухоли
б) Визуализация:
1. Рентгенография костей, суставов при ВИЧ и СПИД:
• Остеопения (46-67%); остеопоротические переломы
• Остеомиелит:
о Периостальная реакция
о Разрушение границы костной ткани
о Реактивное костеобразование
о Бациллярный ангиоматоз: литические очаги с четкими границами
• Септический артрит:
о Выпот
о Потеря субхондральной костной ткани (остепеничная, менее четкая)
• Остеонекроз:
о На ранней стадии наблюдается относительное склерозирование центральной части головки бедренной кости
о На поздней стадии наблюдаются субхондральные линии перелома с просветлением и коллапс
• Опухоль: может быть костной или мягкотканной:
о Пограничное литическое разрушение костной ткани
о Периостальная реакция, прорыв кортикальной пластинки
о Глубокое мягкотканное объемное образование: искривляет жировые пространства
о Саркома Капоши: бляшкоподобные кожно-слизистые образования:
- Редко наблюдается поражение смежных костных тканей
• ВИЧ-ассоциированный артрит:
о Отек мягких тканей, периостит
о Околосуставная остеопения
о Сужение хряща, эрозии
(Слева) МРТ, PD-ВИ, режим подавления сигнала от жира, аксиальный срез: у пациента со СПИД с миозитом и фасциитом определяется усиление сигнала на Т2ВИ в широких мышцах бедра, распространяющееся в заднем направлении. По ходу фасциальных пространств прослеживается жидкость.
(Справа) МРТ, постконтрастное Т1 ВИ, режим подавления сигнала от жира, корональный срез: аномальное контрастирование латеральной широкой и полуперепончатой мышц бедра. У этого пациента со СПИД имеется миозит. Обратите внимание на очаги отсутствия накопления контраста, что говорит о мионекрозе. (Слева) МРТ, PD-ВИ, режим подавления сигнала от жира, корональный срез: у ВИЧ-инфицированного пациента, употребляющего внутривенные наркотики, определяется септический артрит с разрушением плечевого сустава и воспалительными изменениями окружающих мягких тканей. Обратите внимание на абсцесс мягких тканей в стенке грудной клетки.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, корональный срез: определяется жидкость в левом крестцово-подвздошном сочленении В и высокая интенсивность сигнала от прилегающих костей. Обратите внимание на разбухание подвздошной кости. Это случай септического артрита у пациента с ВИЧ. Наиболее часто инфекционным агентом является S. Aureus. (Слева) МРТ, постконтрастное Т1ВИ, режим подавления сигнала от жира, сагиттальный срез: определяется распространение туберкулезного дисцита/остеоми-елита грудного отдела позвоночника под связкой с поражением нескольких позвонков. Обратите внимание на крупный абсцесс мягких тканей сзади.
(Справа) МРТ, постконтрастное Т1ВИ, режим подавления сигнала от жира, аксиальный срез: у пациента с ВИЧ определяется диффузное набухание мягких тканей и отек подкожно-жировой клетчатки. Также определяется многокамерное скопление жидкости, окруженное толстым ободком контрастирования. Пиомиозит локализован в области проведения инъекций.
2. МРТ костей, суставов при ВИЧ и СПИД:
• ВИЧ-ассоциированные изменения костного мозга:
о Репопуляция костного мозга, обусловленная анемией при хроническом течении заболевания:
- Очаговая или диффузная, умеренное снижение ИС на Т1 ВИ
- Остается гипоинтенсивной при использовании последовательностей, чувствительных к жидкости
- Минимальное контрастирование после введения контрастного вещества
- Пропадание сигнала >20% при визуализации в противофазу, обусловленное остаточной жировой тканью костного мозга
о Замещение костного мозга опухолью:
- Очаговое выраженное снижение ИС на Т1 ВИ
- Неоднородное ↑ ИС на Т2 ВИ
- Контрастирование >35% после введения контраста
- Нет пропадания сигнала при визуализации в противофазу
- Наиболее часто развивается лимфома; опоясывающее проникновение через кортикальное вещество
о Серозная атрофия (истощение красного и желтого костного мозга):
- Обычно наблюдается у истощенных пациентов (минимальная выраженность подкожно-жировой клетчатки), связана с голоданием
- Очаги серого сигнала на Т1 ВИ, ↑ ИС на последовательностях, чувствительных к жидкости
- Обычно сливные (изначально несколько мелких очагов)
• Инфекция мягких тканей:
о Целлюлит: в пределах подкожно-жировой клетчатки
о Некротизирующий фасциит:
- Распространенное скопление фасциальной жидкости с высокой ИС на Т2 ВИ
- ± воздух в мягких тканях, ± некроз мышц
о Пиомиозит:
- Низкая интенсивность сигнала на Т1 ВИ (± гиперинтенсивный ободок, связанный с продуктами распада крови), высокая интенсивность сигнала на Т2 ВИ, контрастирование по типу ободка
• Остеомиелит:
о Низкая ИС на Т1 ВИ (сливные области)
о Высокая ИС при использовании последовательностей, чувствительных к жидкости
о Пораженный костный мозг накапливает контраст, также наблюдается контрастирование по типу ободка
• Септический артрит:
о Отек костного мозга околосуставных костей
о Выпот с контрастированием на фоне синовита
• Остеонекроз:
о Характерен симптом двойной линии; не специфичен для ВИЧ
• ВИЧ-ассоциированный артрит:
о Выпот, отек околосуставного костного мозга
о Нечасто наблюдаются эрозии и периостит
• Воспалительная миопатия:
о Повышенная интенсивность сигнала на последовательностях, чувствительных к жидкости
о При поражении мышц наблюдается накопление контраста
• ВИЧ-ассоциированная липодистрофия:
о Нормальный сигнал от жировой ткани, аномальное распределение (↓ или ↑)
о При симптоматике в жировом теле Гоффа может наблюдаться ↑ ИС на Т2 ВИ в режиме подавления сигнала от жира
(Слева) Рентгенография в ПЗ проекции: в правой нижней конечности определяется диффузное бляшкообразное утолщение мягких тканей опоясывающего характера. Картина неспецифична, но в дальнейшем был подтвержден классический случай СПИД-ассоциированной саркомы Капоши.
(Справа) МРТ Т1ВИ, корональный срез: определяется диффузное увеличение мягких тканей 3-го пальца стопы. Объемное образование имеет узловой характер и характеризуется неспецифическим сигналом, почти изоинтенсивным по отношению к мышечной ткани; это саркома Капоши. В редких случаях подобная кожно-слизистая саркома может распространяться на прилегающую кость. (Слева) МРТ, постконтрастное Т1ВИ, режим подавления сигнала от жира, сагиттальный срез: типичный случай СПИД-ассоциированной саркомы Капоши. Узловое утолщение мягких тканей в области большого пальца стопы накапливает контраст. Наличие саркомы Капоши позволяет подтвердить СПИД.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, аксиальный срез: у пациента с ВИЧ/СПИД определяется лимфома. Костный мозг с ↑ ИС замещает вертлужную впадину в виде мелкого ассоциированного мягкотканного объемного образования. Обычно при лимфоме наблюдается просачивание опухолевых клеток через мелкие дефекты кортикального вещества кости с формированием опоясывающего объемного образования, как и в этом случае. (Слева) МРТ Т1 ВИ, корональный срез: у этого пациента со СПИД и лимфомой определяется замещение вертлужной впадины костным мозгом с низкой интенсивностью сигнала. Обратите внимание на остеонекроз справа - частое осложнение СПИД.
(Справа) Рентгенография в боковой проекции, укладка в положении лягушки: у другого пациента определяется обширная субхондральная область просветления с минимальным уплощением В, что говорит о наличии остеонекроза. Такой процесс развивается у 4% пациентов с ВИЧ и, скорее всего, связан с лечением и сопутствующими факторами, такими как злоупотребление алкоголем.
г) Клинические особенности:
1. Проявления. Типичные признаки/симптомы:
о Проявления со стороны ОДС возникают на протяжении всего течения ВИЧ-инфекции, но встречаются чаще при развитии СПИД:
- 72% пациентов с ВИЧ → неинфекционные симптомы со стороны ОДС
о Артралгии и артрит: наиболее частая жалоба; выделено несколько синдромов:
- Синдром ВИЧ-ассоциированной суставной боли:
Сильная суставная боль; часто заставляет пациента обращаться в отделение неотложной помощи
Небольшое число суставов, асимметрична
Чаще поражаются коленный, локтевой и плечевой суставы
При обследовании нет признаков воспаления; тем не менее, следует подозревать септический артрит
Разрешается спонтанно, обычно в течение 24 часов
- ВИЧ-ассоциированный артрит:
Несимметричный олигоартрит с поражением крупных суставов
Встречается у 3-25% пациентов с ВИЧ
Считается вторичным по отношению к ВИЧ; в синовиальной оболочке обнаруживаются вирусные частицы
Ограниченный срок течения; в среднем протекает в течение 6-12 недель
- Воспалительный синдром восстановления иммунитета:
Развивается у пациентов, получающих высокоактивную антиретровирусную терапию (ВААРТ)
Парадоксальное ухудшение клинического состояния, обусловленное усилением воспалительного ответа к организмам, присутствующим до начала терапии
Часто в ответ на микобактериальную инфекцию
- Спондилоартропатии [хронический ревматоидный артрит (ХРА) и псориатический артрит]:
Более высокая встречаемость среди пациентов в ВИЧ (у 5-10% есть ХРА, у 6% - псориатический артрит)
У пациентов с ВИЧ артрит характеризуется агрессивным течением
о Остеонекроз:
- Встречается у 4,4% пациентов с ВИЧ
- Головка бедренной кости > коленный, плечевой, локтевой суставы
- Причиной считают ингибиторы протеазы (вызывают гиперлипидемию) + классические факторы риска
о Остеопороз в 46% случаев → риск перелома
о Гипертрофическая остеоартропатия, обусловленная легочной инфекцией
о Остеомиелит:
- Встречается у 1% пациентов с ВИЧ
- Часто эти пациенты употребляют внутривенные наркотики
- Наиболее часто вызывается S. aureus; также Salmonella, Pseudomonas, Streptococcus
- До ВААРТ в литических поражениях костной ткани часто отмечаются бактерии рода Bartonella
- При уровне СР4-клеток < 100 мкл учтите возможность атипичной микобактериальной и грибковой инфекции
о Септический артрит:
- Встречается у < 1% пациентов с ВИЧ:
Риск возникновения увеличивается по мере снижения числа CD4 клеток
- Наиболее часто вызван S. Aureus
о Синдром диффузного инфильтративного лимфоцитоза: схож с синдромом Шегрена:
- Двустороннее ↑ околоушных желез (часто значительное)
- Симптомы сухости
- Внеузловые очаги лимфоцитарной инфильтрации
о Жалобы со стороны мышечной системы:
- Миалгии встречаются у 30% пациентов с ВИЧ
- Полимиозит развивается на ранней стадии заболевания:
Слабость проксимальных мышц, ↑ креатинкиназы
Может быть признаком острой ВИЧ-сероконверсии у пациентов, прекративших ВААРТ
- Пиомиозит клинически неотличим от полимиозита; для диагностики требуется МРТ с контрастным усилением
- Невоспалительная миопатия, ассоциированная с терапией зидовудином
- Рабдомиолиз, обусловленный ингибиторами протеазы, алкоголем и наркотиками
(Слева) MPT, Т1, коронарный срез: у пациента с ВИЧ-СПИД определяется субхондральный перелом, указывающий на остеонекроз правого тазобедренного сустава. Также отмечается неполный патологический перелом левого тазобедренного сустава и небольшой очаг патологического сигнала в головке бедренной кости слева. Почти у половины пациентов с ВИЧ развивается остеопороз и имеется риск перелома.
(Справа) MPT, Т2, режим подавления сигнала от жира, коронарный срез, этот же пациента год спустя: состояние после артропластики правого тазобедренного сустава. Субкапитальный перелом левого тазобедренного сустава консолидировался, но отмечаются признаки остеонекроза этого сустава. (Слева) МРТ Т2ВИ, сагиттальный срез: определяется очень небольшое утолщение проксимального отдела конского хвоста. У этого пациента имеется СПИД, введение контраста необходимо для оценки слабо выраженной оппортунистической инфекции или новообразования.
(Справа) МРТ, постконтрастные Т1ВИ, аксиальный срез: у этого же пациента определяется диффузное контрастирование конского хвоста; это подтвержденный ЦМВ-радикулит. (Слева) МРТ T1ВИ, сагиттальный срез: у молодого ВИЧ(+) мужчины определяются множественные гипоинтенсивные очаги на фоне гипоинтенсивной репопуляции костною мозга. Это довольно неспецифичная картина; при исследовании биоптата подтверждена ранняя серозная атрофия.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, сагиттальный срез: у этою же пациента определяются небольшие гиперинтенсивные очаги. Это пример ранней серозной атрофии с атипичными признаками; как правило, такие образования сливаются, а пациенты более кахексичны, чем в этом случае.
2. Демография:
• Эпидемиология:
о У 75% пациентов со СПИД развиваются МС осложнения
о Артралгия/миалгия: у трети пациентов с ВИЧ
о Опухоли: саркома Калоши (СК) > НХЛ:
- СК наблюдается у 20% пациентов со СПИД; у пациентов с ВИЧ лимфома встречается в 60 раз чаще, чем у здоровых лиц; увеличение встречаемости НХЛ у пациентов со СПИД после введения в практику ВААРТ
о Остеонекроз встречается у 4,4% пациентов с ВИЧ, остеопороз - у 46%
3. Течение и прогноз:
• ВИЧ-инфекция может протекать латентно в течение многих лет
• Прогрессирование ВИЧ в СПИД занимает 11 лет с момента инфицирования
• Саркоидоз и аутоиммунные заболевания (ревматоидный артрит, СКВ) рецидивируют или ухудшаются на фоне ВААРТ
4. Лечение:
• Оптимизация ВААРТ
• Септический артрит: антибактериальная терапия, специфичная для микроорганизма
• Артрит: лечение то же, что и при ХРА/псориатическом артрите (БМАРП, возможно ингибиторы ФНО)
• Полимиозит: преднизон
• Синдром диффузного инфильтративного лимфоцитоза: преднизон; возможен ответ лишь на антиретровирусную терапию
д) Диагностическая памятка. Следует учесть:
• Жалобы со стороны ОДС у пациентов с ВИЧ могут быть обусловлены иммунодефицитом, прямым и непрямым(вторичной инфекцией, осложнениями медикаментозной терапии ВИЧ)
е) Список использованной литературы:
1. Booth ТС et al: Update on imaging of non-infectious musculoskeletal complications of HIV infection. Skeletal Radiol. 41(11): 1349-63, 2012
2. Nguyen BY et al: Rheumatic manifestations associated with HIV in the highly active antiretroviral therapy era. Curr Opin Rheumatol. 21(4):404-10, 2009
3. Marquez J et al: HIV-associated musculoskeletal involvement. AIDS Read. 14(4):175-9, 183-4, 2004
Диагностика связанных с ВИЧ/СПИД инфекций, опухолей головного мозга по КТ, МРТ
а) Определения:
• ВИЧ/СПИД-ассоциированные оппортунистические инфекции, новообразования
б) Визуализация:
1. Общие характеристики манифестации ВИЧ/СПИД:
• Лучший диагностический критерий:
о Первичная лимфома ЦНС (ПЛЦНС): накапливающие контраст очаги поражения, часто имеющие геморрагический/некроти-ческий характер и локализующиеся в структуре базальных ганглиев, перивентрикулярного БВ
о Саркома Капоши (СК): объемное образование мягких тканей, локализующееся в коже волосистой части головы, интенсивно накапливающее контраст
о Бактериальные абсцессы (БА): образования с кольцевым характером накопления контрастного вещества и ↑ интенсивности сигнала на ДВИ
о Аспергиллез (Ас): множественные образования с кольцевым характером контрастирования
о Нейросифилис (НС): кортикальные/субкортикальные инфаркты, гранулемы, лептоменингеальное контрастирование
о Доброкачественные лимфоэпителиальные ВИЧ-ассоциированные образования (ДЛО-ВИЧ): множественные кистозные объемные образования обоих околоушных слюнных желез
• Локализация:
о ПЛЦНС: 90% локализованы супратенториально; часто поражаются глубокие ядра серого вещества, перивентрикулярное белое вещество
о СК: лицо, кожа головы и шеи
о БА: обычно в супратенториальных отделах, лобной и теменной областях больших полушарий
о Ас: бассейны кровоснабжения СМА, перфорантных артерий кортикальной/субкортикальной областей, базальных ганглив/таламуса
о НС: кортикальная/субкортикальная локализация, в оболочках мозга
о ДЛО-ВИЧ: околоушные слюнные железы
• Морфология:
о ПЛЦНС: одиночное объемное образование или множественные поражения
о СК: объемное образование мягких тканей с инфильтративным характером роста
о БА: гладкое образование с кольцевым характером накопления контрастного вещества
о Ас: множественные образования, часто расположенные в области бассейна кровоснабжения СМА
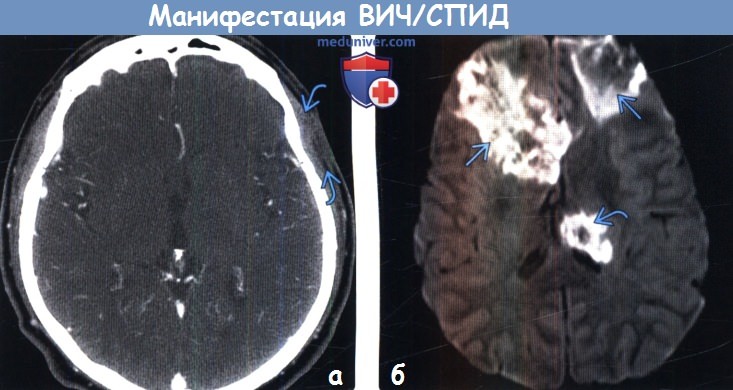
(а) КТ с контрастированием, аксиальный срез: у ВИЧ-положительного пациента с припухлостью кожи волосистой части головы определяется объемное образование мягких тканей с инфильтративным типом роста, вызывающее утолщение кожи волосистой части головы левой лобной области. При биопсии была обнаружена саркома Капоши. Саркома Капоши относится к группе СПИД-определяющих опухолей (СОО).
(б) МРТ, ДВИ, аксиальный срез: у ВИЧ-положительного пациента, поступившего в медицинское учреждение с изменениями чувствительности и судорожным синдромом в лобных долях и таламусе слева определяются крупные зоны ограничения диффузии.
2. КТ признаки манифестации ВИЧ/СПИД:
• Бесконтрастная КТ:
о ПЛЦНС: гиподенсная или гиперденсная зона, ± кровоизлияние, некроз
о СК: утолщение мягких тканей лица и волосистой части головы о БА: гиподенсное объемное образование с перифокальным отеком и масс-эффектом
о Ас: множественные кортикальные/субкортикальные образования низкой плотности; могут сочетаться с кровоизлиянием
о НС: образования изоинтенсивного по отношению к коре сигнала, имеющие периферическую локализацию
о ДЛО-ВИЧ: множественные двусторонние кистозные объемные образования, хорошо отграниченные от окружающих тканей, локализованные в структуре увеличенных околоушных слюнных желез
• КТ с контрастированием:
о ПЛЦНС: кольцевой характер накопления контрастного вещества у пациентов с ВИЧ
о СК: интенсивное накопление контраста объемным образованием в коже волосистой части головы
о БА: накопление контрастного вещества по типу тонкого кольца
о Ас: множественные образования с кольцевым характером контрастирования:
- Контрастное усиление может быть умеренным или интенсивным в зависимости от иммунного статуса
о НС: накапливающие контраст кортикальные очаги поражения ± утолщение твердой мозговой оболочки
о ДЛО-ВИЧ: кистозное образование с тонким ободком накопления контрастного вещества
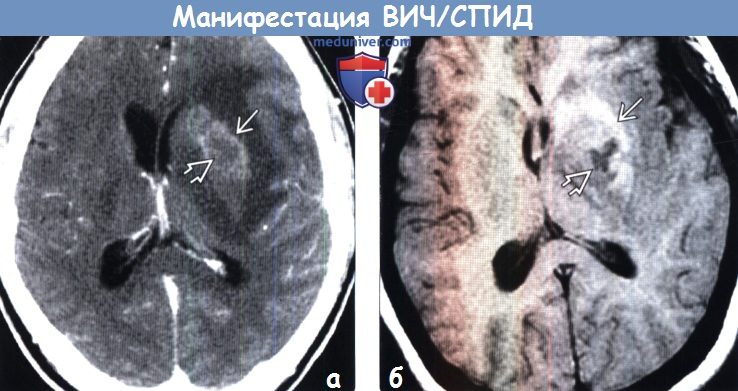
(а) КТ с контрастированием: у ВИЧ(+) пациента с одиночным объемным образованием, расположенным в области базальных ганглиев, вокруг зоны его центрального некроза определяется слабо заметное накопление контрастного вещества.
(б) МРТ, Т1-ВИ, аксиальный срез: у этого же пациента вокруг некротического ядра определяется повышение интенсивности сигнала вследствие подострого кровоизлияния. При лимфоме ЦНС редко наблюдаются кровоизлияния или некротические изменения, исключение составляют иммунокомпрометированные пациенты.
3. МРТ признаки манифестации ВИЧ/СПИД:
• Т1-ВИ:
о ПЛЦНС: изо-/гипоинтенсивный сигнал по отношению к коре головного мозга
о СК: локализованное утолщение волосистой части кожи головы, изоинтенсивное по отношению к мышечной ткани
о БА: на ранней стадии заболевания объемное образование, плохо отграниченное от окружающих тканей, имеет гипо-/изоин-тенсивный сигнал, на поздней стадии - гипоинтенсивные центральные отделы
о Ас: гипоинтенсивные объемные образования
- Кровоизлияние: ↑ интенсивности сигнала на Т1-ВИ
• Т2-ВИ:
о ПЛЦНС: изо-/гипоинтенсивный сигнал по отношению к коре, легкий перифокальный отек:
- Возможна неоднородность сигнала, что связано с кровоизлиянием и некрозом
о СК: объемное образование волосистой части кожи головы с сигналом, гипоинтенсивным по отношению к мышечным тканям о БА: капсула с характерным гипоинтенсивным на Т2-ВИ ободком
о Ас: неоднородный сигнал при наличии кровоизлияния о НС: гиперинтенсивные образования/инфаркты в кортикаль-ных/субкортикальных отделах
• ДВИ:
о ПЛЦНС: вариабельное ограничение диффузии
о БА: ↑ сигнала на ДВИ, низкий ИКД
о Ас: ограничение диффузии в стенке абсцесса
• Постконтрастное Т1-ВИ:
о ПЛЦНС: у пациентов с ВИЧ более часто наблюдается периферийный характер контрастирование образования с центральным некрозом, чем его гомогенный характер
о СК: интенсивное контрастирование объемного образования мягких тканей, локализованного в волосистой части кожи головы
о БА: на ранней стадии - фрагментарный характер контрастирования, на поздней - капсула в виде хорошо очерченной тонкой границы, накапливающей контрастное вещество
о Ас: множественные образования с кольцевым характером контрастирования
о НС: очаги поражения накапливают контрастное вещество; также наблюдается контрастирование вышележащих лептоменинкс/твердой мозговой оболочки
о ДЛО-ВИЧ: четко визуализируемые кистозные образования в околоушных слюнных железах с кольцевым характером накопления контраста
о Воспалительный синдром восстановления иммунитета (ВСВИ): образование(я) с атипичным характером контрастирования
• МР-спектроскопия
о ПЛЦНС: ↓ пика NAA, ↑ пика холина
о БА: в области центрального некроза могут наблюдаться пики ацетата, лактата, аланина, сукцината и аминокислот
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Наиболее чувствительным методом является МРТ
• Советы по протоколу исследования:
о ПЛЦНС: МРТ с контрастным усилением
- ПЭТ или ОФЭКТ с Tl-201 полезны для дифференциальной диагностики стоксоплазмозом
о БА: МРТ с контрастным усилением, ДВИ, МР-спектроскопия
5. Радионуклидная диагностика:
• ПЛЦНС: гиперметаболизм при ПЭТ с ФДГ/ОФЭКТ с TI-201
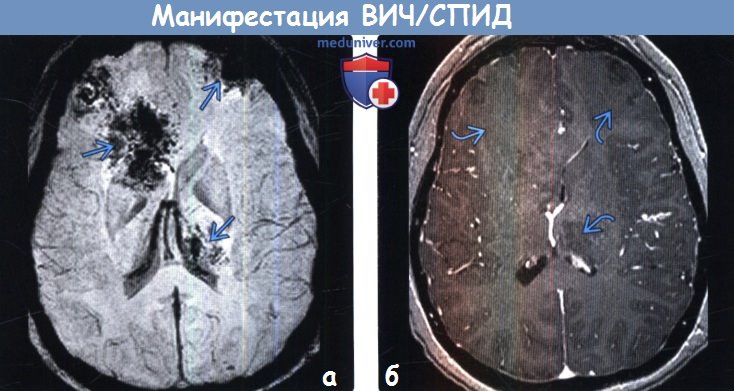
(а) MPT, SWI, аксиальный срез: у этого же пациента в выявленных на ДВИ зонах определяются участки кровоизлияния.
(б) МРТ, постконтрастное Т1 -ВИ, аксиальный срез: у этого же пациента не наблюдается патологического контрастирования мозговой ткани лобных долей или левой части таламуса. При биопсии зоны поражения правой лобной доли был обнаружен инвазивный аспергиллез. Аспергиллезная инфекция вызывает инфекционную васкулопатию, которая приводит к острому инфаркту, кровоизлиянию и церебриту/абсцессу.
г) Патология:
1. Общие характеристики манифестации ВИЧ/СПИД:
• Этиология:
о ПЛЦНС: обычно диффузная В-крупноклеточная неходжкинская лимфома:
- Связана с количеством CD4(+) < 100 клеток/мм 3
- У пациентов с подавленным иммунитетом важную роль играет ВЭБ
о СК: вызывается герпесвирусом ВГЧ-8:
- Относится к группе СПИД-определяющих опухолей (СОО)
о БА: наиболее частыми возбудителями заболевания являются Staphylococcus и Streptococcus
о Ас: род Aspergillus = плесневые грибы с септированными гиалиновыми гифами:
- Наиболее частым возбудителем является Aspergillus fumigatus
- Гематогенное распространение из очага в легком или прямое распространение через пазухи
- Инфекционная васкулопатия: острый инфаркт, кровоизлияние, инфекционный церебрит/абсцесс
о НС: заболевание, передающееся половым путем, вызываемое спирохетой Treponema pallidum
о ВСВИ: восстановление иммунитета (спустя несколько недель после начала ВААРТ) → гиперактивный иммунный ответ
- Наиболее частый этиологический фактор - вирус JC (ПМЛ-ВСВИ)
2. Макроскопические и хирургические особенности:
• ПЛЦНС: одиночные, множественные объемные образования в больших полушариях головного мозга, центральный некроз/кровоизлияние при ВИЧ
• БА: зависит от стадии; очаги некроза, ободок из воспалительных клеток, грануляционной ткани, перифокальный вазогенный отек
• Ас: геморрагические инсульты с различными воспалительными изменениями
• НС: сифилитические гуммы; некротические объемные образования из грануляционной ткани (аваскулярные), хорошо отграниченные от окружающих тканей
д) Клиническая картина:
1. Проявления манифестации ВИЧ/СПИД:
• Наиболее частые признаки/симптомы:
о ПЛЦНС: летаргия, спутанность сознания, головная боль, судорожные приступы, очаговый двигательный дефицит
о СК: обычно протекает бессимптомно; симптомы могут появляться при изъязвлении образования или появлении локального масс-эффекта
о БА: наиболее частым симптомом является головная боль:
- Судорожные приступы, очаговая неврологическая симптоматика
о Ас: судорожные приступы, изменения психического состояния, очаговая симптоматика
о НС: часто протекает бессимптомно:
- Головные боли, судорожные приступы, изменения личности, спутанность сознания
о ДЛО-ВИЧ: двусторонние объемные образования в области околоушных слюнных желез
• Клинический профиль:
о ПЛЦНС: CD4(+) < 100 клеток/мм 3
- СМЖ: плеоцитоз, ↑ содержания белков; моноклональные лимфоциты с признаками злокачественности при цитологическом исследовании
- ПЦР: амплифкация ДНК ВЭБ в СМЖ
о СК: низкое число CD4 (например, < 150-200 клеток/мм 3 )
о НС: СМЖ - ↑ числа лейкоцитов, положительный VDRL-тест и/или положительный анализ на антитела к Т. pallidum
2. Демография:
• Эпидемиология:
о ПЛЦНС: второе по частоте объемное образование после токсоплазмоза у пациентов со СПИД:
- 2-6% пациентов со СПИД
о СК: ↓ распространенности СПИД-ассоциированной СК, что, возможно, обусловлено применением ВААРТ
о БА: у пациентов со СПИД встречается относительно нечасто
о НС: встречается примерно у 1,5% популяции со СПИД
о ДЛО-ВИЧ: 5% ВИЧ(+) пациентов
о ВСВИ: 25-35% ВИЧ(+) пациентов, у которых начинается ВААРТ
3. Лечение:
• ПЛЦНС: для постановки окончательного диагноза необходима стереотаксическая биопсия головного мозга:
о ВААРТ в сочетании с лучевой терапией
• СК: основным методом лечения является лучевая терапия
• БА: хирургическое дренирование, антибактериальная терапия
• Ас: хирургическое лечение, антимикотическая терапия
• НС: пенициллин ± стероидные препараты
• ДПЛ-ВИЧ: при использовании ВААРТ наблюдается тенденция к полному или частичному излечению
е) Диагностическая памятка:
1. Обратите внимание:
• Рассмотрите возможность проведения МРТ с ДВИ, МР-спектроскопии, ПЭТ/ОФЭКТ для того, чтобы дифференцировать оппортунистические инфекции от злокачественных образований
2. Советы по интерпретации изображений:
• У пациентов с ВИЧ дифференциальная диагностика между ПЛЦНС и токсоплазмозом представляет достаточную трудность
о Могут быть полезны ПЭТ/ОФЭКТ
• Для подтверждения бактериальных абсцессов, аспергиллеза, нейросифилиса может потребоваться хирургическая биопсия
ж) Список литературы:
1. Bilgrami М et al: Neurologic diseases in HIV-infected patients. Handb Clin Neurol. 121:1321-44, 2014
2. Gobert A et al: [HIV-related malignancies: state of art ] Bull Cancer. 101(1 0:1020-9, 2014
3. Rios A: HIV-related hematological malignancies: a concise review. Clin Lymphoma Myeloma Leuk. 14 Suppl: S96-103, 2014
Диагностика заболеваний органов грудной клетки у больных ВИЧ-инфекцией с помощью видеоэндохирургических технологий
Журнал: Эндоскопическая хирургия. 2017;23(2): 17‑22
Проведен анализ результатов видеоэндоскопических методов диагностики заболеваний органов грудной клетки у ВИЧ-инфицированных пациентов. Выполнены следующие видеоэндохирургические и видеоассистированные оперативные вмешательства: видеоторакоскопия, биопсия плевры/легкого/лимфоузла — 55 (70,5%); видеомедиастиноскопия, биопсия лимфатических узлов средостения — 17 (21,7%); резекция легкого (сегментарная или лобэктомия) — 5 (6,5%); пневмонэктомия — 1 (1,3%). Из 78 оперированных пациентов диагноз туберкулеза был установлен у 56 (71,8%), нетуберкулезную этиологию имели 22 (28,2%) пациента, наиболее часто встречаются неспецифические плевриты —11 (14,1%), лимфомы — 5 (6,4%) и доброкачественные образования легких — 3 (3,8%). Использование видеоэндохирургических методов в диагностике заболеваний органов грудной клетки является безопасным, эффективным и не приводит к значительному числу осложнений и летальности среди больных ВИЧ-инфекцией вне зависимости от исходного иммунного статуса.
В настоящее время в мире продолжает увеличиваться число больных ВИЧ-инфекцией, связано это как с регистрацией новых случаев заболевания, так и с продлением срока жизни пациентов в результате широкого применения антиретровирусной терапии (АРТ) [1]. Прогрессирование ВИЧ-инфекции, связанное со снижением иммунологической реактивности, сопровождается присоединением вторичных заболеваний, которые определяют тяжесть состояния больных и исход. Своевременная диагностика и лечение ВИЧ-ассоциированных заболеваний позволяет значительно продлить жизнь ВИЧ-инфицированным лицам и улучшить ее качество [2]. Одним их наиболее часто встречающихся вторичных заболеваний является туберкулез, больные ВИЧ-инфекцией в 20—37 раз более подвержены риску развития туберкулеза в сравнении с ВИЧ-негативными лицами [3]. По оценке ВОЗ, около 10,4 млн человек заболели туберкулезом в мире, из них не менее 1,2 млн (11,6%) составили больные ВИЧ-инфекцией. За 2015 г. от туберкулеза умерли порядка 1,8 млн человек, из них сочетанная ВИЧ/туберкулез инфекция имелась у 390 тыс. — около 22% от всех умерших от туберкулеза и не менее 30% от 1,1 млн человек, умерших в 2015 г., ВИЧ-позитивных жителей [4].
Эпидемиологическая обстановка по туберкулезу в России существенно улучшилась за последние годы, а уровень заболеваемости в Москве сопоставим с показателями наиболее экономически развитых стран Европы, постоянные жители болеют туберкулезом все реже, происходит замещение контингентов на представителей групп риска. В Москве за период с 2010 по 2014 г. отмечено увеличение доли больных ВИЧ-инфекцией с впервые выявленным туберкулезом с 14,6 до 20,3%. В то же время абсолютное число впервые выявленных больных ВИЧ/туберкулезом не увеличилось, а, наоборот, имело тенденцию к уменьшению с 419 до 400 (с выявленными посмертно). За последние 5 лет доля больных ВИЧ/туберкулез инфекцией среди больных, стоящих на учете в противотуберкулезной службе города Москвы, возросла с 11,2 до 16,3%, а в абсолютных цифрах число больных уменьшилось с 812 до 795. Распространенность ВИЧ/туберкулез-инфекции в Москве снижается, в 2013 г. этот показатель составлял 6,8 на 100 000 населения, а в 2014 г. — 6,5 на 100 000. В Москве увеличение доли больных сочетанной ВИЧ/ТБ-инфекцией связано не с увеличением ВИЧ-инфицированных лиц, а со снижением числа больных туберкулезом в городе [5].
Для выявления и диагностики туберкулеза разработаны алгоритмы обследования с включением лучевых методов (цифровая флюорография или рентгенография, мультиспиральная компьютерная томография), различных иммунологических тестов, в первую очередь это туберкулиновая кожная проба и тесты, основанные на фиксации освобождаемого гамма-интерферона (IGRA-тесты). Проведенные исследования не установили преимущества того или иного теста с позиций доказательной медицины [6, 7]. В то же время многие авторы высказывают мнение о большей чувствительности тестов IGRA в сравнении с туберкулиновой пробой [8—10]. В России у ВИЧ-инфицированных лиц наряду с кожной туберкулиновой пробой и IGRA-тестами нашел свое применение тест с аллергеном туберкулезным рекомбинантным [7, 11]. Основным диагностическим критерием установления диагноза туберкулеза является выявление возбудителя (микобактерий туберкулезного комплекса, наиболее часто — Mycobacterium tuberculosis) бактериологическим или молекулярно-генетическим методом, а также морфологическая верификация. Кроме туберкулеза у больных ВИЧ-инфекцией могут встречаться заболевания иной этиологии с поражением органов дыхания, плевры, внутригрудных лимфатических узлов, требующие проведения дифференциальной диагностики, в том числе с применением хирургических методов [12—15]. При снижении уровня CD4 + лимфоцитов ниже 50 кл/мкл присоединяется нетуберкулезная микобактериальная инфекция, вызванная Mycobacterium avium-intracellulare (MAC-инфекция). Это заболевание среди ВИЧ-негативных лиц встречается крайне редко, передача от человека к человеку инфекционного агента не доказана [16]. Лечение МАС-инфекции отличается от лечения туберкулеза, и поэтому необходимо проводить видовую идентификацию возбудителя с определением лекарственной чувствительности.
ВИЧ-инфекция является фактором риска развития злокачественных заболеваний, по сравнению с общей популяцией риск заболевания саркомой Капоши у ВИЧ-инфицированных выше в 3640 раз, лимфомами в 200—600 раз [17]. Применение АРТ привело к определенному снижению опухолевых заболеваний, однако отмечается постоянный рост других новообразований, таких как рак легких, молочной железы, печени, лимфогранулематоз. Частота рака легкого у ВИЧ-инфицированных в 2—3 раза превышает общепопуляционные показатели даже после проведения коррекции показателя с учетом курения. Полученные результаты комплексного лечения рака легкого показали отсутствие негативного влияния ВИЧ-инфекции на его результат, который определялся в основном стадией онкологического заболевания при выявлении [18, 19]. Указанные особенности эпидемиологии онкологических заболеваний среди больных ВИЧ-инфекцией определяют необходимость тщательного скрининга и диагностики новообразований в этой группе населения [20].
В связи с этим проблема дифференциальной диагностики заболеваний грудной клетки у ВИЧ-инфицированных пациентов является весьма актуальной. При неинформативности методов детекции возбудителя зачастую единственно возможным способом установления диагноза остается биопсия легочной ткани, плевры, внутригрудных лимфоузлов с морфологическим исследованием. Бесспорное преимущество среди хирургических методов принадлежит малоинвазивным операциям, к которым можно отнести видеоэндохирургические вмешательства: торакоскопию с биопсией легкого, плевры, лимфоузлов, медиастиноскопию с биопсией лимфоузлов. Сокращение сроков госпитализации, уменьшение болевого синдрома, малое число осложнений и ранняя послеоперационная реабилитация — основные достоинства указанных методик [11, 21, 22].
Цель исследования — изучение возможности и эффективности применения видеоэндоскопических методов в диагностике заболеваний органов грудной клетки у ВИЧ-инфицированных пациентов, а также особенностей течения послеоперационного периода.
Материал и методы
В исследование включены 78 больных ВИЧ-инфекцией, которым были выполнены диагностические торакальные операции с применением видеоэндохирургических методов в Клинике № 2 ГБУЗ МНПЦ борьбы с туберкулезом ДЗМ за период 2013—2016 гг. Изучена структура оперированных больных с сочетанием ВИЧ-инфекции и заболеваний органов грудной клетки, этиологию которых невозможно было определить с помощью рентгенологического исследования (мультиспиральной компьютерной томографии (МСКТ) органов грудной клетки с внутривенным контрастированием), микробиологических методов, иммунологических проб. Выполнена оценка послеоперационных результатов диагностических операций. Для этого были проанализированы медицинские карты, протоколы операций, результаты бактериологического, молекулярно-генетического и морфологического обследования. Использованы аналитический, экспертный и статистический методы для оценки результатов.
В общем числе пациентов мужчин было — 56 (71,8%), женщин — 22 (28,2%). Средний возраст пациентов — 31,7±7,0 года (от 19 до 62 лет), большинство — лица молодого возраста от 20 до 40 лет — 69 (88,5%) человек (табл. 1). Преобладали постоянные жители города Москвы — 63 (80,8%) человека, представителей Московской области и других регионов Российской Федерации было 7 (9%) и 3 (3,8%) соответственно, лиц БОМЖ — 3 (3,8%), иностранных граждан — 2 (2,6%). Больные ВИЧ-инфекцией на момент выполнения им хирургического вмешательства находились на разных стадиях заболевания. Стадии вторичных заболеваний отмечены у 52 больных: IVБ у 36 (46,7%) и IVВ у 16 (19,4%), стадия III (субклиническая) у 26 (33,3%). У наибольшего числа больных диагноз ВИЧ-инфекции был установлен в течение последних 5 лет — у 41 (51,9%), у 25 (32,5%) пациентов — от 5 до 10 лет, у 12 (15,6%) — более 10 лет. АРТ на момент госпитализации получали 55 (70,5%), никогда не получали или прервали ее 23 (29,5%) пациента. Все больные ВИЧ-инфекцией имели различный уровень иммуносупрессии. Выраженный иммунодефицит со снижением уровня CD4 + лимфоцитов ниже 400 кл/мкл имели 60 (76,7%) больных, причем предельно низкие показатели, ниже 200 кл/мкл, наблюдались у 34 (42,9%) пациентов. Только у 18 (23,4%) иммунный статус был относительно сохранен и уровень Т-хелперов был выше 400 кл/мкл. Большинство пациентов имели сопутствующие заболевания, среди которых первое место принадлежало хроническому вирусному гепатиту С, который диагностирован у 46 (59,0%) пациентов. Хронический вирусный гепатит С и В выявлен у 5 (6,4%) пациентов, кроме того, 42 (53,8%) пациента являлись активными потребителями психоактивных веществ.

Таблица 1. Распределение оперированных больных по возрасту
Выполнены следующие видеоэндохирургические и видеоассистированные оперативные вмешательства: видеоторакоскопия, биопсия плевры/легкого/лимфоузла — 55 (70,5%); видеомедиастиноскопия, биопсия лимфатических узлов средостения — 17 (21,7%); резекция легкого (сегментарная или лобэктомия) — 5 (6,5%), пневмонэктомия — 1 (1,3%). Полученный при операциях диагностический материал был подвергнут морфологическому, молекулярно-генетическому и бактериологическому анализу.
Результаты и обсуждение
В результате комплексного исследования операционно-биопсийного материала диагноз туберкулеза был установлен у 56 (71,8%) больных, нетуберкулезная этиология заболевания выявлена у 22 (28,2%). Среди больных туберкулезом преобладали пациенты с плевритом, эмпиемой плевры — 41 (52,6%), значительную группу составили пациенты с туберкулезом внутригрудных лимфатических узлов — 12 (15,4%), у 3 (3,8%) выявлена туберкулема легкого. У больных ВИЧ-инфекцией без туберкулеза большую группу составили пациенты с неспецифическим плевритом 11 (14,1%), далее распределение по нозологическим единицам было следующим: 5 (6,4%) пациентов с лимфопролиферативными заболеваниями (лимфома, лимфогранулематоз), 3 (3,8%) — с доброкачественными заболеваниями легких и средостения, 2 (2,6%) — с легочной формой саркомы Капоши, 1 (1,3%) — с нетуберкулезным микобактериозом (табл. 2). Интраоперационных осложнений не было, в послеоперационном периоде наблюдались осложнения: у 2 (2,6%) больных нагноение послеоперационной раны (торакопорт); у 6 (7,7%) — замедленное расправление легкого, потребовавшее длительного (до 8 суток) дренирования плевральной полости; у 4 (5,1%) больных после удаления дренажа из плевральной полости и выполнения на следующий день рентгенологического контроля выявлен пневмоторакс, что потребовало повторного дренирования плевральной полости. Все осложнения были ликвидированы. Послеоперационной летальности не было. У 14 (17,9%) пациентов после операции отмечено увеличение уровня СD4 + лимфоцитов, у 9 (11,5%) — снижение уровня СD4 + лимфоцитов, у 55 (70,6%) — значимых изменений не выявлено. Послеоперационные болевые ощущения были незначительными, и обезболивание проводилось только ненаркотическими анальгетиками.

Таблица 2. Характер выявленной патологии
Больной В., 33 года. ВИЧ-инфекция выявлена в 2013 г., получал АРТ. Генерализованный туберкулез с поражением внутригрудных, внутрибрюшных и периферических лимфоузлов также выявлен в 2013 г. Проведена противотуберкулезная химиотерапия с хорошим эффектом, достигнуто клиническое излечение. В 2016 г. при контрольной рентгенографии вновь выявлено увеличение внутригрудных лимфоузлов и заподозрен рецидив туберкулеза. МСКТ органов грудной клетки с внутривенным контрастированием (мягкотканное окно) показала: на уровне дуги аорты в верхнем центральном средостении конгломерат правых паратрахеальных лимфоузлов, сдавливающих просвет трахеи наполовину, смещающий сосудистые структуры кпереди; жидкость в плевральной полости (рис. 1). При фибробронхоскопии отмечены признаки сдавления трахеи, бронхов правого легкого — главного, верхнедолевого и среднедолевого. Учитывая клинико-рентгенологическую картину, решено провести морфологическую верификацию заболевания. Перед операцией уровень CD4 + лимфоцитов составлял 79 (13%) клеток, вирусная нагрузка не определялась. Произведена видеомедиастиноскопия, выполнена биопсия лимфоузлов. Послеоперационный период протекал без осложнений. Получено морфологическое заключение: лимфома Ходжкина, вариант нодулярного склероза. Больной для дальнейшего лечения переведен в гематологический стационар.

Рис. 1. КТ органов грудной клетки. В верхнем центральном средостении конгломерат правых паратрахеальных лимфоузлов.
Больная Ф., 64 года. ВИЧ-инфекция выявлена в 2008 г., АРТ получала в течение последних трех лет. В 2016 г. проходила обследование для планового оперативного лечения по поводу хронического калькулезного холецистита. Иммунный статус снижен умеренно: CD4 + лимфоциты — 579 (18%) клеток; определялась невысокая вирусная нагрузка — 128 копий/мл. Фибробронхоскопия патологических изменений не выявила. МСКТ органов грудной клетки показала: в S6 левого легкого определяется субплеврально расположенное округлое мягкотканное образование до 1,5 см в диаметре, с четкими контурами. Окружающая легочная паренхима не изменена (рис. 2 и 3). Установлен предварительный диагноз: туберкулема S6 левого легкого без бактериовыделения МБТ (–). Планировалось проведение курса противотуберкулезной химиотерапии в течение 2 мес. Однако появление новообразования в легком, c учетом возраста больной, является серьезным основанием для проведения дифференциальной диагностики между неспецифическими воспалительными изменениями, туберкулезом, первичной опухолью или метастатическим поражением легкого. Проведенное обследование не выявило патологических образований в других органах, и больная была оперирована одномоментно: выполнены видеоторакоскопическая резекция S6 левого легкого (срочное морфологическое исследование не показало данных за злокачественное новообразование) и лапароскопическая холецистэктомия. Плановое морфологическое заключение показало, что образование в легком являлось хондроматозной гамартомой. Послеоперационный период протекал без особенностей, больная выписана из противотуберкулезного учреждения под наблюдение специалистов Центра СПИДа. С учетом контакта с больными туберкулезом ей была назначена химиопрофилактика туберкулеза.

Рис. 2. КТ органов грудной клетки. В S6 левого легкого определяется периферическое округлое мягкотканное образование 1,5 см в диаметре (легочная реконструкция).

Рис. 3. КТ органов грудной клетки. В S6 левого легкого определяется периферическое округлое мягкотканное образование 1,5 см в диаметре (мягкотканное окно).
Приведенное клиническое наблюдение демонстрирует необходимость верификации изменений в легочной паренхиме у больных ВИЧ-инфекцией, так как лечебная тактика после установления морфологического диагноза может кардинально отличаться от ранее предложенной. Применение в торакальной хирургии эндохирургических методов у ВИЧ-инфицированных пациентов оправданно и безопасно.
Заключение
Использование малоинвазивных эндохирургических методов у больных ВИЧ-инфекцией торакального профиля не только безопасны и высокоэффективны, но и существенно снижают риск инфицирования ВИЧ медицинских работников при выполнении операции. Довольно часто хирургическая диагностика заболеваний органов грудной клетки проводится в учреждениях противотуберкулезной службы, что не является оптимальным по эпидемиологическим причинам в связи с риском инфицирования туберкулезом больных ВИЧ-инфекцией без туберкулеза, а это около трети направляемых пациентов.
Вывод
Проведенное исследование показало, что наиболее часто поражение органов грудной клетки у больных ВИЧ-инфекцией связано с туберкулезной инфекцией. Из 78 оперированных диагностических пациентов диагноз туберкулеза установлен у 56 (71,8%), инфекцию нетуберкулезной этиологии имели 22 (28,2%) пациента, наиболее частой патологией были неспецифические плевриты — в 11 (14,1%) случаях, лимфомы — в 5 (6,4%) и доброкачественные образования легких — в 3 (3,8%) случаях.
Использование видеоэндохирургических методов в диагностике заболеваний органов грудной клетки является безопасным, эффективным и не приводит к значительному числу осложнений и летальности среди больных ВИЧ-инфекцией независимо от исходного иммунного статуса.
При туберкулезе морфологическая верификация патологических изменений в сочетании с бактериологическим исследованием операционного материала позволяет назначить адекватный режим противотуберкулезной химиотерапии в соответствии с чувствительностью возбудителя. При установлении нетуберкулезной этиологии выявленных изменений ВИЧ-инфицированные пациенты из противотуберкулезного учреждения направляются в специализированные медицинские учреждения соответствующего профиля.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
ВИЧ – инфекционное заболевание, при котором поражается иммунная система человека. Патология вызвана вирусом иммунодефицита человека, который разрушает иммунные клетки. В результате снижается способность организма противостоять инфекционным заболеваниям и онкопроцессам.
Вирус в окружающей среде
ВИЧ — вирус нестойкий, он погибает вне среды человеческого организма при высыхании содержащих его жидкостей и практически моментально погибает при температуре выше 56ºС.
При воздействии солнечных лучей.
В щелочной и кислой среде. Женщины, имеющие здоровую микрофлору половых органов с повышенной кислотностью, заражаются реже.
От высоких температур. На поверхности предметов в условиях умеренной температуры ВИЧ может жить до 2 часов. Однако при нагревании свыше 60 градусов погибает за 1-2 минуты. При кипячении – моментально. При дезинфекции.
От действия хлора. То же действие вызывает 6% перекись водорода, убивает патоген и 70% этиловый спирт.
Дольше всего ВИЧ сохраняется в крови человека. Высохшая капля крови содержит в себе активный вирус на протяжении 2-3 суток в нормальных условиях окружающей среды. Другие жидкости на предметах могут сохранять инфекцию 2-3 суток. Чем ниже температура окружающей среды, тем дольше живёт микроорганизм.
Пути инфицирования ВИЧ
Незащищенный проникающий сексуальный контакт – анальный или вагинальный.
Совместное использование нестерильного оборудования для инъекций.
Совместное использование нестерильного оборудования для татуировок и пирсинга.
От ВИЧ-инфицированной матери ребенку (возможно инфицирование во время беременности, родов и при кормлении грудью).
Заболевание не передается бытовым путем, так как вирус не способен передвигаться в окружающей среде и быстро погибает. Также невозможно заразиться через рукопожатие или объятие. Риск передачи вируса через слюну ничтожно мал, для этого два партнёра с ранками на слизистой оболочке рта должны довольно долго целоваться. При этом у носителя должно быть большое количество вируса в крови.
Классификация заболевания
Различают 2 основных типа возбудителя ВИЧ-1 и ВИЧ-2. Оба приводят к постепенному снижению иммунитета, но ВИЧ-2 менее патогенен. Для него характерно меньшее число вирусных частиц на микролитр крови, поэтому передаётся он реже и не так часто приводит к СПИДу.
Основные стадии заболевания
Инкубационная – происходит заражение и последующее размножение вируса в крови. Она длится до шести недель, иногда меньше. Даже будучи зараженным, на этом этапе человек не увидит явных признаков, а анализ крови не покажет, что в крови есть антитела.
Первичная – могут появиться первые признаки инфекции. Длится вторая стадия в течение 3 недель – в это время появляются антитела, вирус определяется лабораторно.
Субклиническая. Появляется первый признак болезни – увеличенные лимфоузлы. Пациент чувствует себя полностью здоровым, на самочувствие не жалуется. Могут появляться вторичные заболевания: от частых простуд до кандидоза и пневмонии.
Терминальная – предполагает быстрое и прогрессирующее истощение, а также последующую смерть больного.
Симптомы развития ВИЧ-инфекции в организме
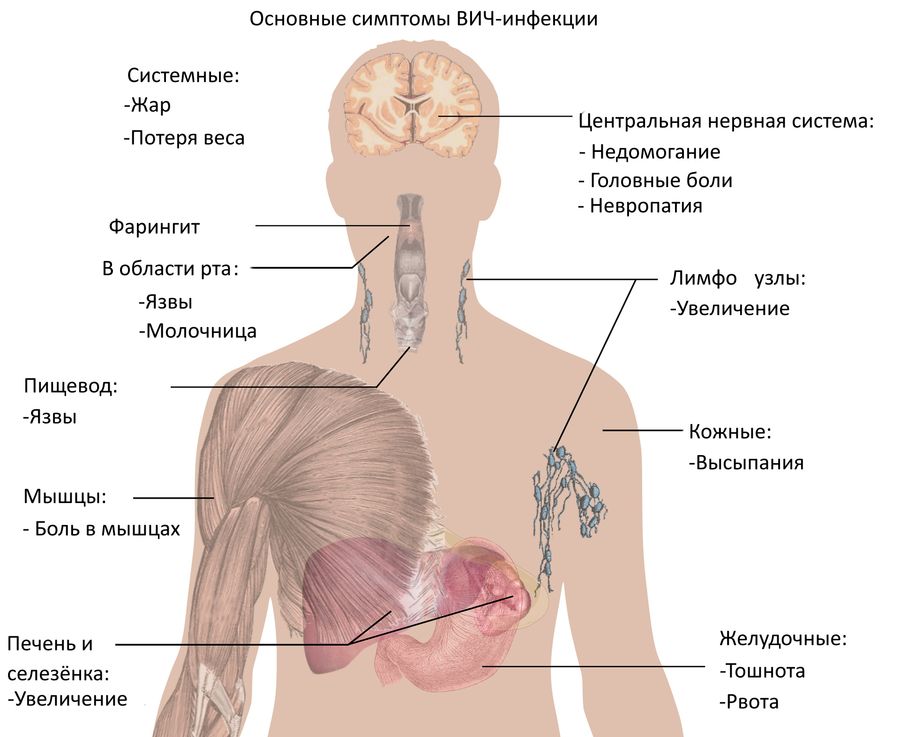
ВИЧ-инфекция течет медленно и почти бессимптомно. В течение многих лет (от 5 до 15 лет) она может никак не тревожить человека. Бывает и так, что первые признаки могут появиться на ранней стадии, а затем исчезнуть и больше не беспокоить носителя инфекции на протяжении длительного времени.
Также первые симптомы ВИЧ легко спутать с признаками других заболеваний, что может вводить в заблуждение.
На первом этапе:
боль в горле, повышение температуры
болезненность кожи, суставов, костей
одновременно увеличиваются шейные лимфоузлы
могут проявляться высыпания на коже разного рода
Новые признаки ВИЧ возвращаются через несколько лет спокойной и здоровой жизни. К ним относятся:
сильная усталость, быстрая утомляемость
увеличение лимфоузлов – не только шейных, а уже нескольких групп
снижение веса. Обычно оно выглядит беспричинным, человек не понимает, в чем дело
лихорадка, озноб, потливость (преимущественно ночная)
проблемы с ЖКТ – обычно проявляются жидким стулом без видимых на то причин
Чем опасна патология?
Болезнь опасна, в первую очередь, для заразившегося. Попадая в кровь, патоген постепенно уничтожает клетки иммунитета. Этот процесс можно замедлить с помощью антиретровирусной терапии, но полностью остановить нельзя. В результате этого организм не может противостоять инфекциям извне.
Чаще всего у пациентов развивается молочница, стоматит, длительная диарея, частые ОРВИ и т. д. Чем меньше иммунных клеток в организме человека, тем в последующем появляются более опасные заболевания, среди которых туберкулёз, онкология, поражения периферической нервной системы, саркома Капоши и другие.
Инфекция может проявлять себя абсолютно на всех органах и системах, часто заболевания совмещаются. При должном лечении эти болезни можно вылечить и поддерживать приемлемый уровень жизни пациента.
Главная опасность – это СПИД – последняя стадия ВИЧ заболевания. Средняя продолжительность жизни на этой стадии – до 9 месяцев. Хотя при положительном психологическом состоянии и должной терапии пациент может прожить ещё до 3 лет.
Методы диагностики патологии
Сегодня применяются специальные высокоточные тесты, которые способны обнаружить оба вируса и антитела к ним, в том числе и в латентном течении.
Наличие ВИЧ в организме человека определяется по присутствию антител в крови. Для этого у пациента берут кровь на ВИЧ из вены. Этот анализ позволяет решить 3 задачи:
определить присутствие вируса в крови и начать лечение на ранних стадиях
выявить стадию болезни и спрогнозировать ее течение
контролировать результативность терапии
Обнаружить заболевание можно с помощью:
Полимеразной цепной реакции (ПЦР) – высокоточный метод молекулярно-генетической диагностики, который позволяет выявить у человека инфекционные и наследственные заболевания.
Диагностика этим методом позволяет найти возбудителя непосредственно в гене, который содержится в исследуемых материалах. Это самый точный анализ на половые инфекции, скрытые инфекции, различные венерические заболевания.
Метод прекрасен тем, что обладает высокой чувствительностью. Возможно выявить возбудителя болезни даже при наличии нескольких молекул его ДНК, то есть на очень ранних стадиях. Что позволяет вовремя вылечить заболевание.
ИФА (иммуноферментный анализ), который определяет антитела к обеим разновидностям вируса (ВИЧ 1 и 2). Достоверность метода составляет до 98%. При положительном результате анализ делают повторно или проводят дополнительный анализ методом иммуноблота.
Ложноположительные результаты возможны при беременности, аутоиммунных заболеваниях, гепатите или даже гриппе.
Как лечится ВИЧ?
Необходимо как можно скорее после обнаружения в организме следов вируса начать антиретровирусную терапию (сокращенно АРВТ или АРТ).
Антиретровирусная терапия — это комбинация из 3-4 препаратов, которые блокируют размножение ВИЧ на разных этапах. Вследствие ее применения вирус иммунодефицита человека перестает размножаться.
Пока АРТ не способна полностью вылечить ВИЧ-инфекцию, однако в состоянии не просто продлить жизнь ВИЧ-инфицированного человека, но и повысить ее качество.
Не менее важен образ жизни пациента, ему показан эмоциональный покой, правильное питание, профилактика инфекционных заболеваний. Также для качественного лечения важно вовремя проходить осмотр и сдавать анализы.
Какие меры профилактики нужно применять?

Так как основной способ передачи вируса – половым путем, следует заниматься только защищенным проникающим сексом. Иначе увеличивается риск заражения ВИЧ.
Кроме того, необходимо:
использовать только личные средства гигиены (зубная щётка, бритва, маникюрные принадлежности и т. д.)
проверять дезинфекцию инструментов в косметическом и медицинском кабинете, тату-салоне и во время других услуг, где можно повредить кожу
парам – совместно сдавать анализы 2 раза в год
зависимым от инъекционных наркотиков – использовать новый шприц или только свой
Читайте также:

