При вич синяки под глазами в
Обновлено: 18.04.2024
Кожные признаки СПИДа (синдрома приобретенного иммунодефицита)
Хотя распространенность СПИДа у детей сравнительно малая, недавняя эпидемия среди гетеросексуальных женщин детородного возраста привела к вспышке заболеваемости в педиатрической практике. В некоторых регионах серопревалентность ВИЧ у беременных женщин превысила 3%. Степень передачи от не получавших лечение бессимптомных матерей составляет от 15% до 35%. К другим источникам инфекции у детей относятся контакт с зараженными продуктами крови, передача половым путем и внутривенное применение наркотиков.
У инфицированных младенцев заболевание редко манифестирует в течение первых 3 месяцев жизни. Однако при достижении ребенком 1 года неспецифические симптомы часто включают отставание в росте, генерализованную лимфаденопатию, гепа-тоспленомегалию, хронический кандидоз в полости рта и рецидивирующие инфекции верхних дыхательных путей, среднего уха и ЖКТ.
Как минимум у 50% инфицированных младенцев наблюдается поражение ЦНС с отставанием в неврологическом развитии или утратой основных вех такого развития, с приобретенной микроцефалией, спастической диплегией и квадриплегией. Заболевание легких является самым частым проявлением педиатрического СПИДа и поражает более 75% детей в первые несколько лет жизни.
Интерстициальная пневмония, вызванная Pneumocystis carinii, отмечается у 60% пациентов. Лимфоидный интерстициальный пневмонит в ассоциации с инфекцией вируса Эпштейна-Барр развивается примерно у половины пациентов, которые выживают в первый год жизни. К другим важным оппортунистическим патогенам относятся цитомегаловирус, Candida, внутриклеточный комплекс Mycobacterium avium и Criptococcus neoformans.
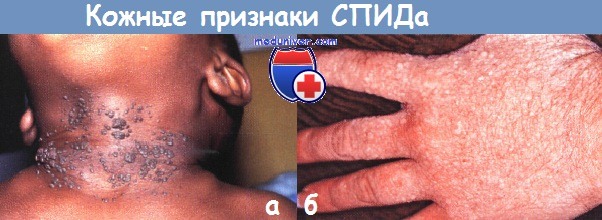
а - множественные бородавки, резистентные к терапии, развились на шее у 2-летнего ребенка со СПИДом.
б - у подростка мучили диссеминированные плоские бородавки.
Показанные здесь на кисти, они имеют вид практически сливающихся папул на дорсальной поверхности.
Пациенты также подвержены бактериемии, тяжелым инфекциям мягких тканей, пневмониту и менингиту, вызванным инкапсулированными бактериальными организмами, такими как Streptococcus pneumoniae или Haemophilus influenzae.
Кожные очаги могут стать ранним ключом к диагнозу. Персистирующий пеленочный кандидоз и молочница в полости рта, резистентные к топической терапии, обычно указывают на необходимость обследования на ВИЧ-инфекцию, особенно у ребенка с отставанием в росте или факторами риска со стороны матери. Организм многих детей неспособен локализовать обычную, как правило, самостоятельно разрешающуюся вирусную инфекцию, поэтому частой проблемой являются распространенный герпетический гингивостоматит и диссеминированная кожная инфекция простого герпеса, а также хроническая герпетическая инфекция.
Сообщалось также о рецидивирующем локализованном и диссеминированном герпетическом лишае. Распрстраненные устойчивые к терапии бородавки или очаги контагиозного моллюска могут быть первым признаком СПИДа у не имеющего других симптомов ребенка. Могут развиваться стойкие и распространенные дерматофитные инфекции, поражающие кожу, волосы и ногти. Описаны также диссеминированные глубокие грибковые инфекции с поражением кожи, в том числе криптококкоз и гистоплазмоз. Вызванные этими грибковыми организмами кожные очаги могут имитировать безболезненный бактериальный фолликулит или контагиозный моллюск.
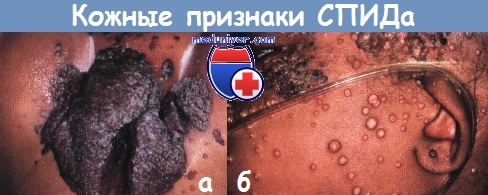
а - Крупные, устойчивые к терапии генитальные бородавки постоянно кровоточили и сопровождались рецидивирующими бактериальными инфекциями у этого малыша
б - очаги тяжелой формы контагиозного моллюска постоянно подвергались раздражению и вторично инфицировались у этой 6-летней девочки со СПИДом.
Когда количество лимфоцитов восстановилось после антивирусной терапии, очаги моллюска регрессировали.
Крустозная чесотка с толстыми распространенными шелушащимися папулами и бляшками требует быстрой идентификации для предотвращения передачи заболевания родителям, учителям и медработникам. Как и у взрослых, у детей со СПИДом отмечается высокая степень распространенности себорейного дерматита, особенно обширных эрозивных очагов. Псориаз, плоский лишай и другие дерматозы также встречаются чаще и более устойчивы к терапии у детей и подростков с ВИЧ-инфекцией и СПИДом.
Отмечаются также кожные проявления пищевых дефицитов, в том числе дерматита вследствие дефицита цинка, пеллагры и цинги, особенно у детей с хроническим заболеванием ЖКТ.
У детей и подростков со СПИДом отмечается повышенная частота лекарственных высыпаний. Это серьезная проблема у пациентов, которым требутся хроническая профилактика против Pneumocystis триметоприм-сульфаметоксазолом. Частота кореподобых лекарственных высыпаний у взрослых, получающих терапию по этой схеме, достигает 75%.
К другим кожным признакам у детей со СПИДом относятся экхимозы вследствие идиопатической тромбоцитопенической пурпуры и хронический лейкоцитокластический васкулит. Хотя кожная саркома Капоши часто наблюдается у взрослых, у которых она является указывающим на СПИД заболеванием, у детей она встречается редко.
Криптококкоз. Этой молодой женщине со СПИДом вначале был установлен диагноз контагиозного моллюска.
Однако биопсия кожи показала наличие Cryptococcus, женщина скончалась несколько недель спустя от диссеминированной инфекции. Крустозная чесотка.
Распространенные толстые, шелушащиеся, покрытые коркой высыпания (а) на правой руке и (б) на ногах у подростка с тяжелым неврологическим поражением вследствие СПИДа.
Соскобы показали наличие множества клещей. У подростков со СПИДом развились устойчивые к терапии диссеминированные (а) псориаз и (б) плоский лишай.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Кожа — самый крупный орган тела и первая линия защиты от внешних инфекций. Когда эта защита прорвана — через порезы или царапины, — тело становится уязвимым для инфекций. Проблемы с кожей, волосами и ногтями могут быть первым сигналом о том, что у человека что-то не так со здоровьем.
Исследования показывают: больше половины людей, живущих с ВИЧ, отмечают проблемы с кожей. Не все эти проблемы требуют немедленного вмешательства, но, если есть сомнения, лучше проконсультироваться с вашим лечащим врачом.
Какие причины вызывают проблемы с кожей?
Бактериальные инфекции, включая Staphylococcus aureus — золотистый стафилококк, который может вызывать различные гнойничковые заболевания кожи, а в некоторых случаях приводить к развитию сепсиса и другим грозным заболеваниям, таким как менингит, пневмония и т.д. Большая часть из них лечится антибиотиками в форме мазей или таблеток. Но есть штаммы микроорганизма, устойчивые к действию антибиотиков.
Вирусные инфекции, включая бородавки, контагиозныого моллюска и герпетические язвы. Лечение может включать прижигание или замораживание жидким азотом в случае бородавок и антивирусные препараты в других случаях.
по теме

Лечение
Депрессия и ВИЧ
Грибковые инфекции могут поражать не только кожу, но и ногти на ногах и руках, обычно лечатся мазями, а в агрессивных случаях таблетками.
Рак кожи может проявляться в виде родинок странной формы, красных бугорков и обесцвечивания кожи и должен быть обследован дерматологом. Лечение в этом случае варьируется от простейших операций по удалению новообразования до химиотерапии или лучевой терапии. Один из видов раковых заболеваний, называемый саркомой Капоши, наиболее часто встречается среди людей с пониженным количеством CD4-клеток (как правило, менее 200 кл/мкл), но также может появиться и у людей, показатели которых в норме. Наиболее действенная профилактика в этом случае — держать ВИЧ под контролем и укреплять свою иммунную систему. Тем не менее, лечением саркомы Капоши являются химио- и лучевая терапия или использование специальных гелей.
Псориаз, вызванный гиперактивностью иммунной системы, приводит к возникновению шелушащихся красных пятен, обычно вблизи суставов. Обычно лечится с использованием стероидных препаратов или кремов. Похожее заболевание — экзема — тоже лечится кремами, но хроническое шелушение или пропадание волосяного покрова могут потребовать использования лосьонов и лечебных ванн.
Могут ли препараты АРВТ вызывать проблемы с кожей?
Кожная сыпь — довольно частый побочный эффект, который возникает у людей, начинающих прием ННИОТ (ненуклеозидных ингибиторов обратной транскриптазы), таких как эфавиренз, интеленс, невирапин и рилпивирин. Сыпь обычно проходит сама собой в течение пары недель и не требует особого лечения.
НИОТ (нуклеозидные ингибиторы обратной транскриптазы), такие как абакавир, известны тем, что часто вызывают сыпь, а также могут вызывать серьезное осложнение — реакцию гиперчувствительности, которая развивается примерно у 5 % принимающих их людей. Специальный тест крови поможет определить, кто находится в группе риска появления аллергических реакций, еще перед началом приема препарата. Если у вас проявляется аллергическая реакция, вам никогда не следует принимать абакавир снова.

Некоторые ингибиторы протеазы (ИП) могут вызывать кожные высыпания, это такие препараты, как дарунавир, фосампренавир. Такие ИП, как атазанавир и индинавир, могут также вызвать желтуху — иными словами, пожелтение кожи и слизистых оболочек. Однако желтуха может быть проявлением серьезных нарушений в работе печени, а значит, следует сразу же обратиться к вашему лечащему врачу для обследования.
Такой класс препаратов, как ингибиторы интегразы, также могут вызывать кожную сыпь. Это является наиболее частым побочным эффектом в случае приема таких препаратов, как ралтегравир, элвитегравир и долутегравир.
В последнее время обесцвечивание (или гиперпигментация) кожи и ногтей наблюдается у некоторых пациентов, принимающих зидовудин и эмтрицитабин. Чаще этот побочный эффект встречается у пациентов с темным цветом кожи.
Простые советы:
Накладывайте повязки на царапины и порезы, чтобы облегчить заживление и предотвратить инфицирование.
Поддерживайте вашу иммунную систему и следите за уровнем CD4-клеток, чтобы избежать проблем с кожей.
Используйте крем от загара с SPF 30 или больше. Не стоит находиться на солнце во время приема препаратов, так как они делают вашу кожу более уязвимой к той части спектра, которая вредна для нее. Проконсультируйтесь с вашим лечащим врачом, если сомневаетесь.
ВИЧ сам по себе может вызывать сухость кожи, как и определенные препараты. Хорошей идеей будет использование увлажняющего лосьона каждый раз после приема душа.
Расскажите вашему лечащему врачу о возникновении любых проблем с кожей, а также предоставьте ему информацию о том, как менялись форма и размер беспокоящих вас родинок или обесцвеченных участков кожи.
Глазные проявления ВИЧ – это специфические изменения органа зрения, вызванные присоединением оппортунистической инфекции у пациентов с ВИЧ-инфекцией в анамнезе. Клиническая картина определяется характером поражения. Общие симптомы для большинства форм – снижение остроты зрения, скотомы, фотопсии, нарушения цветовосприятия, фотофобия, повышенное слезотечение. Постановка диагноза базируется на применении ПЦР, ИФА, инструментальных методов диагностики (визометрия, офтальмоскопия, периметрия, тонометрия, биомикроскопия, УЗИ, КТ головы). Для лечения используется антиретровирусная и симптоматическая терапия.
Общие сведения
Глазные проявления встречаются у 70-80% больных ВИЧ-инфекцией. Примерно у 50% пациентов отмечается симметричное вовлечение в патологический процесс обоих глазных яблок. Распространенность цитомегаловирусной ретинопатии у людей, инфицированных вирусом иммунодефицита, составляет 30-40%. В 5% случаев наблюдается необратимое поражение зрительного нерва. У 30-35% лиц с данной патологией отмечается высокий риск необратимой потери зрения. У 30-50% внутриорбитальные проявления осложняются поражением нервной системы. Глазные проявления с одинаковой частотой встречаются среди лиц мужского и женского пола. Географических особенностей распространения не отмечается.

Причины глазных проявлений ВИЧ
Причина поражения глаз – инфицирование вирусом иммунодефицита человека, который относится к семейству ретровирусов, и присоединение оппортунистической инфекции. Источник распространения – больной человек. Вирус содержится в биологических средах организма (кровь, сперма, грудное молоко, влагалищные выделения, спинномозговая жидкость). Инфицирующая доза – 10 000 вирусных частиц. Пути передачи инфекции: половой, гематогенный и вертикальный (от матери к ребёнку). Глаза поражаются при попадании заражённой крови на открытые слизистые оболочки (конъюнктива) или проникновении вируса через гематоофтальмический барьер.
Патогенез
Вирус иммунодефицита удаётся идентифицировать в оболочках глаза и водянистой влаге, однако патологические изменения вызывает не собственно возбудитель, а ассоциации других микроорганизмов. Активация оппортунистической инфекции становится причиной рецидивирующих воспалительных процессов внутриглазной локализации. Инфицирование цитомегаловирусом ведёт к лизису клеток и развитию гранулоцитарной реакции. Из-за нарушения реологических свойств крови возникают ишемические проявления, обусловленные окклюзивным артериитом, перифлебитом. Придатки глаза (веки, слезные пути) наиболее часто поражаются вирусом опоясывающего герпеса, саркомой Капоши, реже – контагиозным моллюском.
Центральная форма токсоплазмоза приводит к очаговому некротизирующему хориоретиниту. Внелегочные проявления инфицирования пневмоцистой провоцируют поражение увеального тракта. При травматическом повреждении глаз наблюдается высокая вероятность возникновения аспергиллеза. Повышение уровня триглицеридов влечёт за собой увеличение синтеза цитокинов. Этот механизм лежит в основе развития липемии сетчатки. Усугубляет нарушение липидного обмена приём ингибиторов протеаз. Интенсивное поражение клеток, на поверхности которых расположены CD4-рецепторы, ведёт к прогрессированию патологических изменений.
Симптомы глазных проявлений ВИЧ
Неврологическая симптоматика представлена светобоязнью, двоением перед глазами, мелкоразмашистыми движениями глазных яблок при попытке фиксации взгляда. В ряде случаев возникает блефароспазм, вызванный параличом черепных нервов. При внутриутробном инфицировании плода существует высокий риск развития аномалий органа зрения (анофтальм, колобома роговицы). Саркома Капоши с локализацией на веках или орбитальной конъюнктиве длительное время характеризуется бессимптомным течением. Рост новообразования затрудняет процесс смыкания век, приводит к развитию местных воспалительных реакций в виде гиперемии и отека оболочек переднего сегмента глаз.
Осложнения
Кровоизлияние в стекловидное тело может достигать степени тотального гемофтальма. Реже возникает гипопион, гифема. Продолжительное течение аспергиллеза приводит к образованию бельма и множественных эрозивных дефектов на поверхности роговицы с риском ее перфорации. Высока вероятность бактериальных и инфекционных поражений переднего отдела глаз (конъюнктивит, кератит). Возможно развитие вторичного дакриоцистита. В редких случаях патологический процесс распространяется на кости черепа и ткани мозга. У 20% пациентов наблюдается отслойка сетчатки, обусловленная некрозом отдельных участков внутренней оболочки глаз. Осложнения со стороны нервной системы представлены криптококковым менингитом, лимфомой мозговых оболочек, нейросифилисом.
Диагностика
Для диагностики ВИЧ-инфекции проводится полимеразная цепная реакция (ПЦР), которая даёт возможность выявить фрагменты РНК или ДНК вируса. Иммуноферментный анализ (ИФА) позволяет обнаружить специфические антитела к вирусу. С целью оценки тяжести иммунодефицита изучают содержание CD4-лимфоцитов. В комплекс специфического офтальмологического обследования входит:
Лечение глазных проявлений ВИЧ
Этиотропная терапия ВИЧ-инфекции не разработана, однако применение антиретровирусных средств позволяет замедлить прогрессирование заболевания. Эффективность симптоматического лечения зрительных нарушений повышается при использовании противовирусных препаратов, угнетающих персистенцию вируса в организме. При развитии инфекционного кератита, ретинита или везикулобуллезного дерматита, вызванного опоясывающим герпесом, показано внутривенное введение ацикловира, фамцикловира. Сухой кератоконъюнктивит в сочетании с ксерофтальмией требует назначения препаратов искусственной слезы, увлажняющих мазей.
Лечение токсоплазмозного ретинохориоидита основывается на применении пириметамина, сульфаниламидов, клиндамицина. Острое течение иридоциклита у ВИЧ-инфицированных больных требует инстилляций глюкокортикостероидов в комбинации с короткими курсами антибактериальной терапии. При цитомегаловирусном ретините используют цидофовир, фоскарнет, ганцикловир. Тактика лечения пациентов с саркомой Капоши сводится к назначению химио- или криотерапии, оперативного иссечения новообразования, внутриопухолевого введения цитостатиков. При аспергиллезном поражении структур глазного яблока показана антифунгальная терапия. Доказана целесообразность внутривенного использования амфотерицина В, итраконазола.
Прогноз и профилактика
Исход заболевания определяется вирусной нагрузкой, особенностями поражения глаз и течения основной патологии. По собранным в офтальмологии статистическим данным риск полной потери зрения составляет 40%. Неспецифические превентивные меры сводятся к предупреждению инфицирования вирусом иммунодефицита (использование средств контрацепции, стерилизация медицинского инструментария, борьба с инъекционной наркоманией). Пациентам рекомендовано отдавать предпочтение очковой коррекции остроты зрения перед контактными линзами. Специфические методы профилактики не разработаны, однако применение антиретровирусной терапии значительно улучшает прогноз.
Среди большого числа проявлений ВИЧ-инфекции поражения кожи занимают особое место. Поражения кожи могут иметь важное диагностическое значение как для острой стадии болезни, так и для определения стадий вторичных заболеваний.
Among a large number of manifestations of HIV infection lesions occupy a special place. Skin lesions may have important diagnostic value for the diagnosis of acute stage of the disease, and to identify the stages of secondary diseases.
Заболеваемость ВИЧ-инфекцией (ВИЧ — вирус иммунодефицита человека) сохраняет тенденцию к неуклонному росту. Существенно увеличилось число больных с поздними стадиями ВИЧ-инфекции и наличием различных оппортунистических заболеваний, в частности поражений кожного покрова. Диагностика этих изменений нередко представляет большие трудности на догоспитальном уровне для врачей общего профиля, а также дерматологов и инфекционистов [1, 2].
Среди множества специфических проявлений ВИЧ-инфекции и оппортунистических заболеваний поражения кожи занимают особое место, т. к. уже с момента манифестации заболевания являются наиболее частым и ранним ее проявлением [1–3]. Вовлечение кожи в патологический процесс обусловлено как иммунодефицитом в целом, так и тем обстоятельством, что ВИЧ поражает не только Т-лимфоциты-хелперы, но и клетки Лангерганса, играющие важную роль в дермальных иммунных реакциях и, возможно, являющиеся местом первичной репликации ВИЧ в коже.
В 2011–2014 гг. в ИКБ № 2, куда госпитализируется более 80% ВИЧ-инфицированных больных в г. Москве, нами наблюдались 586 пациентов с различными кожными проявлениями, что составило 69% от общего числа госпитализированных (в 4-й стадии ВИЧ-инфекции — 88%). Их можно подразделить на 3 группы: кожные проявления при манифестации ВИЧ-инфекции, заболевания в стадии вторичных проявлений (4-я стадия) и поражения кожи, не связанные с ВИЧ-инфекцией. Поражения кожи могут иметь важное диагностическое значение. Часто на ранних стадиях развития болезни (уже через 3–4 недели после заражения) на коже больного может появиться острая экзантема (3-е место после мононуклеозоподобного синдрома и лимфаденопатии), состоящая из отдельных эритематозных пятен и папул [1, 4]. Пятнисто-папулезная сыпь — своеобразное поражение кожи у ВИЧ-инфицированных, которое до сих пор не получило определенного нозологического статуса. Сыпь имеет распространенный характер, обычно сопровождается легким зудом. Она локализуется в основном на верхней половине туловища, шее и лице; дистальные отделы конечностей поражаются редко. Папулезную сыпь рассматривают как проявление морфологической реакции кожи на инфицирование ВИЧ. Изменения на коже сопровождаются лихорадкой, изменениями на слизистых ротоглотки (чаще кандидоз полости рта). После стихания острой фазы (2–2,5 недели) пятна и папулы подвергаются спонтанному регрессу. Экзантема при острой ВИЧ-инфекции не отличается морфологической спецификой, поэтому в стационар больные чаще всего направляются с диагнозами: острая респираторная вирусная инфекция, токсикоаллергическая реакция, корь, краснуха. Надо отметить, что состояние иммунного статуса у этой категории больных не имеет существенных отклонений от нормы, а исследование крови на ВИЧ методом иммуноферментного анализа имеет сомнительные или отрицательные результаты, т. к. специфические антитела еще отсутствуют. В ранние сроки диагноз ВИЧ-инфекции может быть подтвержден только методом полимеразной цепной реакции. Серологические реакции на ВИЧ у этих больных становятся положительными позже, чаще через 6–12 недель от начала острой фазы болезни.
Экзантема, наблюдаемая в периоде сероконверсии, обусловлена самим вирусом иммунодефицита, все другие изменения кожи связаны с оппортунистическими заболеваниями, развивающимися на фоне иммунодефицита при снижении СД4+ менее 300 клеток. Этиологически можно выделить 3 основные группы кожных проявлений у больных ВИЧ/СПИД: неопластические, инфекционные (вирусные, грибковые, бактериальные, паразитарные) и дерматозы неясной этиологии. Первые две группы относятся к ВИЧ-индикаторным заболеваниям, так как все виды опухолей у больных ВИЧ/СПИД имеют вирусную этиологию и их формирование обусловлено тяжелым иммунодефицитом. Дерматозы неясной этиологии, возможно, обусловлены лекарственно-аутоиммунными поражениями, особенно при длительной антиретровирусной терапии (АРВТ) (в частности — Эпивиром) или специфической терапии оппортунистических заболеваний, не исключено и непосредственное воздействие ВИЧ на кожу. Самыми распространенными у больных СПИДом являются грибковые поражения кожи и слизистых. Наиболее часто наблюдаются кандидоз, руброфития, разноцветный лишай (81%) [5, 6]. Другие микозы встречаются значительно реже. Особенностями грибковых заболеваний при ВИЧ-инфекции являются: поражение лиц молодого возраста, особенно мужчин; быстрая генерализация с формированием обширных очагов, расположенных по всему кожному покрову; упорное течение; резистентность к проводимой терапии. Характерно сочетание поражения кожи и слизистых оболочек (полость рта, гениталии). Второе место среди поражений кожи занимает себорейный дерматит (68%). Как правило, у этих больных он протекает остро и тяжело. Вначале процесс локализуется только на лице (брови, усы, область рта), волосистой части головы и на разгибателях верхних конечностей. При развитии процесса на волосистой части головы можно обнаружить довольно сильное шелушение, напоминающее перхоть. Иногда при ВИЧ процесс может распространиться по всему кожному покрову в виде зудящих экзематозных бляшек. Такое распространение дерматита говорит о резко пониженном иммунитете и является плохим прогностическим признаком. Третье место по частоте занимают герпетические инфекции, в частности вирусы простого герпеса 1-го и 2-го типов и varicella zoster (28%) [7, 8]. Герпетические высыпания могут появиться на любом участке кожи и слизистых оболочек, но чаще они возникают на губах, половых органах или в перианальной области. Высыпания часто трансформируются в крупные, болезненные, долго не заживающие язвы. Нередко клинические проявления герпеса напоминают ветряную оспу или импетиго. Помимо поражения кожи и слизистых оболочек, при ВИЧ-инфекции у больных часто развивается герпетический проктит, который проявляется в виде болезненной отечной эритемы в перианальной области. Опоясывающий лишай при условии возникновения его у лиц молодого возраста из группы риска, отсутствии провоцирующих заболеваний и иммуносупрессивной терапии служит индикатором ВИЧ-инфекции. Пузырьковые высыпания сопровождаются сильными болями, оставляют рубцы, рецидивируют, что не наблюдается у лиц без иммунного дефицита. Наиболее характерным дерматологическим неопластическим проявлением ВИЧ-инфекции остается саркома Капоши, вызванная вирусом простого герпеса 6-го типа [9, 10]. Надо отметить, что ее частота снизилась с 40% у мужчин со СПИДом в 1980–90 гг. до 9% начиная с 2000 г. Основными клиническими особенностями саркомы Капоши является то, что у большинства больных заболевание развивается в возрасте до 35 лет; очаги поражения на коже носят распространенный характер; склонность к быстрой генерализации процесса (в первую очередь поражаются легкие, желудочно-кишечный тракт, лимфоузлы и слизистая оболочка полости рта); высокая смертность в течение короткого времени без лечения. Появление на коже различных пятен синюшного или розового цвета, бляшек или папул у лиц молодого возраста обязательно должно насторожить лечащего врача в отношении ВИЧ-инфекции и требует обязательного проведения гистологического исследования биоптата кожи для исключения саркомы Капоши. В поздних стадиях болезни кожные элементы (розеолы, папулы, пятна) становятся многочисленными, инфильтрируются, могут изъязвляться. Обильные кожные проявления практически всегда сопровождаются выраженным лимфостазом, поражением суставов, с развитием контрактур. Примером прямой зависимости поражения кожи от ВИЧ-инфекции может служить папилломавирусная инфекция кожи и слизистых оболочек (10%) [11, 12]. У ВИЧ-инфицированных больных изменения на коже имеют необычный вид, поражают нетипичные места, многочисленные, имеют участки распада в центре папул, сливаются и после хирургического удаления практически всегда рецидивируют. Эти элементы появляются преимущественно на лице, а также в области гениталий и могут быть крупными (гигантский моллюск), напоминать рак кожи, остроконечные кондиломы, обычные вульгарные бородавки и кератоакантомы.
У трети ВИЧ-инфицированных в течение нескольких недель от начала лечения различных оппортунистических инфекций этиотропными препаратами, а также АРВТ появлялась распространенная зудящая сыпь в виде эритематозных пятен и папул, что расценивалось как медикаментозная токсикоаллергическая реакция. Нами наблюдались и более тяжелые медикаментозные реакции, в частности синдром Стивенса–Джонсона и токсический эпидермальный некролиз.
Учитывая все вышеизложенное, больным ВИЧ-инфекцией с поражениями кожи и слизистых оболочек необходимо постоянное наблюдение врача-дерматолога. Для достижения положительного эффекта от проводимого лечения необходимы более продолжительные курсы терапии кожных заболеваний и максимальные дозы используемых препаратов, а после излечения — прием показанных препаратов профилактически. Помимо терапии кожных заболеваний больным ВИЧ-инфекцией показано назначение АРВТ. Диагностика кожных проявлений имеет важное практическое значение, так как способствует более раннему установлению диагноза ВИЧ-инфекции, своевременному назначению АРВТ, улучшению качества и продолжительности жизни пациента.
Литература
М. В. Нагибина* , 1 , кандидат медицинских наук
Н. Н. Мартынова**, кандидат медицинских наук
О. А. Преснякова**
Е. Т. Вдовина**
Б. М. Груздев***, кандидат медицинских наук
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
** ГБУЗ ИКБ № 2, Москва
*** МГЦ СПИД, Москва
Что выбрать - инъекции филлеров, фотоомоложение, мезотерапию или домашние методы? Разложим всё по полочкам для вас, дорогие пациенты!
Разбираемся в причинах проблемы.
Давайте сразу выделим несколько проблем под глазами, которые часто путают: в первую очередь обращаем внимание на то, что носослёзная борозда и тёмные круги - это разные проблемы, хотя очень часто они формируются вместе!

По сути, под тёмными кругами (или синяками) подразумевают изменение цвета кожи под глазами. Однако, часто - причина не в цвете кожи!
Наши пациенты часто сообщают по телефону, что у них темные круги, но на самом деле - мешки и отёки под глазами. Да, часто эти проблемы проявляются одновременно, однако важно понимать разницу.
Мешки под глазами (или грыжи нижних век) формируются из-за перераспределения с возрастом так называемых жировых пакетов орбитальной области. Запомните этот процесс, он также повинен в образовании кругов.
Причин появления тёмных кругов несколько
1) Основная и самая распространённая - истончение жировых пакетов в области нижнего века. В отсутствии жировой прослойки через кожу начинают просвечиваться сосуды и тёмная круговая мышца глаза.

2) Приобретённая пигментация кожи вокруг глаз - обычно это генетическая предрасположенность. Клетки меланоциты в области под глазами начинают усиленно вырабатывать меланин и кожа темнеет.

3) Анатомически глубоко посаженные глаза. В этом случае никаких проблем нет, просто анатомия орбитальной области такова, что свет, отражаясь от кожи, делает тёмной область нижнего века.
Советуем прочитать отдельную статью, где мы рассказали про все причины образования тёмных кругов в области нижнего века.
Важно также понимать причины возникновения носослёзной борозды (перераспределение жировых пакетов и втяжение орбитальной связки) - ведь самым распространённым видом проблем нижнего века является сочетание проявления носослёзной борозды с тёмными кругами.
Самые распространённые примеры проблем под глазами и их коррекция.
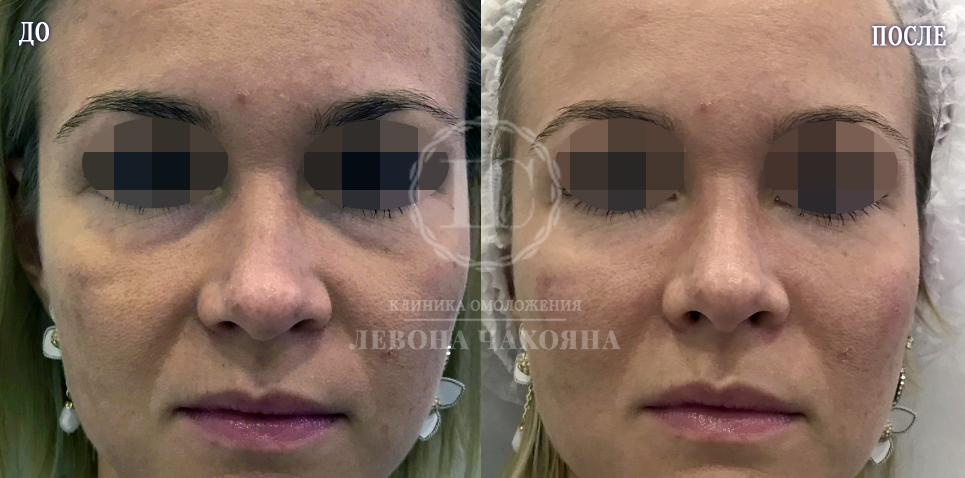
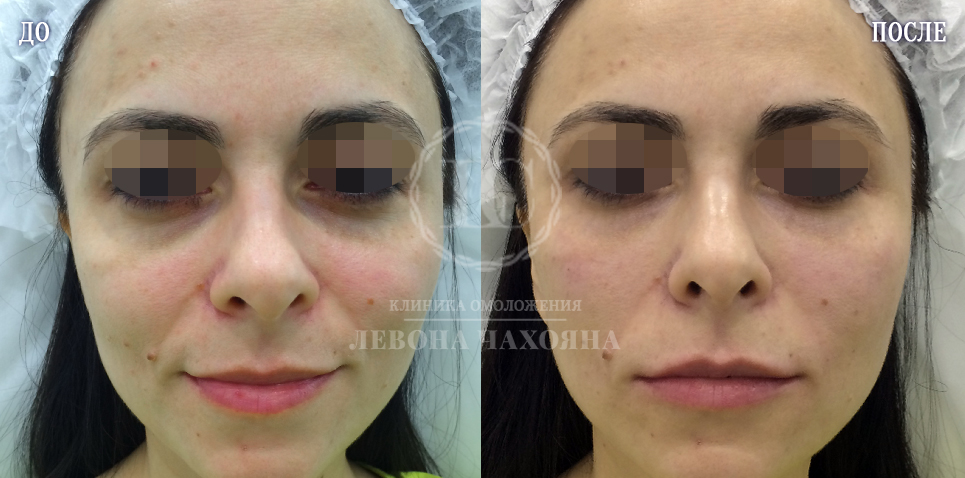
Здесь мы видим комплексное проявление и носослёзной борозды, и тёмных кругов под глазами. Все недостатки устранены при помощи инъекций филлеров в область под глазами.
О чём говорит цвет кругов?
Часто можно встретить утверждения, что цвет кругов говорит о том или ином сбое в работе организма. Официально заявляем всем читателям: никаких доказанных связей между цветом образований под глазами и болезнями (работой органов) не выявлено!
Более-менее чётко можно утверждать следующее:
- Если круги тёмно-синие или отдают краснотой/синевой - это через кожу просвечивают сосуды и мышца (мы все помним какого цвета сырое мясо).
- Если круги с коричневым или жёлтым оттенком - это, скорее всего, пигментация кожи.
Возможны сочетания оттенков в случае совокупного генезиса проблем области нижнего века.
Как можно убрать круги и сколько длится эффект?
Каждый пациент уникален - кому-то помогут инъекции филлеров, кому-то нужно будет пройти депигментацию. Поэтому очень важно вживую пройти консультацию у косметолога!
Методы эстетической косметологии разнообразны и направлены на:
- нивелирование рельефа кожи, восполнение утраченных жировых пакетов (основной метод)
- уменьшение возможной пигментации кожи (в случае пигментации)
- повышение микроциркуляции в периорбитальной зоне (общее улучшение состояния и профилактика кругов).
⚡ Хочу убрать круги дома!
Те, кто знают механизмы формирования этих образований понимают, что массировать ложками поредевший подкожный жирок – глупо. Также как и прикладывать всевозможные компрессы в надежде обесцветить тёмные круги – этот цвет дает либо пигмент, либо сосуды с мышцей.
Единственный рабочий метод - профессиональные (. ) патчи. Про них мы рассказываем в отдельной статье.
⚡ Хочу вернуть жирок!
Можно ли вернуть ушедший из-под глаз жирок на место?
Конечно, если начать толстеть. Но проблема нашего организма в том, что при этом жир в первую очередь откладывается не в орбитальной области. Поэтому, когда вы получите нужную жировую прослойку, скрывающую ваши тёмные круги, у вас уже будет и второй подбородок, и свисающие бока.
Универсальное решение, которое помогает большинству пациентов.
Самым распространённым эффективным способом решить проблему кругов около глаз является контурная пластика - это инъекции филлеров, содержащих гиалуроновую кислоту.
Суть процедуры - визуально сгладить все неровности рельефа кожи под глазами; привести пропитать ткани препаратом, чтобы компенсировать дефицит жировой прослойки под кожей.

Важно, как именно врач проводит процедуру. Чтобы после процедуры пациент не ушёл с гематомами от уколов под глазами, препарат следует вводить безопасной канюлей через скуловой прокол ( посмотреть возможные проблемы неправильной техники введения, 8 фото)!
Также важен выбор препарата, чтобы через несколько месяцев после процедуры у вас не случился отёк.
Примеры коррекции при помощи филлеров:
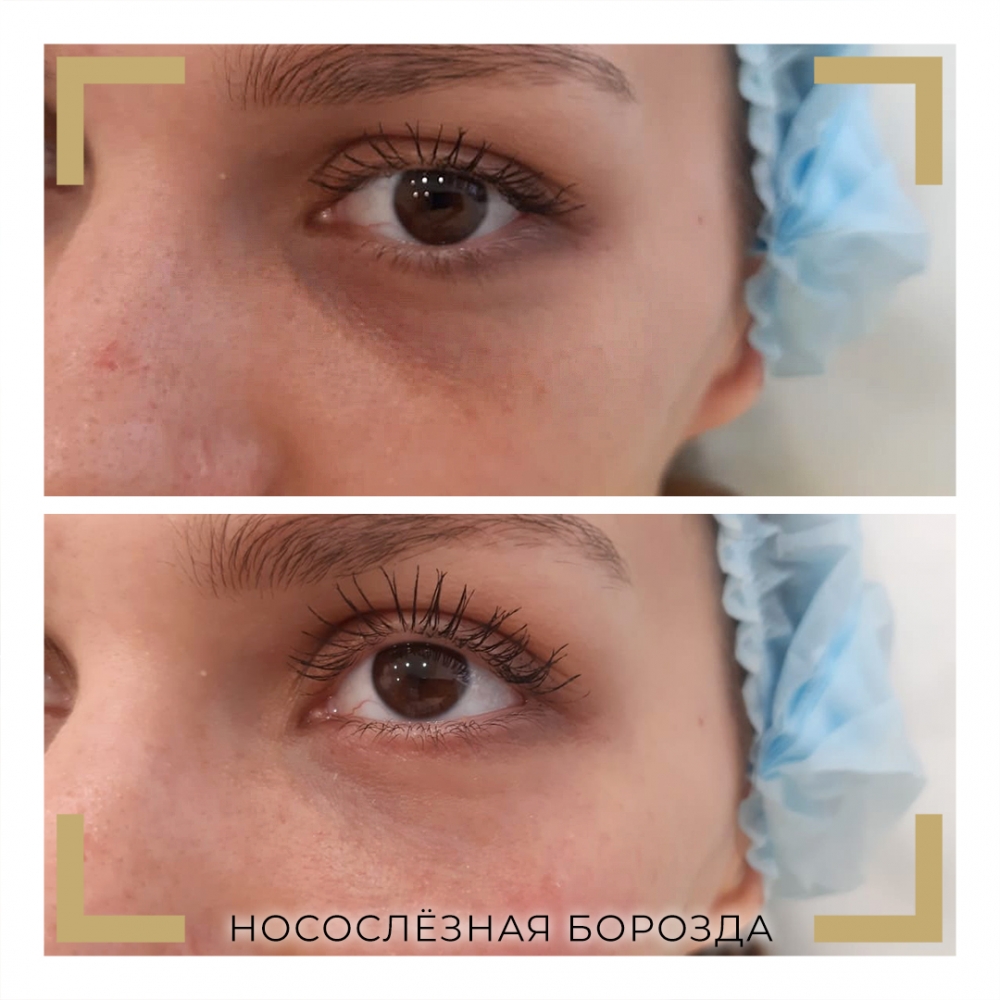
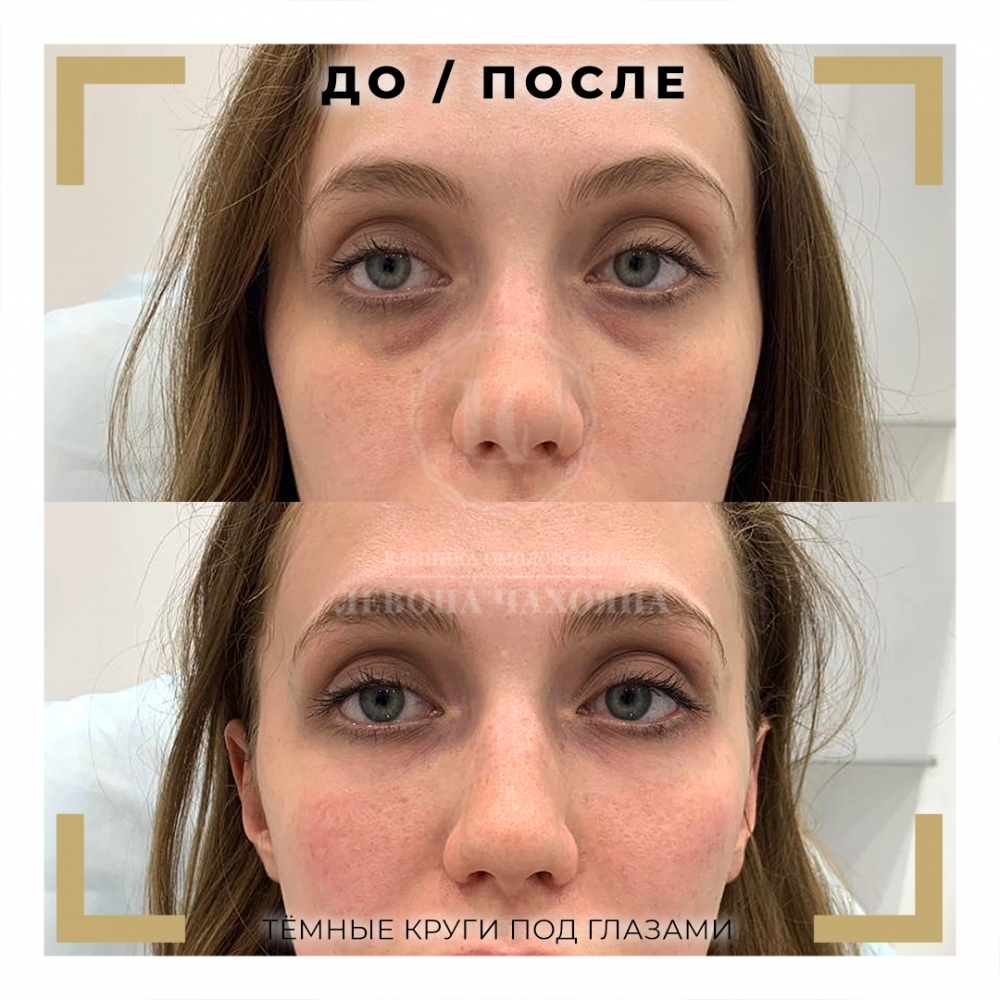
Подробности про этот способ коррекции тёмных кругов под глазами читайте в нашей отдельной статье.
Стоимость инъекционной коррекции - от 19000 рублей (в зависимости от объема и производителя препарата). Обычно для коррекции кругов и носослёзной борозды уходит 1-2 мл препарата.
Время проведения процедуры - 15-20 минут.
Анестезия - не нужна, поскольку мы работаем канюлей, это не больно!
Консультация по телефону всегда бесплатна!
Оставьте ваш контакт, мы вам всё расскажем и предложим скидку!
Спасибо!
Информация отправлена администраторам клиники!
Убираем круги от пигмента и осветляем кожу
Традиционно против пигментированной кожи применяют фотоомоложение IPL. Результат может быть уже после первого визита, однако обычно для полной коррекции необходимо 2-3 процедуры. Стоимость фотоомоложения области вокруг глаз - 5000 рублей.
Так же для осветления пигмента часто рекомендуют отбеливающий пилинг, однако не каждый состав можно использовать в этой области - кожа вокруг глаз нежная и тонкая.
Мы советуем деликатный пилинг Enerpeel EL Plus, созданный специально для этой зоны. Стоимость - от 3000 рублей (стоимость с учётом скидки, уточните, действует ли она в данный момент).
Обратите внимание, что вам может потребоваться несколько процедур фотоомоложения или пилинга для достижения стойких результатов на длительный срок.
В случае с пилингом хорошие результаты даёт сочетание с мезококтейлем Cytocare (состоит из гиалуроновой кислоты и питательного, витаминного раствора).
Мезотерапия - от 3500 руб.
Процедура мезотерапии как отдельная процедура также может помочь в устранении тёмных кругов под глазами. При мезотерапии вводится смесь препаратов и витаминов, которая подбирается индивидуально. Средний курс мезотерапии включает в себя 4-8 сеансов, а эффект от процедуры сохраняется до полугода.
Мы подбираем мезотерапевтические коктейли персонально, иногда смешивая их. Для омоложения зоны век предпочитаем препараты с пептидными и аминокислотными комплексами, для осветления пигментированных темных кругов под глазами – средства на основе адаптированной аскорбиновой кислоты.
Биоревитализация - от 7000 руб.
Биоревитализация предполагает введение гиалуроновой кислоты в чистом виде в дерму и напрямую не устраняет ни тёмные круги, ни носослёзную борозду.
Обычно в дополнение к инъекционным процедурам мы подбираем для каждого пациента профессиональную косметику, которой можно пользоваться дома для закрепления и приумножения результата.
Видео проведения процедуры инъекции филлеров.
Какие процедуры точно не помогут?
Реклама - наше всё, однако не стоит бросаться на громкие заголовки!
Спасительным способом убрать тёмные круги часто упоминают "лазерное омоложение".
Лазерное омоложение не может улучшить проявление тёмных кругов: кожа нижнего века и так очень тонкая и нежная, "сжигать" её лазером - лишнее!
А вот лазерное воздействие для придания коже тонуса - может добавить ей плотности и часто применяется при комплексном устранении проблем под глазами.
РФ-лифтинг (rf-лифтинг) также никак не помогает от тёмных кругов.
Нитевой лифтинг (нитевая коррекция) - не убирает синяки и круги под глазами.
Сыворотки, маски и мази. Как эти средства могут вернуть ушедший подкожный жирок или устранить пигментированные клетки кожи?
Блафаропластика - от 65000 руб.
Операционный метод коррекции, который помогает убрать мешки под глазами, однако от тёмных кругов не спасает!
Примеры коррекций разными способами
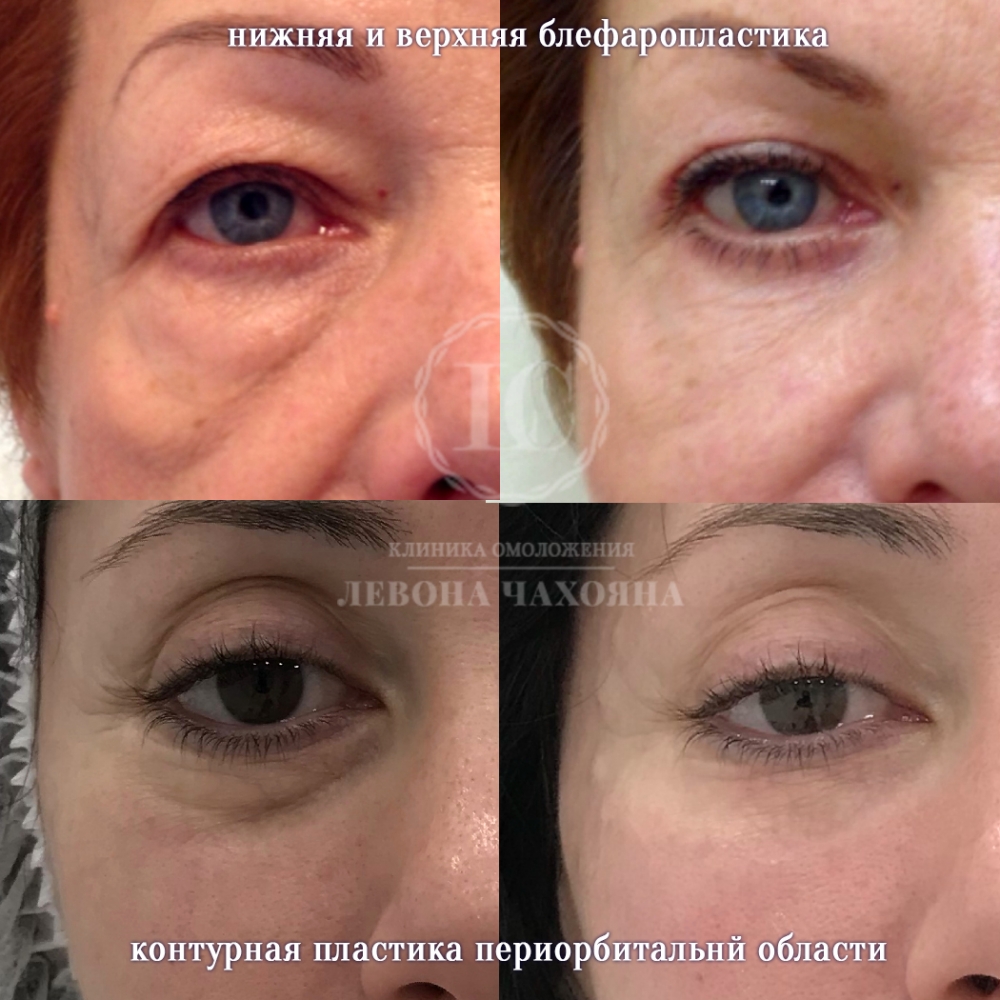
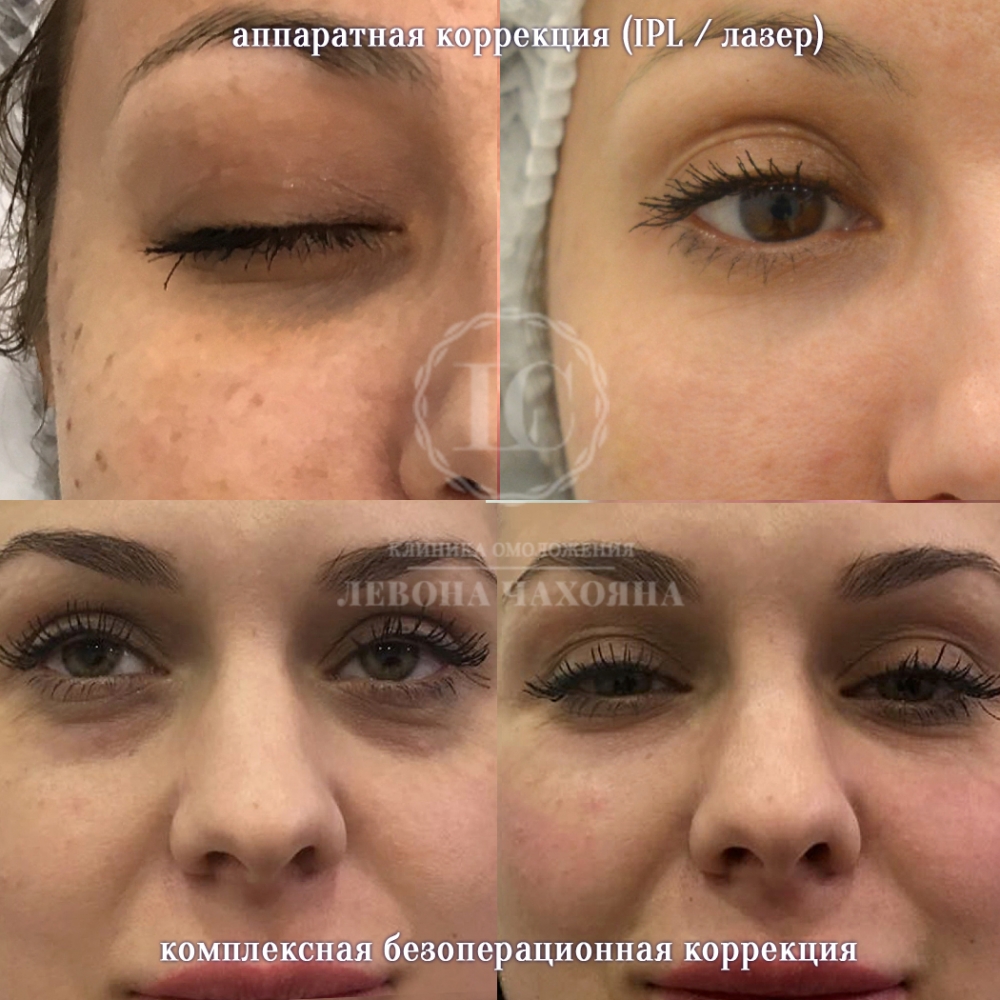
Результаты до и после при коррекции различными способами.
Профилактика тёмных кругов вокруг глаз.
Наряду с указанными выше методами стоит уделять внимание и способам профилактики появления тёмных кругов:
- правильное и сбалансированное питание (снижение потребления соли, увеличение в рационе количества овощей и фруктов);
- правильный режим дня и полноценный сон (прогулки на свежем воздухе, сон не менее 8 часов, сокращение времени, проводимого за компьютером и другими популярными гаджетами);
- организация здорового образа жизни (отказ от курения и алкогольных напитков, минимизация стрессовых ситуаций);
- соблюдение питьевого режима;
- проведение гимнастики для глаз.
Гимнастике для глаз стоит уделять 5 минут в день, она позволяет улучшить лимфатический и венозный отток. Гимнастические упражнения заключаются в следующем:
Подводя итог, можно сделать вывод о том, что косметические средства и маски при решении проблемы с синяками если и дают, то временный эффект, поэтому их рекомендуется использовать в том случае, если проблема вызвана временным явлением – переутомление, нарушение режима труда и отдыха, стрессовой ситуацией. Во всех остальных случаях стоит прибегать к современным методам косметологии.
Эстетический дефект в виде синяков под глазами – проблема неприятная, но вполне решаемая.
Читайте также:

