При вич выпадают волосы на голове что делать
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Уменьшение количества волос на голенях: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Уменьшение количества волос на голенях – симптом, на который не сразу обращают внимание, хотя он может свидетельствовать о наличии серьезной патологии. В частности, на росте волос, их структуре и возможности к регенерации отражаются нарушения процессов кровообращения в коже.
Уменьшение количества волос не является самостоятельным заболеванием - всегда есть первопричина, которую необходимо установить.
Разновидности уменьшения количества волос на голенях
Различают очаговое (гнездное) выпадение волос, диффузное выпадение волос (по всей поверхности голени), рубцовое выпадение волос (с образованием рубцовой ткани).
Возможные причины уменьшения количества волос на голенях
На количество волос на голенях в норме влияет много факторов: генетическая предрасположенность, возраст, пол, гормональный статус, сопутствующие заболевания. Некоторые причины физиологичны, и их влияние на рост волос на голенях непостоянно. Так, во время регулярного ношения тесных брюк волосы за счет трения одежды травмируются, и нарушается их рост. При использовании свободной одежды волосяной покров постепенно восстанавливается.
Помимо физиологических причин существуют и патологические причины уменьшения роста волос на голенях и их выпадения.
Дефицит микроэлементов и витаминов (дефицит железа, кальция, фосфора, витаминов группы В) может привести к замедлению роста волос по всему телу, в том числе на ногах.
Часто авитаминоз сопровождается сухостью кожи, замедлением ее регенерации и снижением уровня защитных сил организма.
При циррозе печени происходит нарушение всех функций этого органа, что вызывает нарушение обмена железа, белка и витаминов – основных веществ, участвующих в процессах роста волос. Кроме того, появляются сосудистые звездочки, желтушность склер и кожи, увеличивается живот, уменьшается вес, усиливается кровоточивость.
Прием некоторых лекарственных препаратов также приводит к уменьшению количества волос на голенях (например, цитостатиков, гормональных препаратов, антидепрессантов).
Нередко выпадение волос и замедление их роста на нижних конечностях становится первым симптомом нарушения кровообращения - хронической венозной недостаточности, или варикозной болезни вен нижних конечностей. С возрастом изменяются эластические свойства волокон и архитектоника гладкомышечных клеток стенки вен нижних конечностей. Также свою роль в процессе развития хронической венозной недостаточности играет нарушение гемодинамики и формирование застоя крови в венах нижних конечностей. Ухудшается работа клапанного аппарата вен, и формируется патологический обратный венозный заброс (рефлюкс) из вышележащих отделов вены в нижние.
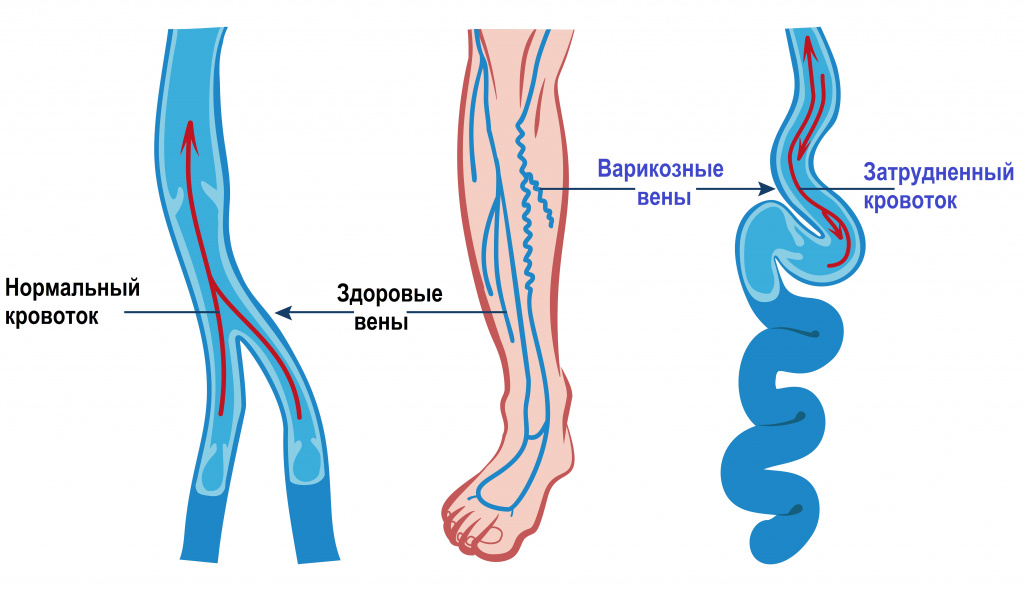
Факторы риска развития хронической венозной недостаточности:
- наследственность;
- длительная работа в положении стоя или сидя;
- тяжелый физический труд;
- травмы нижних конечностей и сложные реконструктивные операции на ногах с повреждением сосудов;
- ожирение и запоры (способствуют нарушению оттока крови от нижних конечностей);
- заместительная гормональная терапия, в том числе прием комбинированных оральных контрацептивов;
- беременность и роды.
Развитие хронической венозной недостаточности помимо нарушения роста волос на голенях нередко сопровождается чувством тяжести в ногах, пигментацией кожи в области лодыжек, появлением венозных сеточек, а позднее и варикозных узлов.
В тяжелых случаях возникают отеки стоп и голеней, боль по ходу пораженной вены и трофические язвы в лодыжечной области.
Атеросклероз - частая причина хронического нарушения артериального кровообращения. Атеросклероз – это заболевание артерий, которое сопровождается нарушением обмена жиров и отложением в стенке артерии холестерина с формированием атеросклеротических бляшек, закрывающих просвет сосуда. При этом нарушается приток артериальной крови к сосудам нижних конечностей и уменьшается доставка питательных веществ и кислорода к тканям.
Возникают трофические нарушения - замедленный рост волос и ногтей на ногах, снижение чувствительности и формирование длительно заживающих трофических язв.
Поскольку атеросклероз поражает все артерии в организме, помимо всего перечисленного он опасен развитием инсульта и инфаркта миокарда.
Облитерирующий тромбангиит, или болезнь Бюргера – относительно редкая причина уменьшения количества волос на голенях, однако имеет особое значение для мужчин в возрасте до 30 лет.
В результате воспаления артерий и их тромботической окклюзии (закупорки просвета) постепенно формируется хроническая ишемия нижних конечностей, которая проявляется болью в мышцах, возникающей при ходьбе, похолоданием конечностей, бледностью кожи ног, а также выпадением волос и плохим ростом ногтей на ногах.
Сахарный диабет часто сопутствует данным заболеваниям и ухудшает прогноз, при этом также уменьшаются регенераторные способности тканей организма и снижается способность противостоять инфекциям.
Среди других факторов, влияющих на рост волос, необходимо отметить факт контакта кожи с химическими веществами, интоксикацию солями тяжелых металлов, облучение и химиотерапию.
Поражение зоны роста волос может быть обусловлено грибковыми заболеваниями кожи. Первыми признаками грибка являются покраснение и зуд, затем начинается шелушение кожи, выпадают волосы в зоне повреждения или становятся тусклыми с выраженным изменением текстуры. В некоторых случаях образуются болезненные пузырьки и припухлости.
Псориаз – достаточно распространенное заболевание, которое характеризуется быстрым репродуцированием клеток эпителия кожи, что сопровождается воспалительными процессами. Формируются псориатические бляшки – зудящие утолщенные красноватые шелушащиеся пятна на коже, в зоне их появления начинается выпадение волос.
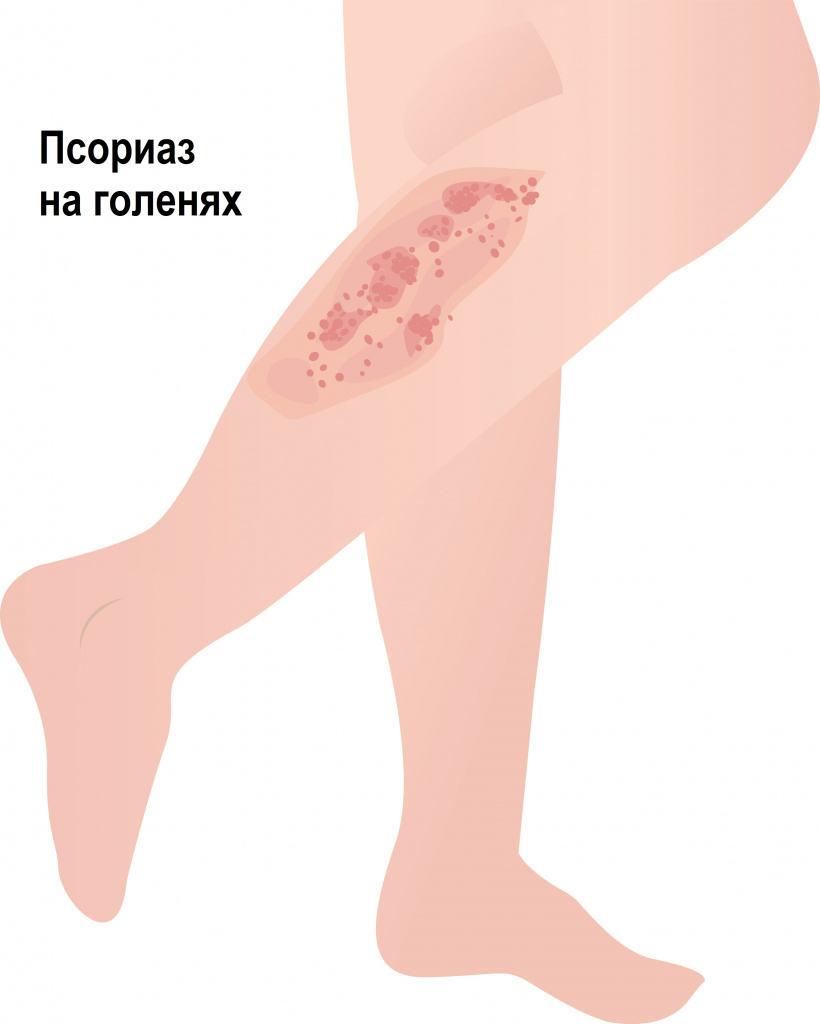
К каким врачам обращаться при уменьшении количества волос на голенях
При выпадении волос на голенях необходимо обратиться за консультацией к терапевту . Врач проведет осмотр и назначит необходимый комплекс лабораторно-инструментальных методов обследования. Также может потребоваться консультация хирурга , сосудистого хирурга, флеболога, гастроэнтеролога , эндокринолога , ревматолога, дерматовенеролога.
Диагностика и обследования при уменьшении количества волос на голенях
Выявление причины избыточного выпадения волос на голенях может потребовать целого ряда исследований.
-
Ультразвуковое исследование (УЗИ) вен нижних конечностей (допплер).
Современный метод исследования венозного оттока нижних конечностей, позволяющий диагностировать нарушение кровотока, варикозных изменений вен и тромбообразования.
Каждый день на прием к трихологу приходят пациенты с жалобами на выпадение волос, но за этой проблемой могут стоять совершенно другие нозологии и личные обстоятельства: человек может быть с сахарным диабетом, или после тяжелого онкологического заболевания, возможно, что пришел ВИЧ инфицированный пациент. Каждый из них имеет право на хорошие волосы. Зачастую трихологи подходят к лечению выпадения волос только со стороны того процесса, который наблюдают и с которым обратился человек, не рассматривая в перспективе, что у пациента возможны и другие медицинские проблемы, которые могут оказывать влияние на тактику ведения.
Пациент за пределами медицинской проблемы
Полиморбидность – состояние, обусловленное множеством патологических процессов, которые могут классифицироваться как нозологические формы, синдромы, клинико-диагностические признаки и симптомы.
Мультиморбидность – два и более хронических заболевания, не связанные между собой этиопатогенетичнски (критерии ВОЗ, 1970).
Коморбидность – существование или возникновение любого сопутствующего заболевания во время клинического течения конкретной изучаемой болезни.
Количество патологий у одного пациента увеличивается с возрастом.

Врач должен понимать, что у пациента, обратившегося к нему, может быть полипрагмазия. Это одновременное назначение большого количества лекарственных препаратов по разным медицинским причинам. Последствия полипрагмазии:
Снижение приверженности лечению
Ухудшение контроля над эффективностью терапии
Увеличение материальных затрат
Лекарственные взаимодействия
В этом случае с точки зрения медицины на первый план выходит вопрос лекарственных взаимодействий.
Лекарственные взаимодействия – изменение ответа организма на один лекарственный препарат под влиянием другого препарата в случае их одновременного назначения или короткими интервалами между приемами.
Фармакодинамическое взаимодействие: лекарственный препарат воздействует на эффект другого без изменения его концентрации
Фармакокинетическое взаимодействие: один лекарственный препарат воздействует на концентрацию в плазме другого препарата (абсорбция, распределение, матаболизм, экскреция)
Большинство лекарственных препаратов метаболизируются в печени с помощью печеночных ферментов.
Две фазы печеночного метаболизма:
Фаза 1 – (несинтетические реакции – окисление, восстановление, гидролиз) – переход в полярные гидрофильные соединения
Фаза 2 – (синтетические реакции) – переход в полярные гидрофильные соединения путем конъюгации.
Основные группы лекарственных препаратов в практике трихолога
Стимуляторы роста (миноксидил)
Антиандрогенные препараты (финастерид, флутамид, ципротерон)
Блокаторы кальцинейриновых рецепторов
Микроэлементы (препараты железа)
Эффективность миноксидила у пациентов с антиагрегантной терапией
Миноксидил стимулирует циклооксигеназу-1 (COX1) – синтез PGE2 – переход волосяного фолликула в фазу анагена. В присутствии ацетилсалициловой кислоты invitro потенцирующее действие миноксидила достоверно снижалось в зависимости от дозы.
Пациенты с сахарным диабетом и метаболическим синдромом
По данным ВОЗ во всем мире число людей, страдающих диабетом, увеличилось от 100 миллионов в 1980 г. до 422 миллионов в 2014 г.
У женщин выявлена статистически достоверная связь между заболеваемостью метаболическим синдромом и АГА. Миноксидил не оказывает влияния на уровень глюкозы в крови, в системный кровоток попадает 1,4% препарата. Заметные повышения уровня глюкозы в крови являются редкими осложнениями антиандрогенной терапии и легко купируются назначением инсулина. Риск развития острого панкреатита при применении финастерида невысокий.
Глюкокортикоиды влияют на метаболизм глюкозы в печени и способствуют развитию резистентности тканей к инсулину. Увеличение уровня глюкозы происходит в среднем через 4-8 часов после применения пероральных стероидов, и раньше – при инъекционном введении. Стероиды среднего и длительного действия активны в продолжении 12-36 и 36-54 ч. ГК с длительным тканевым периодом полураспада обычно имеют и длительный период полураспада в плазме. Кортикостероиды с пролонгированным периодом полураспада в тканях чаще вызывают побочные эффекты.
Гипогликемия – редкий, но выраженный побочный эффект антималярийных препаратов. Антималярийные препараты снижают уровень гликированного гемоглобина.
Активированные тромбоцитарные концентраты применяются в терапии незаживающих диабетических язв. Гликирование белков может снижать эффективность PRP-терапии.
Недостаточность железа ассоциирована с риском развития ожирения. У мужчин с ожирением более тяжелое течение АГА.
Пациенты с заболеваниями сердечно-сосудистой системы
Около 8% всех граждан России страдает от патологии сосудов или сердца при этом смертность от заболеваний сердца и кровеносной системы составляет 53% от всех летальных исходов.
На сегодняшний день по данным ВОЗ Россия относится к странам с очень высокой степенью распространения артериальной гипертензии – 41% населения.
При наружном нанесении раствора миноксидила 1,5% препарата попадают в системный кровоток и может давать побочные эффекты как снижение артериального давления, пальпитация и отеки. Комбинирование миноксидила с препаратами со схожими побочными эффектами может усилить их проявление у пациентов.
В исследовании Margregeretal., 1998 у пациентов с ИБС, принимавших финастерид, в анамнезе достоверно отмечался больший процент случает инфаркта, нежели чем в плацебо группе. Однако количество случаев было небольшим (1,5%).
Стероид-индуцированная гипертензия является одной из распространенных проблем с неясной этиологией. Считается, что она связана с избытком натрия и реабсорбцией воды минералокортикоидными рецепторами.
Пациенты с ВИЧ инфекцией
ВИЧ-инфекция ассоциирована со стимуляцией гипотоламо-гипофизарно-адреналовой оси и гиперчувствительностью к глюкокортикоидам.
ВИЧ-инфекция может вызывать как гипо-, так и гиперкортизолемию. Неясно, оказывают ли глюкокортикоиды положительный эффект за счет противовоспалительной функции или отрицательный за счет иммуносупрессии.
Ритонавир снижает метаболизм системных стероидов. Комбинация стероидов с ритонавиром может вызвать вторичную надпочечниковую недостаточность и синдром Кушинга за счет повышения уровней глюкортикоидов. Повышение системной концентрации триамценалона возможно за счет ингибирования цитахрома p450 3А4.
PRP-терапия продемонстрировала эффективность у пациентов с ВИЧ-ассоциированной периферической нейропатией.
Алопеции, индуцированные химиотерапией
Алопеция развивается у 65% пациентов, получавших химиотерапию. Самый длинный анаген в зоне скальпа, поэтому в первую очередь страдает данная зона. Выпадение волос начинается через 1-3 недели после начала терапии. Увеличивается число случаев перманентной алопеции на фоне химиотерапии. Гистологические изменения соответствуют АГА с уменьшением числа телогеновых волос, появление большого количества веллусных и телогеновых волос.
Наиболее распространенная терапия – гипотермия скальпа, за исключением опухолей кровяного ростка.
Миноксидил сокращает продолжительность алопеции, однако не может предотвратить ее развитие. Препарат неээфективен у пациентов, получающих бусульфан и циклофосфамид.
Основные противопоказания плазмотерапии
Местная инфекция в месте процедуры
Применение нестероидных противовоспалительных препаратов за 48 часов до процедуры
Инъекции кортикостероидов в область терапии менее, чем за месяц до процедуры
Системное применение кортикостероидов в течение 2 недель
Рак, злокачественные гемопоэтические опухоли
Гемоглобин ниже 10г/дл, тромбоциты ниже 105
Алопеция, индуцированная анти- ФНО терапией
Одним из наиболее стойких побочных эффектов анти-ФНО терапии, поражающих кожу волосистой части головы являются псориазиформные высыпания с диффузной алопецией и риском необратимых рубцовых изменений. Гистологические изменения мимикрируют гнездную алопецию, отличаясь от нее эпидермальными псориазиформными изменениями и наличием плазмоцитов.
У ряда пациентов улучшение наступает на фоне топической терапии, у 75% улучшение возможно после отмены терапии. Полное разрешение процесса при применении устекинумаба.
Joyauetal. установлено, что псориазиформные высыпания являются de-novo псориазом, а не обострением существующего псориаза.
Описано 34 случая гнездной алопеции на фоне терапии блокаторами ФНО.
У 2/3 пациентов процесс переходит в тотальную форму. Прогноз хуже при применении инфликсимаба и адалилумаба.

Другие материалы

Диффузная телогеновая алопеция. Современные методы диагностики и лечения
Беречикидзе Т.Т. (Москва) представила доклад, в котором проанализировала самый распространенный вид выпадения волос, а также разобрала основные причины этой алопеции, а также методы коррекции дефицитных состояний.Подробнее

Комплексная терапия андрогенной и хронической телогеновой алопеций
Успешность терапии зависит от многих факторов, в том числе от стадии развития заболевания. Известно, что чем более поздняя стадия, например, у андрогенной алопеции, тем сложнее и длительнее должен быть курс терапии.

Дипломированный дерматовенеролог, мезотерапевт, озонотерапевт. На протяжении 10 лет успешно лечит различные заболевания волосистой части головы и — зуд, покраснения, перхоть, выпадение волос и др. Ведущий специалист клиники по плазмолифтингу.
Структура и внешний вид волос во многом зависят от генетики и ухода. Однако случаются ситуации, когда проблемы возникают из-за нарушений в работе внутренних органов. В таких случаях невозможно полностью вернуть красоту шевелюры стандартными косметологическими процедурами.
Такое заболевание, как аутоиммунная алопеция сопровождается угнетением корневой системы волос на клеточном уровне. Часто проблема кроется в нарушении защитных реакций организма: вырабатываются антитела против собственных тканей. Клетки-киллеры начинают уничтожать волосяные луковицы, портится структура волос.
Описание аутоиммунной алопеции
Аутоимунная алопеция — выпадение волос, которое провоцируется гормональными изменениями (половые гормоны здесь не участвуют) или активизацией Т-киллерного звена иммунитета. Главный симптом заболевания — полное или частичное облысение.
Аутоимунная алопеция и у женщин, и у мужчин появляется спонтанно, без видимых причин. Она приносит физический и психологический дискомфорт. Без должного лечения волосы могут выпасть полностью.
Причины возникновения аутоиммунной алопеции
Трихологи полагают, что аутоиммунная алопеция может возникать на фоне заболеваний.
- Токсический диффузный зоб. Чаще всего он встречается у женщин. Симптомами служат резкая потеря веса, гипергидроз, пучеглазие, тахикардия.
- Красная волчанка. Заболевание также больше характерно для женщин. Оно тяжело переносится. Проявляется волчанка в виде сыпи, покрывающей тело и кожу головы.
- Сахарный диабет. Заболевание встречается и у мужчин, и у женщин. Оно приводит к гибели клеток, образующих эндокринную часть поджелудочной железы. Симптомами являются жажда, потеря или увеличения веса, ухудшение зрения.
- Хронический тиреоидит. Болезнь, которая ведет к поражению тканей щитовидной железы. Симптомами могут быть усталость, постоянное ощущение слабости, выпадение волос.
- Ревматоидный артрит. Болезнь чаще всего возникает у женщин 35–40 лет. Она протекает стремительно, поражая суставы.
К аутоиммунному облысению могут привести и другие факторы:
- длительные депрессии, сильные стрессы;
- повышенное содержание йода в организме;
- хронические заболевания органов дыхания;
- кариозная болезнь;
- недостаток витаминов и минералов;
- недавние травмы;
- плохая экология, работа на химическом производстве.
Если у человека есть проблемы с иммунитетом, то аутоиммунные патологии могут проявляться в течение всей жизни. Разрушения волосяных луковиц иногда сопровождается поражениями ногтевых пластин.
Чтобы выявить основную причину заболевания, нужна консультация врачей и тщательная диагностика.
Симптомы аутоиммунной алопеции
Выпадение волос нередко сопровождается следующими симптомами:
- тахикардия;
- нерегулярная менструация;
- гипергидроз;
- одышка;
- повышенное давление;
- резкие перепады настроения;
- нарушения работы систем желудочно-кишечного тракта;
- ломкие ногти.
При аутоиммунной алопеции выпадение волос происходит очагами. Если своевременно не лечить болезнь, можно потерять более 25 % волос. Обращаться к врачу следует при появлении любого из вышеуказанных симптомов.
Стадии алопеции
Аутоиммунная алопеция проходит три стадии:
- Прогрессивная. Волосы быстро выпадают, появляются очаги, которые увеличиваются и сливаются.
- Стационарная. Очаги не меняют свой размер.
- Регрессивная. В местах облысения появляется пушок, который со временем заменяется нормальными волосами.
В сложных формах заболевание становится устойчивым к лечению, что ведет к необратимым последствиям.
Отдельных стадий может и не наблюдаться, если заболевание протекает в острой форме. Вероятность потери всех волос велика.
Диагностика
Кроме визуального осмотра обязательными мероприятиями при аутоиммунном выпадении волос являются:
- трихоскопия — помогает оценить состояние волосяных стержней и фолликулов;
- микроскопические исследования;
- анализы на микроэлементы;
- фототрихограмма — позволяет оценить показатели роста волос.
Облысение — это проблема, актуальная как для мужчин, так и для женщин. К сожалению, с ней можно столкнуться не только в зрелом, но и в молодом возрасте.
Помимо посещения трихолога при аутоиммунной алопеции требуются консультации терапевта, иммунолога, ревматолога и эндокринолога. Специалисты направят:
- на биохимический и общий анализ крови;
- реоэнцефалографию, позволяющую оценить скорость кровотока;
- анализ крови на гормоны;
- УЗИ щитовидной железы.
Определить главную причину выпадения волос, назначить правильное лечение и проследить за его эффективностью может только специалист. Пациентам очень важно не игнорировать симптомы, а своевременно обращаться к врачам.
Лечение
Лечение алопеции аутоиммунного типа проходит традиционными методами. Выбор конкретных способов зависит от ряда факторов:
- основное заболевание-первоисточник;
- стадия заболевания;
- возраст пациента;
- индивидуальные противопоказания.
Есть две основные схемы лечения. Они отличаются тем, что используются при разной выраженности алопеции. Первая схема подойдет, если потеряно менее 50 % волос на голове. Вторая — если более 50 %.
Когда выпало менее половины волос, для терапии аутоиммунной алопеции пациенту могут назначить:
- поливитаминные комплексы, обязательно содержащие витамины группы B;
- лекарственные препараты с цинком;
- миноксидил (эффективное средство против выпадения волос);
- кортикостероиды (используются как внутрикожные инъекции, так и местно на очаги облысения).
Вторая схема лечения, когда потеряно более 50 % волос, предполагает применение следующих лекарственных средств:
- кортикостероиды;
- цитостатики;
- раздражающие вещества, аллергены, наносимые на очаги облысения.
Также есть салонные и физиотерапевтические процедуры, показанные при аутоиммунной алопеции.
- Магнитная, лазерная или электромагнитная резонансная терапия. Процедура ЭМРТ позволяет подавить патоген, а магнитная и лазерная терапия — восстановить функционал щитовидной железы.
- Плазмотерапия. Метод помогает стимулировать рост волос и предполагает инъекции плазмы в очаги облысения.
- Мезотерапия. Подразумевает инъекционное введение витаминов или других питательных элементов в кожу, что способствует укреплению волосяных фолликулов и регенерации волос.
Восстановительный период после аутоиммунной алопеции длительный. Избежать психологического дискомфорта и скрыть эстетические проблемы помогает пересадка волос. Однако при аутоиммунной алопеции она практически невозможна.
В период лечения чрезвычайно важно следить за правильностью питания. Из рациона рекомендуется исключить жареное, жирное, мучное. Надо больше есть кисломолочных и молочных продуктов, сезонных фруктов и овощей. Также специалисты рекомендуют желеобразные блюда из фруктов или ягод, мясное холодец, рыбное заливное, поскольку эти продукты богаты коллагеном.
В борьбе с аутоиммунной алопецией и для организма в целом полезны ежедневные прогулки на свежем воздухе и соблюдение режима сна.
В лечении аутоиммунной алопеции важную роль играет психоэмоциональная составляющая. Иногда пациента направляют на консультации с психологом, чтобы проговорить проблему потери волос, успокоить и настроить на положительный результат. Важно учитывать сопутствующие психологические состояния и психиатрические заболевания.
Профилактика
К сожалению, специфических методов, способных уберечь человека от аутоиммунной алопеции, не существует. Однако врачи напоминают об общих рекомендациях по уходу за кожей головы и волосами.
- Регулярно использовать ухаживающие средства для волос. Хорошо, если это составы из натуральных ингредиентов.
- Всегда защищать волосы от непогоды. Нужно носить шапку в холод, шляпу в солнечные жаркие дни, а также прятать голову от дождя и ветра.
- Своевременно обращаться к трихологам, парикмахерам, косметологам. Профилактика перхоти и других заболеваний, преодоление возникших проблем делают волосы сильнее и не позволяют им выпадать.
- Не употреблять средства, которые могут вызвать алопецию.
Прогноз заболевания
Если своевременно не начать лечение, то гарантированы неприятные последствия:
- потеря волос будет распространяться на другие зоны головы;
- шанс восстановления густоты волос при тотальной алопеции — не более 10 %.
Течение заболевания не всегда поддается прогнозам. Многие пациенты выздоравливают в первый год терапии, а иногда и без лечения. У некоторых больных возможны рецидивы.
На прогнозирование влияют следующие факторы:
- распространение алопеции (очаговая, тотальная, диффузная);
- тип офиазиса (гнезда облысения);
- наличие атрофии фолликулов;
- длительность процесса выпадения волос;
- семейный анамнез;
- наличие аутоиммунных заболеваний;
- наличие симптомов на ногтях.
Без своевременного лечения аутоиммунная алопеция вызывает осложнения в виде психических расстройств, проблем с самооценкой и других психологически негативных состояний.
Волосы — показатель здоровья. Если они выпадают, это свидетельствует о скрытой болезни. Первые симптомы, указывающие на алопецию, не должны оставаться незамеченными.
Лечение народными методами
Нетрадиционная медицина предлагает свои методы борьбы с аутоиммунной алопецией.
- Рекомендуется втирать в кожу головы масла губками или мягкими щетками. Для этого лучше всего подходят репейное и касторовое масла. Процедура должна занимать около 30 минут, а затем голову следует укрыть полотенцем для лучшего эффекта.
- На очаги облысения предлагается воздействовать настойками стручкового перца. Состав можно сделать самостоятельно или купить в аптеке. Рецепт приготовления такой: взять один перец, залить его водкой и оставить на неделю. Далее состав нужно наносить на проблемные зоны.
- Можно делать молочную маску с черным хлебом. Для этого мякиш размачивается молоком и сразу наносится на очаг облысения. Держать такую маску на голове надо 1 час.
Важно понимать, что если речь идет об облысении, народные средства не всегда эффективны, более того, могут нанести вред. В частности, если выпадение находится в острой фазе, нельзя ничего активно втирать — это поспособствует еще большему выпадению волос.
Записаться на бесплатную консультацию трихолога по телефону:
Сильно поредели волосы: не пора ли назначить миноксидил? В течение полугода сильно поредели волосы, особенно в районе челки и центрального пробора. Прошу вас, если это можно, уточнить диагноз, возможно уже давно пора назачить миноксидил? Лечат ли в вашей клинике алопецию у детей? аллопеция у ребенка 4 лет. лечат ли в вашей клинике очаговую аллопецию и сколько это стоит примерно( мы из беларуси)
15 причин выпадения волос у мужчин Мужчины часто страдают из-за выпадения волос. Одни принимают подобный недуг легко, списывая все на физиологию и наследственность, другие пытаются сохранить густоту шевелюры как можно дольше и принимают все возможные меры, рекомендованные специалистами-трихологами. Интересно, что не всегда облысение связано с наследственностью, рассмотрим 15 основных его причин. Очаговая алопеция у женщин Очаговая алопеция у женщин — патологическая нерубцовая потеря волос, вызванная повреждением корневой системы. В качестве агрессивного фактора, поражающего фолликулы, выступает собственная аутоиммунная система человека. Врач Гончарова Татьяна: Аутоиммунная алопеция Структура и внешний вид волос во многом зависят от генетики и ухода. Однако случаются ситуации, когда проблемы возникают из-за нарушений в работе внутренних органов. В таких случаях невозможно полностью вернуть красоту шевелюры стандартными косметологическими процедурами. Телогеновая алопеция Телогеновая алопеция — подвид диффузного выпадения волос, одна из самых распространенных проблем такого плана. Обладает общими признаками диффузной патологии, а также индивидуальной клинической картиной. Ключевое проявление — сравнительно равномерная потеря волос по всей площади волосистой зоны головы, а также их сильное истончение. Наблюдается как у мужчин, так и у женщин (намного чаще). Что такое телогеновая алопеция?
Пока телогеновая алопеция не перешла в хроническую стадию, шансы вылечить ее значительно выше. Поэтому рекомендуем вам начинать лечение при первых признаках болезни.
Псевдопелада Брока Заболевание, начало которого многие не замечают и обнаруживают только при образовании обширных очагов облысения. В розоватая пораженной области иногда можно обнаружить несколько единичных волосков.
Что такое очаговая алопеция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ерёмина Т. А., дерматолога со стажем в 14 лет.
Над статьей доктора Ерёмина Т. А. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Выпадение волос (алопеция) — это патология, которая характеризуется воспалением в волосяных фолликулах и иногда ногтевых пластинах, а также стойкой или временной нерубцовой потерей волос.
Алопеция по актуальности не уступает многим дерматологическим проблемам. Волосы — придаток кожи, они придают человеку определённый эстетический вид, из-за отсутствия волос возникает косметический дефект, который влечёт за собой снижение качества жизни пациента и проблемы с социальной адаптацией.
Выпадение волос бывает врождённым и приобретённым. Наиболее часто регистрируется приобретённая форма выпадения волос — очаговая, или гнёздная, алопеция (ГА). Гнёздная алопеция также известна как частичное или точечное облысение, волосы могут выпадать не только на голове, но и на теле, бровях и ресницах [1] . Как правило, она возникает спонтанно на фоне полного здоровья.

Алопеция развивается у обоих полов. Определённая роль в развитии патологии отводится факторам риска, к ним относятся:
- заболевания пищеварительного тракта: синдром нарушенного кишечного всасывания, хронический гастрит, ассоциированный с бактерией Helicobacter pylori ;
- инфекции: ОРВИ, грипп, кишечные инфекции и т. д.;
- приём медикаментов: антибиотиков, противовирусных препаратов, нестероидных противовоспалительных препаратов, витаминов группы В и т. д.);
- наследственность, хронические патологии (хронический синусит, тонзиллит, гайморит, хронический кариес и т. д.);
- вредные привычки, недостаток витаминов и микроэлементов (цинка, селена, меди, железа, молибдена и т. д);
- стрессы, депрессия, изменение в мочеполовой системе (воспалительные гинекологические заболевания, приводящие к изменению гормонального обмена): эндометриоз, поликистоз яичников, мультифолликулярные яичники;
- плохое питание, аутоиммунные заболевания (эутериоз, аутоиммунный токсический зоб, заболевания соединительной ткани) [2] .
Очаговая алопеция не заразна. Семейные случаи возможны, если у кого-то из первой линии родства было данное заболевание [6] . Убедительные доказательства взаимосвязи генетики и повышенного риска развития генёздной алопеции были найдены при изучении семей, где двое или более родственников страдали от выпадения волос. Это исследование выявило, по крайней мере, четыре области в геноме, которые, вероятно, содержат эти гены [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы очаговой алопеции
Клиническая картина специфична и имеет непосредственную связь с клиническими разновидностями форм очаговой алопеции. Типичными первыми симптомами являются небольшие залысины в виде одного или нескольких чётко очерченных очагов, которые чаще появляются в затылочной области. Количество очагов и их величина могут быть самыми различными (от одного небольшого очага до полной потери волос). На поредевших участках кожа не повреждена и внешне выглядит здоровой. Пятна могут быть различной формы, обычно они круглые или овальные [8] .
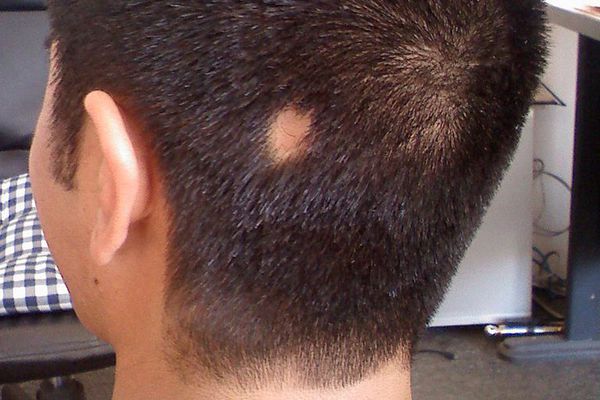
Следующие очаги возникают в отдалении от первого и нередко носят симметричный характер. Они имеют склонность к периферическому росту (увеличению очага по краям), очаги сливаются и образуют большие участки облысения. Выпадение чаще всего наблюдается на коже головы и бороды, но может возникать на любой части тела с волосами [9] .
Область выпадения волос иногда сопровождается субъективными симптомами: покалыванием или болезненностью [10] . Волосы обычно выпадают в течение короткого периода времени, причём обычно с одной стороны выпадает больше волос, чем с другой. В очагах часто присутствуют так называемые "конические волоски" с более узким стержнем у корня, этот трихоскопический симптом еще называют "восклицательный знак" [9] . Такие волосы очень короткие (3-4 мм) и могут находиться вокруг проплешин [10] .
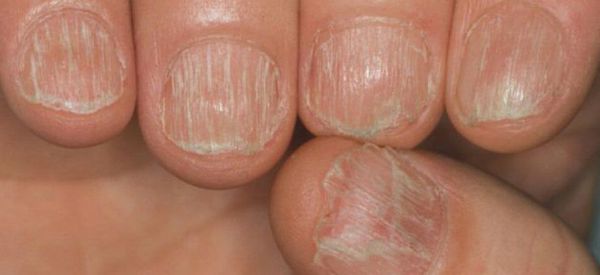
Болезнь может перейти в ремиссию на некоторое время или может быть постоянной. Патология имеет доброкачественное волнообразное течение (обратимый характер), волосы, как правило, отрастают на фоне лечения. Но при длительном существовании очагов без терапии волосяные фолликулы (луковицы) атрофируются и процесс приобретает злокачественную затяжную форму (необратимый характер). Зачастую выпадение волос появляется в тандеме с дистрофическими изменениями ногтевых пластин и носит название "трахионихия".
Патогенез очаговой алопеции
Основной механизм патогенеза очаговой алопеции включает разрушение луковиц волоса собственными иммунными клетками [2] . Организм ошибочно атакует собственные анагенные (находящиеся в фазе роста) волосяные фолликулы и подавляет или останавливает рост волос [9] . Например, Т-клеточные лимфоциты (клетки, отвечающие за защитную функцию организма) скапливаются вокруг поражённых фолликулов и в дерме, вызывая воспаление и последующее выпадение волос.
Запускается каскад цепных реакций: нарушение процессов кератинизации (шелушения), деструкция и гибель стержней волос, истощение репаративного (восстановительного) потенциала, затем при длительном течении алопеции (более двух лет) процесс репарации волосяного фолликула сопровождается его атрофией с развитием склеротических изменений (заменой нормальной ткани на соединительную) и склерозированием микрососудов. Было высказано предположение, что волосяные фолликулы в здоровом состоянии защищены от иммунной системы так называемой "иммунной привилегией" [4] [19] .
Развитие алопеции также связано с нарушением усвоения организмом серосодержащих соединений, которые изменяют процесс кератинизации волос и приводят к патологическим изменениям в их структуре [11] .
Классификация и стадии развития очаговой алопеции
Как правило, гнёздная потеря волос включает в себя следующие клинические разновидности:
- Локальная (ограниченная) форма описывает облысение только в одном месте [9][12] . Это может произойти на любом участке волосистой части головы.
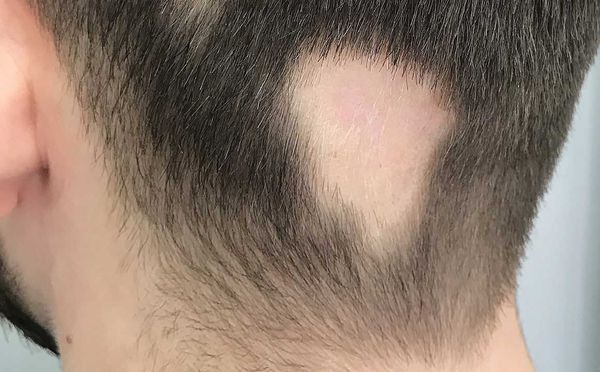
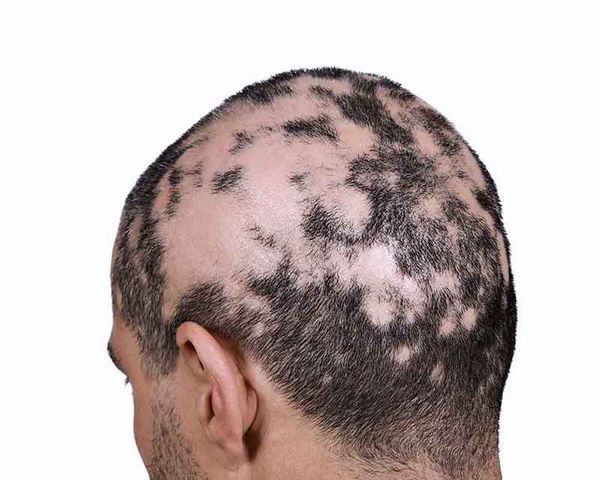
- Субтотальная форма — на голове отсутствует более 40 % волос. При офиазисе (отсутствии волос полностью по краевой зоне роста волос) очаги имеют лентовидную форму, затрагивают всю краевую зону роста волос в затылочных и височных областях по форме волны. При инверсном офиазисе очаги лентовидной формы распространяются на лобно-теменную и затылочные области.
- Диффузная алопеция — волосы выпадают более рассеянно, рассредоточено по всей коже головы [9] .
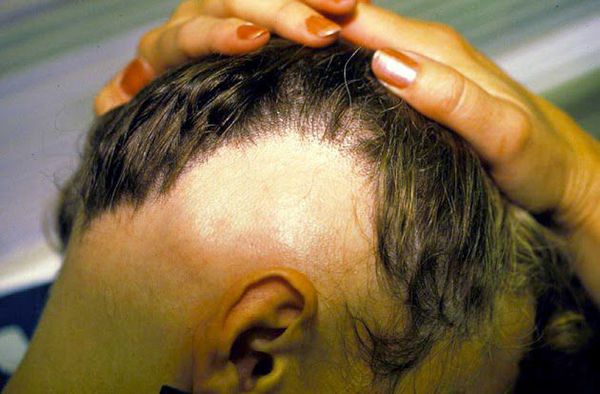
- Alopecia areata barbae — форма заболевания, при которой выпадение волос ограничивается только бородой [9] .

- Тотальная алопеция (areata totalis, или облысение) — характеризуется полной потерей терминальных (тёмных, жёстких и длинных) волос на волосистой части головы [2] .

- Alopecia areata universalis (универсальная) — такой диагноз ставится, если выпадают все волосы на теле, включая лобковые волосы [2] .
Тотальная и универсальная формы встречаются редко [13] .
Заболевание имеет несколько стадий.
- Активная стадия (проградиентная, прогрессирующая). Во время активной стадии типичные очаги поредения представляют собой участки нерубцового облысения округлой или овальной формы с неизменённым цветом кожи. Для оценки состояния волос проводится тест на натяжение волос. Н еобходимо захватить небольшой пучок волос (50-60 волос) между большим и указательным пальцами и с некоторым усилием, но не очень резко, потянуть волосы. Если в руках остаётся больше 10 % волос (более 6 волос), тест свидетельствует о наличии патологического выпадения волос (положительный тест). Меньшее количество извлечённых волос (до 2 шт.) свидетельствует о физиологическом выпадении волос. Процедуру следует провести в 4 зонах: в теменной области слева и справа, в лобной и затылочной области. В активной фазе заболевания на границах поражений тест на натяжение волос может быть положительным — это зона "расшатанных волос" . На начальном этапе выпадение не затрагивает седые волосы.
- Стационарная стадия — просуществовав 4–6 месяцев, процесс слияния мелких очагов в крупные приостанавливается.
- Стадия регресса — в очагах облысения восстанавливается нормальный рост волос.
Осложнения очаговой алопеции
На сегодняшний день гнёздная алопеция имеет доброкачественное течение. Она не влечёт за собой потерю работоспособности, нарушения общего состояния, инвалидизацию, не требует длительного нахождения в стационарах, но значительно сказывается на качестве жизни и психоэмоциональном состоянии пациентов. Необходимо понимать, что процесс обратим, так как волосяные фолликулы остаются жизнеспособными [15] .
Чаще всего врач трихолог-дерматолог сталкивается с нозогенными реакциями (психогенными расстройствами) своих пациентов: людей с алопецией беспокоит изменение своего внешнего вида и потеря собственной привлекательности, жалость в глазах окружающих; пациенты часто страдают депрессивными, тревожными, социофобическими расстройствами и сенситивными (фобическими) идеями. Чаще всего депрессивные расстройства у пациентов с алопецией проявляются лёгкими формами. Кроме того, у больных могут наблюдаться тревожные расстройства с опасениями возможного прогрессирования облысения и суицидальными наклонностями [16] . Все эти состояния не зависят напрямую от степени выраженности облысения, однако они заслуживают внимания специалистов.
Диагностика очаговой алопеции
Очаговая алопеция обычно диагностируется на основании клинических признаков.
Трихоскопия (исследование волос при помощи трихоскопа, который многократно увеличивает волосы) является основным методом установления данного диагноза. Трихоскопия показывает регулярно распределённые "жёлтые точки" (гиперкератотические пробки), небольшие "восклицательные знаки" и "чёрные точки" (поражённые волоски в отверстии волосяного фолликула) [17] . Для клинической диагностики ГА часто достаточно клинических проявлений в виде очагов выпадения волос и наличия волос, обломанных по типу "восклицательных знаков". Иногда в области облысения может появиться покраснение кожи (эритема) [5] . При эффективном лечении и возобновлении роста волос появляются пушковые волосы.

В редких случаях для постановки диагноза и помощи в лечении облысения требуется биопсия. Она применяется в спорных ситуациях для дифференциальной диагностики с другими заболеваниями и когда лечение не приносит результата. Биопсия позволяет определиться с тактикой лечения и прогнозом заболевания.
Результаты гистологических исследований показывают наличие перибульбарного лимфоцитарного инфильтрата (скопления лимфоцитов) по типу "рой пчёл". Иногда в неактивных зонах облысения воспалительные инфильтраты не обнаруживаются. Ещё одним характерным признаком является недержание пигмента в луковице волоса и фолликулярных стелах (анатомической структуре волосяного фолликула), а также сдвиг в соотношении анаген-телоген в сторону телогена (стадии выпадения волос).
Определённая роль отводится клиническим лабораторным и инструментальным методам исследования. Клинический минимум должен содержать:
- Общий анализ мочи.
- Биохимический анализ крови (АЛТ, АСТ, ГГТ, щелочная фосфатаза, глюкоза, билирубин общий, билирубин прямой, общий белок, холестерин (ЛПВН, ЛПНП), триглецириды, мочевина, креатинин, мочевая кислота, коэфициент атерогенности, гликированный гемоглобин, С-реактивный белок, ревматоидный фактор, С-пептид).
- Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека.
- Определение антигена HBsAg (позволяет выявить гепатит Б).
- Определение антител классов M, G к вирусу гепатита С.
- Проведение реакции Вассермана (анализ крови на сифилис).
- Анализ крови на волчаночный антикоагулянт (специфический маркер такого заболевания, как дискоидная красная волчанка).
- Определение антинуклеарных антител.
- Анализ крови на железо, ферритин, трансферрин, гомоцистеин, фолиевую кислоту, цинк, селен, медь, магний, витамин В12, витамин Д.
- Анализ крови на гормоны: инсулин, гормоны щитовидной железы (ТТГ, Т3 свободный, Т4 свободный, антитела к тиреопераксидазе, антитела к тиреоглобулину).
Такой большой список показателей нужен для того, чтобы разобраться, что именно вызывает потерю волос. Необходимо исследовать каждый обмен веществ: липидный, углеводный, гормональный, белковый и исключить все метаболические нарушения.
По показаниям проводятся:
- Трихологический генетический тест (делается соскоб эпителиальных клеток слизистой полости рта с области щеки в специальную пробирку, где анализируется геном).
- Спектральный анализ волоса на микроэлементы (производится забор волоса с области затылка и отправляется в лабораторию на исследование нехватки или переизбытка микроэлементов).
- Соскоб на грибы с кожи волосистой части головы.
- УЗИ щитовидной железы.
- УЗИ сосудов шеи.
- МРТ головного мозга.
По мере необходимости для исключения очагов хронической инфекции пациент направляется на консультации к смежным специалистам [14] .
Лечение очаговой алопеции
При отсутствии на голове более 25 % волос необходимо осматривать состояние волосяного покрова на туловище и конечностях. Если в данных областях тоже наблюдается выпадение, это необходимо учитывать при выборе метода лечения. Также выбор терапии формируется с учётом формы, стадии, длительности процесса и возраста больного.
Сложность патологии в том, что ни один из существующих терапевтических вариантов не является на 100 % эффективным [18] , но если назначена адекватная терапия, то волосы во многих случаях могут самопроизвольно отрасти.
В некоторых случаях выпадения волос успеха можно достичь при помощи стероидных препаратов (кортикостероидов) в виде крема, мази, лосьона клобетазол, мометазон фуроат и инъекций кортикостероидов. Применение только кортикостероидных кремов на коже в области выпадения не так эффективно и требует больше времени для получения результатов. Стероидные вещества топического (местного) применения обычно используются на небольших зонах выпадения волос. Раствор биматопроста 0,03 % применяется только для бровей и ресниц. Препарат хорошо переносятся, он безопасен и эффективен при выпадении бровей и ресниц [20] [21] .
У применения кортикостероидов есть и недостатки: они часто не могут проникнуть в кожу достаточно глубоко, чтобы повлиять на луковицы волоса [7] . Пероральные кортикостероиды могут уменьшить выпадение волос, но только на период, в течение которого они принимаются, кроме того, эти препараты могут вызвать серьёзные побочные эффекты [7] .
При выпадении волос применяют также миноксидил, различные раздражители (пентоксифиллин, раствор никотиовой кислоты, красный перец), пептидные комплексы, средства стимулирующие рост волос, но только не в прогрессирующую стадию. В более тяжёлых случаях и при отсутствии эффективности лечения топическими стероидами назначают иммунотерапию циклоспорином и/или метотрексатом, иногда их применяют в различных комбинациях.
Физиотерапевтические методы лечения имеют определённую роль в лечении гнёздной алопеции, их применяют для лучшего проникновения лекарственных препаратов к волосяному сосочку. С этой целью назначают электрофорез (лечение микротоками), лазерную терапию, узкополосную фототерапию (лечение узкополосным светом).
Необходимо отметить, что ни одно лечение не является эффективным во всех случаях, и иногда ответа на лечение вообще может не быть. С чем это связано неизвестно.
Прогноз. Профилактика
В большинстве случаев, когда болезнь начинается с небольшого количества участков выпадения волос, волосы отрастают через несколько месяцев, иногда в течение года [8] . Если поражения более обширные, волосы либо отрастают в ответ на лечение, либо продолжают выпадать, вплоть до тотальной или, в редких случаях, универсальной алопеции [8] .
Особенность патологии в том, что спустя какое-то время после успешного лечения, волосы снова могут выпадать. У 85 % больных отмечается более одного эпизода заболевания, периоды ремиссии различны. Эпизоды очаговой алопеции до наступления полового созревания предрасполагают к хроническому течению заболевания [7] . Алопеция иногда становится причиной психологического стресса. Поскольку выпадение волос может привести к значительным изменениям во внешности, люди могут испытывать социальную фобию, тревогу и депрессию. Пациенты с выпадением волос требуют немедленного назначения лечения.
Специфической профилактики алопеции не существует. Рекомендуется вести здоровый образ жизни, правильно питаться, своевременно лечить хронические заболевания. По показаниям следует принимать витаминно-минеральные комплексы. Важно подобрать качественные средства для ухода за волосами, также в качестве метода профилактики можно посоветовать отказаться от плетения тугих косичек.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Алопеция: причины появления, симптомы, диагностика и способы лечения.
Определение
Алопеция – патологическое частичное или полное выпадение волос на голове, лице и/или на других участках тела, возникающее из-за повреждения волосяных фолликулов.
В норме человек теряет до 100 волос в день. Потеря большего количества волос считается патологией и может привести к частичному или полному облысению.
Волос состоит из видимой части (стержня) и корня, располагающегося в волосяном фолликуле (волосяной луковицей). На голове человека примерно 100 000-150 000 фолликулов, в которых и происходит рост волоса.
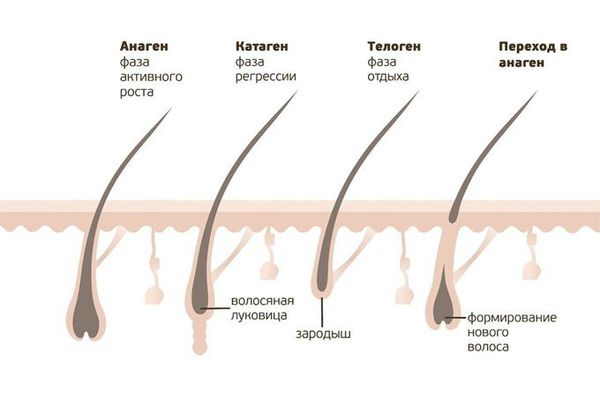
Принято различать три стадии роста волоса:
1-я фаза - анаген, когда волос непрерывно растет; продолжительность этой фазы – от 2 до 5 лет;
2-я фаза – катаген, когда рост волоса останавливается, и волосяной фолликул готовится перейти в стадию покоя; продолжительность этой фазы составляет 3-4 недели;
3-я фаза - телоген, когда отделившийся от корня волос продвигается к поверхности и выпадает, а фолликул отдыхает и готовится к производству нового волоса; продолжительность этой фазы составляет 2-4 месяца.
В норме у человека примерно 80-90% волос находятся в фазе анагена, 1-2% — в фазе катагена и остальные — в фазе телогена.
Классификация алопеции
Принято выделять рубцовую и нерубцовую алопецию.
Рубцовая алопеция характеризуется полной деструкцией волосяных фолликулов с образованием на их месте фиброзной ткани и невозможностью возобновления роста волос.
- гнездная - проявляется выпадением волос на ограниченном участке (чаще на волосистой части головы) без формирования рубцовой ткани в очагах поражения. Гнездная алопеция может быть локальной (очаговой), лентовидной (краевой), субтотальной, тотальной и универсальной - с поражением ногтевых пластин;
- диффузная (симптоматическая, токсическая алопеция) - заболевание, характеризующееся распространенным диффузным выпадением волос, связанным с нарушением физиологической смены фаз их роста;
- андрогенетическая - заболевание, связанное с генетически обусловленным нарушением метаболизма андрогенов в коже волосистой части головы; обычно облысение затрагивает теменную и лобную зоны;
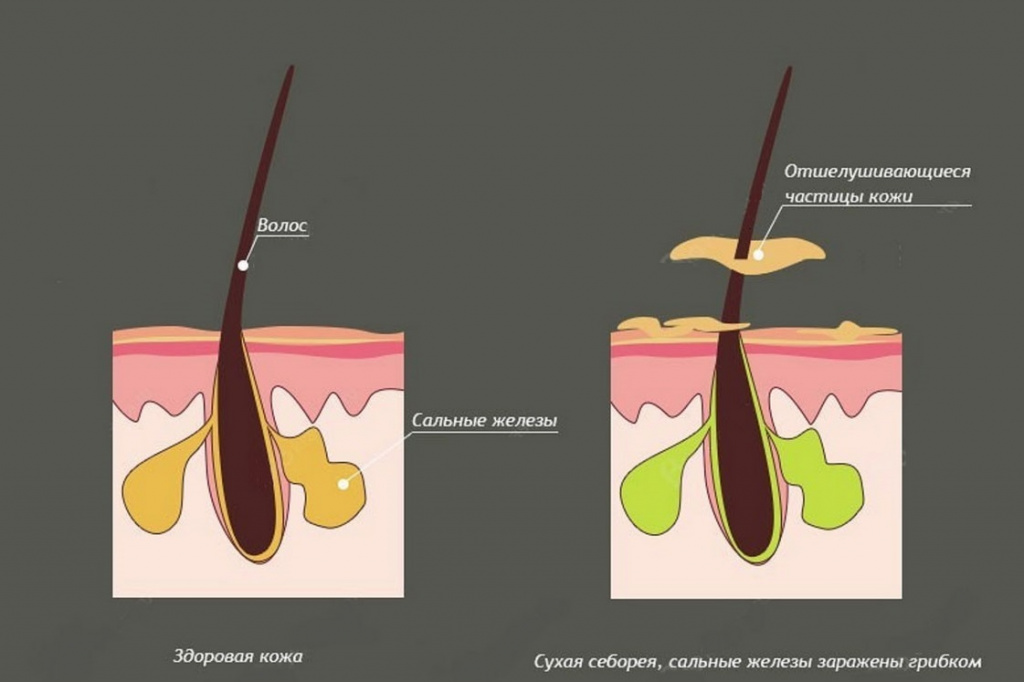
- себорейная - возникает на фоне себореи (воспалительного заболевания, обусловленного увеличением отделения кожного сала и изменением его состава).
Причинами развития рубцовой (необратимой) алопеции могут быть наследственные расстройства; механические или термические травмы кожи; грибковые (трихофития, фавус), бактериальные (туберкулез, сифилис и др.), протозойные (лейшманиоз) или вирусные (опоясывающий лишай, ветряная оспа) заболевания; новообразования (плоскоклеточный рак); различные дерматозы (склеродермия, фолликулит Гоффмана и др.).
Гнездная алопеция может быть следствием таких заболеваний, как малярия, сифилис, опоясывающий лишай, грибковая инфекция, ВИЧ-инфекция. При микобактериозах даже незначительная травма способствует инфицированию волосистой части головы, и через 2–3 недели волосы становятся ломкими. Стафилококковые поражения кожи определяются при врастании волоса в кожу.

Диффузная алопеция развивается во время беременности и в период лактации, при гипотиреозе, злокачественных новообразованиях, сифилисе. Существенную роль в формировании болезни играют стрессы. К этиологическим факторам, способствующим возникновению диффузной алопеции, относятся радиоактивное излучение, химиотерапия, воздействие сильных ядов, длительное применение лекарственных препаратов (антибиотиков, нейролептиков, антидепрессантов и т.д.).
При недостаточном питании в организме может образоваться дефицит не только белка, но и основных микроэлементов: железа, цинка, меди, хрома, серы, селена, магния, калия, кремния, что также не лучшим образом сказывается на состоянии волос.
Андрогенетическая алопеция связана с дисфункцией эндокринных желез (заболеваниями надпочечников, синдромом склерокистоза яичников и др.) и генетическими факторами.
Себорейная алопеция — это осложнение себореи. Она развивается примерно у 25% людей, начинаясь, как правило, в период полового созревания и достигая максимальной степени выраженности к 25 годам.
Симптомы алопеции
Рубцовая алопеция начинается с появления небольших очагов облысения в теменной или лобной областях. Процесс может сопровождаться покраснением кожи. На непораженных участках волосы обычно не изменены, но легко удаляются по периферии очагов. На поздней стадии в дерме отмечается значительный фиброз.
Другой вид рубцовой алопеции — абсцедирующий подрывающий фолликулит Гоффмана. Для заболевания характерны множественные глубокие и поверхностные абсцессы, которые при заживании превращаются в грубые, нередко келоидные рубцы.
Гнездная алопеция проявляется округлыми очагами различной величины, лишенными волос. Процесс чаще всего локализуется на волосистой части головы, но может поражать брови, ресницы и другие участки кожного покрова (у мужчин – зону роста бороды и усов). Сначала очаги облысения небольшие (до 1 см в диаметре) с нормальной кожей (иногда наблюдается ее непродолжительное покраснение). Затем они увеличиваются, появляются новые, сливаются со старыми, образуя крупные зоны облысения, по периферии которых присутствуют волосы в виде восклицательного знака – суженные у основания и утолщенные ближе к концу. Через несколько недель или месяцев в первоначальном очаге может возобновиться рост волос, что не исключает появление новых очагов поражения. Отрастающие волосы сначала тонкие и непигментированные, но постепенно они восстанавливают свою структуру и цвет.
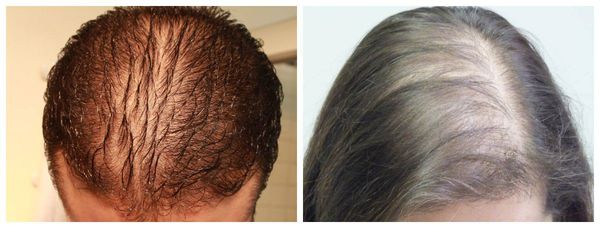
Андрогенетическая алопеция отличается замещением нормальных волос в височно-лобно-теменной области постепенно истончающимися пушковыми, которые со временем укорачиваются и теряют пигмент. Сначала появляются залысины в зоне висков, затем в патологический процесс вовлекается теменная область. Для определения степени мужского облысения применяют шкалу Норвуда, а для определения степени поредения волос у женщин - шкалу Людвига.
При себорейной алопеции волосы становятся жирными и склеиваются между собой. На волосах и коже можно заметить желтоватые чешуйки. Человек часто жалуется на зуд. Для заболевания характерно укорочение стадии анагена, что вызывает досрочное выпадение волос, их поредение и замещение пушковыми. Облысение начинается, как правило, от краев лба к затылку или от темени ко лбу и затылку. По краям лысины всегда присутствуют крепко сидящие волосы.
Диагностика алопеции
Лабораторно-инструментальное исследование алопеции включает в себя широкий спектр анализов:
-
клинический анализ крови: низкий уровень гемоглобина и эритроцитов указывает на наличие анемии, повышение эритроцитарного индекса свидетельствует о В12- и фолиеводефицитных состояниях; повышенный уровень лейкоцитов, нейтрофилов может наблюдаться при наличии инфекционного очага в организме;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

