Проба бальцера при лепре
Обновлено: 17.04.2024
В России образования на коже появляются у 15% населения. В основном это люди от 15 до 40 лет, чаще наблюдается у мужчин. Дети до 7 лет лишаем болеют редко. Для лечения обращайтесь к дерматологу нашей клиники, он проведет обследование и назначит препараты, которые улучшать состояние больного.
Разновидности отрубевидного лишая:
- Пятнисто-шелушащийся. В период распространения поражает тело в разных местах: за ушами, в паховых местах.
- Эритематосквамозный. Часто наблюдается у взрослых и детей. Сыпь имеет бежевый или кофейный цвет, без воспалений. Вначале образования небольшие, вскоре увеличиваются. Данный вид появляется на голове. Обостряется осенью и весной.
- Фолликулярный. Появляются поражения на ногах, спине, груди, руках. Пятна распространяются в волосяных луковицах, размер их составляет до 3 мм, наблюдается зуд. Данная форма может образоваться при антибактериальной терапии или применении стероидов, у людей, страдающих сахарным диабетом.
- Инвертный. Характерно шелушение, зуд, покраснения. Данный вид не распространен. При болезни наблюдаются симптомы, не выраженные, появляются пятна на голове.
Если у вас наблюдаются образования на коже, то лучше обратиться за помощью к квалифицированным специалистам нашей клиники. Быстрое выявление болезни на ранних стадиях поможет предотвратить ее распространение.
Причина возникновения отрубевидного лишая:
- Сильная потливость в следствии эндокринных нарушений и больших нагрузок;
- Применение препаратов, снижающих температуру;
- Пребывание в жарком климате с высокой влажностью;
- Физические постоянные нагрузки;
- Ношение одежды из синтетических тканей;
- Избыточный вес;
- Обработка кожи средствами, которые содержат кислоты;
- Прием стероидов, гормонов;
- Несоблюдение гигиены;
- Туберкулез, жирная себорея, сахарный диабет;
Появление болезни может быть наследственной предрасположенностью, на нее влияет ослабленный иммунитет и хронические заболевания. В случае, если у пациента имеются перечисленные патологии, то потребуется пройти обследование в клинике для выявления отрубевидного лишая.
Симптомы отрубевидного лишая:
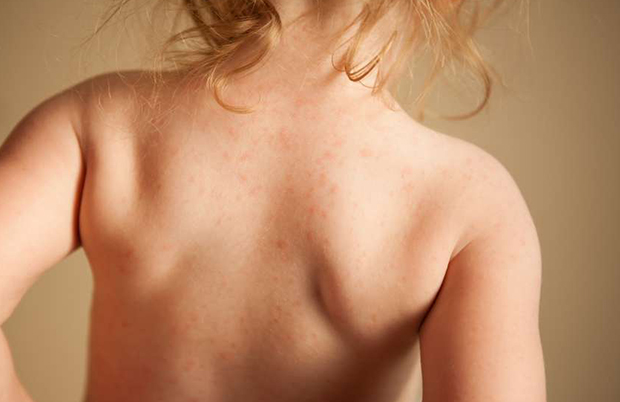
- Образование пятен розового цвета. Вначале одиночные, затем они увеличиваются и сливаются. Высыпания наблюдаются на животе, шее, под волосами, на груди.
- При распространении заболевания они приобретают темный цвет. Могут иметь красный или коричневый цвет. На пораженных участках цвета различаются, поэтому лишай получил название цветной. В некоторых случаях образования сливаются в одно целое.
- Через определенное время происходит шелушение. Чешуйки напоминают отруби.
- Наблюдается зуд, но не во всех случаях.
- После заживления на коже остаются белые или светлые пятна, на них не действует загар, вызвано это нарушением клеток в результате грибков.
Диагностика отрубевидного лишая
Заболевание диагностирует дерматолог. Он выполняет визуальный осмотр больного, изучает наличие пятен и их распространение, ставит диагноз на данном этапе. Если форма лишая не выраженная, то специалист клиники используется следующие методы. С применением лампы Вуда делает несколько проб. После подсвечивания участков кожи, они могут менять цвет желто-красный или зеленый.
Для уточнения диагноза потребуется диагностика в лаборатории. Специалисты с помощью специального оборудования смогут выявить наличие болезни, после проведения дополнительных исследований.
Дифференциальная диагностика отрубевидного лишая с другими заболеваниями
Для постановления диагноза врач выполняет следующие процедуры:
- Проведение исследования под микроскопом для определения соскоба. С участка кожи специалист соскабливает чешую, обрабатывает и рассматривает. С помощью микроскопа возможно обнаружить споры и грибки, которые имеют круглую форму. Нитки мицелия имеют белый цвет, длинную форму, как у нити.
- Проба Бальцера. Применяется раствор йода 5%, который наносят на зараженные участки или около них. Для этого исследования потребуется время, пораженная кожа постепенно приобретает другой цвет.
Лечение отрубевидного лишая

Дерматолог назначает лечение в зависимости от характера и формы болезни, особенностей поражения, возраста больного, наличия других патологий. Применяет комплексное лечение, которое включает мази, спреи, кремы, шампуни. Они состоят из компонентов, которые эффективно влияют на болезнь. В зависимости от сложности патологии пациенту назначают таблетки. Терапия поможет побороть лишай за короткий срок и устранит осложнения.
Для лечения врач назначает мази, которые содержат тербинафин. Обработку пораженного участка кожи назначают 2 раза в день. Данное вещество быстро разрушает клетки микроорганизмов, устраняет появление новых образований. Эффективен для лечения имидазол, клотримазол и другие. Вещества входят в состав кремов и гелей. Толциклат и циклопирокс – мази, назначают для того, чтобы возбудители заболевания быстро погибали.
При появлении лишая в волосах, врач назначает шампуни, содержащие кетоконазол или низорал. На начальных стадиях пациентам рекомендуют салициловую и цинковую мази. Средства быстро снимают зуд. Применять препараты без консультации специалиста не следует. Квалифицированные врачи нашей клиники с помощью современного оборудования проведут диагностику и назначат курс лечения.
Посещение дерматолога необходимо через 21 день после назначенного лечения. Врач оценит состояние пациента, назначит дополнительные лекарства и профилактические меры, к ним относится физиотерапия и другие.
Профилактика отрубевидного лишая
Для снижения заболевания профилактические меры играют важную роль. Они включают регулярное мытье участков кожи, удаление пота, сального жира, регулярную смену постельного белья и одежды. В жаркую погоду отличным методом станут противогрибковые шампуни. Они устранят появление рецидивов. Специалист назначает средства для регулярного мытья головы. В качестве профилактики использовать препараты потребуется от 5 до 7 дней. Кожу каждый день следует протирать салициловым спиртом.
Стирать вещи лучше не порошками, а мылом, при добавлении в воду соды. Избежать лишая можно, для этого нужно укреплять иммунитет, правильно питаться, принимать витамины один раз в год. Специалисты рекомендуют для лечения заниматься спортом и совершать прогулки на свежем воздухе. В пищу при заболевании рекомендуется внести овощи, зелень, кисломолочные продукты, исключить острое, сладкое и копченое.
Нарушение ЖКТ может стать причиной отрубевидного лишая, поэтому нужно пройти курс лечения.
Осложнение отрубевидного лишая
Патология поражает кожный верхний слой, но часто протекает тяжело. Она поражает внутренние органы.
При сильном зуде пациент расчесывает сильно поврежденную кожу. Все это вызывает дискомфорт, приводит к воспалениям, помимо инфекционной патологии. Немедленно обращайтесь к специалисту. Нельзя запускать болезнь и приступать к решению проблемы. Специалист поможет, назначит препараты для улучшения состояния.
В случае, если болезнь после всех мер возвращается, рекомендуем пройти обследование у наших специалистов.
Заразен ли отрубевидный лишай
Болезнь является заразной, так как грибок присутствует, образуется воспаление на коже человека. Он может передаваться другим людям, но сама патология возникает в результате внешнего воздействия.
Заболевание передается по наследству, если в семье родственник имеет схожую структуру кожи. Патология передается людям, которые имеют предрасположенность к дерматиту, низкий иммунитет, поэтому им нужно исключить контакт с людьми у которых обнаружен лишай.
Отрубевидный лишай у детей

Заболевание не свойственно детям до 6 лет. В этот период кожа имеет механизмы защиты, которые не допускают воздействие на дерму влаги и высоких температур. Однако если уход за малышом не правильный, родители смазывают кожу маслами: ши, какао, то это нарушает работу механизмов защиты. По этой причине болезнь появляется в дошкольном возрасте.
У детей в предпубертатный период начинается в организме гормональная перестройка. Кожа очень чувствительна в большой влажности, воздействию солнца, как у взрослых людей. Благодаря изменениям грибки могут провоцировать появление болезни.
Лишай у детей протекает с такими же симптомами, как у взрослых. Лечение отличий не имеет. При появлении покраснений желательно немедленное обращение к врачу. Специалист проведет осмотр, назначит препарат, который подходит для возраста ребенка. Не рекомендуется применять средства без совета специалиста, это может привести к негативным последствиям.
Отрубевидный лишай при беременности
В результате гормонального изменения появление патологии возможно, однако она не наносит вред матери и плоду. Болезнь наносит дискомфорт, но самолечение и народные средства недопустимы. При появлении патологии обращайтесь к дерматологу, он выберет лечение, при необходимости назначит диагностику. Беременным женщинам назначают терапию цветного лишая, учитывая всю опасность положения.
Многие дерматологи советуют отложить полный курс лечения до рождения ребенка. Грибок не вреден для плода, не повлияет на его развитие. Пероральные средства запрещены во время кормления грудью, так как они могут поступать в молоко и навредить здоровью малыша.
Врачи дерматолога высшей категории
Опытные специалисты дерматологи в Москве. Опыт работы специалистов от 15 лет.
Современное оборудование от лучших мировых производителей.
Оборудование экспертного класса
УЗИ проводится на оборудовании экспертного класса, производства General Electric, SONY, Mindray.
Анализы и УЗИ в день обращения
Анализы, рентген, УЗИ с расшифровкой, перевязки в день обращения в Москве.
Консультации для взрослых и детей
Сеть дерматологических клиник по Москве. Клиники рядом с метро.
Наши опытные врачи со стажем от 15 лет. Кандидаты медицинских наук.
Вызов дерматолога на дом при отрубевидном лишае
В нашем медицинском учреждении предлагаем вызов на дом специалиста, если вы не можете выбрать время и посетить клинику. Предоставим качественное обслуживание. Квалифицированные врачи проведут осмотр, соберут анамнез, поставят диагноз. Окажем качественную помощь, в комфортной домашней обстановке.
В каких ситуациях рекомендуем обратиться к дерматологу:
- Зуд, высыпания на коже;
- Сильное жжение;
- Образование коричневых, белых, красных пятен;
- Шелушение и боль при соприкосновении с кожей.
Обратиться пациентам к дерматологу рекомендуем, если перечисленные симптомы не проходят продолжительное время. Вызов на дом могут заказать люди, у которых имеются трудности с передвижением: пенсионеры, беременные женщины. Специалист осмотрит участки кожи с помощью специальных инструментов. Если потребуется возьмет: кожную пробу, соскоб в зависимости от проблемы с дермой. Во время визита врач предоставит консультацию, выполнит осмотр, лечебные процедуры. Для вызова пациентам предлагаем позвонить по телефону в клинику, согласовать время приезда.
Наши преимущества:
- Врачи имеют высшую квалификацию, у нас трудятся кандидаты и доктора наук;
- Пациенты выбирают удобное время для приема доктора;
- Применяем современные технологии для диагностики, помогаем больным, имеющих запущенные болезни;
- Осуществляем забор анализов;
- Приемлемые цены.

При выезде дерматолог уделяет время на изучение состояния больного, учитывает жалобы и внешние изменения покрова. Врачи компетентны в вопросе, поставят правильный диагноз, назначит терапию. После продолжительного лечения потребуется консультация специалиста и повторный осмотр пациента. При сложных ситуациях проводим диагностику.
Запускать лишай нельзя, так как это может привести к серьезным осложнениям со здоровьем. Мы осуществляем осмотр с помощью лампы Вуда, исследования соскобов, микроскопии мазка из слухового прохода и кожи. Получить консультацию пациенты смогут по телефону.
Причина заболевания является инфицирование микобактерией лепры (M. leprae) - грамположительной, кислото- и спиртоустойчивой палочкой длиной 2–7 мкм, диаметром 0, 2–0, 5 мкм, окрашивающейся по методу Циля–Нельсена вкрасный цвет, размножающейся поперечным делением, с длительным циклом генерации.
Источником заражения при лепре чаще всего является больной человек, однако не исключаются и другие источники (лепра буйволов, обезьян, девятипоясных броненосцев). Основным путем передачи инфекции является воздушно-капельный, вместе с тем не исключаются и другие пути заражения (через поврежденные кожные покровы). Микобактерии лепры попадают в клетки эндотелия сосудов и оседают в шванновских клетках кожных нервов (в силу сходства антигенов M. leprae и ткани периферических нервов), где и происходит длительный период их адаптации и размножения. Инфекционный процесс сопровождается клеточной реакцией воспалительно-гранулематозного характера, развивающейся в соединительной ткани ретикулогистиоцитарной системы.
Факторы риска
- Проживание в эндемическом районе
- Близкий родственник, больной проказой
- Алиментарное истощение
- Контакт с животными (инфицированными броненосцами)
Международная классификация болезней 10 пересмотра
- А30. Лепра (болезнь Хансена).
- А30.0. Недифференцированная лепра.
- А30.1. Туберкулоидная лепра.
- А30.2. Пограничная туберкулоидная лепра.
- А30.3. Пограничная лепра.
- А30.4. Пограничная лепроматозная лепра.
- А.30.6. Лепроматозная лепра.
- А.30.9. Лепра неуточненная.
Классификации ВОЗ (1990)
- Многобактериальные формы лепры (МВ - multibacillary leprosy)
- лепроматозный тип лепры (LL)
- субполярная форма (LLs)
- погранично-лепроматозная форма (BL)
- пограничная форма лепры (BB)
- некоторые случаи (при числе очагов свыше пяти) погранично-туберкулоидной лепры (ВТ) .
- туберкулоидный тип (TT),
- субполярная туберкулоидная форма (TTs),
- погранично-туберкулоидная форма (ВТ)
- недифференцированная форма
Туберкулоидный тип лепры
![]()
Отличается более легким по сравнению с лепроматозным типом течением и лучше поддается лечению.Поражаются в основном кожа и периферические нервы, реже —некоторые внутренние органы.
На ранних этапах низкобациллярной туберкулоидной лепры (полярном и субполярном типе) на коже локализуется от 1 до 10 асимметрично расположенных, слегка эритематозных или гипохромных очагов диаметром 3-20 см, четко отграниченных валиком из мелких бугорков. Пятнистые элементы сливаются в бляшки, слегка возвышающиеся над уровнем кожи, с приподнятым краем. В процессе дальнейшего прогрессирования болезни центр бляшек уплощается, становится атрофичным и гипопигментированным. Образуются кольцевидные, сливающиеся друг с другом бордюрные элементы диаметром от 2-3 до 20-30 см и более, иногда захватывающие большую часть туловища. Ширина отграничивающего бляшку бордюра с приподнятым наружным и уплощенным внутренним краем варьирует от нескольких миллиметров до 2-3 см.
Характерные признаки высыпаний при ТТ лепре - раннее снижение тактильной, температурной и болевой чувствительности, выходящее на 0, 5 см за пределы видимых поражений, нарушение потоотделения, а также выпадение пушковых волос. Утолщаются нервные стволы (чаще локтевой и большой ушной), их пальпация умеренно болезненна. Клеточный иммунитет сохранен, внутрикожная реакция на лепромин (реакция Митсуда) положительная. В серозной жидкости из очага поражения микобактерии либо не обнаруживаются, либо их количество менее 1 на 10 полей зрения.М. lерrае выявляются с трудом и только при гистологическом исследовании, а в соскобе кожных поражений и слизистой носа, как правило, отсутствуют. При регрессе всех элементов ТТ лепры на их месте остаются гипопигментные пятна, а в случае более глубокой инфильтрации -атрофия кожи.
Пограничная форма лепры
![]()
Сочетает признаки туберкулоидного и лепроматозного типов лепры.Характеризуется полиморфными высыпаниями: наряду с пятнами находят папулы и бляшки. В пределах очагов поражения снижены болевая чувствительность и потоотделение.В очагах поражения обычно находят множество возбудителей. Может перейти в туберкулоидную или лепроматозную форму.Лепроматозный тип лепры
![]()
Отличается большим разнообразием кожных проявлений, ранним вовлечением в процесс слизистых оболочек и внутренних органов и более поздним - нервной системы, труднее поддается лечению.
На ранних стадиях на коже появляются нерезко очерченные малозаметные гипо- или гипер- пигментированные эритематозные пятна с фиолетовым или вишневым оттенком, характерными признаками которых являются симметричное расположение, небольшие размеры и отсутствие четких контуров.
Лепромы чаще локализуются на лице (надбровные дуги, лоб, крылья носа, подбородок, щеки), мочках ушей, а также на коже кистей, предплечий, голеней, реже - бедер, ягодиц, спины. Они резко отграничены от окружающей кожи, безболезненны. Выпадают брови, ресницы, волосы усов и бороды. Отмечается нарушение потоотделения и секреции сальных желез; сухость, шелушение и истончение кожи.При распаде лепром образуются длительно незаживающие язвы. Периферические лимфатические узлы, чаще пахово-бедренные, увеличены.Во всех высыпаниях выявляется огромное количество M. leprae. Лепроминовая реакция отрицательная
Периферическая нервная система
Слизистые оболочки
Во всех случаях лепроматозной лепры имеются поражения слизистых оболочек носа, а в запущенных случаях поражаются слизистые рта (гортани, спинка языка, красная кайма губ) и глаз (конъюнктивит, эписклерит, кератит), что приводит к полной потере зрения
Ногти
При всех формах лепры обычно бывают изменения ногтей. Они становятся тусклыми, сероватыми, утолщенными, изрезанными продольными бороздками, ломкими, легко крошатся.
Реактивные состояния
При всех разновидностях лепры при изменении иммунологической реактивности организма могут наблюдаться острые или подострые активации процесса (реакции, реактивные фазы, обострения)-внезапное изменение хода болезни.
"Портрет" больного с финальной стадией лепры
![]()
При подозрении на лепру прежде всего уточняется эпидемиологический анамнез (имелись ли контакты с больными лепрой и не проживал ли обследуемый в эндемических по лепре регионах).Больные нередко жалуются на слабость в конечностях, трудность при ходьбе и удержании предметов, заложенность носа и носовые кровотечения, парестезии и боль по ходу нервов, а также общие симптомы — лихорадку, боль в суставах, артриты, миозиты, лимфадениты. Проводится осмотр всего кожного покрова, лучше при дневном рассеянном свете.
Начальные проявления лепры могут быть в виде единичных или немногочисленных эритематозных, гипохромных пятен, мелкопапулезных (лихеноидных) сгруппированных высыпаний, овальных приподнятых инфильтраций, розеолоподобной сыпи, кольцевидных фигурных эритем, мелкоочаговых множественных сливных инфильтратов, напоминающих мраморную синюшность при озноблении, состояния типа акроцианоза, застойных эритем различной этиологии.
Лабораторная диагностика
- Бактериоскопическое исследование.Материалом для бактериоскопии служат соскоб со слизистой оболочки перегородки носа и тканевая жидкость, получаемая при скарификации кожи (с помощью скальпеля или скарификатора) с мочек ушей, надбровных дуг, подбородка, а также нескольких пораженных высыпаниями участков кожи. Материал окрашивается по Цилю-Нильсену. Микобактерии лепры, окрашиваемые в красный цвет на голубом фоне, легко различимы под микроскопом в виде отдельных экземпляров или скоплений.
- Лепроминовая проба (реакция Митсуда).0, 1 мл лепромина (антиген, представляющий собой взвесь убитых автоклавированием микобактерий лепры в физиологическом растворе с добавлением 0, 5% фенола) вводится внутрикожно в область сгибательной поверхности предплечья. Результат реакции учитывается на 21-й день. Лепроминовая проба считается положительной, если на месте введения антигена развивается инфильтрат диаметром 3 мм и более. Реакция положительна у большинства здоровых людей, а также у больных ТТ и отрицательная при лепроматозном типе заболевания. Лепроминовая проба имеет дифференциально-диагностическое и прогностическое значение, а также позволяет следить за динамикой резистентности организма к М. lерrае.
- ДНК диагностика - выявление ДНК М. lерrае полимеразной цепной реакцией
- Гистологическое исследование.Биопсийный материал берется из периферической части подозрительного на лепру элемента. Биоптат должен вместе с дермой захватывать подкожную жировую клетчатку. Количественным показателем, характеризующим бактериальную насыщенность пораженной ткани, является гистологический индекс (ГИ).
- Туберкулоидный тип.Характерно наличие гранулем, состоящих из эпителиоидных и гигантских клеток с дегенерацией и фибриноидным некрозом соединительнотканных волокон. Бациллы Ганзена в препарате либо отсутствуют, либо их единицы.
- Лепроматозный тип. Обнаруживается гранулематозный инфильтрат, массивный в верхней части дермы, а на нижних ее участках располагается очагами вокруг артерий, вен и нервов. Преобладают гистиоциты и развившиеся из них лепрозные клетки - большие пенистые клетки, напоминающие ксантомные. При окраске по Цилю- Нильсену обнаруживаются многочисленные лепрозные палочки, особенно внутри лепрозных клеток, где они располагаются в виде пачки сигар.
Туберкулоидный тип
Лепроматозный тип
Пограничная лепра
-
( нет симптома шнурка при пальпации, центр пигментирован, а не депигментирован, нет расстройства чувствительности и потоотделения) (бордюр состоит из одного ряда узелков, а при лепре он многорядный, нет расстройств чувствительности)
При многобактериальных формах лепры в 1-й день месяца назначется дапсон по 100 мг, рифампицин 600 мг, лампрен300 мг.В последующие дни месяца ежедневно два препарата (дапсон 100 мг, лампрен 50 мг). Длительность курса составляет 1, 5–2 года (до исчезновения М. lерrае в кожных биоптатах).
При малобактериальных формах лепры назначаются в 1-й день месяца рифампицин 600 мг, дапсон 100 мг. В последующие дни месяца ежедневно дапсон по 100 мг. Длительность курса не менее 6 мес.
![]()
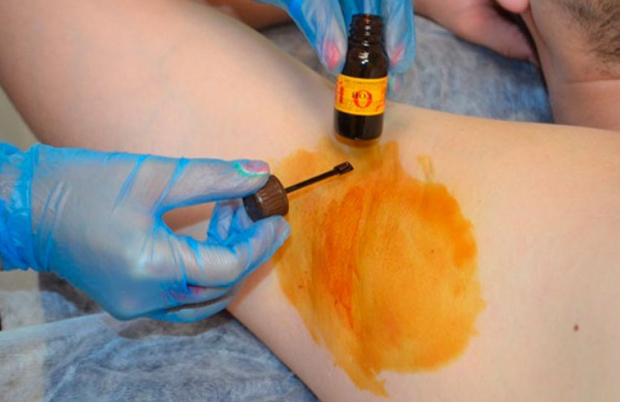
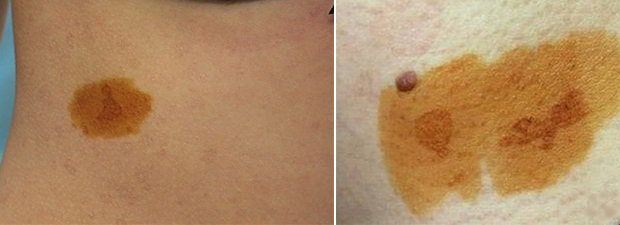
Доступный и эффективный метод, используемый для диагностирования разноцветного или отрубевидного лишая. Именно проба Бальцера дает возможность правильно определить вид лишая, несмотря на то, что симптоматика некоторых заболеваний похожа между собой. Также данный вид диагностики поможет отличить лишай от витилиго, розового лишая Жибера или сифилитической розеолы.
Суть пробы
В методе Бальцера используется 5% спиртовой раствор йода. В зависимости от количества раствора и его концентрации кожа окрашивается в оранжевый или коричневый цвет. В местах, где происходит локализация разноцветного лишая, эпителий сильно разрыхляется и обладает сильной проводимостью. Так как пораженный участок кожи при нанесении раствора впитывает большую его часть, пятно лишая становится значительно темнее и сильно отличается от здоровой кожи. Здоровая кожа окрашивается в слегка желтый цвет, а пораженная приобретает темно-коричневый оттенок. Проба Бальцера является абсолютно безвредной процедурой, поэтому проводить ее можно всем, в том числе беременным женщинам и женщинам в период лактации.
Кроме раствора йода для пробы Бальцера используются анилиновые красители, например, бриллиантовый зеленый или метиленовый синий. Результаты диагностики анилиновыми красителями отличаться не будут.
Необходимо отметить, что при лейкодерме – пигментации, которая остается после отрубевидного лишая, результаты пробы Бальцера будут отрицательными. Особенно это характерно у пациентов, получивших УФ-облучение на ранее пораженных участках. Кроме этого, проба Бальцера дает положительный результат при стрептодермиях. Она является индикатором скрытого шелушения.
В практике врача-косметолога
Проба Бальцера имеет частое применение. При полном сборе анамнеза и диагностике кожи пациента, врач-косметолог можно проводить пробу Бальцера для уточнения этиологии тех или иных пораженных участков, так как некоторые кожные заболевания имеют схожую симптоматику. Также рекомендуется осуществлять инструментальную люминесцентную диагностику кожи пациента с помощью лампы Вуда. Например, разноцветный лишай под лампой Вуда можно определить по характерному желтому или золотисто-бурому свечению.
Кожные заболевания сопровождаются явными изменениями кожных покровов, и часто дерматологические проблемы имеют схожую клиническую картину, поэтому поставить правильный диагноз в некоторых случаях достаточно сложно.
Йодная проба – это простой и недорогой метод с точностью определить такой кожный недуг, как отрубевидный разноцветный лишай, и некоторые другие формы патологии.
![Как взять йодную пробу Бальцера на лишай]()
Что это за тесты такие с применением йода?
Методика разработана на том факте, что окрашивание йодом определенной концентрации пораженных лишаем кожных покровов, приводит к тому, что окраска кожи в зоне лишая становится боле интенсивной.
Так как при лишае верхний слой кожи активно подвергается действию патогенных микроорганизмов, он начинает обладать повышенной проводимостью, следовательно, степень проникновения йодного раствора существенно увеличивается.
Таким образом, специалистам удается выявить участки с патогенной микрофлорой и поставить правильный диагноз.
Проба Бальцера (йодная проба) не нуждается в предварительной подготовке пациента, но при этом самостоятельно проводить данное исследование не рекомендуется.
На основании положительного результата йодной пробы можно поставить только предварительный диагноз, необходимо дополнительное обследование для подтверждения наличия заболевания.
Плюсы и противопоказания диагностики
![Плюсы и противопоказания диагностики]()
Йодную пробу назначают взрослым и детям, она безопасна в любом возрасте. А также данная методика имеет некоторые преимущества перед другими диагностическими способами – экономичность, эффективность, простота в проведении теста.
Никакого специального оборудования не требуется, а результат можно оценить уже через 20 минут.
Однако, у пробы Бальцера есть противопоказания:
- чешуйчатая форма патологии;
- розовый лишай;
- лишай вирусной этиологии – красный плоский и опоясывающий;
- поражение волосистой части головы;
- большой диаметр поражение – более 2 см;
- аллергия пациента на йод.
Как проводят пробу Бальцера на лишай?
При появлении первых признаков лишая необходимо обратиться к врачу, который проведет йодную пробу, поставит правильный диагноз и назначит необходимое лечение.
Доказано, что возбудитель лишая присутствует на коже человека всегда, но активизируется он только при ослаблении иммунитета.
Суть пробы Бальцера заключается в следующем:
- пораженный участок кожи обрабатывается йодным раствором;
- при положительной реакции кожа приобретает более темный оттенок;
- участки с лишаем становятся рыхлыми и более заметными.
![Как проводят пробу Бальцера?]()
Перед нанесением йода кожа пациента промывается мылом, а затем высушивается. На подозрительные участки наносится 5% раствор йода. Если поражение большое можно использовать ватный тампон, если поражения точечные используется ватная палочка.
Йод впитывается в роговой слой кожи в течение 15 минут, но если кожа грубая, лучше подождать минут 20. За это время окраска кожи меняется.
Для подтверждения диагноза также назначаются дополнительные исследования:
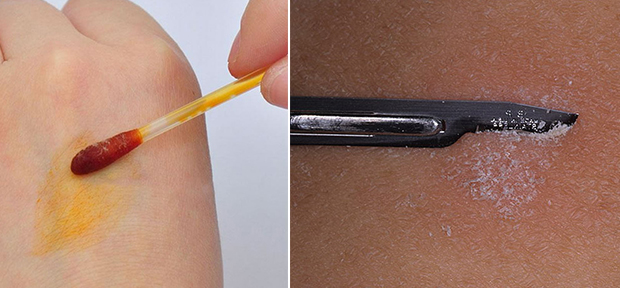
- проверка солевым раствором – тест Демьяновича;
- соскоб;
- осмотр при помощи лампы Вуда;
- посев грибка.
Как правильно все сделать самому?
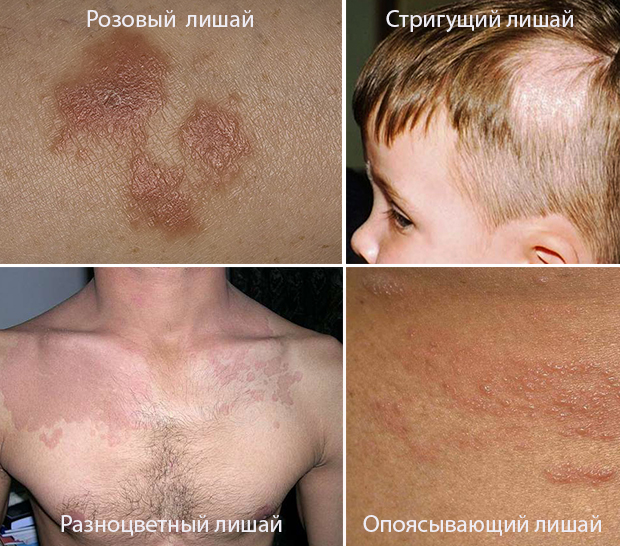
Прежде чем проводить пробу Бальцера в домашних условиях, надо определить вид кожных высыпаний (не все виды лишая можно безопасно обрабатывать йодом):
- Розовый лишай – это сезонное заболевание, в группе риска женщины 20-40 лет. Пятна возникают на животе, спине, груди и по бокам туловища. Образования крупные (3см), шелушащиеся.
- Стригущий лишай диагностируется в основном у детей, он передается им от больных животных. Бляшки в этом случае до 4 см, розовые, чаще всего локализуются на лице, шее, голове, плечах.
- Опоясывающий лишай – заболевание пожилых людей, особенно тех, кто в детстве не переболел ветряной оспой. Провоцирует его герпес. Пораженный участок покрывается пузырьками, которые зудят и болят. После того, как пузырьки лопнут, на их месте образуется корочка. диагностируется чаще всего у молодых людей. Пятна располагаются на спине, шее, плечах. Большие участки поражения могут быть желтыми, розовыми или коричневыми.
![Виды лишая]()
После того, вид предположительного лишая установлен, можно проводить пробу. Пораженные участки смазываются йодом, а через 20 минут проводится оценка результата.
Здоровая кожа, смазанная йодом, будет оставаться блестящей и приобретет золотистый оттенок. Кожа, пораженная лишаем, будет матовой и темно-коричневой.
Положительная реакция на йод – то веский повод не только начать противогрибковую терапию, но заняться повышением иммунитета.
Лишай – это заболевание, которое не очень хорошо поддается лечению, и при даже незначительном снижении иммунных сил организма оно может снова проявиться.
Меры предосторожности
Некоторые формы лишая обрабатывать йодом категорически запрещено. Он сушит кожу и раздражает воспаленные участки, что может привести к появлению экземы.
Кроме того, нельзя использовать сильно концентрированный йод, для пробы используется 5%, в противном случае можно спровоцировать ожог.
Также надо очень острожное использовать йод при близком расположении слизистых – нежные слизистые очень восприимчивы к агрессивным веществам, и даже 5% йод может оставить после себя довольно сильные ожоги.
Раствор йода для терапии
![Раствор йода для терапии]()
Йод – это антисептическое средство, которое используется для обеззараживания поверхности. Как отдельное средство для лечения лишая его использовать не рекомендуется.
Положительного эффекта можно добиться только комбинируя йод с другими средствами, например, чередовать йод и зеленку, смазывать пораженные участки кожи нужно в течение 10 дней.
Лечение лишая йодом, возможно только в тех случаях, когда заболевание находится на начальной стадии, а размер бляшек не превышает 1 см.
Если через пару дней лечения лишая йодом состояние кожи не улучшается, смысла дальше продолжать подобную терапию нет, нужно обратиться к врачу.
Примеры
![Примеры йодной пробы]()
Йодная проба – это безопасный и довольно информативный анализ, который можно проводить как в условиях клиники, так и дома, соблюдая правила безопасности.
Стоимость данной процедуры в медицинском утверждении по сравнению с другими диагностическими процедурами невысока, и составляет от 500 до 1000 рублей в зависимости от клиники.
![]()
Проба Бальзера (йодная проба) - один из простых, доступных и недорогих, но эффективных методов диагностики отрубевидного (разноцветного) лишая. Симптомы некоторых кожных заболеваний похожи, йодная проба позволяет распознать именно этот вид лишая.
Участки кожи с мелкими пятнами с четкими границами смазывают 5% спиртовым раствором йода. Роговой слой кожи, пораженный грибком, быстро впитывает йод и окрашивается интенсивнее, чем другие участки. Пятна отрубевидного лишая четко выделяются темно-коричневым цветом на фоне лишь слегка окрасившихся участков здоровой кожи. Такое свойство связано с разрыхленным (нарушенным) заболеванием верхним слоем кожи - эпидермисом, отличающимся большей проводимостью к окрашиванию.
Йодный раствор могут заменить также анилиновые красители.
Примечательно, что при лейкодерме, возникающей после излечения отрубевидного лишая, проба Бальзера показывает отрицательный результат.
В связи с простотой использования теста Бальзера многие пациенты предпочитают проводить ее самостоятельно, но данный тест применим лишь для подтверждения диагноза. Дополнительные специфические обследования (соскоб, микроскопическое исследование чешуек кожи, осмотр под лампой Вуда, посев грибка на специальные питательные среды), личные знания и опыт в диагностике кожных заболеваний помогут врачу-дерматологу более точно диагностировать лишай и назначить лечение.
Исследование безвредно для любого возраста, хотя основная часть заболевающих разноцветным лишаем – дети и подростки. Нередко грибок возникает после отдыха в жарких странах под интенсивным воздействием ультрафиолета. Пациенты молодого возраста более подвержены риску заражения отрубевидным лишаем из-за особенности секрета сальных желез, а также из-за не окончательно установившегося иммунитета.
После диагностированного и успешно пролеченного заболевания повторное заражение возможно, в том числе и от недостаточно обработанных личных вещей, зараженных спорами гриба.
Читайте также: