Профилактика инфекционных осложнений при травмах
Обновлено: 19.04.2024
Профилактика посттравматической инфекции глаза
По материалам отдела травматологии, реконструктивной и пластической хирургии и глазного протезирования Московского научно-исследовательского института глазных болезней им. Гельмгольца за последние 20 лет была подтверждена чрезвычайно важная роль ранней хирургической обработки прободной раны глаза в профилактике посттравматической внутриглазной инфекции. Как показали клинические наблюдения, при первичной хирургической обработке проникающих ран глазного яблока, выполненной в первые сутки после травмы, инфекционные осложнения развились у 3,2% пострадавших. Если же хирургическую обработку производили на вторые сутки и позже после ранения, частота развития внутриглазной инфекции резко увеличивалась, составляя 21% и более.
Подобная закономерность отмечена и многими другими офтальмологами. Так, Я. К. Варшавский отмечает, что частота обнаружения клинических признаков инфекции зависит от сроков госпитализации после проникающего ранения глазного яблока: если госпитализация пострадавшего осуществлялась в первый день после травмы, инфекция глаза развивалась в 1,7% случаев, на второй день — в 28,5%, после четвертого дня — в 50% случаев. По данным В. И. Поспелова и соавт., при оказании квалифицированной офтальмологической помощи пострадавшим с ранениями глазного яблока в первые 6 ч, первые сутки, 2-3 суток после травмы частота развития гнойной инфекции составляла 7,2; 18,2 и 24,9% соответственно.
На большую роль ранней хирургической обработки в предотвращении внутриглазной инфекции после прободной травмы глаза указывают многие авторы. Так, опыт оказания медицинской помощи в Афганистане показал, что gри первичной хирургической обработке прободных ранений глаза, проведенной позднее 12 ч с момента ранения, риск развития эндофтальмита увеличивается в 10 раз, а наиболее благоприятных результатов удается достигнуть при условии обработки ранений в течение первых 3 ч с момента получения ранения.
По мнению большинства современных авторов, на частоту развития внутриглазного гнойного процесса в основном оказывает влияние не хирургическая обработка раны, которая определяется размером последней и характером повреждения структур глаза, а сроки проведения профилактической антибактериальной терапии.
Установлено, что клиническая форма развития внутриглазной инфекции в виде гнойного иридоциклита или эндофтальмита зависит от зоны проникающего ранения глазного яблока, внедрения инородного тела и его локализации (Южаков А. М.). Одним из факторов, способствующих распространению инфекции из переднего на задний отдел глаза, является повреждение хрусталика или цинновой связки, выполняющих, как известно, в нормальных условиях роль естественного анатомического барьера между передним и задним отделами глазного яблока. С другой стороны, известно, что набухающие массы поврежденного хрусталика отягощают течение внутриглазного инфекционного процесса и являются, кроме того, достаточно благоприятной средой для роста микроорганизмов.
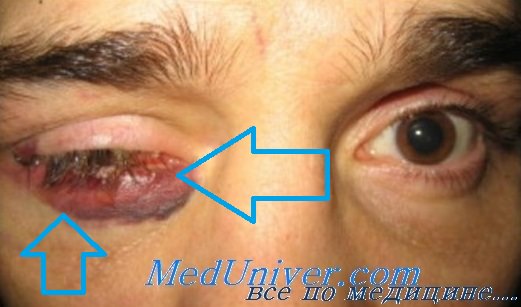
Проведенные в отделе травматологии Московского научно-исследовательского института глазных болезней им. Гельмгольца исследования показали, что если прободная травма глазного яблока не сопровождается внедрением в глаз инородного тела, то в случаях локализации раны в зоне роговицы инфекция чаще всего протекает в виде иридоциклита. При ранениях в роговично-склеральной зоне частота гнойного иридоциклита и эпдофтальмита примерно одинакова. При проникающих ранениях склеры более 8 мм от лимба инфекция, как правило, протекает в виде эндофтальмита.
Анализ случаев внутриглазных инфекционных осложнений после прободных травм, сопровождающихся внедрением в глаз осколка при его локализации в цилиарyом теле, стекловидном теле, во внутренних оболочках глазного яблока, показал, что инфекционный процесс независимо от зоны ранения у большинства больных протекает в виде эндофтальмита. Если осколок, внедрившийся в глаз в результате ранения роговицы, локализуется в передней камере, то инфекция в большинстве случаев протекает в виде гнойного иридоциклита. При локализации инородного тела в хрусталике инфекция чаще всего протекает в виде эпдофтальмита.
Следовательно, профилактика внутриглазных инфекционных осложнений после проникающих ранений глазного яблока в зоне роговицы без внедрения или с внедрением в глаз инородного тела с его локализацией в передней камере при сохранности хрусталика, особенно его задней капсулы и цинновой связки, должна быть направлена, главным образом, на предупреждение гнойного иридоциклита.
При ранениях роговицы без внедрения в глаз инородного тела, но сопровождающихся повреждением хрусталика с разрывом задней капсулы или повреждением цинновой связки, необходима профилактика внутриглазной инфекции как переднего, так и заднего отделов глазного яблока. В случаях прободных травм, не сопровождающихся внедрением в глаз инородного тела, при локализации раны в роговично-склеральной зоне профилактика инфекции также должна быть направлена на предупреждение одновременно иридоциклита и эпдофтальмита. При проникающих ранениях глазного яблока в области склеры (более 8 мм от лимба) в основном необходима профилактика внутриглазной инфекции заднего отдела глаза.
В случаях прободных травм, сопровождающихся внедрением в глаз осколка с его локализацией в хрусталике, цилиарном теле, стекловидном теле, а также во внутренних оболочках глазного яблока, независимо от зоны ранения необходима профилактика эндофтальмита как наиболее часто наблюдающейся клинической формы внутриглазной инфекции при таких травмах.
Таким образом, каждый случай проникающего ранения глазного яблока при осуществлении соответствующей профилактики внутриглазных инфекционных осложнений требует к себе дифференцированного подхода в зависимости от клинической картины травмы. При одних прободных травмах глаза необходимо создание терапевтической концентрации антибактериального лекарственного вещества преимущественно или во влаге передней камеры, или в стекловидном теле, при других — во внутриглазных жидкостях как переднего, так и заднего отделов глазного яблока одновременно.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Профилактика посттравматической инфекции глаза
По материалам отдела травматологии, реконструктивной и пластической хирургии и глазного протезирования Московского научно-исследовательского института глазных болезней им. Гельмгольца за последние 20 лет была подтверждена чрезвычайно важная роль ранней хирургической обработки прободной раны глаза в профилактике посттравматической внутриглазной инфекции. Как показали клинические наблюдения, при первичной хирургической обработке проникающих ран глазного яблока, выполненной в первые сутки после травмы, инфекционные осложнения развились у 3,2% пострадавших. Если же хирургическую обработку производили на вторые сутки и позже после ранения, частота развития внутриглазной инфекции резко увеличивалась, составляя 21% и более.
Подобная закономерность отмечена и многими другими офтальмологами. Так, Я. К. Варшавский отмечает, что частота обнаружения клинических признаков инфекции зависит от сроков госпитализации после проникающего ранения глазного яблока: если госпитализация пострадавшего осуществлялась в первый день после травмы, инфекция глаза развивалась в 1,7% случаев, на второй день — в 28,5%, после четвертого дня — в 50% случаев. По данным В. И. Поспелова и соавт., при оказании квалифицированной офтальмологической помощи пострадавшим с ранениями глазного яблока в первые 6 ч, первые сутки, 2-3 суток после травмы частота развития гнойной инфекции составляла 7,2; 18,2 и 24,9% соответственно.
На большую роль ранней хирургической обработки в предотвращении внутриглазной инфекции после прободной травмы глаза указывают многие авторы. Так, опыт оказания медицинской помощи в Афганистане показал, что gри первичной хирургической обработке прободных ранений глаза, проведенной позднее 12 ч с момента ранения, риск развития эндофтальмита увеличивается в 10 раз, а наиболее благоприятных результатов удается достигнуть при условии обработки ранений в течение первых 3 ч с момента получения ранения.
По мнению большинства современных авторов, на частоту развития внутриглазного гнойного процесса в основном оказывает влияние не хирургическая обработка раны, которая определяется размером последней и характером повреждения структур глаза, а сроки проведения профилактической антибактериальной терапии.
Установлено, что клиническая форма развития внутриглазной инфекции в виде гнойного иридоциклита или эндофтальмита зависит от зоны проникающего ранения глазного яблока, внедрения инородного тела и его локализации (Южаков А. М.). Одним из факторов, способствующих распространению инфекции из переднего на задний отдел глаза, является повреждение хрусталика или цинновой связки, выполняющих, как известно, в нормальных условиях роль естественного анатомического барьера между передним и задним отделами глазного яблока. С другой стороны, известно, что набухающие массы поврежденного хрусталика отягощают течение внутриглазного инфекционного процесса и являются, кроме того, достаточно благоприятной средой для роста микроорганизмов.

Проведенные в отделе травматологии Московского научно-исследовательского института глазных болезней им. Гельмгольца исследования показали, что если прободная травма глазного яблока не сопровождается внедрением в глаз инородного тела, то в случаях локализации раны в зоне роговицы инфекция чаще всего протекает в виде иридоциклита. При ранениях в роговично-склеральной зоне частота гнойного иридоциклита и эпдофтальмита примерно одинакова. При проникающих ранениях склеры более 8 мм от лимба инфекция, как правило, протекает в виде эндофтальмита.
Анализ случаев внутриглазных инфекционных осложнений после прободных травм, сопровождающихся внедрением в глаз осколка при его локализации в цилиарyом теле, стекловидном теле, во внутренних оболочках глазного яблока, показал, что инфекционный процесс независимо от зоны ранения у большинства больных протекает в виде эндофтальмита. Если осколок, внедрившийся в глаз в результате ранения роговицы, локализуется в передней камере, то инфекция в большинстве случаев протекает в виде гнойного иридоциклита. При локализации инородного тела в хрусталике инфекция чаще всего протекает в виде эпдофтальмита.
Следовательно, профилактика внутриглазных инфекционных осложнений после проникающих ранений глазного яблока в зоне роговицы без внедрения или с внедрением в глаз инородного тела с его локализацией в передней камере при сохранности хрусталика, особенно его задней капсулы и цинновой связки, должна быть направлена, главным образом, на предупреждение гнойного иридоциклита.
При ранениях роговицы без внедрения в глаз инородного тела, но сопровождающихся повреждением хрусталика с разрывом задней капсулы или повреждением цинновой связки, необходима профилактика внутриглазной инфекции как переднего, так и заднего отделов глазного яблока. В случаях прободных травм, не сопровождающихся внедрением в глаз инородного тела, при локализации раны в роговично-склеральной зоне профилактика инфекции также должна быть направлена на предупреждение одновременно иридоциклита и эпдофтальмита. При проникающих ранениях глазного яблока в области склеры (более 8 мм от лимба) в основном необходима профилактика внутриглазной инфекции заднего отдела глаза.
В случаях прободных травм, сопровождающихся внедрением в глаз осколка с его локализацией в хрусталике, цилиарном теле, стекловидном теле, а также во внутренних оболочках глазного яблока, независимо от зоны ранения необходима профилактика эндофтальмита как наиболее часто наблюдающейся клинической формы внутриглазной инфекции при таких травмах.
Таким образом, каждый случай проникающего ранения глазного яблока при осуществлении соответствующей профилактики внутриглазных инфекционных осложнений требует к себе дифференцированного подхода в зависимости от клинической картины травмы. При одних прободных травмах глаза необходимо создание терапевтической концентрации антибактериального лекарственного вещества преимущественно или во влаге передней камеры, или в стекловидном теле, при других — во внутриглазных жидкостях как переднего, так и заднего отделов глазного яблока одновременно.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфекционные осложнения. Эпидемиология нозокомиальных инфекций
Инфекционные осложнения, развивающиеся в разный срок после операций, травм и ранений, составляют значительное число и имеют важное общемедицинское значение.
По данным зарубежных исследований, средняя частота нозокомиального инфицирования (НКИ) в лечебных учреждениях составляет 5-10%, а в ОРИТ достигает 25-49%.
Исследования, выполненные специалистами ЦНИИ эпидемиологии, показали, что в Российской Федерации ежегодное количество случаев нозокомиальной инфекции (НКИ) достигает 2,5 млн. Присоединение инфекционных осложнений к основному заболеванию увеличивает в среднем на 6-8 дней продолжительность пребывания пациента в стационаре, приводит к неоправданным экономическим затратам.

Хирургическая нозокомиальная инфекция (НКИ) увеличивала койко-день в США в среднем на 7,4 дня, в лечебных учреждениях России — на 6-10 дней, в отдельных стационарах (травматология, кардиохирургия) — до 38 дней.
Как известно, нозокомиальные инфекции (НКИ) могут быть вызваны широким кругом микроорганизмов: бактериями, вирусами, плесневыми и дрожжевыми грибами, простейшими. Число потенциальных возбудителей НКИ с каждым годом растет за счет условно-патогенных бактерий, а также микроорганизмов, которых раньше считали сапрофитами.
Нозокомиальные инфекции (НКИ) чаще всего вызываются госпитальными штаммами условно-патогенных грамположительных и грамотрицательных бактерий, отличающихся но своим биологическим характеристикам от негоспитальных штаммов и обладающих множественной лекарственной резистентностью, более высокой устойчивостью к факторам окружающей среды. Долевое участие различных микроорганизмов в развитии инфекции определяется рядом факторов, в первую очередь локализацией патологического процесса, профилем стационара, уровнем развития лабораторной службы. Вместе с тем спектр микроорганизмов, вызывающих послеоперационные осложнения, постоянно меняется в каждой клинике.
Наличие микробных ассоциаций нередко маскирует истинное значение возбудителя НКИ, провоцирует на неправильные лечебные и профилактические действия. Выявление микст-возбудителей у пациентов с НКИ всегда должно быть предметом особого внимания госпитального эпидемиолога, чтобы принять адекватные меры против возможной контаминации.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Профилактика инфекционных осложнений – это важнейшее направление лечения в травматологии и ортопедии. Главными являются следующие, комплексно выполняемые мероприятия.
Неукоснительное соблюдение принципов асептики и антисептики.
Адекватное хирургическое обезболивание, инфузионно-трансфузионная коррекция волемических нарушений, компенсация патологического метаболизма, оксигенотерапия, улучшение и стабилизация гемодинамики.
В ортопедии предоперационное лечение сопутствующих хронических инфекционно-воспалительных заболеваний (кариес зубов, бронхит пиелонефрит, аднексит и др.).
Антибиотикопрофилактика, направленная либо на придание тканям токсичности в отношении контаминирующих бактерий и на исключение их поселения на ткани, либо на уменьшение концентрации бактерий в контаминированных бактериями тканях до уровня, не опасного развитием хирургической инфекции.
Показания к проведению антибиотикопрофилактики
Проведение антибиоткопрофилактики определяется вероятным риском развития инфекционного осложнения и объективно доказанной ее целесообразностью.
F.D.Moor (1962) подразделил хирургические вмешательства по риску вероятного развития послеоперационного инфекционного осложнения на 4 типа: чистые операции (риск инфекционных осложнений не более 5%), условно-чистые (риск инфекционных осложнений более 5% и до 10% включительно), условно грязные, контаминированные (риск инфекционных осложнений более 10% и до 20% включительно) и грязные (риск инфекционных осложнений более 20%).
Проведение антибиотикопрофилактики всегда показано при условно чистых, условно грязных (контаминированных) и грязных операциях.
При чистых операциях антибиотикопрофилактика показана в случаях, когда возникновение инфекционного осложнения имеет для больного крайне тяжелые или катастрофические последствия. По данным ЦИТО им. Н.Н.Приорова (М.Н.Зубков,1999), в ортопедии и травматологии при чистых операциях бесспорным показанием к проведению антибиотикопрофилактики являются:
1). большие ортопедические операции (например, стабилизирующие операции на позвоночнике, эндпротезирование, артропластика и т.п.);
2).реконструктивные операции на костях с использованием металлоконструкций (металлических штифтов, пластин);
3). восстановительные операции на сосудах кисти, стопы;
4). любые операции продолжительностью более 3 часов.
Антибиотикопрофилактика необходима и при любых других чистых операциях в случаях наличия отмеченных ранее осложняющих обстоятельств (сахарный диабет, длительная кортикостероидная терапия, повторные операции и др.).
Антибиотикопрофилактика всегда показана в ситуации условно чистых операций (незначительные повреждения верхних отделов кишечника и желудка, дыхательных и мочеполовых путей), создающих повышенный риск инфекционных осложнений.
Антибиотикопрофилактика должна проводиться при всех операциях в случаях условно грязных, контаминированных повреждений (проникающие ранения со сроком менее 4 часов, острое негнойное воспаление, значительное нарушение при травме целостности печени, желудка или тонкого кишечника).
Антибиотикопрофилактика всегда, то есть абсолютно, показана в экстренной травматологии при наличии открытых повреждений. Все эти раны являются бактериально загрязненными (условно грязными) и имеют высокий риск хирургического инфекционного нагноения. При этом наиболее велико значение антибиотикопрофилактики при отсроченной, поздней или невозможной хирургической обработке раны, при большой загрязненности раны.
Однако, по данным ЦИТО им. Н.Н.Приорова (М.Н.Зубков,1999), объективно доказана эффективность и целесообразность антибиоткопрофилактики лишь в случаях:
1). проникающей травмы живота с повреждением полых органов (особенно толстой кишки);
2). открытых переломов крупных костей.
Отмеченные противоречия отражают недостаточную глубину разработки проблемы антибиотикопрофилактики в травматологии.
При грязных операциях (хирургические вмешательства при: наличии в ране гноя, перфорации толстого кишечника, проникающих ранениях со сроком более 4 часов) настоятельно необходимо проведение ранней и интенсивной антибиотикотерапии, включающей назначение антибиотиков перед, во время и после операции под бактериологическим контролем состояния раны.
Установлено, что проведение антибиотикопрофилактики при условно чистых операциях снижает число инфекционных осложнений в 5-10 раз и при условно-грязных операциях более, чем в 2 раза (Л.С.Страчунский, С.Н.Козлов, 2002, стр.396-397; В.П.Яковлев, С.В.Яковлев, 2003).
Инфекционные осложнения. Эпидемиология нозокомиальных инфекций
Инфекционные осложнения, развивающиеся в разный срок после операций, травм и ранений, составляют значительное число и имеют важное общемедицинское значение.
По данным зарубежных исследований, средняя частота нозокомиального инфицирования (НКИ) в лечебных учреждениях составляет 5-10%, а в ОРИТ достигает 25-49%.
Исследования, выполненные специалистами ЦНИИ эпидемиологии, показали, что в Российской Федерации ежегодное количество случаев нозокомиальной инфекции (НКИ) достигает 2,5 млн. Присоединение инфекционных осложнений к основному заболеванию увеличивает в среднем на 6-8 дней продолжительность пребывания пациента в стационаре, приводит к неоправданным экономическим затратам.

Хирургическая нозокомиальная инфекция (НКИ) увеличивала койко-день в США в среднем на 7,4 дня, в лечебных учреждениях России — на 6-10 дней, в отдельных стационарах (травматология, кардиохирургия) — до 38 дней.
Как известно, нозокомиальные инфекции (НКИ) могут быть вызваны широким кругом микроорганизмов: бактериями, вирусами, плесневыми и дрожжевыми грибами, простейшими. Число потенциальных возбудителей НКИ с каждым годом растет за счет условно-патогенных бактерий, а также микроорганизмов, которых раньше считали сапрофитами.
Нозокомиальные инфекции (НКИ) чаще всего вызываются госпитальными штаммами условно-патогенных грамположительных и грамотрицательных бактерий, отличающихся но своим биологическим характеристикам от негоспитальных штаммов и обладающих множественной лекарственной резистентностью, более высокой устойчивостью к факторам окружающей среды. Долевое участие различных микроорганизмов в развитии инфекции определяется рядом факторов, в первую очередь локализацией патологического процесса, профилем стационара, уровнем развития лабораторной службы. Вместе с тем спектр микроорганизмов, вызывающих послеоперационные осложнения, постоянно меняется в каждой клинике.
Наличие микробных ассоциаций нередко маскирует истинное значение возбудителя НКИ, провоцирует на неправильные лечебные и профилактические действия. Выявление микст-возбудителей у пациентов с НКИ всегда должно быть предметом особого внимания госпитального эпидемиолога, чтобы принять адекватные меры против возможной контаминации.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

