Прогрессивный паралич вследствие сифилитической инфекции
Обновлено: 24.04.2024
Для цитирования: Елисеев Ю.В., Котов А.С., Котов С.В. Поздний нейросифилис (клинический случай). РМЖ. 2015;12:725.
Сифилис – это инфекция, передающаяся половым путем, возбудителем которой является Treponema pallidum. Сифилитическое поражение нервной системы является результатом хронического воспалительного процесса менингеальных оболочек. Проникновение в нервную систему происходит на ранних этапах нелеченного сифилиса. В последнее время наблюдается резкое увеличение заболеваемости сифилисом, особенно в крупных городах [9]. Этот факт заставил врачей повысить настороженность в отношении данного заболевания, особенно в популяции ВИЧ-инфицированных [3].
Нейросифилис диагностируется при повышении уровня лейкоцитов в ликворе до 20 клеток в мкл и позитивном результате VDRL-теста ликвора. Патогенез нейросифилиса аналогичен таковому сифилиса, протекающего в других системах организма, за мезенхимальным поражением следует паренхиматозное. Лица с патологией в ликворе, не получающие лечения, подвержены риску развития нейросифилиса с клиническими проявлениями. Поздними паренхиматозными формами сифилиса являются спинная сухотка, прогрессирующий паралич и их сочетание – табопаралич.
Спинная сухотка – медленно прогрессирующее паренхиматозное дегенеративное заболевание, вовлекающее задние столбы (демиелинизирующий процесс) и задние корешки (воспалительные изменения и фиброз) спинного мозга. Таким образом, неврологическими проявлениями данного заболевания являются: утрата болевой чувствительности, периферических рефлексов, снижение вибрационной чувствительности, мышечно-суставного чувства и прогрессирующая сенситивная атаксия [2].
Часто встречаются недержание мочи и утрата сексуальной функции. Стреляющие боли (внезапные, простреливающие, быстро распространяющиеся и исчезающие) являются ранним симптомом и требуют лечения. Тяжелые болевые (табетические) кризы после стресса или других воздействий встречаются у 90%, висцеральные кризы – у 15% пациентов. Они включают в себя мучительные боли в эпигастрии (кинжальные боли), сопровождающиеся тошнотой и рвотой.
Спинная сухотка стала редкостью, хотя в допенициллиновую эру она являлась основным клиническим проявлением нейросифилиса. При неврологическом осмотре у больного со спинной сухоткой можно выявить арефлексию, потерю глубокой чувствительности с проявлениями сенситивной атаксии, симптом Аргайла Робертсона. При этом зрачки равномерно сужены (миоз), нарушена реакция на свет при сохраненной реакции на конвергенцию с аккомодацией. Это обусловлено поражением в области, расположенной по соседству с ядром Вестфаля–Эдингера (околоводопроводное серое вещество среднего мозга). В редких случаях можно обнаружить этот симптом и у пациентов без нейросифилиса. К несифилитическим причинам симптома Аргайла Робертсона относят сахарный диабет, рассеянный склероз, энцефалопатию Вернике, болезнь Лайма, саркоидоз, опоясывающий лишай, опухоль и кровоизлияние в покрышку среднего мозга [5].
В задних столбах спинного мозга Treponema pallidum обнаружена не была, причины табетических изменений не ясны. Дебют клинических проявлений заболевания обычно возникает спустя 20–30 лет после инфицирования. Лечение малоэффективно, пенициллинотерапия не приводит к регрессу клинических проявлений, хотя может нормализовать показатели ликвора [1].
Прогрессирующий паралич иногда называют паралитической деменцией [6–8, 11]. Обычно заболевание развивается спустя 20–30 лет после заражения Treponema pallidum. Прогрессирующий паралич представляет собой хронический лобно-височный менингоэнцефалит с последующим снижением корковых функций [1].
Морфологически данное заболевание характеризуется периваскулярным и оболочечным воспалением с фиброзом мозговых оболочек, гранулематозным эпендиматитом, дегенерацией корковой паренхимы (атрофия и глиоз) и тканевым поражением Treponema pallidum [4]. Бляшки Фишера были описаны на поздних стадиях: это мелкие очаги демиелинизации в паренхиме головного мозга, преимущественно локализованные в лобной и теменной коре [10].
Начало психических проявлений может быть постепенным и отмечаться только близкими, а затем и самим пациентом. К ним относятся снижение интереса к работе, расстройства памяти, раздражительность, головокружение, апатия, снижение или потеря интереса к личной жизни. Позднее психические изменения становятся весьма разнообразными и могут мимикрировать под шизофрению, эйфорические мании, паранойю, токсические психозы или старческое слабоумие. Отметим, что старческая деменция чаще манифестирует с депрессии, расстройства сознания и тяжелого нарушения памяти и мышления.
Поздние стадии заболевания, наблюдаемые преимущественно спустя 5 лет от начала клинических проявлений, характеризуются деменцией, возможны эпилептические приступы с последующим исходом в вегетативное состояние и смерть.
Ликвор характеризуется лимфоцитарным плеоцитозом, повышением уровня белка, наличием специфических IgM и IgG, позитивным VDRL-тестом. VDRL-тест (Venereal Disease Research Laboratory) представляет собой современный вариант реакции Вассермана и используется в целях первичной диагностики врожденного и нейросифилиса.
В диагностике используется реакция иммунофлюоресценции с абсорбированным антигеном. Лечение включает пенициллин, эффективный при раннем назначении, в дальнейшем – только симптоматическую терапию.
Некоторые клинические проявления при прогрессивном параличе (простреливающая боль, проходящий гемипарез или сенсорный дефицит, парестезии, головная боль, атаксия) сходны с таковыми при рассеянном склерозе. Поведение пациента с прогрессирующим параличом может имитировать конверсионное, а не органическое расстройство.
Таким образом, к типичным нейропсихиатрическим проявлениям нейросифилиса относят делирий, манию, галлюцинации или психоз, деменцию и депрессию. Заболевание представлено комплексом меняющихся клинических проявлений [12]. Приводим клиническое наблюдение, которое может быть полезным практикующим врачам.
Клинический случай
При оценке соматического статуса данных, свидетельствующих о патологии, получено не было. АД 140/90 мм рт. ст. ЧСС 76 уд./мин. В неврологическом статусе: больная замкнута, контакт затруднен, дезориентация в пространстве и времени, анизокория за счет миоза слева, фотореакции отсутствуют, симптом Аргайла Робертсона. Парезов нет, мышечный тонус резко снижен во всех группах мышц, феномен переразгибания в коленных и локтевых суставах. Анизорефлексия коленных рефлексов, ахилловы рефлексы отсутствуют. Поверхностная чувствительность сохранена. Умеренное двустороннее нарушение суставно-мышечного чувства. При проверке вибрационной чувствительности градуированным камертоном – резкое снижение чувствительности на стопах до 2 баллов. Снижение когнитивных функций до уровня умеренных когнитивных нарушений по данным Монреальской шкалы оценки когнитивных функций – 22 балла. Батарея лобной дисфункции – 12 баллов.
Лабораторные данные общего и биохимического анализов крови и мочи не показали значимых нарушений. Однако скрининговый тест на сифилис оказался положительным. Развернутый анализ крови на сифилис резко положительный: РПГА с титрами 1/163840 и RPR 1/64. Анализ ликвора позволил установить диагноз позднего нейросифилиса. Сифилидологом МОККВД назначена стандартная внутривенная терапия пенициллином в объеме 20 млн единиц в сутки длительностью 10 дней.
В течение госпитального периода неоднократно отмечались преимущественно ночные приступы психического расстройства: психомоторное возбуждение, зрительные галлюцинации, бред преследования, агрессия, стремление покинуть лечебное учреждение. Больная консультирована психиатром, выявлены психоорганический синдром, выраженные интеллектуально-мнестические нарушения. Назначена комбинированная антипсихотическая терапия хлорпромазином и дифенгидрамином в стандартных суточных дозах.
На фоне проводимой терапии получен положительный клинический эффект в виде умеренного регресса когнитивных расстройств, продуктивной психиатрической симптоматики, также наблюдался положительный лабораторный эффект в виде снижения титров трепонемных тестов сыворотки крови. Больная переведена на амбулаторное лечение. Рекомендовано повторное ликворологическое обследование через 6 мес. для оценки эффективности проведенной терапии.
Представленный клинический пример иллюстрирует случай позднего нейросифилиса. Клинические данные характерны как для спинной сухотки, так и для прогрессирующего паралича. Полиморфизм клинических проявлений такого типа характерен для нейросифилиса, выделение изолированных форм спинной сухотки и прогрессивного паралича условно, основывается на преобладании тех или иных проявлений. Данный пример демонстрирует положение о необходимости ликворологического обследования всех пациентов, имеющих положительный результат нетрепонемных тестов в крови и процессуальное неврологическое заболевание. Только проведение ликворологического исследования позволяет диагностировать нейросифилис.
Своевременное назначение адекватной антибактериальной терапии – ключевой фактор благоприятного прогноза. Наши наблюдения показывают, что даже при выраженных нарушениях проведение адекватной пенициллинотерапии приводило к положительным сдвигам – уменьшению выраженности когнитивного дефицита, улучшению ходьбы, снижению выраженности атаксии. В некоторых случаях менинговаскулярного сифилиса с развитием ишемического инсульта пенициллинотерапия приводила к драматическому регрессу симптомов вплоть до полного возвращения гемипарезов и афатических расстройств.
- Елисеев Ю.В. Нейросифилис у лиц пожилого возраста // Клиническая геронтология. 2012. № 11. С. 66–70.
- Елисеев Ю.В., Котов С.В., Котов А.С. Спинная сухотка // Клиническая геронтология. 2014. № 7. С. 32–34.
- Chahine L.M., Khoriaty R.N., Tomford W.J., Hussain M.S. The changing face of neurosyphilis // Int. J. Stroke. 2011. Vol. 6(2). P. 136–143.
- Cintron R., Pachner A.R. Spirochetal diseases of the nervous system // Curr. Opin. Neurol. 1994. Vol. 7(3). P. 217–222.
- Dacso C.C., Bortz D.L. Significance of the Argyll Robertson pupil in clinical medicine // Am. J. Med. 1989. Vol. 86(2). P.199–202.
- Duffy J.D. General paralysis of the insane: neuropsychiatry's first challenge // J. Neuropsych. Clin. Neurosci. Spring 1995. Vol. 7(2). P. 243–249.
- Hutto B. Syphilis in clinical psychiatry: a review // Psychosomatics. 2001. Vol. 42(6). P. 453–460.
- Lair L., Naidech A.M. Modern neuropsychiatric presentation of neurosyphilis // Neurol. 2004. Vol. 63(7). P.1331–1333.
- Mattei P.L., Beachkofsky T.M., Gilson R.T., Wisco O.J. Syphilis: a reemerging infection // Am. Fam. Physician. 2012. Vol. 86(5). P. 433–440.
- Obi K., Tsuchiya K., Anno M. et al. Autopsy case of meningovascular neurosyphilis associated with Fischer's plaques // Brain Nerve. 2007. Vol. 59(7). P.797–803.
- Rundell J.R., Wise M.G. Neurosyphilis: a psychiatric perspective // Psychosomatics. 1985. Vol. 26(4). P. 287–290, 295.
- Yao Y., Huang E., Xie B., Cheng Y. Neurosyphilis presenting with psychotic symptoms and status epilepticus // Neurol. Sci. 2012. Vol. 33(1). P. 99–102.
Прогрессивный паралич — это поздняя форма сифилиса, протекающая в виде прогрессирующего воспалительно-дистрофического тотального поражения церебральных структур. Отличается этапностью развития, вначале наблюдается симптоматика псевдоневрастении, затем психические отклонения на фоне интеллектуального снижения, на заключительном этапе – тяжёлая деменция. Диагностика проводится на основании заключений невролога, психиатра, результатов исследований крови и ликвора на сифилис, данных церебральной МРТ. Лечение осуществляется комплексно пирогенными, антитрепонемными, психокорригирующими, нейрометаболическими препаратами.
МКБ-10

Общие сведения
Прогрессивный паралич является отдельной нозологической формой позднего нейросифилиса. Представляет собой сифилитический менингоэнцефалит — воспалительное поражение оболочек и паренхимы головного мозга. Заболевание было подробно описано в 1822 году французским психиатром Антуаном Бейлем, в честь которого в неврологии получило название болезнь Бейля. В 1913 году японский патоморфолог X. Ногучи доказал сифилитическую этиологию болезни, обнаружив бледные трепонемы в мозговой ткани пациентов. Прогрессивный паралич встречается у 1-5% больных сифилисом. Временной диапазон развития симптоматики лежит в пределах от 3 до 30 лет с момента инфицирования, чаще составляет 10-15 лет. Пик заболеваемости приходится на возрастной промежуток 35-50 лет. В современной неврологической практике болезнь Бейля является достаточно редкой патологией, что обусловлено своевременной диагностикой и лечением сифилиса.

Причины
Этиофактором заболевания выступает возбудитель сифилиса — бледная трепонема. Источником заражения становится больной человек, основной путь инфицирования — половой и инъекционный. Возможна передача возбудителя через слюну. Занос инфекционного агента в церебральные ткани происходит гематогенным и лимфогенным путём. Достоверно неизвестна причина длительной персистенции возбудителя, с которой связан прогрессирующий паралич. Вероятными предрасполагающими факторами являются отсутствие или недостаточность корректного лечения ранних форм сифилиса, наследственная предрасположенность, алкоголизм. Триггерами, провоцирующими активацию инфекции, считаются черепно-мозговая травма, ослабление иммунитета на фоне острых и хронических соматических заболеваний.
Патогенез
Механизм активации инфекции неясен. Предполагают сдерживающую роль иммунной системы, блокирующей размножение возбудителя. Нарушения реактивности организма, иммуносупрессивные состояния приводят к распространению бледной трепонемы в церебральных тканях. В начальной стадии прогрессивный паралич характеризуется воспалительным процессом, охватывающем все мозговые структуры — панэнцефалитом, затем на смену воспалительным изменениям приходят атрофические.
Макроскопически отмечается помутнение мягкой церебральной оболочки, её сращение с подлежащей мозговой паренхимой. Типичен эпендимит — воспаление выстилки желудочков мозга. Наблюдается гидроцефалия, диффузная атрофия коры с расширением борозд между извилинами. Микроскопическая картина представлена васкулитом мелких церебральных сосудов с плазмоцитарной периваскулярной инфильтрацией, сморщиванием и гибелью нейронов, демиелинизацией и атрофическими изменениями нервных волокон, разрастанием глии, появлением амёбевидных клеток.
Классификация
Клиническая симптоматика вариабельна, слабо проявлена в дебюте заболевания, изменяется и усугубляется по мере прогрессирования. Понимание стадии течения процесса необходимо для подбора наиболее эффективной терапии. В связи с этим в неврологической практике прогрессивный паралич подразделяют на три клинических периода:
- Инициальный. Соответствует началу клинической симптоматики. Характерны симптомы неврастении, нарушения сна, снижение работоспособности. Инициальная стадия продолжается от нескольких недель до 2-3 месяцев. К концу периода становятся очевидны изменения личности с тенденцией к утрате этических норм.
- Развитие болезни. Преобладают нарастающие личностные изменения, расстройства поведения, нарушения речи, походки и почерка, интеллектуальное снижение. Типичны трофические нарушения, дистрофические изменения соматических органов. Без проведения лечения стадия длится 2-3 года.
- Деменция. Прогрессирующий распад когнитивной сферы сопровождается апатией, полной утратой интереса к окружающему. Часто наблюдаются эпилептические припадки, инсульты. Усугубляются трофические расстройства, повышается ломкость костей. Пациент погибает от инсульта, интеркуррентных инфекций.
В основу следующей классификации положен синдромологический подход. С учетом преобладающего симптомокомплекса выделен целый перечень вариантов заболевания. Основными из них выступают следующие клинические формы:
- Дементная (простая) — нарастающее слабоумие с преобладанием эйфории. Наиболее распространена. Не сопровождается выраженными психическими расстройствами.
- Экспансивная — выраженное возбуждение с преобладанием бредовых мыслей о собственном величии, богатстве. Эйфорически-благодушное настроение резко сменяется гневливостью. Типично многоречие, критика полностью утрачена.
- Эйфорическая — прогрессирующая деменция сопровождается фрагментарными идеями величия. В отличие от экспансивной формы протекает без выраженного нервно-психического возбуждения.
- Депрессивная — слабоумие прогрессирует на фоне нелепых ипохондрических жалоб. Пациентам кажется, что у нет внутренностей, что они уже умерли. Характерны элементы деперсонализации, дереализации вплоть до синдрома Котара.
- Ажитированная — возбуждение резко выраженно, отмечается склонность к агрессии. Наблюдаются зрительные, слуховые галлюцинации. Сознание спутанное, происходит быстрый распад личности.
- Циркуляторная — подобна проявлениям биполярного расстройства. Период маниакального возбуждения сменяется тяжёлой депрессией. Существует мнение, что данная форма реализуется на фоне генетической предрасположенности к психическим заболеваниям.
- Галлюцинаторно-параноидная — психоз с преобладанием галлюцинаторного синдрома, бреда преследования, кататонии. Высказано предположение о возникновении этого варианта заболевания у пациентов с шизоидной психопатией.
Наиболее типично начало болезни Бейля в среднем возрасте. Прогрессивный паралич, манифестирующий в детском и пожилом возрасте, отличается рядом особенностей. Соответственно выделяют 2 возрастные формы заболевания:
- Ювенильную. Дебютирует в возрасте 6-16 лет после перенесённого врождённого сифилиса, возникшего в результате трансплацентарного заражения. Чаще протекает в виде дементной формы с триадой Гетчинсона (кератитом, тугоухостью, поражением верхних резцов). Манифестации симптоматики может предшествовать задержка психического развития.
- Старческую. Дебют приходится на период после 60 лет. Типично длительное бессимптомное течение. Возможно развитие корсаковского синдрома. Старческую форму крайне затруднительно дифференцировать от сенильной деменции.
Симптомы прогрессивного паралича
Заболевание начинается неспецифической, медленно нарастающей симптоматикой, схожей с неврастеническими проявлениями. Больные жалуются на пониженную работоспособность, необычную утомляемость, раздражительность, головные боли, ухудшение памяти, нарушения сна. Со временем близкие пациента замечают перемены в его личности: безучастность к проблемам окружающих, утрату чувства такта, выход поведения за рамки этических норм. Больные начинают совершать грубые ошибки в привычной профессиональной деятельности, при прогрессировании симптомов утрачивают способность их осознавать. Усугубляются расстройства сна: днём отмечается гиперсомния, ночью — бессонница. Возникают нарушения пищевого поведения (анорексия, булимия). Речь чрезмерно ускоряется или замедляется. Критика к своему поведению снижается.
На стадии развития болезни прогрессивный паралич сопровождается усугублением личностных и поведенческих расстройств. Выявляется неадекватное поведение, нелепые поступки, плоские шутки. Психические нарушения отличаются полиморфизмом, обнаруживаются эйфория, депрессия, бредовые идеи, галлюцинации, деперсонализация. В речи возникают затруднения произношения сложных слов, затем формируется дизартрия — речь становится невнятной, смазанной с пропуском отдельных звуков.
Походка неуверенная, разболтанная, почерк неровный, отмечается дисграфия с пропуском букв. Наблюдаются обмороки, эпилептические приступы (чаще по типу джексоновской эпилепсии). Нарушения аппетита становятся причиной похудения или набора массы тела. Появляются трофические расстройства: снижение тургора кожи, ломкость ногтей, лёгкое инфицирование с развитием фурункулов, абсцессов. Характерна повышенная ломкость костей, дистрофические изменения сердца (кардиомиопатия) и печени (гепатоз).
В период деменции происходит нарастание слабоумия вплоть до маразма. Больной перестаёт обслуживать себя, взаимодействовать с окружающими, произвольно контролировать функцию тазовых органов. Отказ от приёма пищи ведёт к выраженному похуданию. Иногда отмечается дисфагия — расстройство глотания. Образуются многочисленные трофические язвы, возрастающая ломкость костей становится причиной переломов.
Осложнения
Сопровождающий болезнь Бейля церебральный васкулит является причиной частых ОНМК. В результате перенесённого инсульта формируется стойкий неврологический дефицит: парезы, афазия, апраксия. Трофические изменения приводят к снижению барьерной функции кожи с развитием пиодермии, абсцессов, на более поздних стадиях — пролежней. Возможна пневмония, воспаление мочевыводящих путей (цистит, пиелонефрит). Проникновение инфекционных агентов в кровь обуславливает возникновение сепсиса. Инсульты и инфекционные осложнения являются наиболее частой причиной летального исхода.
Диагностика
Заболевание труднее всего диагностировать в инициальном периоде. Отдельные пациенты не имеют анамнестических данных о наличии сифилиса в прошлом, что также затрудняет определение нозологии. Диагноз устанавливается при лабораторном подтверждении сифилитической этиологии. В перечень необходимых обследований входят:
- Неврологический осмотр. В стадии дебюта обращают внимание на лёгкую анизокорию, парез глазодвигательных мышц, асимметрию рефлексов, неустойчивость, шаткость походки, монотонность речи. В разгаре симптоматики невропатолог выявляет снижение фотореакции зрачков, дизартрию, выраженную когнитивную дисфункцию. Возможны парезы, афазия и прочие очаговые симптомы, обусловленные перенесёнными ОНМК.
- Нейропсихологическое тестирование. Осуществляется психиатром, нейропсихологом. Включает оценку когнитивных способностей и психического статуса. Характерна различной выраженности деменция, отсутствие критики, психомоторное возбуждение, депрессивно-фобические, галлюцинаторные, бредовые синдромы. Возможно сумеречное сознание.
- Лабораторная диагностика. Трепонемные тесты крови (реакция Вассермана, RPR-тест) положительны практически у 100% пациентов. В сомнительных случаях дополнительно проводятся повторные анализы в динамике, РИФ, РИТ.
- Исследование цереброспинальной жидкости. Ликвор получают путём люмбальной пункции. Анализ выявляет увеличенное количество белка, положительные глобулиновые реакции, цитоз за счёт лимфоцитов. Реакция Ланге даёт специфическую форму кривой в виде зубца. У большинства пациентов положительны реакции РИФ и РИБТ с ликвором.
- МРТ головного мозга. В зависимости от фазы болезни выявляет диффузные воспалительные или атрофические изменения, затрагивающие оболочки, вещество мозга и эпендиму желудочков. Сканирование позволяет исключить наличие объёмного образования (внутримозговой опухоли, абсцесса головного мозга), провести дифдиагностику с прогрессирующими дегенеративными заболеваниями.
Начальную стадию болезни Бейля следует дифференцировать от неврастении. Помочь могут особенности неврологического статуса, наличие эпилептических эпизодов, замеченные близкими ранние изменения личности больного. В дальнейшем осуществляется дифдиагностика с психическими расстройствами, дегенеративными церебральными процессами (сосудистой деменцией, болезнью Альцгеймера, мультисистемной атрофией, болезнью Пика). Наиболее достоверным критерием, подтверждающим прогрессивный паралич, выступают положительные трепонемные реакции крови и цереброспинальной жидкости.
Лечение прогрессивного паралича
Пациентам необходима этиотропная и психокоррегирующая терапия. Экспериментальным путём был обнаружен лечебный эффект высокой температуры тела. Современное лечение включает четыре основных составляющих:
- Пиротерапия. Ранее осуществлялась путём введения возбудителей малярии с последующей противомалярийной терапией. В настоящее время используются пирогенные препараты.
- Антибактериальная терапия. Противотрепонемным эффектом обладают антибиотики пенициллинового ряда, цефтриаксон, йодвисмутат хинина, висмута нитрат. Этиотропную терапию начинают с больших доз, продолжают 2-3 недели. Параллельно назначают пробиотики, поливитаминные препараты, при необходимости — гепатопротекторы.
- Психотропное лечение. Показано во второй фазе болезни Бейля. Индивидуальный подбор фармпрепаратов (седативных, нейролептиков, антипсихотиков, антидепрессантов) осуществляется в соответствии с симптоматикой.
- Нейротропная терапия. Направлена на улучшение метаболических процессов в мозге и восстановление его функций. Включает фармпрепараты сосудистого, ноотропного, нейрометаболического действия. В стадии деменции нейротропное лечение не оказывает существенного эффекта.
Прогноз и профилактика
Результаты лечения зависят от своевременности его начала. В 20% случаев корректная терапия позволяет добиться практически полного восстановления здоровья. У 30-40% пациентов удаётся достичь стойкой ремиссии с умеренными отклонениями психики, позволяющими адаптироваться в социуме. В 40% случаев сохраняется стойкая органическая деменция. Процесс санации ликвора занимает от полугода до 3-4 лет. Предупредить прогрессивный паралич позволяет соблюдение личной гигиены, отказ от случайных половых связей, незащищённых половых актов. При впервые установленном сифилисе необходимо корректное лечение до полной санации биологических сред. В последующем пациенту рекомендовано наблюдение и периодическое обследование для раннего выявления поздних форм сифилиса.
1. Случай прогрессирующего паралича у пациента с поздним нейросифилисом/ Шепило С.А., Разнатовский К.И., Александров Н.// Вестник Новгородского Государственного Университета. – 2013 - №71, Т.1.
2. Случай прогрессивного паралича как проявление позднего нейросифилиса/ Белова А.Н., Городничев П.В., Хрулев С.Е., Шаленков И.В,, Балдова С.Н., Клеменова И.А.// Журнал неврологии и психиатрии. – 2013 - №3.
Нейросифилис — инфекционное поражение центральной нервной системы, обусловленное проникновением в нее возбудителей сифилиса. Может возникнуть в любой период сифилиса. Нейросифилис проявляется симптомами менингита, менинговаскулярной патологии, менингомиелита, поражения задних канатиков и корешков спинного мозга, прогрессивного паралича или очагового поражения головного мозга в связи с образованием в нем сифилитической гуммы. Диагностика нейросифилиса основана на клинической картине, данных неврологического и офтальмологического обследования, МРТ и КТ головного мозга, положительных серологических реакциях на сифилис и результатах исследования ликвора. Лечение нейросифилиса проводится внутривенно большими дозами препаратов пенициллина.
Общие сведения
Еще несколько десятилетий назад нейросифилис был весьма распространенным осложнением сифилиса. Однако массовые обследования пациентов на сифилис, своевременное выявление и лечение инфицированных лиц привели к тому, что современная венерология все реже сталкивается с такой формой заболевания как нейросифилис, несмотря на то, что заболеваемость сифилисом неуклонно растет. Многие авторы считают также, что снижение случаев нейросифилиса связано с изменением патогенных характеристик его возбудителя — бледной трепонемы — в том числе и со снижением ее нейротропности.

Классификация нейросифилиса
Латентный нейросифилис не имеет никаких клинических проявлений, но при исследовании цереброспинальной жидкости пациента выявляются патологические изменения.
Ранний нейросифилис развивается на фоне первичного или вторичного сифилиса, в основном в первые 2 года заболевания. Но может возникнуть в течение 5-ти лет от времени заражения. Протекает с поражением преимущественно сосудов и оболочек мозга. К проявлениям раннего нейросифилиса относят острый сифилитический менингит, менинговаскулярный нейросифилис и сифилитический менингомиелит.
Поздний нейросифилис возникает не ранее чем через 7-8 лет от момента заражения и соответствует периоду третичного сифилиса. Характеризуется воспалительно-дистрофическим поражением паренхимы мозга: нервных клеток и волокон, глии. К поздним формам нейросифилиса относят спинную сухотку, прогрессивный паралич и сифилитическую гумму мозга.
Симптомы нейросифилиса
Острый сифилитический менингит характеризуется симптомами острого менингита: сильная головная боль, шум в ушах, тошнота и рвота не зависимо от приема пищи, головокружение. Часто протекает без подъема температуры тела. Отмечаются положительные менингиальные симптомы: ригидность мышц затылка, нижний симптом Брудзинского и симптомы Кернига. Возможно повышение внутричерепного давления. Нейросифилис в виде острого менингита развивается чаще всего в первые несколько лет заболевания сифилисом, в период его рецидива. Он может сопровождаться кожными высыпаниями или являться единственным проявлением рецидива вторичного сифилиса.
Менинговаскулярный нейросифилис развивается при сифилитическом поражении сосудов мозга по типу эндартериита. Проявляется острым нарушением кровообращения головного в виде ишемического или геморрагического инсульта, за несколько недель до которого пациента начинают беспокоить головные боли, нарушения сна, головокружения, появляются изменения личности. Возможно течение менинговаскулярного нейросифилиса с нарушением спинномозгового кровообращения и развитием нижнего парапареза, расстройств чувствительности и нарушений со стороны тазовых органов.
Сифилитический менингомиелит протекает с поражением оболочек и вещества спинного мозга. Имеет место медленно нарастающий спастический нижний парапарез, сопровождающийся выпадением глубокой чувствительности и дисфункцией тазовых органов.
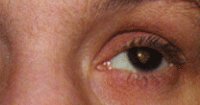
Спинная сухотка возникает вследствие сифилитического воспалительного поражения и дегенерации задних корешков и канатиков спинного мозга. Эта форма нейросифилиса появляется в среднем через 20 лет от момента заражения. Характеризуется радикулитом с выраженным болевым синдромом, выпадением глубоких рефлексов и глубоких видов чувствительности, сенситивной атаксией, нейро-трофическими нарушениями. При нейросифилисе в форме спинной сухотки возможно развитие импотенции. Наблюдаются нейрогенные трофические язвы на ногах и артропатии. Характерен синдром Аргайла-Робертсона — неправильной формы суженные зрачки, не реагирующие на свет. Вышеуказанные симптомы могут сохраняться и после проведения специфической терапии нейросифилиса.
Прогрессивный паралич может появиться у пациентов с 10-20-летней давностью заболевания. Этот вариант нейросифилиса связан с непосредственным проникновением бледных трепонем в клетки головного мозга с последующим их разрушением. Проявляется постепенно усиливающимися изменениями личности, ухудшением памяти, нарушением мышления вплоть до возникновения деменции. Нередко наблюдаются психические отклонения по типу депрессивных или маниакальных состояний, галлюцинаторного синдрома, бредовых идей. Нейросифилис в виде прогрессивного паралича может сопровождаться эпилептическими приступами, дизартрией, нарушением тазовых функций, интенционным тремором, снижением мышечной силы и тонуса. Возможно сочетание с проявлениями спинной сухотки. Как правило, пациенты с подобными симптомами нейросифилиса погибают в течение нескольких лет.
Сифилитическая гумма локализуется чаще всего в основании головного мозга, что приводит к сдавлению корешков черепно-мозговых нервов с развитием пареза глазодвигательных нервов, атрофии зрительных нервов, тугоухости и пр. По мере роста гуммы в размерах увеличивается внутричерепное давление и нарастают признаки сдавления вещества мозга. Реже гумма при нейросифилисе располагается в спинном мозге, приводя к развитию нижнего парапареза и дисфункции тазовых органов.
Диагностика нейросифилиса
Установление диагноза нейросифилиса производится с учетом 3 основных критериев: клинической картины, положительных результатов исследований на сифилис и выявленных изменений в цереброспинальной жидкости. Правильная оценка клиники нейросифилиса возможна только после проведения неврологом полного неврологического обследования пациента. Важную дополнительную информацию для диагностики нейросифилиса дает исследование зрения и осмотр глазного дна, которые проводит окулист.
Лабораторные исследования на сифилис применяются комплексно и, при необходимости, многократно. К ним относятся RPR-тест, РИФ, РИБТ, обнаружение бледной трепонемы с содержимом кожных элементов (если таковые имеются). При отсутствии симптомов сдавления мозга пациенту с нейросифилисом проводится люмбальная пункция. Исследование цереброспинальной жидкости при нейросифилисе обнаруживает бледные трепонемы, повышенное содержание белка, воспалительный цитоз свыше 20 мкл. Проведение РИФ с ликвором, как правило, дает положительный результат.
МРТ головного мозга и КТ головного мозга (или спинного мозга) при нейросифилисе обнаруживают в основном неспецифические патологические изменения в виде утолщения мозговых оболочек, гидроцефалии, атрофии вещества мозга, инфарктов. С их помощью можно выявить локализацию гуммы и дифференцировать нейросифилис от других, сходных по клинике, заболеваний.
Дифференциальный диагноз нейросифилиса проводится с менингитами другого генеза, васкулитами, бруцеллезом, саркоидозом, боррелиозом, опухолями головного и спинного мозга и др.
Лечение нейросифилиса
Терапию нейросифилиса проводят в стационарных условиях внутривенным введением больших доз препаратов пенициллина в течение 2 недель. Внутримышечная пенициллинотерапия не обеспечивает достаточную концентрацию антибиотика в цереброспинальной жидкости. Поэтому при невозможности внутривенной терапии внутримышечное введение пенициллинов сочетают с приемом пробеницида, который тормозит выведение пенициллина почками. У пациентов с нейросифилисом, страдающих аллергией на пенициллин, применяют цефтриаксон.
В первые сутки лечения нейросифилиса может произойти временное усугубление неврологической симптоматики, сопровождающееся подъемом температуры тела, интенсивной головной болью, тахикардией, артериальной гипотензией, артралгиями. В таких случаях пенициллинотерапию нейросифилиса дополняют назначением противовоспалительных и кортикостероидных лекарственных препаратов.
Эффективность лечения оценивают по регрессу симптоматики нейросифилиса и улучшению показателей цереброспинальной жидкости. Контроль излеченности пациентов с нейросифилисом проводят в течение 2-х лет путем исследования цереброспинальной жидкости каждые полгода. Появление новых неврологических симптомов или нарастание старых, а также сохраняющийся цитоз в ликворе являются показаниями для повторного курса лечения нейросифилиса.
Нижегородский научно-исследовательский кожно-венерологический институт
Нижегородский научно-исследовательский институт травматологии и ортопедии
Нижегородская медицинская академия
Нижегородский научно-исследовательский институт травматологии и ортопедии
Случай прогрессивного паралича как проявление позднего нейросифилиса
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2013;113(3): 80‑84
Белова А.Н., Городничев П.В., Хрулев С.Е., Шаленков И.В., Балдова С.Н., Клеменова И.А. Случай прогрессивного паралича как проявление позднего нейросифилиса. Журнал неврологии и психиатрии им. С.С. Корсакова. 2013;113(3):80‑84.
Belova AN, Gorodnichev PV, Khrulev SE, Shalenkov IV, Baldova SN, Klemenova IA. A case of progressive palsy as a presentation of late stage of neurosyphilis. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2013;113(3):80‑84. (In Russ.).
Нижегородский научно-исследовательский кожно-венерологический институт
Нижегородский научно-исследовательский институт травматологии и ортопедии
Нижегородская медицинская академия
Нижегородский научно-исследовательский институт травматологии и ортопедии
Прогрессивный паралич проявляется через 20-40 лет после заражения у недостаточно или вообще не лечившихся по поводу сифилиса лиц. В основе его развития лежит преимущественное поражение вещества головного мозга, чаще в области лобной коры, клиническими проявлениями служат когнитивные и психические расстройства [16].
В литературе последних лет имеются лишь единичные описания паралитической деменции [1, 3, 6, 13, 15, 16]. В данной статье представлено соответствующее наблюдение.
Из анамнеза стало известно, что после окончания фармацевтического училища в 1973 г. пациентка вплоть до 2011 г. работала в аптеках города на должностях фармацевта, химика-аналитика. До 2010 г. считала себя здоровой, к врачам не обращалась. Случаи наследственных заболеваний в семье отрицает. Замужем, имеет двух взрослых детей.
При соматическом обследовании 22.11.11 клинически значимых отклонений от нормы выявлено не было. Проявлений сифилиса на коже и слизистых оболочках не обнаружено. При неврологическом осмотре 22.11.11 была выявлена легкая дизартрия; патологии со стороны черепных нервов, нарушений в рефлекторной сфере, сенсорных и вегетативных расстройств отмечено не было. Имелись нерезко выраженные эмоционально-волевые и поведенческие расстройства: благодушное настроение, снижение способности критически оценить свое состояние (считала себя здоровой), некоторая двигательная расторможенность.
При проведении общего анализа крови было выявлено повышение СОЭ до 54 мм/ч, в биохимических анализах - значимых отклонений от нормы не обнаружено. Серодиагностика крови и ликвородиагностика дали положительные результаты при проведении как нетрепонемных (микрореакция преципитации и реакция связывания комплемента с кардиолипиновым антигеном), так и специфических трепонемных тестов (реакция связывания комплемента с трепонемным антигеном, реакция иммунофлюоресценции с цельной цереброспинальной жидкостью, реакция пассивной гемагглютинации, иммуноферментный анализ).
Результаты исследования ЦСЖ от 24.11.11: белок 1,1 г/л; цитоз 2 кл/мкл; микрореакция преципитации с кардиолипиновым антигеном 1/8 (положительная); реакция связывания комплемента с кардиолипиновым антигеном 1/10 (положительная); реакция связывания комплемента с трепонемным антигеном 1/10 (положительная); коэффициент позитивности иммуноферментного анализа (ИФА IgG ) 16,6 (положительный); реакция пассивной гемаглютинации (РПГА) - 4+, реакция иммунофлюоресценции с цельной цереброспинальной жидкостью (РИФц) - 4+. Дуплексное сканирование брахиоцефальных артерий и дуплексное транскраниальное сканирование (30.11.11) патологии не выявило.
По результатам клинического обследования и данным инструментальных и лабораторных исследований был поставлен диагноз: поздний нейросифилис, паренхиматозная форма, прогрессивный паралич, синдром умеренных когнитивных нарушений, симптоматические эпилептические приступы.
Пациентке были проведены два курса специфической антибактериальной терапии сифилиса (пенициллин по 10 млн Ед внутривенно капельно дважды в сутки на протяжении 14 дней на один курс).
Серологическое исследование крови и ЦСЖ (23.05.12) показало уменьшение титров комплекса специфических серологических реакций (комплекс специфических серологических реакций, или КСР, включает в себя микрореакцию преципитации и реакцию связывания комплемента с кардиолипиновым антигеном и реакцию связывания комплемента с трепонемным антигеном). Титры КСР в крови снизились в более чем в 4 раза. В ЦСЖ содержание белка снизилось до 0,7 г/л, титры КСР уменьшились более чем в 2 раза: микрореакция преципитации с кардиолипиновым антигеном 1/2 (положительная); реакция связывания комплемента с кардиолипиновым антигеном 1/5 (положительная); реакция связывания комплемента с трепонемным антигеном положительная.
На МРТ, выполненной от 22.05.12: по сравнению с предыдущим исследованием (10.2011), определялась положительная динамика в виде уменьшения размера некоторых очагов гиперинтенсивного сигнала (рис. 2). Рисунок 2. МРТ головного мозга пациентки Н. от 22.05.12. Импульсная последовательность FLAIR в аксиальной плоскости (а-г). Определяется положительная динамика в виде уменьшения размера трех очагов гиперинтенсивного сигнала в левой лобной доле (круг), а также уменьшения зоны гиперинтенсивного сигнала около заднего рога правого бокового желудочка (стрелки). Корковые симметричные зоны гиперинтенсивного сигнала в височных и островковых дольках зоны - без динамики. На ЭЭГ от 01.06.12 отмечалась очевидная положительная динамика: типичная эпилептиформная активность не регистрировалась, хотя в правой лобной области сохранялись признаки пароксизмальной активности.
Таким образом, у пациентки на фоне значительного снижения титров КСР крови и ЦСЖ наблюдались существенная редукция когнитивных расстройств и обратное развитие некоторых патологических изменений на МРТ головного мозга.
Особенностью представленного случая служит возникновение клинических проявлений позднего нейросифилиса у социально благополучной замужней женщины в возрасте 56 лет, не имевшей в анамнезе сведений о венерических заболеваниях. Специфическое лечение сифилиса дало значимый положительный эффект. Наши результаты согласуются с данными ряда авторов [11, 13] о возможности редукции когнитивных расстройств даже при поздних проявлениях нейросифилиса, что, вероятно, обусловлено обратным развитием воспалительного компонента патологического процесса в головном мозге.
Представленный случай подчеркивает важность своевременной диагностики и лечения нейросифилиса. Неврологам следует помнить, что поздний нейросифилис может дебютировать изолированными когнитивными нарушениями, имитирующими первично-нейродегенеративные и другие заболевания ЦНС. От врачей требуется настороженность в отношении сифилиса как возможной причины подостро прогрессирующих когнитивных расстройств.
[1] Синонимы - общий паралич (general paralysis), паралитическое слабоумие (рaralytic dementia), прогрессивный паралич помешанных (general paralysis of insane).

Московская область располагает 21 психиатрической больницей и 3 психоневрологическими диспансерами со стационарными отделениями. Общее число коек в них около 7 тыс. Ежегодно госпитализировались и серологически обследовались на сифилис порядка 25 тыс. человек. Число выявленных больных сифилисом на 100 000 обследованных пациентов стационаров этого профиля было ежегодно существенно выше аналогичного общепопуляционного показателя, причем это соотношение имеет тенденцию к увеличению: в 2008 г. - в 2,6 раза, в 2009 г. - в 3,3 раза, в 2010 г. - в 5,3 раза (см. таблицу).
По данным статистических отчетов стационаров различного профиля за последние 10 лет лидерами активного выявления больных сифилисом являются учреждения Московской области. Самая высокая выявляемость сифилиса - во фтизиатрических стационарах, где число выявленных случаев на 100 000 обследованных пациентов в 6 раз превосходит средние показатели заболеваемости по области. Психиатрические стационары в этом отношении стабильно занимают второе место (соответствующий интенсивный показатель на 100 000 превышает средний по области в 3,3 раза). Показатели выявляемости сифилиса в психиатрических стационарах значительно превышают также средний показатель выявляемости по стационарам всех профилей - в 2,4-2,8 раза.
Высокие показатели выявляемости в стационарах указанных выше профилей объясняются во многом сходными социальными и поведенческими характеристиками больных.
Есть основания предполагать, что в этих стационарах превалируют больные преимущественно поздним НС. Однако, как это видно из таблицы, доля НС в отношении всех выявленных случаев сифилиса не столько велика и, кроме того, она непостоянна и колеблется от 5,5 до 20,0%. Этот факт можно объяснить тем, что даже при выявлении сифилиса у психически больного часто наличие НС не предполагает, соответственно, исследования ЦСЖ. В этих случаях сифилис нередко рассматривается как сопутствующая патология и при формулировке диагноза в качестве основного заболевания выводится психическая болезнь. Естественно, лечение сопутствующего сифилиса оказывается неадекватным для НС, что ведет к прогрессированию органического мозгового процесса. В то же время при ранней диагностике и своевременном адекватном лечении психические нарушения обычно в значительной мере регрессируют или исчезают полностью.
Сказанное дает нам основание остановиться на основанных на собственном опыте особенностях диагностики и лечения НС в психиатрическом стационаре.
Выявление НС у больных с психическими нарушениями начинается с получения положительных результатов скринингового серологического обследования этих больных на сифилис [1] . Для скрининга используются два серологических теста: нетрепонемный (кардиолипиновый), например РПР или РМП, и трепонемный (РПГА или ИФА). Позитивность одного или обоих тестов требует продолжения обследования и сбора соответствующего анамнеза. При положительном кардиолипиновом тесте и отрицательном специфическом речь идет скорее о биологически ложноположительном результате, и тогда требуются повторение кардиолипинового теста и постановка нескольких трепонемных, включая, в частности, РИФ, РИБТ и, возможно, ИБ. При положительном трепонемном тесте (РПГА или ИФА) и отрицательном нетрепонемном (РПР или РМП) можно думать о позднем сифилисе с большой давностью заболевания либо о леченном сифилисе в прошлом. При позитивности обоих - нетрепонемного и трепонемного - тестов речь идет, как правило, о впервые выявляемом сифилисе.
По получении положительного результата скрининга больной должен быть представлен на консультацию дерматовенеролога, невролога и окулиста. Дерматовенеролог продолжает обследование (клинический осмотр, повторные серологические тесты), принимает решение о диагнозе и специфической терапии. Окулист при осмотре может обнаружить изменения органа зрения, нередко имеющие место при сифилисе. Невролог констатирует наличие неврологической симптоматики, которая нередко сочетается с психическими нарушениями.
Клиническая симптоматика при НС - неврологическая, нейроофтальмологическая и психиатрическая - является не патогномоничной, но характерной для НС.
Очень важно в анамнезе больного выявить наличие заболевания сифилисом в прошлом и лечение по поводу этого заболевания. Обращает на себя внимание высокая частота развития НС у ранее леченных больных. Так, по данным Э.Ш. Тактамышевой [8], 24% больных нейросифилисом получили в прошлом лечение по поводу ранних форм сифилиса. О.В. Залевская и соавт. [2] указывают на 32,4% таких больных. Однако следует обратить внимание на то, что лечение по поводу ранних форм сифилиса не предупреждает развития в дальнейшем НС. Это связано с тем, что методы лечения ранних форм сифилиса не рассчитаны на проникновение антибиотика в ЦСЖ. В то же время у части больных на ранней стадии болезни имеется патология ЦСЖ, что дает основание предположить наличие асимптомного сифилитического менингита. У одних больных ЦСЖ самопроизвольно санируется, а у других такой менингит продолжает существовать и является базой для развития в будущем, часто достаточно отдаленном, поздних манифестных форм НС. В прошлом асимптомный сифилитический менингит выявляли, так как всех больных ранними формами сифилиса обследовали ликворологически. В настоящее время такое обследование часто не проводится.
Безусловным подспорьем в диагностике НС являются методы нейровизуализации (КТ, МРТ). При менинговаскулярном НС обычно наблюдается картина инсультов - постинсультные кисты, мелкие очаги инфарктов в разных отделах мозга. При ПП отмечаются атрофия мозга, расширение его желудочков, мелкие инфаркты в полушарии и стволе. Гуммозные очаги можно дифференцировать с инфарктами мозга. Повторные КТ и МРТ дают возможность динамического наблюдения за патологическим процессом в ЦНС.
Нейрофизиологическое обследование. В этом случае часто используют метод вызванных потенциалов (ВП), которые позволяют исследовать связи периферической и центральной нервной системы и межцентральные связи; обеспечивают объективное тестирование сенсорных функций (зрение, слух, чувствительность); позволяют уточнить локализацию органических церебральных поражений.
Лечение нейросифилиса ставит целью восстановление утраченных функций либо задержку прогрессирования болезни; по отношению к лабораторным исследованиям - речь идет о нормализации ЦСЖ (рассчитывать на быструю нормализацию серологических тестов в крови обычно не приходится).
Препаратом выбора в лечении НС остается пенициллин. Методом выбора - внутривенное капельное введение пенициллина в дозе 10-12 млн ЕД 2 раза в сутки в 400 мл физиологического раствора при длительности инфузии 1,5-2 ч. В качестве варианта возможно внутривенное струйное введение пенициллина по 4 млн ЕД 6 раз в сутки (возможность тромбирования вены, уход за канюлей!), а также внутримышечное или внутривенное введение цефтриаксона в суточной дозе от 1,0 до 4,0 г в зависимости от тяжести состояния. Необходимая длительность курса лечения при всех вариантах методик составляет 20 дней. При поздних формах НС рекомендуется проведение 2 курсов терапии с интервалом 2 нед. При этом основной целью терапии является достижение проникновения антибиотика в ЦСЖ в трепонемоцидной концентрации (для пенициллина - 0,018 мкг/мл, для цефтриаксона - 0,01 мкг/мл).
Следует учесть, что в 1-е сутки антибиотикотерапии нередко развивается так называемая реакция обострения Яриша - Герксгеймера, которая, помимо повышения температуры тела, дает обострение и развертывание неврологической и психопатологической симптоматики. Для предупреждения этой реакции в первые 3 сут пациент должен получать преднизолон внутримышечно однократно утром до введения антибиотика в дозах 90 - 60 - 30 мг соответственно. Если все же такая реакция развивается, можно увеличить дозу преднизолона до 120 мг/сут и, постепенно ее снижая, продолжать введение преднизолона до 7-8 дней.
По окончании лечения показан клинико-серологический контроль длительностью не менее 3 лет. Он включает не только клиническое наблюдение (осмотр психиатром, дерматовенерологом) и постановку серологических тестов в крови, но и исследование ЦСЖ 1 раз в 6 мес. Контроль ЦСЖ должен проводиться и после санации ликвора, так как возможны рецидивы. В случае отсутствия санации ликвора при контрольном исследовании или наступлении рецидива лечение повторяют.
При церебральном МВС своевременно начатое лечение может обеспечить значительное улучшение или выздоровление, при прогрессивном параличе - улучшение или стабилизацию процесса.
Приводим два клинических наблюдения, которые иллюстрируют положения этой статьи.
Наблюдение 1.
Больной Ш., 1974 г.р., поступил в психиатрическую больницу 24.10.10. Был доставлен милицией из метро, где вел себя неадекватно.
Анамнез: закончил 8 классов, затем ПТУ, по специальности токарь, но проработал по этой специальности только 1 год. Затем служил в армии, где освоил профессию водителя. В 1995 г. 3 мес участвовал в военных действиях в Чечне и в том же году вернулся к гражданской жизни. С этого времени стал злоупотреблять алкоголем с быстрым формированием хронического алкоголизма, что привело к изменению характера (стал раздражительным, взрывчатым). Тем не менее 2 года прослужил в ОМОН, но в 1997 г. был уволен по заключению медицинской комиссии. В 2003 г. получил бытовую травму яичек; в тот же год развелся с женой. С этого времени начались систематические запои и, кроме того, не связанные с приемом алкоголя кратковременные периоды потери сознания. После травмы головы в 2009 г. резко снизилось настроение, стал постоянно раздражительным. Приступы раздражительности возникали даже по незначительным поводам: на телевизионные передачи, поведение 3-летней племянницы, которую ругал нецензурными словами (однажды завернул ребенка в мусорный пакет и выбросил).
20.12.10 был консультирован сифилидологом в Московском областном клиническом кожно-венерологическом диспансере, которым в заключении был подтвержден диагноз скрытого раннего сифилиса. При проведении серологических тестов крови 20.12.10 были получены следующие результаты: РПР 4+, титр 1:64; РПГА 4+, титр 1:20480; ИФА IgM отр.; ИФА IgG 4+, КП=14,9; ИФА (IgM+IgG) 4+, КП=14,8; РИФ200/абс. 4+/4+. С 20.12.10 начато лечение внутримышечно инъекциями пенициллина по 1 млн ЕД 4 раза в сутки. Психическое состояние пациента начало постепенно улучшаться. При исследовании ЦСЖ 02.02.11 было установлено: РПГА 4+, титр 1:5120; РИФц 4+; ИФА IgG 4+, КП 15,6; цитоз 9/3; белок 0,582; реакция Панди 2+; VDRL 4+, титр 1:8.
Наблюдение 2.
Больной С., 1974 г. р., поступил в психиатрическую больницу 16.05.10.
Анамнез: развитие в детстве без особенностей, служил в армии, работает охранником в частном охранном предприятии. Холост, имеет случайные половые связи. Проживает в квартире с матерью и сестрой. Злоупотребляет алкоголем.
В связи с неэффективностью проводимой в психиатрической больнице терапии для исключения нейросифилиса 21.01.11 был доставлен на консультацию в Московский областной клинический кожно-венерологический диспансер. При осмотре на коже и слизистых оболочках специфических высыпаний обнаружено не было, лимфоузлы всех групп были также не увеличены; при консультациях окулиста и отоларинголога специфической патологии выявлено не было. При серологическом обследовании на сифилис было установлено: РПГА 4+, титр 1:40960; РПР 4+, титр 1:128; РИФ200 4+; РИФабс 4+. ИФА - IgM отр. ИФА IgG 4+, КП=14,2. ИФА (IgM+IgG) 4+, КП=13,4. Заключение от 02.02.11: вероятно наличие позднего нейросифилиса. Было рекомендовано исследование ЦСЖ.
Результаты исследования ЦСЖ от 02.02.11: цитоз 11/3 (лимфоциты 10, моноциты 1); белок 0,694 г/л; VDRL в ликворе сомнит.; РИФц 4+; РПГА 4+, титр 1/2560.
Больному было назначено специфическое лечение: натриевая соль пенициллина внутривенно инфузионно по 10 млн ЕД 2 раза в сутки в течение 20 дней.
По окончании лечения поведение больного стало более упорядоченным и адекватным; исчезли бредовые идеи и галлюцинации, но выявилось интеллектуальное снижение.
В обоих случаях установление диагноза НС было запоздалым, что можно связать с явной недооценкой психиатрами значения серологического обследования на сифилис: тесты не проводились в течение длительного времени при обращениях больного в психиатрические медицинские учреждения или при положительных серологических реакциях консультация дерматовенеролога не назначалась, а если и назначалась, то диагностические мероприятия не проводились в полном объеме. Следствием этого было установление неправильного диагноза скрытого сифилиса вместо НС и проведение неадекватного лечения. Специфическая же терапия, как было видно из приведенных наблюдений, дала положительный эффект, который был бы, вероятно, более выраженным при своевременно начатом лечении. Однако на основании опыта последних лет мы имеем основания, к сожалению, утверждать, что приведенные примеры являются типичными в сегодняшней практике.
[1] В данной статье используются следующие сокращения названий тестов на сифилис: РПР (RPR) - быстрый плазмареагиновый тест, РМП - реакция микропреципитации, РПГА - реакция пассивной гемагглютинации, ИФА - иммуноферментный анализ, РИФ - реакция иммунофлюоресценции, РИБТ - реакция иммобилизации бледных трепонем, ИБ - иммунный блот.
Читайте также:

