Проказа и оспа это одно и тоже
Обновлено: 24.04.2024
Второе название чумы в русском языке — мор, то есть сама смерть. Что заслуженно: две чумные пандемии — Юстинианова чума 540–550 годов и Черная смерть 1346–1348 годов — уполовинили тогдашнее население Европы. Третья пандемия, бушевавшая в основном в Азии, унесла жизни более 20 миллионов человек.
Зародилась чума где-то в монгольских степях в результате мутации псевдотуберкулезной палочки. Переносчиками выступали грызуны и живущие на них блохи. Миграции грызунов и армии степных завоевателей разносили болезнь по миру, и сегодня на планете практически нет регионов, никогда не знавших чумы.
В современном мире чума никуда не исчезла. Последние случаи заболевания в России зафиксированы в 2016 году на Алтае. Регулярно происходят вспышки болезни на Мадагаскаре. Хранилища чумной палочки — природные очаги инфекции с живущими там грызунами и блохами, общая площадь которых только в России 253 тысячи квадратных километров.
К счастью, сегодня чума лечится антибиотиками, а эффективные карантинные меры позволяют вовремя локализовать очаги инфекции. Тем не менее от чумы до сих умирают, последние два летальных случая зафиксированы в 2019 году в Монголии.

Холера
Холера считается гостьей из глубокого Средневековья. Но парадокс в том, что как раз средневековая Европа холеры не знала. Болезнь, зародившаяся среди мутных потоков Ганга, свирепствовала в Индии, и хотя и была известна еще Гиппократу, в другие регионы почти не проникала.
Возможно, именно холод заставил возбудителя холеры мутировать, обрести стойкость к морозам и начать распространяться по планете. Начиная с 1817-го по миру прокатило семь холерных пандемий, каждая из которых унесла миллионы жизней. Распространялась холера через воду, в которую попадали фекалии зараженных.
С санитарией в мире стало лучше — тем не менее, по мнению многих ученых, мы сейчас живем во время седьмой холерной пандемии. Ежегодно о вспышках заболевания сообщают более 50 стран мира. В России холерный вибрион в последний раз обнаруживался в 1970 году под Новосибирском. По оценке ВОЗ, в год от холеры умирает от 21 до 143 тысяч человек. Хотя сегодня, благодаря антибиотикам и терапии, летальность заболевания существенно снизилась.

Натуральная оспа
Самым заразным заболеванием на свете считается корь, ей заболевают 98% встретившихся с носителем вируса. Но куда более опасная натуральная, или черная оспа, лишь чуть менее вирулентна. Ей заражаются 85% людей, оказавшихся на пути вируса.
Зародилась оспа на Ближнем Востоке, мутировав из вируса, поражавшего верблюдов, — но первая эпидемия пришлась на Китай и Японию. В 737 году от оспы вымерла треть населения Страны восходящего солнца.
В СССР последняя вспышка оспы случилась в 1959 году, когда художник, лауреат Сталинской премии Алексей Кокорекин привез из Индии сувениры и одарил ими жену и любовницу. После этого Кокорекин заболел. Врачи, забывшие уже об оспе лечили его от гриппа. Истинную причину выявили только в морге. После этого началась грандиозная операция по перехвату всех, с кем Кокорекин имел контакт. Изолированы оказались 9 342 человека. У 19 из них была выявлена оспа. Через месяц вспышку ликвидировали.

Сыпной тиф

Брюшной тиф
Если от вшей люди кое-как избавились, то грязная вода, увы, остается насущной проблемой для миллионов жителей Азии и Африки. Благодаря этому брюшной тиф, распространяющийся через попавшие в водоем фекалии, остается серьезной проблемой.
По данным ВОЗ, в год брюшным тифом заболевает до 20 миллионов человек. До 161 тысячи умирает.

Испанский грипп
Сегодня — век неинфекционных заболеваний, а еще 100 лет назад люди умирали от страшных инфекций: холеры, чумы, оспы.
Некоторые болезни медицина победила, некоторые — по-прежнему опасны, а некоторые появились недавно.
Источник заражения — больной человек или животное (чаще всего это крысы, а вообще чумой могут болеть более 250 видов животных). Переносят инфекцию блохи. Человек высоко восприимчив к возбудителю заболевания — чумной палочке. Чаще всего чума протекает в бубонной форме: сильно увеличиваются лимфатические узлы, затем они превращаются в гнойные очаги. Без лечения 60% больных погибают.
Холера
Она считалась одной из самых опасных инфекций вплоть до 20 века. Известно, что ее эпидемии наводили страх на человечество еще во времена античности. Иногда количество погибших достигало миллионов. По России с 1817 по 1925 гг. прокатилось 6 опустошительных эпидемий холеры.
Возбудитель — бактерия холерный вибрион. Он попадает в организм с зараженной пищей и водой. У некоторых людей инфекция протекает в легкой или даже бессимптомной форме. В других случаях при отсутствии лечения она приводит к гибели в течение нескольких часов. Для человека холера очень заразна. Она особенно опасна для детей, ослабленных людей, больных ВИЧ. В мире ежегодно регистрируется от 1,4 до 4,3 миллионов случаев заболевания. До 150 000 человек ежегодно погибают от холеры. Лечение существует, но помогает не всегда.
Грипп
Бешенство
Это вирусная инфекция, симптомы которой были описаны еще за 3000 лет до нашей эры. Но лекарства от нее до сих пор нет. Если вовремя не ввести вакцину, больной погибнет. Чаще всего человек заражается во время укуса или попадания слюны на поврежденную кожу. Переносчиками также являются лисицы, волки, шакалы, песцы, еноты, летучие мыши и другие животные. Инкубационный период может составлять от 10 дней до 1 года. Сначала в месте укуса развивается воспаление, потом воспаляются спинной и головной мозг. На некоторое время человек становится гиперактивным, возникают бред, галлюцинации, судороги, обильное слюнотечение. После этого наступает мнимое улучшение, но оно говорит лишь о приближении трагического исхода. Постепенно, начиная с места укуса, развиваются параличи мышц. Больной впадает в кому и в конечном итоге погибает от остановки сердца и дыхания.
Сегодня бешенство встречается в 150 странах. Ежегодно от него погибают десятки тысяч человек. Более 15 миллионов человек ежегодно получают вакцины (которые бывают эффективны не всегда). Единственный способ спасти жизнь человека после укуса — сразу обработать рану и начать вводить вакцину. Для профилактики распространения инфекции прививают собак.
Натуральная оспа
Заражение происходит от человека воздушно-капельным путем, либо во время контакта с больным и его вещами. Спустя 12–14 дней после инфицирования возникает лихорадка, головная боль, недомогание, сильная слабость, боли в спине, животе, рвота. Через 2-3 дня появляется гнойничковая сыпь. Если больной выживает, на его коже остаются рубцы.
В 1796 врач из Англии Э. Дженнер разработал вакцину: он предложил прививать людей коровьей оспой — более легкой формой заболевания. После начала массового прививания число случаев болезни пошло на убыль, а в 1980 году Всемирная организация здравоохранения объявила о ликвидации оспы. В природе вируса больше не существует. Но его образцы хранятся в двух лабораториях.
ВИЧ-инфекция
По официальной статистике, на конец 2014 года в мире проживало 34,3–41,4 миллионов ВИЧ-инфицированных людей. В течение 2014 года инфекцией заразились примерно 2 миллиона человек, 1–1,5 миллиона умерли от ее осложнений. Около половины инфицированных не знают о том, что они больны. А значит, не знают и их половые партнеры — повышается риск заражения. Лекарств, способных вылечить ВИЧ-инфекцию, не существует. Современные препараты помогают ВИЧ-инфицированным держать болезнь под контролем и жить полноценно.
Лихорадка Эбола
После инкубационного периода, который длится от 2 до 21 дня, возникает лихорадка, головные и мышечные боли, сыпь, диарея, рвота, нарушение функции почек и печени, начинаются наружные и внутренние кровотечения. Во время разных вспышек погибали от 25% до 90% заболевших, в среднем — 50%.
Самой крупной и сложной признана эпидемия, начавшаяся в 2014 году в Западной Африке. Она унесла больше жизней, чем все остальные вспышки вместе взятые — на 20 октября 2015 года в мире лихорадкой Эбола заболели 30939 человек, 12910 погибли. Вирус распространяется в развивающихся странах со слабыми системами здравоохранения, это делает его еще более опасным.
Всемирная организация здравоохранения признала последнюю вспышку чрезвычайной ситуацией в области общественного здравоохранения, имеющей международное значение. Против вируса нет ни эффективного лечения, ни вакцины, хотя их разрабатывают во многих странах. Тем не менее все, что могут сделать врачи — обеспечить поддерживающее лечение.
Источник: Здоровье Mail

Пандемия коронавируса заставила медиков и ученых по-новому оценить ситуацию с инфекционными заболеваниями в России. В частности, в последние годы в стране отмечается рост заболеваемости менингококковой инфекцией, что указывает на важность реализации мер по ее предотвращению. О том, какие категории граждан наиболее подвержены менингококковой инфекции, о последствиях ее сочетания с COVID-19, а также в целом о ситуации с коронавирусом в стране рассказал академик РАН, доктор медицинских наук, профессор Николай Брико.

Некоторые люди уверены, что лучше переболеть ветрянкой в детстве, потому что ребенок якобы легче переносит это заболевание, чем взрослый. Поэтому до сих пор встречаются родители, которые пытаются "запланировать" болезнь: ходят в гости к заболевшим знакомым и устраивают "ветряночные вечеринки", отметил в интервью радио Sputnik заместитель директора по научной работе ЦНИИ эпидемиологии Роспотребнадзора Александр Горелов.

В Нижегородской области завершается вакцинация от гриппа, сообщили в пресс-службе правительства региона. Прививочная кампания охватила менее половины населения региона — 1,5 млн человек, включая 388 тыс. детей и подростков.
Помогает ли прививка от пневмококка легче перенести коронавирус в случае осложнений? Важная информация прозвучала на брифинге по итогам деятельности сферы здравоохранения Башкирии в 2020 году. Как сообщил министр отрасли Максим Забелин, действительно, вакцинация от пневмококка уменьшает частоту осложнений при ковиде и развитии бактериальной пневмонии.



"Сегодня в Крыму начинается вакцинация В первую очередь будут прививаться медицинские работники из группы риска, которые работают с пациентами с новой коронавирусной инфекцией. В дальнейшем ежедневное количество вакцинированных будет зависеть от объема поступившей вакцины", - написал глава республики Сергей Аксенов на своей странице в соцсети "ВКонтакте".
В Волгоградской области в 2020 году была лабораторно подтверждена корь. Об этом сообщили в региональном управлении Роспотребнадзора. Известно, что опасная болезнь проявляется у тех, кто не сделал прививку. В нынешнем году в регионе подтвердили 1 случай кори.

Ученые Оксфордского университета и российского НИЦЭМ имени Гамалеи объединят усилия в работе над вакциной от COVID-19. Они договорились провести клинические испытания комбинации двух препаратов - британской вакцины и одного из двух компонентов российского "Спутника V", - об этом сообщили в Российском фонде прямых инвестиций и шведско-британской фармкомпании AstraZeneca.
Почему ветрянка у взрослых опасна?
Где и как может заразиться ветрянкой взрослый
Парадокс: у взрослого человека в разы больше шансов встретиться с вирусом ветрянки, чем у детей. То же касается и подростков, которые начинают много перемещаться вне дома. Вирус варицелла-зостер крайне летуч, легко перемещается по воздуху, передается воздушно-капельным путем. А заболевший человек заразен еще до появления первых симптомов (примерно за 48 часов до них). То есть, не нужно никакого контакта с больным. Вы можете просто ехать в одном лифте, в одном вагоне метро, вы можете пройти мимо носителя вируса, или сесть на его место за столиком в кафе. Единственное, что спасает - так это нестойкость вируса, попавшего в воздух. Но, рассчитывать на это особо не приходится, если вы еще не болели ветрянкой.
Как не приходится надеяться и на неспецифический иммунитет. Если вам кто-то скажет, что от ветрянки может спасти хороший иммунитет, - не верьте. Единственный способ получить иммунитет к вирусу варицелла-зостер - это заразиться этим вирусом либо через болезнь, либо через вакцинацию. И длится этот иммунитет до тех пор, пока в организме присутствует данный вирус. Поэтому, когда взрослый человек, утверждающий, что не имел ветряной оспы в детстве, не заболевает ветрянкой, то вариантов всего два. Либо в детстве у него имело место бессимптомное течение ветрянки, либо по какой-то причине эта болезнь не была зафиксирована в его детской медкарте. Увы, но до сих пор существуют родители, которые умудряются не помнить, чем болели их дети в детстве.
Для ветрянки у взрослых существует своя сезонность - это зимний и весенний периоды.
Как протекает ветрянка у взрослых
У подростков и взрослых ветрянка практически всегда протекает в осложненной форме.
От момента заражения до первых симптомов ветрянки у взрослого проходит минимум, 7, максимум, 23 дня. Болезнь начинается с резкого поднятия температуры до 39-40 градусов, которая может держаться в течение нескольких дней, с трудом поддаваясь контролю. Это связано с особенностями иммунного ответа на вирус у взрослых.
Важно: ни в коем случае не используйте аспирин (ацетилсалициловую кислоту) или анальгин (баралгин, метамизол натрия) в качестве жаропонижающего и болеутоляющего при ветрянке. По многочисленным научным данным, применение этих препаратов при ветрянке (именно при этом заболевании, а не вообще) часто дает осложнения со стороны печени.
Следом за температурой появляется ветряночная сыпь. При этом температура может оставаться высокой. Классические пузырьки появляются, обычно, сначала на корпусе, затем покрывают шею и лицо. Сыпь может распространиться на слизистые оболочки полости рта, глотки, на язык и даже на слизистые оболочки половых органов. Кроме того, сыпь может затронуть внутренние поверхности век и перейти на роговицу, что чревато потерей зрения.
Помимо вторичной бактериальной инфекции ветрянка у взрослых может привести к следующим серьезным осложнениям:
- вирусная пневмония (особенно часто это осложнение возникает у подростков и беременных).
- частичная или полная потеря зрения (при распространении сыпи на роговицу глаза на месте пузырьков остаются шрамы)
- вульвиты у женщин и воспаления крайней плоти у мужчин
- неврит зрительного нерва (также может привести к потере зрения).
- вирусный трахеит, ларингит (при поражении сыпью слизистых оболочек глотки).
- острый стоматит
- почечная недостаточность
- токсическое поражение печени
- энцефалит и менингит (эти осложнения возникают при поражении вирусом ветрянки нервных клеток и мозговых оболочек.
Как видите, ветрянка у взрослых - это уже совсем не безобидное детское заболевание. И оно требует незамедлительного лечения.
Как лечат ветрянку у взрослых
Детям после 12 лет и взрослым при ветрянке назначается специфическое противовирусное лечение, а также прописывается особый режим. Чаще всего, не дожидаясь начала появления пустул, врач может порекомендовать прием антибиотиков.
Для подавления вирусной активности могут быть назначены:
1. Вироцидные препараты, направленные конкретно против герпес вирусов:
- ацикловир = зовиракс = виролекс (с 2 лет); также используют мазь ацикловир на высыпания и при конъюнктивитах (поражении глаз);
- валацикловир (с 12 лет),
- фамцикловир (с 17 лет), изопринозин.
2. Иммуномодуляторы: интерферон, виферон. При тяжёлых течениях ветрянки больным дают иммуномодуляторы более сильные (тималин, тимоген, ИРС-19) и цитокиновые препараты (ронколейкин).
3. Иммуностимуляторы: циклоферон, анаферон
В тяжёлых случаях ветряной оспы применяют иммуноглобулины внутривенно. Все вышеперечисленные препараты следует применять в возрастных дозировках.
Для облегчения симптомов течения болезни предписываются:
- Постельный режим 3-5 дней (при осложненном течении дольше)
- Тщательный уход за кожей и слизистыми:
- обработка мест высыпания антисептическими препаратами для предотвращения вторичной инфекции, которая часто сопровождает течение ветрянки у взрослых (вплоть до образования гнойников с последующим рубцеванием, оставляющим на коже шрамы).
- обработка слизистой рта – полоскание фурацилином и/или сульфацилом натрия
- при конъюнктивите применяется ацикловировую мазь, и для предотвращения бактериальных осложнений – альбуцид 20%, левомицетиновая мазь или тетрациклиновая.
- антигистаминные препараты (супрастин, тавегил и др);
- жаропонижающие (ибупрофен, нурофен, или физические методы охлаждения – обёртывание).
Кроме того показано обильное щелочное питьё.
Если вторичной бактериальной инфекции избежать не удается, строго по назначению врача применяют антибиотики, при этом препаратом выбора являются цефалоспорины 3 поколения.
Важно: если вы заболели ветрянкой или восстанавливаетесь после нее, остерегайтесь загорать на солнце в этот период, так как ветряночная сыпь может стать причиной нарушения пигментации на пораженных участках кожи. Лучше всего прятать пораженные ветрянкой участки тела до полного заживления, так как даже свежие рубцы от ветрянки могут гиперпигментироваться.
Взрослым с пустулезной формой ветряночной сыпи рекомендуется отказаться от водных процедур до тех пор, пока прыщи не начнут подсыхать.
Ветрянка при беременности
Если не привитая или не переболевшая ветрянкой женщина заболеет во время беременности, у будущего ребенка может развиться врожденная оспа, которая проявляется рубцами (шрамами) на коже, низким весом при рождении, даже задержкой умственного и физического развития. Но риск того, что ветрянка при беременности вызовет те или иные последствия, зависит от срока беременности, на котором произошло заражение. Ветрянка на поздних сроках беременности намного опаснее, чем ветрянка на ранних сроках.
Ветрянка на ранних сроках может привести к замершей беременности и выкидышу, однако, если плод выживет, то риск осложнений ветрянки будет очень мал (менее 1%).
Ветрянка во 2-м триместре имеет последствия для будущего ребенка в около 2% случаев.
Наибольший риск представляет заражение беременной в 3-м триместре. Если беременная заразилась ветрянкой за несколько дней до родов, то риск врожденной ветрянки у будущего ребенка составляет 20-25%.
Источник: Parents Счастливые родители

Пандемия коронавируса заставила медиков и ученых по-новому оценить ситуацию с инфекционными заболеваниями в России. В частности, в последние годы в стране отмечается рост заболеваемости менингококковой инфекцией, что указывает на важность реализации мер по ее предотвращению. О том, какие категории граждан наиболее подвержены менингококковой инфекции, о последствиях ее сочетания с COVID-19, а также в целом о ситуации с коронавирусом в стране рассказал академик РАН, доктор медицинских наук, профессор Николай Брико.

Некоторые люди уверены, что лучше переболеть ветрянкой в детстве, потому что ребенок якобы легче переносит это заболевание, чем взрослый. Поэтому до сих пор встречаются родители, которые пытаются "запланировать" болезнь: ходят в гости к заболевшим знакомым и устраивают "ветряночные вечеринки", отметил в интервью радио Sputnik заместитель директора по научной работе ЦНИИ эпидемиологии Роспотребнадзора Александр Горелов.

В Нижегородской области завершается вакцинация от гриппа, сообщили в пресс-службе правительства региона. Прививочная кампания охватила менее половины населения региона — 1,5 млн человек, включая 388 тыс. детей и подростков.

Помогает ли прививка от пневмококка легче перенести коронавирус в случае осложнений? Важная информация прозвучала на брифинге по итогам деятельности сферы здравоохранения Башкирии в 2020 году. Как сообщил министр отрасли Максим Забелин, действительно, вакцинация от пневмококка уменьшает частоту осложнений при ковиде и развитии бактериальной пневмонии.




"Сегодня в Крыму начинается вакцинация В первую очередь будут прививаться медицинские работники из группы риска, которые работают с пациентами с новой коронавирусной инфекцией. В дальнейшем ежедневное количество вакцинированных будет зависеть от объема поступившей вакцины", - написал глава республики Сергей Аксенов на своей странице в соцсети "ВКонтакте".

В Волгоградской области в 2020 году была лабораторно подтверждена корь. Об этом сообщили в региональном управлении Роспотребнадзора. Известно, что опасная болезнь проявляется у тех, кто не сделал прививку. В нынешнем году в регионе подтвердили 1 случай кори.

Ученые Оксфордского университета и российского НИЦЭМ имени Гамалеи объединят усилия в работе над вакциной от COVID-19. Они договорились провести клинические испытания комбинации двух препаратов - британской вакцины и одного из двух компонентов российского "Спутника V", - об этом сообщили в Российском фонде прямых инвестиций и шведско-британской фармкомпании AstraZeneca.
Эти заболевания веками убивали сотни тысяч и даже миллионы людей, но их удалось остановить. Часть недугов осталась на страницах учебников истории и медицинских справочников, другие всё ещё находятся рядом с нами. Но уже под контролем.
1. Лепра (проказа)
Первые упоминания проказы появились ещё в древних писаниях. В средневековой Европе работали тысячи лепрозориев — специальных мест для наблюдения за заражёнными. Также больных изолировали от людей: обязывали носить одежду, прикрывающую лицо и тело, а ещё — трещотку или колокольчик, чтобы их всегда можно было обойти стороной.
Лепра — хроническое инфекционное заболевание, вызываемое кислотоустойчивой палочковидной бациллой. Подхватить её можно от тесных контактов с заражённым человеком. Часто болезнь приводит к летальному исходу или инвалидности.
Симптомы
Проказа поражает Leprosy кожу, периферическую нервную систему, слизистую оболочку верхних дыхательных путей и глаз. Её основные симптомы:
- потеря пигментации и онемение участков кожи;
- наросты на коже, её уплотнение и сухость;
- язвы на ступнях;
- болезненные припухлости на лице и ушах;
- выпадение бровей и ресниц;
- слабость мышц;
- расширение нервов;
- ухудшение зрения вплоть до слепоты;
- носовые кровотечения и заложенность носа.
Что остановило распространение
Превентивных мер по остановке лепры не существует. Зато есть эффективное лечение. Первый препарат от проказы, дапсон, разработали в 1940‑х годах. Он останавливал развитие болезни, но не излечивал её. Принимать дапсон нужно было на протяжении всей жизни. Кроме того, к нему вырабатывалась устойчивость.
В 1960‑е удалось найти решение: его заменила более эффективная комбинированная лекарственная терапия (КЛТ), которая применяется и сейчас. Кроме дапсона она включает рифампицин и клофазимин. Лечение КЛТ длится от 6 до 12 месяцев. За это время она убивает бациллу и приводит к выздоровлению. С 1995 года ВОЗ бесплатно предоставляет КЛТ заражённым лепрой по всему миру. Также организация занимается обеспечением реабилитации всех людей, оставшихся инвалидами после проказы.
Эффективное лечение позволило остановить распространение болезни. В 2000 году лепру исключили Лепра из заболеваний, вызывающих угрозу общественному здравоохранению: число заболевших было менее 1 случая на 10 000 человек. А в конце 2017 года показатель снизился до 0,3 на 10 000 человек.
2. Натуральная оспа
Оспа — единственное заболевание, которое ВОЗ признаёт Smallpox полностью уничтоженным. И этому стоит порадоваться. Натуральная, она же чёрная, оспа — очень заразная болезнь, вызываемая двумя видами вирусов: Variola major и Variola minor. Она передавалась преимущественно воздушно‑капельным путём, но подхватить её можно было и от контакта с кожей заражённого человека или его личными предметами. Причём заразным больной оставался всё время: от инкубационного периода до последнего дня. Более того, трупы умерших от оспы также были небезопасны.
Предположительно болезнь появилась более 3 000 лет назад: следы, похожие на поражения от оспы, учёные нашли 17th Century Variola Virus Reveals the Recent History of Smallpox у египетских мумий. За это время болезнь успела нанести удар практически по всем странам мира. В некоторых случаях смертность достигала 90%.
Симптомы
Первые симптомы оспы напоминали Smallpox грипп: температура, слабость в мышцах, головная боль. Затем к ним добавлялись язвы на коже. В течение нескольких дней они наполнялись жидкостью, со временем отпадали и оставляли на коже рубцы. Язвы не обходили и слизистые оболочки — повреждения там превращались в эрозии. Позже у человека могли возникнуть бред, судороги и изменения в составе крови. В некоторых случаях оспа приводила к слепоте.
Что остановило распространение
Исторически первым способом борьбы с оспой была вариоляция, то есть намеренное заражение здорового человека. Её применяли в странах Азии начиная с VII века. В Европе (в том числе и в Российской империи) её опробовали в XVIII веке. Но этот способ был спорным. Людям в кровь вводили гной, взятый из оспин больных, после чего некоторые действительно вырабатывали иммунитет, но другие не выдерживали и умирали после процедуры.
Более безопасным способом борьбы стала вакцина на основе коровьей оспы. В конце XVIII века несколько учёных заметили схожесть болезни у животных и людей. В 1796 году английский врач Эдвард Дженнер взял биоматериал у доярки, заразившейся от коровы, и привил им восьмилетнего мальчика. На месте укола оспа проявилась, но дальше не пошла. Через два года он опубликовал An Inquiry Into the Causes and Effects of the Variolae Vaccinae: A Disease свои наблюдения.
Массовая вакцинация в Англии и ряде других стран стартовала в начале XIX века. Но вспышки болезни продолжали возникать. Остановить распространение оспы по миру помогло решение Всемирной организации здравоохранения: в 1967 году она объявила о начале массовой вакцинации. Последний зафиксированный случай заражения произошёл в 1977 году в Сомали, а в 1980‑м ВОЗ официально объявила о победе над вирусом.
3. Испанский грипп
Симптомы
Сильные формы испанского гриппа также сопровождали цианоз (посинение участков кожи), пневмония и кашель с кровью. А основной причиной смертности считают цитокиновый шторм — резкую повышенную реакцию иммунной системы.
Что остановило распространение
Снизить заболеваемость позволило завершение войны и введение карантинных мероприятий и санитарных мер: больным не разрешали контактировать с людьми, запрещались массовые мероприятия, повышенное внимание уделяли личной гигиене и дезинфекции, использовали маски. К лету 1919 года болезнь сошла на нет.
4. Дифтерия
Инфекционное заболевание, которое провоцирует дифтерийная палочка, она же бацилла Лёффлера. В организм бактерия попадает через вдыхаемый воздух, затем уже внутри выделяет токсин, поражающий дыхательную систему. В редких случаях может передаваться и контактно‑бытовым путём — например, если воспользоваться полотенцем заражённого человека.
Яркие вспышки дифтерии начались The strangling of children (diphtheria) in Spain (XVI and XVII centuries) в XVI веке. Иногда болезнь завершалась выздоровлением, но и смертельных случаев было достаточно. Так, в конце XIX века в Европе и США от дифтерии умирало Вакцина против дифтерии 50% заражённых. Серьёзные эпидемии дифтерии были и в недавнем прошлом, например в бывших республиках СССР в начале 90‑х. Тогда ежегодно заболевали десятки тысяч человек, а причиной распространения бациллы стал Как антипрививочники спровоцировали эпидемии давно побежденных болезней отказ от ревакцинации взрослого населения.
Симптомы
Дифтерия начинает проявлять Diphtheria себя быстро: от двух до пяти дней после заражения. Если повезёт, симптомов не будет вообще или они будут напоминать лёгкую простуду. В других случаях всё страшнее:
- слизистую горла и миндалины покроет плотная серая плёнка;
- появится охриплость и неприятные ощущения в горле;
- опухнут гланды;
- дыхание станет затруднённым;
- появятся выделения из носа, лихорадка и озноб.
Если инфекция попадёт в кровь, она может поразить нервную систему и даже сердце. Эти симптомы характерны для основного, то есть воздушно‑капельного, способа передачи дифтерии. Если же бактерия попала в организм через кожу, на покровах тела могут появиться покраснения, отёк и зуд или даже язвы, покрытые серой корочкой.
Что остановило распространение
Первый эффективный препарат от дифтерии появился Развитие вакцинопрофилактики в конце XIX века, когда немецкий учёный Эмиль фон Беринг сделал сыворотку с антитоксином (компонентом, вырабатывающимся в крови переболевших дифтерией). В 1891 году он привил ей детей в стационаре берлинской клиники. И дети выздоровели. Но эффект был не стопроцентным. Сыворотку Беринг доработал со своим коллегой Паулем Эрлихом и в 1901 году получил за разработку Нобелевскую премию.
А в 1923 году французский учёный Гастон Рамон создал профилактическую сыворотку. С этого момента началась вакцинация от дифтерии. Превентивные меры позволили сократить её распространение в разы. Так, по данным ВОЗ, с 1980‑го по 2000 год частота заболеваемости снизилась Вакцина против дифтерии с 98 000 до 9 000 случаев. В Европе за последнее десятилетие самым сильным пиком заражения был Эпидемиологическая справка ВОЗ 2018 год, но и тогда заболело всего 82 человека. При этом болезнь всё ещё остаётся проблемой на территориях с низким процентом вакцинированного населения, например в странах Африки к югу от Сахары.
5. Полиомиелит
Полиомиелит — вирусное заболевание, которое поражает нервную систему. В середине ХХ века в странах Европы, СССР и США им заболевали десятки тысяч человек ежегодно. В первую очередь страдали дети до пяти лет. Полиомиелитом можно заразиться Полиомиелит через загрязнённую воду или продукты питания либо от контакта с больным человеком (фекально‑оральным путём).
Симптомы
Хоть полиомиелит и смертельно опасная болезнь, часто он никак себя не проявляет Polio и не добирается до нервной системы. Также у некоторых людей симптомы могут быть лёгкими, как при гриппе или простуде: кашель, жар, головная боль, тошнота, боль в животе и мышцах. Проходят они быстро — максимум за 10 дней.
Но в оставшихся случаях всё гораздо серьёзнее. В течение недели к простудным симптомам добавляются:
- потеря рефлексов;
- сильные боли в мышцах;
- вялый паралич (очень сильное расслабление конечностей).
Полиомиелит может привести и к инвалидности, если паралич перерастёт в необратимую форму: такое случается Полиомиелит примерно в одном случае из 200. Самое страшное, если вирус поразит дыхательную систему: паралич мышц в таком случае приведёт к летальному исходу.
Что остановило распространение
Препаратов, способных вылечить от полиомиелита, не существует. Зато есть эффективная вакцина. Первую её версию на основе убитых вирусов разработал Polio vaccine американский учёный Джонас Солк в 1952 году. Безопасность прививки он проверял на собственной семье: жене, детях и лично на себе. Чуть позже вторую, оральную версию вакцины на основе живых, но ослабленных вирусов разработал американец Альберт Сейбин. В СССР на базе открытия Сейбина также создали Полиомиелит свою: её авторами были Михаил Чумаков и Анатолий Смородинцев.
Массовая вакцинация помогла прекратить повсеместное заболевание полиомиелитом уже в 1960‑е годы. Сейчас, по данным ВОЗ, более 80% территорий на планете освобождены Полиомиелит от вируса. Однако случаи заражения всё равно встречаются Ссылка , чаще в Африке и некоторых частях Азии.
6. Чума
До XX века от чумы умирало Болезнь чума от 96 до 100% заражённых. У чумы множество форм, но самые распространённые — бубонная, септическая и лёгочная. Вызывает их одна бактерия — чумная палочка. Её переносят блохи и грызуны.
Симптомы
У чумы они разные Plague . При бубонной воспаляются лимфатические узлы в районе паха, подмышек и шеи. Они становятся чувствительными и твёрдыми на ощупь, а размером напоминают куриное яйцо. Также бубонную чуму сопровождают боли в мышцах, головная боль, слабость, жар и озноб.
Лёгочная чума поражает лёгкие. Считается самой опасной разновидностью болезни, так как легко передаётся от человека к человеку. Больной постоянно кашляет кровянистой мокротой, ему тяжело дышать, постоянно тошнит, поднимается температура, болит голова и грудная клетка. Лёгочная чума быстро прогрессирует и может привести к смерти в течение двух дней после заражения.
При септической чуме удар на себя берёт кровеносная система. Здесь также наблюдаются жар, озноб и слабость, к ним добавляются диарея, рвота и боли в животе, кровотечения из носа, рта, прямой кишки, подкожные кровоизлияния, гангрена и шок.
Что остановило распространение
Сейчас чумой заражаются менее 5 000 людей в год, а смертность сократилась до 5‑10%. Заболевших лечат Plague антибиотиками и противочумной сывороткой. Но избавиться от чумы можно только на ранних стадиях, так как болезнь быстро прогрессирует.
В любом случае эксперты считают Болезнь чума , что эпидемия чумы вряд ли повторится. Для этого необходима не только новая живучая форма бактерии, но и сниженный иммунитет у большинства населения планеты.
7. Корь
Очень заразное и опасное острое инфекционное заболевание, передающееся воздушно‑капельным путём. До второй половины XX века корь была History of measles практически обязательной болезнью, которую люди переносили до достижения 15 лет. Каждые 2‑3 года в мире фиксировалась эпидемия кори, и ежегодно от неё умирало Корь около 2,6 миллиона человек.
Симптомы
Болезнь развивается Measles в несколько этапов. Первый длится от 10 до 14 дней и проходит бессимптомно. Второй продолжается два или три дня, в это время наблюдаются слабое повышение температуры, кашель, насморк, боли в горле, конъюнктивит.
После начинается третий этап, самый активный. Появляется сыпь из небольших, иногда выпуклых красных пятнышек. Вместе с этим повышается температура — иногда жар доходит до 40 C°. После сыпь начинает отступать. Высокая температура и поражение дыхательных путей могут привести к летальному исходу.
Иногда корь вызывает осложнения: ушную инфекцию, бронхит, ларингит, пневмонию, энцефалит. А если корью заразится беременная женщина — низкий вес ребёнка, преждевременные роды или даже смерть во время родов.
Что остановило распространение
В 1963 году микробиолог Морис Хиллеман разработал Measles: information about the disease and vaccines вакцину. Затем она трансформировалась в MMR‑вакцину, которая помогает выработать иммунитет не только к кори, но и к краснухе и паротиту. В России она входит в список обязательных Национальный календарь профилактических прививок профилактических прививок. В 2017 году вакцину от кори в течение первого года жизни получили Корь 85% детей по всему миру.
Но в 2018 году ВОЗ выложила неприятную статистику: от кори за год погибло В результате всплеска заболеваемости корью в мире умерло 140 000 человек 140 тысяч человек. Большая часть из них жила в развивающихся странах, но были случаи и в развитых. В последних проблема возникла из‑за участившихся случаев отказа от вакцинации и вместе с этим снижения коллективного иммунитета.
8. Коклюш
Своё название коклюш получил из‑за звука, который издают заболевшие: вдох после приступа кашля сопровождается высоким криком. Болезнь передаётся воздушно‑капельным путём, а вызывает её бактерия Борде — Жангу. Заразиться коклюшем можно в любом возрасте, но чаще от него страдают дети до двух лет. Для малышей эта болезнь может стать смертельной: в 2014 году в мире было зафиксировано Коклюш 160 700 смертей от коклюша.
Симптомы
Коклюш проявляет Whooping cough себя через неделю или 10 дней после заражения. Сначала симптомы напоминают обычную простуду: насморк, покраснение глаз, жар, кашель. В течение следующих двух недель они усиливаются. В дыхательных путях скапливается мокрота, из‑за чего кашель становится невозможно контролировать. Иногда из‑за сильных спазмов лицо начинает краснеть или синеть, появляется сильная слабость и рвота. У детей до года может Pertussis остановиться дыхание, а у взрослых от интенсивности кашля — сломаться рёбра.
Что остановило распространение
Первая лицензированная вакцина от коклюша появилась Historic Dates and Events Related to Vaccines and Immunization в 1949 году. Сейчас она включена в программы иммунизации во всех странах мира. В России от коклюша прививают Национальный календарь профилактических прививок трижды в течение первого года жизни и ещё раз в 18 месяцев. Хоть люди и продолжают болеть, обязательная вакцинация значительно снизила статистику. Так, до 1950‑х в Англии и Уэльсе коклюшем ежегодно заболевали Pertussis (Whooping Cough) более 100 000 человек, а в 2011 — всего около 800.
9. Гепатит А и В
Вирус гепатита А можно подхватить через загрязнённые продукты или воду, а также через контакт с заражённым человеком. Сам по себе гепатит А редко приводит Гепатит А к летальному исходу (в 0,5% случаев), но, если у человека уже есть проблемы с печенью, он может развиться в молниеносный гепатит, у которого высокие показатели смертности.
Гепатит B значительно опаснее. Во‑первых, он может перерасти в хронический, во‑вторых, смертность от него выше — например, в 2019 году от гепатита В в мире умерло Гепатит В 820 000 человек. Вирус передаётся через кровь и другие биологические жидкости. Заразиться можно во время половых контактов, при инъекциях нестерильными иглами, через порез. А чаще всего он передаётся перинатальным путём от матери к ребёнку.
Симптомы
Гепатит А несколько недель после попадания в организм никак себя не проявляет. А потом возникают Hepatitis A симптомы разной степени тяжести:
- повышенная температура;
- слабость;
- потеря аппетита;
- тошнота и диарея;
- дискомфорт в области живота;
- потемнение мочи;
- боль в суставах;
- сильный зуд;
- желтуха (пожелтение кожи и белков глаз).
У гепатита В симптомы Hepatitis B аналогичные, но инкубационный период дольше — от одного до четырёх месяцев.
Что остановило распространение
Вакцина от гепатита А появилась в 1995 году, сейчас их несколько. Прививка позволяет Гепатит А выработать иммунитет на 5–8 лет. В 34 странах мира она введена Гепатит А в календарь вакцинации, но только для детей, находящихся в группе риска. Основной способ сдерживания болезни — обеспечение населения чистой питьевой водой и соблюдение личной гигиены. Поэтому гепатит А до сих пор остаётся проблемой в развивающихся странах с плохими санитарными условиями.
Первая вакцина от гепатита В появилась A Historical Perspective on Evidence‑Based Immunology в 1981 году. Сейчас их несколько, и они бывают двух видов: из плазмы крови и рекомбинантные вакцины. Во многих странах, в том числе и в России Национальный календарь профилактических прививок , вакцина от гепатита В входит в список обязательных профилактических прививок. Причём первую дозу ставят малышам в первые сутки после рождения. Вакцина позволяет Вакцины против гепатита В создать прочный защитный уровень антител. Они появляются у 95% привитых среди детей и молодёжи, около 90% — среди людей, получающих первую дозу вакцины после 40 лет, и у 65–75% — среди пожилых.
Средневековая болезнь тела и души
по теме

Общество
Чума и танцевальная лихорадка: как эпидемии выкосили пол-Европы
Лепра поражает, помимо периферической нервной системы, в основном кожные покровы, однако несмотря на ужасающий внешний вид, эта болезнь далеко не всегда приводит к летальному исходу, да и для заражения простого прикосновения к инфицированному недостаточно. Об этом врачам стало известно уже к середине XIV века, однако на протяжении веков проказа внушала ужас и отвращение, а стигматизацию, которой подвергались прокаженные, можно сравнить с дискриминацией людей, больных СПИДом, в 80-е годы прошедшего века, в период его открытия.
В эпоху Высокого Средневековья, в пик заболеваемости лепрой, человек, отмеченный проказой, изгонялся из общества: ему запрещалось посещать церковь и публичные места, прикасаться к людям, если изолировать прокаженного совсем не представлялось возможным, ему надлежало возвещать о своем приходе трещеткой или колокольчиками. Человек, инфицированный проказой, именовался проклятым и нечистым, и до появления лепрозориев, в которых бремя ухода за больными стали брать на себя в основном монахи, жизнь прокаженного была поистине невыносимой, а без ухода и достаточного пропитания длилась порою весьма недолго.
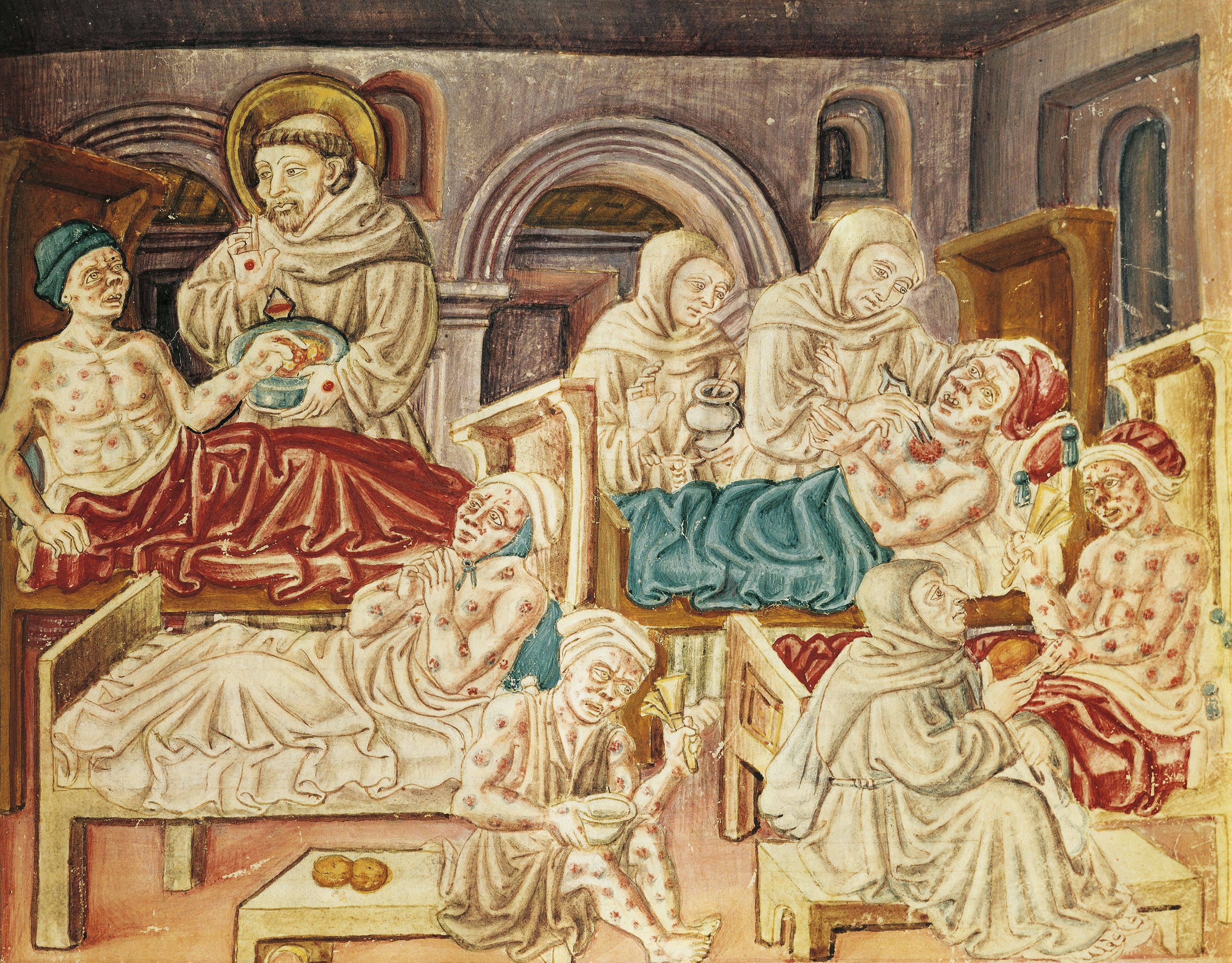
Миниатюра, на которой изображен Святой Франциск, исцеляющий больных проказой. Середина XV века, Перуджа.
При этом болезнь воспринималась как кара за грехи, чему способствовала Католическая церковь, насаждавшая подобное мнение в собственных интересах, ведь страх перед заболеванием, автоматически означавшим социальную смерть, — неплохой рычаг управления, если не сказать манипуляции. На протяжении всего Средневековья проказа считалась прежде всего болезнью души, происходящей от разврата и безбожия, а потом уже тела. Неудивительно, что зачастую прокаженными объявлялись люди, не имевшие к проказе отношения, но бывшие неугодными церковным или даже светским властям. Человек, объявленный прокаженным, изгонялся из общества, лишался прав, а его имущество зачастую конфисковывалось.
Одним из аргументов церкви были упоминания проказы в Библии. Это, с одной стороны, говорит о том, что лепра была известна человечеству с древнейших, доисторических времен, а с другой стороны — что проказой могли именоваться многие другие болезни, поражающие кожные покровы. Ужасные изъеденные лица прокаженных — это результат жизнедеятельности микобактерий, разлагаясь, они могут вызывать разрушение носа и его перегородок, гниение заживо и отмирание фаланг пальцев. При этом заражение происходит при вдыхании выделений из носа и рта прокаженного, а также при очень тесном и довольно длительном кожном контакте.
И хотя контагиозность проказы была не столь высока, как у чумы или оспы, именно она заслужила название божьей кары и ассоциировалась с проклятием за грехи, несколько веков спустя такую же стигму и социальное порицание получит другая заразная болезнь — сифилис.

На этой ксилографии Иисус Христос исцеляет прокаженного под пристальным наблюдением учеников, XVIII век.
Болезнь, достойная поэмы
Многие современники первых вспышек связывали появление сифилиса в Европе с открытием Америки Колумбом, ведь и то, и другое произошло примерно одновременно: якобы дурную болезнь привезли матросы Колумба и пленные индейцы, вывезенные им из Нового Света. Однако уже тогда эта теория подвергалась сомнению, а в XXI веке была окончательно опровергнута. Археологические изыскания и исследования скелетов, захороненных около 1320 года, говорят о том, что европейцы уже болели врожденными формами сифилиса более чем за 170 лет до открытия Америки.
Сифилис долгое время оставался фигурой загадочной не сцене мировой истории болезней, да и по сей день сохраняет тайну, откуда же он все-таки взялся, всегда ли он был в Европе и почему приобрел характер эпидемии именно в это время. Возбудитель же болезни — бактерия Spirochaeta pallida — была открыта немецкими микробиологами лишь в 1905 году, а до этих времен врачи терялись в догадках даже относительно того, что является главной причиной недуга.
В отличие от проказы, которой болели по большей части бедняки, чьи организмы были ослаблены недоеданием, физическим истощением и другими болезнями, и чумы, от которой на этапе угасания эпидемии тоже умирали уже в основном самые слабые, сифилис косил всех без разбора, в том числе аристократов, интеллектуалов, духовенство и даже правителей европейских держав.

Многие современники первых вспышек связывали появление сифилиса в Европе с открытием Америки Колумбом, ведь и то, и другое произошло примерно одновременно: якобы дурную болезнь привезли матросы Колумба и пленные индейцы, вывезенные им из Нового Света.
Сифилис повлиял даже на моду, развернув костюмы и манеры в сторону целомудрия — дамские декольте стали сходить на нет, из мужского образа пропал популярный до того гульфик, акцент с гениталий и женской груди стал смещаться к лицу — появились широкие воротники, более затейливые головные уборы. Примерно на это же время приходит расцвет пуританства, пропагандирующего скромность и вводящего в моду блеклые и темные цвета. Мир, переживший несколько волн чумы и английского пота, воспринимавшихся как божий гнев, и столкнувшийся с карой небесной за грехи и распутство — повсеместным сифилисом, обратился с мольбами и покаянием к богу. Таким образом, несколько веков высококонтагиозных эпидемий не в последнюю очередь повлияли на расцвет протестантских движений.
Первым эффективным, однако весьма рискованным до-пенициллиновым лечением сифилиса стало намеренное заражение малярией. Дело в том, что бледная трепонема погибает при высокой температуре, которая характерна для малярии. Маляриятерапия для лечения сифилиса и нейросифилиса впервые была применена в 1917 году Юлиусом Вагнер-Яуреггом, впоследствии Нобелевским лауреатом, и использовалась вплоть до 1950-х. А с конца XV века и до этого времени все, что могли предложить своим пациентам врачи, — это общеукрепляющее лечение, совет воздерживаться от половых контактов, дабы не передавать инфекцию дальше, и искусственные носы, которыми прикрывали провалы на лице, образующиеся на поздних стадиях болезни.

Лечение сифилиса с помощью фумигации, 1776 год.
Семь смертельных волн
Читайте также:

