Простудная лихорадка на теле
Обновлено: 08.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
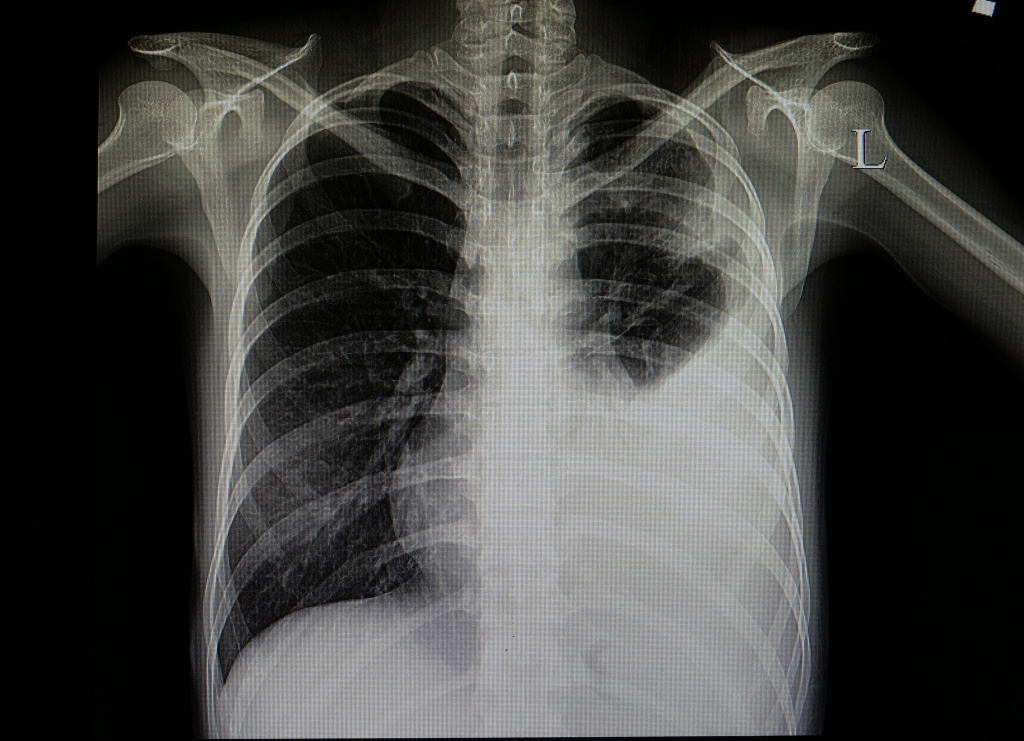
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
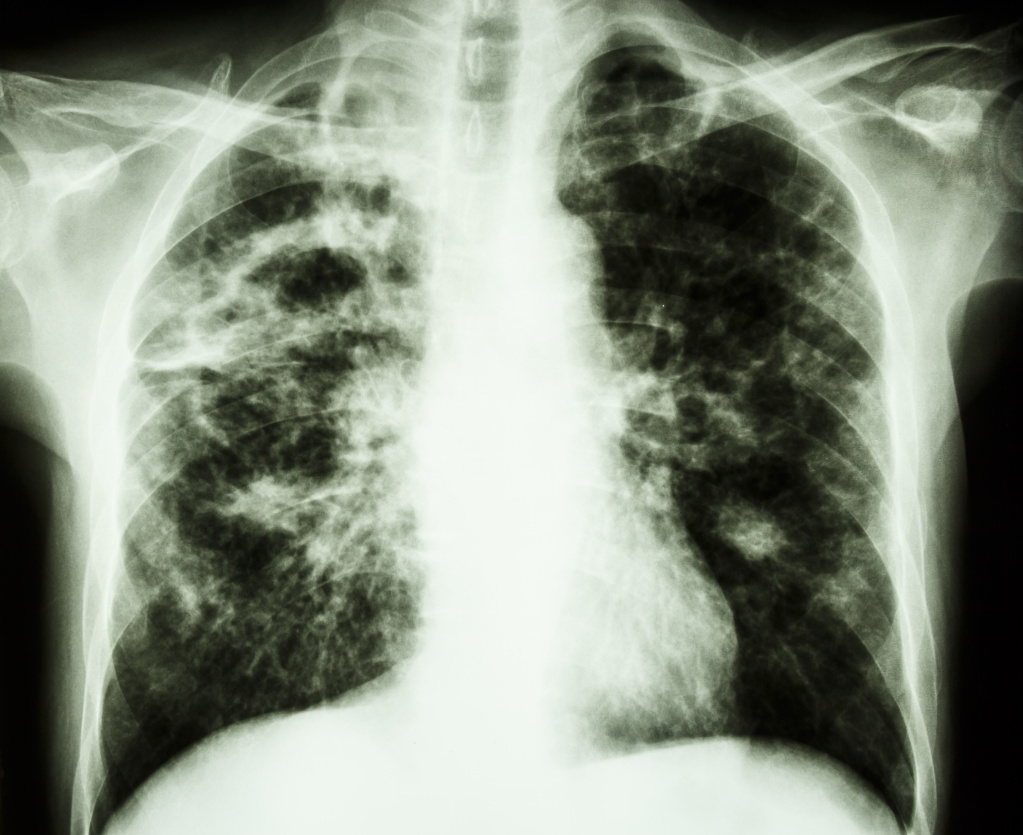
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
- у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
- ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Лихорадка — защитно-приспособительная реакция организма на инфекцию, реже возникает в ответ на воздействие других неблагоприятных внутренних и внешних раздражителей. Характеризуется стойким повышением температуры тела, усиленным потоотделением, ознобом, в некоторых случаях сочетается с признаками интоксикации: тошнотой, рвотой, слабостью, общим недомоганием. Свойственна широкому кругу инфекционных и воспалительных заболеваний, онкологии. Диагностическая задача заключается в выявлении причин лихорадки, выбора адекватного курса лечения.

Причины лихорадки
Лихорадка — ранний признак инфекционных заболеваний, когда другие симптомы ещё не наблюдаются. При поражении болезнетворными микроорганизмами верхних дыхательных путей (тонзиллит, ОРВИ, ОРЗ, гайморит) лихорадка продолжается от трёх до семи дней. Если высокая температура тела сохраняется дольше недели, то вероятнее всего, она вызвана злокачественными опухолями, заболеваниями инфекционно-воспалительного характера, системным поражением соединительной ткани. В основе развития лихорадки могут лежать следующие состояния:
- инфекционные заболевания почек, легочной ткани, костного мозга, сердца, туберкулёз, другие инфекции;
- злокачественные новообразования разной локализации;
- ревматические болезни: системная красная волчанка, болезнь Крона, ревматизм, аллергический васкулит;
- наследственные патологии;
- нарушение обмена веществ;
- психические и психоэмоциональные расстройства.
Лихорадка может быть следствием переохлаждения, плохого питания, ослабления иммунной защиты.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Типы лихорадки
Чаще лихорадка начинается остро с повышения температуры тела свыше 37 градусов при подмышечном измерении, и 37.8 градусов — при ректальном или оральном способе. Сопровождается ощущением жара, ознобом, мышечной дрожью в теле, слабостью, недомоганием, головной болью, феноменом “гусиной кожи”. Дополнительно может наблюдаться бледность кожи, раздражительность, суставная боль, потеря аппетита, бессонница, сыпь, приступы удушья, нарушения дыхания, рвота, тошнота.
Классификацию лихорадки проводят по разным признакам:
Методы диагностики
С целью выяснения причин лихорадки терапевт проводит всестороннее комплексное обследование пациента. В процессе диагностики важно установить вид лихорадки, источник заражения, инфекцию. Выявить конкретную болезнь, тип возбудителя, его устойчивость к антибактериальным препаратам можно с помощью данных общего и биохимического анализа крови, мочи, коагулограммы, бактериологического посева из носоглотки. В соответствии с проявлениями болезни одновременно с лабораторными анализами врач может назначить:
- магнитно-резонансную томографию головного мозга;
- УЗИ брюшной полости;
- электрокардиографию;
- рентгенологическое обследование легких;
- статистическую сцинтиграфию скелета с целью определения злокачественных опухолей, метастазов.
В сети клиник ЦМРТ диагностику причин лихорадки проводят следующими способами:
Лихорадка/жар – это повышение температуры тела выше 37 градусов (при измерении температуры в подмышечной впадине или во рту). Температура тела у человека обычно повышается, когда организм борется с бактериальной, вирусной или паразитарной инфекцией, однако это может быть связано и с другими, неинфекционными проблемами: травмы, тепловой удар, обезвоживание и обострение некоторых хронических заболеваний. Жар часто сопровождается другими симптомами: учащенное дыхание, пульс, остекленевший взгляд, гиперемия и т.д.
Причины повышения температуры
- бактериальная, вирусная или паразитарная инфекция;
- тепловой удар;
- тиреотоксикоз (токсическое состояние, связанное с гиперактивностью щитовидной железы);
- обострение хронических заболеваний (ревматоидный артрит, заболевания почек и др.)
- инфаркт миокарда;
- острые заболевания органов брюшной полости;
- некоторые формы рака (например, лимфома).
Cимптомы лихорадки
- покраснение кожи лица;
- головная боль, ломота в костях, немотивированное хорошее настроение (эйфория);
- дрожь, озноб, интенсивное потоотделение;
- чувство жажды;
- учащенное дыхание;
- плохой аппетит;
- спутанность сознания, бред (делирий), особенно у пожилых людей;
- у детей может также быть раздражительность, плач, проблемы с кормлением.
Иногда повышение температуры тела может сопровождаться другими симптомами, связанными с обострением хронических заболеваний.
Следует вызвать врача, если у детей младше 3 месяцев температура поднялась выше 37.5, если температура повышена более 24 ч.
У детей в возрасте от 6 месяцев до 6 лет при высокой температуре иногда наблюдаются судороги. Если у вашего ребенка такие судороги, следите за тем, чтобы он не поранился, уберите все опасные предметы рядом с ним и удостоверьтесь, что он свободно дышит.
Если у детей повышенная температура сопровождается судорогами, ригидностью затылочных мышц, сыпью, если при повышенной температуре отмечаются боли в животе, то следует немедленно обратиться за медицинской помощью.
Если температура сопровождается отеком и болями в суставах; а также сыпью, особенно темно-красного цвета или в виде больших волдырей, то следует срочно обратиться к врачу. При возникновении сопутствующих симптомов: кашель с желтоватой или зеленоватой мокротой, сильная головная боль, боль в ушах, спутанность сознания, сильная раздражительность, сухость во рту, боль в животе, сыпь, сильная жажда, сильная боль в горле, болезненное мочеиспускание и рвота, следует также вызвать врача. При повышении температуры тела у беременной женщины, также следует обратиться к врачу.
Что можете сделать Вы
Постарайтесь отдохнуть, лучше всего соблюдать постельный режим, не в коем случае не кутайтесь и не одевайтесь слишком тепло, пейте больше жидкости. Обязательно ешьте, но лучше легкую и хорошо усваиваемую пищу. Измеряйте температуру каждые 4-6 ч. Примите жаропонижающее лекарство, если у вас болит голова или температура выше 38 градусов.
Что может сделать врач
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Озноб: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Озноб – это ощущение холода, которое сопровождается появлением гусиной кожи, мышечной дрожи и бледностью кожных покровов. При ознобе происходят частые сокращения мышц, сужение сосудов и замедление микроциркуляции кожи, соответственно, снижается теплоотдача и возникает чувство зябкости. В большинстве случаев с ознобом сталкиваются при повышении температуры тела, однако этот симптом может возникать и по другим причинам, многие из которых требуют незамедлительного врачебного вмешательства.

Разновидности озноба
Наиболее важным для диагностики является определение связи озноба с температурой тела:
- озноб, связанный с повышенной температурой тела;
- озноб, возникающий при нормальной температуре тела;
- озноб, возникший при переохлаждении.
- постоянный озноб – длительностью более часа;
- кратковременный озноб – продолжительностью несколько минут.
- Однократный озноб – возникает при инфекционных заболеваниях с острым началом, таких как пневмония, ангина, грипп; при аллергических реакциях и некоторых других ответных реакциях организма, например, при переливании компонентов крови.
- Многократный озноб – чередование лихорадки с периодами нормальной температуры (характерно для малярии, возвратного сыпного тифа).
Наиболее частой причиной озноба является инфекция, вызывающая повышение температуры тела.
Лихорадка – это аутоиммунный ответ организма на простуду, грипп и т. д. Известно, что повышенная температура тела затрудняет размножение вирусов и позволяет иммунной системе более эффективно бороться с болезнью.
Мозг получает сигнал для повышения температуры тела, после чего в организме усиливается процесс теплопродукции и снижается теплоотдача, в этот момент и возникает озноб.
Редкое, но опасное инфекционное заболевание – малярия, передающаяся комарами рода Anopheles. Малярия сопровождается высокой температурой и сильным ознобом, который наступает внезапно и продолжается до двух часов.
Пациенты, недавно вернувшиеся из тропических стран и жалующиеся на лихорадку с ознобом, должны быть обязательно обследованы на предмет малярии.
Не стоит забывать, что не только инфекционные заболевания, но и онкологический процесс может стать причиной озноба. В таком случае у пациента также наблюдается снижение массы тела, потливость, особенно в ночное время, повышенная утомляемость, ухудшение аппетита.
Озноб может стать следствием сильного переохлаждения. При этом состоянии кровеносные сосуды сужаются, в организме замедляется не только кровоток, но и обменные процессы.
Не самой частой, но все же встречающейся в медицинской практике причиной озноба может стать синдром Рейно, характеризующийся кратковременными спазмами сосудов концевых фаланг кистей и стоп. Данное состояние чаще регистрируется у женщин, а провоцирующим фактором является холод.
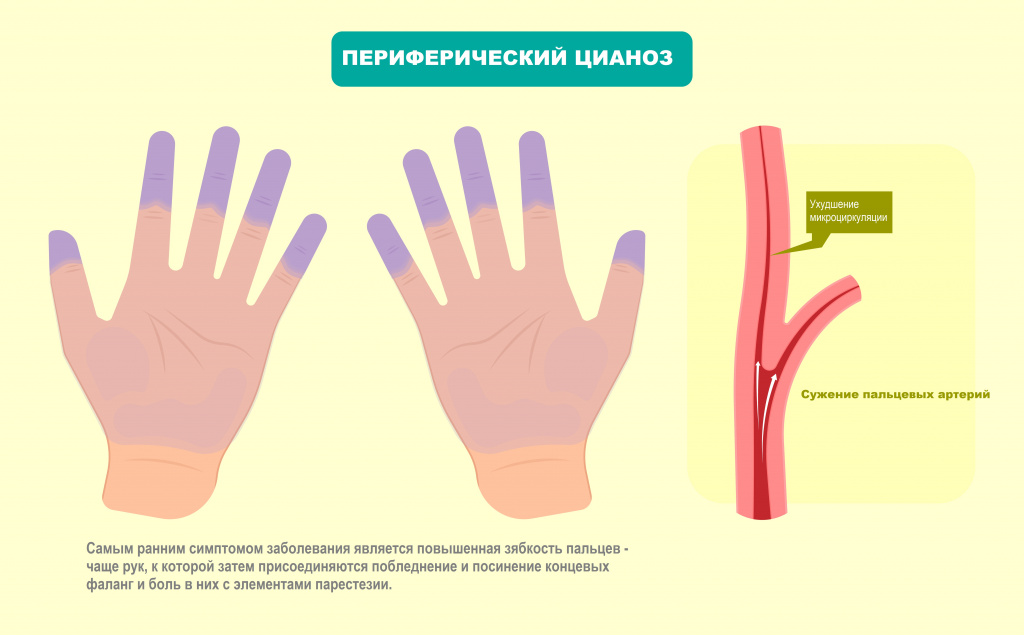
Что касается появления озноба при нормальной температуре тела, то и здесь причин тоже немало.
Эндокринологические нарушения и заболевания. Например, для пациентов с недостаточной функцией щитовидной железы жалобы на озноб – совсем не редкость. Больные сахарным диабетом могут ощущать зябкость в момент резкого снижения уровня глюкозы. У женщин причиной появления озноба порой становится гормональный дисбаланс во время климактерического периода.
Озноб может быть одним из симптомов анемии – заболевания, сопровождающегося снижением количества красных клеток крови (эритроцитов) и содержащегося в них гемоглобина.
Нередко озноб возникает в ответ на повышение или понижение артериального давления. В таком случае помимо озноба пациента будут беспокоить головокружение, резкая слабость, тошнота, рвота.
Озноб без повышения температуры может быть симптомом хронизации инфекционного процесса.
На озноб нередко жалуются люди с дефицитом массы тела (значение индекса массы тела менее 18,5 кг/м2). Для расчета индекса массы тела нужно значение массы тела в килограммах разделить на значение роста в метрах, предварительно возведенное в квадрат.
В некоторых случаях стресс, психоэмоциональное напряжение и тяжелые физические нагрузки являются причиной озноба на фоне нормальной температуры тела.
Озноб может стать побочной реакцией на прием некоторых медикаментов, поэтому при обращении к врачу следует сообщать обо всех принимаемых лекарственных препаратах.
Таким образом, озноб возникает при следующих заболеваниях:
- Острые респираторные заболевания (грипп, ОРВИ, коронавирус).
- Острые инфекционные заболевания верхних и нижних дыхательных путей (синусит, ангина, перитонзиллярный абсцесс, крупозная пневмония).
- Бактериальный эндокардит.
- Инфекционные и воспалительные заболевания пищеварительной системы (бактериальный гастроэнтерит, ротавирусная инфекция, острый панкреатит).
- Инфекционные и воспалительные заболевания верхних и нижних мочевыводящих путей (цистит, уретрит, пиелонефрит, мочекаменная болезнь).
- Заболевания эндокринной системы (гипотиреоз, сахарный диабет).
- Гипертонический криз.
- Онкологические заболевания.
- Туберкулез.
- Малярия.
- Аллергическая реакция.
- Переохлаждение.
- Анемия.
- Стресс, тревожное расстройство, депрессивное расстройство.
Если озноб возник на фоне высокой температуры, особенно у пожилых пациентов или маленьких детей, гипертонического криза, резкого падения сахара в крови, аллергической реакции, то может потребоваться экстренный вызов скорой медицинской помощи.
Диагностика и обследования при ознобе
При обращении пациента с жалобами на озноб врач собирает подробный анамнез, выясняет, сопровождается ли озноб повышением температуры, проводит тщательный физикальный осмотр пациента с целью поиска инфекционного очага, выясняет, какие еще симптомы беспокоят больного, узнает, принимает ли пациент какие-либо лекарственные препараты.
В зависимости от предполагаемой причины появления озноба с целью уточнения диагноза врач может назначить следующие обследования:
-
клинический анализ крови с развернутой лейкоцитарной формулой позволяет выявить воспалительные изменения при различных инфекционно-воспалительных, аллергических заболеваниях, исключить анемию;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Простуда: причины появления, симптомы, диагностика и способы лечения.
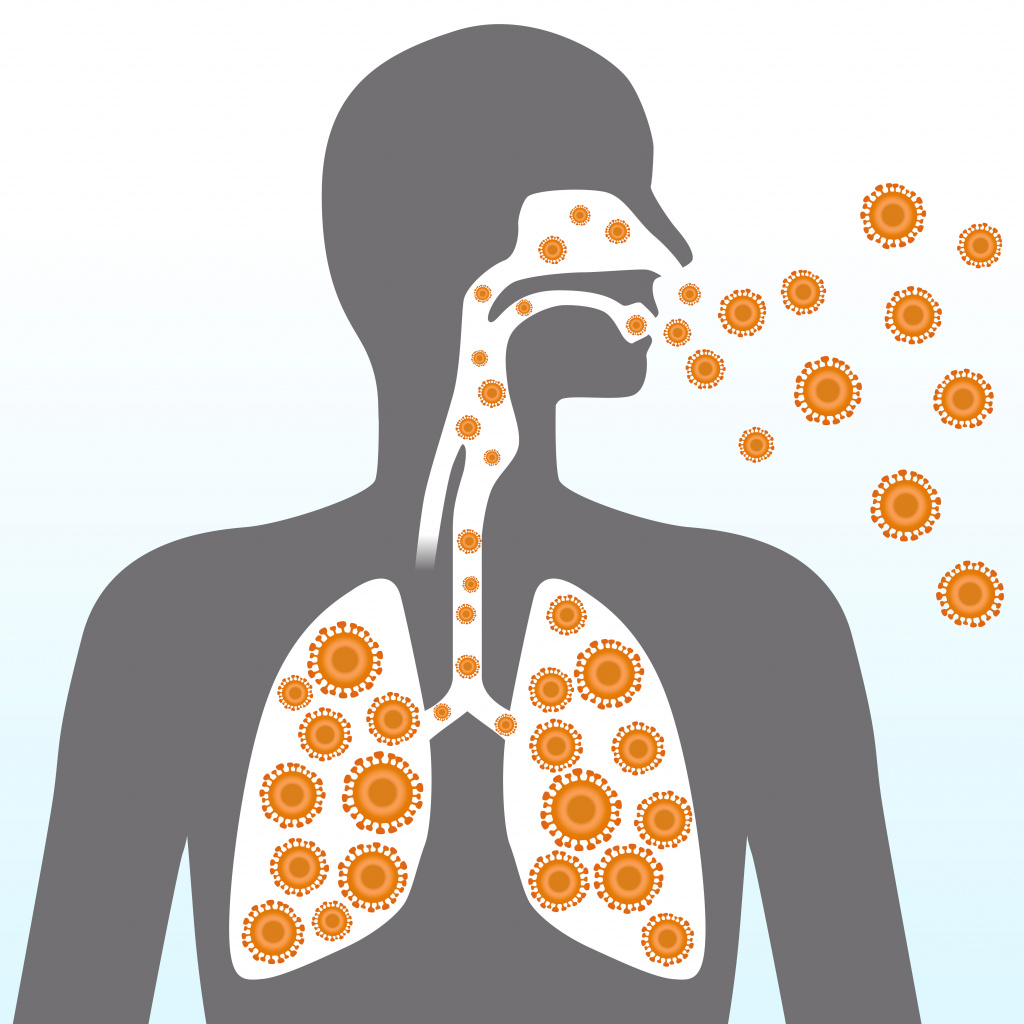
Проникновение в организм человека вирусов и бактерий
Простудные заболевания могут быть вызваны как вирусами (и в этих случаях говорят об ОРВИ), так и бактериями.
Возможно также совокупное воздействие этих микроорганизмов, когда на фоне ослабления иммунитета вследствие вирусной инфекции начинается активное размножение бактериальной флоры.
Причины появления простуды
В основе простудных заболеваний всегда лежит снижение иммунного статуса, а точнее – недостаток клеток иммунной защиты в месте скопления болезнетворных микроорганизмов. Это происходит из-за спазма сосудов под влиянием холода и нарушения кровообращения. Клетки крови, отвечающие за захват и уничтожение микроорганизмов, не попадают на слизистую оболочку, где всегда присутствуют условно-патогенные микроорганизмы и куда в первую очередь проникают вирусы. В результате начинается их активное размножение, обусловливающее заболевание человека.
Часто имеет место сочетанная инфекция, когда нарушение барьерной функции слизистых оболочек вследствие вирусного заболевания приводит к размножению условно-патогенных бактерий, всегда обитающих там в небольших количествах.
Классификация заболеваний
Простудные заболевания можно условно разделить на вирусные (острый риносинусит – воспаление слизистой оболочки носа и его придаточных пазух, герпетическая инфекция) и бактериальные (острые бактериальные риносинуситы, острые ринофарингиты – воспаление слизистой оболочки носа и миндалин; ангина, которую также называют фарингитом). Острые вирусные респираторные заболевания могут быть вызваны вирусами гриппа или парагриппа, а также адено-, рино- и коронавирусами.
Развитию вирусных инфекций способствует не только переохлаждение, но и пребывание в тесных коллективах (школах, детских садах, общественном транспорте), возраст (дети, пожилые лица).
Острые респираторные бактериальные инфекции вызывают условно-патогенные пневмотропные микроорганизмы, которые часто колонизируют слизистые оболочки, но не развиваются в больших количествах благодаря иммунной защите. Среди них преобладают стрептококки, стафилококки, хламидии и микоплазмы, носительство (присутствие в норме в здоровом организме) которых варьируется от 5% (микоплазмы) до 90% (стафилококки). Острые респираторные бактериальные инфекции, как правило, сопровождается менее выраженными симптомами интоксикации, а температура обычно не превышает 38оС.
В случае присоединения бактериальной инфекции к вирусной острая форма заболевания с преобладанием катаральных явлений сменяется хронической, которая может продолжаться длительное время, приводя к развитию осложнений.
Симптомы простуды
Острые вирусные респираторные заболевания, вызываемые рино-, корона- или аденовирусами, а также вирусами гриппа и парагриппа проявляются всегда внезапным и резким началом, ухудшением общего состояния (подъемом температуры, явлениями интоксикации, тяжестью в голове, ломотой в суставах, мышечными болями, заложенностью носа, першением и покраснением горла без формирования налета и пленок.
Кашель при вирусных инфекциях появляется в 20% случаев и носит острый, но доброкачественный характер. Он исчезает в течение 10–14 дней, но иногда может продолжаться и дольше – до 2–3 недель, в этих случаях его называют постинфекционным.
Сухой и непродуктивный кашель при ОРВИ вызывают либо воспалительные изменения слизистой оболочки верхних дыхательных путей, либо ее раздражение из-за стекающего из носоглотки секрета.
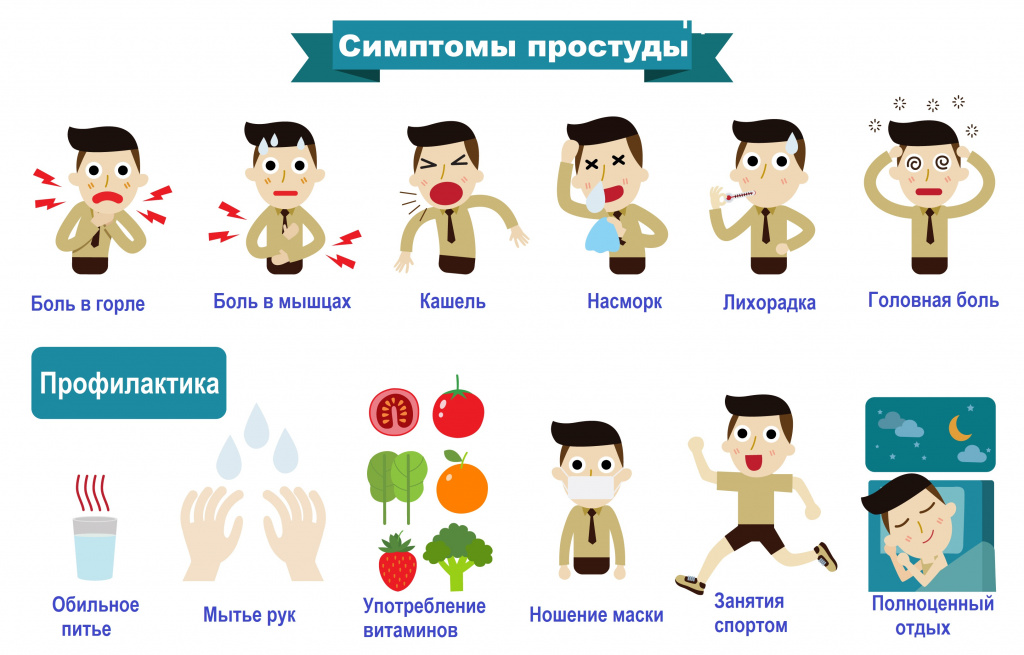
Простуда, обусловленная развитием бактериальной инфекции, как правило, развивается медленнее. Она может не сопровождаться высокой температурой и значительной интоксикацией.
При боли в горле отмечается не только покраснение слизистой оболочки, но и налет, цвет и консистенция которого зависят от бактериального агента.
Выделения из носа приобретают зеленоватый оттенок и тягучую консистенцию. При кашле появляется вязкая мокрота. Симптомы воспаления, вызванного бактериальной инфекцией, могут проявляться не только в области дыхательных путей. Мигрируя по кровеносной системе, бактерии способны поражать сердце, суставы, почки и другие органы с развитием соответствующей симптоматики.
Диагностика простуды
Определить, какой инфекционный агент вызвал простудное заболевание, помогает опрос пациента (начало заболевания и симптомы), осмотр слизистой оболочки горла. Наличие налета, гнойничков и пленок говорят в пользу бактериальной природы простуды. Если отмечается только гиперемированное и отекшее горло, скорее всего, речь идет о вирусном заболевании. Уточнить диагноз и определить конкретного возбудителя простуды помогают лабораторные методы исследования. Необходим клинический анализ крови с определением СОЭ и лейкоцитарной формулы, а в случае присутствия налета – мазок со слизистой оболочки зева для дальнейшей микроскопии и посева с определением чувствительности к антибиотикам.
Читайте также:

