Проявления лепры в полости рта
Обновлено: 25.04.2024
В статье отражены современные представления о лепре, представлены современные данные литературы, посвященные вопросам эпидемиологии заболевания, особенностям клинической картины, диагностики, дифференциальной диагностики и лечения дерматоза.
The article summarizes information about the disease leprosy. Data of the literature on epidemiology of the disease, the features of the clinical picture, diagnosis, differential diagnosis and treatment of the dermatosis are presented.
Лепра (проказа, болезнь Хансена) — хроническое инфекционное заболевание из группы микобактериозов, характеризующееся продолжительным инкубационным периодом и рецидивирующим течением. Заболевание носит системный характер и поражает производные эктодермы — кожные покровы, слизистые оболочки и периферическую нервную систему. В настоящее время, несмотря на применение эффективной схемы антибиотикотерапии и устранение угрозы эпидемии лепры, по всему миру продолжают ежегодно выявляться новые случаи заболевания, поэтому перспектива полной ликвидации болезни ставится под сомнение [1–3].
Распространенность лепры в мире стабильно снижается из года в год. Согласно данным ВОЗ, количество новых случаев, каждый год выявляемых во всем мире, уменьшилось с 763 000 в 2001 г. до 249 000 в 2008 г. [1]. В 2013 г. было выявлено 215 656 новых случаев заболевания, в 2014 г. — 213 899, в 2015 г. — 211 973 [2, 3].
Глобальная статистика свидетельствует о том, что 96% (203 600 человек) новых случаев заражения лепрой были выявлены в 22 государствах (таких как Индия, Бразилия, Ангола, Конго, Судан, Эфиопия и др.). На долю других стран приходятся оставшиеся 4% [3].
Одной из шести стран мира с наиболее высокой распространенностью лепры является Бразилия, где ежегодно диагностируется более 30 000 новых случаев заболевания. В 2014 г. распространенность лепры в Бразилии составила 1,27 случая на 10 000 жителей. Уровень распространенности дерматоза по стране неравномерен: помимо эндемичных по лепре регионов существуют и такие, в которых отмечается низкий уровень распространенности лепры [4].
В России эндемичным регионом по лепре является Астраханская область. За последние десятилетия больные лепрой были выявлены и в других субъектах Российской Федерации: в Сибири, на Северном Кавказе и Дальнем Востоке [9, 10]. Однако стоит отметить, что, благодаря внедрению в практику целого комплекса противолепрозных мероприятий, заболеваемость лепрой в России носит устойчивый спорадический характер. В 2015 г. на учете состояло 240 больных, из них в Астраханской области — 135 [10].
Возбудителями лепры являются Mycobacterium leprae (M. leprae) и Mycobacterium lepromatosis (M. lepromatosis). M. leprae была впервые открыта норвежским врачом Герхардом Хансеном в 1873 г. [11]. Данный микроорганизм относится к семейству Mycobacteriaceae и является кислото- и спиртоустойчивой бактерией, которая представляет из себя грамположительную прямую или изогнутую палочку длиной 1–7 мкм и диаметром 0,2–0,5 мкм [12]. M. leprae может длительное время сохранять жизнеспособность при низких температурах и высушивании. Данному микроорганизму свойственен крайне медленный рост, который зачастую не характерен для бактерий (одно деление продолжается приблизительно 12 суток) [12]. Возбудитель заболевания является облигатным внутриклеточным паразитом. M. leprae способна продолжительно персистировать в макрофагах человека, что обеспечивается взаимодействием различных механизмов (антигенная изменчивость и пр.). Именно поэтому пациенты, выписанные из лепрозориев на амбулаторное лечение с персистирующими формами лепры, могут быть источником заражения [9].
В 2008 г. был открыт второй возбудитель лепры — M. lepromatosis, который, в отличие от M. leprae, является некислотоустойчивой бактерией и вызывает преимущественно тяжелый диффузный лепроматозный тип лепры [13, 14].
От других инфекционных заболеваний лепру отличает длительный инкубационный период, который варьирует от 2–3 месяцев до 50 лет (в среднем составляя 4–6 лет) [11].
Общепризнан воздушно-капельный путь передачи инфекционных агентов, однако не исключаются другие пути заражения — через укусы кровососущих насекомых и поврежденные кожные покровы. Лепра является малоконтагиозным заболеванием. Заражение микобактериями лепры происходит в результате длительного тесного общения с больным, не получающим лечения, вследствие сенсибилизации, нарастающей при повторяющихся контактах, снижения сопротивляемости организма (в результате неполноценного питания, тяжелых физических нагрузок, частых простудных заболеваний, алкоголизма и других интоксикаций) и иммуногенетической восприимчивости [11].
На восприимчивость к лепре оказывают влияние различные наборы генов, в том числе системы антигена лейкоцитов человека (HLA). В настоящее время изучаются изменения в генах-кандидатах, участвующих в ответной реакции организма хозяина на инфекционный агент. Исследования геномного сканирования выявили связывающие пики для лепры в областях хромосом 6p21, 17q22, 20p13 и 10p13 [15, 17].
Устойчивость к заражению M. leprae обеспечивается, с одной стороны, низкой вирулентностью M. leprae, с другой — индивидуальными особенностями врожденного иммунитета. Важную роль в поддержании врожденного иммунитета играет целостность эпителия, секрет желез и поверхностный иммуноглобулин A (IgA). Кроме того, уничтожать микобактерии, независимо от активации адаптивного иммунитета, могут NK-клетки, цитотоксические Т-лимфоциты и активированные макрофаги. При заражении регулирование воспалительных цитокинов и хемокинов приводит к пролиферации либо Т-хелперов 1-го типа (Th1), либо Т-хелперов 2-го (Th2) типа, что способствует активации клеточного или гуморального звена иммунитета, что определяет клиническую форму заболевания [16, 17].
Клеточный иммунитет неэффективен в отношении предотвращения развития заболевания у лиц с туберкулоидной формой лепры. Гуморальный иммунитет у лиц с лепроматозной формой заболевания, ответственный за продуцирование IgM против PGL-1 (фенольный гликолипид-1), не обеспечивает защиту и не предотвращает диссеминацию бактерий [17].
Высокий уровень ФНО-α в сыворотке крови у пациентов с туберкулоидной формой лепры свидетельствует об участии данного цитокина в деструкции M. leprae и образовании гранулемы. ФНО-α участвует в иммунной защите посредством активации макрофагов, однако гиперпродукция ФНО-α и его взаимодействие с ИФН-γ способствуют повреждению тканей и формированию узловатой лепрозной эритемы (ENL) [17].
При лепроматозной форме лепры наблюдается повышенный уровень трансформирующего фактора роста бета (ТФР-β), отсутствующего при туберкулоидной форме и проявляющегося в небольшом количестве при пограничной форме лепры. ТФР-β подавляет активацию макрофагов, что ингибирует продуцирование ФНО-α и ИФН-γ, способствуя персистенции инфекции [17].
О механизмах трансмиссии лепры известно, что микобактерии проникают в клетки эндотелия и оседают в Шванновских клетках нервов кожи, к которым имеют тропизм, где в дальнейшем происходит долговременный период их адаптации и размножения. Остается неизвестным, как колонизация Шванновских клеток микобактериями лепры приводит к распространению инфекции в другие ткани [18]. Нейронный тропизм M. leprae обусловлен его связыванием с областью G на мостике молекулы ламинина альфа-2, а альфа-дистрогликан служит рецептором для M. leprae на Шванновских клетках [18].
В работе Masaki и соавт. (2013), в исследовании in vitro и in vivo с использованием мышей, определялось взаимодействие M. leprae со Шванновскими клетками. Исследование показало, что M. leprae изменяют дифференцировку Шванновских клеток до клеток-предшественников [19]. Клеточная перестройка приводит к снижению регуляции Шванновской клеточной линии Sox10 [19]. Таким образом, M. leprae способствуют распространению инфекционного процесса через два механизма: прямая дифференцировка Шванновских клеток в мезенхимальные ткани и образование гранулемаподобных структур, которые выделяют бактерионесущие макрофаги [19]. Исследование расширяет понимание о пластичности зрелых клеток и демонстрирует свойства M. leprae, приводящих к перестройке взрослых клеток в стволовые [18]. Распространение инфекции путем дифференцировки Шванновских клеток возможно при их инфицировании большим количеством M. leprae. Методология, используемая на мышах, у которых нет Т-клеток, упрощает воспалительное микроокружение в преимущественно макрофаги [19]. Данная работа описывает перспективную in vitro модель для объяснения патогенеза M. leprae, но необходимы подробные исследования, прежде чем экстраполировать выводы на течение инфекционного процесса в организме человека [18].
Существует две классификации лепры: мадридская классификация, принятая в 1953 г., а также ее последующая модификация, предложенная Д. С. Ридли и В. Джоплингом в 1973 г. [11].
Согласно мадридской классификации выделяют два полярных типа лепры: туберкулоидный и лепроматозный и два промежуточных типа: недифференцированный и пограничный (диморфный) [11].
В классификации Ридли–Джоплинга выделяют три типа лепры — недифференцированный (I — Indeterminate), туберкулоидный (Tuberculoidtype — TT) и лепроматозный (Lepromatoustype — LL). Лепроматозный и туберкулоидный типы являются полярными. Кроме того, различают субполярные и пограничные группы заболевания. Классификация Ридли–Джоплинга не нашла широкого применения ввиду сложности, поэтому в практической деятельности различают лепроматозный и туберкулоидный тип лепры, а также пограничный тип, который в дальнейшем может трансформироваться в одну из первых двух форм [20].
При лепроматозном типе лепры поражается как периферическая, так и центральная нервная система с развитием невротических расстройств, реже — психозов и поражений по типу невритов и полиневритов. В большинстве случаев поражаются лучевые, малоберцовые и большие ушные нервы: они утолщаются и становятся доступными для пальпации. В последующем развиваются двигательные и трофические расстройства, а также нарушения чувствительности. Больным свойственны невралгии, гиперестезии, парестезии, неадекватное или замедленное реагирование на раздражение, аналгезия. На фоне трофических нарушений развивается процесс мутиляции кистей и стоп. Поражение внутренних органов характеризуется неспецифическими изменениями в печени, легких, селезенке и нарушением функции некоторых желез внутренней секреции [11].
При недифференцированной форме лепры специфические высыпания отсутствуют. Для данной формы характерно появление небольшого количества бледных пятен различной величины с нечеткими границами, а также поражение периферической нервной системы по типу полиневрита. Как правило, выявить возбудителя у этой категории лиц удается крайне редко [11].
При развитии обострений лепрозного процесса форма заболевания может меняться. Несмотря на множество клинических проявлений лепры, окончательная постановка диагноза не всегда является простой задачей, так как отсутствуют патогномоничные клинические признаки заболевания [25].
При диагностике лепры учитывают данные эпидемиологического анамнеза (пребывание в эндемичном регионе, контакты с больными лепрой), объективного осмотра (обращают внимание на характер и длительность существования высыпаний, наличие признаков нарушений периферической иннервации).
Общепринятым лабораторным методом диагностики лепры считается бактериоскопическое исследование. Соскобы для исследования берут с очагов поражения на коже и слизистой оболочке носа путем легкого поскабливания. Мазок помещают на предметное стекло и окрашивают по Цилю–Нильсену. Также исследуют пунктат из бедренных или паховых лимфатических узлов. Однако бактериоскопическое исследование имеет очень низкую чувствительность, особенно у больных с промежуточной или туберкулоидной формой поражения [26].
Лепроминовая реакция (проба Митсуды) является показателем способности хозяина поддерживать в своем организме клеточный иммунитет к M. leprae. Проба Митсуды не всегда является достоверной, так как у 10% здоровых по лепре людей может наблюдаться отрицательная реакция. Ограничивают применение лепроминового теста и технические трудности, связанные с получением лепромина и его внутрикожным введением [11].
Наиболее чувствительным методом диагностики, позволяющим определять M. leprae, является полимеразная цепная реакция (ПЦР). ПЦР на данный момент считается наиболее перспективной из прямых диагностических методик и применяется для диагностики любого типа лепры [10, 18]. Преимуществом ПЦР являются неинвазивность и простота получения клинического материала, что предоставляет возможность проведения скрининга большого количества образцов при обследовании пациентов в высокоэндемичных по этому заболеванию регионах. Применение ПЦР позволяет усовершенствовать диагностику лепры и выявлять заболевание на ранней стадии [26].
Используемые в настоящее время традиционные методы диагностики, такие как лепроминовая проба и бактериоскопическое исследование, не всегда позволяют подтвердить диагноз лепры на ранних стадиях заболевания. При этом эффективность лечебных и профилактических мероприятий определяется возможностью ранней диагностики заболевания. В мире постоянно регистрируются новые случаи лепры, поэтому актуальным вопросом остается разработка и внедрение новых, более точных, методов диагностики, которые стали бы доступными для широкого использования и позволили с высокой степенью достоверности диагностировать лепру на ранних стадиях развития заболевания.
Лечение заболевания стандартизовано ВОЗ в 1981 г. [28]. Комбинированная лекарственная терапия включает в себя использование трех основных препаратов: дапсон, рифампицин и клофазимин [28].
Дапсон — бактериостатический препарат, действующий как конкурентный ингибитор ферментов дигидрофолатсинтетазы и дигидрофолатредуктазы, которые являются ключевыми ферментами путей биосинтеза фолатов в микобактериях лепры [28].
Рифампицин — оказывает в отношении M. leprae бактерицидное действие. Является селективным ингибитором ДНК-зависимой РНК-полимеразы и блокирует синтез РНК [29].
Клофазимин — жирорастворимый кристаллический краситель красноватого цвета с бактериостатическим и противовоспалительным свойствами. Механизм антибактериального действия клофазимина изучен недостаточно. Вероятно, он связан с блокировкой матричной функции ДНК, повышением фагоцитарной активности макрофагов и синтеза лизосомальных ферментов [28]. Клофазимин и рифампицин обладают эффективностью в отношении дапсонрезистентных микроорганизмов.
В 1997 г. ВОЗ была установлена продолжительность курса лечения: 6 месяцев для мультибациллярных форм лепры и 12 месяцев для олигобациллярных. Дапсон назначается в дозировке 100 мг для взрослых один раз в день, рифампицин в дозировке 600 мг один раз в месяц, клофазимин в дозировке 300 мг один раз в месяц. Для лечения детей применяются более низкие дозы препаратов [28]. В случае невозможности применения одного или двух препаратов из вышеперечисленных существуют схемы лечения с применением фторхинолонов, которые также показали свою эффективность в отношении M. leprae [30].
Своевременная диагностика лепры, профилактика распространения лепры беженцами и вынужденными переселенцами, особенно из высокоэндемичных государств (Бангладеш, Филиппинские острова, Индия, Ангола, Бразилия, Шри-Ланка и др.), являются серьезной и актуальной проблемой для мирового здравоохранения, одной из приоритетных задач при осуществлении контроля над здоровьем иностранных граждан и лиц без гражданства, въезжающих на территорию страны. В Российской Федерации, в соответствии с существующим порядком, установленным на законодательном уровне, для контроля над распространением заболеваний среди населения, нерезидентам Российской Федерации необходимо пройти медицинское освидетельствование в медицинских организациях. Однако данная процедура освидетельствования осложнена отсутствием комплексной методологической платформы.
Таким образом, несмотря на снижение распространенности лепры, представляется актуальным усиление контроля за обязательным обследованием на лепру прибывающих в страну иностранных граждан, разработка отечественных аналогов лекарственных препаратов и поиск новых схем лечения больных лепрой.
Литература
А. А. Кубанов*, доктор медицинских наук, профессор, член-корреспондент РАН
Т. В. Абрамова**, кандидат медицинских наук
Е. К. Мураховская* , 1 , кандидат медицинских наук
В. А. Ласачко*
* ФГБОУ ДПО РМАНПО МЗ РФ, Москва
** ФГБУ ГНЦДК МЗ РФ, Москва
Лепра - это системный инфекционный процесс с хроническим течением, вызываемый микобактериями лепры и сопровождающийся эпидермальными, висцеральными проявлениями, а также признаками поражения нервной системы. Выделяют 4 клинические формы лепры: лепроматозную, туберкулоидную, недифференцированную и пограничную. Типичными признаками лепры служат кожные проявления (эритематозно-пигментные пятна, узелки, бугорки), полиневриты, резкая деформация и обезображивание лица, конечностей и др. Установлению диагноза лепры способствует проведение лепроминовой пробы, бактериоскопии и патогистологического исследования биоптата из пораженных очагов. Лечение лепры проводится длительно, повторными курсами противолепрозных препаратов.
МКБ-10
Общие сведения

Причины лепры
Открытие возбудителя лепры - Mycobacterium leprae, принадлежит норвежскому врачу А. Хансен (1874 г.). Микобактерия лепры представляет собой грамположительную палочковидную бактерию длиной 1-7 мкм и диаметром 0,2-0,5 мкм, по своей морфологии и свойствам близкую к микобактериям туберкулеза. Бацилла Хансена является облигатным внутриклеточным паразитом, поражающим тканевые макрофаги и обладающим выраженным тропизмом к коже и нервной ткани.
Источниками лепрозной инфекции выступают больные люди, которые выделяют возбудителей с носовой слизью, слюной, грудным молоком, семенной жидкостью, мочой, каловыми массами, отделяемым изъязвившихся лепром кожи. Также естественным резервуарами инфекции могут являться животные - броненосцы и обезьяны. Инфицирование микобактериями лепры происходит преимущественно воздушно-капельным путем, реже - при повреждении кожного покрова или укусах кровососущих насекомых. Описаны случаи заражения при нанесении татуировок.
Лепра считается малоконтагиозной болезнью; обычно инфицированию предшествует регулярный и длительный контакт с больным. Здоровые люди обладают высокой естественной резистентностью к лепре. В большей степени к лепрозной инфекции восприимчивы дети, а также лица, страдающие хроническими интеркуррентными заболеваниями, алкоголизмом, наркоманией. Достоверная продолжительность инкубационного периода не установлена; по данным различных авторов, она может составлять от 2-3 месяцев до 20 и более лет (в среднем 3-7 лет).
Классификация
Согласно общепринятой классификации, выделяют 4 основных клинических типа лепры: лепроматозный, туберкулоидный, недифференцированный и пограничный (диморфный). Недифференцированная лепра считается ранним проявлением заболевания, из которого в дальнейшем развиваются два полярных клинико-иммунологических варианта – лепроматозный или туберкулоидный. Для наиболее злокачественного типа - лепроматозной лепры характерно присутствие больших количеств микобактерий в организме и отрицательный характер лепроминовой пробы. При сравнительно благоприятном, туберкулоидном типе лепры, напротив, имеет место небольшое количество возбудителя и положительная лепроминовая реакция.
В течении каждого из вариантов лепры отмечаются стационарная, прогрессирующая, регрессивная и резидуальная стадия. Первые две стадии характеризуются лепрозными реакциями – обострением очагов заболевания, несмотря на проводимую терапию.
Симптомы лепры
Лепроматозная лепра
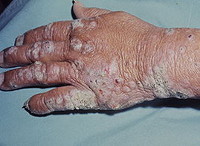
Самый неблагоприятный клинический вариант лепры, протекающий с генерализованным поражением кожи, слизистых оболочек, глаз, периферических нервов, лимфоузлов, внутренних органов. Кожный синдром характеризуется наличием симметричных эритематозных пятен на лице, кистях, предплечьях, голенях, ягодицах. Вначале они имеют красный цвет, округлую или овальную форму, гладкую блестящую поверхность, однако со временем приобретают буро-ржавый цвет. Спустя месяцы и даже годы кожа в области этих высыпаний уплотняется, а сами элементы превращаются в инфильтраты и бугорки (лепромы).
На гладкой лоснящейся поверхности лепром могут определяться участки шелушения кожи, телеангиэктазии. При отсутствии лечения лепромы изъязвляются; заживление язв происходит длительно с образованием келоидного рубца. Кожа подмышечных впадин, локтевых, подколенных, паховых областей, волосистой части головы не поражается.
При лепроматозной лепре в патологический процесс часто вовлекаются глаза с развитием конъюнктивита, эписклерита, кератита, иридоциклита. Типична заинтересованность слизистой оболочки полости рта, гортани, языка, красной каймы губ и особенно слизистой оболочки носа. В последнем случае возникают носовые кровотечения, ринит; в дальнейшем – инфильтрация и лепромы. При развитии лепром в области хрящевой перегородки носа может произойти ее перфорация и возникнуть деформация носа. Поражение гортани и трахеи при лепроматозном типе лепры приводит к нарушению голоса вплоть до афонии, стенозу голосовой щели. Висцеральные поражения представлены хроническим гепатитом, простатитом, уретритом, орхитом и орхиэпидидимитом, нефритом. Вовлечение в специфический процесс периферической нервной системы протекает по типу симметричного полиневрита. При лепре развиваются расстройств чувствительности, трофические и двигательные нарушения (парез мимической мускулатуры, контрактуры, трофические язвы, мутиляции, атрофия потовых и сальных желез).
Течению лепроматозной лепры свойственны периодические обострения (лепроматозные реакции), во время которых происходит увеличение и изъязвление лепром, образование новых элементов, возникает лихорадка, полилимфаденит.
Туберкулоидная лепра
Туберкулоидный тип лепры протекает более доброкачественно с поражением кожи и периферических нервов. Дерматологические признаки характеризуются возникновением гипохромных или эритематозных пятен с четкими контурами на коже лица, туловища, верхних конечностей. По периферии пятен появляются плоские плотные папулы красновато-фиолетового оттенка, напоминающие красный плоский лишай. Сливаясь между собой, папулы образуют бляшки кольцевидной конфигурации (фигурный туберкулоид), в центре которых появляется участок депигментации и атрофии. На пораженных участках кожи снижаются функций потовых и сальных желез, развивается сухость и гиперкератоз, происходит выпадение пушковых волос. При туберкулоидной лепре часто поражаются ногти, которые становятся тускло-серыми, утолщенными, деформированными, ломкими.
Недифференцированная и пограничная лепра
При недифференцированном типе лепры типичные дерматологические проявления отсутствуют. Вместе с тем, на коже у больных данной формой лепры возникают асимметричные участки гипо- или гиперпигментации, сопровождающиеся снижением кожной чувствительности и ангидрозом. Поражение нервов протекает по типу полиневритов с параличами, деформацией и трофическим изъязвлениями конечностей.
Кожные проявления пограничной лепры представлены асимметричными пигментными пятнами, отдельными узлами или выступающими бляшками застойно-красного цвета. Обычно высыпания локализуются на нижних конечностях. Неврологические проявления включают асимметричные невриты. В дальнейшем недифференцированная и пограничная лепра может трансформироваться как в лепроматозную, так и в туберкулоидную форму.
Диагностика
Лепра - не такое уж забытое заболевание, и вероятность столкнуться с ним в клинической практике имеют врачи различных специальностей: инфекционисты, дерматологи, неврологи и др. Поэтому следует проявлять настороженность и исключать лепрозный процесс у пациентов с длительно не регрессирующими кожными высыпаниями (эритемой, пигментными пятнами, папулами, инфильтратами, бугорками, узлами), нарушением различных видов чувствительности на отдельных участках кожи, утолщением нервных стволов и другими типичными проявлениями. Более точную диагностику позволяет провести бактериоскопическое выявление микобактерий лепры в соскобах слизистой оболочки носа и пораженных участков кожи, гистологических препаратах лепрозных бугорков и лимфоузлов.
Результаты реакции на лепромин позволяют дифференцировать тип лепры. Так, туберкулоидная форма лепры дает резко положительный лепроминовый тест; лепроматозная форма – отрицательный. При недифференцированной лепре реакция на лепроматозный антиген слабоположительная или отрицательная; при пограничной лепре - отрицательная. Меньшей специфичностью обладают функциональные пробы с никотиновой кислотой, гистамином, горчичником, проба Минора.
Лепру следует дифференцировать с целым рядом заболеваний кожи и периферической нервной системы. Среди дерматологических проявлений сходством с лепрой обладают высыпания в третичном периоде сифилиса, многоформная экссудативная эритема, токсикодермия, туберкулез и саркоидоз кожи, красный плоский лишай, лейшманиоз, узловатая эритема и др. Из поражений нервной системы необходимо исключить сирингомиелию, невриты травматического генеза, невральную амиотрофию Шарко-Мари-Тута и пр.
Лечение лепры
В настоящее время лепра является излечимым заболеванием. При распространенных кожных проявлениях, положительных результатах микроскопии или рецидивах лепры больные госпитализируются в специальные противолепрозные учреждения. В остальных случаях пациенты получают терапию амбулаторно по месту жительства.
Лечение лепры проводится длительно и комплексно, курсовым методом. Одновременно назначают 2-3 противолепрозных средства, основными из которых служат препараты сульфонового ряда (диаминодифенилсульфон, сульфаметрол и др.). Во избежание развития лекарственной резистентности препараты и их сочетание меняют каждые 2 курса лечения. Продолжительность курса специфического лечения лепры составляет несколько лет. Также применяются антибиотики (рифампицин, офлоксацин), иммунокорректоры, витамины, адаптогены, гепатопротекторы, препараты железа. С целью повышения иммунореактивности больным лепрой показана вакцинация БЦЖ.
Для предупреждения инвалидизации с самого начала лечения больным лепрой назначается массаж, ЛФК, механотерапия, физиотерапевтическое лечение, ношение ортопедических пособий. Важными составляющими комплексной реабилитации выступают психотерапия, профессиональная переориентация, трудоустройство, преодоление лепрофобии в обществе.
Прогноз и профилактика
Прогноз лепры зависит от клинической формы патологии и сроков начала терапии. Ранняя диагностика и начало лечения (в течение года от момента развития симптомов лепры) позволяют избежать инвалидизирующих последствий. В случае более позднего выявления лепры сохраняются нарушения чувствительности, парезы, обезображивающие деформации. При отсутствии лечения гибель пациентов может наступить от лепрозной кахексии, асфиксии, амилоидоза, интеркуррентных заболеваний.
Система профилактики лепры предусматривает обязательную регистрацию и учет больных, госпитализацию впервые выявленных пациентов, диспансерное наблюдение за членами семьи и контактными лицами. Общие профилактические мероприятия направлены на улучшения условий и качества жизни, укрепление иммунитета. Лица, переболевшие лепрой, не допускаются к работе в пищевой и коммунальной сферах, детских и медицинских учреждениях; не могут менять страну проживания.
Сифилис полости рта – хроническое инфекционное заболевание, вызываемое бледной трепонемой. При первичном поражении на слизистой образуется твердый шанкр – инфильтрат с участком распада в центре красного цвета правильной округлой формы. Жалобы на болезненность отсутствуют. Вторичный сифилис полости рта характеризуется возникновением множественной сыпи розеолезно-папулезного характера. Наличие гуммозного инфильтрата свидетельствует о третичном сифилисе полости рта. Диагностика заболевания включает клинический осмотр, бактериоскопию соскоба, серологические реакции, рентгенографию. Лечение сифилиса полости рта проводят в кожно-венерологическом диспансере.
Общие сведения
Сифилис полости рта – специфическое инфекционное заболевание, возникающие в результате проникновения в организм бледной трепонемы. У большинства пациентов с диагнозом сифилис выявляют характерные признаки поражения слизистой полости рта, надкостницы или костной ткани верхней и нижней челюстей. Нередко именно в ротовой полости локализуются первичные сифилитические очаги. При первичном сифилисе полости рта у 95% пациентов обнаруживают 1 твердый шанкр. Крайне редко образуется несколько сифилом. В течение третичного периода гуммозные инфильтраты, разрушающие костную ткань, чаще выявляют на нижней челюсти. У детей и подростков основными путями инфицирования являются внутриутробный и бытовой, тогда как у людей старшего возраста в большинстве случаев заражение сифилисом полости рта возникает вследствие незащищенного полового акта.

Причины и классификация сифилиса полости рта
Сифилис полости рта развивается в результате инфицирования бледной трепонемой. Основные пути передачи заболевания – внутриутробный, бытовой, половой. Предрасполагающими условиями, открывающими ворота для внедрения анаэробов, являются трещины кожи, эрозии слизистой оболочки ротовой полости. В месте внедрения спирохет образуется твердый шанкр. Размножение бактерий при сифилисе полости рта происходит в лимфатических узах, вследствие чего уже спустя несколько дней после заражения наблюдается полиаденит. В ответ на проникновение в организм бледной трепонемы иммунной системой человека продуцируются антитела, направленные на связывания и элиминацию инфекционных агентов. Дальнейшее распространение бактерий в организме человека осуществляется по сосудам лимфатической системы.
Сифилис полости рта проходит 4 периода:
1. Инкубационный. Характеризуется отсутствием специфической клиники, длится в течение 3-5 недель от момента инфицирования.
2. Первичный сифилис полости рта. Возникает с появлением в полости рта первичной сифиломы, протекает на протяжении 6-8 недель. Первые 3 недели являются серонегативными, так как с помощью специфических серологических тестов не удается выделить бледную трепонему. Последующие 3 недели относят к сероположительному периоду.
3. Вторичный сифилис полости рта. Наблюдается в течение 4 лет. Поражаются слизистые оболочки, кожные покровы, внутренние органы. Начинается вторичный сифилис полости рта с фазы выраженных клинических проявлений длительностью около 3 недель. При этом на слизистой полости рта возникают множественные очаги розеолезно-папулезной сыпи, наблюдается полиаденит. Далее заболевание переходит в латентную стадию. Чередование обострений и ремиссий может возникать до 3-4 раз. Серологические реакции положительные.
4. Третичный сифилис полости рта. Длится в течение 6-8 лет. Основной элемент поражения – гуммозный инфильтрат. Количество бледных трепонем существенно снижается. Серологические реакции положительные в 70% случаев. Третичный сифилис приводит к необратимым деструктивным изменениям в органах и системах, становится причиной прогрессивного паралича.
Симптомы сифилиса полости рта
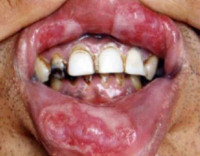
Клиника заболевания напрямую зависит от стадии течения патологического процесса. О первичном сифилисе полости рта говорит появление инфильтрата, в центре которого формируется зона распада. Края первичного элемента поражения правильные, ровные, дно красного цвета, инфильтрированное. При осмотре сифилома безболезненная, немного возвышается над слизистой. Вследствие активизации анаэробной микрофлоры дно язвы покрывается темно-серым налетом. Чаще твердый шанкр локализуется на губах, языке, небе, миндалинах. Через несколько дней после появления сифиломы наблюдается лимфаденит, сопровождающийся гипертермией, вялостью, ухудшением общего состояния.
При третичном сифилисе полости рта образуется гуммозный инфильтрат. Патологический процесс может поражать язык, что приводит к его утолщению, образованию рубцов, стойкой деформации. При вовлечении в воспалительный процесс надкостницы возникает уплотнение периоста, спаивающееся со слизистой. В случае локализации сифилитического поражения в участке альвеолярного отростка наблюдается патологическая подвижность зубов, вертикальная перкуссия которых становится положительной. При прорыве инфильтрата образуется безболезненная язвенная поверхность кратерообразной формы с ровными краями. Формирование и отторжение секвестров при сифилисе полости рта наблюдается редко. Со временем участок поражения рубцуется. В результате образования гуммы на верхней челюсти может возникнуть соустье ротовой полости с полостью носа. При третичном сифилисе полости рта нарушается целостность костей носа, носовой перегородки.
Диагностика сифилиса полости рта
При вторичном сифилисе полости рта выявляют полиаденит. В отличие от катаральной ангины, болезненности при глотании и высокой температурной реакции при сифилитическом поражении не наблюдается. При третичном сифилисе полости рта обнаруживают гуммозный инфильтрат, после распада которого формируется глубокая кратерообразная язвенная поверхность. Нарушается целостность челюстей, костей носа. Участки поражения рубцуются, что приводит к возникновению стойких деформаций. Увеличения регионарных лимфоузлов не отмечается. Обнаружение бледной трепонемы в соскобе или в содержимом лимфатических узлов подтверждает диагноз сифилис полости рта. Для выявления сифилитического поражения используют также серологические реакции, которые у больных становятся стойко положительными, начиная с 4 недели от момента образования твердого шанкра. Первые 3 недели течения первичного сифилиса полости рта являются серонегативным периодом, так как в это время с помощью серологических реакций не удается подтвердить диагноз.
Рентгенографически у пациентов с третичным сифилисом полости рта диагностируют зоны разрежения костной ткани в участках, соответствующих гуммозному поражению, а также склеротические изменения по периферии. Присутствует деструкция кортикального слоя кости, признаки оссифицирующего периостита. Дифференцируют сифилис полости рта с декубитальной язвой, злокачественной опухолью, туберкулезным и актиномикотическим поражениями, ангиной, шанкриформной пиодермией, афтами Сеттона, красным плоским лишаем, лейкоплакией. Пациента обследует стоматолог-терапевт или хирург-стоматолог. При подозрении на наличие специфической сифилитической инфекции больного направляют на консультацию в кожно-венерологическое отделение.
Лечение сифилиса полости рта
Лечение сифилиса полости рта проводят в специализированном венерологическом диспансере. Местно показаны промывания сифилитических поражений антисептиками. С этой целью в стоматологии чаще используют средства на основе хлорамина. Выбухающие грануляции прижигают растворами хромовой кислоты. При выявлении признаков нежизнеспособности пульпы проводят эндодонтическое лечение, соответствующее принципам терапии хронического периодонтита. В большинстве случаев после пломбирования каналов подвижность зубов снижается.
В фазе выраженной симптоматики хирургическое вмешательство, направленное на удаление образовавшихся секвестров, не выполняют. Секвестрэктомия при сифилисе полости рта показана только после стихания клинических проявлений заболевания. В периоде ремиссии осуществляют санирующие мероприятия, заключающиеся в удалении зубных отложений, лечении кариеса и его осложнений. При раннем обращении, полноценном комплексном лечении прогноз при сифилисе полости рта благоприятный. После выздоровления и снятия с учета образовавшиеся дефекты подлежат хирургической пластике.
Что такое стоматит? Какие виды стоматита встречаются чаще? Стоматиты — это общее название заболеваний, вызывающих воспаление слизистой оболочки полости рта. Среди стоматитов чаще всего диагностируются разновидности, имеющие вирусную основу. Осо
Что такое стоматит?
Какие виды стоматита встречаются чаще?

Стоматиты — это общее название заболеваний, вызывающих воспаление слизистой оболочки полости рта.
Среди стоматитов чаще всего диагностируются разновидности, имеющие вирусную основу. Особенно распространен герпетический стоматит, который вызывается вирусом простого герпеса.
Клинически в полости рта герпетическая инфекция проявляется в двух формах: 1) хронический рецидивирующий герпес; 2) острый герпетический гингивостоматит.
Острый герпетический стоматит — это заболевание вирусной этиологии, которое возникает как у взрослых, так и у детей. В последнее время острый герпетический стоматит рассматривают как проявление первичной герпетической инфекции вирусом простого герпеса в полости рта. Первые элементы поражения при остром герпетическом стоматите напоминают афты, которые возникают на фоне отечной, гиперемированной, воспаленной слизистой оболочки полости рта. Заболевание контагиозно для лиц, ранее не инфицированных вирусом простого герпеса. В основном стоматитом болеют дети в возрасте от 1 года до 3 лет и взрослые в молодом возрасте.
Заболевание начинается с жалоб на общее недомогание, с повышения температуры тела до 37—37,5°С, увеличения лимфатических регионарных узлов, наблюдается гиперсаливация. Слизистая оболочка рта, особенно десневого края, отечна, гиперемирована. Одновременно появляются пузырьки, заполненные серозной жидкостью, которые затем быстро вскрываются и сливаются в эрозии, покрытые фибринозным налетом, с фестончатым краем по периферии. Весь процесс формирования афт длится четыре-пять дней. При этом пациент жалуется на боль при приеме пищи, жжение, зуд. Если уход за полостью рта недостаточный, то катаральные изменения (отечность, гиперемия) могут перейти в язвенные. При правильном уходе и лечении к восьмому-десятому дню больной выздоравливает. Если заболевание прогрессирует, количество эрозивных элементов не уменьшается, а увеличивается, общее состояние больного ухудшается, наблюдаются слабость, головная боль, адинамия, температура тела повышается до 39–40°С, то это может быть обусловлено низкой реактивностью организма, снижением иммунитета. Реактивность организма зависит от различных причин — переохлаждение, грипп, инфекционные заболевания, болезни крови, онкологические заболевания. Если не провести нужного лечения острого герпетического стоматита, то возникает рецидивирующая форма, которая сопровождается регулярными высыпаниями на слизистой оболочке полости пузырьков и афт.
В патогенезе заболевания наблюдается четыре периода: продромальный, катаральный, период высыпания, период угасания болезни. По степени тяжести различают легкую, среднетяжелую, тяжелую форму.
При легкой форме заболевания симптомы интоксикации организма отсутствуют. Элементы поражения появляются в виде двух-трех небольших пузырьков. Эпителизация слизистой оболочки наступает быстро.
Среднетяжелая форма сопровождается выраженным токсикозом. Появляются множественные высыпания на слизистой оболочке полости рта.
При тяжелой форме выражены все признаки инфекционного заболевания.
Анализ крови выявляет лейкопению, увеличение палочкоядерных нейтрофилов; реакция слюны кислая.
Диагностика герпетического стоматита представляет собой трудную задачу и основывается на использовании специальных молекулярно-биологических, вирусологических, серологических, цитологических и иммунологических исследований.
Лечение стоматита может быть затруднено вследствие присоединения сопутствующей инфекции. Оно включает в себя назначение обезболивающих средств (гели с лидокаином, артикаином местно на слизистую полости рта, внутрь — кеторолак (кеторол, кеталгин)), противовирусных препаратов (ацикловир или зовиракс внутрь и местно в виде мази), противовоспалительных средств (холисал, метрогил гель) и иммуномодуляторов.
Хронический рецидивирующий герпес проявляется в виде одиночных или множественных тесно расположенных высыпаний — мелких пузырьков на красной кайме губ, слизистой оболочке неба, глаз, половых органов, коже губ, крыльев носа. Обычно появление этих поражений сопровождается чувством жжения. Далее элементы сливаются и образуют эрозивные поверхности, и при приеме пищи возникают болезненные ощущения от раздражителей. Особенностью герпетической инфекции является пожизненное носительство вируса после перенесенного заболевания.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лепра имеет крайне длительный и неопределённый инкубационный период (от нескольких месяцев до 20 лет и более; в среднем 3-7 лет); симптомы лепры отличаются большим разнообразием. Лепра не имеет чётких признаков течения.
В соответствии с современной классификацией Ридли-Джоплинга различают лепроматозный (LL), туберкулоидный (ТТ) и три пограничных типа заболевания: собственно пограничная лепра (ВВ), пограничный лепроматоз (BL) и пограничный туберкулоид (ВТ). Согласно этой классификации при постановке диагноза лепры учитываются четыре основных диагностических критерия: симптомы лепры, бактериоскопический индекс, указывающий на количество возбудителя в организме, иммунологическая реактивность пациента, оцениваемая с помощью лепроминового теста и данные гистологического исследования.
Продромальные симптомы лепры - признаки периферической вегетативной недостаточности и рефлекторно-сосудистых расстройств (мраморность кожи, цианоз, отёки кистей и стоп, нарушения пото- и салоотделения), а также слабость, ломота, парестезии, кровотечения из носа. В начале развития манифестных форм заболевания, как правило, отмечают диффузные изменения окраски кожного покрова, одиночные или множественные пятнистые высыпания, варьирующие по локализации, форме, размерам и окраске (эритематозные, гипопигментные. гиперпигментные, синюшные, с буроватым оттенком), усиливающиеся парестезии. В более поздних стадиях болезни возникают ограниченные или разлитые кожные инфильтраты, папулы, бугорки, узлы, ринит и высыпания на слизистых оболочках верхних дыхательных путей, лепрозный пемфигус, выпадение бровей и ресниц (мадароз), амиотрофия, ломкость ногтей, ихтиозиформные признаки, язвы и другие трофические расстройства, грубые нарушения поверхностных видов чувствительности.
Кожные симптомы лепры туберкулоидного типа (ТТ-лепры), в зависимости от стадии болезни, имеют вид одиночных или множественных пятен с чёткими краями, а также папулёзных элементов, бляшек, саркоидных и кольцевидных бордюрных элементов с чётко очерченным приподнятым краем.
Характерный признак высыпаний туберкулоидного типа лепры на коже - рано обнаруживаемое уменьшение болевой, температурной и тактильной чувствительности на них, обычно выходящее на 0,5 см за видимые границы поражений, нарушение потоотделения и выпадение пушковых волос. При регрессе высыпаний туберкулоидного типа лепры на их месте остаются гипопигментные пятна, а в случае более глубокой инфильтрации - атрофия кожи.

[1], [2], [3], [4], [5], [6], [7]
Лепроматозный тип
Наиболее тяжелый и заразительный (многобациллярный) тип заболевания. Он характеризуется распространенностью патологического процесса. Кожные симптомы лепры локализуются на лице, тыле кистей, голенях и представлены ограниченными бугорками (лепромами) и разлитыми инфильтратами. Цвет лепром варьирует от розового до синюшно-красного, поверхность их гладкая и блестящая, иногда покрыта отрубевидными чешуйками. Лепромы полушаровидно возвышаются над поверхностью кожи и, тесно прилегая друг к другу, нередко образуют сплошные бугристые инфильтраты. При поражении лица лепромы сильно его обезображивают, придавая вид львиной морды - facies leonine. Течение лепром торпидное, иногда они могут распадаться, образуя язвы.
Одновременно с изменениями кожи часто наблюдается поражение слизистых оболочек носа, полости рта, гортани. Больные жалуются на сухость во рту, носу, сукровичное отделяемое, частые носовые кровотечения, затрудненное дыхание, осиплость голоса. Изъязвление лепром и инфильтратов хрящевой перегородки носа приводит к ее перфорации с последующей деформацией носа.
Поражение глаз наблюдается в виде кератитов, иридоциклитов, эписклеритов, которые могут привести к нарушениям зрительной функции и даже полной слепоте.
Лимфатические узлы (бедренные, паховые, подмышечные, локтевые и др.) увеличиваются, а во время обострения заболевания могут расплавляться. В пунктатах их обнаруживаются микобактерии лепры. Из внутренних органов поражаются печень, селезенка, легкие, почки и др. В костной системе развиваются периоститы, лепромы.
В результате поражения нервов по ходу их появляются резкие боли, нарушаются все виды чувствительности кожи (температурная, болевая и тактильная), особенно на руках и ногах. Больные, не ощущая тепла и холода, не чувствуя боли, нередко подвергаются тяжелым ожогам, травмам, у части больных в связи с поражением нервов ослабляются и истощаются мышцы лица и конечностей, а иногда наблюдаются разрушение и отторжение пальцев рук и ног (мутиляции), на стопах появляются глубокие язвы, трудно поддающиеся лечению. Все это приводит больных к глубокой инвалидности.
У больных лепроматозной лепрой лепроминовый тест (реакция Митсуды) обычно отрицательный, что указывает на отсутствие какой-либо способности организма распознавать и оказывать сопротивляемость возбудителю заболевания. С патогенетической точки зрения этим объясняются вся тяжесть и неблагоприятный прогноз клинических проявлений лепроматозной лепры.
Бактериоскопический индекс у лепроматозных больных обычно высокий, и это называется многобацилярностью. В силу этого больные лепроматозным типом являются основным источником заражения и распространения лепры и при длительном контакте представляют собой большую опасность для окружающих.
Туберкулоидный тип лепры
Является полярным лепроматозному и характеризуется более доброкачественным течением и лучше поддается лечению. Основными элементами кожной сыпи при туберкулоидном типе лепры являются мелкие красновато-синюшного цвета плоские полигональные папулы. Они часто, сливаясь, образуют фигурные элементы в виде дисков, колец, полуколец. Весьма характерен валик, окружающий по периферии туберкулоиды: наружный край их как бы несколько приподнят, четко очерчен и выделяется красновато-синюшным цветом и тестоватой консистенцией; внутренний край, наоборот, смазан и незаметно переходит в центральную бледноватую часть очага поражения. При регрессе высыпаний остается депигментация или атрофия кожи. В силу доминирующего поражения периферических нервных стволов типично нарушение кожной чувствительности и потоотделения в очагах поражения. Специфическое лепрозное поражение периферических нервов ведет к снижению в зоне их иннервации поверхностной кожной чувствительности - сначала температурной, затем болевой и, наконец, тактильной, с неизбежным формированием впоследствии тяжелых трофических нарушений в виде миатрофий, мутиляций и трофических язв.
При туберкулоидном типе лепры микобактерии в соскобе слизистой оболочки обнаруживаются редко, а в очагах поражения имеются в очень небольшом количестве. В связи с этим больных туберкулоидной лепрой обычно называют малобацилярными. Хроническое течение туберкулоидной лепры также может прерываться обострениями, во время которых в очагах поражения часто обнаруживаются микобактерии лепры.
Пограничные типы лепры
Объединяют в себе с меньшей выраженностью симптомы лепры полярных типов - лепроматозной и туберкулоидной лепры и могут быть переходными. Они характеризуются, главным образом, неврологическими симптомами и эритематозными гиперпигментированными и депигментированными пятнами с четкими границами, различной величины и очертаний. Волосы на участках поражения выпадают, постепенно исчезает чувствительность и нарушается потоотделение. Через несколько месяцев и даже лет развивается атрофия мышц, приводящая к деформациям верхних и нижних конечностей. Лицо становится маскообразным, исчезает мимика, появляется неполное смыкание век (лагофтальм). Развиваются параличи и парезы, контрактуры, возможны мутиляций. На подошвах стоп образуются глубокие язвы, трудно поддающиеся лечению. Трофические расстройства могут быть разнообразными: выпадение волос, акроцианоз, атрофии ногтей и т.д.
Отдельным диагнозом, но не самостоятельным типом является недифференцированная лепра. Возможность постановки такого диагноза появляется при раннем обращении больного лепрой к врачу и своевременном распознавании самых начальных, дебютных проявлений лепрозного процесса на коже, которые на этом начальном этапе еще не сформировались в какой-либо самостоятельный тип лепры. Дебютные симптомы лепры недифференцированного типа малоспецифичны и чаще представлены едва заметными гипопигментными пятнами поначалу небольших размеров, в пределах которых довольно быстро пропадает кожная чувствительность, что может служить основанием для ранней и своевременной диагностики лепры.
Симптомы лепры других разновидностей выражены в различном соотношении (пограничные состояния).
Поражения периферической нервной системы раньше или позже обнаруживаются при всех формах лепры. Особенность лепрозных невритов - их восходящий характер и островковый (рамускулярный) тип расстройства чувствительности, что обусловлено разрушением нервных окончаний в очагах высыпаний, поражением кожных веточек нервов и отдельных нервных стволов. Чаще всего именно поражение периферической нервной системы приводит к инвалидности (отсутствие кожных видов чувствительности, амиотрофия, контрактуры, параличи, нейротрофические язвы, остеомиелит, мутиляции, лагофтальм).
После внедрения в практику эффективных противолепрозных препаратов лепра перестала фигурировать в качестве причин смерти, а показатели средней продолжительности жизни у больных лепрой превышают таковые в остальной популяции.

[8], [9], [10], [11], [12], [13]
Читайте также:

