Псевдотуберкулез что это такое у детей лечение
Обновлено: 19.04.2024
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
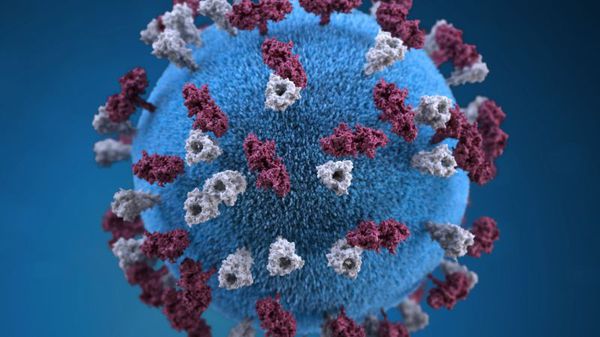
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
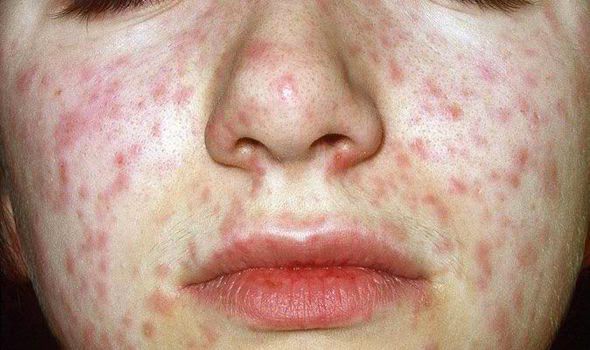
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
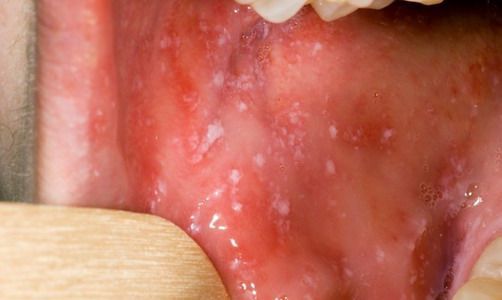
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Туберкулез у детей – специфическое инфекционно-воспалительное поражение различных тканей и органов, вызываемое микобактериями туберкулеза. Основными клиническими формами туберкулеза у детей служат ранняя и хроническая туберкулезная интоксикация, первичный туберкулезный комплекс, туберкулезный бронхоаденит, острый милиарный туберкулез; реже встречаются туберкулезный менингит, мезаденит, туберкулез периферических лимфоузлов, кожи, почек, глаз, костно-суставной системы. Диагностика туберкулеза у детей включает микроскопию, бакпосев, ПЦР исследование биологических сред; постановку туберкулиновых проб, рентгенографию, томографию, бронхоскопию и пр. При туберкулезе у детей показано назначение туберкулостатических препаратов.
МКБ-10
Общие сведения

Причины
Микобактерия туберкулеза (туберкулезная палочка, палочка Коха) благодаря наличию кислотоустойчивой стенки может сохранять жизнеспособность и вирулентность в различных условиях внешней среды – при высушивании, замораживании, воздействии кислот, щелочей, антибиотиков и т. п. Способность к образованию L-форм обусловливает широкий диапазон изменчивости морфологических свойств и приспосабливаемость к существованию в различных условиях. Высокопатогенными для человека являются 2 вида возбудителя: Mycobacterium tuberculosis humans (человеческого типа) и Mycobacterium bovis (бычьего типа).
Микобактерии туберкулеза могут попадать в организм ребенка аэрогенным, алиментарным, контактным, смешанным путем, в соответствии с чем образуется первичный очаг воспаления. У детей может иметь место внутриутробное трансплацентарное инфицирование туберкулезом или итранатальное, во время родов при аспирации околоплодных вод.
К группе повышенного риска по заболеваемости туберкулезом принадлежат дети:
- не получившие вакцинацию БЦЖ в период новорождённости;
- ВИЧ-инфицированные;
- длительно получающие лечение гормонами, цитостатиками, антибиотиками;
- проживающие в неблагоприятных санитарно-эпидемиологических и социальных условиях;
- часто болеющие дети;
- страдающие сахарным диабетом и др.
В большинстве случае дети заражаются туберкулезом дома и в семье, однако возможны эпидемические вспышки в детских садах и школах, внутрибольничное инфицирование, заражение в других общественных местах. Наиболее восприимчивыми к туберкулезу оказываются дети в возрасте до 2-х лет – для них характерны генерализованные формы инфекции (милиарный туберкулез, туберкулезный сепсис). Среди детей старше 2-х лет чаще встречается туберкулез органов дыхания (75% случаев), значительно реже – все другие формы.
Патогенез
Вначале туберкулез у детей манифестирует как общая инфекция, затем при благоприятных для возбудителя условиях развиваются очаги поражения (туберкулезные бугорки) в том или ином органе. Исходом первичного туберкулезного процесса может служить полное рассасывание, фиброзная трансформация и кальцинация очагов, где нередко сохраняются живые микобактерии туберкулеза. При реинфицировании происходит обострение и прогрессирование туберкулезного процесса, нередко с диссеминацией микобактерий и образованием множественных очагов в других органах (вторичный туберкулез).
Классификация
Классификация форм туберкулеза у детей учитывает клинико–рентгенологические признаки, течение, протяженность (локализацию) процесса:
I. Ранняя и хроническая туберкулезная интоксикация детей и подростков.
II.Туберкулезное поражение органов дыхания у детей:
- первичный туберкулезный комплекс
- туберкулезный бронхоаденит (туберкулез внутригрудных лимфатических узлов)
- туберкулез легких (милиарный, диссеминированный, инфильтративный, очаговый, кавернозный, фиброзно-кавернозный, цирротический, туберкулема)
- туберкулезный плеврит
- туберкулез трахеи, туберкулез бронхов, верхних дыхательных путей и др.
III.Туберкулез других локализаций у детей:
- туберкулез нервной системы (туберкулезный менингит, миелит, лептоменингит, менингоэнцефалит)
- костно-суставной туберкулез
- туберкулез органов мочеполовой системы
- туберкулез кожи и подкожной клетчатки
- туберкулез кишечника, брюшины и брыжеечных лимфоузлов
- туберкулез периферических лимфоузлов
- туберкулез глаз (кератит, кератоконъюнктивит, эписклерит, хориоретинит, иридоциклит)
По периоду течения туберкулезного процесса различают фазу инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления. По факту бацилловыделения различают туберкулезный процесс с выделением M. tuberculosis (БК+) и без выделения M. tuberculosis (БК ).
В рамках данного обзора остановимся на основных формах туберкулеза органов дыхания у детей. Туберкулез почек, туберкулез гортани, генитальный туберкулез рассмотрены в соответствующих самостоятельных статьях.
Симптомы туберкулеза у детей
Ранний период первичной туберкулезной инфекции
Начальная фаза взаимодействия возбудителя и макроорганизма длится от 6 до 12 месяцев от момента инфицирования ребенка микобактериями туберкулеза. В этом периоде выделяют бессимптомный этап (около 6-8 недель) и вираж туберкулиновых проб - переход реакции Манту из отрицательной во впервые положительную. Ребенок с виражом туберкулиновых реакций подлежит направлению к фтизиатру и наблюдению специалистом в течение года. В дальнейшем у таких детей сохраняется состояние инфицированности микобактериями туберкулеза либо, при неблагоприятных условиях, развивается та или иная локальная форма туберкулеза.
Туберкулезная интоксикация детей и подростков
Представляет собой промежуточную форму между первичным инфицированием и развитием локального туберкулезного процесса, определяемого рентгенологическими и другими методами. Клиническое течение данной формы туберкулеза у детей характеризуется неспецифическими проявлениями: недомоганием, раздражительностью, ухудшением аппетита, головной болью, тахикардией, диспепсией, остановкой или снижением массы тела, склонностью к интеркуррентным заболеваниям (ОРВИ, бронхитам).
Если признаки туберкулезной интоксикации у детей сохраняются более 1 года, состояние расценивается как хроническое.
Первичный туберкулезный комплекс
Данная форма туберкулеза у детей характеризуется триадой признаков: развитием специфической реакции воспаления в очаге внедрения инфекции, лимфангитом и поражением региональных лимфоузлов. Развивается при сочетании массивности и высокой вирулентности туберкулезной инфекции со снижением иммунобиологических свойств организма. Первичный туберкулезный комплекс может локализоваться в легочной ткани (95%), кишечнике, реже – в коже, миндалинах, слизистой оболочке носа, в среднем ухе.
Заболевание может начинаться остро или подостро; маскироваться под грипп, острую пневмонию, плеврит либо протекать бессимптомно. Клинические проявления включают интоксикационный синдром, субфебрилитет, кашель, одышку. Изменения в первичном очаге проходят инфильтративную фазу, фазу рассасывания, уплотнения и кальцинации (формирования очага Гона).
Туберкулезный бронхоаденит
Бронхоаденит или туберкулез внутригрудных лимфатических узлов у детей протекает со специфическими изменениями лимфоузлов корня легкого и средостения. Частота этой клинической формы туберкулеза у детей достигает 75-80%.
Кроме субфебрилитета и симптомов интоксикации, у ребенка появляется боль между лопаток, коклюшеподобный или битональный кашель, экспираторный стридор, обусловленные сдавлением увеличенными внутригрудными лимфоузлами трахеи и бронхов. При осмотре обращает внимание расширение подкожной венозной сети в верхних отделах груди и спины.
Осложнениями туберкулезного бронхоаденита у детей могут являться эндобронхит, ателектазы или эмфизема легких. Данный клинический вариант туберкулеза у детей требует дифференциации с саркоидозом Бека, лимфогранулематозом, лимфосаркомой, неспецифическими воспалительными аденопатиями.
Диагностика
- Скрининг на туберкулез. В настоящее время для массового выявление туберкулеза среди детей в качестве основных скрининг-тестов используются проба Манту с 2 ТЕ и диаскин-тест. При желании родителей они могут быть заменены на исследования крови на туберкулез (T-spot, квантиферон-тест). В возрасте 15 и 17 лет подросткам выполняется профилактическая флюорография.
- Рентгенография грудной клетки. При различных формах туберкулеза органов дыхания у детей позволяет визуализировать изменения во внутригрудных лимфоузлах или легких. При необходимости исследование дополняется линейной или компьютерной томографией органов грудной полости.
- Эндоскопия.Бронхоскопия ребенку необходима для оценки косвенных признаков туберкулезного процесса (выявления признаков эндобронхита, деформации трахеи и бронхов увеличенными лимфоузлами) и получения смывов для исследований.
- Лабораторная диагностика. Для выделения возбудителя из различных биологических сред (мокроты, мочи, испражнений, крови, плевральной жидкости, промывных вод бронхов, отделяемого костных секвестров, спинномозговой жидкости, мазка из зева и мазка с конъюнктивы) осуществляется микроскопическое, бактериологическое, ИФА, ПЦР-исследование. Забор и исследование материала на КУБ производится не менее 3 раз.
- Специфическая диагностика. В условиях диспансера детям с подозрением на инфицированность или туберкулез проводится индивидуальная туберкулинодиагностика (повторная реакция Манту, проба Пирке, проба Коха).
Лечение туберкулеза у детей
Принципы терапии туберкулеза у детей подразумевают поэтапность, преемственность и комплексность. Основные этапы включают лечение в условиях стационара, специализированного санатория и противотуберкулезного диспансера. Длительность курса терапии составляет в среднем 1,5-2 года. Важная роль в организации лечения туберкулеза у детей отводится санитарно-диетическим мероприятиям (высококалорийному питанию, пребыванию на свежем воздухе, обучению режиму кашля).
Комплексная терапия туберкулеза у детей включает химиотерапевтическое, хирургическое и реабилитационное воздействие. Режим специфического противотуберкулезного лечения (комбинация препаратов, длительность приема, необходимость госпитализации) определяется детским фтизиатром на основании формы заболевания и наличия бацилловыделения.
Дети с виражом туберкулезных реакций не нуждаются в госпитализации и лечатся амбулаторно одним противотуберкулезным препаратом (изониазидом, фтивазидом) в течение 3-х месяцев. Диспансерное наблюдение продолжается 1 год, после чего при отрицательных данных клинико-лабораторного обследования ребенок может быть снят с учета. В остальных случаях в соответствии с индивидуальными показаниями используются комбинации из 2-х, 3-х и 4-х и более противотуберкулезных препаратов, основными из которых являются стрептомицин, рифампицин, изониазид, пиразинамид и этамбутол. Курс лечения туберкулеза у детей подразделяется на фазу интенсивной терапии и фазу поддерживающей терапии.
В случае сохранения выраженных остаточных явлений через 6-8 месяцев после активной терапии туберкулеза у детей решается вопрос о хирургическом вмешательстве.
Прогноз и профилактика
Исходом и лечения может являться значительное улучшение, улучшение, отсутствие перемен, ухудшение течения туберкулеза у детей. В большинстве случаев при правильном лечении достигается полное выздоровление. Серьезный прогноз туберкулеза может ожидаться у детей раннего возраста, при диссеминации процесса, развитии туберкулезного менингита.
Специфическая профилактика туберкулеза у детей начинается в период новорожденности и продолжается в подростковом возрасте (см. Вакцинация против туберкулеза). Большую роль в вопросе профилактики туберкулеза у детей играет систематическая туберкулинодиагностика, улучшение санитарно-гигиенических условий, рациональное вскармливание, физическое закаливание детей, выявление взрослых больных туберкулезом.
Врожденный туберкулез – инфекционное заболевание, вызываемое микобактериями туберкулеза при их попадании от инфицированной матери к плоду во время беременности. Проявляется дыхательной недостаточностью у новорожденного, вялостью и плохим аппетитом, лихорадкой, гепатоспленомегалией, в трети случаев присоединяется менингит. С целью постановки диагноза проводятся туберкулиновые пробы, лабораторное исследование крови, возбудитель также выявляется в моче и других биологических жидкостях. Основа терапии врожденного туберкулеза – противотуберкулезные препараты, одновременно проводится лечение органной недостаточности и иммунотерапия.
МКБ-10
Общие сведения
Врожденный туберкулез – крайне редко встречающаяся патология в современной педиатрии. Достоверно зафиксировано несколько сотен случаев внутриутробного инфицирования плода. Возбудитель инфекции – микобактерия туберкулеза, впервые выделена и описана Робертом Кохом в 1882 году, им же в 1890 году был получен туберкулин, который по настоящее время используется в диагностике заболевания. Микобактерии обладают высокой устойчивостью к любым внешним воздействиям, включая физические, химические, температурные методы дезинфекции.
Врожденный туберкулез чаще встречается в развивающихся странах, в социально-неблагополучных семьях. Актуальность врожденного туберкулеза обусловлена ростом общей заболеваемости туберкулезом среди населения страны. Кроме того, отсутствие симптоматики с рождения и неспецифические клинические признаки затрудняют своевременную диагностику. Это, в свою очередь, повышает риск смертельного исхода от врожденного туберкулеза.

Причины
Врожденный туберкулез также может развиться при аспирации околоплодных вод, в которых присутствуют микобактерии, если инфильтраты на плаценте вскрываются непосредственно в амниотическую жидкость. Для аспирационного пути инфицирования характерно формирование первичного очага в легких, кишечнике, среднем ухе. Риск заражения врожденным туберкулезом повышается, если у матери имеются сопутствующие патологии, особенно снижающие иммунитет, например, ВИЧ-инфекция, а также при наличии неблагоприятных социальных факторов (плохие жилищные и санитарные условия, асоциальный образ жизни и др.).
Симптомы врожденного туберкулеза
Если инфицирование плода микобактериями происходит в первом триместре беременности, как правило, случается выкидыш или мертворождение. В остальных случаях ребенок обычно рождается недоношенным либо маловесным. В первые дни специфические клинические проявления врожденного туберкулеза отсутствуют. Симптоматика начинает проявляться только спустя 3-4 недели после рождения. Отмечается нарастающая дыхательная недостаточность, при тяжелых формах развивается респираторный дистресс-синдром. Характерна вялость или беспокойство, плохой аппетит, повышение температуры до фебрильной.
Врожденный туберкулез сопровождается гепатоспленомегалией, имеет место желтуха. Лимфаденопатия выявляется примерно у 40% детей с врожденным туберкулезом. В 30% случаев присоединяется менингит, при этом возникает запрокидывание головы назад, ригидность затылочных мышц. Возможна повышенная возбудимость или угнетение ЦНС. У каждого пятого больного врожденным туберкулезом наблюдаются выделения из наружных слуховых проходов. Редко встречается геморрагический синдром и папулезные высыпания на коже.
Диагностика
Диагностика заболевания затруднена отсроченным проявлением признаков инфекции и во многом неспецифической симптоматикой. Педиатр может заподозрить врожденный туберкулез, исходя из анамнеза матери. Если диагноз был поставлен женщине во время беременности, ребенок после родов должен находиться отдельно от матери до полного исключения внутриутробного заражения. При появлении первых симптомов врожденного туберкулеза физикальный осмотр позволяет обнаружить учащенное дыхание, увеличение размеров печени и селезенки, может отмечаться желтуха, повышение температуры. Пальпируются увеличенные лимфоузлы: подключичные, подмышечные и др.
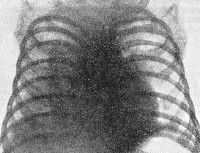
В анализе крови – признаки воспаления и гипербилирубинемия, часто диагностируется анемия. На рентгенограмме органов грудной клетки наблюдаются диссеминированные очаги затемнения, что говорит о скоплении микобактерий в легких. Туберкулиновые пробы (проба Манту, Пирке, диаскин-тест) положительные, однако в биологических жидкостях (кровь, моча, мокрота) возбудитель может не выявляться еще в течение нескольких недель. Чувствительность и специфичность ИФА-тестов in vitro (квантиферон-тест, Т-Спот) у детей младшего возраста может быть вариативной.
Проводится УЗИ внутренних органов - так можно обнаружить гепатоспленомегалию и очаг туберкулезного воспаления в печени. Нейросонография обязательно включается в комплекс диагностических мероприятий. При подозрении на менингит проводится спинномозговая пункция и анализ ликвора на содержание микобактерий.
Лечение врожденного туберкулеза
Терапия заболевания начинается с момента постановки точного диагноза, но здесь есть исключения. При тяжелых формах врожденного туберкулеза туберкулиновые пробы могут давать отрицательные результаты, однако если диагноз подтвержден у матери, возможно начало лечения ребенка без лабораторного подтверждения, необходимо только согласие родителей. Во всех случаях врожденного туберкулеза показана госпитализация, консультация фтизиатра. Формы заболевания с выраженной органной недостаточностью и неврологическими нарушениями требуют лечения в условиях отделения детской реанимации.
Одновременно со специфической терапией назначаются десенсибилизирующие и антигистаминные препараты, иммунотерапию и витамины группы B. При выраженной дыхательной недостаточности показана кислородотерапия. Если присоединяется вторичная бактериальная инфекция, в частности менингит, проводится антибиотикотерапия. В зависимости от локализации очагов инфекции к лечению врожденного туберкулеза подключаются узкие специалисты: невролог, оториноларинголог, гастроэнтеролог.
Прогноз и профилактика
Прогноз в целом благоприятный, кроме осложненных форм врожденного туберкулеза. При соответствующей терапии инфильтраты в легких рассасываются, выздоровление наступает в среднем через 9-12 месяцев. В четверти случаев заболевание заканчивается формированием узлов и кальцификатов в лимфатических узлах, чаще внутригрудных. Профилактика врожденного туберкулеза включает раннюю диагностику инфекции у беременных, особенно если это женщины из социально-неблагополучных семей. Когда диагноз будущей матери подтвержден, становится возможным назначение терапии до родов.
Наличие заболевания у беременной еще не означает, что плод инфицирован. Для этого обязательным является туберкулезное поражение плаценты, поскольку передача микобактерий происходит трансплацентарным путем. Поэтому своевременно проведенная терапия позволяет снизить риск врожденного туберкулеза. Раннюю диагностику облегчает ежегодная флюорография. Важную роль играет планирование беременности, если активная форма туберкулеза у женщины подтверждена раньше.
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).

Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).

Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).

При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Врожденный туберкулез – инфекционное заболевание, вызываемое микобактериями туберкулеза при их попадании от инфицированной матери к плоду во время беременности. Проявляется дыхательной недостаточностью у новорожденного, вялостью и плохим аппетитом, лихорадкой, гепатоспленомегалией, в трети случаев присоединяется менингит. С целью постановки диагноза проводятся туберкулиновые пробы, лабораторное исследование крови, возбудитель также выявляется в моче и других биологических жидкостях. Основа терапии врожденного туберкулеза – противотуберкулезные препараты, одновременно проводится лечение органной недостаточности и иммунотерапия.
МКБ-10

Общие сведения
Врожденный туберкулез – крайне редко встречающаяся патология в современной педиатрии. Достоверно зафиксировано несколько сотен случаев внутриутробного инфицирования плода. Возбудитель инфекции – микобактерия туберкулеза, впервые выделена и описана Робертом Кохом в 1882 году, им же в 1890 году был получен туберкулин, который по настоящее время используется в диагностике заболевания. Микобактерии обладают высокой устойчивостью к любым внешним воздействиям, включая физические, химические, температурные методы дезинфекции.
Врожденный туберкулез чаще встречается в развивающихся странах, в социально-неблагополучных семьях. Актуальность врожденного туберкулеза обусловлена ростом общей заболеваемости туберкулезом среди населения страны. Кроме того, отсутствие симптоматики с рождения и неспецифические клинические признаки затрудняют своевременную диагностику. Это, в свою очередь, повышает риск смертельного исхода от врожденного туберкулеза.

Причины
Врожденный туберкулез также может развиться при аспирации околоплодных вод, в которых присутствуют микобактерии, если инфильтраты на плаценте вскрываются непосредственно в амниотическую жидкость. Для аспирационного пути инфицирования характерно формирование первичного очага в легких, кишечнике, среднем ухе. Риск заражения врожденным туберкулезом повышается, если у матери имеются сопутствующие патологии, особенно снижающие иммунитет, например, ВИЧ-инфекция, а также при наличии неблагоприятных социальных факторов (плохие жилищные и санитарные условия, асоциальный образ жизни и др.).
Симптомы врожденного туберкулеза
Если инфицирование плода микобактериями происходит в первом триместре беременности, как правило, случается выкидыш или мертворождение. В остальных случаях ребенок обычно рождается недоношенным либо маловесным. В первые дни специфические клинические проявления врожденного туберкулеза отсутствуют. Симптоматика начинает проявляться только спустя 3-4 недели после рождения. Отмечается нарастающая дыхательная недостаточность, при тяжелых формах развивается респираторный дистресс-синдром. Характерна вялость или беспокойство, плохой аппетит, повышение температуры до фебрильной.
Врожденный туберкулез сопровождается гепатоспленомегалией, имеет место желтуха. Лимфаденопатия выявляется примерно у 40% детей с врожденным туберкулезом. В 30% случаев присоединяется менингит, при этом возникает запрокидывание головы назад, ригидность затылочных мышц. Возможна повышенная возбудимость или угнетение ЦНС. У каждого пятого больного врожденным туберкулезом наблюдаются выделения из наружных слуховых проходов. Редко встречается геморрагический синдром и папулезные высыпания на коже.
Диагностика
Диагностика заболевания затруднена отсроченным проявлением признаков инфекции и во многом неспецифической симптоматикой. Педиатр может заподозрить врожденный туберкулез, исходя из анамнеза матери. Если диагноз был поставлен женщине во время беременности, ребенок после родов должен находиться отдельно от матери до полного исключения внутриутробного заражения. При появлении первых симптомов врожденного туберкулеза физикальный осмотр позволяет обнаружить учащенное дыхание, увеличение размеров печени и селезенки, может отмечаться желтуха, повышение температуры. Пальпируются увеличенные лимфоузлы: подключичные, подмышечные и др.
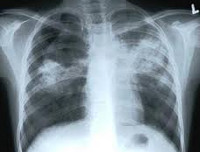
В анализе крови – признаки воспаления и гипербилирубинемия, часто диагностируется анемия. На рентгенограмме органов грудной клетки наблюдаются диссеминированные очаги затемнения, что говорит о скоплении микобактерий в легких. Туберкулиновые пробы (проба Манту, Пирке, диаскин-тест) положительные, однако в биологических жидкостях (кровь, моча, мокрота) возбудитель может не выявляться еще в течение нескольких недель. Чувствительность и специфичность ИФА-тестов in vitro (квантиферон-тест, Т-Спот) у детей младшего возраста может быть вариативной.
Проводится УЗИ внутренних органов - так можно обнаружить гепатоспленомегалию и очаг туберкулезного воспаления в печени. Нейросонография обязательно включается в комплекс диагностических мероприятий. При подозрении на менингит проводится спинномозговая пункция и анализ ликвора на содержание микобактерий.
Лечение врожденного туберкулеза
Терапия заболевания начинается с момента постановки точного диагноза, но здесь есть исключения. При тяжелых формах врожденного туберкулеза туберкулиновые пробы могут давать отрицательные результаты, однако если диагноз подтвержден у матери, возможно начало лечения ребенка без лабораторного подтверждения, необходимо только согласие родителей. Во всех случаях врожденного туберкулеза показана госпитализация, консультация фтизиатра. Формы заболевания с выраженной органной недостаточностью и неврологическими нарушениями требуют лечения в условиях отделения детской реанимации.
Одновременно со специфической терапией назначаются десенсибилизирующие и антигистаминные препараты, иммунотерапию и витамины группы B. При выраженной дыхательной недостаточности показана кислородотерапия. Если присоединяется вторичная бактериальная инфекция, в частности менингит, проводится антибиотикотерапия. В зависимости от локализации очагов инфекции к лечению врожденного туберкулеза подключаются узкие специалисты: невролог, оториноларинголог, гастроэнтеролог.
Прогноз и профилактика
Прогноз в целом благоприятный, кроме осложненных форм врожденного туберкулеза. При соответствующей терапии инфильтраты в легких рассасываются, выздоровление наступает в среднем через 9-12 месяцев. В четверти случаев заболевание заканчивается формированием узлов и кальцификатов в лимфатических узлах, чаще внутригрудных. Профилактика врожденного туберкулеза включает раннюю диагностику инфекции у беременных, особенно если это женщины из социально-неблагополучных семей. Когда диагноз будущей матери подтвержден, становится возможным назначение терапии до родов.
Наличие заболевания у беременной еще не означает, что плод инфицирован. Для этого обязательным является туберкулезное поражение плаценты, поскольку передача микобактерий происходит трансплацентарным путем. Поэтому своевременно проведенная терапия позволяет снизить риск врожденного туберкулеза. Раннюю диагностику облегчает ежегодная флюорография. Важную роль играет планирование беременности, если активная форма туберкулеза у женщины подтверждена раньше.
Читайте также:

