Пульс-терапия онихомикоза возможна при применении
Обновлено: 18.04.2024
ГОУ ДПО Российская медицинская академия последипломного образования
Интермиттирующие схемы тербинафина в лечении микозов дерматофитной этиологии
Журнал: Клиническая дерматология и венерология. 2013;11(5): 11‑16
Касихина Е.И. Интермиттирующие схемы тербинафина в лечении микозов дерматофитной этиологии. Клиническая дерматология и венерология. 2013;11(5):11‑16.
Kasikhina EI. Intermittent terbinafine regimens in the treatment of mycoses of dermatophyte etiology. Klinicheskaya Dermatologiya i Venerologiya. 2013;11(5):11‑16. (In Russ.).
ГОУ ДПО Российская медицинская академия последипломного образования
Представлены результаты зарубежных и отечественных клинических исследований, посвященных эффективности и безопасности разных режимов пульс-терапии тербинафином при лечении поверхностных микозов дерматофитной этиологии.
ГОУ ДПО Российская медицинская академия последипломного образования
Дерматофитные инфекции, особенно онихомикоз, прочно занимают нишу среди наиболее часто встречающихся дерматологических заболеваний. Долгие годы онихомикоз не лечился или поддавался терапии с трудом. Только в последние десятилетия с появлением хорошо известных оральных системных противогрибковых препаратов удалось значительно повысить эффективность лечения. Традиционно системная терапия дерматофитий рекомендована при распространенном, рецидивирующем, хроническом процессе, плохо отзывающемся на применение топических антимикотиков. Конвенциональные схемы применения системных препаратов для лечения онихомикоза предусматривают длительный прием и ассоциируются у пациентов с токсичностью и низким комплаенсом. Это объясняется прежде всего отсутствием точных данных о продолжительности терапии и степени выздоровления. Так, например, в Европе и Северной Америке стандартная схема лечения онихомикоза с использованием тербинафина представляет собой 3-месячный курс с дозой 250 мг/сут. В Японии лечение дерматофитного онихомикоза обычно проводят тербинафином в дозе 125 мг/сут в течение 5—6 мес. Очевидно, что в практической микологии существует потребность в разработке новых высокоэффективных режимов с хорошей переносимостью. В связи с этим в зарубежной микологической практике увеличился спектр доступных доз для перорального применения, а также были разработаны методы прерывистого лечения (пульс-терапии) и кратковременной терапии, которые могут заменить долгосрочное непрерывное использование препаратов для перорального применения [1—3].
В России для проведения пульс-терапии традиционно используют итраконазол. Показано, что пульс-терапия итраконазолом является эффективным способом лечения и характеризуется хорошей приверженностью пациентов лечению [4, 5]. Однако при длительной терапии грибковых поражений ногтей пальцев стоп, вызванных дерматофитами, тербинафин оказался эффективнее итраконазола. На основании результатов локальных постклинических наблюдений программы LION можно сделать вывод о том, что через 5 лет после начала терапии количество рецидивов у пациентов, принимавших итраконазол, было приблизительно в 2 раза больше, чем у больных, принимавших тербинафин. При этом у пациентов, ранее лечившихся итраконазолом, анализы которых в период наблюдения оказались положительными, при переходе на тербинафин-терапию выявлен хороший уровень клинического и микологического исцеления [6]. Исследования, проведенные по проблеме затраты/эффективность, в течение которых в пяти из шести стран тербинафин был признан приоритетным, тоже основываются на программе LION. Согласно данным клинического исследования, коэффициент цена/эффективность тербинафина был благоприятнее, чем у итраконазола [7].
Фармакокинетические свойства тербинафина близки к таковым итраконазола. Кроме того, фунгицидная активность тербинафина делает его идеальным препаратом для лечения дерматофитного онихомикоза. При пероральном применении тербинафина в дозе 250 мг/сут в течение 6—12 нед данное вещество сохраняется в ногтевой пластинке в течение дополнительных 30—36 нед в концентрациях, превышающих минимальную ингибирующую для большинства видов дерматофитов [8, 9]. Исходя из этих данных, исследователи предположили, что проведение пульс-терапии тербинафином может быть эффективным при лечении онихомикоза [10—16].
В зарубежной практике для лечения онихомикоза применяют несколько схем пульс-терапии с использованием тербинафина: недельную интермиттирующую терапию (500 мг/сут 1 нед в течение 4 мес), по принципу аналогичной пульс-терапии итраконазолом, однократную (1000 мг одномоментно 1 раз в месяц в течение 4 мес), месячную интермиттирующую терапию (по 250 мг/сут в течение месяца, последующий месяц без антимикотика, затем в течение 4 нед повторный курс тербинафина в дозе 250 мг/сут) [17].

Первые публикации, посвященные эффективности однократных доз системных антимикотиков и пульс-терапии тербинафином, появились в 90-е годы XX века [10—12]. В 1996 г. А. Tosti и соавт. [11] опубликовали данные открытого рандомизированного исследования сравнительной эффективности интермиттирующей терапии дерматофитного онихомикоза тербинафином и итраконазолом. После ежедневного приема тербинафина в дозе 250 мг в течение 4 мес показатель эффективности лечения по микологическим показателям составил 95,0%, после 4 циклов пульс-терапии тербинафином в дозе 500 мг/сут — 80,0% и после проведения 4 циклов пульс-терапии итраконазолом в дозе 400 мг/сут — 76,0%, при этом значимые статистические различия между данными тремя группами отсутствовали. При проведении 4 циклов пульс-терапии тербинафином в дозе 500 мг/сут Е. Alpsoy и соавт. [12] получили хорошие результаты, сопоставимые с таковыми при непрерывном приеме тербинафина по 250 мг/сут в течение 3 мес. В таблице представлены результаты сравнительных исследований разных режимов тербинафина и итраконазола. Всего в данных исследованиях участвовали 1073 пациента. Выборка исследований основывалась на длительности наблюдения за больными, прошедшими курс лечения. Несомненно, это лучше отражает картину ежедневной клинической практики, чем проецирование данных только на завершивших исследование больных.
В большинстве исследований оценка излеченности процесса проводилась на основании результатов микологических исследований (посева и микроскопии). Норму клинического выздоровления оценить трудно, поскольку в анализируемых научных трудах относительно клинического исцеления применены разные критерии. Довольно часто ногти остаются деформированными, неразвитыми или имеют отклонения от нормы даже после микологического выздоровления. Как правило, авторы берут за основу длину здорового ногтя, процентное соотношение его площади, обобщенную норму выздоровления или долю ногтей, выздоровление которых превышает 90% [16, 18]. Именно поэтому данные, отражающие результаты клинического выздоровления в таблице, варьируют в широком диапазоне.
A. Gupta и соавт. [19] при проведении метаанализа эффективности постоянного и интермиттирующего режимов тербинафина при лечении онихомикоза стоп сделали вывод, что результаты микологического излечения лучше при применении непрерывных схем, чем при пульс-терапии. В то же время авторы рекомендовали режим пульс-терапии как завершающий этап пролонгированного приема тербинафина, значительно повышающий его эффективность.
В нашей стране прерывистая схема еще не получила широкого признания [20]. В исследовании, проведенном И.Г. Богуш и соавт. [21], клиническая и микологическая эффективность после 6 циклов пульс-терапии тербинафином в дозе 500 мг/сут составила 67,3%. Положительный опыт применения Экзифина методом пульс-терапии представлен в монографии В.М. Рукавишниковой. Однако автор отметила лучшую переносимость высоких доз при приеме оригинального тербинафина [22]. Выбор Экзифина не был случайным: это воспроизведенный аналог тербинафина, который давно (с 1999 г.) существует на российском рынке и еще в 8 странах, а также имеет солидную доказательную базу эффективности и безопасности [22, 23].
Так, по данным китайских исследователей Y. Hu и соавт. [24], факторами, влияющими на приверженность лечению среди пациентов с онихомикозом, явились возраст, степень тяжести поражения ногтевой пластины (оценивалась по индексу SCIO или КИОТОС) и схема терапии. Все пациенты в данном исследовании (330 человек) были рандомизированы на три группы: пролеченные по схеме пульс-терапии итраконазолом (А), получавшие тербинафин в постоянном режиме (В) и по схеме пульс-терапии (С). Средняя частота комплаенса составила всего 55,15%. Частота негативного отношения больных к рекомендациям врача в группах А, В и С составила 22,73, 21,43 и 23,15% соответственно (различия показателей статистически недостоверны; p>0,1). Большинство негативных реакций на врачебные назначения приходилось на 1-й месяц терапии.
Сопротивление пациента лечению напрямую зависит от того, насколько врачебные назначения вмешиваются в привычный распорядок жизни.
В среднем только 1 /3 пациентов в точности соблюдают все врачебные рекомендации. Согласно систематическому обзору [25], объединившему результаты 76 исследований, комплаентность ухудшается параллельно увеличению частоты приема/применения лекарственных средств: при необходимости однократного приема врачебные рекомендации соблюдают 79% пациентов, двукратного — 69%, трехкратного — 65%. Неудивительно, что в исследовании В. Sanmano и соавт. [14], предусматривавшем комбинацию недельной пульс-терапии тербинафином в дозе 250 мг/сут и ежедневного местного нанесения 1% крема тербинафина, были получены высокие результаты клинического и микологического излечения (83,7%), а также продемонстрированы хорошие показатели приверженности пациентов данной схеме лечения.
Еще один параметр, который приходится учитывать практикующему специалисту, — переносимость и безопасность длительного приема антимикотика. Большинство ученых [26—31] отмечали, что применение интермиттирующих режимов с использованием тербинафина наилучшим образом решает эту проблему, демонстрируя высокую клиническую и микологическую эффективность.
Использование режимов пульс-терапии тербинафином не ограничивается только терапией онихомикоза. Интересны результаты интермиттирующей схемы лечения дерматофитии гладкой кожи туловища, использованной V. Shivakumar и соавт. [32] (1 таблетка (250 мг) тербинафина 1 раз в 3 сут, курс 7 таблеток). По окончании лечения клиническое выздоровление наблюдали у 93,4% пациентов. Через 3 мес клиническое и микологическое излечение составило 91,3%. Микологическое исследование включало микроскопию и получение культуры гриба на декстрозном агаре Сабуро.
Заключение
Вышеприведенный анализ данных отдельных исследований, а также метаанализов, обобщающих результаты применения интермиттирующих режимов с использованием тербинафина, однозначно отражает международное стремление к разработке протоколов оптимального лечения. Благодаря систематизации опыта коллег можно определить показания для использования пульс-терапии тербинафином:
1) онихомикоз дерматофитной этиологии у пациентов с низкой приверженностью терапии;
2) применение в качестве завершающего этапа пролонгированного приема тербинафина при лечении онихомикоза стоп;
3) дерматофитии гладкой кожи и волосистой части головы, обусловленные Microsporum spp. и Trichophyton spp.
Этиотропное лечение онихомикозов бывает местным, когда противогрибковый препарат наносят на пораженный ноготь, или системным, когда препарат принимают внутрь. Каждый из подходов имеет свои преимущества и недостатки и свой перечень показаний и ограничений. Прежде чем приступить к описанию существующих средств местной и системной терапии и методик их применения, мы приведем главные характеристики этих средств и основания для их назначения [7].
Системная терапия
Системная терапия обеспечивает проникновение препаратов в ногти через кровь. Хотя она не позволяет сразу создавать в ногте такие высокие концентрации, как при местном нанесении, поступление препарата в ногтевое ложе и в матрикс при системной терапии гарантировано. Кроме того, многие системные препараты накапливаются в матриксе ногтя в концентрациях, намного превосходящих минимальные подавляющие концентрации (МПК), и способны сохраняться там после окончания лечения.
Ограничением к применению системной терапии является риск побочных, иногда токсических, явлений, связанный с длительным, многомесячным приемом препаратов. Поэтому беременным и кормящим матерям, лицам с заболеваниями печени или лекарственной аллергией системная терапия не показана. С появлением современных противогрибковых препаратов (например, Орунгал - итраконазол) и прогрессивных методик их применения риск развития побочных и токсических эффектов значительно сократился [8].
Местная терапия
Местная терапия позволяет создавать на поверхности ногтя очень высокие концентрации противогрибкового препарата. Такие концентрации, фунгицидные для большинства возбудителей онихомикоза, невозможно создать при системном назначении, поскольку это было бы сопряжено с токсическим действием на организм больного. При местном же нанесении препарат не всасывается в системный кровоток, поэтому такое лечение безопасно. Главное преимущество местной терапии - отсутствие побочных и токсических эффектов, наблюдаемых при применении системных препаратов. Второе преимущество - заведомо широкий спектр применения практически любого местного антимикотика вследствие того, что его концентрация превосходит концентрацию системных средств на 3-4 порядка.
Недостатком местной терапии является то, что при нанесении препарата на поверхность ногтя он не всегда достигает возбудителя - гриба, расположенного в ногтевом ложе, и, тем более, в матриксе. Чтобы провести препарат к зараженному ногтевому ложу при явлениях гиперкератоза прибегают к вспомогательным средствам - кератолитикам, удалению ногтевой пластинки, чисткам ложа. Если затронут матрикс, лечение местными средствами заведомо неэффективно. Кроме того, местная терапия более трудоемка. При поражении многих или всех ногтей целесообразно назначение системных препаратов.
Комбинированная терапия
О комбинированной терапии мы говорим, когда местное лечение сочетают с системным. Цели применения комбинированной терапии могут быть различными. Чаще всего местное лечение сочетают с системным, чтобы сократить дозировки и сроки назначения системного препарата, тем самым сокращая и риск побочных эффектов. Кроме того, местные препараты можно использовать для противорецидивной профилактики после лечения системным препаратом. Наконец, назначение местного препарата может расширять этиологические показания к применению системного препарата более узкого спектра действия.
1.2. Клиническая оценка онихомикозов и принципы терапии
Как показано данными мировой литературы и нашими исследованиями, при выборе и определении длительности лечения онихомикоза необходимо учитывать клиническую форму заболевания, выраженность подногтевого гиперкератоза при его дистальной форме, а также степень вовлечения ногтя, т.е. длину пораженной дистальной части ногтя от свободного края (1/3, 2/3 ногтевой пластинки и тотальное поражение). Выраженный гиперкератоз препятствует как доступу местных средств к ногтевому ложу, так и поступлению системных средств через ложе в ногтевую пластинку. Важность гиперкератоза как фактора, в значительной степени определяющего тактику лечения, неоднократно рассматривалась нами ранее. В частности, для подтверждения наличия проводника и устойчивого резервуара инфекции, т.е. полостей в кератотических массах и ногтевом ложе при выраженном гиперкератозе, нами было проведено исследование у больных онихомикозом с выраженными явлениями гиперкератоза при помощи системы видеодер-матоскопии "VideoScan". Данным методом нами были получены фотографии при достаточно большом увеличении фронтальной стороны пораженного ногтя с видимым просветом крупных полостей (рис. 1).
Рис. 1.
Видеодерматоскопическая картина гиперкератотических изменений при онихомикозе.
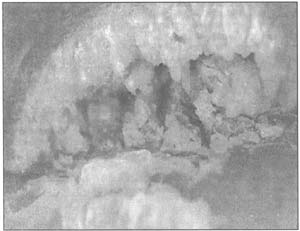
Таким образом, нам удалось получить наглядное свидетельство существования полостей под ногтевой пластинкой на клиническом материале без необходимости выполнять биопсию ногтя. Подобные полости под ногтевой пластинкой зачастую недоступны для действия противогрибковых средств. Это делает кератолитическую терапию - устранение подногтевого гиперкератоза - непременным условием излечения многих случаев онихомикоза.
Длина поражения указывает на его давность и возможность вовлечения в него матрикса. Эти параметры - клиническая форма, длина пораженной части и степень гиперкератоза - были использованы при разработке индекса для клинической оценки онихомикозов - КИОТОС.
Индекс представляет собой универсальную систему принятия терапевтических решений при онихомикозе. Каждой клинической форме онихомикоза, длине пораженной части ногтя и степени подногтевого гиперкератоза соответствует балл единой трехбалльной шкалы градации. Эти факторы оцениваются совместно с факторами, определяющими скорость роста ногтя: локализацией поражения и возрастом пациента. Совокупность указанных параметров составляет особую математическую формулу индекса КИОТОС, дающую диапазон значений. Терапевтический подход вырабатывается соответственно полученным значениям КИОТОС.
Для выбора метода терапии и расчета продолжительности системной терапии наиболее удобно определять индекс КИОТОС не с помощью расчетной формулы или таблицы значений, а по специально разработанной линейке (рис. 2).
Рис. 2.
Внешний вид линейки для расчета индекса КИОТОС.
Вращая круги линейки, врач сопоставляет имеющиеся клиническую форму поражения, длину вовлечения и степень гиперкератоза с локализацией поражения и возрастом больного и в прорези линейки получает значение КИО-ТОС. Схема и продолжительность лечения подбирается в зависимости от полученного значения (табл. 1).
Таблица 1.
Схемы системной противогрибковой терапии, определяемые по индексу КИОТОС [9]
В комбинированной терапии стараются сочетать преимущества местной и системной терапии, избегая недостатков каждого из этих методов. Чаще всего средства местной и системной терапии сочетаются по желанию изобретательного врача, стремящегося повысить эффективность доступных ему методов лечения или сделать лечение более безопасным и удобным (табл. 9).
Таблица 9.
Факторы, влияющие на выбор комбинированной терапии
Категория
Факторы
Объективные клинические характеристики онихомикоза
Значения КИОТОС >16
Поражение отдельных медленно растущих ногтей. Безуспешная или недостаточно эффективная монотерапия системными или местными препаратами
Любые состояния, вынуждающие отменить системную терапию в дальнейшем
Возраст > 50 лет. Медленно растущие ногти
Несогласие пациента на длительную местную или системную терапию. Социально-экономические особенности, делающие невозможной полноценную системную или местную монотерапию
Само понятие "комбинированная терапия онихомикоза" воспринимается по-разному. Одни вслед за A. Polak-Wyss и др. зарубежными авторами подразумевают под этим сочетание местных и системных препаратов, вообще разных антимикотиков, как в комбинированной терапии глубоких микозов. Другие понимают комбинированную терапию как сочетание системной противогрибковой терапии с любыми приемами местной терапии онихомикозов (местные антимикотики и антисептики, кератолитики, удаление ногтя). Мы склоняемся к последнему определению, не включая в него, впрочем, механического удаления пораженных частей ногтевой пластинки, которое может производить сам пациент во время системной монотерапии.
3.1. Обоснование комбинированной этиотропной терапии
Теоретическими предпосылками сочетания различных антимикотиков являются возможный синергизм и расширение спектра их противогрибкового действия.
Синергизм действия проявляется в повышении эффективности от сочетания противогрибковых препаратов, обладающих разным механизмом действия. Как правило, это сочетание антимикотика - ингибитора синтеза эргостерола (из группы аллиламинов, азолов, или аморолфина) - с антимикотиком иного механизма действия (гризеофульвином или циклопироксом). Возможно сочетание 2 ингибиторов синтеза эргостерола, действующих на разных стадиях этого синтеза (например азолов или аморолфина с тербинафином). Большой выбор местных и системных противогрибковых средств - ингибиторов синтеза эргостерола делает возможным множество вариантов сочетания препаратов. В настоящее время доказан синергизм действия аморолфина с гризеофульвином, кетоконазолом и другими системными препаратами.
Расширения спектра действия системных препаратов, не обладающих его достаточной широтой, можно достичь за счет назначения местных средств. Те концентрации, которые создаются при нанесении местных средств, превосходят МПК в тысячи раз и губительны для большинства возбудителей. Кроме того, нами в 1998 г. была показана возможность последовательного назначения 2 системных препаратов разной широты спектра применения: тербинафина и итраконазола, позднее подтвержденная Gupta и соавт. (2001). Комбинации с расширением спектра действия препаратов целесообразно назначать при инфекциях смешанной или неизвестной этиологии.
3.2. Виды и возможности комбинированной этиотропной терапии
Мы выделяем 2 разновидности комбинированной этиотропной терапии: параллельную и последовательную. При параллельной комбинированной терапии оба препарата, системный и местный, применяют одновременно. Продолжительность лечения ими может быть одинаковой или различной. В последнем случае системный препарат дают на ограниченное время, а местный назначают и после его отмены. Большинство изученных комбинированных схем (табл. 10) относятся именно к параллельной терапии [5].
Внедрение методик комбинированного лечения возродило к жизни гризео-фульвин и кетоконазол, которые с появлением современных препаратов были исключены из списка средств выбора при онихомикозах. Несмотря на то,
что использование указанных препаратов в наши дни резко сократилось, их сочетание с готовыми или экстемпоральными местными формами антими-котиков либо антисептиков может стать выходом для той части пациентов, которой недоступны современные средства.
Таблица 10.
Исследования эффективности комбинированной этиотропной терапии онихомикоза
Авторы, год
Системный препарат, доза, схема назначения
Местный препарат, доза, схема назначения
Сергеев А.Ю., Сергеев Ю.В., 1998
Флуконазол (Дифлюкан), 150 мг/сут, 1 раз в неделю в течение 3 мес
Аморолфин 5% (Лоцерил), 1 раз в неделю в течение 6 мес
Сергеев Ю.В., Сергеев А.Ю., 1998
Тербинафин (Ламизил), 250 мг/сут, 1 0 дней с последующим 10-дневным интервалом в течение 3 мес
Аморолфин 5% (Лоцерил), 1 раз в неделю в течение 4-5 мес
Сергеев Ю.В., Владимиров В. В., 1996
Тербинафин (Ламизил), 250 мг/сут, 10 дней с последующим 10-дневным интервалом в течение 10 нед (3 мес)
Циклопирокс 8% (Батрафен), 1 раз в неделю в течение 3-5 мес
Вагап с соавт., 2000
Тербинафин (Ламизил), 250 мг/сут, ежедневно в течение 1 ,5 или 3 мес
Аморолфин 5% (Лоцерил), 1 раз в неделю в течение 15 мес
Комбинированная терапия позволит повысить эффективность и ряда генериков современных системных противогрибковых средств, использование которых при онихомикозе было изучено недостаточно.
Следующим преимуществом комбинированного лечения является сокращение его сроков при сохранении эффективности лечения. Это делает системную терапию онихомикозов более безопасной и удобной. Назначение местных препаратов во время и после приема системных средств позволяет, во-первых, сократить продолжительность любых схем и, во-вторых, повысить эффективность укороченных и прерывистых схем.
Комбинированные схемы позволяют на 6-8 мес сократить срок лечения гризеофульвином и кетоконазолом.
Возможность сокращения продолжительности терапии современными системными антимикотиками за счет их комбинации с местными средствами изучена недостаточно. Так, при использовании тербинафина это не удалось [Вагап с соавт, 2000]. На основании собственного опыта мы можем заключить, что этот эффект может быть достигнут только при поражении относительно быстро растущих ногтей. В прочих случаях эффективной может оказаться интермиттирующая терапия (например, использование тербинафина 7-, 10- или 14-дневными циклами с промежутками аналогичной продолжительности). В связи с исключительно долгим сохранением итраконазола в ногтях мы не считаем целесообразным использование данного препарата в схемах параллельной комбинированной терапии. Широкий спектр действия и особенности фармакокинетики обусловливают высокую эффективность итраконазола уже при монотерапии.
3.3. Последовательная комбинированная терапия на основе КИОТОС
Последовательная комбинированная терапия онихомикоза заключается в том, что местный препарат назначается не одновременно с системным средством, а после него, так что процесс является двухфазным. Преимущество последовательной комбинированной терапии представляется нам очевидным, поскольку отпадает необходимость назначения местного препарата в начале лечения, на фазе системной терапии. Принцип последовательной комбинированной терапии - сохранение эффекта системных препаратов после их отмены до отрастания здоровой ногтевой пластинки за счет назначения местных средств. Однако в этом случае возникает вопрос: когда следует начинать местную терапию? Неясным и в данном случае, и при параллельной комбинированной терапии остается срок, в течение которого следует назначать местный антимикотик.
С внедрением индекса КИОТОС как средства для принятия терапевтического решения при онихомикозе стало возможным рассчитывать последовательные комбинации системных и местных препаратов. Сначала с помощью КИОТОС или его клинической части (КИ) врач определяет необходимый принцип лечения. Если требуется комбинированная противогрибковая терапия (значение КИ равно 3 или 4, значение КИОТОС - от 12 до 20), назначают системный противогрибковый препарат по стандартной схеме, например 3 цикла пульс-терапии или 3 мес укороченной схемы с тербинафином. Через 9-12 мес, в зависимости от значения КИОТОС, т.е. скорости роста ногтя, врач снова оценивает состояние ногтей. Если наступает клиническое улучшение и сохраняющиеся изменения соответствуют значениям КИ 1-2 (КИОТОС - не более 6), назначают местную терапию до отрастания здоровой ногтевой пластинки.
Особое преимущество последовательной комбинированной терапии проявляется при поражении многих ногтевых пластинок, включая медленно растущие (например, на больших пальцах). В данном случае системной терапии по стандартной схеме достаточно для быстро растущих ногтей. На ногти больших пальцев по достижении соответствующих значений КИОТОС дополнительно назначают местные противогрибковые средства. Например: у больного поражены ногти всех пальцев стоп. Значение КИОТОС для больших пальцев стоп равно 18 (нужна комбинированная терапия), а для осталь-12 (достаточно системной монотерапии). Назначают системный препарат. Через 12 мес на ногти больших пальцев назначают местную терапию до отрастания здоровой ногтевой пластины.
Нами была показана эффективность так называемой комбинированной пульс-терапии: назначения флуконазола по 150 мг 1 раз в неделю, а после его отмены - лака "Лоцерил" [Sergeev Y.V., Sergeev A.Y., 2001]. Таким путем удается избежать излишнего назначения местного препарата в начале лечения.
Общее преимущество и параллельной, и последовательной комбинированной терапии заключается в снижении вероятности рецидива. При назначении местного препарата на срок до отрастания здоровой ногтевой пластины удается покрыть тот период, когда концентрация системного антимико-тика ниже необходимой, а в ногте еще сохраняются элементы гриба.
3.4. Комбинированная терапия с удалением пораженных структур ногтя
В практике отечественных дерматологов очень часто удаление пораженных структур ногтя с помощью кератолитических пластырей и чисток ногтевого ложа производится в дополнение к назначению системных препаратов. С одной стороны, это обусловлено традицией, поскольку раньше, при наличии лишь относительно малоэффективных системных антимикотиков, без удаления ногтевой пластинки обойтись было нельзя. С другой стороны, значительную часть пациентов в настоящее время составляют пожилые с длительно существующим онихомикозом, обусловленным Т. rubrum, и, как правило, с более или менее выраженным гиперкератозом. Для таких пациентов назначение системных препаратов, продолжительность приема которых превышает стандартную схему, является нежелательным как в силу сопутствующих заболеваний и фоновых состояний, так и по причине невысокой ком-плаентности и социально-экономических особенностей пациентов. Кроме того, выраженный гиперкератоз зачастую обесценивает системную терапию у любых пациентов даже при продолжительном назначении системных препаратов и сочетании их с местными антимикотиками. В аморфной толще роговых масс, расположенных между пластинкой и ложем ногтя, в полостях и расщелинах сохраняются скопления грибов, зачастую недосягаемые для системных антимикотиков. В системе КИОТОС абсолютными показаниями к удалению пораженных частей ногтя являются значения выше 20 (КИ=5).
i этих случаях целесообразно сочетание кератолитической терапии или удаления ногтя с коротким курсом системной терапии. Назначение стандартных схем в дополнение к удалению ногтевых пластин с помощью кера-толитического пластыря и чисток ногтевого ложа оправдано лишь в тех случаях, когда поражено много ногтей, а удаляют ногтевые пластины лишь у одного или нескольких - наиболее измененных или медленно растущих. В прочих случаях достаточно назначения короткого курса системного антимикотика, например 1 цикла пульс-терапии итраконазолом (400 мг/сут в течение 1 нед). Тем самым ликвидируется источник возбудителя на коже, в том числе на участках, окружающих ноготь. Поскольку источник возбудителя в ногте - ногтевая пластинка и кератотические массы под ней удаляются, длительная системная терапия для данного ногтя не нужна. Если комбинация с местными антимикотиками позволяет предотвратить рецидив инфекции, т.е. ее возобновление за счет выживших в ногте грибов, то сочетание системной терапии с удалением ногтевых пластин проводится также для того, чтобы избежать реинфекции - проникновения возбудителя из других ногтей или окружающей кожи. Хирургическое удаление ногтевых пластин, на наш взгляд, имеет немного преимуществ перед кератолитиками как метод удаления полостей, содержащих скопления гриба.
После удаления ногтевых пластин возможно лечение и только местными противогрибковыми средствами до отрастания здорового ногтя, однако вероятность реинфекции в данном случае выше, чем при сочетании с системной терапией. Возможна также сочетанная с удалением ногтевой пластины параллельная или последовательная комбинированная этиотропная терапия. Преимущества различных видов комбинированной терапии приведены в табл. 11.
Таблица 11.
Преимущества разных видов комбинированной терапии
Для цитирования: Сравнение непрерывного лечения тербинафином с пульс-терапией итраконазолом при онихомикозах стоп. РМЖ. 2001;11:482.
Для системной терапии онихомикозов в настоящее время используют тербинафин (Ламизил) из группы аллиламинов, обладающий фунгицидным действием, и итраконазол (Орунгал), относящийся к триазолам и оказывающий фунгистатический эффект. Лечение тербинафином обычно проводят непрерывно в течение 12 нед, итраконазол применяют непрерывно (в те же сроки) или в течение 1 нед каждого месяца на протяжении 3–4 мес (пульс-терапия), причем пульс-терапию ряд авторов считают столь же эффективной, как и непрерывное лечение итраконазолом или тербинафином. В проспективном многоцентровом двойном слепом рандомизированном исследовании изучена эффективность и безопасность непрерывного лечения тербинафином в сравнении с пульс-терапией итраконазолом у больных онихомикозами стоп. В исследовании, проводившемся в течение 72 нед, принимали участие 35 центров 6 стран Европы. Группу изучения составили 496 больных в возрасте от 18 до 75 лет с наличием клинически и микологически подтвержденного онихомикоза стоп, вызванного дерматофитами. Больные были рандомизированы в 4 параллельные группы и получали лечение тербинафином 250 мг/сут в течение 12 (группа Т12) или 16 нед (Т16) или итраконазолом 400 мг/сут (4 капсулы по 100 мг) в течение 1 нед каждого месяца на протяжении 3 или 4 месяцев (группы И3 и И4).
Первичным критерием эффективности являлась частота микологического излечения, определяемого на основании отрицательных результатов микроскопических и культуральных исследований материала, взятого из целевых пораженных ногтей (ногтя большого пальца стопы). Частота микологического излечения оценивалась через 72 нед наблюдения. Вторичными критериями эффективности служили частота клинического излечения (100% очищение ногтя), частота полного излечения (микологического и клинического), клиническая эффективность (микологическое излечение, отрастание не менее 5 мм нового ногтя, не пораженного микозом) и общая оценка, которую давали врач и больной.
Частота микологического излечения через 72 недели составила: 75,7% и 80,8% в группах Т12 и Т16, 38,3% и 49,1% в группах И3 и И4 (см. рис.). Частота клинического излечения при любом из режимов лечения тербинафином была достоверно выше по сравнению с пульс-терапией итраконазолом (р<0,0022). На протяжении всего исследования (вплоть до 72-й недели) частота микологического и клинического излечения в обеих группах тербинафина продолжала повышаться, тогда как в группах итраконазола она не менялась.
Рис. Частота микологического излечения (в %)
Сообщили о нежелательных явлениях 236 больных (55, 61, 60 и 60 в группах Т16, Т12, И3, И4 соответственно). Характеристики нежелательных явлений для всех 4 групп достоверно не различались и не выходили за рамки известных профилей безопасности обоих препаратов.
Результаты лечения оценили как хорошие или очень хорошие 79-85% врачей и больных в группах тербинафина и лишь 44-55% - в группах итраконазола.
Проведенное исследование показало, что лечение тербинафином 250 мг/сут в течение 12 или 16 нед обеспечивает большую частоту микологического и клинического излечения по сравнению с пульс-терапией итраконазолом через 72 нед наблюдения.
Одним из возможных объяснений более высокой эффективности тербинафина в данном исследовании являются описанные в литературе различия фунгицидной и фунгистатической концентраций обоих препаратов. Тербинафин оказывает фунгицидное действие в отношении дерматофитов, и его минимальная фунгицидная концентрация (МФК) составляет примерно 0,004 мкг/мл. Итраконазол же оказывает фунгистатическое действие, и его средняя МФК в отношении дерматофитов составляет примерно 0,6 мкг/мл. При лечении тербинафином в ногте создаются концентрации препарата, в 100 раз превышающие его МФК, в то время как при применении итраконазола концентрация препарата в ногте находится лишь на границе между фунгистатической и фунгицидной концентрацией. Колебания концентраций итраконазола, наблюдаемые у разных больных, могут ухудшать результаты лечения, в то время как применение тербинафина, несмотря на значительные колебания концентраций, обеспечивает уничтожение патогенного возбудителя. Терапевтическое преимущество тербинафина более наглядно проявилось именно в данном исследовании, так как в него были включены больные, имевшие тяжелый онихомикоз с относительно большой распространенностью поражения и длительным течением заболевания.
Литература:
По материалам: E.G.V. Evans, B. Sigurgeirsson. Double blind, randomised study of continuous terbinafine compared with intermittent itraconazole in treatment of toenail onychomycosis. // British Medical Journal, 1999; 318: 1031-1035.
Для цитирования: Потекаев Н.Н., Жукова О.В., Цыкин А.А., Сирмайс Н.С. Опыт успешного лечения онихомикозов итраконазолом (Итразол®). РМЖ. Медицинское обозрение. 2014;22(24):1790.
Онихомикоз – широко распространенное среди населения хроническое грибковое поражение ногтей, вызываемое патогенными грибами рода Trichophyton, Epidermophyton, дрожжеподобными грибами рода Candida, плесневыми грибами. Данное заболевание является одним из самых распространенных во всем мире. Так, по различным статистическим данным, частота онихомикоза составляет от 2 до 18,5%, а в старшей возрастной группе после 60 лет – до 50% [1–4], хотя на деле распространение зависит от социальных и климатических условий, профессии, пола, а также растет пропорционально возрасту, поэтому истинная цифра заболеваемости гораздо выше 20% [5, 6].
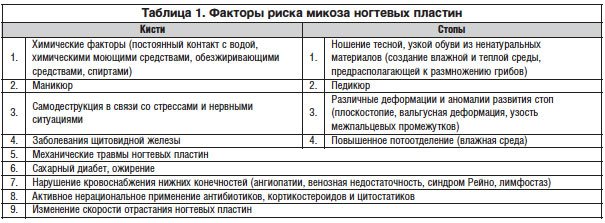
Существует достаточно много факторов риска для возникновения онихомикозов, таких как плотная и тесная обувь, занятия спортом, повышенная потливость стоп, хроническая внутрисемейная инфекция, сахарный диабет, различные деформации стопы, нарушение кровоснабжения нижних конечностей (ангиопатии, венозная недостаточность, синдром Рейно, лимфостаз) и др. [7]. Основные факторы риска указаны в таблице 1.
Первичное поражение ногтевых пластин грибами наблюдается редко, чаще онихомикозы являются одним из клинических проявлений микозов стоп или кистей.
Всех возбудителей онихомикозов принято делить на 3 основные группы:
1. Дерматомицеты. Было отмечено, что около 20 видов дерматофитов могут вызывать поражение ногтевых пластин, но в настоящее время наиболее частым возбудителем онихомикозов является красный трихофитон (T. rubrum). Так, в России дерматомицеты определяются в среднем в 75% случаев [8], в Канаде – в 87% [9], в Германии – в 65% [10]. Эти грибы обладают выраженной кератофильностью за счет протеолитических ферментов, позволяющих им проникать в кожу и ногти, а также разрушать и усваивать кератин. Поражение начинается обычно со свободного или бокового края ногтя, при этом основной микотический процесс идет в ложе ногтя. Ногтевая пластинка утолщается, имеет желтоватую окраску и зазубренный край, наблюдается подногтевое скопление роговых масс (подногтевой гиперкератоз), ногтевой валик не поражен. На кистях поражение ногтей встречается реже и представлено, как правило, онихолизисом за счет нарушения соединения ложа с пластинкой ногтя из-за утолщения рогового слоя с дистального края. Патологический процесс, постепенно распространяясь к проксимальному краю, захватывает весь ноготь полностью.
2. Дрожжеподобные грибы рода Candida. На долю кандидоза ногтей приходится около 10–15% от всех онихомикозов. Для дрожжевой онихии характерна комбинация ее с паронихией – воспаление околоногтевого валика с выделением из-под него небольшого количества гноя. Отек и утолщение валика приводят к тому, что кутикула ногтя отделяется от его дорсальной поверхности с последующим исчезновением эпонихиона. Сам ноготь при этом теряет блеск, становится желтоватым, неровным, с поперечными бороздами, чаще с проксимальной части или боковых участков. Следует отметить, что при кандидозе ногтей процесс чаще начинается с кистей, хотя в последнее время наблюдается и частое изолированное поражение Candida ногтевых пластин стоп.
3. Плесневые грибы, из которых чаще выявляются Aspergillus spp., Fusarium spp., Scytalidium spp., Acremonium spp., Scopulariopsis brevicaulis [11]. Особенностями поражения ногтей плесневыми грибами являются изменение цвета ногтевой пластины от желтого и зеленого до красного и черного, истончение и тусклость ногтей.
При анализе 231 случая в МНПЦДК ДЗМ при культуральном обследовании наблюдается несколько иная картина, и в последнее время в посевах все чаще стали высеваться дрожжевые и плесневые грибы. Данные наших наблюдений представлены на рисунке 1.
Возможно, эти данные можно связать с модным течением индустрии красоты – наращиванием ногтевых пластин, покрытием ногтей гелями, акрилом или гель-лаком Shellac, но это требует дальнейшего изучения и отслеживания.
Клинически различают три типа поражения ногтевых пластин [3, 12, 13], данная классификация разработана А.М. Ариевичем (1967 г.).
При нормотрофическом типе онихии наблюдается частичное изменение ногтевых пластинок в виде краевого поражения или полос в толще ногтя белого или желтоватого цвета (рис. 2).
При гипертрофическом типе, наблюдаемом чаще на стопах, ногтевая пластинка утолщается, легко крошится со свободного края, ломается, отмечается подногтевой гиперкератоз, могут наблюдаться белые или желтоватые полосы (рис. 3).
Атрофический тип (онихолитический) характеризуется значительным разрушением или истончением ногтевой пластинки, которая лишь частично сохраняется у ногтевого валика, ноготь становится тусклым. Часто наблюдается отхождение ногтевой пластины от ногтевого ложа (рис. 4).
В последнее время в клинической практике чаще применяют классификацию онихомикозов N. Zaias (1972 г.), в которой выделены 4 формы: дистальная (дистально-латеральная) подногтевая, поверхностная (поверхностная белая), проксимальная подногтевая, тотальная дистрофическая.
У детей онихомикоз зачастую представлен изменениями, характерными и для заболеваний ногтей негрибковой природы: так, поверхность ногтей часто шероховатая, подногтевой гиперкератоз встречается редко, форма ногтя зачастую не меняется. Наиболее часто у детей выявляется онихомикоз, вызванный Candida spp. (рис. 5).
Дифференциальный диагноз проводят с теми дерматозами, при которых в процесс могут вовлекаться ногтевые пластинки: псориаз, красный плоский лишай, экзема и др., а также с ониходистрофией, которая, по статистическим данным, встречается в 3–4 раза чаще, чем микоз ногтевых пластин [7].
Диагностика сводится к клиническим проявлениям, микроскопии и выделению культуры гриба на питательных средах (среда Сабуро). В последнее время иногда применяют ПЦР- диагностику, но широкого распространения этот метод не получил в связи со своей чувствительностью только к дерматомицетам.
Существует три основных метода терапии микоза ногтевых пластин.
Первый – местная терапия, заключается в нанесении противогрибковых средств (кремов, растворов, лаков) на поверхность ногтя и околоногтевых валиков. Этот метод исключает воздействие активного вещества на весь организм в целом и взаимодействие с другими препаратами, принимаемыми пациентами, но было отмечено, что наружные средства не всегда достигают возбудителя или дерматофитомы, полостного образования на ногте, тем самым только приостанавливая процесс, но не излечивая его.
Второй метод – системные препараты, которые принимаются пациентами согласно инструкции или указаниям врача несколько месяцев по изученным и рекомендуемым схемам. В данном случае необходимо тщательно следить за пациентами в связи с тем, что препараты могут влиять на другие органы и системы, а также может присутствовать индивидуальная непереносимость того или иного препарата с возможным развитием токсикоаллергической реакции. В то же время, системные препараты способны через кровь достигнуть матрикса ногтя, костномозгового канала пальцев, но в большинстве своем не обладают фунгицидным действием и не способны убрать дерматофитому. Первоначальное мнение о высокой токсичности препаратов для системной терапии микозов в настоящее время сменилось опытом их применения в различных ситуациях, разработкой более четких критериев ограничения терапии для различных фармакологических групп антимикотиков.
При лечении онихомикоза более стойкий терапевтический эффект достигается при применении третьего метода – комбинации удаления ногтей по любой методике (механическим путем или с применением кератолитиков), наружного лечения антимикотическими растворами, лаками, кремами и системными противогрибковыми препаратами (тербинафин, итраконазол, кетоконазол, флуконазол и др.), однако системные препараты необходимо назначать только после биохимического анализа крови.
Врачу на приеме, ориентируясь на возраст, пол пациента, тип онихомикоза, сопутствующие заболевания, а также свой опыт, необходимо подобрать курс терапии. При том, что на фармацевтическом рынке представлен огромный арсенал противогрибковых средств, оригинальные препараты не всегда финансово доступны пациентам, а ряд препаратов может быть противопоказан пожилым больным или отягощенным пациентам, и по этой причине некоторые больные и вовсе готовы отказаться от лечения. Одним из методов уменьшения затрат на лечение является использование дженериков. Для системной терапии онихомикозов чаще всего применяются тербинафин и итраконазол, которые способны накапливаться и сохраняться в ногтях, высокоэффективны и, как правило, хорошо переносятся большинством пациентов.
Ранее было установлено, что итраконазол приводит к гибели гриба посредством своего активного действия на синтез эргостерола, фосфолипидов и триглицеридов клеточной стенки грибов, что ведет к нарушению функции мембран, накоплению в грибковой клетке 14-метилированных стеринов и токсичных эндопероксидов, набуханию клеток и разрушению клеточных органелл. Поэтому препараты итраконазола заняли свою нишу среди наиболее часто рекомендуемых препаратов для лечения онихомикоза, делая максимально возможным излечение грибковой инфекции более чем у 95% пациентов.
Материалы и методы
Под наблюдением находились 48 пациентов с онихомикозом стоп и кистей со множественным поражением ногтей от 5 до 14, в возрасте 35–52 лет, из них было 23 женщины и 25 мужчин (рис. 6).
Давность заболевания составляла от 7 мес. до 23 лет. У 29 пациентов наблюдался гипертрофический тип онихии, у 10 – нормотрофический, у 9 – онихолитический тип (табл. 2).
Полученные данные говорят о том, что в нашей выборке больше мужчин, чем женщин, а это указывает на популяризацию здорового образа жизни и то, что мужчины стали более бережно и тщательно следить за собой во всех аспектах, включая здоровье. Следует отметить, что, несмотря на то, что обращаемость мужчин на прием повысилась, женщины во всех возрастах приходят с меньшими поражениями и меньшим количеством пораженных ногтей. И если мужчины чаще связывают поражение ногтей со спортом, травмами и узкой обувью, то женщины все чаще стали отмечать появление изменений ногтей после посещения салонов красоты с покрытием ногтей разными гелями и лаками.
Часть пациентов (5 человек) ранее проходили лечение по поводу онихомикоза наружными и системными препаратами с хорошим эффектом, остальные обратились первично, терапии у врачей не получали, но самостоятельно большинство из них (34 человека) применяли различные средства наружной терапии без видимого улучшения (табл. 3).
В нашей выборке у всех пациентов диагноз был подтвержден как микроскопически, так и культурально. При этом материал для микроскопии и посева брался из глубоких слоев ногтя – там, где находится зона активного микотического процесса, после специальной подготовки с помощью распаривающих ванночек и герметизации тканевым пластырем за несколько дней до исследования.
Для объективности мы рассматривали три равные группы, согласно выделенным при посеве грибам – дерматомицетам, Candida spp. и плесневым грибам (табл. 4).
Перед началом терапии всем пациентам проводили комплексное обследование, которое включало общий и биохимический анализ крови, общий анализ мочи, кровь на сахар.
Параметры исключения пациентов:
– период беременности и лактации;
– возраст до 18 и старше 55 лет;
– пациенты с хроническими заболеваниями печени и почек, с серьезными соматическими заболеваниями, включая онкологию;
– пациенты, которые получали системную терапию различными антимикотиками менее полугода назад;
– изменения крови и мочи с существенными отклонениями от нормы, требующие дообследования;
– пациенты, не желающие проходить терапию препаратами, назначаемыми внутрь.
Всем пациентам вне зависимости от группы при гиперкератотическом типе онихомикоза проводили чистку аппаратным методом (скалеры, фрезы) с оставлением вентральной ногтевой пластинки либо кератолитиками (бифоназол). При других типах онихии чистка ногтевых пластин не проводилась.
Итразол® (итраконазол) назначался по схеме пульс-терапии по 2 капсулы 100 мг 2 р./сут 7 дней с последующим трехнедельным перерывом, 3–4 пульса в зависимости от степени поражения ногтевых пластин. Наружно во всех группах назначался раствор бифоназол 2 р./сут на протяжении всего лечения. Дезинфекция обуви проводилась 1 раз в неделю противогрибковым аппаратом для обработки обуви Timson.
На каждом приеме осуществлялась оценка субъективного состояния пациентов и переносимости препарата с фиксацией нежелательных явлений. С целью контроля терапии на повторных приемах проводилось измерение протяженности нарастания здоровой части ногтя с фиксацией в амбулаторных картах.
Таким образом, препарат Итразол® может быть рекомендован для широкого практического применения в связи с его высокой эффективностью, безопасностью, хорошей переносимостью и доступной стоимостью по сравнению с аналогами и оригинальным препаратом.





Читайте также:

