Рак почки и туберкулез легких
Обновлено: 17.04.2024
Рак легких и туберкулез. Туберкулез как причина рака легкого.
Проблема взаимоотношения между раком и туберкулезом органов дыхания уже давно привлекает к себе внимание, однако и до настоящего времени ее нельзя считать полностью разрешенной. Начиная с середины XIX века продолжается дискуссия о том, предрасполагает ли туберкулез к заболеванию бронхогенным раком и встречается ли последний чаще у лиц с туберкулезными изменениями легких по сравнению с остальным населением.
Так, Rokitansky (1881), Pearle с соавт. (1929), В. И. Брауде (1968) устанавливают наличие антагонизма между этими заболеваниями. В. А. Добрынин (I960), А. Я. Цигельник и др. (1968) и др. отрицают взаимосвязь между ними. Schwartz (1956), iBarth (1962), Bohlke (1965), Hackl (1967), A.E. Рабухин (1958, 1962), С. Я. Хейфец (1962), Е. Б. Плопский (1968), Р. Раданов (1974) и др. полагают, что при наличии туберкулезных изменений в легких частота развития бронхогенного рака у больных выше по сравнению с лицами, у которых отсутствуют такие патологические изменения в органах дыхания. Это противоречие мнений обусловлено прежде всего значительной неоднородностью как клинических, так и патоморфологических данных.
Значительной амплитудой характеризуются и показатели, полученные на основании клинико-рентгенологических наблюдений.
Имеет значение различный клинический состав больных в лечебных учреждениях того или иного профиля (больницах, клиниках, санаториях). Среди умерших от рака органов дыхания, например, в психиатрических больницах туберкулез был обнаружен у 10%, а среди находившихся в противотуберкулезных лечебных учреждениях — у 31%.
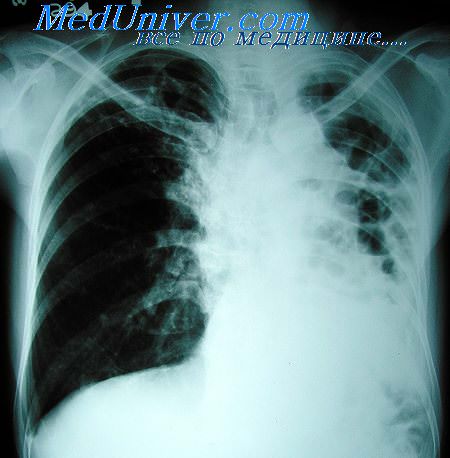
Различные клиницисты и патоморфологи неодинаково оценивают характер и степень активности туберкулезных изменений. Одни учитывают только активные распространенные и прогрессирующие формы процесса, другие принимают во внимание, кроме того, ограниченные старые очаги, кальцинаты в легких и лимфатических узлах, рубцы и плевральные сращения. Но и при дифференцированном подходе к определению характера патоморфологических изменений частота обнаружения активного туберкулеза на секционном материале, по данным ряда авторов, различна.
Вероятно, на величине этих показателей также сказывается влияние упомянутых выше факторов, т. е. возрастно-полового состава умерших и профиля лечебных учреждений, в которых они находились.
Кроме того, на вопрос о частоте сочетания рака и туберкулеза легких нельзя дать исчерпывающий ответ, если основываться на данных о больпых, находящихся только в стационарных лечебных учреждениях. Его нельзя решить даже по секционным данным, так как рак легких может иметь место не только у умерших от туберкулеза, но и у излечившихся от него. Вот почему наиболее правильный ответ на этот вопрос может быть получен лишь на основании сопоставления диспансерных материалов, касающихся всего контингента больных туберкулезом органов дыхания, с численностью больных раком легкого среди всего населения того же района, города или страны с учетом, конечно, и умерших от этих заболеваний.
С этой целью мы изучили контингента: взрослых больных туберкулезом легких, состоявших в 1967, 1969 и 1973 гг. на учете по I и II группам наблюдения в 8 противотуберкулезных диспансерах. Данные о заболевании их -первичным бронхогенным раком были сопоставлены со сведениями о частоте рака легкого среди всего взрослого населения соответствующих районов города. Детальному анализу подверглись материалы о наиболее репрезентативной группе мужчин старше 40 лет, так как у них наиболее часто возникает первичный рак легких.
При сопоставлении интенсивных показателей было установлено, что в 1967 — 1969 гг. среди больных туберкулезом органов дыхания рак легких встретился в 4—4,5 раза чаще по сравнению с соответствующей возрастно-половой группой всего населения. В 1973 г. это различие еще больше возросло: у лиц 40—49 лет первичный рак легкого отмечался в 4,9 раза чаще, 50—59 лет — в 7,5 раза, 60 лет и старше — в 6,6 раза чаще.
Почти такую же закономерность удалось выявить при анализе материалов флюорографического обследования 81350 человек в том же 1973 г. И в этом случае оказалось, что у мужчин старше 40 лет с туберкулезными изменениями в легких рак выявлялся в 4 раза чаще, чем у всех мужчин той же возрастной группы.
Некоторые закономерности во взаимоотношении между туберкулезом и раком легких мы могли также установить при наблюдении за 300 больными туберкулезом и раком легких. При этом выяснилось, что периферический рак встречается почти столь же часто (49,7%), как центральный (50,3%), причем преимущественно у лиц старшего возраста и главным образом среди мужчин. Туберкулезный процесс у этих больных был различным как по клинической форме, так и по степени его активности.
Рак и туберкулез мочеполовой системы (обзор литературы и клиническое наблюдение)
Туберкулез рассматривали как процесс, антагоничный раку. Развитие опухоли в почке, пораженной туберкулезом, считается необычайно редким, практически невозможным процессом.
Проведены анализ литературы по сочетанному/последовательному поражению органов мочеполовой системы туберкулезом и раком и собственное клиническое наблюдение.
Описана история болезни пациента 72 лет, который обратился к врачу по поводу нарушения мочеиспускания. Ранее болел туберкулезом легких и предстательной железы, был излечен. Уровень простатспецифического антигена – 11 нг/мл. На уретропростатограмме обнаружена крупная каверна предстательной железы с обызвествлением. Выполнена биопсия предстательной железы; гистологически – солидно-гландулярный рак по шкале Глисона 7 (3+4). Признаков туберкулезного воспаления обнаружено не было. Проведена радикальная простатэктомия; каверны железы на разрезе были заполнены крупными фрагментами обызвествившегося казеоза.
Патоморфологическое исследование операционного материала выявило пролиферативный железистый рак простаты с инвазией в капсулу обеих долей. В семенных пузырьках – прорастание в мышечный слой.
Туберкулез может создавать предпосылки для развития злокачественной опухоли. В любом случае повышение уровня ПСА является показанием к биопсии простаты, особенно если у пациента в анамнезе был длительный инфекционно-воспалительный процесс в предстательной железе.
Литература
1. Feeney D., Quesada E.T., Sirbasku D.M., Kadmon D. Transitional cell carcinoma in a tuberculous kidney: case report and review of the literature. J Urol. 1994;151(4):989–991.
2. Chin S.N., Foster T., Char G., Garrison A. Concomitant Urothelial Cancer and Renal Tuberculosis. Case Rep Urol. 2014;2014:625153. Published online 2014 Jul 14. doi: 10.1155/2014/625153.
3. Turner B.I., Pinkerton M.C., Kirchner F.K. Jr, Accetta P.A. Concurrent renal tuberculosis and contralateral transitional cell carcinoma of the renal pelvis: a case report. J Urol. 1983;129(6):1218–1219.
4. Kaplan M.H., Armstrong D., Rosen P. Tuberculosis complicating neoplastic disease. A review of 201 cases. Cancer. 1974;33(3):850–858.
5. Kantor A.F., Hartge P., Hoover R.N., Narayana A.S., Sullivan J.W., Fraumeni J.F. Jr. Urinary tract infection and risk of bladder cancer. Am J Epidemiol. 1984;119(4):510–515.
6. Kimura H., Murakami K., Aoyama T., Koumoto I., Awane M., Kawai J., Hashimura T. Adenocarcinoma of an augmented bladder 49 years after enterocystoplasty: a case report. Hinyokika Kiyo. 2015;61(4):167–171.
7. Quinta A., Carvalho A.P., Oliveira M., Oliveira C., Ribeiro Santos A. Bladder adenocarcinoma 41 years after augmentation enterocystoplasty for tuberculosis. Arch Esp Urol. 2013;66(2):231–233.
8. Sallami S., Nfoussi H., Kchir N. Nephrogenic adenoma of the bladder associated with urinary tuberculosis. Tunis Med. 2014;92(11):699–700.
9. Lien Y.-C., Wang J.-Y., Lee M.-C., Shu C.-C., Chen H.-Y., Hsieh C.-H., Lee C.-H., Lee L.-N., Chao K.-M. Urinary tuberculosis is associated with the development of urothelial carcinoma but not renal cell carcinoma: a nationwide cohort study in Taiwan. Br J Cancer. 2013; 109(11): 2933–2940.
10. Yadav G., Suneja A., Guleria K., Singh B. Coexistent squamous cell carcinoma of the cervix and genital tuberculosis. Indian J Tuberc. 2014;61(4):340–342.
11. Divya A., Irfant A., Geetha P., Hemamaheswari K., Shaffy T., Archana S. Cancer-like presentation of female genital tuberculosis. Indian J Tuberc. 2014;61(4):331–335.
12. Kalra S., Manikandan R., Dorairajan L.N., Badhe B. Synchronously detected secondary signet ring cell urinary bladder malignancy from the stomach masquerading as genitourinary tuberculosis. BMJ Case Rep. 2015;2015. pii: bcr2014206120. doi: 10.1136/bcr-2014-206120.
13. Lataifeh I., Matalka I,. Hayajneh W., Obeidat B., Al Zou’bi H., Abdeen G. Disseminated peritoneal tuberculosis mimicking advanced ovarian cancer. J Obstet Gynaecol. 2014;34(3):268–271. doi: 10.3109/01443615.2013.870140. Epub 2014 Jan 29.
14. Karthikeyan V.S., Manikandan R., Jacob S.E., Murugan P.P. Metastatic squamous cell carcinoma urinary bladder coexisting with tuberculosis in pelvic lymph nodes. BMJ Case Rep. 2013; 2;2013. pii: bcr2013202173. doi: 10.1136/bcr-2013-202173.
15. Tasleem A.M., Varga B., Mahmalji W., Madaan S. A late presentation of isolated lymph node tuberculosis postintravesical BCG therapy for superficial bladder cancer: a novel case. BMJ Case Rep. 2014;2014. pii: bcr2014204037. doi: 10.1136/bcr-2014-204037.
16. Kulchavenya E., Kholtobin D., Filimonov P. Natural and Iatrogenic Bladder Tuberculosis: Two Cases. Mycobac Dis. 2012; 2:110. doi:10.4172/2161-1068.1000110
17. Sadovnikov A.A., Panchenko K.I. Pulmonary tuberculosis and cancer. Tuberkulez i bolezni legkih. 2009;86(3):3–8. Russian (Садовников А.А., Панченко К.И. Туберкулез легких и рак. Туберкулез и болезни легких. 2009;86(3):3–8).
18. Karaschuk N.P., Kiseleva M.V. Cancer and pulmonary tuberculosis. Nauchnyj medicinskij vestnik Jugry. 2014;1-2(5-6):71–73. Russian (Каращук Н.П., Киселева М.В. Рак и туберкулез легкого. Научный медицинский вестник Югры. 2014;1-2(5-6):71–73).
19. Kulchavenya E.V., Brizhatjuk E.V. Tuberculosis of the urinary bladder: diagnosis and treatment. Urologiia. 2006;3:61–65. Russian (Кульчавеня Е.В., Брижатюк Е.В. Туберкулез мочевого пузыря: диагностика и лечение. Урология. 2006;3:61–65).
20. Kulchavenya E. Best practice in the diagnosis and management of Urogenital Tuberculosis. Ther Adv Urol. 2013;5(3):143–51. doi: 10.1177/1756287213476128.
21. Kulchavenya E.V., Krasnov V.A. Selected topics of phthisiourology. Novosibirsk: Nauka, 2010. 142 s.
22. Kho V.K., Chan P.H. Isolated tuberculous epididymitis presenting as a painless scrotal tumor. J Chin Med Assoc. 2012;75(6):292–95. doi: 10.1016/j.jcma.2012.04.014. Epub 2012 May 31.
23. Badmos K.B. Tuberculous epididymo-orchitis mimicking a testicular tumour: a case report. Afr Health Sci. 2012;12(3):395–397.
24. Lakmichi M.A., Kamaoui I., Eddafali B., Sellam A.I., Dahami Z., Moudouni S.M., Sarf I. An unusual presentation of primary male genital tuberculosis. Rev Urol. 2011;13(3):176–178.
25. Yu-Hung Lai A., Lu S.H., Yu H.J., Kuo Y.C., Huang C.Y. Tuberculous epididymitis presenting as huge scrotal tumor. Urology. 2009;73(5):1163.e5–7. doi: 10.1016/j.urology.2008.04.015. Epub 2008 Jul 10.
26. Androulaki A., Papathomas T.G., Liapis G., Papaconstantinou I., Gazouli M., Goutas N., Bramis K., Papalambros A., Lazaris A.C., Papalambros E. Inflammatory pseudotumor associated with Mycobacterium tuberculosis infection. Int J Infect Dis. 2008;12(6):607–10. doi: 10.1016/j.ijid.2007.12.011. Epub 2008 Mar 21.
27. Bouchikhi A.A., Amiroune D., Tazi M.F., Mellas S., Elammari J.E., El Fassi M.J., Khallouk A., Farih M.H. Isolated urethral tuberculosis in a middle-aged man: a case report. J Med Case Rep. 2013;7(1):97. doi: 10.1186/1752-1947-7-97.
28. Silberstein T., Silberstein E., Saphier O.
29. Koizumi C., Suetomi T., Matsuoka T., Ikeda A., Kimura T., Onozawa M., Miyazaki J., Kawai K., Takahashi H., Akaza H., Nishiyama H. Regional difference in cancer detection rate in prostate cancer screening by a local municipality in Japan. Prostate Int. 2014;2(1):19–25
30. Hemminki K., Försti A., Fallah M., Sundquist J., Sundquist K., Ji J. Risk of Cancer in Patients with Medically Diagnosed Hay Fever or Allergic Rhinitis. Int J Cancer. 2014;15;135(10):2397–403. doi: 10.1002/ijc.28873.
31. Kamyshan I.S. Guidelines for urogenital tuberculosis. Kiev, 2003. 212 s. Russian (Камышан И.С. Руководство по туберкулезу урогенитальных органов. Киев, 2003. 212 с.).
Об авторах / Для корреспонденции
Патогенез взаимодействия туберкулеза и рака легкого. Диагностика рака при туберкулезе.
Но как ни важны и интересны патогенетические аспекты взаимоотношения между этими заболеваниями, наибольшее практическое значение в настоящее время приобретают их дифференциальная диагностика, а также своевременное распознавание сочетанных форм процесса. Актуальность этой проблемы значительно возросла с тех пор, как было установлено, что начальной формой часто является периферический рак легкого, который по своим рентгенологическим признакам может походить на туберкулезный процесс.
Вместе с тем встречаются такие формы туберкулеза, которые по клинико-рентгенологической картине весьма напоминают рак легкого. Очевидно, только с помощью комплекса различных диагностических методов можно своевременно распознать сочетание рака и туберкулеза. С этой целью предложены многие способы клинического, инструментального, лабораторного и иммунологического исследования. Пользуясь ими, мы могли установить, что сочетание этих заболеваний в подавляющем большинстве случаев встречается у мужчин обычно старше 50 лет (в 89,5%).
Средний возраст этих больных составляет 58,5 года и приближается к соответствующему показателю для больных только ракам (61,4 года), но в то же время отличается от более молодого возрастного состава больных туберкулезом.
Характерно, что интервал между сроком выявления или затихания активного туберкулеза и моментом установления диагноза рака оказывается довольно длительным. Только у 23,3% больных оба заболевания выявлены одновременно и лишь в исключительных случаях (у 1,3%) туберкулез развивался на фоне рака легких. Таким образом, у подавляющего большинства больных (75,4%) туберкулез предшествует раку. У этих больных период между выявлением туберкулеза и рака легкого составляет в среднем 8,8—10,8 года, а между затиханием туберкулеза и возникновением рака — около 7 лет.
При всей общности отдельных клинических признаков, характерных для рака и туберкулеза органов дыхания, при сочетании этих заболеваний обращают на себя внимание появление или учащение и утяжеление таких симптомов, как общая слабость, длительный и нередко надсадный сухой кашель, упорные кровохарканья, стойкие и нарастающие боли в груди, одышка, потеря в весе, лихорадка неправильного типа. Такое состояние особенно отмечается при центральной форме броихогенного рака, присоединяющегося к туберкулезу.
В подобных случаях, кроме того, отсутствуют признаки обострения туберкулеза в виде появления бацилловыделения, увеличения размеров каверн, образования перифокалыюго воспаления вокруг старых очагов и свежей бронхогенной или гематогенной диссеминации. Характерно, что у большинства больных, несмотря на присоединение рака, туберкулезный процесс не только не обостряется, но под влиянием химиотерапии даже затихает и лишь в части случаев, главным образом в терминальной фазе рака, прогрессирует.
Наряду с правильной интерпретацией симптоматики болезни некоторую роль имеют туберкулиновые тесты (отрицательные кожные реакции и белково-туберкулиновая проба и др.). Значительно большее диагностическое значение приобретают результаты бронхоскопии, цитологического исследования мокроты и смывов со слизистой оболочки бронхов, а также изучение биоптического материала, полученного при пункции легкого или путем аспирации при зондировании бронхов. Но ведущую роль в выявлении этих сочетанпых заболеваний играет, конечно, комплексный рентгенологический метод исследования. Правда, раннее рентгенологическое распознавание броихогенного рака при одновременном наличии туберкулеза встречает определенные затруднения.
Тем не менее в этих случаях можно отметить некоторые признаки, характерные для такого вида поражения легких. Так, если туберкулез не сопровождается обострением, а вне зоны специфических изменений или в противоположном легком возникает одиночная, изолированная, крупноочаговая или фокусная тень со слегка волнистыми контурами и однородной структуры, то в первую очередь следует предположить присоединение периферического рака к туберкулезу легких. Подозрение на развитие опухолевого процесса вызывает появление такой же тени в зоне расположения старых фиброзных очагов, особенно при отсутствии их обострения.
При развитии рака в зоне активных туберкулезных изменений правильный диагноз может быть установлен иногда в результате короткого курса специфической химиотерапии. При сочетании периферического рака и активного туберкулеза последний при этом подвергается инволюции, а изменения, отображающие опухолевый процесс, увеличиваются в объеме и прогрессируют.
Иногда рак может развиваться в стенке туберкулезной каверны или в дренирующем ее бронхе. В этих случаях рентгенологически можно отметить появление выраженного асимметричного утолщения стенки каверны, ранее тонкостенной и равномерно утолщенной, или образование полипообразных разрастаний в ее просвете. Значительные трудности возникают при выявлении рака, образующегося в зоне туберкуломы или в заполненной каверне. Важнейшими рентгенологическими признаками, которые позволяют заподозрить озлокачествление этих туберкулезных образований, являются постепенное увеличение их объема и появление бугристости контуров, но без перифокалыюго воспаления вокруг них, а также формирование в патологическом фокусе обширного центрального ландкартообразного или множественного распада, не сопровождающегося бронхогенной диссеминацией и бацилловыделением.
При присоединении к туберкулезу центрального рака легкого наиболее ранними рентгенологическими признаками являются перемещающиеся гиповентиляция и эмфизема сегмента или доли легкого и нередкое одновременное появление в них дольковых ателектазов и пневмоиита. При применении антибиотиков широкого спектра действия воспалительные изменения в этих случаях подвергаются быстрой инволюции, что не свойственно туберкулезу. Иногда присоединение центрального рака отображается появлением ограниченных, груботяжистых, перибронхиальных, интерстициальных или стелющихся по междолевой плевре уплотнений, исходящих из корня легкого. Наиболее убедительными, хотя и запоздалыми, рентгенологическими признаками центрального рака, развивающегося при туберкулезе, являются ателектаз сегмента или доли, одностороннее увеличение и изменение структуры тени корня легких, который может содержать увеличенные лимфатические узлы. Такие изменения не характерны для туберкулеза легких у взрослых.
Косвенными рентгенологическими признаками присоединившегося к туберкулезу центрального рака и его метастазов во внутригрудные лимфатические узлы являются, кроме того, симптом Гольцкнехта — Якобсона, не вызванное туберкулезом стойкое смещение средостения, подъем купола диафрагмы, его неподвижность или парадоксальное перемещение.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Трудности диагностики сочетания туберкулеза и рака легкого. Лечение туберкулеза при раке легкого.
При рентгенологическом исследовании больных туберкулезом и раком легкого лишь у 7,9% картина патологического процесса не давала основакий заподозрить присоединение рака легкого к имеющемуся туберкулезу. У 15,2% больных ее можно было расценить двояко: либо как обострение туберкулеза, либо как присоединение к нему рака. У остальных 76,9% обнаруживались рентгенологические признаки, характерные для периферического или центрального рака, а нередко и для его осложнений или метастазов во внутригрудные лимфатические узлы, легкие и кости. При ретроспективной оценке данных у динамически прослеженных больных рентгенологическое отображение опухоли или ее осложнений у 92,1 % имело место до поступления в клинику и было документировано рентгенограммами у 53,9% больных за 3 мес, у 16,6% — за 6, у 17,3% — за 12 мес и у 12,2% — за 1—2 года и более до установления диагноза рака легкого.
Анализ этих материалов показал, что имевшаяся у большинства больных клиническая и рентгенологическая симптоматология легочного процесса часто истолковывалась неправильно и оценивалась как проявление только туберкулезного процесса (28%), его рецидива (38,1%) или неопухолевых и нетуберкулезных заболеваний (13,9%). Уверенное предположение о наличии сочетания рака и туберкулеза было высказано лишь у 12,2% больных. В результате этого больные раком легкого при его сочетании с туберкулезом поступали в клинику в 54,4% при наличии уже III и IV стадий опухолевого процесса, что, естественно, резко затрудняло или делало невозможным хирургическое лечение. В то же время ретроспективная оценка клинико-рентгеиологических данных показала, что при более тщательном их изучении можно было во многих случаях избежать запоздалой диагностики.
Анализируя причины позднего выявления рака у наблюдавшихся больных туберкулезом, мы убедились, что они связаны с недостаточно внимательным изучением клинико-рентгено-лабораторных материалов и неполным использованием современных инструментальных и биопсических методов исследования. Применение последних у поступивших в клинику больных позволило установить, что высокорезультативными при выявлении рака являются: бронхоскопия в сочетании с биопсией преимущественно при центральной его форме (70,2%); катетеризация периферических бронхов с аспирационной биопсией главным образом при периферической его форме (80%) и другие биопсические методы (55,1%). Нередко их использование являлось основным средством верификации рака и его гистологической структуры. Лишь у 4,3% больных из-за объективных трудностей диагноз первичного рака, сочетающегося с туберкулезом легких, был установлен только в результате операции (3,6%) или на секций (0,7%).
В остальных случаях клиническая диагностика этих заболеваний оказалась возможной еще до операции или летального исхода.
Приведенные данные свидетельствуют о большом значении обсуждаемой проблемы, в разрешении которой должны сыграть роль дальнейшее усовершенствование и практическое освоение различных способов ранней диагностики рака.
Тем самым открываются пути и для успешного лечения больных, страдающих одновременно раком и туберкулезом органов дыхания. Еще не так давно многим таким больным отказывали в оперативном вмешательстве или даже в паллиативных методах терапии, опасаясь возможного обострения и быстрого прогрессирования туберкулеза. Однако с течением времени ситуация в этом отношении существенно изменилась. При ограниченном распространении опухолевого процесса, особенно при периферическом раке, теперь все чаще производят более экономные операции, которые не вызывают выраженных нарушений дыхания и кровообращения.
Вместе с тем при своевременно и правильно примененной антибактериальной терапии, как мы убедились на нашем опыте, во многих случаях можно не только предупредить обострение или рецидив туберкулеза, но и достигнуть его затихания или даже излечения. Непременным условием при этом должна быть достаточно длительная и контролируемая туберкулостатическая терапия как в до-, так и в послеоперационном периоде.
Тот же принцип следует реализовать в целях профилактики вспышки туберкулеза при применении лучевого или противоопухолевого химиотерапевтического лечения независимо от того, назначается ли оно как самостоятельный метод терапии, или как дополнительный к оперативному вмешательству.
Очевидно, что только при согласованной лечебной тактике фтизиатра, онколога, хирурга и радиолога может быть достигнут должный эффект и тем самым сохранена или продлена на длительный срок жизнь больных, страдающих раком и туберкулезом органов дыхания. Наряду с этим выявление больных с наиболее ранними и ограниченными формами туберкулеза легких и их полноценное лечение будут, несомненно, способствовать выздоровлению с минимальными остаточными морфологическими изменениями, что следует расценивать как одно из условий профилактики рака органов дыхания.
Итак, нами изложены основные вопросы этиологии, патогенеза, клиники, а также принципы терапии и профилактики туберкулеза органов дыхания. Каждый из них — весьма важная и в сущности самостоятельная проблема. И все же наибольшее значение, на наш взгляд, приобретает диагностика и дифференциальная диагностика этой болезни. Ведь навсегда сохранится в силе основной постулат медицинской науки и практики — кто хорошо и, добавим, своевременно распознает болезнь, тот хорошо ее лечит. Однако в современную эпоху, когда изменилась и осложнилась клиническая картина туберкулеза, при решении этой задачи нередко встречаются определенные затруднения. Они усугубляются еще и тем, что из почти 500 известных заболеваний органов дыхания многие весьма походят на туберкулез. Конечно, даже высококвалифицированному и опытному интернисту нелегко разобраться в этой мозаичной и многообразной патологии, которая стала предметом современной пульмонологии.
Но к этому следует стремиться каждому терапевту, педиатру, рентгенологу и прежде всего фтизиатру, который весьма часто встречается с разнообразной легочной патологией. Вот почему формирование нового профиля врача — фтизиопульмонолога — веление времени. Недаром к этому стремятся многие практические работники диспансеров, больниц, клиник и санаториев. Если данная книга окажется им в какой-то мере полезной, автор будет считать свою задачу выполненной.
- Вернуться в оглавление раздела "Пульмонология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Туберкулез почек – это внелегочная инфекция, вызываемая микобактериями туберкулеза и поражающая почечную паренхиму. Клиника неспецифична, может включать недомогание, субфебрилитет, боли в пояснице, макрогемматурию, дизурию. Туберкулез почек диагностируется с помощью лабораторных анализов мочи, туберкулинодиагностики, УЗИ почек, урографии, ретроградной уретеропиелографии, нефросцинтиграфии, морфологического исследования. Лечение предусматривает назначение специфической противотуберкулезной терапии; при деструктивном процессе в почках может потребоваться выполнение кавернэктомии или нефрэктомии.
МКБ-10
Общие сведения
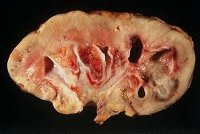
Среди органных внелегочных поражений туберкулез почек (нефротуберкулез) является наиболее распространенной формой заболевания и встречается в урологии в 30-40% наблюдений. Первоначально происходит поражение коркового слоя органа. Дальнейшее прогрессирование инфекции сопровождается распадом тканей, образованием полостей и каверн в почечной паренхиме, нарушением функционирования почек. В тяжелых случаях наблюдается развитие туберкулезного пионефроза (гнойного расплавления почечной ткани), вовлечение в инфекционный процесс лоханки, мочеточника, мочевого пузыря, половых органов.
При туберкулезе почек достаточно часто развивается генитальный туберкулез, поражающий у мужчин простату, яички, придатки яичек (туберкулезный простатит, орхит, эпидидимит); у женщин – придатки, фаллопиевы трубы, матку (туберкулезный сальпингоофорит, сальпингит, эндометрит).

Причины
Возбудителями туберкулеза почек являются микобактерии туберкулеза (М. tuberculosis). Как правило, патология возникает у пациентов с запущенным легочным или костным туберкулезом после 3-10 лет течения первичного туберкулезного процесса. Развитие заболевания, как правило, происходит на фоне имеющихся местных инфекционных или уродинамических процессов – хронического пиелонефрита, камней почек и др.
Патогенез
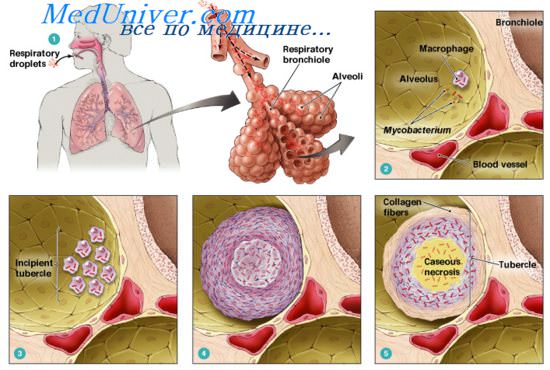
Проникновение инфекции в почку происходит преимущественно гематогенным путем. Попадая с током крови в клубочковый аппарат, микобактерии формируют множественные мельчайшие туберкулезные очаги. При хорошей местной и общей устойчивости к инфекции и малых размерах первичных очагов, последние могут подвергаться полному обратному развитию. При расстройствах уродинамики и гемодинамики, а также сниженных защитных силах из коркового слоя инфекция распространяется в мозговое вещество, вызывая специфическое воспаление почечных сосочков - туберкулезный папиллит.
По мере дальнейшего развития туберкулеза в процесс вовлекается вся толща почечных пирамид, происходит казеозный распад последних, что сопровождается образованием изолированных или сообщающихся с чашечно-лоханочными комплексами каверн. Прогрессирование туберкулеза почек может привести к формированию в почечной паренхиме множественных полостей (поликавернозная форма) и развитию пионефроза. Последующее заживление каверн протекает с обызвествлением казеозных очагов, в которых, однако, могут сохраняться жизнеспособные микобактерии туберкулеза.
Вторичное вовлечение мочевого пузыря, мочеточников и чашечно-лоханочных комплексов связано с лифогенным или уриногенным механизмом распространения туберкулезной инфекции.
Классификация
В клинической урологии принята классификация, учитывающая клинико-рентгенологические особенности туберкулеза почек. Согласно данной классификации выделяют:
- Туберкулез почечной паренхимы, сопровождающийся образованием множественных очагов в корковом и медуллярном слое почки.
- Туберкулезный папиллит, протекающий с поражением почечных сосочков.
- Кавернозный туберкулез почек, характеризующийся слиянием деструктивных очагов с инкапсуляцией (полостная форма).
- Фиброзно-кавернозный туберкулез почек, сопровождающийся облитерацией чашечек с формированием в них замкнутых деструктивно-гнойных полостей.
- Омелотворение (обызвествление) почки, выражающееся в формировании ограниченных патологических очагов с большим количеством солей кальция (казеом, туберкулем).
Симптомы туберкулеза почек
Патогномоничная симптоматика отсутствует. На ранних стадиях патология может иметь латентное течение или характеризоваться нарушениями общего самочувствия: легким недомоганием, быстрой утомляемостью, субфебрильной температурой, прогрессирующим похуданием. Деструктивные изменения в почках сопровождаются появлением безболевой тотальной гематурии, вызванной эрозией сосудов при изъязвлении почечных сосочков. Кровотечение нередко сменяется пиурией, свидетельствующей о развитии пиелита или пиелонефрита.
При кавернозном туберкулезе почек отмечаются признаки инфекционной интоксикации, боли в пояснице. Болевые ощущения, как правило, выражены умеренно, носят ноющий тупой характер, однако при нарушениях оттока мочи могут прогрессировать до почечной колики. Двустороннее нарушение уродинамики сопровождается признаками хронической почечной недостаточности. При туберкулезном цистите присоединяются дизурические явления – императивные позывы к мочеиспусканию, поллакиурия, странгурия, постоянная боль над лоном, периодическая макрогематурия. В запущенных стадиях болезни нередко развивается артериальная гипертензия.
Диагностика
Учитывая, что туберкулез почек может протекать бессимптомно или в виде различных клинических вариантов, в диагностике первостепенное значение приобретает проведение лабораторных и аппаратно-инструментальных исследований. При подозрении на туберкулез почек показано проведение туберкулиновой пробы и консультация фтизиатра. При сборе анамнеза выясняют факт наличия легочного туберкулеза у самого пациента и его родственников, контакты с туберкулезными больными. У худых больных в ряде случаев удается пропальпировать плотную, бугристую почку. Определяется ярко выраженный симптом Пастернацкого.
Характерными изменениями общего анализа мочи служат стойкая резко кислая реакция, лейкоцитурия, протеинурия, эритроцитурия, пиурия. Достоверно судить о наличии туберкулеза почек позволяет выявление микобактериурии, которая обнаруживается при помощи бактериологического посева мочи или ПЦР-исследования. Проведение ИФА позволяет обнаружить антитела к туберкулезу, гамма-интерферон (квантифероновый тест) или сенсибилизированные Т-клетки (Т-спот.ТБ). В определенных случаях требуется выполнение провокационных тестов с туберкулином. После подкожного введения туберкулезного антигена происходит обострение процесса, что сопровождается выраженной протеинурией, пиурией и микобактериурией.
УЗИ почек при их туберкулезном поражении позволяет выявлять каверны, обызвествленные очаги, оценить степень вовлечения почечной паренхимы и динамику регресса заболевания под действием проводимой терапии. Рентгеновское исследование почек (обзорная урография, экскреторная урография, ретроградная уретеропиелография и антеградная пиелография) помогают комплексно оценить состояние паренхимы и чашечно-лоханочного аппарата почек, мочеточников, мочевого пузыря. Выполнение почечной ангиографии позволяет определить внутриорганную ангиоархитектонику в случае необходимости резекции почки.
Широкими диагностическими возможностями обладают КТ почек и МРТ. Данные о функциональном состоянии почек при туберкулезе получают с помощью радиоизотопной нефросцинтиграфии. Биопсия почки опасна диссеминацией инфекционного процесса, однако по показаниям может выполняться цистоскопия с биопсией слизистой мочевого пузыря. Морфологическое исследование биопатата мочевого пузыря в ряде случаев позволяет обнаружить гигантские клетки Пирогова-Лангганса даже при отсутствии визуальных изменений слизистой. Дифференциальная диагностика необходима с гидронефрозом, неспецифическим пиелонефритом, губчатой почкой, мегакаликозом, поликистозом почки.
Лечение туберкулеза почек
Лечение при туберкулезе почек может быть медикаментозным и комбинированным (хирургическим и медикаментозным). Медикаментозное лечение нефротуберкулеза включает назначение специфических противотуберкулезных препаратов разных групп на срок от 6 до 12 месяцев (рифампицин, изониазид, этамбутол, пиразинамид, протионамид, стрептомицин и др.).
Перспективно сочетание препаратов первого ряда с фторхинолонами (офлоксацином, ципрофлоксацином, ломефлоксацином). Специфическая химиотерапия при туберкулезе почек дополняется назначением ангиопротекторов, НПВС, предотвращающих рубцовое сморщивание почечной ткани. Следует учитывать, что длительное лечение антитуберкулезными препаратами может приводить к тяжелому дисбактериозу кишечника, аллергическим реакциям.
При нарушении оттока мочи из почки требуется установка мочеточникового стента или проведение нефростомии. В случае развития локального деструктивного процесса в почке консервативную терапию дополняют санацией пораженного сегмента (кавернотомией) или частичной резекцией почки (кавернэктомией). При тотальной деструкции органа показана нефрэктомия.
Прогноз и профилактика
Основным прогностическим критерием является стадия заболевания. Раннее выявление нефротуберкулеза, отсутствие деструктивных процессов в чашечно-лоханочной системе, мочеточниках и мочевом пузыре на фоне адекватной специфической химиотерапии может сопровождаться полным излечением. Неблагоприятным в плане прогноза является двусторонний туберкулез почек с выраженным разрушением почечной паренхимы.
Все пациенты, перенесшие данное заболевание, находятся на диспансерном учете у фтизиатра и врача-нефролога с периодическим обследованием. Критериями излеченности служит нормализация показателей мочи, отсутствие рецидива нефротуберкулеза по рентгенологическим данным в течение 3-х лет. Предупреждение туберкулеза почек заключается в соблюдении мер специфической (вакцинация против туберкулеза) и неспецифической профилактики легочного туберкулезе.
Читайте также:

