Расширенные зрачки у детей при глистах
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин - цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, - цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
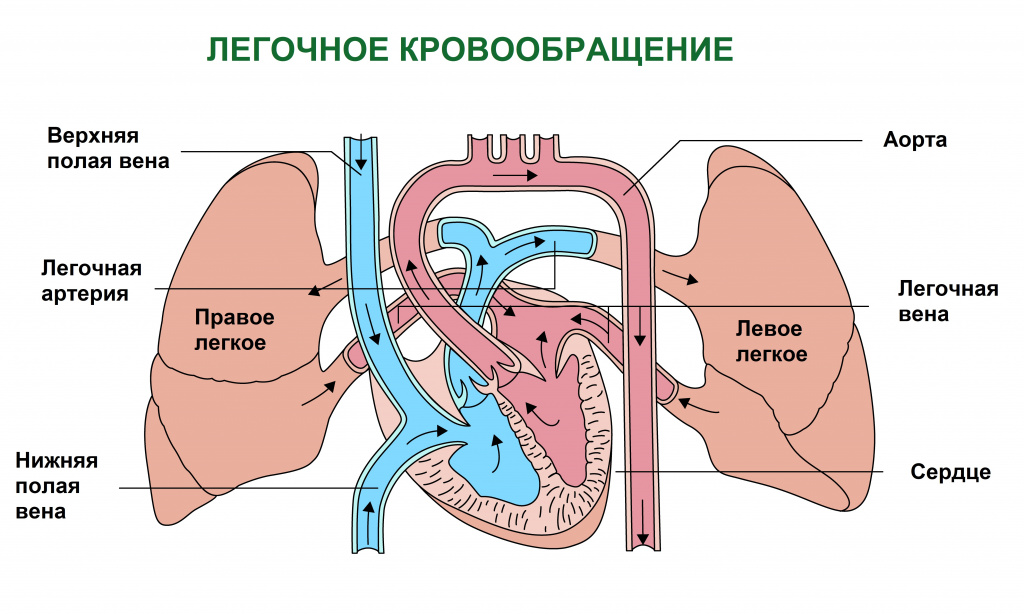
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
-
Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Гельминты или глисты – паразиты, питающиеся за счет организма хозяина и выделяющие токсины, поражающие внутренние органы и системы. Наиболее распространенные группы – острицы и аскариды, именно они чаще всего встречаются в организме маленьких детей, взаимодействующих с внешней средой не самыми гигиеничными способами. Глисты мешают усвоению питательных веществ, минералов, витаминов, поскольку заимствуют их для своей жизнедеятельности, а интоксикация от выделяемых ими продуктов повреждает печень, ЖКТ, а в сложных случаях без своевременного вмешательства – мышцы, легкие, глаза, мозг.
Микроскопическое исследование кала на яйца и личинки гельминтов
Прием (осмотр, консультация) врача-педиатра на дому
Прием (осмотр, консультация) врача-педиатра первичный
Прием (осмотр, консультация) врача-педиатра по интерпретации данных исследований
Симптомы



Пути заражения глистами:
- соприкосновение с землей и водой, в которых есть яйца паразитов (песочница и лужа – не исключение);
- употребление продуктов, не прошедших надлежащую обработку – растительная пища, мясо, рыба могут содержать яйца глистов;
- пренебрежение гигиеной;
- передача глистов от матери к ребенку в процессе родов;
- регулярный контакт с животными, особенно с уличными, или которые выходят на улицу;
- посещение помещения с насекомыми;
- контакты с уже зараженными детьми;
- низкий иммунитет;
- переезд в другую страну, сопряженный со стрессом организма и незавершённой акклиматизацией.
Классификация паразитов
Разные виды глистов поражают организм не одинаково, и имеют свои особенности как в цикле развития, так и во внешнем виде и наносимом ущербе. Существует три наиболее распространенные группы червей – нематоды, цестодозы, трематодозы.
Первая группа – это первичнополостные черви. Они живут в почве и воде, поэтому ими легко заразиться в песочнице и в целом на прогулке. Именно в эту группу входят наиболее распространённые острицы и аскариды, и сюда же относятся анкилостомы, трихинеллы, ришта. В зависимости от того, какой паразит вызвал заражение, выделяют аскаридоз, энтеробиоз, трихоцефалез и т.д.
Цестодозы – это ленточные черви, которые могут жить как в кишечнике (наиболее распространенный вариант – цепни), так и в органах (как правило там живут личинки цепней, эхинококков, альвеококков). В соответствии с тем, какой из этих видов глистов у детей обнаружен, выделяют эхинококкоз, тениоз, гименолепидоз и т.д.
И последняя из трех популярных групп – это трематозы, вызываемые трематодами. Это несколько видов плоских червей – шистосома, кошачья/печеночная двуустка, лейкохлоридий. Они провоцируют описторхоз (передается с рыбой семейства карповых) и фасциолез (страдают печень и желчная система, заражение через растения или с водой).
Симптоматика
Симптомов очень много, и частные проявления зависят от того, яйца каких именно гельминтов попали в организм. Далее мы расскажем про общие симптомы для всех паразитических заражений, а потом про энтеробиоз, аскаридоз и еще 5 видов заражений.
- повышенная раздражительность, беспокойный сон, снижение усидчивости и внимательности, частые истерики и злоба;
- повышенный аппетит, сопряженный с активным сбросом веса;
- симптоматика со стороны пищеварительной системы – поносы, запоры, тошнота, боль в правом подреберье;
- головокружение и боль в голове;
- аллергия на пищевые продукты;
- течение из носа;
- болезни и инфекции органов половой системы;
- ломкость ногтей/волос;
Энтеробиоз – это гельминтоз, при котором организм заражают острицы. Личинки появляются из яиц уже через 4-6 часов, за 2-4 недели они становятся взрослыми особями – круглыми червями сероватого или белого цвета длиной 5-10мм. Они селятся в слепой кишке и аппендиксе, а откладывают яйца снаружи ануса – по ночам самки остриц выходят на воздух с этой целью. Такой механизм размножения приводит к сильному зуду в ночное время – отсюда беспокойный сон, ворочание, вскрикивания.
Дополнительные особые симптомы:
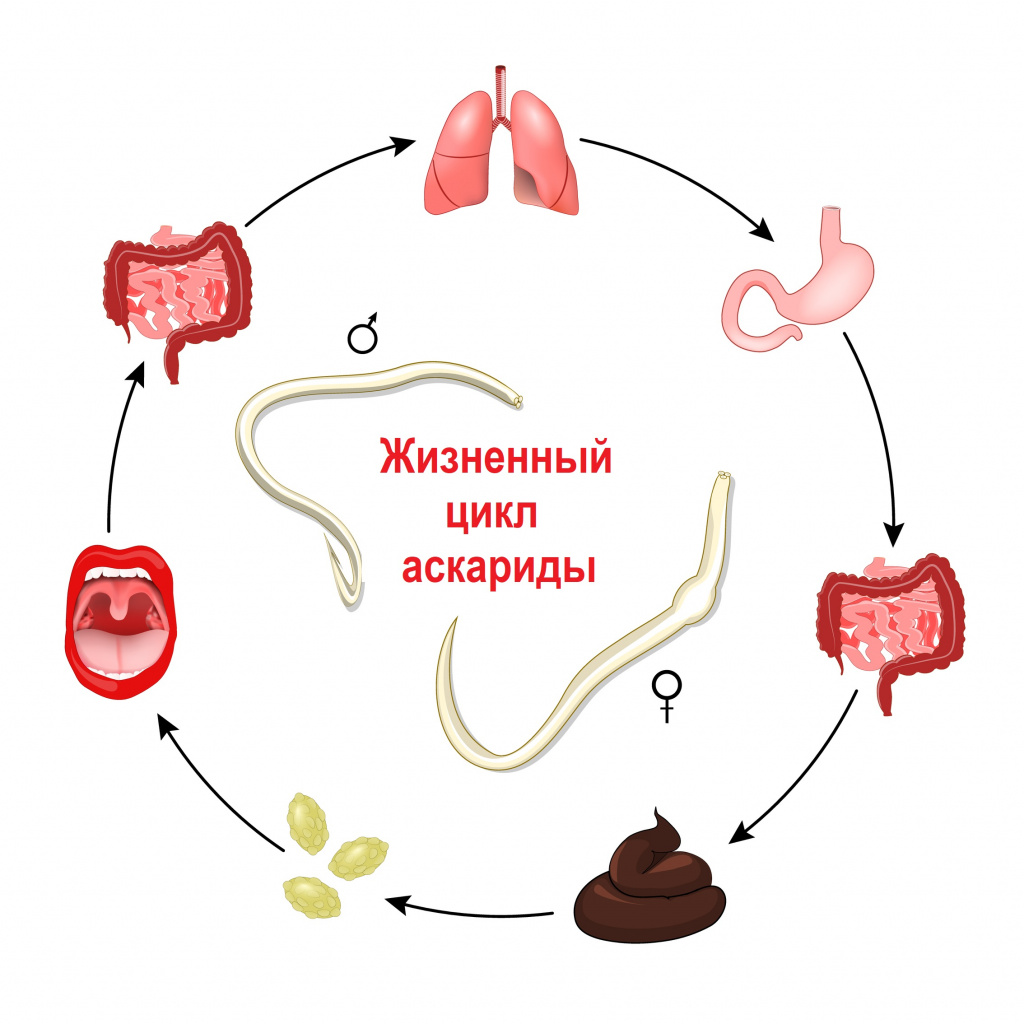
Аскаридоз – это гельминтоз, при котором организм заселяется аскаридами. Эти черви уже значительнее – средняя длина взрослой особи составляет 25-30 см. В организм личинки и яйца попадают с недостаточно обеззараженными свежими фруктами и овощами. Период развития проходят в кишечнике, после чего переходят в лимфатические и кровеносные сосуды, и с током крови и лимфы расселяются по всему организму – в печени, сердце, легких. Затем они попадают в полость рта и повторно заглатываются. С этого момента начинают развитие взрослые аскариды. Это занимает примерно 3 месяца.
Как заподозрить наличие глистов у детей:
- увеличиваются печень, селезенка, лимфоузлы;
- поднимается температура, иногда до 38 градусов;
- появляется недомогание и слабость;
- развиваются дыхательные патологии – пневмония, бронхит и бронхиальная астма;
- падает давление;
- появляется симптоматика со стороны ЖКТ – запоры, поносы, тошнота и рвота, боли в виде схваток;
- боязнь света;
- кошмары по ночам;
- сухой кашель – мокрота с оранжевым оттенком и кровавыми вкраплениями.
Вывести аскариды сложнее, чем остриц, поскольку самка откладывает почти 250 тысяч яиц каждый день. Ни в коем случае не стоит надеяться на народные методы или покупать первое попавшееся средство в аптеке – обязательно обращайтесь к специалисту.
Это не все глисты у детей, которые заселяются в организм. Всего в мире более 300 видов гельминтов, и только в России встречается 70 из них. Помимо двух перечисленных типов большое распространение получает еще 5 видов:
- трихоцефалез – характеризуется отставанием как в физическом, так и в интеллектуальном развитии, но в целом протекает почти бессимптомно;
- описторхоз – повышается температура, увеличиваются узлы лимфатической системы, появляются кожные высыпания;
- гименолепидоз – основным последствием является ринит;
- токсокароз – имеет много симптомов, отличающий его от других гельминтозов: кератит, кашель с удушьем, офтальмит, хориоретинит, лицевая отечность;
- широкий лентец – характеризуется анемией, расстройствами в кишечнике, болью в области живота.
У грудных детей могут наблюдаться симптомы уже через несколько недель жизни, если они получили яйца и личинки глистов от матери, например, во время родов. Как правило симптоматика проявляется в виде отсутствия набора веса, обильного слюнотечения, сыпи, бледности, синевы под глазами, запоров. Ребенок постоянно беспокоится, кричит, плохо спит и ест. Крик может быть невыносимым, а ребенок будет синеть в процессе него.
Глисты нередко являются причиной развития легочных патологий и диагностируются при помощи УЗИ или рентгена. Паразиты, в частности, цепень эхинококка, могут повредить не только органы дыхания, но и переместиться дальше в мозг и сердце. На участках развития гельминтов в легких появляются рубцы, спайки, форма легких начинает видоизменяться. Такие изменения провоцируют широкий спектр заболеваний – астма, фиброз, бронхит, плеврит, эмфиземы и прочее. При попадании в легкие цепня образуется эхинококкоз, когда паразит развивается в виде кисты.
Симптоматика будет в большей степени зависеть от того, какой гельминт заселился в организм, но беспокойство ребенка и наличие вышеуказанных общих симптомов должно насторожить родителей. При появлении признаков глистов запишитесь на прием к педиатру или гастроэнтерологу, чтобы своевременно пройти анализы.
Диагностика
Диагностика глистов у детей проводится разными способами – в зависимости от того, какими глистами заражен ребенок, будет отличаться место обитания, местонахождение яиц, токсины, обнаруживаемые в организме.
Для постановки диагноза могут быть назначены:
- анализ крови – показывает анемию, уровень гемоглобина и эозинофилов;
- анализ на паразитов – в 99% случаев помогает обнаружить гельминтоз, и в большинстве – точно определить тип (биоматериал для исследования – кровь из вены);
- исследование кала – яиц в кале может не оказаться, даже если заражение есть, чтобы убедиться в наличии червей, следует провести этот диагноз 3 раза, что занимает время;
- мазок – особо эффективен при заражении острицами, поскольку их яйца обнаруживаются именно снаружи ануса;
- анализ кала на дисбактериоз;
- при подозрении на заражение внутренних органов, а не только ЖКТ – КТ, рентген, УЗИ.
Диагностика позволяет точно выявить тип паразита и назначить конкретное лечение. Врач выписывает препараты, диету, дополнительные поддерживающие процедуры, дает рекомендации по уходу и соблюдению гигиены.
Лечение
Курс терапии при глистах у детей включает несколько этапов – подготовку, терапию и очищение. В течение всего лечения необходимо проводить общеукрепляющую профилактику и тщательно соблюдать гигиену, чтобы избежать повторных заражений или заражений кого-то из членов семьи. Некоторые типы глистов, например, цепень или эхинококк, могут быть удалены только хирургически.
Подготовительный этап подразумевает прием сорбентов – Смекты, Энтегнина, которые впитывают токсины и очищают организм. Следом за ними идут антигистаминные препараты, они снимают общий зуд и предупреждают развитие аллергических реакций на препараты.
Лечение гельминтоза у детей на основном этапе – это непосредственно прием антигельминтных препаратов в виде таблеток, свечей или суспензий. Медикаменты подбираются в зависимости от вида гельминта, индивидуальных показаний и противопоказаний. Некоторые антигельминты работают в 2 приема:
Очищение призвано избавить тело от остатков умерших паразитов, на этом этапе используются сорбенты, клизмы, желчегонные препараты. Помочь малышу можно, добавив в диету сырую морковку, кисломолочные продукты, грубый хлеб, фрукты, овощи, рыбий жир, орехи, особенно грецкие и арахис.
Дополнительно для восстановления организма при серьезных поражениях могут быть использованы витаминные комплексы, железо, минералы, специальная диета, которые повысят гемоглобин, восстановят функции печени и укрепят организм в целом. Врач подробно расписывает план лечения, избегая возникновения побочных эффектов. Обязательно проведение контрольных анализов. Самолечение и отхождение от плана не допускается.
Последствия невылеченных паразитических заражений
Гельминтозы таят в себе серьезную опасность, без лечения все может закончиться летальным исходом или существенными проблемами для здоровья. Зараженный ребенок несет опасность для всей семьи и окружения, поскольку является распространителем заболевания.
Осложнения при глистах у детей:
- воспалительное обострение аппендицита;
- эпилептические припадки;
- нарушения зрения нескольких типов;
- аллергические реакции с обильным отделяемым из носа;
- отставание от сверстников в развитии;
- половые инфекции, наиболее распространенная у девочек – вульвовагинит;
- разного рода легочные проявления, вплоть до бронхиальной астмы;
- в сложных случаях – поражение мозга и сердца.
Профилактика
Чтобы лечение глистов у детей вообще не потребовалось, необходимо активно заниматься профилактикой, которая заключается как в ежедневных мерах предосторожности и гигиенических процедурах, так и в приеме медикаментозных препаратов.
Как уберечь малыша от паразитического заражения:
- соблюдать гигиену – регулярно мыть руки ребенку, купать его;
- регулярно ухаживать за игрушками – мытье и чистка (после постановки диагноза нужно продезинфицировать все игрушки);
- как можно чаще стричь ногти, чистить каждый день;
- проглаживать белье после стирки;
- избавляться от вредных привычек – сосание пальцев, ручки, обгрызание ногтей;
- давать пить только кипяченую воду и объяснять причины;
- избегать купаний в природных водоемах;
- пользоваться репеллентами (насекомые часто разносят яйца глистов), уничтожать всех насекомых, попадающих в дом;
- регулярно проверять домашних животных на предмет паразитов;
- тщательно мыть фрукты и овощи, проводить достаточную термическую обработку мяса и рыбы.
Некоторые виды гельминтозов сложно вылечить, поэтому мы рекомендуем проводить профилактику во избежание заражения. При обращении в клинику родители получат полную консультацию о том, как правильно проводить профилактику, чтобы избежать проблем в будущем.
Записаться на прием
Клиника предлагает услуги опытного гастроэнтеролога, кандидата или доктора медицинских наук, который поставит предварительный диагноз, назначит только необходимые исследования согласно результатам осмотра, распишет план лечения. Наличие собственной лаборатории позволяет нам быстро получать анализы, а отсутствие очередей и прием по записи – как можно скорее назначить лечение. Чтобы записаться, выберите понравившегося врача и заполните форму на сайте, воспользуйтесь общей формой записи, функцией заказа обратного звонка или просто позвоните в наш контакт-центр.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Косоглазие: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Косоглазием считается отклонение одного из глаз от совместной точки фиксации, которое при этом сопровождается нарушением бинокулярного зрения. В зависимости от вида косоглазия рассогласование положения глаз может быть временным или постоянным.
Косоглазие - довольно частый вид патологии зрительного аппарата, которая, по мнению специалистов, возникает у 2–6% населения.
Разновидности косоглазия
Существует истинное и мнимое косоглазие. Последнее наблюдается, когда угол между анатомической осью глаза (проходит через центр роговицы) и оптической осью (проходит через центр кривизны поверхности роговицы и хрусталика) превышает 4о. Как правило, это происходит из-за особенностей строения лицевого черепа. Бинокулярное зрение при этом не страдает. Возможно также скрытое косоглазие, которое чаще возникает вследствие незначительного дисбаланса мышечных усилий и проявляется только при специализированном тестировании.
Истинное косоглазие может быть содружественным и паралитическим. При содружественном косоглазии угол между осями двух глаз при движении остается неизменным, при паралитическом – угол при движении глаз меняется. Содружественное косоглазие может быть постоянным или периодическим. Глаз может отклоняться наружу (экзотропия, или расходящееся косоглазие), внутрь (эзотропия, или сходящееся косоглазие) либо по вертикали – вверх (гипертропия) или вниз (гипотропия).
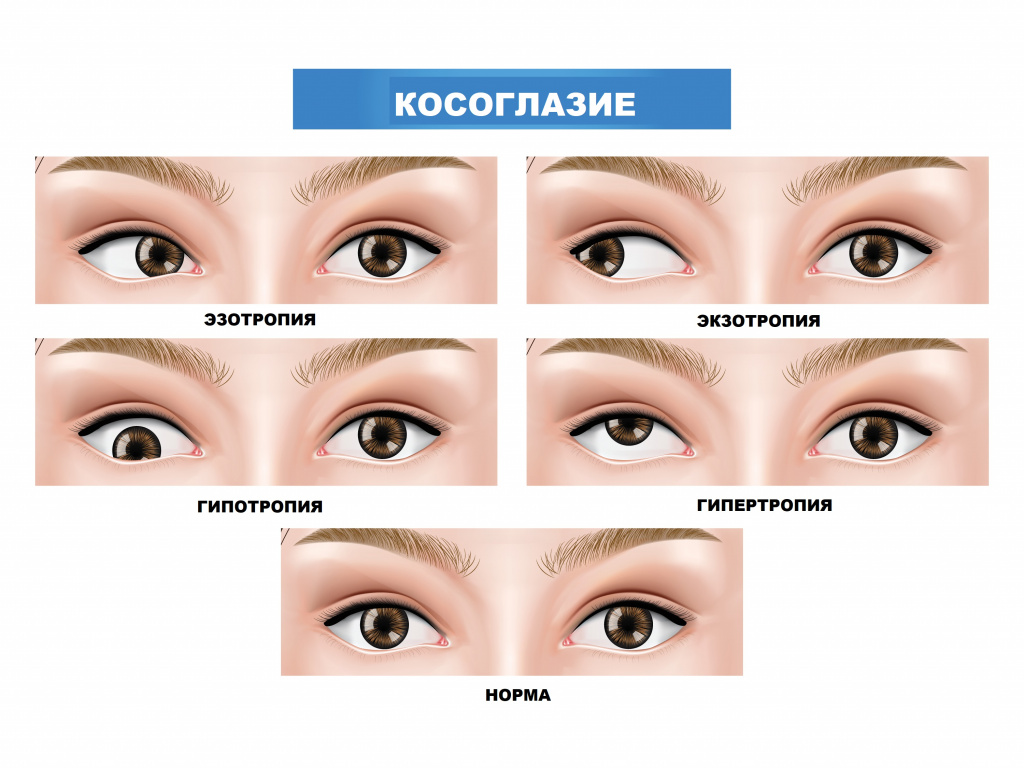
У некоторых пациентов могут косить попеременно оба глаза: то один, то другой. В этих случаях говорят об альтернирующем косоглазии.
При паралитическом косоглазии в основе заболевания лежат парезы и параличи глазодвигательных мышц. Такой вид косоглазия возникает чаще у взрослых и отличается сложностью диагностики. Выделяют также атипичные формы косоглазия: при синдроме Дуэйна, Брауна, вследствие эндокринных заболеваний, острого орбитального миозита и др.
Возможные причины косоглазия
Причины косоглазия могут иметь самую разную природу: врожденное недоразвитие глазодвигательных мышц, аномалии рефракции (невозможность сфокусировать предмет обоими глазами).
В этих случаях меняется форма глаза, так что изображение попадает не на сетчатку, а перед ней или позади нее.
Косоглазие может развиваться при недостаточном развитии или ослаблении цилиарной, или ресничной, мышцы глаза, которая обеспечивает аккомодацию глаза.
Астигматизм служит еще одной причиной развития косоглазия. Из-за неравномерной кривизны роговицы возникает несколько точек фокусировки, что ведет к размытости изображения. Мозг пытается ориентироваться только на один глаз, который дает четкую фокусировку, отсекая сигналы, поступающие от другого глаза. Глаз, оставшись без управления, перестает работать синхронно с другим, что ведет к косоглазию. В большинстве случаев астигматизм носит врожденный характер, и его первые симптомы отмечаются в 2–3 года. Однако возможен и приобретенный астигматизм вследствие операции или черепно-мозговой травмы, что объясняется поражением глазодвигательного нерва.
Опухолевые процессы, которые могут вести к смещению глазного яблока, нарушению его иннервации, также должны рассматриваться в качестве возможной причины косоглазия.
Значительная группа заболеваний приводит к параличам и парезам мышц глаза, что вызывает паралитическое косоглазие. При этом движение глаза в сторону пораженной мышцы ограничено или отсутствует, что отличает паралитическое косоглазие от содружественного. Характерным симптомом в этих случаях служит вынужденный поворот головы, который заменяет движение глаза. У детей иногда даже возникает кривошея из-за стремления избавиться от размытого изображения путем вынужденной смены положения головы. Причиной параличей могут быть опухолевые, воспалительные и сосудистые изменения, а также травмы головного мозга, глазницы и разрыв глазодвигательной мышцы.
Ряд инфекционных заболеваний (дифтерия, менингит и др.), интоксикация (ботулизм), воспалительные процессы, приводя к поражению глазодвигательных мышц и нервов, могут обусловливать косоглазие.
Сосудистые патологии (аневризма, васкулит), приводящие к нарушению питания нервов, иногда являются причиной паралича глазного нерва, вызывая косоглазие. Нуклеарные, или ядерные, парезы, например неврома III нерва, становятся фактором медленно прогрессирующего паралича и характеризуются расходящимся косоглазием. Кроме косоглазия отмечаются птоз верхнего века, невозможность или ограничение поворота глазного яблока кнутри и кверху, расширение зрачка.
Отек, увеличение объема клетчатки вокруг глаз и глазодвигательных мышц приводят к выпячиванию глазного яблока из глазницы.
Со временем утолщение мышц и спаечный процесс способствуют ограничению подвижности глаз кверху и наружу и постоянному косоглазию.
Диагностика и обследования при косоглазии
Для правильной постановки диагноза необходим тщательный опрос пациента о времени появления косоглазия, перенесенных заболеваниях, факторах, которые предшествовали нарушению зрения. Иногда косоглазие может быть скрытым. В этих случаях на начальном этапе обследования используют тест с закрыванием одного глаза. Закрывая пациенту поочередно каждый глаз, врач видит изменение положения глаза при фиксации изображения.
Обязательно следует определить остроту зрения для каждого глаза и провести периметрию (диагностический тест, при котором врач может выявить нарушения в полях зрения человека).
Для дифференциальной диагностики типа косоглазия (содружественное или паралитическое) определяют объем движения глазных яблок и рефракцию (выявление близорукости, дальнозоркости и т.д.) при расширенном зрачке.
Необходима проверка бинокулярного зрения, которую осуществляют с помощью четырехточечного цветотеста. Для определения степени и типа косоглазия следует также провести измерение угла косоглазия по Гиршбергу. Непрямая офтальмоскопия позволяет оценить глазное дно и изменение его структур, которые могут доставить проблемы в будущем, она также может быть полезна для врача при обследовании пациента с малозаметным косоглазием.
В некоторых случаях исследуют ткани и оптические среды глаза путем биомикроскопии, оценивают глазное дно для выявления патологии стекловидного тела и сетчатки. При подозрении на нейрогенную, опухолевую или эндокринную природу косоглазия проводят УЗИ и компьютерную томографию глаз.
Что делать при косоглазии
Если косоглазие появилось у ребенка, родителям следует обратиться к врачу.
Однако выяснить его причину и назначить лечение может только врач после тщательного обследования. Поэтому консультация необходима даже в том случае, когда косоглазие возникает лишь периодически.
Иногда один этот симптом может свидетельствовать о более серьезных заболеваниях: неврологических нарушениях, а иногда – об опухолях. Поводом для немедленного обращения к врачу должно служить появление косоглазия вскоре после травмы или инфекционного заболевания. В этих случаях только быстрая помощь может предотвратить серьезные осложнения.
Лечение косоглазия
При содружественном косоглазии главная задача - нормализация бинокулярного зрения, благодаря которому глаза приобретают симметричное положение. В качестве одного из вариантов врач может рекомендовать оптическую коррекцию.
Этот метод направлен на восстановление остроты зрения и нормализацию соотношения аккомодации и конвергенции с помощью очков или контактных линз.
Затем подключают плеоптическое лечение для усиления нагрузки на косящий глаз. С этой целью здоровый глаз выключают из зрительного процесса, закрывая его днем непрозрачной наклейкой или экраном на очках. Ночью глаз освобождают от такого экрана. При этом косящий глаз учится фиксировать объект. Когда острота зрения достигает 0,4–0,5, назначают ортоптическое лечение, которое способствует развитию способности глаз к совмещению изображения.
На завершающей стадии лечения пациент должен закрепить эффект бинокулярного зрения в естественных условиях, что достигается с помощью специальной гимнастики.
Хирургические методы коррекции косоглазия назначают при отсутствии эффекта от консервативного лечения в течение 1–1,5 лет, а также при двоении в глазах и в случае постоянного вынужденного положения головы. Показанием к операции служит также наличие опухоли или гематомы, которые сдавливают глазодвигательный нерв.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гельминтоз (глистная инвазия): причины появления, симптомы, диагностика и способы лечения.
Определение
Гельминтозы - болезни человека, животных и растений, вызываемые паразитическими червями (гельминтами).
Причины появления гельминтозов
В настоящее время в России встречается более 70 видов из известных 250 гельминтов, паразитирующих в организме человека. Наиболее распространены круглые черви (аскариды, острицы, трихинеллы, власоглав), ленточные черви (свиной, бычий и карликовый цепни, широкий лентец, эхинококки), сосальщики (печеночная и кошачья двуустки).
Заражение гельминтами чаще всего происходит после попадания в организм их яиц и/или личинок. В зависимости от механизма заражения и путей передачи гельминтозы подразделяются на: геогельминтозы, биогельминтозы и контактные гельминтозы. Геогельминты развиваются без промежуточных хозяев, биогельминты - с последовательной сменой одного-двух-трех хозяев, контактные гельминты передаются контактным путем.
Свиной цепень, бычий цепень, эхинококк и другие виды червей развиваются с последовательной сменой одного-двух-трех хозяев. Промежуточными хозяевами могут быть рыбы, моллюски, ракообразные, насекомые. Человек заражается этими гельминтами, употребляя в пищу продукты, не прошедшие полноценную термическую обработку:
- мясо говядины, инфицированную финнами (личинками) бычьего цепня;
- свинину, пораженную финнами свиного цепня;
- малосоленую и сырую рыбу с личинками описторхиса или широкого лентеца;
- сырую воду или обработанные этой водой овощи, фрукты.
Контактным путем - то есть при личном контакте здорового человека с зараженным, при пользовании общей посудой, предметами туалета, бельем, при вдыхании пыли в помещении, где находится зараженный человек - передаются энтеробиоз (возбудитель – острица) и гименолепидоз (возбудитель – карликовый цепень). В случае энтеробиоза часто случается самозаражение.
Гельминты определенного вида паразитируют в определенных органах, вызывая различные гельминтозы:
- в толстой кишке - свиной, бычий, карликовый цепни, нематоды (анкилостомы, аскариды, стронгилоиды), острицы, власоглав. Из просвета кишки личинки свиного цепня могут попадать в кровоток и распространяться по организму, оседая в жировой клетчатке, сосудах мышц, камерах глаза, мозге;
- в печени и желчных путях - трематоды (описторхис, клонорхис, фасциола). В печени первично располагаются эхинококковые кисты, а после их разрыва дочерние пузыри можно обнаружить в брыжейке, листках брюшины, селезенке и других органах;
- в органах дыхания - эхинококки, альвеококки, легочные сосальщики, вызывающие парагонимоз;
- в нервной системе - шистосомозы, парагонимоз, эхинококкоз и альвеококкоз;
- в органах зрения - онкоцеркоз, лоаоз, осложненные формы тениоза;
- в органах кровообращения - некатороз, шистосомозы, дифиллоботриоз;
- в лимфатической системе - филяриатозы, трихинеллез;
- в коже и подкожной клетчатке - анкилостомидоз, онкоцеркоз, лоаоз, личиночная стадия шистосомозов;
- в костной системе - эхинококкоз;
- в скелетной мускулатуре - трихинеллез, цистицеркоз мышечной ткани.
Срок жизни гельминтов в организме окончательного хозяина может быть различным, зависит от вида паразита и колеблется от нескольких недель (острицы) до нескольких лет (цепни) и десятилетий (фасциолы).
Классификация заболевания
У человека паразитируют черви двух видов:
- Nemathelminthes – круглые черви, класс Nematoda;
- Plathelminthes – плоские черви, которые включают в себя классы
- Cestoidea – ленточных червей,
- Trematoda – класс сосальщиков.
- биогельминтозы;
- геогельминтозы;
- контактные гельминтозы.
На организм человека гельминты оказывают различное воздействие:
- антигенное воздействие, когда развиваются местные и общие аллергические реакции;
- токсическое действие (продукты жизнедеятельности гельминтов вызывают недомогание, слабость, диспепсические явления);
- травмирующее действие (при фиксации паразитов к стенке кишечника происходит нарушение кровоснабжения с некрозом и последующей атрофией слизистой оболочки; могут нарушаться процессы всасывания; механическое сдавление тканей гельминтами);
- вторичное воспаление в результате проникновение бактерий вслед за мигрирующими личинками гельминтов;
- нарушение обменных процессов;
- в результате поглощения крови некоторыми гельминтами возникает анемия;
- нервно-рефлекторное влияние - раздражение гельминтами нервных окончаний провоцирует бронхоспазм, дисфункцию кишечника и т.д.;
- психогенное действие, проявляющееся невротическими состояниями, нарушением сна;
- иммуносупрессивное действие.
Для гельминтозов характерна стадийность развития. Каждая стадия характеризуется своими клиническими симптомами.
Жалобы пациентов в острой стадии:
- повышение температуры от нескольких дней до двух месяцев (субфебрильная или выше 38ºС, сопровождающаяся ознобом, резкой слабостью и потливостью);
- зудящие рецидивирующие высыпания на коже;
- локальные или генерализованные отеки;
- увеличение регионарных лимфатических узлов;
- боли в мышцах и суставах;
- кашель, приступы удушья, боль в грудной клетке, длительные катаральные явления, бронхит, трахеит, симптомы, симулирующие пневмонию, астматический синдром, кровохарканье;
- боль в животе, тошнота, рвота, расстройства стула.
Для кишечных гельминтозов характерны следующие синдромы:
- диспепсический (дискомфорт в животе, чувство переполнения после еды, раннее насыщение, вздутие живота, тошнота);
- болевой;
- астеноневротический (чувство сильной усталости, повышенная нервная возбудимость и раздражительность).
Кишечные цестодозы (тениаринхоз, дифиллоботриоз, гименолепидоз, тениоз и другие) протекают бессимптомно или с малым количеством симптомов (с явлениями диспепсии, болевым синдромом, анемией).
Трематодозы печени (фасциолез, описторхоз, клонорхоз) вызывают:
- хронический панкреатит;
- гепатит;
- холецистохолангит;
- неврологические нарушения.
Мочеполовой шистомоз проявляется появлением в самом конце мочеиспускания крови, частыми позывами к мочеиспусканию, болью во время мочеиспускания.
Альвеококкоз, цистицеркоз, эхинококкоз могут длительное время протекать бессимптомно. На позднем этапе нагноение или разрыв кист, содержащих паразитов, приводит к анафилактическому шоку, перитониту, плевриту и другим тяжелейшим последствиям.
Для заболеваний, обусловленных паразитированием мигрирующих личинок зоогельминтов, когда человек не является естественным хозяином, различают кожную и висцеральную формы. Кожная форма обусловлена проникновением под кожу человека некоторых гельминтов животных: шистосоматид водоплавающих птиц (трематоды), анкилостоматид собак и кошек, стронгилид (нематоды). При контакте человека с почвой или водой личинки гельминтов проникают в кожу. Возникает чувство жжения, покалывания или зуда в месте внедрения гельминта. Может наблюдаться кратковременная лихорадка, признаки общего недомогания. Через 1-2 недели (реже 5-6 недель) наступает выздоровление.
Висцеральная форма развивается в результате заглатывания яиц гельминтов с водой и пищевыми продуктами. В начале заболевания может быть недомогание, аллергическая экзантема (кожная сыпь). В кишечнике человека из яиц гельминтов выходят личинки, которые проникают через кишечную стенку в кровь, достигают внутренних органов, где растут и достигают 5-10 см в диаметре, сдавливают ткани и нарушают функцию органов. При расположении личинок цепней (цистицерки, ценура) в оболочках и веществе головного мозга наблюдается головная боль, признаки церебральной гипертензии, парезы и параличи, эпилептиформные судороги. Личинки также могут располагаться в спинном мозге, глазном яблоке, серозных оболочках, межмышечной соединительной ткани и др.
Исходом гельминтозов может быть полное выздоровление с ликвидацией гельминтов или развитие необратимых изменений в организме хозяина.
Диагностика гельминтоза
Диагноз гельминтоза устанавливается на основании совокупности жалоб, полученных от пациента сведений о течении болезни, данных лабораторных и инструментальных методов обследования.В острой фазе гельминтозов имеется реакция крови на присутствие гельминта в организме, поэтому рекомендованы следующие исследования:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

