Ребенок расчесал прыщ и занес инфекцию
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Длительное заживление раны: причины, диагностика и способы лечения
Определение
Регенерация (восстановление) кожи и тканей – важный и сложный физиологический процесс. Он зависит от площади и глубины повреждения, сопутствующих заболеваний и многих других факторов.
Длительно незаживающие раны привносят существенный дискомфорт в повседневную жизнь, поскольку им сопутствуют боль, отек, истечение из раны прозрачной жидкости, крови или гноя, неприятный запах из раны, чувство распирания в поврежденной области.
Разновидности незаживающих ран
В зависимости от причины возникновения все длительно незаживающие раны можно разделить на травматические (появившиеся в результате механической травмы, ожога и т.д.) и трофические (появившиеся в результате нарушения кровообращения в пораженной области).
Возможные причины длительного заживления ран
Длительное заживление ран является симптомом многих патологических состояний, характеризующихся нарушением нормальных физиологических процессов регенерации тканей.
Факторы, влияющие на заживление ран:
- Возраст оказывает прямое влияние на процесс восстановление тканей. У детей раны заживают гораздо быстрее, чем у пожилых людей. Это связано с более активным обменом веществ в организме ребенка по сравнению с взрослыми.
- Масса тела влияет на обменные процессы в организме. Жировая ткань не нуждается в интенсивном кровообращении, поэтому увеличение ее количества в несколько раз относительно нормы (ожирение) ведет к замедлению регенерации тканей и частым осложнениям течения раневого процесса. При крайне низкой массе тела наблюдается замедление обмена веществ в организме за счет уменьшения количества энергии, следовательно, все раны заживают медленнее.
- Адекватное кровообращение в области повреждения обеспечивает ткани достаточным количеством питательных веществ и кислорода для восстановления. Недостаточный приток артериальной крови и нарушенный отток венозной крови существенно замедляют течение раневого процесса и способствуют развитию различных осложнений. Длительное сдавливание тканей при нахождении в вынужденном положении (например, у лежачих больных) приводит к развитию пролежней, которые также характеризуются продолжительным заживлением.
- Инфицирование раны нарушает процесс регенерации за счет активного размножения микроорганизмов, их воздействия на ткани и постоянной активации выраженного воспалительного процесса. Образуется большое количество гнойного экссудата, формируются участки некроза и нарастает общая интоксикация.
- От состояния иммунитета зависит адекватность воспалительной реакции и способность организма противостоять присоединению вторичной инфекции.
- Сопутствующие заболевания, такие как сахарный диабет, тяжелые инфекции, нарушения в системе кроветворения, сердечная и дыхательная недостаточность, замедляют регенерацию за счет нарушения образования и доставки необходимых веществ в область раны, а также выведения токсичных продуктов обмена из организма.
- Применение некоторых лекарственных средств и видов лечения может оказывать существенное влияние на нормальное течение процесса заживления раны. Так, бесконтрольное применение обезболивающих (нестероидных противовоспалительных препаратов) может привести к замедлению регенерации из-за подавления воспалительных процессов, которые в норме происходят в любой ране. Применение лучевой и химиотерапии также может стать причиной замедленного заживления ран, так как погибают не только опухолевые клетки, но и клетки, отвечающие за регенерацию тканей. При этом сама злокачественная опухоль забирает большое количество питательных веществ на свой рост, что негативно сказывается на всех процессах в организме.
-
Хроническая венозная недостаточность (также проявляющаяся варикозным расширением вен) - одна из самых распространенных причин длительно незаживающих ран на ногах. Нарушается венозный отток от нижних конечностей и доставка питательных веществ к тканям, нарастает гипоксия (снижение притока кислорода к тканям). Впоследствии возникают обменные нарушения в тканях и формируются длительно незаживающие трофические язвы.
Людям, страдающим хронической венозной недостаточностью, требуется постоянный тщательный уход за кожей, а при возникновении трофической язвы - профилактика увеличения раневой поверхности и ее инфицирования.
Диагностика и обследования при длительном заживлении ран
В большинстве случаев врач назначит необходимый комплекс лабораторно-инструментальных методов исследования.
-
Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Контактный дерматит — воспаление кожи в том месте, которое соприкасалось с раздражающим веществом или фактором окружающей среды. Недугу наиболее подвержены дети до 12 лет. Дело в особенностях строения детской кожи и слабости её защитных механизмов. Болезнь проявляется на любом участке, бывшем в контакте с раздражителем, но чаще на лице, руках, шее, в паховой области.

Если вовремя распознать провоцирующий агент и оградить от него ребёнка, воспаление хорошо лечится и симптомы быстро проходят. Когда причину выявить трудно или родители не обращаются к врачу вовремя, течение болезни утяжеляется.
Контактный дерматит бывает:
- простым — местное раздражение каким-либо фактором;
- аллергическим.
Второй вариант появится, когда у ребёнка есть повышенная восприимчивость к данному веществу. Первое взаимодействие с ним проходит внешне незаметно, но в коже образуются химические вещества, которые связываются с клетками иммунитета — Т-лимфоцитами. Иммунные клетки запоминают раздражитель. При повторном контакте, который может произойти спустя долгое время, Т-лимфоциты запускают аллергическую реакцию и вызывают проявление кожных симптомов.
Как распознать контактный аллергический дерматит у ребёнка
Контуры воспаления часто совпадают с очертаниями предмета, вызвавшего раздражение. Сыпь мало распространяется за пределы участка кожи, который соприкасался с причинным фактором. Кожа здесь краснеет и припухает, сильно зудит, появляются пузырьки, ранки и корочки.

К ранкам легко присоединяется грибковая и бактериальная инфекция, возникает нагноение. У малышей может повыситься общая температура.
Частое обострение на одних и тех же местах приводит к неприятным исходам: участки повышенной или пониженной пигментации, рубцы, утолщение и огрубение кожи.
Заметив сыпь или красные пятна на коже ребёнка, обязательно покажитесь врачу, чтобы сделать анализы, точно определить причину и начать лечение.
Заболевание может обостряться. Чтобы этого не случилось, нужно найти и устранить провоцирующие причины.
Внутренние причины детского дерматита
Спровоцировать болезнь могут:
- наследственная предрасположенность к аллергиям;
- сопутствующие атопические болезни — бронхиальная астма, аллергический ринит;
- болезни желудка и кишечника;
- употребление пищи с консервантами, красителями, вкусовыми добавками;
- стрессы.
Чаще недуг развивается у людей с белой кожей сухого типа, реже страдает смуглая кожа жирного типа.
Внешние причины развития аллергического дерматита у детей
Вызвать недуг может как один из факторов, так и сочетание нескольких.
- Физические — трение или давление на кожу тканей, кожаных изделий, высокие или низкие температуры, влажность, электрический ток, ультрафиолетовые или рентгеновские лучи.
- Химические — разные кислоты и щёлочи, вещества, входящие в состав кремов и средств гигиены, лекарства, табачный дым.
- Биологические — сок и пыльца растений, укусы и выделения насекомых и животных.
Из растительных агентов наиболее опасны сок чистотела, борщевика, крапивы, пыльца луговых и сорных трав.
В промышленных городах зимой наблюдаются массовые случаи контактного дерматита под глазами и на руках ребёнка. Здесь сочетаются сразу три фактора: холод, химические примеси в воздухе и прикосновение к коже мокрыми варежками.

У грудничков аллергическое воспаление могут вызвать сочетание высокой влажности в подгузниках, трения ткани и действия неподходящего крема.
Особый вид контактного дерматита — фототоксический, когда кремы от загара разлагаются под солнечными лучами и вызывают аллергическое повреждение эпидермиса.
Какие металлы могут навредить
Поражение кожи могут вызвать любые металлы. Реже всего — золото, платина, серебро. Чаще — никель. Предрасположенность может быть наследственной или сформироваться в течение жизни, под действием неблагоприятных факторов. При аллергии на никель назначают специальную диету: исключают ржаной хлеб, консервы, некоторые овощи.
Дерматит у ребёнка и психосоматика
Здоровье кожи напрямую зависит от психического самочувствия человека. Стресс меняет гормональный фон и обмен веществ, вызывает сбои в работе иммунитета. Поэтому спокойное эмоциональное состояние предотвратит обострение болезни и отсрочит первое появление симптомов.

Столкнувшись с контактным дерматитом, проанализируйте причины, выявите аллерген, который его вызвал. Это не всегда просто. Чтобы быть спокойными за правильный диагноз, провести нужные анализы и получить лечение — приходите на консультацию в наш центр. Помимо лечения, вы научитесь правильной профилактике этой болезни.
Что такое болезнь кошачьих царапин (фелиноз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, дерматолога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Болезнь кошачьих царапин (лихорадка от кошачьих царапин, фелиноз или регионарный небактериальный лимфаденит) — это острая бактериальная зоонозная инфекция, передающаяся преимущественно от кошек. Она характеризуется региональным лимфаденитом (воспалением лимфоузлов), кожной сыпью и иногда поражением глаз, нервной системы и внутренних органов. [1]
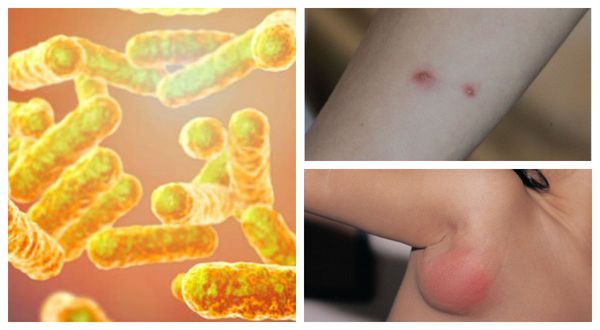
Причиной заболевания является инфицирование бактерией Bartonella henselae (бартонелла хенсели), которая была выделена у людей и млекопитающих и представляет собой мелкую плеоморфную, факультативную, грамотрицательную и внутриклеточную бациллу.
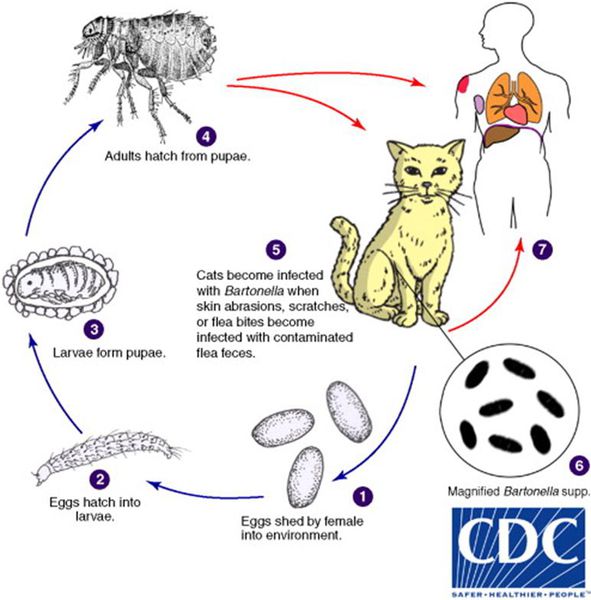
Источники инфекции
Кошки являются естественным резервуаром и переносчиком B. henselae, при этом сами животные от этого не страдают. В ряде исследований, проведённых в США, у 28% обследованных кошек были обнаружены антитела против причинной бактерии, причём из них 56% котят моложе года и 34% кошек от года и старше обладали иммунитетом к бациле. Также исследование показало, что у бездомных кошек (61%) B. henselae в крови выявлялись гораздо чаще, чем у домашних (21%). [2]
Котята моложе 12 месяцев в 15 раз чаще передают инфекцию, чем взрослые кошки, из-за наличия бактерии B. henselae в крови и большей склонностью к нанесению царапин.
Передача инфекции между кошками происходит при укусах кошачьей блохи Ctenocephalides felis или заглатывании их продуктов жизнедеятельности. Поэтому люди, у которых дома есть хотя бы один котёнок с блохами, имеют в 29 раз больше шансов заразиться бацилой, чем те, у чьих животных в шерсти не было блох. [3]
Собаки также являются источником заражения, но гораздо реже, чем кошки — всего в 5% случаев. [4] Также сообщается о единичных случаях возникновения заболевания при контактах людей с морскими свинками, кроликами и обезьянами. [1]
Помимо прочего, доказана роль в передачи инфекции иксодового клеща Ixodes ricinus (собачий клещ), который часто нападают и на людей. [5] Описан случай семейного заражения бартонеллами при их укусах. [6]
Варианты передачи инфекции человеку при укусах кошачьих блох и от человека к человеку не подтверждены. [2]
Пути передачи инфекции:
- Царапины. 75-90% пациентов с фелинозом незадолго до появления заболевания отмечали поверхностную травму кожи при контакте с кошкой. Дело в том, что блохи, находясь на животном, выделяют экскременты, которые содержат бактерии. Когда кошка царапает свою кожу (например, при почёсывании), её коготь загрязняется отходами жизнедеятельности, и в дальнейшем при нанесении травмы человеку происходит передача инфекции. [1]
- Укусы и ослюнения травмированной кожи — связаны с нахождением бактерий в слюне животных. [1]
Распространенность заболевания в мире и в Российской Федерации не известна. Заболеваемость в США среди амбулаторных пациентов составляет приблизительно 9,3 случая на 100 000 человек в год, причём ежегодно регистрируется до 20 000 новых случаев. [7] Примерно 70-90% случаев заболевания происходят в осенние и ранние зимние месяцы. Предполагается, что сезонность связана с повышением рождаемости котят в середине лета и с увеличением заражённости блохами. [8]
Группы риска
Заболевания чаще встречается у людей моложе 18 лет (от 55 до 80% случаев). Это связывают с тем, что именно дети и подростки чаще всего играют с котятами. [9]
Также стоит отметить, что заболевание чаще встречается у мужчин, чем у женщин, в соотношении 3:2. Одной из гипотез, объясняющих более высокую заболеваемость среди мужчин, является тенденция к более грубой игре с котятами и кошками и, следовательно, повышенному риску укусов и царапин. [1]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни кошачьих царапин
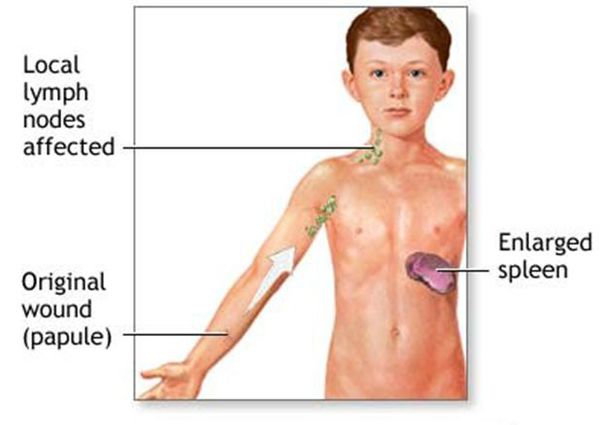
Первичный очаг (инокуляция) — наблюдается в 90% случаев и возникает на месте зажившей царапины. В основном располагается на кистях и предплечьях, реже на лице, туловище и ногах. Вначале отмечается эритематозное пятно, которое существует совсем недолго и трансформируется в плоскую папулу синюшно-красного или телесного цвета с чёткими неровными границами. Размером возникшая папула может быть от нескольких мм до 1-2 см в диаметре. Иногда несколько папул расположены линейно по ходу царапины. В некоторых случаях в основании папулы имеется болезненный инфильтрат до 3-5 см в поперечнике. У отдельных пациентов вместо папул возникают пузыри или пустулы. Примерно в половине случаев в последующем формируется эрозивный или язвенный дефект, заживающий с образованием рубца. [10]
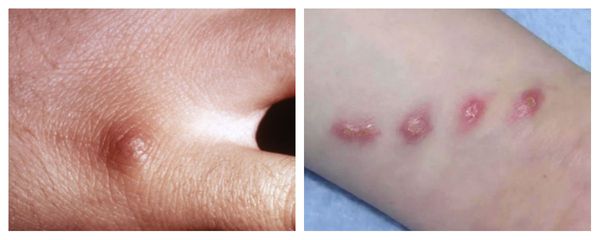
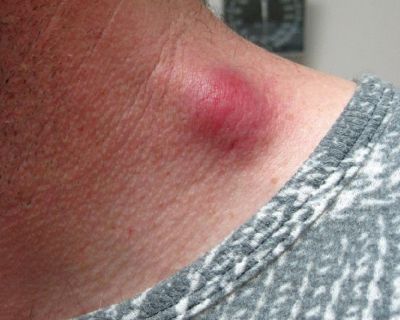
Региональный лимфаденит — основной симптом заболевания. При классической болезни кошачьих царапин регионарная лимфаденопатия возникает через 1-3 недели после появления первичного очага и продолжается до нескольких месяцев. У 85% пациентов поражается одна группа лимфоузлов: чаще всего подмышечные и эпитрохлеарные (46%), в области головы и шеи (26%), а также в паховой области (17,5%). В большинстве случаев воспаляются одиночные лимфоузлы, реже множественные, они могут располагаться как в границах одной анатомической области, так и в нескольких (генерализованная лимфаденопатия — редкое явление).
Поражённый лимфатический узел плотный, подвижный, при пальпации умеренно болезненный, в диаметре может достигать 1-5 см. Кожа над ним гиперемированна. В 10-50% случаев происходит спаивание лимфоузлов с окружающими тканями, их нагноение с образованием густого жёлто-зелёного гноя и последующим вскрытием с образованием язвенного дефекта. [11]
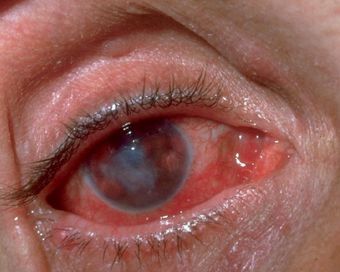
Окулогландулярный синдром Парино — одновременное образование одностороннего гранулематозного конъюнктивита (возникновение гранулём в виде жёлто-белых узелков от 1 до 5 мм) и увеличенного лимфатического узла перед ушной раковиной на той же стороне лица. Встречается в 2-8% случаев и связан с попаданием на конъюнктиву глаза слюны заражённых животных или фекалий блох. Конъюнктивит в течение нескольких недель регрессирует без рубцевания. [12]
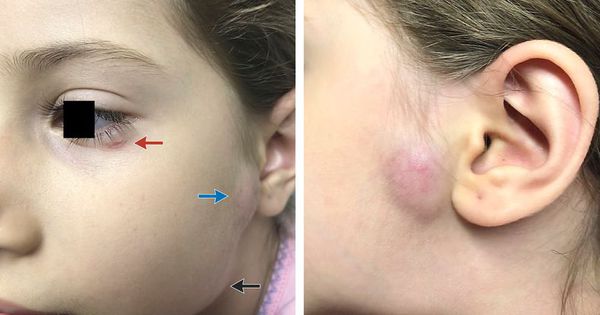
Генерализованная сыпь — скарлатино-, кореподобная или уртикарная сыпь на туловище, реже на конечностях. Наблюдается на фоне общих проявлений. В редких случаях возникает пятнисто-папулёзная сыпь или элементы по типу узловатой эритемы. Высыпания держатся от 2-5 дней до 2-5 недель. [10]
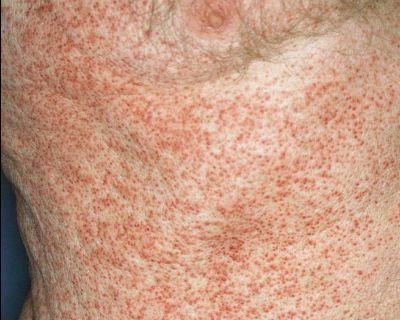
Патогенез болезни кошачьих царапин
При попадании в организм иммунокомпетентных пациентов Bartonella в местах инокуляции (заражения) вызывает гранулематозный и лейкоцитарно-лимфоцитарный ответ. Инфекция распространяется через лимфатические пути, вызывая воспаление в лимфатических узлах. В некоторых случаях происходит проникновение бактерий в кровь с развитием бактериемии и поражения нервной системы и внутренних органов.
Основным вирулентным агентом считается белок наружной мембраны OMP 43 кДа, который способен связывать эндотелиальные клетки.
Как показывают исследования, B. henselae проявляет более низкую биологическую активность по сравнению с классическими грамотрицательными микробами, что объясняет выживание, внутриклеточный рост и размножение бактерий внутри фагоцитарных клеток.
У пациентов с ослабленным иммунитетом (в частности, ВИЧ-инфицированных) ответ организма на заражение может привести к бациллярному ангиоматозу (избыточному разрастанию сосудов). Стимулировать ангио пролиферацию (появление новых кровеносных сосудов) бактерия B. henselae способна благодаря функции белка адгезина А, который может сцеплять поверхности клеток. [13]
Классификация и стадии развития болезни кошачьих царапин
Международная классификация болезней 10 пересмотра кодирует заболевание как A28.1 Лихорадка от кошачьих царапин.
Клиническая классификация предполагает выделение трёх форм болезни: [10] [14]
- классическая форма (кожно-железистая) — поражение кожи и лимфатических узлов;
- атипичные формы:
- глазной вариант (окуло-гландулярная форма) — поражение глаз;
- неврологический вариант (нейро-гландулярная форма) — поражение нервной системы;
- висцеральный вариант — поражение печени, селезёнки, сердца, реже лёгких и кишечника;
- бациллярный ангиоматоз — тяжёлое течение заболевания у лиц с ослабленным иммунитетом.
Стадии развития заболевания:
- инкубационный период — длится от 5 до 60 дней (в среднем — две недели);
- инокуляция — появление первичного очага, который существует на протяжении нескольких недель;
- стадия регионального лимфаденита — наступает через 1-3 недели после появления первичного очага и длится от нескольких недель до нескольких месяцев;
- регрессирование симптомов — может продолжаться около 3-6 месяцев, иногда дольше.
Осложнения болезни кошачьих царапин
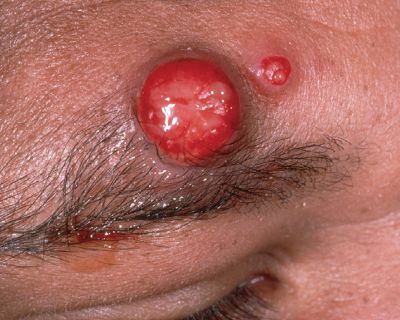
Бациллярный ангиоматоз
Наблюдается у людей с ВИЧ-инфекцией, после трансплантации сердца и почек и очень редко — у иммунокомпетентных лиц. Характеризуется длительной лихорадкой, болями в суставах, снижением массы тела и спленомегалией (увеличением селезёнки). На фоне этих проявлений возникает сыпь в виде: множественных распространённых ангиоматозных (сосудистых) и подкожных узлов, папул, похожих на пиогенную гранулёму, и эритематозных инфильтрированных бляшек диаметром от 1 мм до нескольких см. Течение тяжёлое, часто с летальным исходом. [15]
Подострый эндокардит
У части пациентов наблюдается поражение одного или несколько сердечных клапанов, эндокарда на внутренней поверхности стенок сердца или межжелудочковой перегородке, причем культуральное исследование крови не выявляет бактерий. [16] Это осложнение может сопровождаться повышением температуры, сердечной недостаточностью и одышкой.
Офтальмологические осложнения
Поражения глаз отмечаются у 2-6% пациентов и включают:
- нейроретинит — воспаление сетчатки глаза и зрительного нерва;
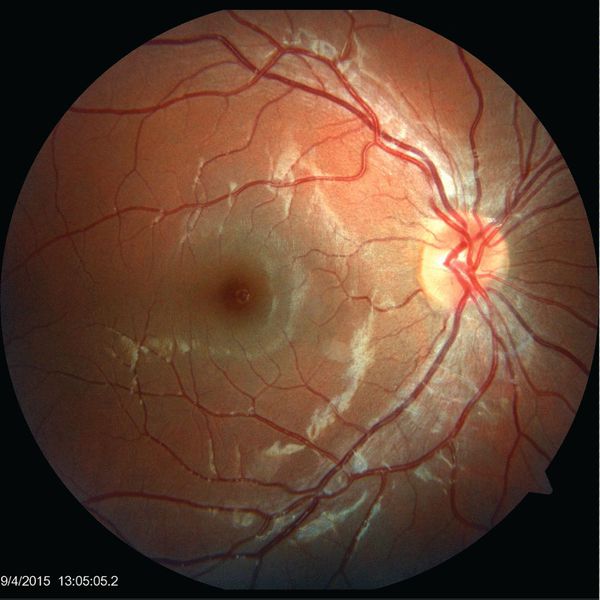
- папиллит — воспаление части зрительного нерва;
- неврит зрительного нерва;
- очаговый или многоочаговый ретинохориоидит — воспаление сосудистой оболочки глаза и сетчатки;
- панувеит — воспаление всех частей сосудистой оболочки галаза;
- окклюзию вен и артерий сетчатки, приводящую к её отслоению. [17]
Неврологические осложнения
Нарушения центральной нервной системы встречаются у 1-2% пациентов и включают атаксию, паралич черепных нервов и деменцию у пожилых людей. У детей обычно возникает энцефалит или асептический менингит. [18]
Гранулематозный гепатит и спленит (острое воспаление селезёнки)
Поражение печени и селезёнки, сопровождается генерализованной лимфаденопатией, длительной волнообразной лихорадкой, повышением уровней аминотрансфераз и множественными и диффузными гипоэхогенными зонами, определяемыми во время ультразвукового исследования и томографии. [19]
Диагностика болезни кошачьих царапин
Постановка диагноза основывается на данных анамнеза (наличие контакта с кошкой), клинических данных (присутствие первичного очага и регионального лимфаденита) и, при необходимости, данных лабораторных исследований:
- Общий анализ крови — при болезни кошачьи царапин обнаруживаются лейкоцитоз, лимфоцитоз и повышенная СОЭ.
- Полимеразная цепная реакция (ПЦР) — определение ДНК возбудителя на основе материала, взятого из первичного очага поражения или при биопсии лимфатического узла и крови. Специфичность данного обследования составляет почти 100%, но его чувствительность колеблется от 43% до 76%. [20]
- Культуральное исследование — посев материала из очагов поражения, аспирата из лимфатических узлов и крови. Специфичность анализа — 100%, чувствительность — 70-80%. [2] Метод требует специальных сред и времени (более трёх недель).
- Серологическое исследование — определение антител к B. henselae в крови методом ИФА (иммуноферментного анализа). Титры IgG менее 1:64 свидетельствуют о том, что у пациента нет текущей инфекции. Титры от 1:64 до 1:256 предполагают возможное наличие инфекции — рекомендовано повторное тестирование через 10-14 дней. Титры, превышающие 1:256, указывают на присутствие активной или недавней инфекции. Положительный тест на IgМ предполагает острое заболевание. [21]
- Биопсия материала из первичного очага поражения — показывает выраженные очаги некроза в дерме, окружённые эпителиоидными и гигантскими клетками и эозинофилами. При окраске по Уортину — Старри определяются мелкие бактерии разной формы.
- Рентгенологическое исследование лимфатических узлов, УЗИ и томография печени и селезёнки — проводятся по показаниям.
- Исследование на ВИЧ-инфекцию и подсчёт количества СD4 клеток в крови — проводят при подозрении на бациллярный ангиоматоз.
Дифференциальная диагностика проводится со следующими заболеваниями:
- бактериальный гнойный лимфаденит, вызванный другими микроорганизмами;
- инфекция, вызванная атипичными микобактериями; ;
- споротрихоз;
- туляремия; ;
- саркоидоз;
- злокачественные новообразования.
Лечение болезни кошачьих царапин
Иногда в случаях стандартного течения заболевания применяют тепловой местный компресс или прибегают к физиотерапевтическому воздействию на область изменённых лимфоузлов (диатермии и УВЧ-терапии). Однако особого терапевтического эффекта эти метода не оказывают, так как большинство случаев фелиноза проходят самостоятельно, без лечения. Поэтому при классической форме болезни никаких действий предпринимать не нужно.
У некоторых пациентов могут развиться осложнения от распространения процесса. В таком случае рекомендовано назначение азитромицина, при применении которого лимфаденит регрессирует быстрее по сравнению с отсутствием лечения: [22]
- для взрослых и детей с весом > 45,5 кг: 500 мг в день, затем по 250 мг в течение четырёх дней;
- для детей с весом ≤ 45,5 кг: 10 мг/кг в первый день, затем по 5 мг/кг в течение четырёх дней.
При необходимости и наличии осложнений могут применяться другие антибиотики: пенициллины, тетрациклины, цефалоспорины и аминогликозиды и их комбинации.
Если есть нагноение, который сопровождается общими симптомами и лихорадкой, то показана аспирация гноя. Это позволит облегчить течение заболевания.
Прогноз. Профилактика
Прогноз благоприятный: при отсутствии осложнений заболевание спонтанно регрессирует без лечения в течение 3-4 месяцев. Тяжёлые формы заболевания встречаются крайне редко.
Меры профилактики, рекомендованные Центрами по контролю и профилактике заболеваний США: [23]
Естественно, что грамотно определить причину возникновения высыпания , поставить диагноз и назначить лечение ребенку может только детский врач-педиатр, дерматолог или аллерголог. Но оказать первоначальную помощь, снять зуд и помочь малышу могут и сами родители, зная основные признаки и причины возникновения сыпи . На первом этапе важно определить, какой характер носит высыпание - инфекционное, аллергическое или не относящееся ни к одному из вышеперечисленных.
Причины возникновения высыпаний у детей:
1. Угри новорожденных. Впервые могут возникнуть у новорожденных в возрасте 1 - 2 месяца. Как правило, такие высыпания носят гормональный характер, не заразны и не являются аллергией . Сыпь в виде прыщиков, иногда с белой точкой посередине появляется на голове, теле грудничка. Если нет гнойных отделений, то высыпание проходит самостоятельно и не требует лечения. Угри могут возникнуть и у подростков. Они чаще всего появляются на лице в виде черных точек и связаны с гормональными изменениями в организме подростка и усиленной работой сальных желез. Для предотвращения угревой сыпи существуют косметические лосьоны, гели для умывания и другие средства. При воспалении лучше обратиться за консультацией к детскому дерматологу или косметологу, т.к. может понадобиться лечение антибиотиками;
2. Крапивница – это аллергическая реакция на коже ребенка, сопровождающаяся зудом и появлением волдырей на различных участках тела, в некоторых случаях может повышаться температура и нарушаться стул ребенка. Волдыри появляются внезапно и также быстро могут исчезать, но иногда они проходят только через несколько дней. Причинами появления крапивницы могут быть различные факторы: гормональные нарушения, сбои в работе печени, почек, потребление продуктов, вызвавших аллергическую реакцию (рыба, яйца, цитрусовые и т.д.), укусы насекомых, реакция на солнечные лучи, перемену температур, эмоциональные стрессы и т.д.. Крапивница может быть хронической и не проходить в течение длительного времени, и острой – исчезающей через несколько часов. Для лечения крапивницы важно выявить основную причину, вызвавшую ее;
3. Пищевая аллергия проявляется в виде пятен розовато-красного цвета. Является немного выпуклой, отечной в местах расчесывания и сопровождается зудом. Локализуется, как правило, на щечках младенца, но может появляться и на других частях тела. Может возникнуть как у грудничков, так и у подростков. Если малыш находится на грудном вскармливании, то возникшая аллергия связана с продуктами, употребленными мамой. Если новорожденный на искусственном вскармливании, то аллергическая реакция может появиться на смесь. У детей старшего возраста пищевую аллергию могут вызывать рыба, яйца, орехи, шоколад, клубника и другие продукты питания;
Аллергия, как правило, сопровождается отеками, которые в свою очередь при ненадлежащем лечении и несвоевременном оказании помощи вызывают удушье . При возникновении аллергии любого характера требуется консультация педиатра для помощи в подборе оптимальной смеси малышу, или детского дерматолога - аллерголога для направления на лабораторные исследования детей старшего возраста;
4. Бытовая аллергия . Может возникнуть как у новорожденных, так и у детей постарше. Проявляется, как правило, в виде прыщиков по всему телу и сопровождается слезоточением, чиханием. Причинами возникновения такой реакцией организма может быть стиральный порошок и другие моющие средства, пыль, растения, шерсть животных и т.д. Аллергическая сыпь отличается от инфекционной тем, что при ней ребенок не температурит, у него нет общих недомоганий, нет потери аппетита, сонливости;
5. Потница. Возникает в основном у детей грудного возраста. Проявляется в виде красных прыщиков по всему телу, особенно в паховой зоне. Пораженные места необходимо мазать специальным детским кремом, чаще устраивать крохе воздушные ванны и менять подгузник;
6. Розеола (инфекционная эритема) – детское острое вирусное заболевание, поражающее только детей до 2 - х лет. Очень часто розеолу путают с ОРВИ или краснухой . В начале болезни у малыша резко повышается температура, которая держится 3 - 5 дней и после этого ребенок покрывается красно - розовой сыпью, исчезающей за 5 - 7 дней. Это не опасное заболевание, оно не требует лечения и в случае ее появления ребенку следует давать только жаропонижающие препараты;
7. Ветрянка. Это распространенное детское инфекционное заболевание, требующее лечения. Инкубационный период этого заболевания может длиться от 11 до 21 дня. Возникает в любом возрасте. Сопровождается сыпью на коже и слизистых оболочках в виде красных пятен, в центре которых локализуются волдыри с желтоватой жидкостью. Сопровождается зудом. По мере протекания заболевания, волдыри лопаются, образуются корочки, оставляющие рубцы, если ребенок расчесал волдырь и занес инфекцию. Заболевание может вызывать также повышение температуры и головную боль;
8. Корь – это острое инфекционное заболевание, встречающееся довольно редко в связи с применением прививок. Кроме того этот вирус редко активизируется у малышей до 8 месяцев, т.к. их защищает переданный матерью иммунитет. Болезнь начинается с симптомов обычного простудного заболевания - кашель, слезоточение, чихание и повышение температуры до 40 С. Далее у ребенка появляются белые пятна на слизистой поверхности щек, выделения из носа, сильная головная боль, светобоязнь. Затем в течение нескольких дней возникают красные пятна различной формы на лице, шее, около головы и далее по всему телу. Заболевание заразно в течение недели с момента появления первых признаков. Вирус опасен такими осложнениями, как: менингит , воспаление легких , развитие глухоты, поражение мозга и даже смерть;
9. Скарлатина – это острое инфекционное стрептококковое заболевание. Начинается с воспаления горла, высокой температуры, увеличения миндалин , в некоторых случаях с налетом. Далее появляется мелкая точечная сыпь на спине, груди, коленях, подмышках, в паху и быстро распространяется по всему телу и лицу. Белой остается только область вокруг рта. Горло и язык становятся очень красными. К концу болезни начинается шелушение кожи на пальцах ног и рук;
10. Краснуха – это острое инфекционное заболевание . Болезнь начинается с незначительного повышения температуры и увеличения лимфатических узлов в околоушной и шейной области. Также появляется мелкая сыпь на лице и за ушами, а затем по всему телу. Краснуха очень опасна для беременных женщин, а у детей старшего возраста и подростков могут наблюдаться осложнения. У малышей заболевание протекает в достаточно легкой форме;
11. Менингит - это воспаление оболочек головного и спинного мозга. Сыпь при менингите не является основным признаком. Однако при этом заболевании высыпания появляются на задней стенке глотки, а также на бедрах, спине, ягодицах в виде красной сыпи различной формы. При менингите наблюдаются такие симптомы, как очень высокая температура, сильная головная боль, рвота, светобоязнь, напряжение мышц шеи. При малейших подозрениях на менингит родители должны срочно обратиться к врачу. Своевременная помощь при этом заболевании спасет ребенку жизнь;
12. Стрептодермия – это кожное инфекционное заболевание, возбудителем которого является стафилококк. Болезнь поражает, как правило, околоносовую и околоротовую область. В начале появляются покраснения вокруг носа и рта, затем маленькие пузырьки с жидкостью. Когда они лопаются, остаются желтые корочки. Заболевание может сопровождаться повышением температуры;
13. Герпес - это инфекционное заболевание, сопровождающееся возникновением пузырьков на коже и слизистых оболочках, у детей чаще всего располагается на губах. Это заболевание крайне редко проявляется у новорожденных, т.к. им передается материнский иммунитет. Ему подвержены дети, начиная с 3 - 4 лет. Помимо сыпи, болезнь может сопровождаться болью в горле, повышением температуры.
Кожных высыпаний и заболеваний у детей великое множество, они могут быть очень похожими, но одни совершенно безобидны для здоровья вашего ребенка, другие же несут угрозу не только общему состоянию, но и детской жизни! Не рискуйте, и при малейших сомнениях, при появлении каких-либо пятен, сыпи и других симптомов обращайтесь к детскому врачу-педиатру, который при необходимости направит Вас с ребенком к детскому дерматологу, аллергологу, неврологу или другому узкопрофильному специалисту в зависимости от характера сыпи и тяжести протекания кожного заболевания.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
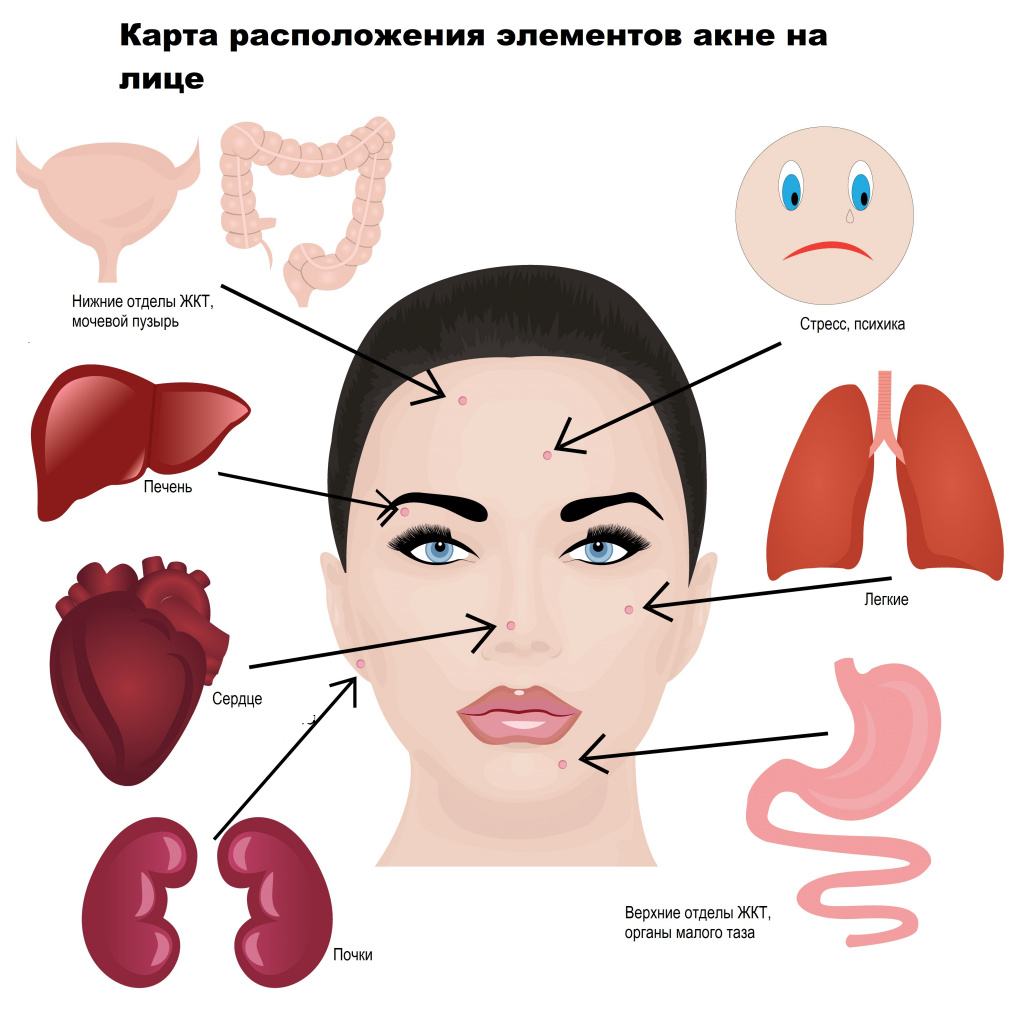
Прыщи на лице: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
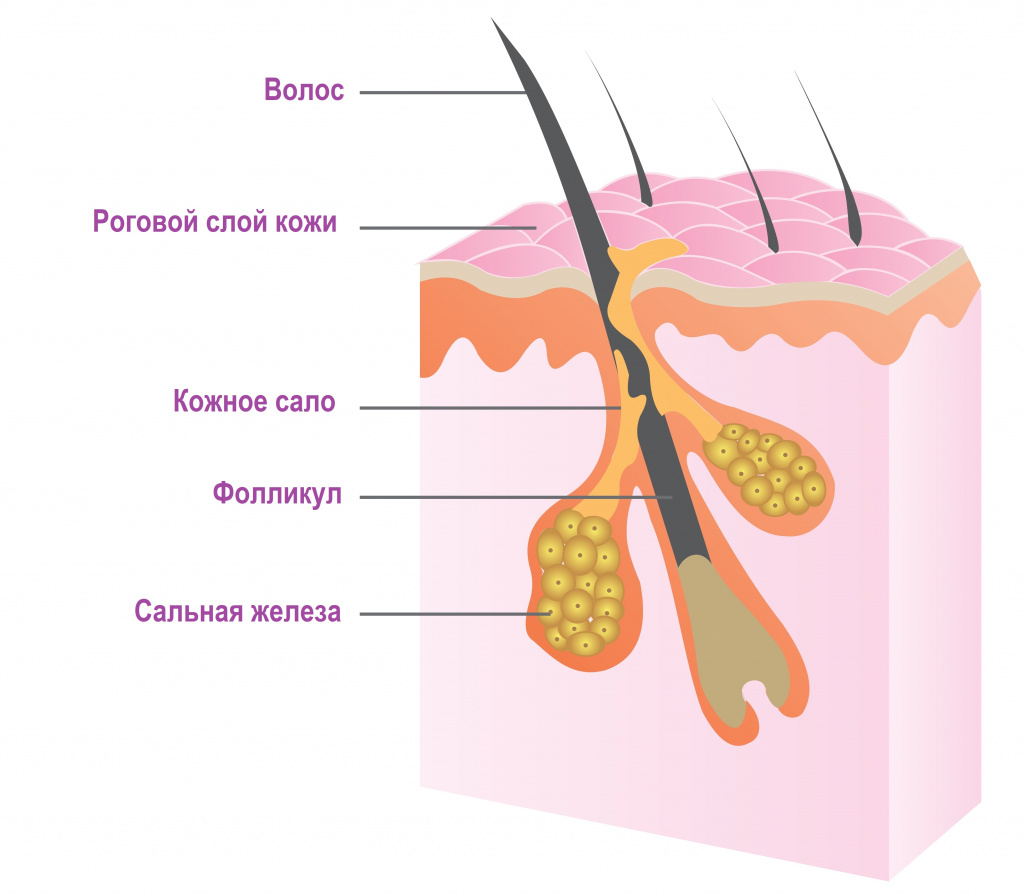
Сальные железы в коже человека располагаются у основания волосяного фолликула. Они продуцируют кожное сало, которое увлажняет кожу и защищает от негативного влияния окружающей среды, бактерий и грибов. Гиперсекреция сальных желез провоцирует формирование прыщей (акне, угрей). На лице они чаще всего локализуются в местах расположения крупных сальных желез (на лбу, висках, щеках, на носу и подбородке).
Разновидности прыщей на лице
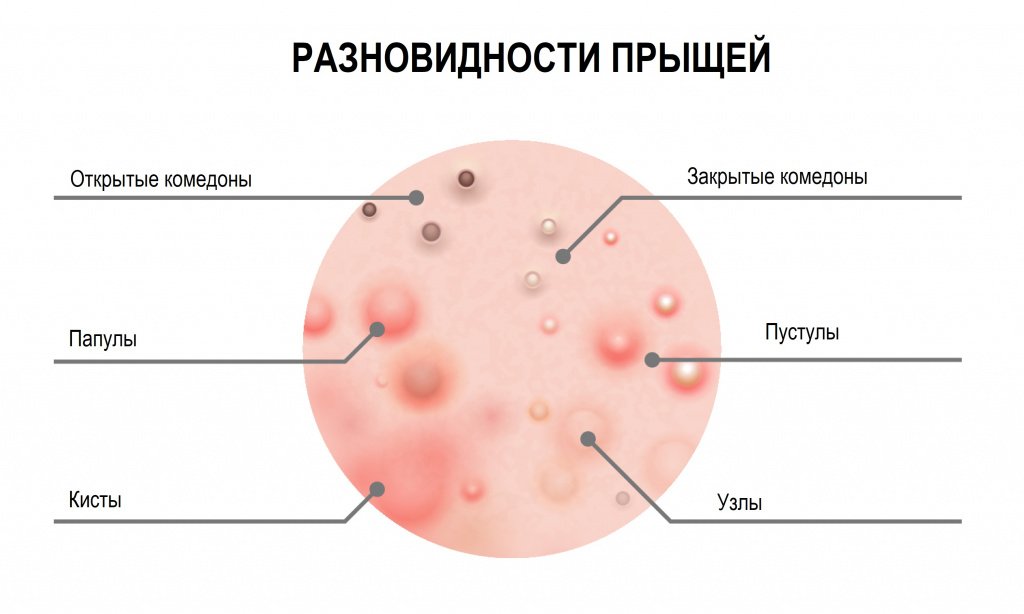
В самом общем виде прыщи относятся к одному из двух типов:
Невоспалительные элементы (комедоны) – выглядят как небольшие бугорки или точки различного цвета. Комедоны могут быть открытыми или закрытыми.
- Открытые комедоны выглядят как плотные высыпания поверхностного типа, обычно серого или черного цвета, который придает им окислительная реакция их содержимого с кислородом.
- Закрытые комендоны, подкожные прыщи (милиумы) имеют вид белых бугорков или точек, похожих на маленькие крупинки проса. Скопившееся кожное сало не имеет выхода наружу, что приводит к болезненному воспалению. Закрытые комедоны чаще превращаются в классические красные прыщи.
- Папулы (красные прыщи) представляют собой воспалившиеся комедоны без явного гнойного содержания. Имеют вид мелких красных или розовых шариков, выступающих над поверхностью кожи, белой головки нет. Если папула сформировалась на месте открытого комедона, то сквозь кожу часто можно разглядеть темную пробку.
- Пустулы – это инфицированные папулы или, проще говоря, прыщи с гнойным содержимым и белой головкой, окруженные воспаленной кожей. Они появляются, когда помимо кожного сала и бактерий в поры попадают омертвевшие клетки кожи. По форме пустулы бывают конусообразными, плоскими или сферическими. Их цвет может варьировать от белого до желтого или зеленого.
Зеленый цвет означает присоединение вторичной инфекции, и при самостоятельном выдавливании велика вероятность ее проникновения в кровь.
Кистозные прыщи тяжело поддаются лечению и всегда оставляют на коже заметные следы.
Возможные причины появления прыщей на лице
Итак, прыщи появляются как результат избыточной продукции кожного сала, которое закупоривает кожные поры. Если пора закрыта частично и в нее есть доступ воздуха, начинается образование прыщей. Сначала они выглядят как черные точки, окруженные воспаленной кожей, – так называемые угри. В полностью закупоренной поре, как в контейнере, быстро размножаются анаэробные бактерии (Propionibacterium acnes или Malassezia), провоцирующие воспалительный процесс и нагноение.
Но что заставляет сальные железы работать столь активно? Считается, что одна из причин кроется в высоком уровне андрогенов (мужских половых гормонов), которые стимулируют выработку кожного сала. Развитию гиперандрогении могут способствовать проблемы пищеварения, стрессы, болезни почек и надпочечников, эндокринной и половой системы.
Важно упомянуть, что высыпания на лице, внешне похожие на прыщи, могут быть симптомом и проявлением других, порой очень серьезных дерматологических заболеваний (акнеформных дерматозов), которые никак не связаны с работой сальных желез.
Прыщи на лице могут оказаться симптом целого ряда заболеваний (нарушения функции внутренних органов, гормональной дисфункции, недостатка витаминов, снижения иммунитета), а также плохой экологической обстановки, неправильного ухода за кожей. Перечислим основные заболевания, состояния и факторы, результатом воздействия которых становятся высыпания на коже.
- Физиологические изменения гормонального статуса: половое созревание, вторая фаза менструального цикла, беременность, лактация, менопауза.
- Заболевания эндокринной системы: синдром поликистозных яичников, гипотиреоз, опухоли эндокринных желез.
- Утолщение рогового слоя эпидермиса (гиперкератоз), когда мертвые клетки эпидермиса не отшелушиваются, а остаются на коже, закупоривая сальные железы.
- Заболевания печени и вызванная ими интоксикация.
- Неправильное питание и авитаминоз:
- Преобладание в рационе быстрых углеводов (фастфуда, хлебобулочных изделий, жареной, жирной пищи) провоцирует повышение уровня глюкозы в крови и резкий выброс инсулина, что, в свою очередь, влияет на повышение уровня тестостерона.
- Избыток омега-6 жирных кислот может усугубить воспалительные процессы в коже (такие явления могут наблюдаться при употреблении большого количества рыбы и птицы, выращенной на комбикормах).
- Злоупотребление молочными продуктами, подсолнечным, арахисовым, соевым маслами и маргарином нередко вызывает гиперфункцию сальных желез.
- Дефицит цинка, витаминов А и Е, Омега-3 жирных кислот.
Заболевания желудочно-кишечного тракта, нарушение моторики и перистальтики кишечника, частые запоры способствуют интоксикации и появлению прыщей.
При наличии высыпаний на коже следует обратиться к врачам-дерматологам и косметологам. Однако часто лечение требует комплексного подхода, подразумевающего терапию заболевания, симптомом которого стали прыщи. В таком случае необходимы консультации гинеколога , эндокринолога , гастроэнтеролога , аллерголога , психоневролога.
Диагностика и обследования при появлении прыщей
![Карта.jpg]()
Диагностика начинается с тщательного осмотра кожи, сбора анамнеза (сведений о перенесенных болезнях, операциях, хронических заболеваниях, наследственности) и установления связи между высыпаниями и образом жизни, питанием, привычками.Если природа заболевания неочевидна, назначаются лабораторные исследования.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также: