Ребенок в детстве переболел туберкулезом
Обновлено: 16.04.2024
У двухлетнего крохи из вполне благополучной семьи врачи неожиданно выявили туберкулез. При этом ни у мамы с папой, ни у бабушек-дедушек не нашли никаких признаков болезни. Малыш в садик не ходил, все его контакты ограничивались только семейным кругом. Казалось бы, откуда такое заболевание? Но фтизиатры нашли разгадку: оказалось, что семья недавно приобрела квартиру, где до них жил туберкулезный больной. Разумеется, таких больных выявляют, лечат, а очаги инфекции обрабатывают. Но в данном случае квартиру не обработали, потому что больной был прописан по другому адресу.
Туберкулезная палочка имеет высокую жизнестойкость и, будучи выделенной во внешнюю среду, она представляет опасность в течение долгого времени. Она оседает на пылинках, прячется в темных углах. У родителей иммунитет оказался крепким, а малыш заболел.
Опасный семейный контакт
— Ольга Анатольевна, почему дети заболевают туберкулезом?
— Чаще всего туберкулез встречается у тех детей, которые проживают в семейном контакте с носителями палочки Коха либо регулярно контактируют с ними. Например, ребенок часто ходит в гости к другу, у которого папа болен туберкулезом. Вообще детский организм запрограммирован на то, чтобы побороть инфекцию при разовом контакте с ней. И в 80% случаев так и происходит. Но в 20% случаев может развиться заболевание. Этому способствуют, кроме частых контактов с носителем, слабый иммунитет у ребенка и социальные факторы — плохое питание, неправильный режим дня, переохлаждения, стрессы.
Наша задача — сделать все для раннего выявления туберкулеза. Когда туберкулез в начальной стадии, у болезни нет специфических симптомов. Люди могут длительное время даже не подозревать, что у них туберкулез. Когда начинаются симптомы в виде кашля, похудания, кровохаркания, то это уже запущенный случай. И при этом человек является выделителем бактерий, он заражает других на протяжении нескольких месяцев и даже лет. Так что раннее выявление важно как для самого больного, так и для окружающих.
Туберкулезная палочка обладает хорошей защитой, если она выделилась во внешнюю среду, она может оседать на пылинках, и в темных непроветриваемых помещениях она может сохраняться в активном состоянии в течение нескольких месяцев.
О чем расскажет проба Манту
— Всем детям ежегодно ставят пробу Манту. Но не все родители знают, что это такое, некоторые ошибочно думают, что это прививка. А что это на самом деле?
— Это не прививка, это именно проба, и она отражает наличие иммунитета к туберкулезной палочке. Она бывает либо отрицательной — когда на месте пробы через несколько дней остается лишь след от инъекции, либо положительной, когда на месте пробы появляется покраснение или характерное уплотнение (папула). Если при каждой пробе Манту результат получается одинаковый, все нормально. Но если проба впервые становится положительной или папула разрастается на 6 миллиметров и больше, это говорит о недавней встрече ребенка с туберкулезной палочкой. И это повод обратиться к фтизиатру.
Перемены говорят о том, что ребенок встретился с инфекцией и его организм борется. Возможно, что организм инфицируется и выработает иммунитет, а возможно и заболевание туберкулезом.
— Результаты пробы Манту каждого ребенка записываются и хранятся? Иначе как же их сравнивать?
— Существует несколько медицинских документов, где обязательно записываются результаты туберкулинодиагностики. Это медицинские карты в детском саду и школе, в поликлинике, в нашем диспансере, кроме того, данные заносятся в прививочный сертификат. Специалист может взять карту и по туберкулинограмме проследить, как вела себя проба Манту не протяжении нескольких лет жизни ребенка.
— Как часто делают пробу Манту?
— С профилактической целью и пробы Манту ставят раз в год. У детей с 15 лет начинается флюорографическое обследование, тем не менее до 18 лет им проводится и туберкулинодиагностика.
Неспецифическая реакция
— Может ли быть аллергическая реакция на пробу Манту?
88
процентов больных было выявлено методом массовой туберкулинодиагностики и флюорографии, 12% — по обращению с жалобами
— Сегодня аллергизация населения высока, и бывает, что мы видим неспецифическую реакцию на пробы Манту. Таких детей мы включаем в нулевую группу диспансерного учета. На три месяца мы отправляем ребенка в общую лечебную сеть, рекомендуем пролечить хронические очаги инфекции — кариозные зубы, лор-заболевания, глистные инвазии, снять аллергические реакции. После этого мы повторяем обследование в наших условиях. Если это действительно была неспецифическая реакция на туберкулин, мы снимаем таких детей с учета.
Проба Манту ставится на фоне здоровья, в течение 30 дней перед пробой у ребенка не должно быть ни заболеваний, ни прививок. Это в идеале.
— Если проба Манту специалистам не нравится, что включает в себя обследование у фтизиатра?
— Это медицинский осмотр, опрос ребенка и родителей, жалобы — как часто болеет, не было ли у него контактов с туберкулезным больным? Мы стараемся отследить круг общения ребенка. Обязательно обследуем родителей. Был такой случай, и даже не один, когда сначала был выявлен туберкулез у ребенка, а уж потом — у отца, который болел, но не знал об этом, не обследовался и не лечился.
Когда осматриваем ребенка — мы обязательно смотрим периферические лимфатические узлы, потому что лимфатическая система первой реагирует на наличие инфекции в организме. Обращаем внимание на бледность кожных покровов, похудание, недостаток веса у детей. Потом проводится клинический анализ крови и мочи, рентгенологическое обследование. Это клинический минимум, на основании которого мы принимаем решение.
Был такой случай, и даже не один, когда сначала был выявлен туберкулез у ребенка, а уж потом — у отца, который болел, но не знал об этом, не обследовался и не лечился.
В стационаре и лечатся, и учатся
— Нет, у детей не на всю жизнь — это однозначно. У детей, в отличие от взрослых, еще нет хронических интоксикаций, и лечение они переносят лучше. От нас в основном все дети уходят здоровыми. С момента постановки диагноза ребенок должен быть госпитализирован в противотуберкулезный диспансер. Туберкулез лечится химиотерапией, под контролем врача должны быть функции печени, потому что бывает много побочных действий. Сроки лечения — от четырех месяцев до года и даже дольше, в зависимости от формы заболевания.
— И все это время дети пребывают в стационаре? А как же учеба?
25
детей и 18 подростков с туберкулезом было выявлено за 11 месяцев 2014 года в Амурской области
— Наше учреждение не имеет лицензии на образовательную деятельность, но у нас есть школа-куратор, проводится факультативное обучение, к детям приходят учителя, выделены специальные учебные комнаты. Особенно это актуально для учащихся 9—11-х классов, которым предстоят экзамены. У нас были дети из Белогорского и Зейского районов, которые приехали со своими ноутбуками, и им из их школ учителя присылали задания, они учились дистанционно. Закончив лечение, ребята поступили в учебные заведения. Они и вылечились, и выучились, и успешно сдали ЕГЭ. Кстати, психологический настрой для успешного лечения очень важен.
Летальные случаи — исключение из правил
— Бывают ли летальные случаи от детского туберкулеза?
— К сожалению, бывают, но это исключения из правил. Последний такой случай был у нас в 2007 году. Мама ребенка после роддома почему-то не была обследована флюорографически. Новорожденный малыш при первом же контакте с инфекцией может заболеть. Прививку БЦЖ ставят на третий день от рождения, но иммунитет начинает развиваться через два-три месяца. Поэтому все роженицы на третий день после родов проходят флюорографию, кроме того, вся семья, куда выписывается мама с ребенком, тоже должна предоставить справки, что у них нет туберкулеза. А в этом случае у тубинфицированной мамы ребенок к двухмесячному возрасту уже имел генерализованный туберкулез легких и туберкулезный менингит. Болезнь протекала остро, и ее не сразу выявили — педиатры не могли понять, почему у ребенка высокая температура, увеличены лимфоузлы. А причина была в маме. Это нерядовой случай.
Но на это и направлена вся профилактическая работа — чтобы выявлять болезнь на ранней стадии и чтобы не было летальных случаев.
Совет родителям
Не отказывайтесь от туберкулинодиагностики (пробы Манту). Если по ее результатам направляют к фтизиатру — не надо принимать это как удар судьбы. И уж тем более не стоит принимать это в штыки. Лучше обследоваться и убедиться, что ребенок здоров. Если есть инфицирование — провести курс профилактического лечения.
Купили квартиру — сделайте ремонт
Туберкулезная палочка обладает высокой жизнестойкостью даже во внешней среде. Если вы купили квартиру или снимаете жилье и не знаете, кто там жил до вас, чтобы уберечься от туберкулеза, сделайте косметический ремонт или как минимум — генеральную уборку с дезинфекцией. Применяйте время от времени бактерицидную лампу, чтобы проводить облучение жилья.
Туберкулез у детей – специфическое инфекционно-воспалительное поражение различных тканей и органов, вызываемое микобактериями туберкулеза. Основными клиническими формами туберкулеза у детей служат ранняя и хроническая туберкулезная интоксикация, первичный туберкулезный комплекс, туберкулезный бронхоаденит, острый милиарный туберкулез; реже встречаются туберкулезный менингит, мезаденит, туберкулез периферических лимфоузлов, кожи, почек, глаз, костно-суставной системы. Диагностика туберкулеза у детей включает микроскопию, бакпосев, ПЦР исследование биологических сред; постановку туберкулиновых проб, рентгенографию, томографию, бронхоскопию и пр. При туберкулезе у детей показано назначение туберкулостатических препаратов.
МКБ-10
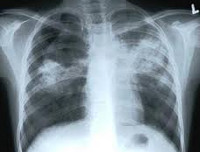
Общие сведения

Причины
Микобактерия туберкулеза (туберкулезная палочка, палочка Коха) благодаря наличию кислотоустойчивой стенки может сохранять жизнеспособность и вирулентность в различных условиях внешней среды – при высушивании, замораживании, воздействии кислот, щелочей, антибиотиков и т. п. Способность к образованию L-форм обусловливает широкий диапазон изменчивости морфологических свойств и приспосабливаемость к существованию в различных условиях. Высокопатогенными для человека являются 2 вида возбудителя: Mycobacterium tuberculosis humans (человеческого типа) и Mycobacterium bovis (бычьего типа).
Микобактерии туберкулеза могут попадать в организм ребенка аэрогенным, алиментарным, контактным, смешанным путем, в соответствии с чем образуется первичный очаг воспаления. У детей может иметь место внутриутробное трансплацентарное инфицирование туберкулезом или итранатальное, во время родов при аспирации околоплодных вод.
К группе повышенного риска по заболеваемости туберкулезом принадлежат дети:
- не получившие вакцинацию БЦЖ в период новорождённости;
- ВИЧ-инфицированные;
- длительно получающие лечение гормонами, цитостатиками, антибиотиками;
- проживающие в неблагоприятных санитарно-эпидемиологических и социальных условиях;
- часто болеющие дети;
- страдающие сахарным диабетом и др.
В большинстве случае дети заражаются туберкулезом дома и в семье, однако возможны эпидемические вспышки в детских садах и школах, внутрибольничное инфицирование, заражение в других общественных местах. Наиболее восприимчивыми к туберкулезу оказываются дети в возрасте до 2-х лет – для них характерны генерализованные формы инфекции (милиарный туберкулез, туберкулезный сепсис). Среди детей старше 2-х лет чаще встречается туберкулез органов дыхания (75% случаев), значительно реже – все другие формы.
Патогенез
Вначале туберкулез у детей манифестирует как общая инфекция, затем при благоприятных для возбудителя условиях развиваются очаги поражения (туберкулезные бугорки) в том или ином органе. Исходом первичного туберкулезного процесса может служить полное рассасывание, фиброзная трансформация и кальцинация очагов, где нередко сохраняются живые микобактерии туберкулеза. При реинфицировании происходит обострение и прогрессирование туберкулезного процесса, нередко с диссеминацией микобактерий и образованием множественных очагов в других органах (вторичный туберкулез).
Классификация
Классификация форм туберкулеза у детей учитывает клинико–рентгенологические признаки, течение, протяженность (локализацию) процесса:
I. Ранняя и хроническая туберкулезная интоксикация детей и подростков.
II.Туберкулезное поражение органов дыхания у детей:
- первичный туберкулезный комплекс
- туберкулезный бронхоаденит (туберкулез внутригрудных лимфатических узлов)
- туберкулез легких (милиарный, диссеминированный, инфильтративный, очаговый, кавернозный, фиброзно-кавернозный, цирротический, туберкулема)
- туберкулезный плеврит
- туберкулез трахеи, туберкулез бронхов, верхних дыхательных путей и др.
III.Туберкулез других локализаций у детей:
- туберкулез нервной системы (туберкулезный менингит, миелит, лептоменингит, менингоэнцефалит)
- костно-суставной туберкулез
- туберкулез органов мочеполовой системы
- туберкулез кожи и подкожной клетчатки
- туберкулез кишечника, брюшины и брыжеечных лимфоузлов
- туберкулез периферических лимфоузлов
- туберкулез глаз (кератит, кератоконъюнктивит, эписклерит, хориоретинит, иридоциклит)
По периоду течения туберкулезного процесса различают фазу инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления. По факту бацилловыделения различают туберкулезный процесс с выделением M. tuberculosis (БК+) и без выделения M. tuberculosis (БК ).
В рамках данного обзора остановимся на основных формах туберкулеза органов дыхания у детей. Туберкулез почек, туберкулез гортани, генитальный туберкулез рассмотрены в соответствующих самостоятельных статьях.
Симптомы туберкулеза у детей
Ранний период первичной туберкулезной инфекции
Начальная фаза взаимодействия возбудителя и макроорганизма длится от 6 до 12 месяцев от момента инфицирования ребенка микобактериями туберкулеза. В этом периоде выделяют бессимптомный этап (около 6-8 недель) и вираж туберкулиновых проб - переход реакции Манту из отрицательной во впервые положительную. Ребенок с виражом туберкулиновых реакций подлежит направлению к фтизиатру и наблюдению специалистом в течение года. В дальнейшем у таких детей сохраняется состояние инфицированности микобактериями туберкулеза либо, при неблагоприятных условиях, развивается та или иная локальная форма туберкулеза.
Туберкулезная интоксикация детей и подростков
Представляет собой промежуточную форму между первичным инфицированием и развитием локального туберкулезного процесса, определяемого рентгенологическими и другими методами. Клиническое течение данной формы туберкулеза у детей характеризуется неспецифическими проявлениями: недомоганием, раздражительностью, ухудшением аппетита, головной болью, тахикардией, диспепсией, остановкой или снижением массы тела, склонностью к интеркуррентным заболеваниям (ОРВИ, бронхитам).
Если признаки туберкулезной интоксикации у детей сохраняются более 1 года, состояние расценивается как хроническое.
Первичный туберкулезный комплекс
Данная форма туберкулеза у детей характеризуется триадой признаков: развитием специфической реакции воспаления в очаге внедрения инфекции, лимфангитом и поражением региональных лимфоузлов. Развивается при сочетании массивности и высокой вирулентности туберкулезной инфекции со снижением иммунобиологических свойств организма. Первичный туберкулезный комплекс может локализоваться в легочной ткани (95%), кишечнике, реже – в коже, миндалинах, слизистой оболочке носа, в среднем ухе.
Заболевание может начинаться остро или подостро; маскироваться под грипп, острую пневмонию, плеврит либо протекать бессимптомно. Клинические проявления включают интоксикационный синдром, субфебрилитет, кашель, одышку. Изменения в первичном очаге проходят инфильтративную фазу, фазу рассасывания, уплотнения и кальцинации (формирования очага Гона).
Туберкулезный бронхоаденит
Бронхоаденит или туберкулез внутригрудных лимфатических узлов у детей протекает со специфическими изменениями лимфоузлов корня легкого и средостения. Частота этой клинической формы туберкулеза у детей достигает 75-80%.
Кроме субфебрилитета и симптомов интоксикации, у ребенка появляется боль между лопаток, коклюшеподобный или битональный кашель, экспираторный стридор, обусловленные сдавлением увеличенными внутригрудными лимфоузлами трахеи и бронхов. При осмотре обращает внимание расширение подкожной венозной сети в верхних отделах груди и спины.
Осложнениями туберкулезного бронхоаденита у детей могут являться эндобронхит, ателектазы или эмфизема легких. Данный клинический вариант туберкулеза у детей требует дифференциации с саркоидозом Бека, лимфогранулематозом, лимфосаркомой, неспецифическими воспалительными аденопатиями.
Диагностика
- Скрининг на туберкулез. В настоящее время для массового выявление туберкулеза среди детей в качестве основных скрининг-тестов используются проба Манту с 2 ТЕ и диаскин-тест. При желании родителей они могут быть заменены на исследования крови на туберкулез (T-spot, квантиферон-тест). В возрасте 15 и 17 лет подросткам выполняется профилактическая флюорография.
- Рентгенография грудной клетки. При различных формах туберкулеза органов дыхания у детей позволяет визуализировать изменения во внутригрудных лимфоузлах или легких. При необходимости исследование дополняется линейной или компьютерной томографией органов грудной полости.
- Эндоскопия.Бронхоскопия ребенку необходима для оценки косвенных признаков туберкулезного процесса (выявления признаков эндобронхита, деформации трахеи и бронхов увеличенными лимфоузлами) и получения смывов для исследований.
- Лабораторная диагностика. Для выделения возбудителя из различных биологических сред (мокроты, мочи, испражнений, крови, плевральной жидкости, промывных вод бронхов, отделяемого костных секвестров, спинномозговой жидкости, мазка из зева и мазка с конъюнктивы) осуществляется микроскопическое, бактериологическое, ИФА, ПЦР-исследование. Забор и исследование материала на КУБ производится не менее 3 раз.
- Специфическая диагностика. В условиях диспансера детям с подозрением на инфицированность или туберкулез проводится индивидуальная туберкулинодиагностика (повторная реакция Манту, проба Пирке, проба Коха).
Лечение туберкулеза у детей
Принципы терапии туберкулеза у детей подразумевают поэтапность, преемственность и комплексность. Основные этапы включают лечение в условиях стационара, специализированного санатория и противотуберкулезного диспансера. Длительность курса терапии составляет в среднем 1,5-2 года. Важная роль в организации лечения туберкулеза у детей отводится санитарно-диетическим мероприятиям (высококалорийному питанию, пребыванию на свежем воздухе, обучению режиму кашля).
Комплексная терапия туберкулеза у детей включает химиотерапевтическое, хирургическое и реабилитационное воздействие. Режим специфического противотуберкулезного лечения (комбинация препаратов, длительность приема, необходимость госпитализации) определяется детским фтизиатром на основании формы заболевания и наличия бацилловыделения.
Дети с виражом туберкулезных реакций не нуждаются в госпитализации и лечатся амбулаторно одним противотуберкулезным препаратом (изониазидом, фтивазидом) в течение 3-х месяцев. Диспансерное наблюдение продолжается 1 год, после чего при отрицательных данных клинико-лабораторного обследования ребенок может быть снят с учета. В остальных случаях в соответствии с индивидуальными показаниями используются комбинации из 2-х, 3-х и 4-х и более противотуберкулезных препаратов, основными из которых являются стрептомицин, рифампицин, изониазид, пиразинамид и этамбутол. Курс лечения туберкулеза у детей подразделяется на фазу интенсивной терапии и фазу поддерживающей терапии.
В случае сохранения выраженных остаточных явлений через 6-8 месяцев после активной терапии туберкулеза у детей решается вопрос о хирургическом вмешательстве.
Прогноз и профилактика
Исходом и лечения может являться значительное улучшение, улучшение, отсутствие перемен, ухудшение течения туберкулеза у детей. В большинстве случаев при правильном лечении достигается полное выздоровление. Серьезный прогноз туберкулеза может ожидаться у детей раннего возраста, при диссеминации процесса, развитии туберкулезного менингита.
Специфическая профилактика туберкулеза у детей начинается в период новорожденности и продолжается в подростковом возрасте (см. Вакцинация против туберкулеза). Большую роль в вопросе профилактики туберкулеза у детей играет систематическая туберкулинодиагностика, улучшение санитарно-гигиенических условий, рациональное вскармливание, физическое закаливание детей, выявление взрослых больных туберкулезом.
Проблема детского туберкулёза остаётся актуальной темой сегодняшнего дня. Туберкулёзный возбудитель подстерегает наших детей повсюду: дома, в гостях, при контакте с больными соседями, в общественном транспорте. Решение этой проблемы во многом зависит от позиции взрослого гражданина, который должен позаботиться не только о своем здоровье, но и о здоровье окружающих его детей, потому что детский туберкулёз напрямую связан с заболеваемостью взрослых.
У большинства специалистов фтизиатрии одно мнение: туберкулез у детей можно победить только при ликвидации туберкулеза среди взрослых. Пока проблема остается, и медикам приходится проводить огромную работу по своевременному выявлению и профилактике туберкулеза среди детского населения.
Не стану писать о самой болезни, думаю, что практически все хоть что-то о ней знают. Но хотелось бы развеять миф о том, что туберкулез – это болезнь людей из неблагополучных семей, и что нас с вами это не коснётся. Хочется ещё раз напомнить всем взрослым, что дети не рождаются инфицированными, а становятся ими, и чтобы защитить их, следует принять все необходимые меры профилактики и борьбы с этим заболеванием.
Как обстоят дела с детским туберкулёзом в нашем регионе, мы выяснили у Ашат Сампиевой, главного внештатного детского специалиста по фтизиатрии Министерства здравоохранения республики.
Что касается заболевания туберкулёзом среди взрослых, то здесь ситуация также относительно стабильная, но за прошлый год произошёл незначительный рост выявляемости. Это напрямую связано с улучшением обслуживания населения. На базе нашего противотуберкулёзного диспансера имеется всё необходимое, включая медицинские препараты и оснащение, для раннего выявления и лечения болезни.
Выявить симптомы заболевания ребёнка нелегко, потому что болезнь протекает малосимптомно. В основном выявление опирается на пробу Манту, которая показывает проблему. Её делают для того, чтобы не пропустить ранний период первичного тубинфицирования. Дело в том, что в это время наибольшая вероятность того, что инфицирование может перейти в болезнь. Но в последнее время, начитавшись различных сайтов, форумов, в нашем обществе наблюдается тенденция массового отказа родителей от прививок. Они, считая себя вполне информированными, с лёгкостью отказываются от них, в том числе и от Манту. Хотя это не прививка, а тест. Такое отношение населения затрудняет выявление заболевания у детей.
Вот БЦЖ – это прививка, она содержит микобактерии бычьего типа заболевания, идентичного человеческому. Но это, наверное, единственная прививка, которая не защищает организм от заражения, но защищает детей от развития тяжёлых форм туберкулеза. И это уже немало.
БЦЖ предшествует по сути туберкулёзной инфекции и дает иммунитет максимум на 7 лет. У нас несколько лет шло снижение вакцинации БЦЖ в родильных отделениях, но после проведённой работы количество вакцинированных увеличилось, и это, конечно же, радует. Казалось бы, делать или не делать прививку БЦЖ или пробу Манту — дело каждого родителя. Но получается, что нет. Отказ одного – это пусковой механизм для другого и последующей цепной реакции.
Родители очень неохотно идут к фтизиатру, даже если есть показатель Манту. Это ещё одна проблема с полным охватом детской группы риска. Еще силен стереотип, что туберкулёз является болезнью, порочащей социальный статус гражданина. Это абсолютно не соответствует действительности. Подхватить палочку Коха и заболеть может любой. По этой же причине часть взрослых больных лечится за пределами республики инкогнито. В этом случае не охватывается контактная группа, где, как правило, есть и дети.
Если мы взрослого ставим на учёт, то одновременно охватываем группу риска и наблюдаем её в течение двух лет, обследуем и по необходимости проводим профилактическое лечение. Поэтому самое правильное, что может сделать взрослый человек, – это не запускать болезнь и обращаться по месту жительства.
Туберкулёз сегодня лечится, если обратиться своевременно, не уклоняться от флюорографии и проходить плановые проверки. Своевременно прививать ребенка от туберкулеза, не отказываться от пробы Манту. Ни в коем случае не затягивать визит к врачу и в случае простудных заболеваний. У нас для этого сегодня есть всё: великолепное эндоскопическое оборудование и аппаратура, которая позволяет проводить бронхоскопические манипуляции, оснащённое хирургическое отделение, установлен компьютерный томограф.
И последнее, что хотелось бы сказать родителям ещё раз. Если вашего ребенка по показаниям направили к фтизиатру, это не приговор, и тем более не предвзятое отношение к нему. Это сигнал о том, что требуется дообследование, и если произошло инфицирование — провести курс профилактического лечения. Здоровья вам всем!
Врожденный туберкулез – инфекционное заболевание, вызываемое микобактериями туберкулеза при их попадании от инфицированной матери к плоду во время беременности. Проявляется дыхательной недостаточностью у новорожденного, вялостью и плохим аппетитом, лихорадкой, гепатоспленомегалией, в трети случаев присоединяется менингит. С целью постановки диагноза проводятся туберкулиновые пробы, лабораторное исследование крови, возбудитель также выявляется в моче и других биологических жидкостях. Основа терапии врожденного туберкулеза – противотуберкулезные препараты, одновременно проводится лечение органной недостаточности и иммунотерапия.
МКБ-10
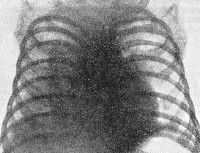
Общие сведения
Врожденный туберкулез – крайне редко встречающаяся патология в современной педиатрии. Достоверно зафиксировано несколько сотен случаев внутриутробного инфицирования плода. Возбудитель инфекции – микобактерия туберкулеза, впервые выделена и описана Робертом Кохом в 1882 году, им же в 1890 году был получен туберкулин, который по настоящее время используется в диагностике заболевания. Микобактерии обладают высокой устойчивостью к любым внешним воздействиям, включая физические, химические, температурные методы дезинфекции.
Врожденный туберкулез чаще встречается в развивающихся странах, в социально-неблагополучных семьях. Актуальность врожденного туберкулеза обусловлена ростом общей заболеваемости туберкулезом среди населения страны. Кроме того, отсутствие симптоматики с рождения и неспецифические клинические признаки затрудняют своевременную диагностику. Это, в свою очередь, повышает риск смертельного исхода от врожденного туберкулеза.

Причины
Врожденный туберкулез также может развиться при аспирации околоплодных вод, в которых присутствуют микобактерии, если инфильтраты на плаценте вскрываются непосредственно в амниотическую жидкость. Для аспирационного пути инфицирования характерно формирование первичного очага в легких, кишечнике, среднем ухе. Риск заражения врожденным туберкулезом повышается, если у матери имеются сопутствующие патологии, особенно снижающие иммунитет, например, ВИЧ-инфекция, а также при наличии неблагоприятных социальных факторов (плохие жилищные и санитарные условия, асоциальный образ жизни и др.).
Симптомы врожденного туберкулеза
Если инфицирование плода микобактериями происходит в первом триместре беременности, как правило, случается выкидыш или мертворождение. В остальных случаях ребенок обычно рождается недоношенным либо маловесным. В первые дни специфические клинические проявления врожденного туберкулеза отсутствуют. Симптоматика начинает проявляться только спустя 3-4 недели после рождения. Отмечается нарастающая дыхательная недостаточность, при тяжелых формах развивается респираторный дистресс-синдром. Характерна вялость или беспокойство, плохой аппетит, повышение температуры до фебрильной.
Врожденный туберкулез сопровождается гепатоспленомегалией, имеет место желтуха. Лимфаденопатия выявляется примерно у 40% детей с врожденным туберкулезом. В 30% случаев присоединяется менингит, при этом возникает запрокидывание головы назад, ригидность затылочных мышц. Возможна повышенная возбудимость или угнетение ЦНС. У каждого пятого больного врожденным туберкулезом наблюдаются выделения из наружных слуховых проходов. Редко встречается геморрагический синдром и папулезные высыпания на коже.
Диагностика
Диагностика заболевания затруднена отсроченным проявлением признаков инфекции и во многом неспецифической симптоматикой. Педиатр может заподозрить врожденный туберкулез, исходя из анамнеза матери. Если диагноз был поставлен женщине во время беременности, ребенок после родов должен находиться отдельно от матери до полного исключения внутриутробного заражения. При появлении первых симптомов врожденного туберкулеза физикальный осмотр позволяет обнаружить учащенное дыхание, увеличение размеров печени и селезенки, может отмечаться желтуха, повышение температуры. Пальпируются увеличенные лимфоузлы: подключичные, подмышечные и др.
В анализе крови – признаки воспаления и гипербилирубинемия, часто диагностируется анемия. На рентгенограмме органов грудной клетки наблюдаются диссеминированные очаги затемнения, что говорит о скоплении микобактерий в легких. Туберкулиновые пробы (проба Манту, Пирке, диаскин-тест) положительные, однако в биологических жидкостях (кровь, моча, мокрота) возбудитель может не выявляться еще в течение нескольких недель. Чувствительность и специфичность ИФА-тестов in vitro (квантиферон-тест, Т-Спот) у детей младшего возраста может быть вариативной.
Проводится УЗИ внутренних органов - так можно обнаружить гепатоспленомегалию и очаг туберкулезного воспаления в печени. Нейросонография обязательно включается в комплекс диагностических мероприятий. При подозрении на менингит проводится спинномозговая пункция и анализ ликвора на содержание микобактерий.
Лечение врожденного туберкулеза
Терапия заболевания начинается с момента постановки точного диагноза, но здесь есть исключения. При тяжелых формах врожденного туберкулеза туберкулиновые пробы могут давать отрицательные результаты, однако если диагноз подтвержден у матери, возможно начало лечения ребенка без лабораторного подтверждения, необходимо только согласие родителей. Во всех случаях врожденного туберкулеза показана госпитализация, консультация фтизиатра. Формы заболевания с выраженной органной недостаточностью и неврологическими нарушениями требуют лечения в условиях отделения детской реанимации.
Одновременно со специфической терапией назначаются десенсибилизирующие и антигистаминные препараты, иммунотерапию и витамины группы B. При выраженной дыхательной недостаточности показана кислородотерапия. Если присоединяется вторичная бактериальная инфекция, в частности менингит, проводится антибиотикотерапия. В зависимости от локализации очагов инфекции к лечению врожденного туберкулеза подключаются узкие специалисты: невролог, оториноларинголог, гастроэнтеролог.
Прогноз и профилактика
Прогноз в целом благоприятный, кроме осложненных форм врожденного туберкулеза. При соответствующей терапии инфильтраты в легких рассасываются, выздоровление наступает в среднем через 9-12 месяцев. В четверти случаев заболевание заканчивается формированием узлов и кальцификатов в лимфатических узлах, чаще внутригрудных. Профилактика врожденного туберкулеза включает раннюю диагностику инфекции у беременных, особенно если это женщины из социально-неблагополучных семей. Когда диагноз будущей матери подтвержден, становится возможным назначение терапии до родов.
Наличие заболевания у беременной еще не означает, что плод инфицирован. Для этого обязательным является туберкулезное поражение плаценты, поскольку передача микобактерий происходит трансплацентарным путем. Поэтому своевременно проведенная терапия позволяет снизить риск врожденного туберкулеза. Раннюю диагностику облегчает ежегодная флюорография. Важную роль играет планирование беременности, если активная форма туберкулеза у женщины подтверждена раньше.

В прошлом году по сравнению с 2011 г. заболеваемость туберкулезом в Приамурье снизилась на 11 %.
— Однократный контакт с больным туберкулезом к заражению не приводит. Микобактерия — это не вирус. Если бы однократный контакт с больным туберкулезом вызывал заболевание, то у нас в стране не было бы ни одного здорового. Каждый из нас хотя бы раз за свою жизнь встречался с туберкулезной инфекцией — это могут быть места общего пользования, помещение, где проживает больной, но организм здорового человека способен этой инфекции противостоять.
Палочка Коха в основном передается воздушно-капельным путем: микобактерии попадают в воздух с капельками при кашле, разговоре и чихании больного активной формой. При вдыхании эти капельки с микобактериями попадают в легкие здорового человека.
Но алиментарный путь заражения, когда проникновение бацилл происходит через пищеварительный тракт, тоже существует. Чтобы заразиться воздушно-капельным путем, достаточно небольшого количества микобактерий, а для заражения через пищу, посуду или грязные руки их должно быть в разы больше. Если ты один раз пил с больным из одного стакана, вероятность заразиться туберкулезной инфекцией очень низкая.
Воздушно-капельный путь наиболее опасный, поэтому существуют определенные нормы для содержания больных в стационаре: в палате на одного пациента должно приходиться не менее восьми квадратных метров площади. Не зря туберкулез процветает в тюрьмах и семьях, где большое скопление людей на малой площади проживания. Скученность, плохая вентиляция — это та среда, где любая микрофлора, и в том числе туберкулезная инфекция, очень хорошо себя чувствует.
Опять же надо не забывать о гигиене общения. И в моей семье, и в семьях моих родственников, друзей принято, что у каждого члена семьи есть своя кружка. Привыкли же мы в какой-то момент, что у каждого должна быть своя мочалка. Помылся — убрал. И уж тем более детей нельзя мыть мочалками, которыми пользуются взрослые. Вот так же у каждого должна быть и своя кружка. Потому что, помимо палочки Коха, существует масса других инфекций, которыми можно заразиться в сто крат быстрее, чем туберкулезом. Например, это хеликобактер пилори.
ПРИВИВКИ ДЛЯ ВЗРОСЛЫХ ПОД ЗАПРЕТОМ
— При нашем уровне заболеваемости туберкулезом достаточно высокая вероятность инфицирования и без прививки. В детском возрасте на третьи сутки жизни новорожденным ставится БЦЖ — это ослабленные штаммы возбудителя — палочки туберкулеза. Они нежизнеспособны, но создают определенный иммунитет против болезни. Потому что в утробе матери через плацентарный барьер инфекция не передается, и ребенок рождается стерильным. Для того чтобы он был готов к инфекции, с которой ему предстоит встретиться, и проводятся прививки.
У некоторых иммунитет может сразу не развиться. Для этого каждый год детям делают пробы Манту. Они позволяют выявить уровень иммунитета, а также инфицированность. Если у ребенка был контакт с инфекцией, проба Манту покажет: да, это было. Тогда ребенка берут на контроль в противотуберкулезной службе.
Раньше мы взрослым людям и в 30 лет делали БЦЖ. Потом эта необходимость отпала, когда во времена перестройки в России ухудшилась социально-экономическая ситуация и резко возросла заболеваемость туберкулезом. Если в 80-х годах заболеваемость у нас была 40 случаев на 100 тысяч населения, то в 90-е выросла до 150 больных на 100 тысяч россиян. Прививки для взрослых отменили. Одно дело стерильный новорожденный и совсем другое — подросток или взрослый человек, которые и без того находятся в достаточно сложной среде. Сегодня БЦЖ делают только при рождении и детям в семилетнем, а также подростковом возрасте, если у ребенка при длительном наблюдении есть признаки отсутствия иммунитета на туберкулез.
ПЕРВЫЕ ЗВОНОЧКИ
— На что надо обратить внимание, чтобы понять: возможно, ты заражен туберкулезом?
— Ограниченные формы заражения туберкулезом проходят практически бессимптомно. И тем не менее есть тревожные звоночки. Первый — человек замечает, что стал сильно уставать, но зачастую повышенную утомляемость списывают на свою работу. Второй признак — потеря аппетита и небольшое снижение веса несколько месяцев подряд. Некоторые этому даже радуются.
Еще один важный признак — субфебрильная температура. Когда микобактерии попадают в ваш организм, обычно уходит месяц, пока болезнь начнет развиваться. Еще месяц проходит, пока инфекция размножается и начинаются локальные изменения в органах. На третий месяц палочка Коха уже освоилась, воспаление в организме идет, и у человека начинает подниматься температура. Но, как показывает практика, никто из наших больных никогда температуру не измеряет.
Если вас в вечернее время слегка знобит, измерьте температуру. Она может быть повышена, но незначительно: 37,1—37,3. Если это происходит в течение нескольких дней подряд — повод для тревоги. Как и частое легкое покашливание даже у тех людей, кто не курит. Если вы заметили у себя эти признаки — сразу обращайтесь к врачу.
— Как уберечься от чахотки?
— Чем больше я работаю фтизиатром, тем труднее мне ответить на этот вопрос. Советы такие же, как и при любом социальном заболевании. В первую очередь надо знать, с кем вы общаетесь. Если вы бываете в тех местах, где вероятность заразиться туберкулезом достаточно высокая, например посещаете исправительные колонии или у вас кто-то из родственников, знакомых болен этим заболеванием, то должна быть повышенная настороженность.
Многое зависит от того, ведете ли вы здоровый образ жизни: достаточно ли отдыхаете, полноценно ли питаетесь, чередуете ли умственную нагрузку с физической, способны ли бороться со стрессами. Все это имеет большое значение. Порой к нам приходят больные, у которых все есть — они богаты, успешны, но постоянно в работе испытывают высокую тревожность, а хронический стресс является воротами для инфекции, страдает иммунитет.
Попадая в здоровый организм, микобактерии туберкулеза в большинстве случаев нейтрализуются защитными механизмами, поэтому болезнь не развивается. Но в состоянии постоянного стресса при недоедании или болезнях защитные функции организма ослабевают, тогда коварная бацилла берет свое, проникая в первую очередь в легкие, а также поражая кости, кожу, глаза. Сейчас весна, организм устал после долгой холодной зимы, надо подумать о том, чтобы укрепить свой иммунитет.
ТОЛЬКО СТАЦИОНАР
— Очаговая форма туберкулеза без распада ткани легких, без бацилловыделения у нас лечится амбулаторно. Такие люди не создают эпидопасности для окружающих. Что касается больных с деструктивной, или, как ее еще называют, открытой формой туберкулеза, то первое необходимое условие — это изоляция их от здоровых людей. Я понимаю, что дома очень хорошо, но в таком случае человек сознательно ставит под угрозу здоровье своих близких. Они дышат одним воздухом. Даже если стирать отдельно его постельное белье, одежду, это не поможет. Никто же не будет покупать специально для него еще одну стиральную машину!
Человек может заразить свою жену, детей, внуков. Потом он будет пользоваться общественным транспортом, ходить по улицам… Почему у нас высокая инфицированность? Да потому что больные с бацилловыделением находятся вне диспансера. Один больной с бациллярной формой, если он не будет лечиться и не изолирован, способен заразить в год от 25 до 50 человек. Поэтому вопрос изоляции — это еще и вопрос морали.
Гремучая смесь
Алкоголики и бытовые пьяницы заболевают туберкулезом в 18 раз чаще. Если туберкулез возникает на фоне алкоголизма, то, как правило, это распространенная деструктивная форма. Неудивительно, что 83 % таких больных являются бациллоносителями.
Ситуация усугубляется высоким уровнем частоты выделения этими больными микобактерий, устойчивых к противотуберкулезным препаратам. Установлено, что этот феномен наблюдается у них в шесть раз чаще, чем в популяции.
Курение является фактором риска заражения туберкулезом и в значительной степени усиливает вероятность перехода стадии инфицирования в заболевание. И смертность среди больных-курильщиков в четыре раза выше, чем среди некурящих больных.
Читайте также:

