Реферат на тему малярия лабораторная диагностика
Обновлено: 24.04.2024
Малярия: диагностика, лечение, профилактика
Возбудители малярии — представители рода Plasmodium: P. falciparum, P. vivax, P. ovale и P. malariae. Заболевание угрожает более чем полутора миллиардам человек (проживают в эндемичных районах). В Африке от малярии ежегодно умирают 1 млн детей в возрасте до пяти лет. В Великобритании каждый год регистрируют 2 тыс. случаев заболевания, десять из которых заканчиваются смертельным исходом.
В группу повышенного риска входят иммигранты, возвращающиеся на родину после долгого отсутствия, так как они утрачивают иммунитет и часто пренебрегают профилактическими средствами.
Жизненный цикл возбудителя малярии. Спорозоиты возбудителя попадают в кровоток при укусе самки комара рода Anopheles. При проникновении с током крови в печень паразит начинает размножаться внутри гепатоцитов. Затем возбудители поражают эритроциты и размножаются в них, при этом происходит выброс цитокинов, обусловливающих большинство симптомов малярии. Инфицированные эритроциты приобретают кнопкообразные выступы, при помощи которых они прикрепляются к стенкам капилляров.
Клинические признаки малярии. Малярия должна быть исключена у всех пациентов, путешествовавших в страны эндемической зоны, особенно если у них присутствует лихорадка или гриппоподобные симптомы. Инфекция, вызванная P. falciparum, очень быстро прогрессирует и может привести к смерти пациента (особенно у неиммунных лиц). Инфекция, обусловленная другими плазмодиями, протекает в более лёгкой форме. У неиммунных путешественников характерно развитие заболевания без регулярных (через 1 или 2 дня) приступов малярии.
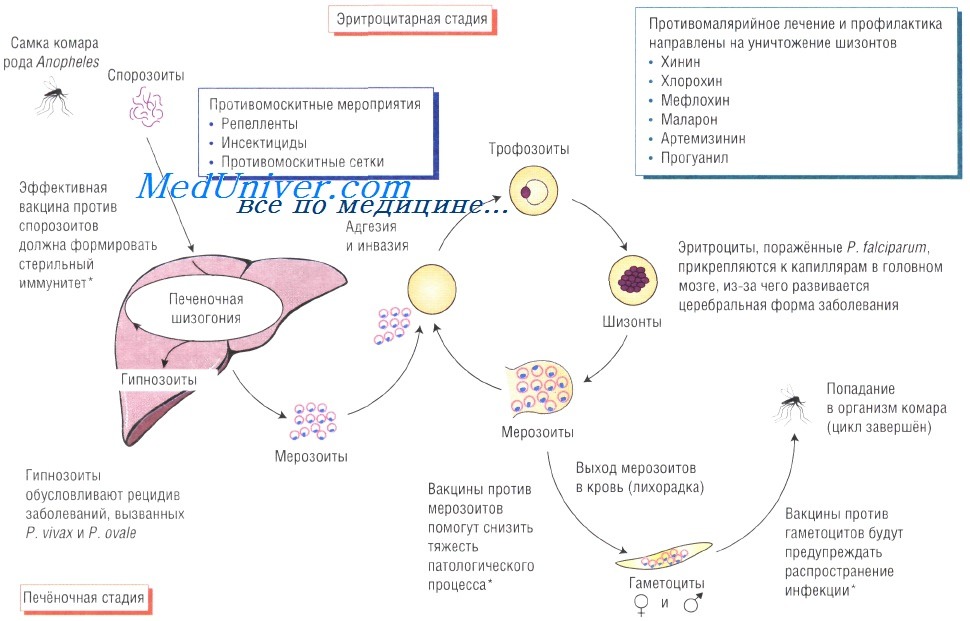
Plasmodium falciparum поражает практически все органы, поэтому возможно развитие множества различных осложнений (церебральная малярия, инфекционно-токсический шок, острый гемолиз, почечная недостаточность, гепатит, отёк лёгких).
Диагностика малярии. Исследуемый материал — микроскопия крови (по крайней мере 3 препарата толстой капли крови и тонкого мазка крови), взятой лучше всего во время или сразу после приступа лихорадки. Другие методы диагностики:
• экспресс-тест-dipstick (для обнаружения антигена в крови);
• молекулярно-генетический метод (особенно для определения устойчивости к лекарственным препаратам).
Лечение малярии. Химиотерапия позволяет уничтожить паразитов, циркулирующих в эритроцитах. Во избежание развития устойчивости необходимо постоянно чередовать используемые препараты (комбинированная терапия). Для лечения малярии, вызванной Plasmodium falciparum, применяют хинин, пириметамин и сульфадоксин + пириметамин или хинин и доксициклин. Иногда в качестве одного из компонентов используют артеметер.
Для уничтожения P. vivax, P. ovale и P. malariae в эритроцитах применяют хлорохин, а для эрадикации гипнозоитов P. vivax и P. ovale — примахин.
Профилактика и контроль малярии. Необходимо соблюдать определённые меры предосторожности: спать только под москитной сеткой, закрывать открытые участки кожи на рассвете и вечером, когда комары активизируются, а также использовать репелленты. Профилактические препараты принимают согласно предписанию врача, но необходимо учитывать, что медикаменты не обеспечивают полной зашиты от инфекции.
В настоящее время разрабатывают ряд антиспорозоитных вакцин. Ведётся разработка вакцин и против эритроцитарных (бесполых и половых) форм паразита. Комбинированные вакцины будут наиболее эффективны.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Введение. Малярия – тяжелое заболевание, характеризующееся периодическими изнурительными приступами, связанными с ознобом и повышением температуры. В настоящее время малярия остается наиболее широко распространенной в мире тропической болезнью и является серьезнейшей проблемой здравоохранения для 100 стран Азии, Африки, Южной Америки. Для того, чтобы существовал риск заражения малярией, требуются, помимо малярийных комаров, условия для их быстрого размножения и переноса малярийного плазмодия. Такие условия присутствуют в тех районах, где не бывает низких температур, имеются болота и выпадает много осадков. По этой причине малярия распространена в экваториальной и субэкваториальных зонах, относительно широко распространена в влажном субтропическом поясе. Плазмодии разрушают большое число эритроцитов, что при отсутствии лечения может привести к анемии и даже к смерти. В основном малярия поражает детей в возрасте до пяти лет и беременных женщин.
I. Малярийный плазмодий – возбудитель малярии.
Тип Protozoa – Простейшие
Класс: Sporozoa – Споровики
Plasmodium vivax – возбудитель трехдневной малярии;
Plasmodiummalariae – возбудитель четырехдневной малярии;
Plasmodium falciparum – возбудитель тропической малярии;
Plasmodiumovale – возбудитель овале-малярии.
Малярийный плазмодий относится к классу споровиков – простейших, все представители которых перешли к паразитизму. Как представитель кровяных споровиков, плазмодий развивается в крови человека и вызывает одно из наиболее распространенных и опасных протозойных заболеваний – малярию. Для плазмодиев характерен сложный жизненный цикл, включающий промежуточного и окончательного хозяев, и состоящий из нескольких этапов, на каждом из которых паразит имеет различающиеся стадии и происходит половое или бесполое размножение.
II. Пути заражения
Возможны три пути передачи малярии: 1) трансмиссивно – через комара; 2) трансплацентарно – от матери плоду или новорожденному (вертикальная передача); 3) трансфузионно – через кровь с возбудителями при медицинских манипуляциях, или при нарушении асептики во время инъекций. При вертикальной передаче малярии плод может заражаться через плаценту, что наблюдается редко. Вертикальная передача инфекции происходит у неиммунных к малярии матерей. У коренных жителей эндемичных очагов рождается иммунный ребенок, остающийся устойчивым к малярии в течение еще нескольких месяцев. Заражение малярией возможно при гемотрансфузии, гемотерапии или нарушении асептики при инъекциях. В донорской крови плазмодии могут выживать 1-2 недели. Заражение малярией возможно также при манипуляциях инструментами (шприцы, иглы), испачканными зараженной кровью. Восприимчивость к малярии всеобщая.
Первый путь – важнейший, обеспечивающий существование малярийных паразитов как биологических видов. При этом, источником инфекции может быть больной малярией или паразитоноситель – практически здоровый человек. Эпидемиологическая опасность носителя инфекции определяется численностью гаметоцитов в крови, длительностью периода гаметоносительства и доступностью его комарам. Заражение человека происходит в результате укуса зараженного комара. Вместе со слюной зараженного комара в кровь человека попадают плазмодии на стадии спорозоитов. Током крови спорозоиты разносятся по всему телу и проникают в клетки печени. В этих клетках они проходят тканевую (преэритроцитарную) часть цикла развития. Она соответствует основной части инкубационного (скрытого) периода болезни. В клетках печени из спорозоитов развивается стадия тканевых шизонтов. Тканевые шизонты увеличиваются и приступают к делению путем шизогонии. Из каждого шизонта возникает множество тканевых мерозоитов. Часть тканевых мерозоитов снова проникает в клетки печени, где развивается новая генерация тканевых шизонтов. Другая часть тканевых мерозоитов попадает в кровяное русло и внедряется в эритроциты. Начинается эритроцитарная часть цикла развития. Первая стадия развития плазмодия в эритроците носит название шизонта (в стадии кольца). После того, как плазмодий разрастается настолько, что занимает весь эритроцит, он втягивает псевдоподии и приобретает округлую форму. Далее ядро последовательно несколько раз делится (от 12 до 22 ядер). Затем, вокруг ядра обособляются комочки цитоплазмы – формируются мерозоиты. После их сформирования оболочка эритроцита разрывается, мерозоиты и токсичные продукты жизнедеятельности плазмодиев поступают в кровяное русло. Мерозоиты снова проникают в эритроциты, цикл повторятся, образуется новая генерация мерозоитов. Ввиду цикличности эритроцитарной шизогонии лихорадочные приступы повторяются каждые 48 часов при 3-дневной, овале и тропической малярии и через 72 часа при 4-дневной. Часть мерозоитов, проникнув в эритроциты, развивается не в шизонты, а в половые формы. Из них образуются гаметоциты (незрелые половые особи). Различают женские особи – макрогаметоциты и мужские – микрогаметоциты. Дальнейшее их развитие возможно лишь в теле комара рода Anopheles. Гаметоциты попадают в желудок самки комара (в процессе питания кровью зараженного человека). Из макрогаметоцитов образуются макрогаметы. Микрогаметоциты несколько раз делятся и дают микрогаметы. Осуществляется попарное слияние макро- и микрогамет. Оплодотворенная клетка (зигота) – оокинета, проникает под эпителий желудка комара, увеличивается и носит название ооцисты. Внутри ооцисты происходит множественное деление, приводящее к образованию огромного количества спорозоитов. Созревшая ооциста лопается, и спорозоиты проникают во все органы комара. Наибольшее количество плазмодиев скапливается в слюнных железах. При укусе вместе со слюной комара в кровь человека попадают спорозоиты, которые затем внедряются в клетки печени.
III. Профилактика малярии.
При выезде в районы, опасные в отношении малярии, в качестве личной профилактики рекомендуется предохраняться от укусов комаров (спать под пологом, сеткой, смазывать кожу отпугивающими комаров средствами). Кроме того, следует принимать внутрь лекарственные противомалярийные препараты, оказывающие профилактическое действие.
Заключение. Малярия всегда была и остается одной из опаснейших болезней человека. Малярия – заболевание, вызываемое микроскопическим паразитами, называемыми Plasmodium vivax, Plasmodium malariae, Plasmodium falciparum, Plasmodiumovale. Существует две группы риска по заражению малерией: беременные женщины и дети. Ежегодно малярией заражается 250—600 миллионов человек. В целом, за последние 30-40 лет заболеваемость малярией выросла в 2-3 раза. Подавляющее большинство случаев регистрируется в Африке. Малярия находится на пятом месте по числу смертельных случаев за год среди инфекционных заболеваний – ежегодно от неё умирает около 1 миллиона человек.
Список источников информации:
Грачева, Л.И. Проблема токсоплазмоза / Л.И. Грачева // 1999
2. Биология: учебник в 2-х т. / под ред. В.Н. Ярыгин. – Москва: ГЭОТАР-Медиа, 2013.
3. Пехов А.П. Биология: медицинская биология, генетика и паразитология: учебник/ А.П. Пехов. – М.: ГЭОТАР-Медиа, 2010. – 656 с.
Биологические циклы развития малярийных паразитов. Резервуар и источник инфекции. Период первичных малярийных пароксизмов с фазами озноба. Обнаружение и идентификация плазмодиев в мазке и толстой капле крови. Назначение гематошизонтоцидных средств.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 26.03.2015 |
| Размер файла | 24,2 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Кафедра инфекционных болезней и эпидемиологии
по инфекционным болезням
Малярия, диагностика и принципы лечения
1. Этиология и патогенез
5. Принципы лечения
6. Организация ухода за больным
малярийный паразит инфекция кровь
Малярия - протозойное антропонозное заболевание, при котором чередуются лихорадочные приступы и периоды апирексии, с увеличением печени и селезёнки, анемией с возможным развитием гемолитической желтухи. Заболевание имеет склонность к рецидивам.
В настоящее время малярия распространена на территории 90 стран земного шара, половина которых находится в Африке. Более 2 млрд человек, или 41% населения планеты, всё ещё находятся под угрозой заражения, а 300-500 млн ежегодно зоболевают этой опасной болезнью. На территории бывшего Советского Союза активные очаги имеются в Таджикистане, Узбекистане, Азербайджане. В большинстве европейских стран (в том числе и в России) отмечаются завезённые из-за рубежа случаи малярии. Распространение малярии на эндемичных территориях зонально-очаговое и определяется взаимодействием природных и социально-экономических факторов, преобладающих на каждой конкретной территории. Хорошо прослеживается приуроченность инфекции к разным возрастным группам населения. В странах тропической Африки, например, риск заражения наивысший для детей в возрасте от 5 мес до 6 лет, а также для молодых беременных, особенно первородящих. В странах Южной и Юго-Восточной Азии, а также Южной Америки наиболее высокий риск заражения малярией имеют молодые взрослые люди, активно занятые в хозяйственной деятельности. Угроза заражения малярией существует для иммигрантов, особенно беженцев, сезонных сельскохозяйственных рабочих. Значительно увеличились риск заражения, заболеваемость и даже смертность от малярии среди неиммунных лиц, посещающих малярийные страны по роду своей деятельности (моряки, члены авиаэкипажей, бизнесмены и т. д.), либо с целью туризма и паломничества. Неупорядоченные перемещения больших групп людей способствуют массивному распространению лекерственно-устойчивых штаммов малярии на громадных территориях. Постинфекционный иммунитет не стойкий, возможны реинвазии и перекрёстные инвазии.
1. Этиология и патогенез
Известно четыре вида плазмодиев - возбудителей малярии человека: Pl. vivax, Pl. malariae, Pl. falciparum, Pl. ovale, вызывающих соответственно трёхдневную, четырёхдневную, тропическую и овале-малярию.
Биологические циклы развития малярийных паразитов проходят в организме человека (тканевая и эритроцитарная шизогония) и комара-переносчика (спорогония). При укусах человека инвазированными самками комаров рода Anopheles плазмодии в форме спорозоитов попадают в кровь и быстро достигают печени. Тканевая шизогония протекает в гепатоцитах, в случаях заражения Pl. malariae или Pl. falciparum она начинается сразу после проникновения паразитов в печень. При трёхдневной и овале-малярии спорозоиты могут сразу давать начало тканевой шизогонии (тахиспорозоиды) или долго (от нескольких месяцев до 2 лет и более) находиться в печени в неактивном состоянии (брадиспорозоиды). Фаза тканевой шизогонии бессимптомна (инкубационный период), её минимальная продолжительность при всех формах малярии составляет 6-15 сут.
Эритроцитарная шизогония у Pl. malariae длится 72 часа, у остальных видов малярийных плазмодиев 48 часов. Длительность первого цикла эритроцитарной шизогонии соответствует концу инкубационного периода.
При развитии иммунных реакций организма паразитемия снижается ниже порогового уровня и приступы лихорадки прекращаются, но в дальнейшем всвязи с постепенным снижением уровня гуморальных противомалярийных антител возможны ранние рецидивы заболевания.
Первичные малярийные пароксизмы после длительной инкубации и поздние рецидивы при трёхдневной и овале-малярии связаны с активизацией брадиспрозоидов.
2. Эпидемиология
Резервуар и источник инфекции - человек (больной или паразитоноситель) и комары рода Anopheles. Комар заражается от человека с того момента, когда в крови больного появляются зрелые гаметоциты. Это происходит после 2-10 приступов трёхдневной или четырёхдневной малярии, при тропической малярии с 7-10 дня болезни. Продолжительность этого периода составляет при тропической малярии около года, несколько больше при трёхдневной и овале-малярии и десятки лет при четырёхдневной малярии. Инвазированные комары после завершения спорогонии заразны от нескольких дней до 1,5 мес.
Механизм передачи - трансмиссивный, известно более 400 видов Anopheles, из которых лишь 60 являются известными переносчиками и 30 видов - основными переносчиками возбудителей малярии человека. Не исключена возможность заражения при переливании крови или применении инфицированного инструментария (шприцы, иглы).
3. Клиника
Клиника малярии имеет несколько последовательно сменяющих друг друга периодов.
Инкубационный период продолжается 1-3 недели, при четырёхдневной малярии до 6 недель. При неактивном состоянии брадиспорозоитов в печени (в случае трёхдневной и овале-малярии) он может удлиниться до 2 лет и более.
Период инициальной лихорадки (до 3-5 дней при первом заражении) проявляется общим недомоганием, головной болью, миалгиями, артралгиями, ломотой в пояснице. При повышении температуры наблюдается озноб различной выраженности, а при достижении максимальной лихорадки - чувство жара. В дальнейшем снижение температуры до субфебрильных цифр сопровождается потом, иногда профузным. После 2-3 дней лихорадки можно выявить увеличение печени и селезёнки, их уплотнение и болезненность при пальпации.
Далее наступает период первичных малярийных пароксизмов с фазами озноба, жара и пота различной интенсивности, подъёмы температуры чередуются с периодами апирексии. Лихорадочные приступы длятся по 2-16 часов, их продолжительность наиболее велика при тропической малярии. Приступы повторяются через день, при четырёхдневной малярии - через 2 дня нормальной температуры. На высоте приступа усиливаются головная боль, головокружение, миалгии и артралгии, нередко боли в пояснице, возможна рвота. При высокой температуре и выраженном токсикозе возможны бред, галлюцинации, психомоторное возбуждение. Лицо больного гиперемировано, склеры инъецированы, кожа горячая и сухая. Отмечаются тахикардия, снижение артериального давления, олигурия. При тропической малярии наряду с этим возможны экзантема, бронхоспазм, боли в животе, диарея. После нескольких приступов могут развиться анемия и желтуха. В апиректических промежутках между приступами лихорадки самочувствие больных улучшается, но сохраняется астенизация.
После нескольких малярийных пароксизмов наступает вторичный латентный период без клинических проявлений заболевания, он может длиться от 1 до 3 мес.
Ранние рецидивы малярии протекают с основными клиническими признаками периода первичных малярийных пароксизмов. Они отличаются отсутствием инициальной лихорадки, проявлениями гепатолиенального синдрома с первого дня рецидива, больной переносит их легче, число лихорадочных приступов меньше.
Поздние рецидивы малярии имеют те же клинические особенности, но иногда могут протекать тяжело. Они обусловлены либо нарастаниам паразитемии, связанной с плазмодиями, сохранившимися в крови в подпороговом количестве (четырёхдневная малярия), либо с активизацией брадиспорозоитов (трёхдневная и овале-малярия).
4. Диагностика
Лабораторная диагностика состоит в обнаружении и идентификации плазмодиев в мазке и толстой капле крови, окрашенных по Романовскому-Гимзе. При этом важно установить степень паразитемии, т. е. концентрации плазмодиев в 1 мкл крови: IV степень паразитемии - до 50, III - до 500, II - до 5000 и I степень - более 5000 паразитов в 1 мкл крови.
Дифференциальная диагностика проводится с другими заболеваниями с приступообразными повышениями температуры и гепатолиенальным синдромом: лептоспирозом, бруцеллёзом, сепсисом, висцеральным лейшманиозом и др.
5. Принципы лечения
В эндемичных зонах во всех случаях малярии целесообразна госпитализация больных.
Лечение начинается с назначения гематошизонтоцидных средств, направленных на прекращение эритроцитарной шизогонии и купирование малярийных пароксизмов. Препараты (мефлохин,хлорохин, девагил,нивахин, амодиахин и др.) применяются по соответствующим схемам. При лечении нетяжёлых форм тропической малярии назначают мефлохин (лариам) 3 таблетки одновременно (750 мг основания) плюс 2 таблетки (500 мг основания) через 6-8 часов. Делагил в таблетках при трёхдневной малярии назначают в дозе 1 г (4 таблетки по 0,25 г) на первый приём, через 6 часов в тот же день больному дают ещё 0,5 г препарата. В течение 2-го и 3-го дней лечения делагил назначают по 0,25 г 2 раза в день. Нивахин (трёхдневная малярия) дают в дозе 600 мг на первый приём, через 6 часов ещё 300 мг, в течение 2-го и 3-го дней лечения - по 300 мг ежедневно (в 2 приёма). В случаях малярии с паразитемией второй степени гематошизонтоцидные препараты назначают парентерально: делагил (хлорохин) в виде 5% раствора по 10 мл 2 раза в день, в случаях тропической малярии - кинимакс или киноформ 2-4 мл 2 раза в день.
Вслед за курсом лечения гематошизонтоцидными средствами назначают гистиошизонтоцидные препараты, действующие на брадиспорозоиты и одновременно на гаметоциты: примахин по 9 мг 3 раза в день или хиноцид по 30 мг/сут в течение 10-14 дней.
При малярии, вызванной штаммами плазмодиев с хлорохиноустойчивостью II и III степени, используют мефлохин (лариам) по соответсвующим схемам. Применение фансидара и фансимефа всё более ограничивается из-за низкой эффективности и токсичности. При осложнённых и тяжёлых формах заболевания (в основном тропической малярии) лечение проводят в отделениях реанимации и интенсивной терапии. После взятия мазков и толстой капли крови начинают неотложные мероприятия: внутривенное капельное введение хинина с гемодезом, солевыми растворами (общий объём инфузии до 1-1,5 л), кортикостероидами, аскорбиновой кислотой. При судорогах, возбуждении, олигоанурии назначают седуксен, лазикс, маннитол, натрия бикарбонат, антигистаминные препараты.
6. Организация ухода за больным
Уход при неосложненном течении заболевания заключается в наблюдении за больными и оказании им помощи во время малярийного приступа. Типичный приступ малярии протекает со сменой фаз озноба, жара и обильного пота. Приступ чаще начинается в первой половине дня с потрясающего озноба. В период озноба необходимо дополнительно укрыть больного одним или двумя одеялами, к ногам положить грелки. Продолжительность озноба колеблется от 30 минут до 2 часов, затем он сменяется жаром. В периоде жара подъем температуры достигает 39-- 40 °С, у больного усиливается головная боль, могут появиться рвота, бред, нарушение сознания. При повышении температуры следует снять одеяла и убрать грелки; в это время больной ощущает сильную жажду и его нужно поить. Для уменьшения головной боли используется пузырь со льдом, завернутый в полотенце. Через несколько часов температура тела у больного резко снижается, наступает период потоотделения. При первом появлении пота пузырь с головы следует сразу же снять.
Медицинскому персоналу нельзя допускать переохлаждения больного: в палате должна поддерживаться температура не ниже 20 °С при отсутствии сквозняков; необходимо вовремя менять белье и следить, чтобы больной не лежал в постели раскрытым. После окончания приступа самочувствие больного заметно улучшается, но остаются резкая слабость и сонливость -- больной обычно засыпает, а после сна состояние его может быть удовлетворительным вплоть до следующего приступа.
Больные малярией нуждаются в постельном режиме в течение всего лихорадочного приступа и последующего периода сна. Больные вне приступа находятся на общем режиме. Специальная диета при данном заболевании не назначается, больные получают общую диету № 15. В периоде малярийного приступа у больных появляется жажда, их надо часто поить.
7. Профилактика
Профилактика заключается в проведении мероприятий, направленных на выявление и санацию больных людей и носителей и борьбу с переносчиками возбудителя. Выявление источника инфекции остаётся одной из решающих мер в борьбе с инфекцией и её профилактике. К контингентам, подозрительным на заболевание малярией, относятся проживающие в эндемичных местностях или прибывшие из таких местностей лица с повышением температуры, ознобом, недомоганием, увеличением печени и селезёнки, желтушностью склер и кожных покровов, герпесом, анемией, а также перенесшие в течение последних 2 недель заболевание с такими симптомами. Раннее и полное выявление больных в неблагополучных по малярии регионах возможно при регулярных подворных обходах в населённых пунктах в течение сезона передачи малярии с термометрией, опросом населения и взятием крови у подозрительных на малярию. Эти мероприятия следует совмещать с санитарным просвещением населения, что способствует увеличению обращаемости и своевременному выявлению больных малярией. Всем больным проводят радикальное лечение.
Химиопрофилактика малярии разделяется на индивидуальную, сезонную и общественную. Личная химиопрофилактика состоит в приёме специфического препарата. Не предотвращая заражения малярией, она направлена на ограничение развитие паразита в клетках печени и эритроцитах.
Сезонную химимопрофилактику тиндурином проводят с момента обнаружения локальной вспышки трёхдневной малярии до окончания сезона передачи, прежде всего в условиях недостаточной эффективности противокомариных мероприятий. Она позволяет уменьшить заражаемость комаров.
В очагах трёхдневной малярии при формировании значительной прослойки заражённых лиц, у которых возбудитель находится в латентной стадии, до начала следующего сезонапроводят массовое прфилактическое лечение примахином (межсезонная профилактика) всего населения. Для защиты людей выезжающих на неблагополучные по этой инфекции территории, применяется индивидуальная химиопрофилактика: делагил (по 0,25 г 2 раза в неделю), хлоридин (0,025 г 1 раз в неделю) в течение 1 недели до выезда, во время пребывания там и в течение 4-6 недель после возвращения. В очагах тропической малярии рекомендуется индивидуальная химиопрофилактика мефлохином по 250 мг 1 раз в неделю. Она является основным методом персональной защиты.
Снижение численности комаров-переносчиков достигается проведением гидротехнических мероприятий, противоличиночной обработкой водоёмов (мест выплода), обработкой жилых помещений для скота инсектицидами. Места выплода комаров уничтожают путём осушения болот, очистки и осушения водоёмов. Необходимо наблюдать за оросительной системой и предотвращать застой воды. Использование репеллентных препаратов, защитной одежды, сеток, пологов является составной частью комплекса профилактических мероприятий, направленных на защиту населения от нападения комаров. Защитить помещение от комаров можно с помощью установки сеток на окнах, вентиляционных отверстий, устройства тамбуров, блокировки в дверях.
Литература
В. И. Покровский, С. Г. Пак Инфекционные болезни и эпидемиология М. Гэотар медицина 2000.
Т. М. Зубик, К. С. Иванов Дифференциальная диагностика инфекционных заболеваний Л. Медицина 1991.

25 апреля -Всемирный день борьбы с малярией - World Malaria Daу, учреждённый Всемирной организацией здравоохранения в 2007г.
Малярия – опасное для жизни заболевание, вызываемое паразитами, которые передаются людям в результате укусов инфицированных самок комаров вида Anopheles. Малярия поддается профилактике и лечению.
Всемирный доклад о малярии за 2021г. подготовлен группой специалистов ВОЗ. Согласно оценкам ВОЗ, в 2020 г. в мире произошел 241 миллион случаев заболеваний малярией, умерли от малярии 627 000 человек. В Африканском регионе произошли 95% всех случаев заболеваний малярией и 96% случаев смерти от нее. На долю детей в возрасте до пяти лет пришлось 80% всех случаев смерти от малярии в Африке. В последние годы глобальным усилиям по борьбе с малярией начинает угрожать формирование устойчивости к противомалярийным препаратам, а также невосприимчивость комаров к дезинсекционным обработкам.
Малярия – одна из древних болезней человека, массовое распространение которой обусловлено природными и социальными факторами. Малярия вызывается простейшими рода Plasmodium. Существует пять видов паразитов, которые вызывают малярию у человека, из них наиболее часто регистрируются тропическая (P. falciparum) и трёхдневная (P.vivax) малярия.
Профилактика малярии в стратегиях ВОЗ.
Эффективные меры по борьбе с переносчиками. обязательный компонент стратегий по борьбе с малярией и ее элиминации, поскольку позволяет эффективно предупреждать заражение и уменьшать передачу болезни. Двумя основными способами борьбы с переносчиками являются применение обработанных инсектицидом противомоскитных сеток (ОИС) и распыление инсектицидов остаточного действия внутри помещений (РИОДВП).
Методы профилактической химиотерапии.
Рекомендации по использованию вакцины для детей младшего возраста, проживающих в районах с умеренным и высоким уровнем передачи тропической малярии, вызванной P. falciparum .
Профилактические мероприятия могут предотвратить заболевания малярией.
Перед поездкой в эндемичные по малярии страны необходимо:
заблаговременно проконсультироваться у врача о мерах профилактики;
при назначении врачом химиопрофилактики строго придерживаться курса приёма препаратов;
находясь в стране, где распространена малярия, использовать инсектицидные средства защиты от укусов комаров, обрабатывая ими открытые участки тела;
спать следует в комнатах, двери и окна которых затянуты сеткой или под сетчатым пологом, желательно пропитанным инсектицидом;
если вы прибыли из стран, опасных по малярии, при любом недомогании необходимо немедленно обратиться за медицинской помощью, сообщив врачу, что вы находились в стране эндемичной по малярии;
при подозрении на малярию необходимо немедленно вызывать неотложную помощь для проведения срочной госпитализации. Лечение больных происходит только в условиях стационара.

Заболевшим людям необходимо своевременно обращаться за медицинской помощью, информировать медицинских работников о пребывании в эндемичных по малярии территориях за последние 3-5 лет.

Введение. Малярия – тяжелое заболевание, характеризующееся периодическими изнурительными приступами, связанными с ознобом и повышением температуры. В настоящее время малярия остается наиболее широко распространенной в мире тропической болезнью и является серьезнейшей проблемой здравоохранения для 100 стран Азии, Африки, Южной Америки. Для того, чтобы существовал риск заражения малярией, требуются, помимо малярийных комаров, условия для их быстрого размножения и переноса малярийного плазмодия. Такие условия присутствуют в тех районах, где не бывает низких температур, имеются болота и выпадает много осадков. По этой причине малярия распространена в экваториальной и субэкваториальных зонах, относительно широко распространена в влажном субтропическом поясе. Плазмодии разрушают большое число эритроцитов, что при отсутствии лечения может привести к анемии и даже к смерти. В основном малярия поражает детей в возрасте до пяти лет и беременных женщин.
I. Малярийный плазмодий – возбудитель малярии.
Тип Protozoa – Простейшие
Класс: Sporozoa – Споровики
Plasmodium vivax – возбудитель трехдневной малярии;
Plasmodiummalariae – возбудитель четырехдневной малярии;
Plasmodium falciparum – возбудитель тропической малярии;
Plasmodiumovale – возбудитель овале-малярии.
Малярийный плазмодий относится к классу споровиков – простейших, все представители которых перешли к паразитизму. Как представитель кровяных споровиков, плазмодий развивается в крови человека и вызывает одно из наиболее распространенных и опасных протозойных заболеваний – малярию. Для плазмодиев характерен сложный жизненный цикл, включающий промежуточного и окончательного хозяев, и состоящий из нескольких этапов, на каждом из которых паразит имеет различающиеся стадии и происходит половое или бесполое размножение.
II. Пути заражения
Возможны три пути передачи малярии: 1) трансмиссивно – через комара; 2) трансплацентарно – от матери плоду или новорожденному (вертикальная передача); 3) трансфузионно – через кровь с возбудителями при медицинских манипуляциях, или при нарушении асептики во время инъекций. При вертикальной передаче малярии плод может заражаться через плаценту, что наблюдается редко. Вертикальная передача инфекции происходит у неиммунных к малярии матерей. У коренных жителей эндемичных очагов рождается иммунный ребенок, остающийся устойчивым к малярии в течение еще нескольких месяцев. Заражение малярией возможно при гемотрансфузии, гемотерапии или нарушении асептики при инъекциях. В донорской крови плазмодии могут выживать 1-2 недели. Заражение малярией возможно также при манипуляциях инструментами (шприцы, иглы), испачканными зараженной кровью. Восприимчивость к малярии всеобщая.
Первый путь – важнейший, обеспечивающий существование малярийных паразитов как биологических видов. При этом, источником инфекции может быть больной малярией или паразитоноситель – практически здоровый человек. Эпидемиологическая опасность носителя инфекции определяется численностью гаметоцитов в крови, длительностью периода гаметоносительства и доступностью его комарам. Заражение человека происходит в результате укуса зараженного комара. Вместе со слюной зараженного комара в кровь человека попадают плазмодии на стадии спорозоитов. Током крови спорозоиты разносятся по всему телу и проникают в клетки печени. В этих клетках они проходят тканевую (преэритроцитарную) часть цикла развития. Она соответствует основной части инкубационного (скрытого) периода болезни. В клетках печени из спорозоитов развивается стадия тканевых шизонтов. Тканевые шизонты увеличиваются и приступают к делению путем шизогонии. Из каждого шизонта возникает множество тканевых мерозоитов. Часть тканевых мерозоитов снова проникает в клетки печени, где развивается новая генерация тканевых шизонтов. Другая часть тканевых мерозоитов попадает в кровяное русло и внедряется в эритроциты. Начинается эритроцитарная часть цикла развития. Первая стадия развития плазмодия в эритроците носит название шизонта (в стадии кольца). После того, как плазмодий разрастается настолько, что занимает весь эритроцит, он втягивает псевдоподии и приобретает округлую форму. Далее ядро последовательно несколько раз делится (от 12 до 22 ядер). Затем, вокруг ядра обособляются комочки цитоплазмы – формируются мерозоиты. После их сформирования оболочка эритроцита разрывается, мерозоиты и токсичные продукты жизнедеятельности плазмодиев поступают в кровяное русло. Мерозоиты снова проникают в эритроциты, цикл повторятся, образуется новая генерация мерозоитов. Ввиду цикличности эритроцитарной шизогонии лихорадочные приступы повторяются каждые 48 часов при 3-дневной, овале и тропической малярии и через 72 часа при 4-дневной. Часть мерозоитов, проникнув в эритроциты, развивается не в шизонты, а в половые формы. Из них образуются гаметоциты (незрелые половые особи). Различают женские особи – макрогаметоциты и мужские – микрогаметоциты. Дальнейшее их развитие возможно лишь в теле комара рода Anopheles. Гаметоциты попадают в желудок самки комара (в процессе питания кровью зараженного человека). Из макрогаметоцитов образуются макрогаметы. Микрогаметоциты несколько раз делятся и дают микрогаметы. Осуществляется попарное слияние макро- и микрогамет. Оплодотворенная клетка (зигота) – оокинета, проникает под эпителий желудка комара, увеличивается и носит название ооцисты. Внутри ооцисты происходит множественное деление, приводящее к образованию огромного количества спорозоитов. Созревшая ооциста лопается, и спорозоиты проникают во все органы комара. Наибольшее количество плазмодиев скапливается в слюнных железах. При укусе вместе со слюной комара в кровь человека попадают спорозоиты, которые затем внедряются в клетки печени.
III. Профилактика малярии.
При выезде в районы, опасные в отношении малярии, в качестве личной профилактики рекомендуется предохраняться от укусов комаров (спать под пологом, сеткой, смазывать кожу отпугивающими комаров средствами). Кроме того, следует принимать внутрь лекарственные противомалярийные препараты, оказывающие профилактическое действие.
Заключение. Малярия всегда была и остается одной из опаснейших болезней человека. Малярия – заболевание, вызываемое микроскопическим паразитами, называемыми Plasmodium vivax, Plasmodium malariae, Plasmodium falciparum, Plasmodiumovale. Существует две группы риска по заражению малерией: беременные женщины и дети. Ежегодно малярией заражается 250—600 миллионов человек. В целом, за последние 30-40 лет заболеваемость малярией выросла в 2-3 раза. Подавляющее большинство случаев регистрируется в Африке. Малярия находится на пятом месте по числу смертельных случаев за год среди инфекционных заболеваний – ежегодно от неё умирает около 1 миллиона человек.
Список источников информации:
Грачева, Л.И. Проблема токсоплазмоза / Л.И. Грачева // 1999
2. Биология: учебник в 2-х т. / под ред. В.Н. Ярыгин. – Москва: ГЭОТАР-Медиа, 2013.
3. Пехов А.П. Биология: медицинская биология, генетика и паразитология: учебник/ А.П. Пехов. – М.: ГЭОТАР-Медиа, 2010. – 656 с.
Читайте также:

