Ревматическая лихорадка при беременности
Обновлено: 24.04.2024
Острая ревматическая лихорадка (ОРЛ) – системное воспалительное заболевание соединительной ткани с преимущественным поражением сердечно-сосудистой системы, развивающееся в связи с острой А-стрептококковой носоглоточной инфекцией у предрасположенных к нему лиц.
Классификация
В настоящее время используется классификация Ассоциации ревматологов России, принятая в 2003 году.
| Клинические варианты | Клинические проявления | Исход | Стадия НК | ||
| основные | дополнительные | КСВ* | NYHA** | ||
| Острая ревматическая лихорадка | Кардит (вальвулит) | Лихорадка | Выздоровление | 0 | 0 |
| Артрит | Артралгии | Хроническая | I | I | |
| Повторная ревматическая лихорадка | Кольцевидная эритема | Абдоминальный синдром | ревматическая болезнь | IIА | II |
| Подкожные ревматические | Серозиты | сердца: | IIБ | III | |
| Узелки | - без порока сердца*** - порок сердца**** | III | IV | ||
** Функциональный класс по NYHA.
*** Наличие поствоспалительного краевого фиброза клапанных створок без регургитации, которое уточняется с помощью ЭхоКГ.
**** При наличии впервые выявленного порока сердца необходимо, по возможности, исключить другие причины его формирования (инфекционный эндокардит, первичный антифосфолипидный синдром, кальциноз клапанов дегенеративного генеза и др.).
Этиология и патогенез
Этиологический фактор - В-гемолитический стрептококк группы А. Заболевание развивается в связи с острой или хронической носоглоточной инфекцией. Особенное значение имеет М-протеин, входящий в состав клеточной стенки стрептококка. Известно более 80 разновидностей М-протеина, из них ревматогенными считают М-5, 6, 14, 18, 19, 24. Необходимым условием также является наследственная предрасположенность (DR21, DR4, антитела HLA; аллоантиген В-лимфоцитов D8/17).
Эпидемиология
Распространенность ревматической лихорадки среди детей в различных регионах мира составяет 0,3-18,6 на 1000 школьников (по данным ВОЗ - 1999). Основное количество больных ревматической болезнью сердца составляют пациенты с приобретенными ревматическими пороками сердца.
За последние 10 лет первичная инвалидность вследствие ревматической лихорадки составляет 0,5-0,9 на 10 тыс. населения (0,7 - в работоспособном возрасте). Данный показатель не имеет тенденции к снижению.
Характерные особенности современного течения ОРЛ:
- относительная стабилизация заболеваемости в большинстве стран;
- тенденция к повышению заболеваемости в старшем возрасте (20-30 лет);
- увеличение частоты случаев с затяжным и латентным течением;
- малосимптомность и моноорганность поражения;
- уменьшение частоты поражения клапанов сердца.
Факторы и группы риска
- возраст 7-20 лет;
- женский пол (женщины болеют в 2,6 раза чаще, чем мужчины);
- наследственность;
- недоношенность;
- врожденные аномалии соединительной ткани, несостоятельность коллагеновых волокон;
- перенесенная острая стрептококковая инфекция и частые носоглоточные инфекции;
- неблагоприятные условия труда или проживание в помещении с повышенной влажностью, низкой температурой воздуха.
Клиническая картина
Cимптомы, течение
Заболевание, как правило, развивается через 2-3 недели после перенесенной носоглоточной инфекции стрептококковой этиологии. Острота дебюта зависит от возраста больного. У детей младшего возраста и школьников начало заболевания острое, в подростковом и более старшем возрасте – постепенное.
Ревматический артрит
Отмечается у 75% больных при первой атаке ОРЛ.
Основные характеристики артрита:
- кратковременность;
- доброкачественность;
- летучесть поражения с преимущественным вовлечением крупных и средних суставов.
Полная регрессия воспалительных изменений в суставах происходит в течение 2-3 недель. При современной противовоспалительной терапии время регрессии можно сократить до нескольких часов или дней (подробнее см. в подпункте I00).
Малая хорея
Представляет собой ревматическое поражение нервной системы. Наблюдается преимущественно у детей (реже - у подростков) в 6-30% случаев.
Клинические проявления (пентада синдромов):
Кольцевидная (анулярная) эритемa
Встречается в 4-17% случаев. Проявляется в виде бледно-розовых кольцевидных высыпаний, варьирующих в размерах. Высыпания, главным образом, локализуются на туловище и проксимальных отделах конечностей (но не на лице). Эритема носит транзиторный мигрирующий характер, не сопровождается зудом или индурацией Индурация - уплотнение органа или его части в результате какого-либо патологического процесса
и бледнеет при надавливании.
Ревматические узелки
Встречаются в 1-3 % случаев. Представляют собой округлые, безболезненные, малоподвижные, быстро возникающие и исчезающие образования различных размеров на разгибательной поверхности суставов, в области лодыжек, ахилловых сухожилий, остистых отростков позвонков, а также в затылочной области hallea aponeurotica.
У детей и подростков при ОРЛ могут наблюдаться такие симптамы, как тахикардия без связи с повышением температуры тела, боли в животе, боли за грудиной, недомогание, анемия. Данные симптомы могут служить дополнительным подтверждением диагноза, но не являются диагностическими критериями, так как часто встречаются при многих других заболеваниях.
Диагностика
В настоящее время в соответствии с рекомендациями ВОЗ для ОРЛ в качестве международных применяются следующие диагностические критерии Джонса, пересмотренные Американской ассоциацией кардиологов в 1992 году.
Большие критерии:
- кардит;
- полиартрит;
- хорея;
- кольцевидная эритема;
- подкожные ревматические узелки.
Малые критерии:
- клинические: артралгии, лихорадка;
- лабораторные: повышенные острофазовые показатели: СОЭ и С-реактивный белок;
- удлинение интервала Р-R на ЭКГ.
Данные, подтверждающие предшествовавшую А-стрептококковую инфекцию:
- позитивная А-стрептококковая культура, выделенная из зева или положительный тест быстрого определения А-стрептококкового антигена;
- повышенные или повышающиеся титры А-стрептококковых антител.
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документировано подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствует о высокой вероятности ОРЛ.
Инструментальные методы
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 1\2 систолы.
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
3. Рентгенография органов грудной клетки дает возможность выявить наличие застойных явлений в малом круге кровообращения (признаки сердечной недостаточности) и кардиомегалию Кардиомегалия - значительное увеличение размеров сердца за счет его гипертрофии и дилатации
.
ЭхоКГ-признаки поражения митрального клапана:
- краевое утолщение, рыхлость, "лохматость" створок клапана;
- ограничение подвижности утолщенной задней створки;
- наличие митральной регургитации, степень которой зависит от тяжести поражения;
- небольшой концевой пролапс Пролапс - смещение вниз какого-либо органа или ткани от его нормального положения; причиной такого смещения обычно бывает ослабление окружающих и поддерживающих его тканей.
(2-4 мм) передней или задней створки.
ЭхоКГ-признаки поражения аортального клапана:
- утолщение, рыхлость эхо-сигнала аортальных створок, что хорошо видно в диастоле из парастернальной позиции и в поперечном сечении;
- чаще выражено утолщение правой коронарной створки;
- аортальная регургитация (направление струи к передней митральной створке);
- высокочастотное трепетание (флатер) передней митральной створки вследствие аортальной регургитации.
Лабораторная диагностика
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Определение титра стрептококковых антител - одно из важных лабораторных исследований, позволяющее подтвердить наличие стрептококковой инфекции. Уже на ранних стадиях острого ревматизма уровни таких антител возрастают. Однако повышенный титр антител сам по себе не отражает активность ревматического процесса.
Наиболее широко используемый тест для определения стрептококковых антител - определение антистрептолизина О. При однократном исследовании повышенными считаются титры не менее 250 единиц Тодда у взрослых и 333 единицы у детей старше 5 лет.
Для диагностики также применяется выделение стрептококков группы А из носоглотки путем взятия посевов. По сравнению с определением уровня антител, данный метод является менее чувствительным.
Наиболее часто определяемые гематологические показатели острой фазы ревматизма - СОЭ и С-реактивный белок. У больных острой ревматической лихорадкой эти показатели всегда будут повышены, за исключением больных с хореей.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Значимые для диагностики биохимические показатели:
- уровень фибриногена плазмы выше 4 г/л;
- альфа-глобулины - выше 10%;
- гамма-глобулины - выше 20%;
- гексозы - выше 1,25 гм;
- серомукоид - выше 0,16 гм;
- церулоплазмин - выше 9,25 гм;
- появление в крови С-реактивного белка.
Дифференциальный диагноз
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
1. Неревматический миокардит (бактериальный, вирусный).
Типичные признаки:
- наличие хронологической связи с острой носоглоточной (в основном вирусной) инфекцией;
- укорочение (менее 5-7 дней) или отсутствие латентного периода;
- в дебюте болезни проявляются симптомы астенизации , нарушения терморегуляции;
- постепенное развитие заболевания;
- артрит и выраженные артралгии отсутствуют;
- кардиальные жалобы имеют активный и эмоционально окрашенный характер;
- медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
3. Эндокардит при системной красной волчанке, ревматоидном артрите и некоторых других ревматических заболеваниях.
Данные заболевания отличаются характерными особенностями внесердечных проявлений. При системной красной волчанке выявляются специфичные иммунологические феномены - антитела к ДНК и другим ядерным субстанциям.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
7. Синдром PANDAS.
В отличие от ревматической хореи для данного синдрома типичны выраженность психиатрических аспектов (сочетание навязчивых мыслей и навязчивых движений), а также значительно более быстрый регресс симптомов заболевания на фоне одной лишь адекватной противострептококковой терапии.
Осложнения
Лечение
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
- азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
- или кларитромицин по 250 мг 2 р. в день 10 дней;
- или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
- линкомицин по 500 мг 3 р. в день 10 дней;
- или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
- низкая степень активности;
- изолированный суставной синдром;
- затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
- ярко и умеренно выраженный кардит;
- максимальная или умеренная степень активности;
- острое, реже - подострое и рецидивирующее течение;
- малая хорея;
- наличие вальвулита.
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Прогноз
Поражение клапанного аппарата приводит к развитию порока сердца у 20-25% больных, перенесших первичный ревмокардит. Повторные атаки повышают риск формирования порока сердца до 60-70%. Также такие больные входят в группу риска по развитию инфекционного эндокардита.
Артрит в отличие от кардита полностью излечим и не приводит к патологическим или функциональным последствиям.
При адекватном лечении все симптомы хореи полностью купируются и не оставляют следа, хотя малые непроизвольные движения, незаметные при осмотре, могут сохраняться несколько лет.
Госпитализация
Все больные с подозрением на острую ревматическую лихорадку должны быть госпитализированы для уточнения диагноза и лечения.
Профилактика
Первичная профилактика ОРЛ
В основе - своевременная диагностика и адекватная терапия активной А-стрептококковой инфекции верхних дыхательных путей (фарингит, тонзиллит).
Необходимое лечение в случае возникновения острого А-стрептококкового тонзиллофарингита у лиц молодого возраста, имеющих факторы риска развития ОРЛ (отягощенная наследственность, неблагоприятные социально-бытовые условия и др.): 5-дневное лечение бензилпенициллином в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующей однократной инъекцией бензатин бензилпенициллина.
В других ситуациях возможно применение оральных пенициллинов в течение 10 дней (амоксициллин). Рекомендуемая схема применения амоксициллина - 1-1,5 г (для взрослых и детей старше 12 лет) и 500-750 мг (для детей от 5 до 12 лет) в сутки.
Вторичная профилактика ОРЛ
Направлена на предотвращение рецидивов заболевания.
Применяют препараты пролонгированного действия: бициллин-1 (бензатинпенициллин, экстенциллин) и бициллин-5. Бициллин-1 менее аллергичен и дольше сохраняется в необходимой концентрации (21 день против 7-14 дней у бициллина-5).
Бициллин-1 вводят в/м:
- взрослым и подросткам - 2,4 млн ЕД;
- детям при массе тела менее 25 кг - 600 000 Ед;
- детям с массой тела более 25 кг -1,2 млн ЕД.
Бициллинопрофилактика начинается в стационаре сразу после окончания ежедневной антибактериальной терапии и проводится круглогодично. Ее длительность устанавливается индивидуально для каждого пациента. Для больных, перенесших ОРЛ без кардита (артрит, хорея) длительность - не менее 5 лет после атаки или до 18 лет ( по принципу "что дольше"). Для больных с излеченным кардитом без порока сердца длительность - не менее 10 лет или до 25-летнего возраста ( по принципу "что дольше").
Ревматизм у беременных — это системное инфекционно-аллергическое поражение соединительной ткани, обычно характеризующееся дезорганизацией коллагеновых структур и основного вещества клапанного аппарата сердца, зачастую возникающее до начала гестации. Проявляется слабостью, утомляемостью, одышкой, прекардиальными болями, сердцебиениями, перебоями в работе сердца, субфебрилитетом. Диагностируется лабораторно на основании данных протеинограммы, иммунологических тестов, определения уровня ферментов, общего анализа крови. Для лечения применяют природные пенициллины или макролиды в комбинации с производными пропионовой кислоты или пиразолонов.
МКБ-10

Общие сведения

Причины
Ревматическое поражение обычно возникает задолго до гестации, лишь в исключительных случаях острая реакция является первичной. По данным многочисленных исследований, ведущую роль в развитии инфекционно-токсического процесса играют различные серотипы b-гемолитических стрептококков группы А. Возбудитель высевается из биологических материалов в 64% случаев эндокардита, 70% — специфического полиартрита, 100% — хореи и узловатой эритемы. Только у 3% пациенток, перенесших стрептококковую инфекцию, выявляются характерные признаки ревматизма. Это связано с тем, что для возникновения заболевания требуется сочетание нескольких факторов, основными из которых являются:
Патогенез
Механизм развития нарушений при ревматизме у беременных обусловлен характерными для заболевания патоморфологическими процессами — мукоидным набуханием, фибриноидными изменениями в эндокарде и миокарде, образованием Ашофф-Талалаевской гранулемы в ответ на дезорганизацию соединительной ткани, склерозированием. Ключевую роль в патогенезе повреждений играют стрептококковые ферменты — стрептолизины O и S, стрептокиназа, дезоксирибонуклеаза B, протеиназа, мукопептиды, вызывающие тканевую деструкцию и стимулирующие гуморальный иммунный ответ. Высокими антигенными свойствами обладает содержащийся в клеточной мембране возбудителя М-протеин, антитела к которому вступают в перекрестные реакции с белком миозином, входящим в состав фибрилл миокарда и гладкомышечных элементов артерий сердца.
Противокардиальные антитела, выявляемые при ревматизме, также реагируют с саркоплазмой, протеогликанами клапанов, эндотелием, элементами ЦНС и др. Дополнительным повреждающим фактором становятся фиксированные иммунные комплексы с третьим компонентом комплемента в составе. Под их влиянием в сердце и сосудах разрушаются лизосомы, что сопровождается выделением кининов, серотонина и гистамина, под действием которых в очаге поражения нарушается микроциркуляция. В последующем процесс усугубляется ответными реакциями со стороны B- и T-лимфоцитов с нарастанием титра IgG.
Во время первой ревматической атаки, зачастую возникающей спустя 3-4 недели после стрептококковой инфекции, развивается эндокардит. Воспаление быстро распространяется на клапаны и хорды сердца, стенки аорты и других сосудов. Во время повторных атак морфологические изменения нарастают. На фоне поражения клапанного аппарата формируются пороки сердца, расширяются его камеры, нарушается проводимость и сократимость, возникает легочная гипертензия, прогрессирует гипертрофия миокарда. Изменение иммунных процессов в организме беременной, характерное для I триместра и предотвращающее отторжение плода, может спровоцировать обострение ревматизма с декомпенсацией сердечной деятельности. Критическими для возобновления патологического процесса также считаются 26-32 неделя беременности и период после родов.
Классификация
Существующие варианты систематизации заболевания учитывают время начала патологического процесса (первичный, возвратный), характер его течения (латентный, острый, затяжной, хронической), локализацию органных нарушений (ревмокардит, суставной ревматизм, кольцевидная эритема, ревматический плеврит, иридоциклит, хорея). У беременных чаще других вариантов расстройства наблюдаются латентные возвратные ревмокардиты. При прогнозировании исхода гестации используют классификацию ревматизма по степени активности процесса:
- Iстепень. Проявления ревматического процесса минимальны. Беременная не предъявляет жалоб. Экссудативная реакция в органах и тканях практически отсутствует, лабораторные показатели в норме или незначительно изменены. Противопоказаний для беременности нет. Рекомендован динамический мониторинг.
- IIстепень. Клиническая симптоматика выражена умеренно. Температура нормальная или наблюдается небольшой субфебрилитет. В лабораторных анализах при обычном содержании лейкоцитов отмечается умеренное повышение СОЭ и других показателей. Пролонгация беременности нежелательна.
- IIIстепень. Обнаруживаются максимальные симптомы ревматизма: лихорадка, выраженные экссудативные изменения в сердце, суставах, легких и других органах. Резко повышены уровни лабораторных маркеров ревмопроцесса (С-реактивного белка, фибриногена). Сохранение гестации опасно для жизни беременной.
Симптомы ревматизма у беременных
Первичные формы заболевания с типичной симптоматикой в гестационном периоде диагностируются очень редко. При обострении ревматизма обычно развивается возвратный ревмокардит со стертыми неспецифическими клиническими проявлениями, которые также наблюдаются в рамках физиологических изменений при беременности и других заболеваний. Возможно повышение температуры до субфебрильных цифр (не выше 37,5-37,6 °С), жалобы на одышку при физических нагрузках, слабость, быструю утомляемость, снижение аппетита, головные боли, сердцебиение, ощущение перебоев в сердечном ритме, прекардиальные боли, потливость во время сна.
Преходящее поражение коленных, локтевых, голеностопных суставов с припухлостью и болью, появление мелкоточечных кровоизлияний, характерных ревматических узелков в мягких тканях, кольцевой или узловатой эритемы облегчает постановку диагноза, но у беременных практически не встречается. Неврологический вариант ревматизма (ревмохорея) с двигательным беспокойством, мышечной слабостью, невозможностью удерживания мелких предметов, гримасничаньем, нескоординированными движениями, эмоциональной лабильностью наблюдается редко, его развитие является крайне неблагоприятным прогностическим признаком. Материнская смертность при такой форме заболевания достигает 20-25%.
Осложнения
Ревматизм при гестации может осложняться акушерскими и экстрагенитальными нарушениями, риск которых напрямую связан с наличием у беременной пороков сердца. Вероятными осложнениями обострения процесса являются гестозы, самопроизвольный аборт, преждевременные роды, досрочный разрыв плодных оболочек с излитием околоплодных вод. Возникновение и нарастание сердечной недостаточности представляет угрозу жизни будущей матери и сопровождается фетоплацентарной недостаточностью, приводящей к хронической гипоксии и задержке развития плода. Неконтролируемое применение беременными некоторых противоревматических препаратов становится причиной формирования дизэмбриогенетических аномалий развития ребенка. При активных формах ревматизма с преимущественным поражением эндокарда возможна внезапная смерть женщины во время родов вследствие тромбоэмболических осложнений.
Диагностика
Стертое течение и отсутствие при беременности большинства классических для активного ревматизма больших диагностических критериев Джонса (артрита, хореи, подкожных узлов апоневрозов, аннулярной эритемы) приводит к гипо- и гипердиагностике заболевания. Обнаружение жалоб, позволяющих заподозрить развитие кардита, и характерных признаков при физикальном обследовании (расширение границ сердца, глухость сердечных тонов, появление шумов и нарушений ритма) является основанием для назначения комплекса лабораторных исследований, подтверждающих обострение ревматизма у беременной. Наиболее информативны в диагностическом плане:
- Определение белковых фракций крови. При острой ревматической реакции в сыворотке крови повышается содержание α1- и особенно α2-глобулинов, гаптоглобина, церулоплазмина. Подобные изменения характерны для воспалительных процессов. Дополнительным биохимическим подтверждением ревмокардита является увеличение уровня серомукоида.
- Исследование ферментов. О разрушении волокон миокарда свидетельствует повышение концентрации креатинкиназы-МВ. Для тканевой деструкции типично нарушение содержания сывороточной кислой фосфатазы, ДНК плазмы. О характере патологических процессов в сердце можно судить по изменению активности транскетолазы и Г-6-ФДГ эритроцитов.
- Иммунологические показатели. Патогномоничным для ревматизма нарушением считается повышение титра АСЛ-О, АСГ, АСК. В качестве дополнительных лабораторных методов у беременных применяют стрептозим-тест, определение титров антител к ДНКазе-В (АДНК-В) и дифосфопиридиннуклеотидазе (АДФН), уровней иммуноглобулинов, в том числе ревматоидного фактора.
- Общий анализ крови. Исследование играет вспомогательную роль, поскольку показатели могут изменяться при других расстройствах и физиологическом течении беременности. При активном ревмопроцессе обычно отмечаются лейкоцитоз, нейтрофилез, повышение СОЭ. Возможна лейкемоидная реакция — сдвиг лейкоцитарной формулы влево до миелоцитов.
Наличие воспалительного процесса у беременной также подтверждает нарастание концентрации СРБ, сиаловых кислот, фибриногена, ДФА-реакции. Проведение ЭКГ и ФКГ не имеет решающего диагностического значения, поскольку выявляемые изменения отображают не столько активность ревматизма, сколько особенности сердечного порока и выраженность сердечной недостаточности. Диагностика рецидива ревмокардита оправдана лишь при одновременном наличии нескольких положительных ревматических лабораторных проб, в первую очередь — уровня АСЛ-О и их стабильном нарастании в динамике. Дифференциальная диагностика проводится с инфекционным эндокардитом, инфекционно-аллергическим миокардитом, нейроциркуляторной дистонией, термоневрозом, тиреотоксикозом. Кроме акушера-гинеколога, кардиолога, ревматолога, женщину по показаниям консультируют инфекционист, невропатолог, эндокринолог.
Лечение ревматизма у беременных
Пациентки, ранее перенесшие ревматические атаки, подлежат диспансерному наблюдению у терапевта женской консультации. Рекомендованы достаточный сон, коррекция диеты с ограничением соли и воды, дробным питанием 5-6 раз в сутки, употреблением продуктов, выводящих их организма избыток жидкости, — картофеля, молока, капусты, петрушки, черной смородины, шиповника, чернослива, кураги, абрикосов, персиков, вишни, винограда.
- Этиотропные средства. Препаратами выбора являются природные пенициллины либо макролиды с дальнейшим переходом на пролонгированные комбинации пенициллиназачувствительных пенициллинов. Использование бактерицидных антибиотиков направлено на ингибирование синтеза мукопептидов клеточной мембраны стрептококков.
- Противовоспалительные препараты. В связи с возможным мутагенным эффектом и угнетением секреции простагландинов салицилаты, производные индолилуксусной кислоты в I и III триместрах не применяют. Возможно назначение пиразолонов и производных пропионовой кислоты. При тяжелом кардите рекомендованы глюкокортикоиды.
По показаниям проводится симптоматическая терапия сердечными гликозидами, мочегонными средствами. Если принято решение о прерывании беременности, перед абортом осуществляется лечение и профилактика ревмоатаки. Оптимальный способ родоразрешения — естественные роды, при активном ревматизме следует выключить потуги путем наложения акушерских щипцов или использования вакуум-экстрактора. Кесарево сечение выполняется только при сочетании активной фазы ревматизма с пороком сердца, осложненным тяжелой декомпенсацией кровообращения.
Прогноз и профилактика
У беременных младше 25 лет без сформированного порока сердца, перенесших ревматическую атаку более чем за 2 года до зачатия, прогноз благоприятный. В остальных случаях исход беременности зависит от своевременности выявления рецидива и адекватности терапии. Активные формы расстройства с острым и подострым течением служат противопоказанием к пролонгированию гестации. Сохранение беременности по настоянию пациентки допускается только при I (минимальной) степени активности ревмопроцесса. В профилактических целях женщинам с ревматизмом показано планирование беременности с комплексным обследованием, заблаговременная санация очагов хронической инфекции, ранняя постановка на учет в женской консультации, тщательное выполнение рекомендаций акушера-гинеколога и терапевта, достаточный отдых, умеренная двигательная активность, прием витаминно-минеральных комплексов для укрепления иммунитета.
1. Беременность на фоне ревматизма/ Репина М.А., Кузьмина-Крутецкая С.Р.// Журнал акушерства и женских болезней. – 2010.
2. Ревматические болезни и беременность: учебно-методическое пособие/ И.П. Титова, Григорчук И.П., Достанко Н.Ю. – 2016.
Ревматизм – воспалительное инфекционно-аллергическое системное поражение соединительной ткани различной локализации, преимущественно сердца и сосудов. Типичная ревматическая лихорадка характеризуется повышением температуры тела, множественными симметричными артралгиями летучего характера, полиартритом. В дальнейшем могут присоединяться кольцевидная эритема, ревматические узелки, ревматическая хорея, явления ревмокардита с поражением клапанов сердца. Из лабораторных критериев ревматизма наибольшее значение имеют положительный СРБ, повышение титра стрептококковых антител. В лечении ревматизма используются НПВС, кортикостероидные гормоны, иммунодепрессанты.
Общие сведения
Ревматизм (синонимы: ревматическая лихорадка, болезнь Сокольского — Буйо) протекает хронически, со склонностью к рецидивам, обострения наступают весной и осенью. На долю ревматического поражения сердца и сосудов приходится до 80% приобретенных пороков сердца. В ревматический процесс часто оказываются вовлеченными суставы, серозные оболочки, кожа, центральная нервная система. Частота заболеваемости ревматизмом составляет от 0,3% до 3%. Ревматизм обычно развивается в детском и подростковом возрасте (7-15 лет); дети дошкольного возраста и взрослые заболевают гораздо реже; в 3 раза чаще ревматизмом страдают лица женского пола.

Причины и механизм развития ревматизма
Ревматической атаке обычно предшествует стрептококковая инфекция, вызываемая β-гемолитическим стрептококком группы А: скарлатина, тонзиллит, родильная горячка, острый отит, фарингит, рожа. У 97% пациентов, перенесших стрептококковую инфекцию, формируется стойкий иммунный ответ. У остальных лиц стойкого иммунитета не вырабатывается, и при повторном инфицировании β-гемолитическим стрептококком развивается сложная аутоиммунная воспалительная реакция.
Развитию ревматизма способствуют сниженный иммунитет, молодой возраст, большие коллективы (школы, интернаты, общежития), неудовлетворительные социальные условия (питание, жилье), переохлаждение, отягощенный семейный анамнез.
В ответ на внедрение β-гемолитического стрептококка в организме вырабатываются антистрептококковые антитела (антистрептолизин-О, антистрептогиалуронидаза, антистрептокиназа, антидезоксирибонуклеаза В), которые вместе с антигенами стрептококка и компонентами системы комплемента образуют иммунные комплексы. Циркулируя в крови, они разносятся по организму и оседают в тканях и органах, преимущественно локализуясь в сердечно-сосудистой системе. В местах локализации иммунных комплексов развивается процесс асептического аутоиммунного воспаления соединительной ткани. Антигены стрептококка обладают выраженными кардиотоксическими свойствами, что приводит к образованию аутоантител к миокарду, еще более усугубляющих воспаление. При повторном инфицировании, охлаждении, стрессовых воздействиях патологическая реакция закрепляется, способствуя рецидивирующему прогрессирующему течению ревматизма.
Процессы дезорганизации соединительной ткани при ревматизме проходят несколько стадий: мукоидного набухания, фибриноидных изменений, гранулематоза и склероза. В ранней, обратимой стадии мукоидного набухания развивается отек, набухание и расщепление коллагеновых волокон. Если на этом этапе повреждения не устраняются, то наступают необратимые фибриноидные изменения, характеризующиеся фибриноидным некрозом волокон коллагена и клеточных элементов. В гарнулематозной стадии ревматического процесса вокруг зон некроза формируются специфические ревматические гранулемы. Заключительная стадия склероза является исходом гранулематозного воспаления.
Продолжительность каждой стадии ревматического процесса составляет от 1 до 2 месяцев, а всего цикла – около полугода. Рецидивы ревматизма способствуют возникновению повторных тканевых поражений в зоне уже имеющихся рубцов. Поражение ткани сердечных клапанов с исходом в склероз приводит к деформации створок, их сращению между собой и служит самой частой причиной приобретенных пороков сердца, а повторные ревматические атаки лишь усугубляют деструктивные изменения.
Классификация ревматизма
Клиническую классификацию ревматизма производят с учетом следующих характеристик:
В активной фазе выделяется три степени: I – активность минимальная, II– активность умеренная, III – активность высокая. При отсутствии клинических и лабораторных признаков активности ревматизма, говорят о его неактивной фазе.
- Варианта течения (острая, подострая, затяжная, латентная, рецидивирующая ревматическая лихорадка)
При остром течении ревматизм атакует внезапно, протекает с резкой выраженностью симптомов, характеризуется полисиндромностью поражения и высокой степенью активности процесса, быстрым и эффективным лечением. При подостром течении ревматизма продолжительность атаки составляет 3-6 месяцев, симптоматика менее выражена, активность процесса умеренная, эффективность от лечения выражена в меньшей степени.
Затяжной вариант протекает с длительной, более чем полугодовой ревматической атакой, с вялой динамикой, моносиндромным проявлением и невысокой активностью процесса. Латентному течению свойственно отсутствие клинико-лабораторных и инструментальных данных, ревматизм диагностируется ретроспективно, по уже сформировавшемуся пороку сердца.
Непрерывно рецидивирующий вариант развития ревматизма характеризуется волнообразным, с яркими обострениями и неполными ремиссиями течением, полисинромностью проявлений и быстро прогрессирующим поражением внутренних органов.
- Клинико-анатомической характеристики поражений:
- с вовлеченностью сердца (ревмокардит, миокардиосклероз), с развитием порока сердца или без него;
- с вовлеченностью других систем (ревматическое поражение суставов, легких, почек, кожи и подкожной клетчатки, нейроревматизм)
- Клинических проявлений (кардит, полиартрит, кольцевидная эритема, хорея, подкожные узелки)
- Состояния кровообращения (смотри: степени хронической сердечной недостаточности).
Симптомы ревматизма
Симптомы ревматизма крайне полиморфны и зависят от степени остроты и активности процесса, а также вовлеченности в процесс различных органов. Типичная клиника ревматизма имеет прямую связь с перенесенной стрептококковой инфекцией (тонзиллитом, скарлатиной, фарингитом) и развивается спустя 1-2 недели после нее. Заболевание начинается остро с субфебрильной температуры (38—39 °С), слабости, утомляемости, головных болей, потливости. Одним из ранних проявлений ревматизма служат артралгии - боли в средних или крупных суставах (голеностопных, коленных, локтевых, плечевых, лучезапястных).
При ревматизме артралгии носят множественный, симметричный и летучий (боли исчезают в одних и появляются в других суставах) характер. Отмечается припухлость, отечность, локальное покраснение и повышение температуры, резкое ограничение движений пораженных суставов. Течение ревматического полиартрита обычно доброкачественно: через несколько дней острота явлений стихает, суставы не деформируются, хотя умеренная болезненность может сохраняться в течение длительного времени.
Спустя 1-3 недели присоединяется ревматический кардит: боли в сердце, сердцебиение, перебои, одышка; астенический синдром (недомогание, вялость, утомляемость). Поражение сердца при ревматизме отмечается у 70-85% пациентов. При ревмокардите воспаляются все или отдельные оболочки сердца. Чаще происходит одновременное поражение эндокарда и миокарда (эндомиокардит), иногда с вовлеченностью перикарда (панкардит), возможно развитие изолированного поражения миокарда (миокардит). Во всех случаях при ревматизме в патологический процесс вовлекается миокард.
При диффузном миокардите появляются одышка, сердцебиения, перебои и боли в сердце, кашель при физической нагрузке, в тяжелых случаях – недостаточность кровообращения, сердечная астма или отек легких. Пульс малый, тахиаритмичный. Благоприятным исходом диффузного миокардита считается миокардитический кардиосклероз.
При эндокардите и эндомиокардите в ревматический процесс чаще вовлекается митральный (левый предсердно-желудочковый) клапан, реже аортальный и трикуспидальный (правый предсердно-желудочковый) клапаны. Клиника ревматического перикардита аналогична перикардитам иной этиологии.
При ревматизме может поражаться центральная нервная система, специфическим признаком при этом служит, так называемая, ревматическая или малая хорея: появляются гиперкинезы – непроизвольные подергивания групп мышц, эмоциональная и мышечная слабость. Реже встречаются кожные проявления ревматизма: кольцевидная эритема (у 7–10% пациентов) и ревматические узелки. Кольцевидная эритема (аннулярная сыпь) представляет собой кольцевидные, бледно-розовые высыпания на туловище и голенях; ревматические подкожные узелки - плотные, округлые, безболезненные, малоподвижные, единичные или множественные узелки с локализацией в области средних и крупных суставов.
Поражение почек, брюшной полости, легких и др. органов встречается при тяжелом течении ревматизма, крайне редко в настоящее время. Ревматическое поражения легких протекает в форме ревматической пневмонии или плеврита (сухого или экссудативного). При ревматическом поражении почек в моче определяются эритроциты, белок, возникает клиника нефрита. Поражение органов брюшной полости при ревматизме характеризуется развитием абдоминального синдрома: болями в животе, рвотой, напряжением брюшных мышц. Повторные ревматические атаки развиваются под влиянием переохлаждения, инфекций, физического перенапряжения и протекают с преобладанием симптомов поражения сердца.
Осложнения ревматизма
Развитие осложнений ревматизма предопределяется тяжестью, затяжным и непрерывно рецидивирующим характером течения. В активной фазе ревматизма могут развиваться недостаточность кровообращения и мерцательная аритмия.
Исходом ревматического миокардита может являться миокардиосклероз, эндокардита – пороки сердца (митральная недостаточность, митральный стеноз и аортальная недостаточность). При эндокардите также возможны тромбоэмболические осложнения (инфаркт почек, селезенки, сетчатки, ишемия головного мозга и др.). При ревматическом поражении могут развиваться спаечные процессы плевральной, перикардиальной полостей. Смертельно опасными осложнениями ревматизма служат тромбоэмболии магистральных сосудов и декомпенсированные пороки сердца.
Диагностика ревматизма
Объективными диагностическими критериями ревматизма служат разработанные ВОЗ (1988 г.) большие и малые проявления, а также подтверждение предшествующей стрептококковой инфекции. К большим проявлениям (критериям) ревматизма относятся полиартрит, кардит, хорея, подкожные узелки и кольцевидная эритема. Малые критерии ревматизма делятся на: клинические (лихорадка, артралгии), лабораторные (повышение СОЭ, лейкоцитоз, положительный С-реактивный белок) и инструментальные (на ЭКГ - удлинение Р – Q интервала).
Доказательствами, подтверждающими предшествующую стрептококковую инфекцию, служат повышение титров стрептококковых антител (антистрептолизина, антистрептокиназы, антигиалуронидазы), бакпосев из зева β-гемолитического стрептококка группы А, недавняя скарлатина.
Диагностическое правило гласит, что наличие 2-х больших или 1-го большого и 2-х малых критериев и доказательства перенесенной стрептококковой инфекции подтверждает ревматизм. Дополнительно на рентгенограмме легких определяется увеличение сердца и снижение сократительной способности миокарда, изменение сердечной тени. По УЗИ сердца (ЭхоКГ) выявляются признаки приобретенных пороков.
Лечение ревматизма
Активная фаза ревматизма требует госпитализации пациента и соблюдения постельного режима. Лечение проводится ревматологом и кардиологом. Применяются гипосенсибилизирующие и противовоспалительные препараты, кортикостероидные гормоны (преднизолон, триамцинолон), нестероидные противовоспалительные препараты (диклофенак, индометацин, фенилбутазон, ибупрофен), иммунодепрессанты (гидроксихлорохин, хлорохин, азатиоприн, 6-меркаптопурин, хлорбутин).
Санация потенциальных очагов инфекции (тонзиллита, кариеса, гайморита) включает их инструментальное и антибактериальное лечение. Использование антибиотиков пенициллинового ряда при лечении ревматизма носит вспомогательный характер и показано при наличии инфекционного очага или явных признаков стрептококковой инфекции.
В стадии ремиссии проводится курортное лечение в санаториях Кисловодска или Южного берега Крыма. В дальнейшем для предупреждения рецидивов ревматизма в осеннее-весенний период проводят месячный профилактический курс НПВП.
Прогноз и профилактика ревматизма
Своевременное лечение ревматизма практически исключает непосредственную угрозу для жизни. Тяжесть прогноза при ревматизме определяется поражением сердца (наличием и тяжестью порока, степенью миокардиосклероза). Наиболее неблагоприятно с прогностической точки зрения непрерывно прогрессирующее течение ревмокардитов.
Опасность формирования пороков сердца повышается при раннем возникновении ревматизма у детей, поздно начатом лечении. При первичной ревматической атаке у лиц старше 25 лет течение более благоприятно, клапанные изменения обычно не развиваются.
Меры первичной профилактики ревматизма включают выявление и санацию стрептококковой инфекции, закаливание, улучшение социально-бытовых, гигиенических условий жизни и труда. Предупреждение рецидивов ревматизма (вторичная профилактика) проводится в условиях диспансерного контроля и включает профилактический прием противовоспалительных и противомикробных препаратов в осенне-весенний период.
Что такое недостаточность митрального клапана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Верещагиной Н. В., терапевта со стажем в 29 лет.
Над статьей доктора Верещагиной Н. В. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Недостаточность митрального клапана — порок, при котором из-за неполного смыкания створок клапана возникает обратный ток крови (регургитация) из левого желудочка в левое предсердие [8] .
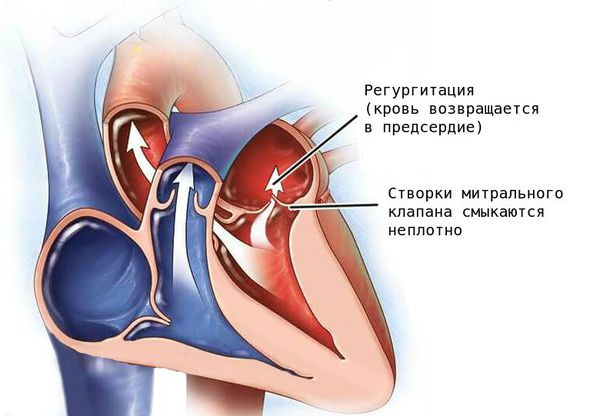
Патология проявляется слабостью, головокружением, ощущением нехватки кислорода и утомлением, так как при заболевании нарушается кровоснабжение головного мозга. Без лечения тяжёлая регургитация митрального клапана может стать причиной сердечной недостаточности и нарушений сердечного ритма (аритмии).
Причины митральной недостаточности:
-
;
- бактериальный эндокардит;
- отложение солей кальция в тканях клапана;
- заболевания соединительной ткани — ревматоидный артрит, системная красная волчанка, склеродермия, синдромы Марфана и Элерса-Данло;
- травматический отрыв створок клапана при тяжёлой физической нагрузке;
- травмы при хирургических операциях на клапане;
- утолщение створок клапана;
- опухоли предсердия;
- лучевая терапия [8] .
Митральная недостаточность находится на первом месте среди всех приобретённых клапанных пороков сердца. Патология редко встречается изолированно, зачастую она сочетается с митральным стенозом и с пороками аортального клапана. Распространённость недостаточности митрального клапана в сочетании с пролапсом митрального клапана среди населения составляет 2–6 % [15] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы недостаточности митрального клапана
Симптомы заболевания:
- общая слабость и головокружение;
- учащённое сердцебиение;
- одышка, возникающая даже при незначительных нагрузках;
- ноющие, давящие и колющие боли в сердце, которые могут отдавать в левое плечо и руку;
- "неудовлетворённость вдохом" — больной делает один вдох за другим, но ощущает нехватку воздуха и впадает в панику;
- частые простудные заболевания;
- кровотечения из носа и дёсен, длительные менструации у женщин;
- ухудшение памяти, панические атаки, тревога, мнительность (это связано с нехваткой снабжения головного мозга кислорода, нарушением обменных процессов и замедлением передачи импульсов между нейронами);
- дрожь в теле;
- частое появление синяков;
- дискомфорт при нахождении в закрытом и душном помещении, возможны обмороки;
Постоянная тревога часто приводит пациента на консультацию к психиатру или неврологу. Очень важно не допустить таких больных в профессиональный спорт, так как чрезмерные нагрузки могут вызвать смерть на тренировках и соревнованиях.
У пациенток с митральной недостаточностью во время беременности возможны перебои в работе сердца, особенно нежелательные при родах, но в основном беременность протекает без осложнений [3] [4] .
Патогенез недостаточности митрального клапана
Сердце человека состоит из четырёх камер: правое и левое предсердия, правый и левый желудочки. Между предсердиями и желудочками расположены входные клапаны — трикуспидальный и митральный. На выходе из желудочков находятся похожие по строению выходные клапаны — лёгочный и аортальный.
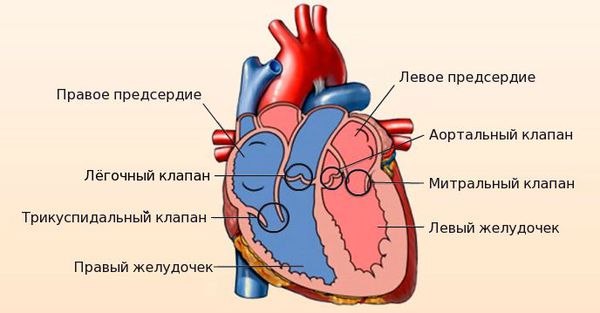
Клапаны имеют створки, которые открываются и закрываются во время сердечных сокращений. Иногда клапаны не открываются или не закрываются должным образом, при этом нарушается ток крови.
Митральный клапан состоит из двух створок и открывается, позволяя крови течь в левый желудочек. Затем клапан закрывается, чтобы кровь не текла обратно в левое предсердие. При митральной недостаточности этот клапан закрывается неплотно, в результате чего кровь попадает обратно в левое предсердие.
В патогенезе первичной или врождённой недостаточности митрального клапана важную роль играет хронический дефицит ионов магния. Нехватка магния приводит к тому, что фибробласты вырабатывают неполноценные эластин, коллаген и фибронектин, а также к нарушению свойств ферментов, регулирующих обмен коллагена. В результате нарушается строение и функции соединительных тканей сердца [14] .
Вторичная форма митральной недостаточности возникает в результате перенесённых заболеваний и травм. При патологии происходит расширение полости левого желудочка, прогибание створок митрального клапана, дисфункция сосочков мышц и разрыв сухожильных хорд, соединяющих клапаны с сосочковыми мышцами. Иногда причиной развития вторичной недостаточности митрального клапана становится кальциноз клапанного фиброзного кольца. Кальциноз митрального кольца — это хронический дегенеративный процесс, при котором происходит отложение кальция в кольце клапана. Митральное кольцо при кальцификации становится утолщённым и менее гибким. Хотя изначально кальциноз митрального клапана считался возрастным дегенеративным процессом, накапливаются данные о том, что его развитию способствуют атеросклероз и генетически обусловленные нарушения кальций-фосфорного обмена [16] .
Классификация и стадии развития недостаточности митрального клапана
В течении заболевания выделяют три периода:
- Компенсация дефекта клапана усиленной работой левого предсердия и левого желудочка. Это продолжительный период хорошего самочувствия, но уже на этой стадии начинают появляться первые характерные симптомы: слабость, головокружение, частые простудные заболевания, чувство нехватки воздуха, перебои в работе сердца, одышка.
- Развитие венозной митральной недостаточности. Больные жалуются на одышку и учащённое сердцебиение. При интенсивной физической нагрузке наблюдаются приступы сильной одышки и кровохарканье.
- Одышка уменьшается, но пациент ощущает тяжесть в правом подреберье. Появляются отёки, уменьшается количество мочи, набухают шейные вены. Кровохарканье усиливается, развивается отёк лёгких, возникают нарушения сердечного ритма (мерцательная аритмия и наджелудочковая экстрасистолия) и тромбоэмболические осложнения.
С учётом выраженности обратного тока крови выделяют четыре степени митральной недостаточности: с незначительной митральной регургитацией, с умеренной, выраженной и тяжёлой.
Стадии митральной недостаточности:
- Митральный возврат крови составляет 20-25 %. На этой стадии пациент здоров.
- Митральный возврат крови в пределах 25-50 % от систолического объёма крови. Развивается застой крови в лёгких второй степени. Появляются кашель, одышка, перебои в работе сердца.
- Выраженная недостаточность митрального клапана. Возврат крови в левое предсердие составляет 50-90 %. Возникают кашель, кровохарканье, приступы удушья, увеличивается печень, появляются отёки [8] .
Осложнения недостаточности митрального клапана
Осложнения порока:
- Кровохарканье и отёк лёгких. Проявляется одышкой, затруднённым вдохом, влажным кашлем. В мокроте появляется кровь. Температура тела повышается до субфебрильных ( 37–38 °C ) и фебрильных ( 38–39 °C ) значений. Необходима срочная госпитализация в отделение реанимации.
- Нарушения сердечного ритма в виде мерцательной аритмии и наджелудочковой экстрасистолии. Проявляются перебоями в работе сердца, головокружением, слабостью, обмороками. Требуется госпитализация в отделение кардиологии.
- Тромбоэмболические осложнения (тромбоз левого предсердия, сосудов кишечника, почек, головного мозга). Последствия будут зависеть от локализации тромба. При тромбозе сосудов головного мозга возможен инсульт. Если тромб находится в почках и сосудах кишечника, то пациент испытывает острые боли в животе. Необходима госпитализация в отделение реанимации [8][9] .
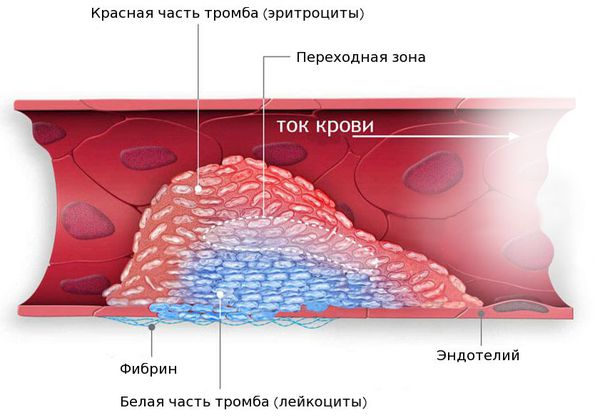
Диагностика недостаточности митрального клапана
При сборе анамнеза кардиолог уточняет:
- ощущает ли пациент нехватку воздуха при вдохе;
- беспокоят ли перебои в работе сердца;
- возникает ли одышка при незначительных физических нагрузках;
- мучает ли тревога, страх смерти, панические атаки.
При аускультации ("выслушивании" сердца) выявляется систолический шум у верхушки и над основанием сердца. Важное значение для диагностики митральной недостаточности имеет фонокардиография (ФКГ). ФКГ – это метод исследования работы сердечной мышцы, который основан на регистрации и последующем анализе звуков, возникающих во время работы сердца .
Другой важный инструментальный метод диагностики — эхокардиография (Эхо-КГ) . Эхо-КГ — это безболезненное ультразвуковое исследование, которое позволяет исследовать работу сердца в реальном времени. Эхокардиография покажет уменьшение эластичности клапана, его повреждение, размер отверстия митрального клапана и расстояние между его створками. Также при исследовании можно увидеть разрыв папиллярной мышцы и провисание клапанных створок в полость левого предсердия [4] [8] [9] .
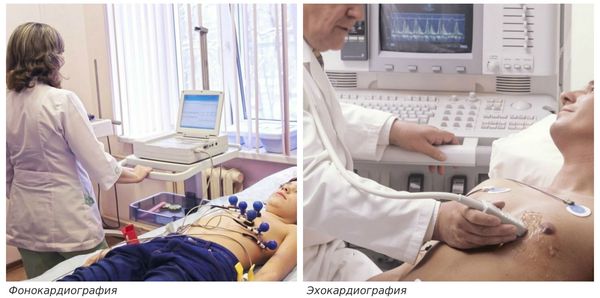
Лечение недостаточности митрального клапана
При обострении заболевания необходим постельный режим. Также следует принимать препараты, содержащие магний и B6 по две таблетки три раза в день (например, "Магнелис").
Обязательно следует проводить лечение и профилактику осложнений. Для предупреждения тромбоэмболии пациентам старше 30-40 лет назначают препарат "Тромбо АСС", препятствующий тромбообразованию .
Если беспокоит частый пульс (более 80 ударов в минуту), то назначаются бета-адреноблокаторы, диуретики, антикоагулянты, нитроглицерин.
Если пациент страдает от приступов тревоги, то в качестве симптоматической терапии можно рекомендовать короткий курс феназепама на ночь.
Если развивается сердечная недостаточность и нарушается сердечный ритм, то проводят лечение бета-адреноблокаторами, диуретиками, ингибиторами ангиотензинпревращающего фермента, антикоагулянтами, блокаторами кальциевых каналов.
При значительной недостаточности митрального клапана показано оперативное лечение.
Основные хирургические методы коррекции митральной недостаточности:
- пластика митрального клапана;
- протезирование с частичным или полным сохранением хордального аппарата;
- протезирование без сохранения хордального аппарата.
Своевременное хирургическое вмешательство позволяет достичь хороших результатов и не допустить развитие осложнений.
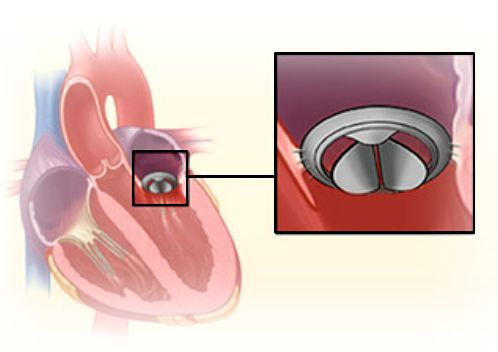
Прогноз. Профилактика
При соблюдении рекомендаций врача прогноз благоприятный.
Для профилактики осложнений следует:
- ежегодно проходить осмотр у терапевта и кардиолога и проводить эхокардиографию сердца (Эхо-КГ);
- принимать препараты магния, а для предупреждения тромбоэмболии — антикоагулянты;
- исключить тяжёлые физические нагрузки, переохлаждение и перегрев;
- снизить эмоциональные перегрузки;
- отдыхать в дневные часы;
- при тревожных расстройствах принимать успокоительные препараты, освоить методы аутотренинга и расслабления мышц;
- проходить санаторно-курортное лечение [4] .
При ревматизме и после перенесённой ангины для профилактики недостаточности митрального клапана назначают антибиотик "Бициллин-3". Препарат подавляет развитие стрептококковой и стафилококковой инфекций.
После 40 лет всем пациентам, страдающим недостаточностью митрального клапана, необходимо контролировать уровни фибриногена, РФМК (растворимых фибринмономерных комплексов), D-димера (продукта распада фибрина). Эти анализы нужны для предотвращения тромбоэмболии лёгочной артерии и артерий внутренних органов. При повышении вышеуказанных показателей назначают антикоагулянты.
Если недостаточность митрального клапана обнаружена у ребёнка и его беспокоит слабость, головокружение, расстройство внимания, то рекомендуется временно перейти на домашнее обучение. Таким детям следует избегать чрезмерных физических нагрузок, им разрешена только лечебная физкультура.
Если при проведении Эхо-КГ обнаружено сильное прогибание створок клапана, то необходима консультация у кардиохирурга. Восстановление клапана или его замена могут потребоваться при эндокардите, сердечной недостаточности, нарушениях ритма, сильных болях в грудной клетке, признаках застоя в лёгочной системе (одышке, уменьшении объёма вдоха и ощущении нехватки воздуха).
Читайте также:

