Резорбтивная лихорадка после лучевой
Обновлено: 22.04.2024
Гнойно-резорбтивная лихорадка – это патологический процесс, происходящий при вторичном заживлении ран. Главными симптомами являются местные осложнения (гнойные затеки, абсцессы, флегмоны), лихорадка и общие интоксикационные проявления. При длительном течении развивается травматическое истощение, наступает летальный исход. Диагностика заболевания строится на данных анамнеза, клинических симптомах, выявлении гноеродной флоры. Лечение направлено на прекращение поступления раневых токсинов в кровь, что обычно достигается хирургическим иссечением, патогенетическим и симптоматическим лечением, назначением антибиотиков.
МКБ-10

Общие сведения
Гнойно-резорбтивная лихорадка представляет собой местные осложнения, сопровождающиеся общей реакцией организма, адекватной изменениям в зоне повреждения. О раневой инфекции известно с древних времен, однако полное описание симптомов, патогенеза и принципов лечения было сделано советским патоморфологом И.В. Давыдовским только в 1944 году. По сути, данный процесс служит предпосылкой для развития сепсиса. Важность патологии для клинической инфектологии и медицины заключается в уменьшении летальности. До 5% случаев лихорадки приходится на ранения брюшной полости и нагноения различной локализации на фоне постраневой дисфункции центральной нервной и эндокринной систем.

Причины
Специфические возбудители отсутствуют. К причинам гнойно-резорбтивной лихорадки относят сорбционное действие микроорганизмов, выделяемых ими продуктов жизнедеятельности, токсинов, всасывания экссудата из тканевого детрита, провоспалительных и защитных факторов организма. Раневая инфекция чаще всего привнесена из окружающей среды (почва, одежда, осколки снарядов, пуль), кожи, однако бактерии могут попадать в рану и эндогенным (гемато- или лимфогенным) путем из хронических воспалительных очагов – полости рта, пищеварительной, мочевыделительной, репродуктивной и других систем.
Основными факторами риска являются обширные, множественные и глубокие раны, ожоговая болезнь, синдром длительного сдавления (краш-синдром). Прогностически неблагоприятными признаками считаются вялотекущее заживление, выраженный отек, обильный экссудат и одновременное отсутствие или недостаточное дренирование раны, большая площадь некротизированных тканей, наличие системного иммунного дефицита любой этиологии, сахарного диабета, патологий ЖКТ.
Патогенез
По современным представлениям, гнойно-резорбтивная лихорадка может быть приравнена к синдрому системного воспалительного ответа (ССВО, SIRS), в основе патогенеза которого лежит активация всех компонентов цитокиновой сети. Параллельно происходит подавление каскадного протеолиза плазмы крови и ингибирование синтеза противовоспалительных интерлейкинов-10, 13. Продукты тканевого распада накапливаются и всасываются в кровеносное русло, распространяясь гематогенным и лимфогенным путями.
Основное отличие данной инфекционной патологии от сепсиса – это морфологическое ограничение местных некротических процессов путем образования демаркационного вала. Ввиду локального отека ухудшается трофика поврежденных тканей, гистологически выявляются дистрофические и некротические изменения. Особенно опасна гипоксия для фосфолипидных мембран и внутриклеточных структур: митохондрий, лизосом, цитоскелета из-за их набухания, распада, выделения ферментов и активации апоптоза.
Симптомы
Для течения нозологии типично соответствие местных симптомов и общеинтоксикационных жалоб. Патологию следует заподозрить при длительной лихорадке более 37,5°C, пульсирующих болях, отеке, покраснении в области раны. Возможно появление сероватого налета, корки, кровоточивости при перевязке или активном движении. Характерна выраженная слабость, сонливость, снижение работоспособности, ухудшение аппетита и сна. Пациентов с гнойно-резорбтивной лихорадкой беспокоят ознобы, головные боли, тошнота, срывы стула, похудание.
Важным для идентификации и прогнозирования состояния является триада клинических симптомов: уровень температуры тела, частота дыхательных движений и сердечных сокращений. Необходимо срочно обратиться за медицинской помощью, если у больного с раной наблюдается выраженная одышка, тахикардия более 90 ударов в минуту, температура свыше 38° C либо ниже 36° C при наличии локальных раневых воспалительных симптомов, а также нарушении сознания, снижении количества выделяемой мочи, появлении точечных кровоизлияний на коже и слизистых.
Осложнения
Самым частым осложнением гнойно-резорбтивной лихорадки при отсутствии лечения является сепсис с вероятным развитием такого жизнеугрожающего состояния как септический шок. К отдаленным последствиям относят травматическое истощение с формированием кахексии, хронических дистрофических процессов во внутренних органах: инфарктов, абсцессов легкого, нефрита, язвенно-некротического колита, гепатита, амилоидоза селезенки. Вероятно развитие надпочечниковой и панкреатической недостаточности, гипотиреоза.
Диагностика
Выявление гнойно-резорбтивной лихорадки осуществляется с участием врача-инфекциониста и хирурга. Специалисты иных медицинских профилей привлекаются к осмотру по показаниям. Необходим тщательный сбор информации о причине, давности и характере травмы, объеме оказанного оперативного пособия. Опорными лабораторно-инструментальными диагностическими признаками патологического процесса являются:
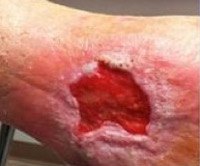
- Физикальные данные. Края раны отечны, грануляции легко кровоточат, сероватые, без краевой эпителизации, присутствует плотный фибринозный налет. При пальпации раневая поверхность резко болезненна, часто с флюктуацией, иногда выявляется крепитация. Экссудат различного цвета, нередко зловонный. Внутренние органы обычно без патологии; при затяжном течении формируется кахексия, атрофия скелетной мускулатуры, гепато- и спленомегалия.
- Лабораторные исследования. Общеклинический анализ крови характеризуется лейкоцитозом с выраженным сдвигом формулы влево, умеренной анемией, ускорением СОЭ. При биохимическом и иммунологическом исследовании регистрируется гипопротеинемия, гипоальбуминемия, существенный ацидоз, повышение уровня интерлейкина-6, ТНФ-альфа. В общем анализе мочи – протеинурия, увеличение плотности осадка, лейкоцитурия.
- Выявление инфекционных агентов. Обязательна микроскопия раневого или свищевого отделяемого, посев на питательные среды. При подозрении на актиномикоз проводят биопсию краев раны, соскоб грануляций, аллергическую пробу с актинолизатом, серологическое исследование – реакцию Борде-Жангу. Для исключения септического процесса выполняют трехкратный посев крови на гемокультуру и стерильность, исследование уровня прокальцитонина, пресепсина, проадреномедуллина, тропонина.
- Инструментальные методики. Рентгенография ОГК рекомендуется с целью исключения туберкулезного поражения; исследование костей и суставов лучевыми методами производится в зависимости от локализации повреждения и глубины воспалительно-некротических изменений. Назначается УЗИ опорно-двигательного аппарата, мягких тканей, при наличии – области послеоперационного шва.
Дифференциальная диагностика проводится с актиномикозом (подтверждается лабораторно), резорбтивно-токсической лихорадкой, которая возникает при закрытых повреждениях, не вызывает долговременного повышения температуры тела и выраженных местных воспалительных изменений. Для сепсиса любого генеза нехарактерно улучшение состояния больного при санации очага инфекции, первичный очаг часто не определяется либо не вызывает существенных субъективных жалоб.
Лечение гнойно-резорбтивной лихорадки
Пациенты экстренно госпитализируются в хирургический стационар. До 5-7 дня нормальной температуры тела назначается строгий постельный режим, проводится профилактика пролежней, гипостатической пневмонии. Рекомендуется высокобелковая витаминизированная диета, увеличение водной нагрузки (при отсутствии противопоказаний), желательно с применением средств для коррекции дисбаланса электролитов и ацидоза (оралит и пр.). При необходимости больные переводятся в отделение интенсивной терапии.
Консервативная терапия
Ведение пациентов с симптомами гнойно-резорбтивной лихорадки имеет много общего с лечением септических больных. Главными целями консервативной терапии после санации первичного очага являются борьба с возбудителем локального воспалительного процесса, соразмерная оксигенация, снижение системного инфламаторного эффекта организма и предотвращение развития септического ответа. Наиболее часто применяется следующая тактика терапевтической поддержки:
Нутритивная поддержка важна с целью предотвращения истощения на фоне гиперкатаболизма и гиперметаболизма, характерных симптомов системного воспаления. Для купирования нарушений системной коагуляции при тяжелом течении лихорадки рекомендовано введение активированного протеина С. Возможно внутривенное применение комбинированных препаратов иммуноглобулинов, имеющих доказанный эффект усиления действия бета-лактамных антибиотиков, ограничения эффекта провоспалительных цитокинов. Пациенты с симптомами раневой лихорадки должны получить противостолбнячную профилактику.
Хирургическое лечение
Является основным методом лечения. Объем оперативного вмешательства зависит от обширности поражения, возможно ограниченное иссечение раневых краев, некрэктомия, артротомия, резекция сустава, ампутация конечности. Обязательна ревизия раневого канала на предмет затеков и гнойных карманов, установка дренажей с активной аспирацией, промывание антисептическими растворами, регулярные перевязки с антибактериальными мазями на водной основе. После заживления при распространенном поражении выполняются различные виды дермопластики.
При обширных и глубоких некротических изменениях в ране рекомендуется последовательное иссечение при очередных перевязках, использование сорбционных повязок, протеолитических ферментов, промывание пульсирующей струей насыщенного кислородом антисептика. Вместо дренажных трубок допускается применение рыхлой тампонады инфицированной полости. Вторичные швы накладывают только после полного очищения инфицированной поверхности, при хорошем развитии грануляций.
Прогноз и профилактика
Прогноз при своевременном выявлении и лечении благоприятный, летальность ниже, чем при сепсисе. Профилактика гнойно-резорбтивной лихорадки заключается в правильной тактике первичной хирургической обработки ран, обнаружении, вскрытии и дренировании гнойных раневых осложнений, рациональной антибиотикотерапии, ранней пересадке коже при ожоговой болезни. Немаловажным считается качественное санирование очагов хронической инфекции в организме, медикаментозная компенсация метаболических заболеваний, иммунного дефицита.
3. Академик Ипполит Васильевич Давыдовский (к 50-летию со дня смерти)/ Моргошия Т.Ш., Апчел В.Я.// Вестник Российской военно-медицинской академии – 2019 - №1.
4. Bacterial Sepsis/ Benjamin Bullock, Michael D. Benham// Treasure Island (FL): StatPearls Publishing – 2019.
Постлучевой пневмонит – повреждение лёгочной ткани, развивающееся под действием высоких доз ионизирующей радиации. Проявляется одышкой, сухим или продуктивным кашлем, плевральными болями, сопровождается повышением температуры тела. Диагноз выставляется на основании анамнестических данных и клинических симптомов, подтверждается результатами спирометрии, рентгенологического исследования, компьютерной томографии и МРТ органов грудной клетки. Лечение пневмонита проводится с помощью фармакотерапии кортикостероидными гормонами, антибиотиками, антикоагулянтами; оксигенотерапии, физиотерапии.
МКБ-10

Общие сведения
Постлучевой пневмонит (лучевой пульмонит, радиационная пневмония) относится к локальным радиационным поражениям лёгочной паренхимы. Ионизирующим излучением повреждается участок альвеолярной ткани, отсюда другое название – лучевой альвеолит. Ярко выраженные клинические проявления встречаются у 15-60% получающих радиотерапию по поводу рака легких и молочной железы. В 3-4% случаев постлучевой пневмонит приобретает крайне тяжёлое течение и заканчивается летально. У некоторых больных протекает латентно, характерные изменения выявляются только специальными методами исследования.

Причины
Пусковым механизмом служит превышение толерантной дозы радиоактивного воздействия на лёгочную ткань. При лучевой терапии онкологических заболеваний грудной полости, рака молочной железы доза радиации составляет в среднем 70-80 Гр. В фокус облучения попадает зона лёгкого с предельной переносимостью 35-40 Гр, вследствие чего развиваются радиационные поражения. Частота возникновения, течение патологического процесса напрямую зависят от величины суммарной очаговой дозы. Большое значение имеют следующие факторы:
- Возраст пациента. Согласно исследованиям в области онкологии и пульмонологии, больные старше 70 лет страдают от осложнений радиотерапии в 1,5 раза чаще, чем 40-60-летние. У детей толерантность респираторных органов к лучевой нагрузке в 2,5 раза ниже, чем у взрослых.
- Локализация очага. Установлена прямая зависимость частоты радиационно-индуцированного пульмонита от расположения очага, на который производится воздействие. Чем ближе по отношению к средостению находится фокус облучения, тем реже и позднее выявляются проблемы. Больше страдают периферические участки лёгких.
- Комплексное и комбинированное лечение. Сочетание радиотерапии с хирургическим лечением и (или) химиотерапией увеличивает количество случаев постлучевого пневмонита, провоцирует его раннее развитие, утяжеляет течение. Противоопухолевые препараты способны самостоятельно негативно воздействовать на дыхательную систему, вызывать пневмопатии.
Патогенез
Ионизирующее излучение повреждает клетки альвеолярного эндотелия. Нарушается продукция сурфактанта, альвеолы спадаются. Одновременно поражается внутренняя оболочка капилляров, что приводит к тромбообразованию, частичной закупорке и повышению проницаемости сосудов. Страдает газообмен. Изменения по типу экссудативного альвеолита возникают в первые дни. В течение 1-3 месяцев повреждённый эндотелий частично восстанавливается, происходит реканализация ряда сосудов. Активируются фибробласты, погибшие клетки заменяются соединительной тканью.
Макроскопически определяются полнокровные участки лёгочной паренхимы плотноэластической консистенции, фибринозный выпот в плевральной полости. При микроскопическом исследовании выявляется утолщение альвеолярной мембраны, повреждения капиллярной сети с признаками тромбоза, стаза и полнокровия. В области межальвеолярных перегородок формируются зоны фиброза.
Классификация
Острый постлучевой пневмонит является ранним радиационным повреждениям органов дыхания. Возникает на фоне облучения или в течение первых трёх месяцев после него. Стабильные изменения, обнаруженные в более поздние сроки, расцениваются как пневмофиброз. Американскими онкологами разработана классификация заболевания в зависимости от степени тяжести:
- I степень. Болевые ощущения в груди отсутствуют или минимальные. Кашель редкий. Одышка появляется при значительной физической нагрузке. Определяется снижение жизненной ёмкости лёгких (ЖЕЛ) на 10-25% от должного значения. Имеются косвенные рентгенологические признаки болезни.
- II степень. Больного беспокоит периодическая терпимая торакалгия, приступы кашля. При ходьбе ощущается нехватка воздуха. ЖЕЛ находится в пределах 50-75% от нормальной величины. На рентгенограмме видны очаговые тени.
- III степень. Боль становится интенсивной, кашель - постоянным. Одышка возникает при малейшей нагрузке. ЖЕЛ составляет 25-50 % от нормы. Размеры инфильтрации на снимке соответствуют облучённому участку.
- IV степень. Стойкий болевой синдром, непрекращающийся кашель требуют назначения наркотических анальгетиков. Дыхание затруднено в покое. Наблюдается значительное (более чем на 75%) снижение ЖЕЛ. При рентгенографии выявляется одностороннее субтотальное или тотальное затенение. Пациент нуждается в респираторной поддержке.
Симптомы постлучевого пневмонита
Заболевание начинается остро. Ведущим симптомом является кашель. Его интенсивность варьирует от редкого покашливания до постоянных мучительных приступов. Может отделяться светлая слизистая мокрота, которая при присоединении вторичной инфекции становится гнойной жёлто-зелёной. Иногда возникает кровохарканье. Одышка вызывается нагрузкой, в тяжёлых случаях беспокоит при разговоре, в состоянии покоя. Боль в груди может отсутствовать или появляться эпизодически; при наличии фибринозного плеврита становится постоянной и интенсивной. Температурная реакция колеблется от стойкого субфебрилитета до гипертермии.
Классической клинической картине иногда предшествует общая лучевая реакция. Пациент становится излишне раздражительным, предъявляет жалобы на слабость, головную боль, головокружение, бессонницу. Развивается миокардиодистрофия, возникают перебои в сердечной деятельности. Нарушения работы пищеварительного тракта проявляются тошнотой, рвотой, диареей. Резко снижается аппетит, наблюдается извращение вкуса, избыточное отделение слюны.
Осложнения
Небольшой по объёму постлучевой пневмонит часто распознаётся несвоевременно. Обнаруживается на стадии пневмофиброза с бронхоэктазами, плевродиафрагмальными спайками, смещением средостения. Из-за массивного склеротического процесса возникают необратимые дыхательные нарушения. Формируется хроническое лёгочное сердце, значительно ухудшается качество жизни. При обширных изменениях развивается тяжёлая острая дыхательная недостаточность, требующая перевода на искусственную вентиляцию лёгких. Может наступить летальный исход.
Диагностика
Чёткая связь респираторных нарушений с проводимой радиотерапией позволяет пульмонологу заподозрить постлучевой пневмонит. При сборе анамнеза уточняются дозы, количество и давность сеансов облучения, сочетание с химиотерапией или операцией. Особое внимание уделяется локализации и размерам очага. Следует учитывать наличие общей реакции. Основные диагностические мероприятия включают:
- Физикальное исследование. Определяются зоны притупления перкуторного звука на стороне поражения. Аускультативно выслушиваются непостоянные средне- и мелкопузырчатые хрипы, шум трения плевры.
- Лабораторные анализы. Такие проявления лучевой реакции, как угнетение гемопоэза, иммунные нарушения, выявляются лабораторными методами. В клиническом анализе крови наблюдается снижение уровня лейкоцитов, тромбоцитов, эозинофилия.
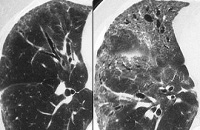
- Рентгенография и КТ лёгких. На рентгенограмме заметны усиление и деформация лёгочного рисунка, фокусы инфильтрации в проекции зоны облучения, плевральный выпот. Одностороннее поражение является патогномоничным признаком заболевания. КТ позволяет раньше выявить и более точно определить границы повреждения.

КТ органов грудной клетки. Снижение пневматизации в периферических отделах правого легкого после лучевой терапии по поводу рака молочной железы.
Дополнительно выполняется исследование газового состава крови и функции внешнего дыхания. В неясных случаях для уточнения диагноза используется МРТ. Постлучевой пневмонит следует дифференцировать с метастатическим обсеменением, бактериальной пневмонией, а также с туберкулёзом и микозами, которые могут быть спровоцированы вторичным иммунодефицитом.
Лечение постлучевого пневмонита
При подтверждении радиационной пневмонии назначается консервативная терапия. Применяются фармакологические средства, физиотерапевтические методы, лечебная физкультура. Основные мероприятия направлены на снижение смертности, восстановление респираторных функций организма, минимизацию последствий. Для достижения терапевтического эффекта комплексно используются следующие группы препаратов:
- Системные кортикостероиды. Назначаются с целью стимуляции продукции сурфактанта. Уменьшают воспалительную реакцию лёгкого, сглаживают симптомы. Положительный ответ наступает быстро, обычно на 2-4 день. Если за этот промежуток времени состояние пациента не улучшилось, дальнейшее применение кортикоидных гормонов не имеет смысла.
- Антикоагулянты. Препятствуют образованию тромбов в капиллярах малого круга кровообращения. Снижают риск развития смертельно опасного осложнения – тромбоэмболии лёгочной артерии.
- Антибиотики. Применяются для лечения бактериальных осложнений в условиях снижения иммунитета. Назначаются с учётом чувствительности микрофлоры мокроты к антибактериальным средствам. При отсутствии данных предпочтение отдаётся препаратам с широким спектром действия.
Дополнительно используются отхаркивающие средства, ангиопротекторы, аскорбиновая кислота. При острой респираторной недостаточности показаны наркотические противокашлевые препараты, кислородная поддержка. Из физиотерапевтических методов рекомендуются ингаляции с димексидом, переменные магнитные поля. В восстановительном периоде широко применяются массаж и дыхательная гимнастика.
Профилактика и прогноз
Для предотвращения нежелательных реакций при проведении лучевой терапии пациенту рекомендуется сбалансированное калорийное питание, прогулки на свежем воздухе. Необходимо контролировать показатели крови, общее состояние больного. При появлении тромбопении, лейкопении, кровохарканья лучевую терапию следует прекратить. Рациональный индивидуальный подход, использование методов фигурных полей облучения позволяют значительно снизить частоту возникновения индуцированных радиацией осложнений. При радикальной радиотерапии рака лёгкого в профилактических целях рекомендуется одновременное переливание облучённой аутокрови, использование энтеросорбентов.
Прогноз во многом определяется течением основного заболевания, площадью повреждения лёгкого. Адекватно пролеченные небольшие пульмониты нередко подвергаются обратному развитию. Формирование фиброза продолжается от 6 месяцев до 2 лет, после чего изменения носят стабильный характер, и нарушения становятся необратимыми. Реабилитационные мероприятия способны влиять на процесс фиброзирования. Острый респираторный дистресс-синдром в ряде случаев заканчивается смертью.
1. Постлучевой пневмонит в практике пульмонолога/ Семищева Н. Л., Карапетян Е. И., Мальцева Т. А., Авдеева Н. В., Одиреев А. Н.// Бюллетень физиологии и патологии дыхания. – 2014.
2. Лучевые пневмониты у больных раком легкого/ Курсова Л.В., Иванова И.Н., Мардынский Ю.С., Золотков А.Г., Рагулин Ю.А.// Сибирский онкологический журнал. – 2010 - №2 (38).
3. Клинические рекомендации по оказанию медицинской помощи пострадавшим от воздействия ионизирующего излучения в чрезвычайных ситуациях. – 2013.
4. Поздние лучевые повреждения органов грудной клетки/ Пасов В.В., Зубова Н.Д., Иволгин Е.М., Курпешева А.К.// Сибирский онкологический журнал. – 2009 - №6 (36).
Лучевые реакции и повреждения – патологические изменения, возникающие в результате воздействия ионизирующей радиации при проведении лучевой терапии в ходе лечения онкологических заболеваний. Могут быть общими и местными, легкими и тяжелыми, острыми или отдаленными. Поражают различные органы и системы. Наиболее частым проявлением лучевых реакций становятся характерные воспалительные изменения. Симптомы определяются областью поражения. Диагноз выставляется с учетом анамнеза, данных осмотра, КТ, МРТ, УЗИ, рентгенографии и других методик. Лечение - противовоспалительная терапия, витаминотерапия, физиотерапия, анальгетики, иммуностимуляторы и другие средства.
Общие сведения
Лучевые реакции и повреждения – обширная группа патологических состояний различных органов и систем, возникающих у онкологических больных на фоне лучевой терапии или через некоторое время после ее окончания. Рассматриваются как осложнения лучевой терапии. Различаются по степени выраженности, обратимости и необходимости проведения лечебных мероприятий. Лучевые реакции являются обратимыми патологическими процессами, проходят самостоятельно или после соответствующей терапии. Не оказывают отрицательного влияния на качество последующей жизни больных.
В отличие от лучевых реакций, лучевые повреждения относятся к категории необратимых изменений, однако могут в определенной степени компенсироваться после проведения лечения. Ухудшают состояние пациентов, могут становиться причиной инвалидности и негативно влиять на продолжительность жизни. Лечение лучевых реакций и повреждений осуществляют специалисты в сфере онкологии, гастроэнтерологии, дерматологии, урологии и других областей медицины (в зависимости от локализации патологического процесса).

Причины развития лучевых реакций
Вероятность возникновения лучевых реакций определяется дозой ионизирующего излучения, площадью облучения, временем облучения и уровнем радиочувствительности облучаемых тканей. Самой низкой толерантностью к облучению обладает костный мозг. Высокая радиочувствительность также выявляется у лимфатической системы, яичек и яичников, поэтому перечисленные органы и системы чаще всего страдают при проведении лучевой терапии. Кроме того, к числу часто встречающихся лучевых реакций относятся патологические изменения кожи, что обусловлено как ее достаточно высокой чувствительностью, так и попаданием кожных покровов в зону облучения при лечении большинства онкологических заболеваний.
К числу факторов, увеличивающих риск развития лучевых реакций, относятся повышенная индивидуальная радиочувствительность, ошибки при планировании и проведении лучевой терапии. Толерантность тканей к ионизирующему излучению может снижаться при кахексии, ожирении, аллергии, хронических воспалительных заболеваниях, болезнях кожи, сахарном диабете, диффузном токсическом зобе, гипокортицизме и болезнях почек. Вероятность возникновения лучевых реакций повышается в молодом и старческом возрасте, при переохлаждении, перегревании, чрезмерных физических нагрузках, травматических повреждениях, нарушениях целостности или нормального состояния кожи (при царапинах, расчесах, раздражении после использования местных препаратов раздражающего действия или проведения физиотерапевтических процедур).
Классификация лучевых реакций
Выделяют общие и местные лучевые реакции. При местных реакциях наблюдаются патологические изменения в области облучения, при общих страдают система кроветворения, ЦНС, сердечно-сосудистая система, другие органы и системы. Местные и общие лучевые реакции могут быть легкими и тяжелыми; острыми (наблюдающимися в течение нескольких дней или недель с момента облучения) и отдаленными (возникающими спустя месяцы и годы после окончания терапии). Различают четыре варианта лучевых реакций:
- Реакции, непосредственно связанные с облучением
- Отдаленные соматические реакции и поражения
- Генетические нарушения
- Тератогенные эффекты.
Генетические нарушения возникают в результате лучевого воздействия на яички или яичники. Проявляются внутриутробной смертью или врожденными пороками развития ребенка пациента (доминантная мутация) либо его потомков через несколько поколений (рецессивная мутация). Тератогенные эффекты отмечаются при проведении лучевой терапии в период беременности. Возможны аномалии развития конечностей, микроцефалия, гидроцефалия и другие врожденные уродства.
Виды лучевых реакций и повреждений
Общие лучевые реакции
Реже возникает острая или хроническая лучевая болезнь, в развитии которой можно выделить четыре фазы: первичной общей реакции, мнимого благополучия, ярко выраженных симптомов и восстановления. Первая фаза проявляется слабостью, сонливостью, головной болью, тошнотой, рвотой, сухостью во рту, иногда – колебаниями пульса и АД с тенденцией к снижению. В фазе мнимого благополучия состояние больного улучшается, сохраняется лабильность пульса и артериального давления. В последующем наблюдаются прогрессирующие облысение, неврологические нарушения, лейкопения и другие изменения системы крови.
В фазе выраженных симптомов на первый план выходят поражения системы крови в сочетании со снижением иммунитета, инфекциями, геморрагическим синдромом и аутоинтоксикацией. Возникает клиническая картина, напоминающая септическое состояние. В фазе восстановления отмечается регрессия симптомов болезни. Лечение – дезинтоксикация, антибактериальная терапия, гемостатики, инфузионная терапия. В тяжелых случаях показана трансплантация костного мозга.
Лучевые реакции и повреждения кожи
Наиболее легким вариантом лучевой реакции кожи является эритема, сопровождающаяся зудом и локальной гиперемией. Выздоровление наступает самостоятельно. В качестве следующих стадий заболевания рассматривают сухой и влажный радиодерматит (лучевой дерматит). При сухом радиодерматите наблюдается гиперпигментация, выраженная гиперемия, отек, выпадение волос, шелушение и нерезкие боли. Как и эритема, данная лучевая реакция не требует проведения специальной терапии. Могут использоваться нейтральные растительные масла. При влажном радиодерматите к перечисленным выше симптомам добавляются отслойка эпидермиса и интенсивные боли. Лечение лучевой реакции – гормональные мази, мази с антибиотиками. В исходе наблюдаются атрофия кожи, исчезновение волос, нарушения пигментации и телеангиоэктазии.
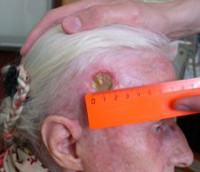
К лучевым повреждениям кожи относятся лучевая язва и лучевой рак. Лучевая язва представляет собой дефект кожи с плотными приподнятыми бугристыми краями. Кожа вокруг язвы уплотнена. На дне язвы – фибрин, гной и некротические массы. В отличие от кожных лучевых реакций, самостоятельное выздоровление невозможно, наблюдается склонность к рецидивам. Возможна трансформация в лучевой рак. Лечение – как при влажном дерматите. При неэффективности консервативной терапии выполняют иссечение язвы и кожную пластику.
Лучевые реакции и повреждения легких и пищевода
Лучевые реакции и повреждения легких возникают при лучевой терапии онкологических заболеваний молочной железы, пищевода, легких и средостения. Могут быть острыми (пневмонит) или хроническими (пневмосклероз). При пневмонитах наблюдаются сухой кашель, одышка и гипертермия. На рентгенограммах определяется усиление легочного рисунка с последующим образованием очагов затемнения. Клинические проявления лучевой реакции исчезают через 1-2 недели, рентгенологические – через 2-3 месяца.
Пневмосклероз развивается через несколько месяцев после завершения курса лечения. Проявляется сухим кашлем, болями и нарастающей одышкой. Вызывает сердечно-легочную недостаточность. На рентгенограммах видны множественные линейные тени. Лечение пневмонита и пневмосклероза – антибиотики, противогрибковые средства, бронхолитики, антигемокоагулянты, витаминотерапия, ЛФК.
Лучевые реакции и повреждения пищевода возникают при тех же заболеваниях, что и аналогичные поражения легких. Проявляются болями при приеме пищи. Лечение – спазмолитики, масло облепихи и раствор новокаина внутрь.
Лучевые реакции и повреждения мочевого пузыря и прямой кишки
Поражения данной локализации возникают при лучевой терапии новообразований прямой кишки, шейки матки и мочевого пузыря. Лучевые реакции могут быть ограниченными или диффузными, развиваться в период проведения лучевой терапии или после ее окончания. Наиболее частым осложнением со стороны мочевого пузыря является цистит. Легкие формы цистита выявляются у большинства больных с неоплазиями мочевого пузыря и у 30-40% пациентов с опухолями близлежащих органов. Сопровождаются болями при мочеиспускании. Все проявления лучевой реакции редуцируются в течение нескольких недель. Тяжелые циститы встречаются реже, проявляются гематурией и резкой болезненностью. Склонны к продолжительному течению и рецидивированию, возможно сморщивание органа. Лечение – прием большого количества жидкости, дезинфицирующие препараты, мочегонные средства.
Самой распространенной лучевой реакцией прямой кишки является острый ректит, обычно возникающий перед завершением курса лечения. Наблюдаются ректальные кровотечения, при ректороманоскопии выявляются отечность и гиперемия слизистой. Все симптомы лучевой реакции исчезают через несколько недель. В тяжелых случаях развивается язвенный лучевой проктит, проявляющийся нарушениями стула, кровотечениями, примесями слизи и крови в кале, мучительными ложными позывами, интенсивными болями при дефекации и тупыми болями в остальное время. Отмечается склонность к хронизации и рецидивированию. Лечение лучевых реакций и повреждений прямой кишки – диетотерапия, клизмы, свечи с анальгетиками, антибактериальными и гормональными препаратами.
Гнойно-резорбтивная лихорадка
МКБ-10 коды
Описание
Гнойная резорбционная лихорадка. Это патологический процесс, возникающий при вторичном заживлении ран. Основными симптомами являются местные осложнения (гнойные узелки, абсцессы, флегмона), лихорадка и проявления общей интоксикации. При длительном течении развивается травматическое истощение, наступает смертельный исход. Диагностика заболевания основана на анамнезе, клинических симптомах и обнаружении гнойной флоры. Целью лечения является прекращение попадания токсинов в рану крови, что обычно достигается хирургическим удалением, патогенетическим и симптоматическим лечением и назначением антибиотиков.
Гнойно-резорбтивная лихорадка
Дополнительные факты
Гнойно-резорбтивная лихорадка является местным осложнением, сопровождающимся общей реакцией организма, адекватной изменениям зоны поражения. Раневая инфекция известна с древних времен, однако полное описание симптомов, патогенеза и принципов лечения было подготовлено советским патоморфологом И.В. Давыдовский только в 1944 году. Фактически этот процесс служит условием развития сепсиса. Роль патологии в инфектологии и клинической медицине заключается в снижении смертности. До 5% случаев лихорадки происходит при повреждениях брюшной полости и нагноении различных мест на фоне послеоперационной дисфункции центральной нервной и эндокринной систем.
Причины
Особых возбудителей нет. Причины гнойной реабсорбирующей лихорадки включают сорбционный эффект микроорганизмов, выделяемые ими продукты жизнедеятельности, токсины, абсорбцию экссудата из тканевого дебриса и провоспалительные и защитные факторы организма. Раневая инфекция чаще всего вводится в окружающую среду (почву, одежду, фрагменты скорлупы, пули), на кожу, но бактерии могут проникать в рану эндогенным путем (гематогенным или лимфогенным) из хронических воспалительных очагов - полости рта, пищеварительная, мочевая, репродуктивная и системы.
Основными факторами риска являются обширные, множественные и глубокие раны, ожоговая болезнь, синдром длительной компрессии (синдром коллизии). Медленное заживление, сильный отек, обильный экссудат и одновременное отсутствие или недостаточное дренирование раны, большая площадь некротической ткани, наличие системного иммунодефицита любой этиологии, сахарный диабет и патологии желудочно-кишечного тракта считаются неблагоприятными прогностическими признаками.
Патогенез
Согласно современным представлениям, гнойно-резорбтивную лихорадку можно приравнять к синдрому системного воспалительного ответа (SIRS, SIRS), патогенез которого - активация всех компонентов цитокиновой сети. В то же время протеолизный каскадный протеолиз плазмы крови подавляется, а противовоспалительный синтез интерлейкина-10 ингибируется.
Основное различие между этой инфекционной патологией и сепсисом заключается в морфологическом ограничении локальных некротических процессов путем формирования оси разграничения. Из-за локального отека трофика поврежденных тканей ухудшается, выявляя дистрофические и некротические изменения. Гипоксия особенно опасна для фосфолипидных мембран и внутриклеточных структур: митохондрий, лизосом, цитоскелета из-за его набухания, разрушения, секреции ферментов и активации апоптоза.
Клиническая картина
Для курса нозологии типичное соответствие местных симптомов и жалоб общего опьянения типично. Следует подозревать патологию с длительной лихорадкой более 37,5 ° С, пульсирующей болью, отеком, покраснением в области раны. Появление сероватого налета, корочки, кровотечений при одевании или активных движениях. Характеризуется выраженной слабостью, сонливостью, снижением работоспособности, снижением аппетита и сна. Пациенты с гнойно-резорбтивной лихорадкой обеспокоены ознобом, головными болями, тошнотой, расстройством стула, потерей веса.
Триада клинических симптомов важна для выявления и прогнозирования состояния: уровня температуры тела, частоты дыхания и частоты сердечных сокращений. Необходимо срочно обратиться за медицинской помощью, если у пациента с раной имеется сильная одышка, тахикардия более 90 ударов в минуту, температура выше 38 ° C или ниже 36 ° C при наличии местных воспалительных симптомов на ране, а также нарушение сознания, снижение мочеиспускания, появление точечных кровоизлияний на коже и слизистых оболочках.
Ассоциированные симптомы: Гипопротеинемия. Лейкоцитоз. Одышка. Озноб. Потеря веса. Общая слабость. Увеличение СОЭ.
Возможные осложнения
Наиболее распространенным осложнением гнойно-резорбтивной лихорадки без лечения является сепсис, с вероятным развитием опасного для жизни состояния, такого как септический шок. Отдаленными последствиями являются травматическое истощение с кахексией, хронические дистрофические процессы во внутренних органах: инфаркт, абсцессы легких, нефрит, язвенный некротический колит, гепатит, амилоидоз селезенки. Вероятно развитие недостаточности надпочечников и поджелудочной железы, гипотиреоз.
Диагностика
Выявление гнойно-резорбтивной лихорадки проводится с участием специалиста по инфекционным заболеваниям и хирурга. Специалисты из других медицинских профилей участвуют в обследовании, как указано. Необходим полный сбор информации о причине, назначении и характере травмы, сумме предоставленных операционных выгод. Лабораторно-инструментальные диагностические признаки патологического процесса заключаются в следующем:
• Физические данные. Края раны опухшие, гранулы легко кровоточат, сероватые, без эпителизации краев, имеется плотное фибринозное покрытие. При пальпации поверхность раны очень болезненная, часто с колебаниями, иногда обнаруживается завиток. Экссудат разных цветов, часто оскорбительный. Внутренние органы вообще без патологии; при длительном течении образуются кахексия, атрофия скелетных мышц, гепато- и спленомегалия.
• Лабораторные исследования. Общий клинический анализ крови характеризуется лейкоцитозом с выраженным смещением формулы влево, умеренной анемией, ускоренной СОЭ. В ходе биохимических и иммунологических исследований регистрируются гипопротеинемия, гипоальбуминемия, значительный ацидоз, повышение уровня интерлейкина-6, TNF-альфа. В общем анализе мочи - протеинурия, повышенная плотность отложений, лейкоцитурия.
• Идентификация инфекционных агентов. Обязательная раневая микроскопия или свищевые выделения, культивирование на питательной среде. Если подозревается актиномикоз, проводится биопсия краев раны, выскабливание гранул, аллергический тест на актинолизат и серологическое исследование - реакция Борде-Жангу. Чтобы исключить септический процесс, для посева крови и стерильности проводят тройную посев крови, изучают уровень прокальцитонина, прецепсина, проадреномедуллина, тропонина.
• Инструментальные методы. Рентгенография ОГК рекомендуется для исключения туберкулезных поражений; Исследование костей и суставов лучевыми методами проводится в зависимости от места повреждения и глубины воспалительно-некротических изменений. Ультразвуковое исследование опорно-двигательного аппарата, мягких тканей назначают, если таковые имеются, область послеоперационного шва.
Дифференциальная диагностика проводится при актиномикозе (подтвержденном лабораторными исследованиями), резорбтивно-токсической лихорадке, возникающей при закрытых травмах, не вызывающей длительного повышения температуры тела и выраженных локальных воспалительных изменений. Для сепсиса любого происхождения нехарактерно улучшать состояние пациента во время восстановления очага инфекции, первичный очаг часто не определяется или не вызывает значительных субъективных жалоб.
Лечение
Лечение гнойно-резорбтивной лихорадки.
Пациенты срочно госпитализированы в хирургический стационар. До 5-7 дней нормальной температуры тела, назначают строгий постельный режим, проводят профилактику пролежней, отек, пневмонию. Диета, обогащенная белками, увеличение водной нагрузки (при отсутствии противопоказаний), предпочтительно с использованием средств для коррекции дисбаланса электролитов и ацидоза (оралит ), Являются рекомендуется. При необходимости пациенты переводятся в отделение интенсивной терапии.
Список литературы
1. Сепсис/ Миронов И.Л. - 2005.
2. Вакуум-терапия ран и раневой процесс/ Давыдов Ю.А., Ларичев А.Б. – 1999.
3. Академик Ипполит Васильевич Давыдовский (к 50-летию со дня смерти)/ Моргошия Т.Ш., Апчел В.Я.// Вестник Российской военно-медицинской академии – 2019 - №1.
4. Bacterial Sepsis/ Benjamin Bullock, Michael D. Benham// Treasure Island (FL): StatPearls Publishing – 2019.

Лучевая терапия разрушает злокачественные клетки в области тела, куда она направлена. Между тем, она оказывает воздействие и на некоторые здоровые клетки, расположенные поблизости. Радиотерапия может влиять на людей по-разному, поэтому трудно предсказать точно, как будет реагировать организм человека. У некоторых людей наблюдаются очень умеренные побочные действия, у других они являются более серьезными.
Общие побочные эффекты лучевой терапии
Воздействие радиотерапии на кровь
В некоторых случаях лучевая терапия снижает количество клеток в костном мозге, продуцирующих клетки крови. Чаще всего это происходит, если облучению подвергается большая площадь тела, либо грудь, область живота и таза, кости нижних конечностей.
Если сокращается содержание красных клеток крови – эритроцитов, развивается анемия, человек будет чувствовать одышку и усталость. Возможно, для увеличения этих клеток потребуется переливание крови. В случае если есть противопоказания для этой процедуры, могут быть рекомендованы инъекции эритропоэтина. Это гормон, стимулирующий организм синтезировать эритроциты.
При существенном снижении количества лейкоцитов, что случается крайне редко в качестве побочного эффекта лучевой терапии, развивается нейтропения. Значительно повышается риск инфекций. Скорее всего, в такой ситуации врач сделает перерыв в лечении, чтобы состояние нормализовалось.
Пациенты, которым назначено общее облучение тела до пересадки костного мозга или стволовых клеток, будут иметь низкие показатели крови. Во время данного лечения с целью контроля состояния врачи регулярно исследуют кровь.
Усталость как побочный эффект лучевой терапии
Усталость, как правило, возрастает по мере лечения. Пациент может не ощущать себя утомленным в начале терапии, но к концу, скорее всего, будет. В течение 1-2 недель после облучения больной может чувствовать повышенную усталость, слабость, отсутствие энергии. На протяжении ряда месяцев человек может находиться в таком состоянии.
Рекомендации для сохранения или повышения энергии
Некоторые исследования показывают, что важно сбалансировать физическую нагрузку и отдых. Попытаться ввести ежедневную прогулку на несколько минут. Постепенно можно будет увеличить дистанцию. Важно выбрать время, когда человек ощущает себя наименее уставшим.
Как сохранить энергию:
- Постараться не спешить.
- Когда возможно, планировать заранее.
- Не стоит куда-нибудь перемещаться в час пик.
- Важно получить профессиональную консультацию терапевта.
- Носить свободную одежду, которая не требует применения утюга, готовить ее заранее.
- Когда возможно, выполнять какие-то бытовые обязанности сидя.
- Организовать помощь с покупками, работой по дому и с детьми.
- Возможно, легче будет принимать пищу чаще, чем придерживаться трехразового питания.
- Для перекусов можно выбирать различные питательные закуски, напитки. Также покупать готовые блюда, которые требуют только разогрева.
Усталость как последствие после лучевой терапии головного мозга
При лучевой терапии мозга усталость может особенно проявляться, в особенности, если назначается прием стероидов. Она достигает своего максимума на 1-2 недели после завершения лечения. Небольшое количество людей спят практически весь день после длительного курса лучевой терапии.
Рацион питания во время лучевой терапии
Во время облучения важен здоровый рацион питания, насколько это будет возможно. Организм нуждается в белке и в большом количестве калорий для восстановления. Клинический онколог может дать рекомендации, как питаться. При возникновении проблем с питанием окажет помощь диетолог. Важно во время лечения не придерживаться никаких диет. Конкретный план лучевой терапии зависит от размера тела. Если вес серьезно измениться, необходимо будет дорабатывать план.
Если больной в состоянии употреблять нормальные продукты, важно, чтобы он выбирал пищу с высоким содержанием белка – мясо, рыбу, яйца, сыр, молоко, бобы, фасоль.
В случае если нет аппетита, можно отдать предпочтение высокоэнергетическим напиткам в виде молочных коктейлей или супов. Есть вариант добавить к нормальной пище протеиновые порошки.
По возможности необходимо употреблять около 3 литров жидкости. Гидратация ускоряет процесс восстановления.
Рекомендации по питанию во время лучевой терапии
Если возникли проблемы, могут быть полезны:
- Небольшие закуски вместо больших приемов пищи.
- При трудностях с глотанием мягкая или жидкая диета. Следует избегать острых продуктов.
- Исключение крепкого алкоголя, он усугубляет воспалительный процесс в полости рта или ухудшает пищеварение.
- При необходимости стоит проконсультироваться по поводу приема БАД.
Если есть сложности с питанием, можно отдать предпочтение пище с высоким содержанием жира вместо белка и углеводов. За время лучевой терапии человек может потерять некоторое количество веса.
Побочные эффекты лучевой терапии на коже
Радиотерапия способна спровоцировать покраснение или потемнение кожи в области лечения. У некоторых людей развиваются реакции, у других – фактические нет, зависит от типа кожи и области, которая подвергалась лечению.
Покраснение может сопровождаться болевыми ощущениями, похожими на боль при загаре. Иногда возникают волдыри, которые сходят. Такое состояние развивается после нескольких сеансов. Важно информировать о реакциях лечащего врача. Обычно симптомы проходят спустя 2-4 недели после окончания терапии.
Иногда наблюдаются кожные реакции на спине, откуда выходит облучение – покраснение или потемнение. Если они вызывают значительную боль, терапию временно останавливают, пока кожа не восстановиться.
В разных клиниках консультации могут отличаться. Лучше всего придерживаться инструкций, которые дает непосредственно лечащая команда врачей.
Обычно рекомендуют пользоваться теплой или прохладной водой, мягким мылом без запаха, мягким полотенцем. Не стоит использовать крема или повязки на область лечения, если не назначены онкологом. Не нужно применять тальк, поскольку он может содержать крошечные частицы металла и усиливать болезненность после лучевой терапии. Можно использовать дезодорант без запаха, если он не раздражает кожу. Можно попробовать детское мыло или жидкое детское мыло, но сначала проконсультироваться с врачами. Мужчинам при назначении лучевой терапии в области головы и шеи стоит использовать электрическую бритву вместо влажного бритья.
Одежда во время радиотерапии
В ходе лечения и некоторое время после него кожа бывает чувствительной. В этот период может быть удобным:
- Носить свободную одежду.
- Использовать одежду из натуральных волокон.
- Избегать узких воротников и галстуков, особенно если облучение затрагивает шею.
- При лучевой терапии в области груди женщинам не стоит использовать жесткие бюстгальтера, попробовать, например, спортивный бюстгальтер на размер больше обычного.
Пребывание на открытом воздухе
Области кожи, которые подвергались лечению, очень чувствительны, поэтому важно избегать пребывания на жарком солнце или на холодном ветру.
Находясь под воздействием солнечных лучей, рекомендуется:
- Использовать солнцезащитный крем с высоким коэффициентом защиты.
- Носить шляпу или рубашку с длинными рукавами.
- Если проводилась лучевая терапия головы или шеи, можно попробовать носить шляпу или шарф из шелка или хлопка, выходя на улицу.
Если пациент любит плавание, необходима будет консультация с врачом. Плавание в хлорированной воде может вызывать раздражение в обработанной области.
Долгосрочные побочные эффекты лучевой терапии на коже
После завершения лечения человек может обнаружить, что оттенок загара является постоянным. Как такого вреда от него нет. Можно использовать макияж, чтобы скрыть.
Позже возможно появление такого состояния, как телеангиоэктазия, расширение мелких кровеносных сосудов – сосудистые сеточки. Также их можно скрыть посредством макияжа.
Последствия после лучевой терапии на фертильности и сексуальной жизни женщины
Лучевая терапия, воздействуя на нижнюю часть живота у женщин в период пременопаузы, как правило, приводит к менопаузе. Прекращается производство женских половых клеток и гормонов. Облучение также влияет на матку, есть вероятность, что впоследствии не будет детей.
После радиотерапии в области таза в течение нескольких недель возможны следующие признаки менопаузы:
- приливы и потливость;
- сухая кожа;
- сухость влагалища;
- отсутствие энергии;
- нерегулярный менструальный цикл или отсутствие менструаций;
- снижение интереса к сексу;
- плохое настроение, перепады.
Перед началом лучевой терапии врач обсудит с пациенткой возможность бесплодия.
Может быть назначена заместительная гормональная терапия, чтобы помочь преодолеть симптомы менопаузы. При возникновении проблем обязательно нужно поговорить с клиническим онкологом.
Лучевая терапия и сексуальная жизнь
Облучение в области таза может сделать ткани влагалища более жесткими и менее эластичными в течение длительного времени. Такое состояние называется фиброзом. Кроме того, лучевая терапия способна сузить и сделать влагалище более коротким, что повлияет на сексуальную жизнь. Помимо того, может наблюдаться сухость и боль при половом акте. Существуют способы, как снизить оба эти побочных эффекта лучевой терапии.
Для предотвращения или минимизации сокращения и сужения влагалища важно использовать вагинальные расширители после лучевой терапии. Радиационный онколог объяснит, как применять. Если их не использовать, после лечения возможны трудности при половом акте.
Расширители изготавливают из пластика или металла, бывают разных размеров. Как правило, их начинают использовать между 2 и 8 неделей после окончания терапии.
Расширитель вставляют во влагалище на 5-10 минут 3 раза в неделю. Он растягивает орган и предотвращает его сужение. Но если у женщины есть занятия сексом, по крайней мере, два раза в неделю, нет необходимости использовать расширители.
Сухость влагалища и боль
После лучевой терапии в области таза возможна сухость влагалища и боль при половом акте. В этом случае необходима консультация врача. Может быть назначен гормональный крем или ЗГТ.
Последствия после лучевой терапии на фертильности и сексуальной жизни у мужчин
После облучения возможны некоторые проблемы с сексом:
- потеря интереса к сексу;
- острая боль при эякуляции;
- проблема с эрекцией.
Потеря интереса к сексу
Такая реакция может быть вызвана опасениями по поводу болезни или будущего. Также причиной может быть усталость, вызванная облучением. Потребуется время для восстановления после терапии.
Острая боль при эякуляции
Лучевая терапия может вызывать раздражение мочеиспускательного канала, что приводит к боли в процессе эякуляции. Спустя несколько недель состояние нормализуется.
После внутренней лучевой терапии при раке простаты (брахитерапии) в течение первого месяца после лечения необходимо использовать презервативы. Очень редко, но радиация может присутствовать в сперме.
Проблемы с эрекцией
Радиотерапия в области таза может вызывать временные или постоянные проблемы с эрекцией, воздействия на нервы в этой области. Некоторые лекарства или медицинские устройства могут помочь в решении этой проблемы. Необходима будет консультация врача.
Фертильность после лучевой терапии
Радиотерапия, как правило, не влияет на способность у мужчины иметь детей. У многих мужчин, которые перенесли облучение, рождены здоровые дети.
При радиотерапии в области таза врачи уведомят о необходимости использовать эффективную контрацепцию в течение следующего промежутка времени – от 6 месяцев – до 2 лет – мнения врачей расходятся. Это связано с тем, что после облучения сперматозоиды могут быть повреждены, это приведет к аномалии у ребенка.
При лечении рака яичек лучевую терапию редко дают на оба органа. Это может привести к временному или постоянному бесплодию. Перед таким лечением врач будет обсуждать этот риск с пациентом.
Если пациент молодой и планирует иметь детей, существует возможность сохранить сперму.
В случае, когда облучение может стать причиной бесплодия, можно сохранить часть сперматозоидов в банке спермы. В течение ряда недель пациент сдает несколько образцов. Их замораживают и хранят. Позднее, когда приходит время, образцы подвергают разморозке и используют для осеменения партнера.
Последствия после лучевой терапии головного мозга
Усталость
Радиотерапия способна спровоцировать повышенную усталость. Такой вид облучения используется, если:
- Имеет место первичная опухоль головного мозга.
- В мозг проникли раковые клетки из другого очага – вторичное новообразование.
Усталость постепенно нарастает, программа лечения длится несколько недель. К концу курса пациент может чувствовать себя очень уставшим.
Усталость – прямое следствие лечения, вызванное необходимостью направлять энергетические запасы на ремонт поврежденных здоровых клеток. Прием стероидов еще более усугубляет недостаток сил. Состояние нормализуется, когда лечение заканчивается, примерно через шесть недель.
У некоторых людей спустя несколько недель после завершения терапии усталость очень серьезная, сочетается с сонливостью и чувством раздражительности. Это редкий побочный эффект, не требующий лечения, проходит сам по себе в течение нескольких недель.
Потеря волос как побочный эффект лучевой терапии
Лучевая терапия в области головы всегда вызывает определенное выпадение волос. Если облучению подвергается только определенная часть головы, волосы будут выпадать только на ней. Но бывает, что отмечается выпадение волос на противоположной стороне головы, откуда выходят лучи.
Когда лечение заканчивается, волосы возобновляют свой рост. Они могут быть другой толщины или неоднородными, иметь другой оттенок, либо измениться структура (были прямые – станут кудрявые).
Уход за волосами
Во время лечения нужно будет мыть волосы аккуратно, чтобы не ранить кожу. Стоит использовать теплую или холодную воду, детский или не парфюмированный шампунь.
Лучше не задействовать фен, осторожно сушить волосы с помощью мягкого полотенца, либо дать им высохнуть естественным путем.
В качестве головных уборов можно использовать шляпы, шарфы, банданы, парики.
Тошнота как последствие после лучевой терапии
Облучение нижней части мозга может спровоцировать тошноту. Достаточно редко наблюдается этот побочный эффект лучевой терапии. Тошнота может длиться в течение нескольких недель после завершения терапии. Лекарства, рацион, а иногда и дополнительные методы лечения помогают улучшить состояние.
Тошноту успешно контролируют с помощью противорвотных препаратов. Радиационный онколог может назначить их. Некоторые принимают таблетки за 20-60 минут до начала лечения, другие регулярно в течение дня.
Если одни препараты будут не эффективны, могут помочь другие.
Дополнительные методы лечения
Для управления такими симптомами, как тошнота и рвота, успешно используют техники релаксации, гипнотерапию и акупунктуру.
Рекомендации по рациону
Пища может оказывать серьезное влияние на состояние:
- Следует избегать еды или приготовления пищи, когда человек ощущает тошноту.
- Не стоит употреблять жареных, жирных продуктов, имеющих сильный запах.
- Если запах или приготовление вызывают раздражение, можно употреблять холодную или слегка теплую пищу.
- Можно есть несколько небольших блюд и закусок каждый день, тщательно прожевывать пищу.
- Стоит есть в небольшом количестве за несколько часов до начала лечения.
- Нужно пить много жидкости, маленькими глотками, медленно в течение дня.
- Необходимо избегать заполнения желудка большим количеством жидкости перед едой.
Ухудшение симптомов как последствие после лучевой терапии
У некоторых людей симптомы, вызванные опухолью головного мозга, усиливаются после начала лечения на некоторое время. Это не должно приводить к мыслям, что лечение не работает или опухоль растет.
Лучевая терапия в области мозга может на короткий срок спровоцировать отек в зоне обработки, что приводит к повышению давления. Соответственно симптомы ухудшаются на время – возникают головные боли, тошнота, судороги. Врач назначает стероиды, и отек уходит. После окончания лечения дозу стероидов постепенно уменьшают. Если стероиды нельзя принимать по какой-либо причине, может быть предложена таргетная терапия – авастин, который понизит давление в головном мозге, изменяя развитие кровеносных сосудов вокруг опухоли.
Последствия после лучевой терапии молочной железы
Проблемы с глотанием во время и после радиотерапии
Облучение при раке груди может вызывать отек и болезненность в области горла. Появляются трудности с проглатыванием твердой пищи. Для решения этой проблемы используется мягкий, простой рацион. Исключаются продукты, раздражающие горло (сухари, пряные продукты, горячие напитки, алкоголь и пр.). Применяются лекарства для уменьшения болезненности – обезболивающие препараты, полоскание с аспирином.
Тошнота после лучевой терапии
Радиотерапия может стать причиной тошноты, есть облучение затрагивает область, близко расположенную к желудку. В основном тошнота проявляется в мягкой форме, может длиться несколько недель после окончания лечения. Состояние помогут контролировать лекарства, диета и некоторые дополнительные методы лечения, ранее упомянутые.

Онлайн видеоконсультация с ведущими израильскими специалистами : Низкая стоимость, Кратчайшие сроки. Подробно о преимуществах онлайн видеоконсультации.
Рекомендуем к прочтению :

Брахитерапия (внутреннее облучение) – суть метода, виды радиоактивных материалов, защита от внутреннего облучения. Характеристика видов брахитерапии: использование радиоактивного йода, фосфора, стронция, радия.

Характеристика радиотерапии. Применение новейших методик облучения: IGRT (радиотерапия с контролем изображения), IMRT (с модулированной интенсивностью), SBRT (стереотаксическая радиотерапия).
Читайте также:

