Риккетсии хламидии микоплазмы микробиология
Обновлено: 22.04.2024
Антропонозные бактериальные инфекции человека, поражающие органы дыхания или мочеполовой тракт.
Микоплазмы относятся к классу Mollicutes, который включает 3 порядка: Acholeplasmatales, Mycoplasmatales, Anaeroplasmatales.
Культуральные свойства. Хемоорганотрофы, основной источник энергии — глюкоза или аргинин. Растут при температуре 30С. Большинство видов — факультативные анаэробы; чрезвычайно требовательны к питательным средам и условиям культивирования. Питательные среды (экстракт говяжьего сердца, дрожжевой экстракт, пептон, ДНК, глюкоза, аргинин).
Культивируют на жидких, полужидких и плотных питательных средах.
Биохимическая активность: Низкая. Выделяют 2 группы микоплазм: 1. разлагающие с образованием кислоты глюкозу, мальтозу, маннозу, фруктозу, крахмал и гликоген; 2.окисляющие глутамат и лактат, но не ферментирующие углеводы. Все виды не гидролизуют мочевину.
Антигенная структура: Сложная, имеет видовые различия; основные АГ представлены фосфо- и гликолипидами, полисахаридами и белками; наиболее иммунногенны поверхностные АГ, включающие углеводы в составе сложных гликолипидных, липогликановых и гликопротеиновых комплексов.
Факторы патогенности: адгезины, токсины, ферменты агрессии и продукты метаболизма. Адгезины входят в состав поверхностных АГ и обуславливают адгезию на клетках хозяина. Предполагают наличие нейротоксина у некоторых штаммов М. pneumoniae, так как часто инфекции дыхательных путей сопровождают поражения нервной системы. Эндотоксины выделены у многих патогенных микоплазм. У некоторых видов встречаются гемолизины. Среди ферментов агрессии основными факторами патогенности являются фосфолипаза А и аминопептидазы, гидролизующие фосфолипиды мембраны клетки. Протеазы, вызывающие дегрануляцию клеток, в том числе и тучных, расщепление молекул AT и незаменимых аминокислот.
Источник инфекции — больной человек. Механизм передачи — аэрогенный, основной путь передачи — воздушно-капельный.
Патогенез: Проникают в организм, мигрируют через слизистые оболочки, прикрепляются к эпителию через гликопротеиновые рецепторы. Микробы не проявляют выраженного цитопатогенного действия, но вызывают нарушения свойств клеток с развитием местных воспалительных реакций.
Клиника: Респираторный микоплазмоз - в форме инфекции верхних дыхательных путей, бронхита, пневмонии. Внереспираторные проявления: гемолитическая анемия, неврологические расстройства, осложнения со стороны ССС.
Иммунитет: для респираторного и урогенитального микоплазмоза характерны случаи повторного заражения.
Микробиологическая диагностика: мазки из носоглотки, мокрота, бронхиальные смывы. При урогенитальных инфекциях исследуют мочу, соскобы с уретры, влагалища.
Для лабораторной диагностики микоплазменных инфекций используют культуральный, серологический и молекулярно-генетический методы.
При серодиагностике материалом для исследования служат мазки-отпечатки тканей, соскобы из уретры, влагалиша, в которых можно обнаружить АГ микоплазм в прямой и непрямой РИФ. Микоплазмы и уреаплазмы выявляются в виде зеленых гранул.
АГ микоплазм могут быть обнаружены также в сыворотке крови больных. Для этого используют ИФА.
Для серодиагностики респираторного микоплазмоза определяют специфические AT в парных сыворотках больного. При урогенитальных микоплазмозах в ряде случаев проводят серодиагностику, AT определяют чаше всего в РПГА и ИФА.
Лечение. Антибиотики. Этиотропная химиотерапия.
Возбудитель хламидиозов. Таксономия. Характеристика. Микробиологическая диагностика. Лечение.
Таксономия: порядок Chlamydiales, семейство Chlamydaceae, род Chlamydia. Род представлен видами С.trachomatis, C.psittaci,C.pneumoniae.
Болезни, вызываемые хламидиями, называют хламидиозами. Заболевания, вызываемые C. trachomatis u C. pneumoniae, — антропонозы. Орнитоз, возбудителем которого является С. psittaci, — зооантропонозная инфекция.
2 формы существования: элементарные тельца (неактивные инфекционные частицы, вне клетки); ретикулярные тельца (внутри клеток, вегетативная форма).
Культивирование: Можно размножать только в живых клетках. В желточном мешке развивающихся куриных эмбрионов, организме чувствительных животных и в культуре клеток
Ферментативная активность: небольшая. Ферментируют пировиноградную кислоту, синтезируют липиды. Не способны синтезировать высокоэнергетические соединения.
Антигенная структура: Антигены трех типов: родоспецифический термостабильный липополисахарид (в клеточной стенке). Выявляют с помощью РСК; видоспецифический антиген белковой природы (в наружной мембране). Обнаруживают с помощью РИФ; вариантоспецифический антиген белковой природы.
Факторы патогенности. С белками наружной мембраны хламидий связаны их адгезивные свойства. Эти адгезины обнаруживают только у элементарных телец. Хламидии образуют эндотоксин. У некоторых хламидий обнаружен белок теплового шока, способный вызывать аутоиммунные реакции.
Резистентность. Высокая к различным факторам внешней среды. Устойчивы к низким температурам, высушиванию. Чувствительны к нагреванию.
С. trachomatis - возбудитель заболеваний мочеполовой системы, глаз и респираторного тракта человека.
Трахома — хроническое инфекционное заболевание, характеризующееся поражением конъюнктивы и роговицы глаз. Антропоноз. Передается контактно- бытовым путем.
Патогенез: поражает слизистую оболочку глаз. Он проникает в эпителий конъюнктивы и роговицы, где размножается, разрушая клетки. Развивается фолликулярный кератоконъюнктивит.
Диагностика: исследование соскоба с конъюнктивы. В пораженных клетках при окраске по Романовскому—Гимзе обнаруживают цитоплазматические включения фиолетового цвета, расположенные около ядра — тельца Провачека. Для выявления специфического хламидийного антигена в пораженных клетках применяют также РИФ и ИФА. Иногда прибегают к культивированию хламидий трахомы на куриных эмбрионах или культуре клеток.
Лечение: антибиотики (тетрациклин) и иммуностимуляторы (интерферон).
Урогенитальный хламидиоз — заболевание, передающееся половым путем. Это — острое/хроническое инфекционное заболевание, которое характеризуется преимущественным поражением мочеполового тракта.
Заражение человека происходит через слизистые оболочки половых путей. Основной механизм заражения — контактный, путь передачи — половой.
Иммунитет: клеточный, с сыворотке инфицированных – специфические антитела. После перенесенного заболевания - не формируется.
Диагностика: При заболеваниях глаз применяют бактериоскопический метод — в соскобах с эпителия конъюнктивы выявляют внутриклеточные включения. Для выявления антигена хламидии в пораженных клетках применяют РИФ. При поражении мочеполового тракта может быть применен биологический метод, основанный на заражении исследуемым материалом (соскобы эпителия из уретры, влагалища) культуры клеток.
Постановка РИФ, ИФА позволяют обнаружить антигены хламидии в исследуемом материале. Серологический метод - для обнаружения IgM против С. trachomatis при диагностике пневмонии новорожденных.
Лечение. антибиотики (азитромицин из группы макролидов), иммуномодуляторы, эубиотики.
Профилактика. Только неспецифическая (лечение больных), соблюдение личной гигиены.
Венерическая лимфогранулема — заболевание, передающееся половым путем, характеризуется поражением половых органов и регионарных лимфоузлов. Механизм заражения — контактный, путь передачи — половой.
Иммунитет: стойкий, клеточный и гуморальный иммунитет.
Диагностика: Материал для исследования - гной, биоптат из пораженных лимфоузлов, сыворотка крови. Бактериоскопический метод, биологический (культивирование в желточном мешке куриного эмбриона), серологический (РСК с парными сыворотками положительна) и аллергологический (внутрикожная проба с аллергеном хламидии) методы.
Лечение. Антибиотики — макролиды и тетрациклины.
С. pneumoniae - возбудитель респираторного хламидиоза, вызывает острые и хронические бронхиты и пневмонии. Антропоноз. Заражение – воздушно-капельным путем. Попадают в легкие через верхние дыхательные пути. Вызывают воспаление.
Диагностика: постановка РСК для обнаружения специфических антител (серологический метод). При первичном заражении учитывают обнаружение IgM. Применяют также РИФ для обнаружения хламидийного антигена и ПЦР.
Лечение: Проводят с помощью антибиотиков (тетрациклины и макролиды).
С. psittaci - возбудитель орнитоза — острого инфекционного заболевания, которое характеризуется поражением легких, нервной системы и паренхиматозных органов (печени, селезенки) и интоксикацией.
Зооантропоноз. Источники инфекции – птицы. Механизм заражения – аэрогенный, путь передачи – воздушно- капельный. Возбудитель – через слиз. оболочки дыхат. путей, в эпителий бронхов, альвеол, размножается, воспаление.
Диагностика: Материал для исследования - кровь, мокрота больного, сыворотка крови для серологического исследования.
Применяют биологический метод — культивирование хламидий в желточном мешке куриного эмбриона, в культуре клеток. Серологический метод. Применяют РСК, РПГА, ИФА, используя парные сыворотки крови больного. Внутрикожная аллергическая проба с орнитином.
Лечение: антибиотики (тетрациклины, макролиды).
Возбудитель сыпного тифа. Таксономия. Характеристика. Болезнь Брилла—Цинссера. Микробиологическая диагностика. Специфическая профилактика и лечение.
Эпидемический сыпной тиф — острый антропоноз с трансмиссивным механизмом распространения платяными вшами. Клинически характеризуется лихорадкой, тяжелым течением в связи с поражением кровеносных капилляров с нарушением кровоснабжения жизненно важных органов (мозг, сердце, почки), появлением сыпи.
Эпидемиология и механизм заражения. Заражение реализуется либо втиранием фекалий инфицированных вшей через расчесы кожи, либо путем вдыхания пылевидного аэрозоля из высохших инфицированных риккетсиями фекалий.
Клиника, диагноз, лечение. Инкубационный период 10 дней. Начало заболевания острое, клинические проявления обусловлены генерализованным поражением системы эндотелиальных клеток кровеносных сосудов, что приводит к нарушению каскада тромбо-антитромбообразования. Морфологическую основу болезни составляет генерализованный васкулит с формированием сыпи на кожных покровах. Болезнь протекает с высокой температурой, симптомами поражения сердечно-сосудистой и нервной систем. Иммунитет — непродолжительный, клеточно-гуморальный.
Диагностика: осуществляется по клинико-эпидемиологическим данным, подкрепляется лабораторным исследованием на специфические антитела (РСК, РНГА, ИФА и др.).
Лечение: Быстрое этиотропное лечение однократным приемом доксициклина, при его отсутствии — препаратами тетрациклинового ряда.
Профилактика. Изоляция завшивленных больных, дезинфекция препаратами, содержащими перметрин. Для специфической профилактики разработана живая вакцина из штамма Е, которая применяется в комбинации с растворимым антигеном риккетсии Провачека (живая комбинированная сыпнотифозная вакцина из штамма), а также инактивированная вакцина из растворимого антигена.
Болезнь Бриля – рецидив после ранее перенесенного эпидемического сыпного тифа.
Возбудитель— R. prowazekii.
Клинически протекает как эпидемический тиф легкой и средней тяжести.
Микробиологическая диагностика. Затруднена неопределенностью симптоматики на первой неделе заболевания (до появления сыпи) и ее сходством с симптомами при инфекциях, чаще брюшнотифозной. Диагноз устанавливается на основании клинико-эпидемиологических данных с учетом анамнеза больного и подкрепляется серологическим исследованием со специфическим антигеном. При отсутствии переносчика в очаге лечение может осуществляться без изоляции больного, в зависимости от его состояния. Прогноз благоприятен даже в отсутствии лечения антибиотиками.
Профилактика. Меры профилактики те же, что и при эпидемической форме. Специфическая профилактика невозможна.
Извитые бактерии подразделяют на две основные группы: вибрионы и спирохеты.
У вибрионов и сходных по форме бактерий изогнутость тела не превышает четверти оборота спирали (например, у кампилобактер). Спирохеты имеют изгибы, равные одному или нескольким оборотам спирали (например, возбудитель сифилиса).
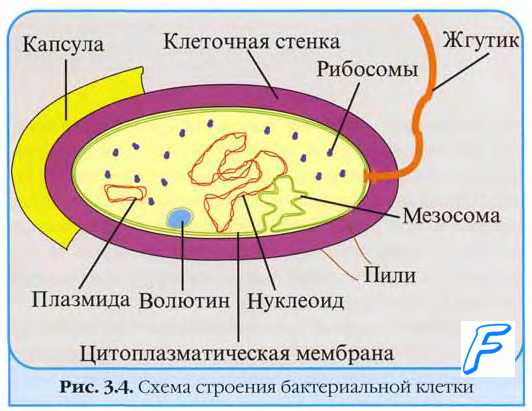
Актиномицеты. Микоплазмы. Хламидии. Риккетсии.
Для некоторых бактерий характерны отклонения от трёх основных форм. Среди коринебактерий часто встречают булавовидные формы, а у некоторых микобактерий, актиномицетов и но-кардий — ветвление клеток.
Актиномицеты — палочковидные грамположительные бактерии, способные к ветвлению. В очагах поражения образуют скопления-друзы, напоминающие отходящие от центра лучи с утолщёнными концами. Именно отсюда произошло их сегодняшнее название [от греч. actis, луч + mykes, гриб]. На питательных средах актиномицеты формируют как субстратный, так и воздушный мицелий, на концах которого могут образовываться споры.
По мере старения культуры мицелий распадается на отдельные палочковидные и кокковидные клетки, морфологически близкие так называемым грамположительным палочкам неправильной формы — микобакте-риям, нокардиям, коринебактериям и др.
Микоплазмы — мелкие бактерии без истинной клеточной стенки. Последнюю заменяет трёхслойная клеточная мембрана, обеспечивающая осмотическую резистентность бактерий. Микоплазмы могут иметь самую разнообразную форму — нитевидную, кокковидную, колбовидную и др.
Хламидии — сферические грамотрицательные бактерии, облигатно паразитирующие в клетках теплокровных организмов. Они значительно меньше, чем обычные шаровидные бактерии.
Риккетсии — мелкие грамотрицательные палочковидные бактерии, облигатно паразитирующие в различных клетках. Морфология риккетсии может существенно меняться в зависимости от условий культивирования. Они могут быть палочковидными, нитевидными или иметь неправильную форму.
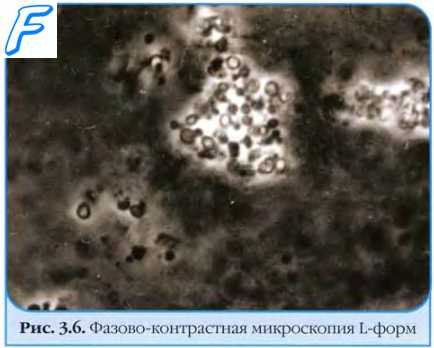
L-формы бактерий
Под воздействием некоторых внешних факторов бактерии могут терять клеточную стенку, образуя L-формы (названы в честь Института им. Джозефа Листера, где их впервые выделила Э. Клинебёргер в 1935 г.). Форма подобных клеток может быть весьма разнообразной (нитевидной, шаровидной, палочковидной и т.д.), но практически всегда она отличается от исходной. Подобные превращения могут быть спонтанными или индуцированными (например, под воздействием антибиотиков).
Выделяют стабильные и нестабильные L-формы. Первые не способны к реверсии (то есть обратному восстановлению в исходные формы), а вторые реверсируют после удаления причинного фактора.
Изменённые подобным образом патогенные бактерии способны вызвать персистирующую инфекцию, не реагируя на действие антибиотиков, ингибирующих синтез компонентов клеточной стенки (например, пенициллина). Образование L - форм возможно как in vitro, так и in vivo.
L-формы бактерий образуют многие бактерии. Например, образуются L-формы вибрионов холеры, микобактерий туберкулеза, стрептококков группы Б, менингококков, возбудителя сифилиса и т.д..
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Рис. 20. Клетка спирохеты. А. Протоплазматический цилиндр (ПЦ), обвит аксостилем, состоящим в данном случае из двух осевых фибрилл (АФ), каждая из которых на одном конце прикреплена к протоплазматическому цилиндру (ПП – прикрепительная пора). Фибриллы, идущие от разных концов клетки, перекрываются. Аксостиль и протоплазматический цилиндр окружены наружной оболочкой (НО). КСт – клеточная стенка; ПМ – плазматическая мембрана; ЦП – цитоплазма (Голт С., 1978). Б и В. Электронные микрофотографии поперечного среза (Б, 110 000 х) и всей клетки (В, 7 000 х) спирохеты из ротовой полости с несколькими осевыми фибриллами (Листгартен Г., 1964).
Из-за отсутствия клеточной стенки микоплазмы осмотически чувствительны и имеют разнообразную форму:
а) мелкие сферические или овоидные клетки размером 0,2 мкм (элементарные тельца) которые фильтруются через бактериальные фильтры;
б) более крупные шаровидные, размером до 1,5 мкм;
в) нитевидные, ветвящиеся клетки размером до 150 мкм.

Рис. 21. Микоплазмы, растущие в питательном растворе клетки возбудителя бронхопневмонии крыс; электронная микрофотография, 11 200 х (Клейнбергер-Нобель Е., 1955).
Микоплазмы не образуют спор, жгутиков, некоторые виды обладают скользящей подвижностью.
Размножаются путем бинарного деления шаровидных и нитевидных клеток, почкования и высвобождения множества элементарных телец, образующихся в нитях.
Для микоплазм характерна уникальная для прокариот потребность в стеролах (холестерине). Холестерин стабилизирует мембрану микоплазм. В инфицированных тканях микоплазмы являются паразитами мембран эукариотических клеток и способны персистировать на них долгое время.

Большинство микоплазм являются безвредными комменсалами слизистых оболочек глаз, дыхательных, пищеварительных и мочеполовых путей человека.
В патологии человека наибольшую роль играют несколько представителей рода Mycoplasma: M. pneumoniae, M. hominis, M. anthritidis и единственный вид рода Ureaplasma – U. urealyticum (названный так из-за уреазной активности). Патогенные микоплазмы вызывают заболевания (микоплазмозы) дыхательных, мочеполовых путей и суставов с разнообразными клиническими проявлениями. При лечении этих заболеваний следует помнить, что микоплазмы не чувствительны к бета-лактамным антибиотикам и другим лекарственным препаратам, угнетающим синтез клеточной стенки (из-за ее отсутствия у возбудителя).
Методы исследования. В световом микроскопе обнаруживаются лишь самые крупные формы микоплазм. В живом состоянии их изучают в темнопольном и фазово-контрастном микроскопе, ультраструктурные компоненты выявляют при помощи электронной микроскопии.
Читайте также:

